Синдром цитолиза - причины, симптомы, диагностика и лечение
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Синдром цитолиза — это клинико-лабораторный симптомокомплекс, который характеризуется повышением печеночных ферментов АЛТ и АСТ. Состояние является компонентом многих печеночных и внепеченочных заболеваний. Синдром в большинстве случаев характеризуется бессимптомным течением. Клинические проявления неспецифичны: боли и тяжесть справа в подреберье, диспепсические явления, общая интоксикация организма. Для диагностики проводятся биохимические печеночные пробы, уточнить диагноз помогают исследования маркеров вирусных гепатитов, коагулограмма, УЗИ печени. Лечение включает гепатопротекторы, этиотропные и патогенетические препараты.
МКБ-10

Общие сведения
Синдром не является самостоятельной нозологической единицей и наблюдается при различных поражениях ЖКТ и других органов. Иногда болезнь называют «неспецифическим», или «неуточненным гепатитом», подчеркивая ее воспалительную природу. Истинная частота встречаемости патологии неизвестна, поскольку во многих случаях синдром цитолиза диагностируется при обращении по другому поводу. Состояние чаще возникает у женщин в постменопаузальном периоде, среди мужчин пик заболеваемости приходится на средний возраст.

Причины
Синдром цитолиза — полиэтиологическое состояние, которое вызывается печеночными и внепеченочными причинами. Заболевание обычно сочетается с другими патологическими синдромами — холестазом, иммунным воспалением, печеночно-клеточной недостаточностью. В клинической гастроэнтерологии выделяют несколько групп причинных факторов, провоцирующих синдром повреждения печеночных клеток с выходом внутриклеточных ферментов в кровоток:
- Инфекционные процессы.Вирусные гепатиты — наиболее распространенная причина поражения печеночной паренхимы, сопровождающегося деструкцией гепатоцитов. Цитолиз встречается как при острых воспалениях печени, так и при обострении хронического гепатита. Синдром также диагностируется при паразитарных инвазиях: амебиазе, лямблиозе.
- Жировая болезнь печени. Неалкогольная и алкогольная ЖБП — главный неинфекционный этиологический фактор цитолиза. Синдром разрушения печеночной ткани обусловлен токсичностью липопротеидов или метаболитов этанола, которые в повышенном количестве попадают в печень из системы воротной вены.
- Холестатические патологии. При задержке выделения желчи, помимо повышения уровня холестерина и щелочной фосфатазы, наблюдается синдром цитолиза. Разрушение гепатоцитов вызвано токсическим воздействием желчных кислот. Зачастую холестаз связан с желчнокаменной болезнью.
- Лекарственное поражение. Вследствие полипрагмазии значительно повысилась распространенность токсических медикаментозных гепатитов — до 2-5%. Большинство из них протекают субклинически, но в любом случае выявляется цитолитический синдром с повышением уровня печеночных энзимов.
Возрастание показателей аминотрансфераз характерно и для внепеченочных этиологических факторов. К этим причинам относят наследственные и приобретенные мышечные заболевания, травмы и некрозы мышц, нарушения кислотно-основного равновесия. Независимыми факторами риска считают гиперлипидемию, метаболический синдром, наследственные болезни накопления (Гоше, Ниманна-Пика). Поведенческие факторы включают злоупотребление жареной и жирной пищей, использование воды из неизвестных источников.
Патогенез
Аминотрансферазы относятся к универсальным ферментам, которые распространены во всех органах и тканях. Наибольшее их количество локализовано внутри гепатоцитов. Выход ферментов в системный кровоток реализуется за счет 3-х механизмов: прямой деструкции печеночных клеток, патологического повышения проницаемости клеточной мембраны и разрушения отдельных органелл.
Особое место в патофизиологии синдрома цитолиза занимает макроэнзимемия. Это состояние характеризуется повышенным выходом ферментов в кровь на фоне их связывания с иммуноглобулинами и небелковыми молекулами. Цитолитический процесс не тождественен некрозу гепатоцитов, поэтому часто имеет обратимый характер. Аминотрансферазы не являются токсичными для организма, а клинические признаки цитолиза обусловлены основным заболеванием.
Симптомы
В 70-80% случаев наблюдается бессимптомное или малосимптомное увеличение уровня ферментов. Если у человека развивается характерная клиническая симптоматика, она вызвана обострением или прогрессированием этиологического фактора цитолиза. Основной симптом — чувство тяжести и тупые боли в правом подреберье. Болевой синдром наблюдается постоянно либо провоцируется погрешностями в диете, приемом медикаментов.
Зачастую больного с синдромом цитолиза беспокоят тошнота и чувство дискомфорта в животе после еды, снижение аппетита. По утрам характерно появление горечи во рту. Реже бывает горькая отрыжка, рвота желудочным содержимым с примесями желчи. Общие симптомы представлены повышенной утомляемостью, головным болями. При длительном течении процесса возможно снижение веса.
Характерный признак гепатитов — желтушный синдром с характерным окрашиванием кожных покровов, слизистых оболочек и склер. Желтуха имеет различный оттенок: от лимонно-желтого до оранжевого или шафранового. Длительность изменений окраски кожи вследствие цитолиза варьирует от недели до месяца и более. Одновременно с желтушностью изменяется окраска кала и мочи. Испражнения приобретают светло-желтый или сероватый цвет, моча становится более темной.
Осложнения
Закономерный исход всех печеночных болезней при отсутствии лечения — развитие фиброзных изменений, обусловленных хроническим воспалением. Согласно печеночному континууму (однотипной последовательности стадий поражения органа независимо от конкретной патологии) около 30% случаев гепатитов спустя 10 лет приводят к циррозу печени. Цирротические изменения в свою очередь провоцирует асцит, варикозное расширение вен, печеночную энцефалопатию.
При прогрессирующем некрозе снижается объем функционирующих гепатоцитов, что клинически проявляется печеночной недостаточностью. Состояние сопровождается дистрофическими изменениями всех органов и тканей, кахексией. Длительное существование воспалительных процессов служит независимым фактором риска гепатоцеллюлярной карциномы, которая развивается у 2-5% больных через 10-20 лет от начала заболевания.
Диагностика
Признаком цитолитического процесса является увеличения уровня АСТ и АЛТ в печеночных пробах более 30-40 Ед/л. По степени повышения судят о биохимической активности воспаления: если количество ферментов возрастает менее, чем в 5 раз — низкая активность, в 5-10 раз — средняя, более, чем в 10 раз — высокая. Также повышается уровень ЛДГ5 и ГГТП. Для уточнения этиологии синдрома врачи-гепатологи назначают дополнительные методы диагностики:
- Анализ на маркеры гепатитов. В качестве скринингового исследования применяют ИФА для определения уровня антител к вирусам наиболее распространенных гепатитов. При позитивных результатах выполняется ПЦР для выявления генетического материала.
- Другие исследования крови. В биохимическом анализе при наличии цитолиза определяют повышение уровня прямого и непрямого билирубина. На снижение печеночных функций указывает уменьшение количества альбуминов в крови. Рекомендована коагулограмма для оценки показателей протромбинового индекса.
- УЗИ печени. Сонография — информативное неинвазивное исследование, которое проводится для визуализации состояния печеночной паренхимы у пациентов с лабораторными признаками синдрома цитолиза. На УЗИ определяется отечность и увеличение размера органа, наличие объемных новообразований. С помощью ультразвука можно обнаружить камни в желчных протоках.
Лечение синдрома цитолиза
Специфическое лечение отсутствует. Выбор терапевтической схемы продиктован характером и тяжестью основной патологии, степенью повреждения паренхимы печени. Основными направлениями терапии являются:
- Гепатопротекторы. Для терапии синдрома цитолиза активно применяются гепатопротекторы растительного, животного и синтетического происхождения: препараты на основе метионина, орнитина, флавоноидов.
- Этиотропное лечение. При инфекционных поражениях используют специфические средства — противовирусные препараты и интерфероны при хронических гепатитах, антипротозойные при амебиазе и лямблиозе.
- Патогенетические средства. Для дезинтоксикации организма проводится инфузионная терапия глюкозо-солевыми растворами. Если синдром цитолиза обусловлен печеночной недостаточностью, целесообразно назначать энтеросорбенты и лактулозу.
Прогноз и профилактика
Прогноз определяется основной нозологической формой и у большинства пациентов определяется как благоприятный. Прием гепатопротекторов и этиотропных средств позволят достичь полного выздоровления или клинико-лабораторной ремиссии. Первоочередная профилактика синдрома цитолиза — коррекция образа жизни, которая включает снижение массы тела, ограничение жирной и калорийной пищи, отказ от алкоголя.
1. Синдром цитолиза в гастроэнтерологической практике: тактика ведения пациентов в общей практике/ Вялов С.С.// Гастроэнтерология. — 2013.
2. Основные гепатологические синдромы в практике врача-интерниста/ Макарова М.А., Баранова И.А. // Consilium Medicum. — 2017.
3. Частота встречаемости различных биохимических синдромом у пациентов с хроническими диффузными заболеваниями печени и их коррекция антирадикальными препаратами/ Косенко С.Г., Ковалева Н.В., Бычкова Е.В., Подгопригорова В.Г.// Вестник Смоленской медицинской академии. — 2010.
4. Интерпретация биохимического анализа крови при патологии печени. Синдром цитолиза. Часть 1/ Ипатова М.Г., Мухина Ю.Г., Шумилов П.В.// Практика педиатра. — 2017.
Веноокклюзионная болезнь печени ( Синдром синусоидальной обструкции , Синдром Стюарта-Брасса , Ямайская чайная болезнь )
Веноокклюзионная болезнь печени — это обструкция терминальных печеночных вен и синусоидных капилляров. Основные симптомы: боли различного характера в области правого подреберья, асцит и периферические отеки, диспепсические расстройства. Для острой формы болезни характерны кровотечения, олигурия. Диагностика веноокклюзионного поражения предполагает лабораторные (клинический и биохимический анализ крови, коагулограмма) и инструментальные методы (УЗИ с допплерографией, биопсия печени). Лечение включает отмену гепатотоксичных веществ, назначение рекомбинантного ТАП, антитромбина III в комбинации с гепарином.
Веноокклюзионная болезнь в иностранной медицинской литературе обозначается термином «синдром синусоидальной обструкции». Менее распространенное название заболевания — синдром Стюарта-Брасса. Состояние встречается крайне редко, истинная распространенность не установлена. В основном наблюдается у взрослых, с одинаковой частотой диагностируется у мужчин и женщин. Как правило, веноокклюзионная болезнь начинается в послеоперационном периоде после костномозговой трансплантации.
Основным этиологическим фактором острой веноокклюзионной болезни служит перенесенная трансплантация костного мозга. По разным данным, состояние в среднем развивается у 5-60% пациентов в течение первых 3-х недель после выполненной операции. В литературе описаны случаи возникновения заболевания в более поздние сроки — до 5-6 месяцев после трансплантации. Реже синусоидальную обструкцию вызывают:
- Лекарственное воздействие. Поражение мелких сосудов печени встречается при применении иммуносупрессивной терапии, цитостатиков. Заболевание характерно для онкологических больных, которые проходят курс лучевой терапии (1,2-8%). В редких случаях веноокклюзионная болезнь становится следствием приема оральных контрацептивов.
- Растительные токсины. Зачастую отравления алкалоидами обусловлены случайными контактами пищевых продуктов с ядовитыми растениями (кроталярией, крестовником). Реже заболевание провоцируется употреблением травяных чаев, откуда произошло дополнительное название патологии — Ямайская чайная болезнь.
Факторы риска
Повышенный риск развития веноокклюзионного поражения имеют пациенты с хроническими заболеваниями печени — фиброзом, вирусным или алкогольным гепатитом, циррозом. Синусоидальная обструкция чаще возникает в результате неконтролируемой активации макрофагов, что наблюдается при лимфогистиоцитозе, синдроме Грисцелли, гемофагоцитарном синдроме. При трансплантации гемопоэтических клеток вероятность веноокклюзионной болезни повышается у людей пожилого возраста, а также у маленьких детей (до 6 лет).
Вначале происходит поражение синусоидальных печеночных капилляров и мелких венозных сосудов. В сосудистой стенке развиваются воспалительные изменения (васкулит). Повреждается эндотелиальный слой, характерна инфильтрация и расширение субэндотелиальной зоны. Отмечается отложение фибрина, уплотнение экстрацеллюлярного матрикса. Под влиянием этих изменений происходит фиброз синусоидов, нарушается кровоток в портальной системе.
В просветах синусоидов скапливаются разрушенные клеточные элементы, начинается застой крови. Вследствие ишемических процессов формируется центролобулярный некроз гепатоцитов. Если повреждения наблюдаются по всей паренхиме печени, происходят тотальный склероз и фиброз ткани. Ряд ученых выдвигают теорию о связи веноокклюзионной болезни с расстройствами гемостаза, но убедительных доказательств этого патогенетического механизма не существует.
По клиническому течению выделяют острую и хроническую формы веноокклюзионной болезни. Острая форма возникает после операции по трансплантации костномозговых клеток. Первым признаком становится резкая боль в правом подреберье, которая сопровождается чувством тяжести и дискомфорта в указанной зоне. Довольно быстро присоединяется асцит. Пациент ощущает боль в животе, затруднения дыхания. При большом скоплении жидкости живот приобретает шарообразную форму.
Остро протекающая болезнь характеризуется нарушениями со стороны всех органов. Вследствие повреждения почек снижается суточное количество мочи вплоть до анурии. Характерен геморрагический синдром: возникают носовые кровотечения, на коже формируется большое количество гематом. При тяжелой недостаточности факторов свертывания развиваются профузные желудочно-кишечные, легочные кровотечения, у женщин — метроррагии.
Хронический вариант веноокклюзионного заболевания манифестирует вследствие лекарственной интоксикации или приема токсических доз алкалоидов. Беспокоят тупые боли в эпигастрии и справа в подреберье. Больные жалуются на тошноту, зачастую открывается рвота с примесями слизи и крови. Наблюдается снижение аппетита, пациенты теряют в весе. Характерна субфебрильная температура тела. Через 2-4 недели после обнаружения этих симптомов появляется асцит.
При веноокклюзионной болезни существует вероятность развития полиорганной недостаточности, что считается прогностически неблагоприятным признаком. При сочетанном нарушении белкового состава крови возникает плевральный выпот, который ассоциирован с дыхательной недостаточностью. При отсутствии адекватной и комплексной терапии смертность при легких формах патологии составляет около 2%, при среднетяжелых — 20%, при тяжелой веноокклюзионной болезни — до 98%.
Пациенты, которые перенесли пересадку костного мозга и имеют настораживающие симптомы, обследуются врачом-трансплантологом совместно с гепатологами. При веноокклюзионном заболевании другой этиологии первичной диагностикой занимается гастроэнтеролог. Клинические признаки недостаточно специфичны, поэтому назначается комплексное лабораторно-инструментальное обследование:
- Анализы крови. Раннее проявление веноокклюзионной болезни — резистентная к гемотрансфузиям тромбоцитопения, которая выявляется при клиническом исследовании крови. В биохимическом анализе определяют увеличение показателя общего билирубина, повышение С-реактивного белка. Позже присоединяется синдром цитолиза — повышение АСТ и АЛТ.
- Коагулограмма. Типичными маркерами веноокклюзионного поражения являются повышенный уровень ингибитора активатора плазминогена, снижение количества антитромбина III. Протромбиновое время обычно удлиняется более 20 с, а протромбиновый индекс снижается менее 80%.
- УЗИ печени. Стандартная сонография используется для оценки размеров печени и селезенки, обнаружения асцита, сопутствующих болезней гепатобилиарной системы. Золотым стандартом диагностики признана допплерография, которая показывает скорость и характер кровотока в портальной и печеночных венах, уровень обструкции.
- Биопсия печени. При затруднениях в верификации диагноза проводится трансъюгулярная биопсия. Основные признаки патологии: склероз терминальных печеночных венул, некроз гепатоцитов в центре печеночных долек, выраженный синусоидальный фиброз. Характерно отложение коричневого пигмента в некротизированных гепатоцитах.
Учитывая сложности в постановке диагноза, ученые разрабатывают специальные критерии для облегчения работы клиницистов. Диагностические признаки исследовательской группы Сиэтла включают 3 позиции: гепатомегалию, внезапное увеличение веса более чем на 2%, и повышение общего билирубина свыше 34,2 мкмоль/л. Существуют Балтиморские критерии, которые включают следующие признаки: асцит, гепатомегалию, прибавку массы тела более 5%.
Лечение веноокклюзионной болезни печени
Консервативная терапия
Первый пункт в лечении веноокклюзионной болезни — отмена всех лекарственных препаратов, которые оказывают токсическое влияние на печень. При необходимости проводят парентеральное питание, для восполнения потерь жидкости назначают массивную инфузионную терапию. Лечение направлено на разрыв патогенетических механизмов заболевания и устранение симптомов. Схемы терапии обычно включают:
- Активатор плазминогена. Низкие дозы рекомбинантного ТАП рекомендованы для ускорения распада фибрина и устранения синусоидальной обструкции. Применение препарата ограничено, поскольку положительные результаты наблюдаются только у 30-35% пациентов.
- АнтитромбинIII. Заместительная терапия этим фактором в сочетании с гепарином демонстрирует хорошие результаты у большинства больных. Препараты показаны для уменьшения склерозирующих процессов в венозных сосудах, улучшения кровотока.
- Симптоматические средства. При асците и отеках ног эффективны петлевые или осмотические диуретики. Для устранения болевого синдрома используют ненаркотические анальгетики, при нестерпимых болях вводят опиаты.
Хирургическое лечение
При тяжелом асците проводят лапароцентез для постепенного удаления из брюшной полости транссудата. Хирурги иногда выполняют коррекцию портальной гемодинамики путем трансяремного внутрипеченочного портосистемного шунтирования (ТВПШ). При переходе веноокклюзионной болезни в фульминантную печеночную недостаточность методом выбора становится трансплантация печени.
Экспериментальное лечение
При своевременном выявлении и лечении легких и среднетяжелых форм веноокклюзионной болезни наблюдается полное выздоровление без отдаленных последствий. Более опасно в прогностическом плане тяжелое поражение синусоидов, возникающее на фоне хронических вирусных гепатитов или онкологических заболеваний. Профилактика заключается в тщательном отборе больных для проведения трансплантации.
1. Дифференциальная диагностики при синдроме портальной гипертензии: методические рекомендации/ М.С. Хруцкая, Т.А. Гончарук. — 2011.
2. Сосудистые заболевания печени с нарушением венозного оттока: синдром Бадда-Киари и синдром синусоидальной обструкции./ С.Д. Подымова// Практическая медицина. — 2014.
3. Сосудистые заболевания печени/ Н.Б. Горькова, О.А. Рубаненко, О.В. Фатенков// Сибирский медицинский журнал. — 2016.
4. Веноокклюзионная болезнь печени у пациента с нейробластомой/ Г.М. Муфтанова, Т.В. Шаманская, Д.Ю. Качанов, В.В. Фоминых// Вопросы гематологии/онкологии и иммунопатологии в педиатрии. — 2014.
Болезнь Кароли ( Кавернозная эктазия желчевыводящих путей )
Болезнь Кароли — это редкое генетически обусловленное заболевание, при котором происходит расширение внутрипеченочных желчных протоков. Патология проявляется интенсивными болями в области правого подреберья, желтухой, изменениями цвета мочи и кала. Для болезни Кароли также характерны сильный кожный зуд, лихорадка, слабость. Диагностика заболевания предполагает биохимический анализ крови, инструментальную визуализацию (УЗИ, КТ, холангиографию). Для верификации диагноза проводится генетическое обследование. Используется симптоматическое медикаментозное лечение, а также радикальные хирургические вмешательства.


Болезнь описана французским врачом Дж. Кароли в 1958 году. В современной гастроэнтерологии принято синонимичное название — кавернозная эктазия желчевыводящих путей. Если помимо дилатации протоков наблюдается врожденный печеночный фиброз, такая форма заболевания называется синдромом Кароли. Патология относится к категории орфанных: частота встречаемости составляет 1 случай на 1 млн. населения. Кавернозная эктазия ЖВП чаще диагностируется у мужчин. Средний возраст клинической манифестации болезни — 40-50 лет.

Поражение гепатобилиарной системы обусловлено мутацией гена PKHD1, локализованного на коротком плече 6-й хромосомы. Этот ген отвечает за синтез белка фиброцистина, который формирует первичные реснички эпителиальных клеток, выстилающих желчные ходы. Фиброцистин также содержится в почечном эпителии, поэтому при аномалиях гена PKHD1 болезнь Кароли нередко сопровождается поликистозом почек. Тип наследования − аутосомно-рецессивный.
Морфологическую основу болезни составляют фиброзно-кистозные мешотчатые расширения внутрипеченочных желчных ходов. При этом области поражения чередуются с участками нормального анатомического строения. Такие патологические изменения происходят в периоде внутриутробного развития ребенка и заканчиваются к моменту рождения. В результате формирования эктазий происходит застой желчи в протоках, образуются желчные камни.
Для синдрома Кароли характерно поражение печени на уровне мельчайших портальных протоков. Одновременно с дилатацией протоков начинается разрастание соединительной ткани в печеночной паренхиме, что приводит к портальному фиброзу. Помимо нарушений выделения желчи у таких больных формируются коллатерали для шунтирования венозной крови в обход печени. Типично венозное переполнение брюшных органов.
Симптомы болезни Кароли
Хотя анатомические дефекты присутствуют у человека с рождения, появление клинической симптоматики болезни более характерно для взрослых людей. Наиболее частая жалоба — возникновение острых спастических болей в правом подреберье. Боли развиваются без видимых причин. Типична иррадиация болевого синдрома в область поясницы, правой лопатки. Иногда боли настолько сильные, что напоминают приступ желчной колики.
Реже первым проявлением болезни Кароли является желтуха. Важный признак — кожа приобретает желто-зеленый оттенок, обусловленный накоплением пигмента биливердина. Одновременно начинается мучительный кожный зуд, из-за которого больные не могут заснуть, расчесывают кожу до крови. Пациенты замечают потемнение мочи. Кал приобретает светло-серый цвет, содержит большое количество непереваренного жира (стеаторея).
Зачастую вышеописанные симптомы болезни сопровождаются повышением температуры тела и ознобом. Наблюдается резкая слабость, снижение аппетита. Больных беспокоит горечь во рту и несвежее дыхание. На высоте боли возможна рвота желудочным содержимым, иногда с примесью желчи. У страдающих синдромом Кароли в рвотных массах может появляться кровь, что указывает на разрывы варикозно расширенных вен пищевода.
Заболевание отличается неуклонным прогрессированием и циклическим характером обострений. Без лечения каждое последующее обострение протекает тяжелее, провоцирует серьезные нарушения работы гепатобилиарной системы. Частыми осложнениями болезни Кароли являются гнойные холангиты. Скопление желчи и гноя в протоках под высоким давлением создает риск развития множественных внутрипеченочных абсцессов, при разрыве которых начинается гнойный перитонит.
Более высокая вероятность осложнений для тяжелого варианта болезни — синдрома Кароли. У больных наблюдается прогрессирующий фиброз печени с переходом в цирроз. Возникает тяжелая печеночно-клеточная недостаточность, печеночная энцефалопатия. Опасным состоянием является кровотечение из пищеводных вен, которое без должной медицинской помощи заканчивается смертью. При наличии болезни Кароли риск появления холангиокарциномы в 100 раз выше, чем средний показатель в популяции.
Физикальное обследование при болезни Кароли неинформативно, поэтому врач-гастроэнтеролог использует ряд лабораторно-инструментальных методик. Учитывая наследственный характер патологии, после проведения классической диагностики, пациента направляют на консультацию генетика. Для исследования анатомических и функциональных особенностей гепатобилиарной системы назначаются:
- Биохимические исследования. В анализе крови определяют синдром цитолиза — повышение уровня печеночных трансаминаз и ГГТП. На характерный для болезни застой желчи указывает увеличение показателя щелочной фосфатазы и общего холестерина в крови. Билирубин в норме или незначительно повышен.
- УЗИ органов брюшной полости. Сонография — основной неинвазивный метод диагностики, с помощью которого визуализируется дилатация крупных внутрипеченочных протоков. Часто наблюдается увеличение размеров печени, фиброзные изменения ее паренхимы. Обязательно обследуют почки, чтобы исключить поликистоз.
- КТ брюшной полости. Компьютерная томография используется как альтернативный метод визуализации, если выполнение УЗИ затруднено в связи с большим весом пациента или наличием газов в кишечнике. КТ обладает большей чувствительностью для диагностики болезни Кароли, помогает выявить расширения даже небольших протоков.
- Холангиография. Эксперты EASL называют магнитно-резонансную холангиопанкреатографию золотым стандартом диагностики. Исследование высокоинформативно, не вызывает осложнений и побочных реакций. При отсутствии технических возможностей рекомендована классическая ЭРХПГ или чрескожная чреспеченочная холангиография.

РХПГ. Дилатация внутрипеченочных протоков, а также множественные дефекты наполнения протоков (желчные камни), характерные для болезни Кароли.
Лечение болезни Кароли
Общепринятых рекомендаций по лекарственной терапии не существует. Лечение пациентов в основном направлено на купирование клинических проявлений при обострении и предотвращение серьезных осложнений. Чтобы уменьшить вероятность образования камней в просвете желчных протоков, назначают курсы уродезоксихолевой кислоты. При холангитах показана антибактериальная и противовоспалительная терапия.
Оперативные вмешательства являются наиболее оптимальными методами при болезни и синдрома Кароли. Они улучшают долговременный прогноз выживаемости. При обнаружении конкрементов в желчных протоках прибегают к эндоскопической папиллосфинктеротомии с последующим удалением камней. Метод отличается минимальной травматичностью, не требует длительного реабилитационного периода.
При запущенном процессе и локализации патологических изменений в ограниченном участке печени операцией выбора является сегментэктомия или резекция пораженной доли органа. При синдроме Кароли с диффузным поражением печеночной паренхимы наилучшие результаты показывает трансплантация печени. Иногда для улучшения оттока желчи проводят наложение гепатикоеюноанастомозов.
Ученые активно изучают патогенетические механизмы болезни Кароли в лабораторных условиях. В ходе исследований установлена способность специфических хемокинов останавливать прогрессирование печеночного фиброза и уменьшать воспалительный процесс. Существуют перспективы разработки генно-модифицированных лекарств, которые будут разрешены к применению, начиная с детского возраста.
При использовании современных хирургических методов лечения прогноз болезни относительно благоприятный, наблюдается длительная ремиссия (10 и более лет). Вызывают опасения осложненные формы синдрома Кароли, при которых возникает билиарный цирроз печени. Меры первичной профилактики патологии не разработаны. Учитывая высокую вероятность развития холангиокарциномы, пациенты с болезнью Кароли подлежат регулярным рентгенологическим и биохимическим скринингам.
1. Болезнь Кароли (клиническое наблюдение)/ И.Г. Никитин, А.А. Карабиненко, А.Э. Никитин, Е.И. Дедов и др.// Российский журнал гастроэнтерологии, гепатологии и проктологии. — 2018.
2. Болезнь Кароли: трудности диагностики и возможности лечения/ Е.В. Лузина, Н.А. Митин, В.Ю. Погребняков, Л.В. Федорова// Клиническая медицина. - 2013.
3. Выбор методов лечения болезни Кароли. К.М. Курбонов, Н.М. Даминова // Анналы хирургической гепатологии. — 2019.
Синдром цитолиза
Это клинический и лабораторный симптоматический комплекс, который характеризуется повышением активности печеночных ферментов ALT и AST. Это состояние является компонентом многих заболеваний печени и внепеченочных заболеваний. Синдром в большинстве случаев протекает бессимптомно. Клинические симптомы неспецифичны: боль и чувство тяжести в нижней части живота, диспепсические явления, общая интоксикация организма. Для диагностики проводятся биохимические анализы печени, тесты на вирусные маркеры гепатита, коагулограмма, УЗИ печени помогают уточнить диагноз. Лечение включает гепатопротекторы, этиотропные и патогенетические препараты.
Синдром цитолиза
Дополнительные факты
Синдром не является самостоятельной нозологической единицей и наблюдается при различных поражениях желудочно-кишечного тракта и других органов. Иногда заболевание называют «неспецифическим» или «неспецифическим гепатитом», что подчеркивает его воспалительную природу. Истинная частота возникновения патологии неизвестна, так как во многих случаях синдром цитолиза диагностируется во время лечения по другой причине. Заболевание часто встречается у женщин в период после менопаузы, у мужчин самый высокий уровень заболеваемости приходится на средний возраст.
Синдром цитолиза - это полиэтиологическое состояние, вызванное печеночными и внепеченочными причинами. Заболевание обычно связано с другими патологическими синдромами - холестазом, иммунным воспалением, печеночной недостаточностью. В клинической гастроэнтерологии существует несколько групп причинных факторов, которые вызывают синдром повреждения печени с выделением внутриклеточных ферментов в кровоток:
• Инфекционный процесс. Вирусный гепатит является наиболее частой причиной повреждения паренхимы печени, сопровождающейся разрушением гепатоцитов. Цитолиз происходит как при остром воспалении печени, так и при обострении хронического гепатита. Синдром также диагностируется с паразитарными заражениями: амебиаз, лямблиоз.
• Жирная болезнь печени. Безалкогольный и алкогольный ГБИ является основным неинфекционным этиологическим фактором цитолиза. Разрушение ткани печени происходит из-за токсичности липопротеинов или метаболитов этанола, которые в повышенных количествах попадают в печень через систему воротной вены.
• Холестатическая патология. С задержкой секреции желчи, в дополнение к увеличению холестерина и щелочной фосфатазы, наблюдается синдром цитолиза. Разрушение гепатоцитов вызвано токсическим действием желчных кислот. Холестаз часто связан с желчнокаменной болезнью.
• Ущерб от наркотиков. Из-за полипрагмазии распространенность токсического лекарственного гепатита значительно возросла - до 2-5%. Большинство из них протекают субклинически, но в любом случае выявляется цитолитический синдром с повышением уровня ферментов печени.
Увеличение аминотрансфераз также характерно для внепеченочных этиологических факторов. Эти причины включают наследственные и приобретенные заболевания мышц, травмы мышц и некроз, а также кислотно-щелочной дисбаланс. Гиперлипидемия, метаболический синдром и наследственные заболевания накопления (Gaucher, Nimann-Peak) считаются независимыми факторами риска. Поведенческие факторы включают злоупотребление жареной и жирной пищей, использование воды из неизвестных источников.
Аминотрансферазы являются универсальными ферментами, общими для всех органов и тканей. Наибольшее его количество находится в гепатоцитах. Высвобождение ферментов в системный кровоток осуществляется через три механизма: прямое разрушение клеток печени, патологическое повышение проницаемости клеточной мембраны и разрушение отдельных органелл.
Макрофермент занимает особое место в патофизиологии синдрома цитолиза. Это состояние характеризуется повышенным высвобождением ферментов в кровь в связи с ее связыванием с иммуноглобулинами и небелковыми молекулами. Цитолитический процесс не идентичен некрозу гепатоцитов, поэтому он часто обратим. Аминотрансферазы нетоксичны для организма, а клинические признаки цитолиза обусловлены основным заболеванием.
Клиническая картина
В 70-80% случаев наблюдается бессимптомное или незначительное увеличение уровня ферментов. Если у человека развивается характерная клиническая симптоматика, это вызвано обострением или прогрессированием этиологического фактора цитолиза. Основным симптомом является чувство тяжести и тупой боли в правом подреберье. Болевой синдром постоянно наблюдается или провоцируется ошибками в диете, приеме лекарств.
Нередко больного с синдромом цитолиза беспокоят тошнота и чувство дискомфорта в животе после еды, снижение аппетита. По утрам характерна горечь во рту. Реже возникает горькая отрыжка, рвота желудочного содержимого с примесями желчи. Общие симптомы - усталость, головные боли. При длительном ходе процесса возможна потеря веса.
Характерным признаком гепатита является синдром желтухи с характерной окраской кожи, слизистых оболочек и склеры. Желтуха имеет другой оттенок: от лимонно-желтого до оранжевого или шафранового. Продолжительность изменения цвета кожи вследствие цитолиза варьируется от недели до месяца и более. Наряду с желтухой изменяется цвет стула и мочи. Опорожнение кишечника становится бледно-желтым или сероватым, моча становится темнее.
Ассоциированные симптомы: Гипофибриногенемия. Изменение цвета кала. Кал серовато-белого цвета. Отрыжка. Отсутствие аппетита. Рвота. Рвота желчью. Рвота пищей. Тошнота. Тошнота после еды. Тяжесть в подреберье.
Возможные осложнения
Естественным исходом всех заболеваний печени при отсутствии лечения является развитие фиброзных изменений вследствие хронического воспаления. По данным печеночного континуума (такой же тип последовательности стадий повреждения органов, независимо от конкретной патологии), около 30% случаев гепатита через 10 лет приводят к циррозу. Цирротические изменения в свою очередь провоцируют асцит, варикозное расширение вен, печеночную энцефалопатию.
При прогрессирующем некрозе объем функционирующих гепатоцитов уменьшается, что клинически проявляется печеночной недостаточностью. Состояние сопровождается дистрофическими изменениями во всех органах и тканях, кахексией. Длительное существование воспалительных процессов служит независимым фактором риска развития гепатоцеллюлярной карциномы, которая развивается у 2-5% пациентов через 10-20 лет после начала заболевания.
Признаком цитолитического процесса является повышение уровня АСТ и АЛТ в образцах печени более 30-40 Ед / л. Биохимическая активность воспаления оценивается по степени увеличения: если количество ферментов увеличивается менее чем в 5 раз, низкая активность, в среднем 5-10 раз, более чем в 10 раз. Это также повышает уровень LDH5 и GGTP. Чтобы уточнить этиологию синдрома, гепатологи назначают дополнительные методы диагностики:
• Анализ по маркерам гепатита. В качестве скринингового исследования ELISA используется для определения уровня антител против наиболее распространенных вирусов гепатита. С положительными результатами ПЦР проводится для обнаружения генетического материала.
• Другие анализы крови. При биохимическом анализе в присутствии цитолиза определяется повышение уровня прямого и непрямого билирубина. На снижение функции печени указывает уменьшение количества альбумина в крови. Коагулограмма рекомендуется для оценки значений индекса протромбина. Ультразвук - это неинвазивное информативное исследование, которое проводится для визуализации состояния паренхимы печени у пациентов с лабораторными признаками синдрома цитолиза. Ультразвук определяет отек и увеличение размеров органа, наличие опухоли в объеме. С помощью ультразвука камни можно обнаружить в желчных протоках.
Лечение
Там нет конкретного лечения. Выбор плана терапии зависит от типа и тяжести основной патологии и степени повреждения паренхимы печени. Основными направлениями терапии являются: Гепатопротекторы растительного, животного и синтетического происхождения активно используются для лечения синдрома цитолиза: препараты на основе метионина, орнитина и флавоноидов.
• Этиотропное лечение. Специфические агенты используются для инфекционных поражений - противовирусные препараты и интерфероны при хроническом гепатите, антипротозоа при амебиазе и лямблиозе.
• Патоген. Инфузионная терапия с использованием солевых растворов глюкозы используется для детоксикации организма. Если синдром цитолиза вызван печеночной недостаточностью, желательно назначать энтеросорбенты и лактулозу.
Список литературы
1. Синдром цитолиза в гастроэнтерологической практике: тактика ведения пациентов в общей практике/ Вялов С.С.// Гастроэнтерология. — 2013.
2. Основные гепатологические синдромы в практике врача-интерниста/ Макарова М.А., Баранова И.А. // Consilium Medicum. — 2017.
3. Частота встречаемости различных биохимических синдромом у пациентов с хроническими диффузными заболеваниями печени и их коррекция антирадикальными препаратами/ Косенко С.Г., Ковалева Н.В., Бычкова Е.В., Подгопригорова В.Г.// Вестник Смоленской медицинской академии. — 2010.
4. Интерпретация биохимического анализа крови при патологии печени. Синдром цитолиза. Часть 1/ Ипатова М.Г., Мухина Ю.Г., Шумилов П.В.// Практика педиатра. — 2017.
Интерпретация биохимического анализа крови при патологии печени. Синдром цитолиза. Часть 1.
М. Г. Ипатова 1, 2 к.м.н., Ю. Г. Мухина 1 д.м.н. профессор, П. В. Шумилов 1 д.м.н., профессор
1 Российский национальный исследовательский медицинский университет им. Н. И. Пирогова
МЗ РФ, Москва
2 Детская Городская Клиническая Больница № 13 им. Н. Ф. Филатова, Москва
Ключевые слова: печень, синдром цитолиза, аланинаминотрансфераза, аспартатамино-трансфераза, гепатопротективные препараты
В статье изложены биохимические лабораторные показатели и их клиническое значение при заболеваниях печени, протекающих с синдромом цитолиза. Отдельное внимание уделено механизмам действия гепатопротективных препаратов, применяемых при цитолитическом синдроме.
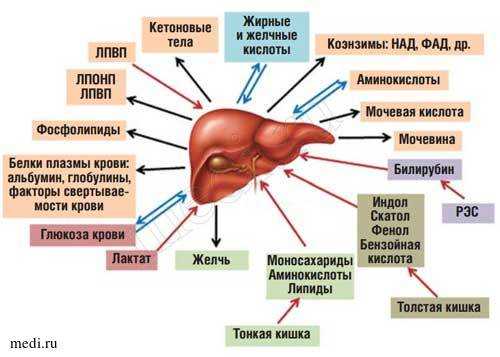
Рис. 1. Роль печени в обмене веществ.
Сокращения: ЛПВП - липопротеиды высокой плотности; ЛПОНП - липопротеиды очень низкой плотности; РЭС ретикуло-эндотелиальная система; НАД - никотинамидадениндинуклеотид; ФАД - флавинадениндинуклеотид.
Печень представляет собой центральный орган химического гомеостаза организма, где создается единый обменный и энергетический пул для метаболизма почти всех классов веществ [1]. К основным функциям печени относятся: метаболическая, депонирующая, барьерная, экскреторная, гомеостатическая и детоксицирующая [2]. Печень может обезвреживать как чужеродные экзогенные вещества, обладающие токсическими свойствами, так и синтезированные эндогенно.
Таблица 2. Причины повышения уровня аминотрансфераз
Печеночные причины
Внепеченочные причины
•Вирусные гепатиты (В, С, ЦМВ и др.)
•Хронические инфекции и паразитарные
заболевания (эхинококкоз, токсоплазмоз и др.)
•Неалкогольный стеатогепатит
•Аутоиммунные заболевания печени
•Злоупотребление алкоголем
•Прием лекарственных препаратов
(статины, некоторые антибиотики, противогрибковые препараты, нестероидные
противовоспалительные препараты,
глюкокортикостероиды, другие)
•Метаболические заболевания печени
(галактоземия, фруктоземия, гликогенозы,
дефицит альфа1-антитрипсина,
аминоацидопатии, нарушение цикла мочевины, нарушение окисления жирных кислот, митохондриальная гепатопатия, некоторые лизосомные заболевания (болезнь
Гоше, болезнь Ниманна-Пика, дефицит кислой липазы и др.), муковисцидоз, синдром Швахмана-Даймонда, гемохроматоз, болезнь Вильсона и др.)
•врожденные и приобретенные дефекты
сосудов системы воротной вены (болезнь
Бадда-Киари и др.)
•Цирроз печени
•Опухоли печени
•Патология сердца (острый инфаркт
миокарда, миокардит)
•Повышенная физическая нагрузка
•Наследственные нарушения мышечного
метаболизма
•Приобретенные мышечные заболевания
•Травма и некроз мышц
•Целиакия
•Гипертиреоз
•Тяжелые ожоги
•Гемолиз эритроцитов
•Нарушение кислотно-щелочного равновесия
•Сепсис
Находясь между портальным и большим кругами кровообращения, печень выполняет функцию большого биофильтра. Через воротную вену в нее поступает более 70% крови, остальная кровь попадает через печеночную артерию. Большая часть веществ, всасывающихся в пищеварительном тракте (кроме липидов, транспорт которых в основном осуществляется через лимфатическую систему), поступает по воротной вене в печень [2]. Таким образом, печень функционирует как первичный регулятор содержания в крови веществ, поступающих в организм с пищей (рис 1).
Большое разнообразие функций гепатоцитов приводит к тому, что при патологических состояниях печени нарушаются биохимические константы, отражающие изменения многих видов обмена. Поэтому стандартный биохимический анализ крови включает определение различных параметров, отражающих состояние белкового, углеводного, липидного и минерального обмена, а также активность некоторых ключевых ферментов.
Концентрация ферментов в клетках значительно выше, чем в плазме крови; в норме только очень незначительная часть определяется в крови. Наиболее частыми причинами повышения уровня ферментов в сыворотке крови являются: прямое поражение клеточных мембран, в частности вирусами и химическими соединениями, гипоксия и ишемия тканей. Иногда активность ферментов увеличивается в результате их повышенного синтеза в тканях. Определение активности тех или других ферментов в сыворотке крови позволяет судить о характере и глубине поражения различных компонентов гепатоцитов [3, 4].
Ферменты в зависимости от их локализации можно разделить на несколько групп:
1) универсально распространенные ферменты, активность которых обнаруживается не только в печени, но и в других органах - амино-трансферазы, фруктозо-1-6-дифосфатальдолаза;
2) печеночноспецифические (органоспе-цифические) ферменты; их активность исключительно или наиболее высоко выявляется в печени. К ним относятся холинэстераза, орнитин-карбамилтрансфераза, сорбитдегидрогеназа и др.;
3) клеточноспецифические ферменты печени относят преимущественно к гепатоцитам,
купферовским клеткам или желчным канальцам (5-нуклеотидаза, аденозинтрифосфатаза);
4) органеллоспецифические ферменты, являются маркерами определенных органелл
гепатоцита: митохондриальные (глутаматде-гидрогеназа, сукцинатдегидрогеназа, цитохромоксидаза), лизосомальные (кислая фос фатаза, дезоксирибонуклеаза, рибонуклеаза), микросомальные (глюкозо-6-фосфатаза).
Специфичность ферментов и их диагностическое значение представлено в таблице 1 [5].
Исходя из выше изложенного, следует, что в большинстве случаев отклонения активности сывороточных ферментов от «нормы» неспецифичны и могут быть вызваны различными причинами. Поэтому нужно с большой осторожностью относиться к интерпретации этих отклонений, сопоставляя их с клинической картиной заболевания и данными других лабораторных и инструментальных методов исследования [5, 6].
В связи с использованием в клинических лабораториях разных методов исследования ферментов и единиц измерения их активности целесообразно каждый раз, получив результаты анализа, уточнить, каким методом и в каких единицах была измерена активность фермента, и сопоставить полученное значение с «нормой», принятой в данной лаборатории.
Отдельное место занимает макроэнзиме-мия - редкое и крайне сложное для дифференциальной диагностики состояние, при котором происходит комплексирование молекул того или иного энзима с иммуноглобулинами или небелковыми веществами. Описаны клинические наблюдения макро-КФК-емии, макро-ЛДГ-емии, макро-АСТ-емии, макро-ГГТ-емии, макроамилаземии. Макро-энзимемии сложны для диагностики и дифференциальной диагностики и ведут к проведению инвазивных методов обследования и необоснованному лечению.
В основе выявления макроэнзимемии лежит выявление отличий молекулы макрофермента от молекулы обычного энзима. Некоторые из этих методов являются прямыми, т. е. такими, которые позволяют непосредственно определить присутствие в крови ферментного комплекса, имеющего гораздо более высокий молекулярный вес, чем молекула нормального фермента. В основу прямого метода положено разделение белков сыворотки по молекулярному весу. Другие же методы являются непрямыми, так как выявление макроэнзима в крови проводится не путем выявления самого ферментного комплекса, а основываются на выявлении какого-либо из свойств макроэнзима. Прямые тесты имеют большее диагностическое значение и влекут за собой меньше технических и диагностических ошибок.
В некоторых ситуациях повышение ферментов является физиологическим: уровень щелочной фосфатазы повышен у подростков в период вытяжения (период ускорения роста), у здоровых женщин во время третьего триместра беременности (за счет плаценты). Однако очень высокую активность щелочной фосфатазы наблюдают у женщин с преэк-лампсией, что связно с нарушением кровообращения плаценты [7].
Большое значение в диагностике заболеваний печени имеют анамнестические данные и клиническая картина заболевания. Из анамнеза следует попытаться узнать о факторах риска заболеваний печени, обращая особое внимание на семейный анамнез, прием лекарств, витаминов, растительных добавок, наркотиков, алкоголя, трансфузии препаратов крови, патологические результаты печеночных проб в прошлом и симптоматику заболеваний печени. Клиническое обследование позволяет диагностировать до 50-60% патологических состояний. Более детальная дифференциальная диагностика основана на иммунохимических методах. Они позволяют детализировать характер вирусной, а также паразитарной инфекции, определить локализацию неопластического процесса, определить этиологию аутоиммунного заболевания, уточнить вид нарушения наследственных заболеваний обмена веществ.
При патологии печени в биохимическом анализе крови выделяют 4 синдрома:
• Синдром печеночно-клеточной недостаточности
• Мезенхиально-воспалительный синдром.
В данной статье мы подробно разберем по
казатели, характерные для синдрома цитолиза.
Синдром цитолиза - это синдром, обусловленный нарушением проницаемости клеточных мембран, распадом мембранных структур или некрозом гепатоцитов с выходом в плазму ферментов (АЛТ, АСТ, ЛДГ, альдолазы и др.).
АМИНОТРАНСФЕРАЗЫ: аспартатаминотрансфераза и аланинаминотрансфераза
Референтные значения: у новорожденных детей до 1 мес. - менее 80 Ед/л; от 2 мес. до 12 мес. - менее 70 Ед/л., с 1 года до 14 лет - менее 45 Ед/л, у женщин - менее 35 Ед/л, у мужчин - менее 50 Ед/л.
В клинической практике широко применяется одновременное определение уровня двух трансаминаз - аспартатаминотрансферазы (AСT) и аланинаминотрансферазы (АЛТ) в сыворотке крови.
Ферменты АЛТ и АСТ содержатся практически во всех клетках человеческого организма. Однако самый высокий уровень фермента АЛТ содержится в печени, поэтому уровень данного энзима служит специфическим маркером поражения печени. В свою очередь, АСТ помимо печени (в порядке снижения концентрации) содержится в сердечной и скелетных мышцах, почках, поджелудочной железе, легких, лейкоцитах и эритроцитах [6, 7, 8].
В печени АЛТ присутствует только в цитоплазме гепатоцитов, а АСТ - в цитоплазме и в митохондриях. Более 80% печеночной АСТ представлено именно митохондриальной фракцией [6, 7, 8].
В норме постоянство концентрации транс-аминаз в плазме крови отражает равновесие между их высвобождением вследствие физиологического апоптоза состарившихся гепатоци-тов и элиминацией. Соотношение синтеза АСТ/ АЛТ в печени равно 2,5/1. Однако при нормальном обновлении гепатоцитов уровни АСТ и АЛТ в плазме крови практически одинаковы (30-40 Ед/л) из-за более короткого периода полувыведения АСТ (18 ч против 36 ч у АЛТ).
При заболеваниях печени в первую очередь и наиболее значительно повышается активность АЛТ по сравнению с АСТ. Например, при остром гепатите, независимо от его этиологии, активность аминотрансфераз повышается у всех больных, однако преобладает уровень АЛТ, содержащейся в цитоплазме, вследствие ее быстрого выхода из клетки и поступления в кровяное русло. Таким образом, по уровню АЛТ судят о биохимической активности заболевания печени. Повышение показателя в 1,5-5 раз от верхней границы нормы свидетельствует о низкой активности процесса, в 6-10 раз - об умеренной и более 10 раз - о высокой биохимической активности. Повышение активности трансаминаз более 6 месяцев является биохимическим признаком хронического гепатита [6, 7].
Некоторые лекарственные препараты (например, вальпроевая кислота) метаболизируются в митохондриях гепатоцитов [9], поэтому ранним лабораторным маркером гепатотоксичности может быть лишь изолированное повышение АСТ.
Помимо патологии печени АСТ служит одним из ранних маркеров повреждения сердечной мышцы (повышается у 93-98% больных инфарктом миокарда до 2-20 норм); специфичность его не высока. Уровень ACT в сыворотке крови возрастает через 6-8 часов после начала болевого приступа, пик приходится на 18-24 часа, активность снижается до нормальных значений на 4-5 день. Нарастание активности фермента в динамике может свидетельствовать о расширении очага некроза, вовлечении в патологический процесс других органов и тканей, например, печени [7].
Интенсивные мышечные упражнения с чрезмерной нагрузкой также могут вызвать преходящее увеличение уровня ACT в сыворотке крови. Миопатии, дерматомиозиты и другие заболевания мышечной ткани вызывают повышение трансаминаз, преимущественно за счет АСТ.
Умеренное увеличение активности АСТ (в 2-5 раз от верхней границы нормы) отмечается при острых панкреатитах и гемолитических анемиях.
При латентных формах цирроза печени повышения активности ферментов, как правило, не наблюдают. При активных формах цирроза стойкий незначительный подъем аминотрансфераз выявляют в 74-77% случаев, и, как правило, преобладает активность АСТ над АЛТ в два и более раз.
Снижение активности АЛТ и АСТ имеет место при недостаточности пиридоксина (витамина В6), при почечной недостаточности, беременности.
Ниже приведены печеночные и внепеченочные причины повышения активности аминотрансфераз в сыворотке крови (табл. 2).
Помимо оценки уровня трансаминаз в клинической практике широко применяется коэффициент де Ритиса - отношение АСТ к АЛТ (АСТ/АЛТ). В норме значение этого кэффициента составляет 0,8-1,33. Следует отметить, что расчет коэффициента де Ритиса целесообразен только при выходе АСТ и/или АЛТ за пределы референтных значений.
У новорожденных детей соотношение АСТ/АЛТ обычно превышает 3,0, однако к пятому дню жизни снижается до 2,0 и ниже.
При поражениях печени с разрушением гепатоцитов преимущественно повышается АЛТ, коэффициент де Ритиса снижается до 0,2-0,5. При патологии сердца преобладает уровень АСТ, и коэффициент де Ритиса повышается. Однако для точной дифференциальной диагностики этот коэффициент непригоден, так как нередко при алкогольном поражении печени, неалкогольном стеатогепатите, циррозе печени также преобладает повышение АСТ и коэффициент де Ритиса составляет 2,0-4,0 и более. Значение данного коэффициента выше нормы часто наблюдается при обтурационных желтухах, холециститах, когда абсолютные значения АЛТ и АСТ невелики.
1. При остром вирусном и хроническом гепатитах, особенно на ранних стадиях, активность АЛТ выше, чем АСТ (коэффициент де Ритиса меньше 1,0). Тяжелое поражение паренхимы печени может изменить это соотношение.
2. При алкогольном гепатите и циррозе нередко активность АСТ оказывается выше, чем АЛТ (коэффициент де Ритиса больше 1,0).
3. При остром ИМ активность АСТ выше, чем АЛТ (коэффициент де Ритиса больше 1,5).
ЛАКТАТДЕГИДРОГЕНАЗА
Референтные значения ЛДГ для новорожденных - до 600 Ед/л, у детей с 1 года до 12 лет активность ЛДГ - 115 - 300 Ед/л, для детей старше 12 лет и у взрослых норма ЛДГ - до 230 Ед/л.
Лактатдегидрогеназа (ЛДГ) - гликолитический цинксодержащий фермент, обратимо катализирующий окисление L-лактата в пируват, широко распространен в организме человека. Наибольшая активность ЛДГ обнаружена в почках, сердечной мышце, скелетной мускулатуре и печени. ЛДГ содержится не только в сыворотке, но и в значительном количестве в эритроцитах, поэтому сыворотка для исследования должна быть без следов гемолиза [7].
При электрофорезе или хроматографии удается обнаружить 5 изоферментов ЛДГ, отличающихся по своим физико-химическим свойствам. Наибольшее значение имеют два изофермента - ЛДГ1 и ЛДГ5. Фракция ЛДГ1 более активно катализирует обратную реакцию превращения лактата в пируват. Она в большей степени локализуется в сердечной мышце и некоторых других тканях, в норме функционирующих в аэробных условиях. В связи с этим миокардиальные клетки, обладающие богатой митохондриальной системой, окисляют в цикле трикарбоновых кислот не только пируват, образующийся в результате протекающего в них самих процесса гликолиза, но и лактат, образующийся в других тканях. Фракция ЛДГ5 более эффективно катализирует прямую реакцию восстановления пирувата в лактат. Она локализуется преимущественно в печени, в скелетных мышцах. Последние нередко вынуждены функционировать в анаэробных условиях (при значительной физической нагрузке и быстро наступающем утомлении). Образующийся при этом лактат с кровотоком попадает в печень, в которой он используется для процесса глюконеогенеза (ресинтеза глюкозы), а также в сердце и другие ткани, где происходит его преобразование в пируват и вовлечение в цикл трикарбоновых кислот (цикл Кребса). Любое повреждение клеток тканей, содержащих большое количество ЛДГ (сердце, скелетные мышцы, печень, эритроциты), приводит к повышению активности ЛДГ и ее изо-ферментов в сыворотке крови. Наиболее частыми причинами повышения активности ЛДГ являются:
1. Поражение сердца (острый инфаркт миокарда, миокардит, застойная сердечная недостаточность); в этих случаях обычно преобладает повышение активности ЛДГ1 и/или ЛДГ2.
2. Поражение печени (острые и хронические гепатиты, цирроз печени, опухоли и метастазы печени), когда преимущественно увеличивается изофермент ЛДГ5, ЛДГ2, ЛДГ4.
3. Повреждение скелетных мышц, воспалительные и дегенеративные заболевания
скелетных мышц (преимущественно увеличение изофермента ЛДГ1, ЛДГ2, ЛДГ3).
4. Заболевания крови, сопровождающиеся распадом клеток крови: острый лейкоз, гемолитическая анемия, В12-дефицитная анемия, серповидноклеточная анемия, а также заболевания и патологические состояния, сопровождающиеся разрушением тромбоцитов (массивная гемотрансфузия, эмболия легочной артерии, шок и др.). В этих случаях может преобладать повышение активности ЛДГ2, ЛДГ3.
5. Острый панкреатит.
6. Заболевания легких (пневмония и др.)
7. Инфаркт почки.
8. Опухоли (повышенный уровень ЛДГ наблюдается в 27% случаев опухолей в I стадии и в 55% - метастатических семином).
Следует помнить, что многие заболевания сердца, скелетных мышц, печени и крови могут сопровождаться повышением активности в сыворотке крови общей ЛДГ без отчетливого преобладания какого-либо из ее изоферментов.
Таблица 3. Эффективность гепатопротекторов при синдроме цитолиза (по С. В. Морозову с соавт., 2011 г. и Н. Б. Губергриц, 2012 г.) [10]
Читайте также:
