Синдром Оппенгейма (Oppenheim) - синонимы, авторы, клиника
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Синдром Оппенгейма (ганглионит цилиарного узла) - воспалительное поражение ресничного вегетативного ганглия, ведущим проявлением которого является глазная вегетативная боль, сопровождающаяся слезотечением, гиперемией конъюнктивы, серозным ринитом и светобоязнью. Заболевание может осложниться развитием кератита, иридоциклита, конъюнктивита. Диагностировать синдром Оппенгейма позволяет типичная клиника и болезненность триггерных точек орбиты; в сложных случаях - диагностическое введение лидокаина или новокаина в область цилиарного ганглия. Лечебный алгоритм включает использование обезболивающих глазных капель, противовоспалительных и симптоматических средств, физиотерапевтических методов и рефлексотерапии.
Симптомы синдрома Оппенгейма
Характеризуется приступами острой боли в области глазного яблока. Боли часто возникают в ночное время и сопровождаются выраженной вегетативной симптоматикой (ринорея, слезотечение, светобоязнь,гиперемия конъюктивы глаза).
Приступ боли длится около получаса, а иногда и несколько часов.
При пальпации имеется болезненность глазного яблока.
Характерно появление герпетических высыпаний на коже лба и носа.
У больных могут развиться конъюктивиты и кератиты.
Лечение
Для неотложной помощи и обезболивающего действия закапывают в глаз 0,25 % раствор лидокаина гидрохлорида с добавлением 0,1% раствора адреналина гидрохлорида (на 10 мл лидокаина 3-5 капель адреналина) по 2 капли 1 раз в день на протяжении 5-7 дней.
В случае выраженного болевого синдрома назначают комбинированный порошок (дибазол - 0,005 г, тиамин - 0,005 г, никотиновая кислота - 0,03 г, аскорбиновая кислота - 0,3 г, глутаминовая кислота - 0,3 г, спазмолитин - 0,1 г). Принимают по 1 порошку 2 раза в день или 2 порошка на ночь.
При наличии герпетической сыпи целесообразно назначить противовирусные препараты (ацикловир, неомидантан) и индукторы интерферона (циклоферон, амиксин).
Эффективен цианокобаламин (по 1000 мкг внутримышечно ежедневно на протяжении 10 дней).
Из физиотерапевтических процедур наиболее эффективны диадинамические токи, фонофорез новокаина на участок надбровья.
Никакая информация, размещенная на этой или любой другой странице нашего сайта, не может служить заменой личного обращения к специалисту. Информация не должна использоваться для самолечения и приведена только для ознакомления.
Синдром Оппенгейма (Oppenheim) - синонимы, авторы, клиника
Синдром Оппенгейма
Синдром Оппенгейма
Синдром Оппенгейма (ганглионит цилиарного узла) — воспалительное поражение ресничного вегетативного ганглия, ведущим проявлением которого является глазная вегетативная боль, сопровождающаяся слезотечением, гиперемией конъюнктивы, серозным ринитом и светобоязнью. Заболевание может осложниться развитием кератита, иридоциклита, конъюнктивита. Диагностировать синдром Оппенгейма позволяет типичная клиника и болезненность триггерных точек орбиты; в сложных случаях — диагностическое введение лидокаина или новокаина в область цилиарного ганглия. Лечебный алгоритм включает использование обезболивающих глазных капель, противовоспалительных и симптоматических средств, физиотерапевтических методов и рефлексотерапии.
Общие сведения
Цилиарный (ресничный) вегетативный ганглий расположен позади глазного яблока в жировой клетчатке глазницы рядом со стволом зрительного нерва. Его диаметр около 2 мм. Цилиарный узел состоит из парасимпатических нейронов, получающих иннервацию от преганглионарных волокон ветви глазодвигательного нерва. Транзитом через ганглий проходят чувствительные волокна нозоресничного нерва и симпатические волокна от внутреннего сонного сплетения. Из цилиарного узла выходят короткие ресничные нервы, имеющие в своем составе как парасимпатические волокна, являющиеся отростками нейронов ганглия, так и проходящие через него чувствительные и симпатические волокна.
Ресничные нервы идут к задней поверхности глазного яблока и проходят через его белочную оболочку; иннервируют мышцы зрачка и оболочки глаза, в т. ч. роговицу. Интересно, что сфинктер зрачка и ресничная мышца получают иннервацию только парасимпатическими волокнами, а дилататор зрачка — только симпатическими. В связи с этим при нарушениях вегетативной иннервации с преобладанием парасимпатической системы наблюдается сужение зрачка (миоз), при большем возбуждении симпатических волокон — расширение зрачка (мидриаз).
Наряду с невралгией подчелюстного и подъязычного узлов, ганглионитом крылонебного узла и невралгией ушного узла практическая неврология относит синдром Оппенгейма к вегетативным ганглионитам лицевой области.

Причины возникновения
Этиологическими факторами, вызывающими синдром Оппенгейма, могут выступать инфекционно-воспалительные заболевания глаза (бактериальный кератит, хронический конъюнктивит, язва роговицы, эндофтальмит) и хронические инфекционные очаги лор-органов (хронический гнойный отит, синусит, тонзиллит). В некоторых случаях причиной ганглионита цилиарного узла являются отдаленные инфекционные очаги: остеомиелит, эмпиема плевры, пиелонефрит, гнойный холецистит, шейный лимфаденит, хронический цистит и др; общие инфекционные заболевания: ревматизм, туберкулез, дифтерия, сифилис, сепсис; эндогенные интоксикации при ХПН, циррозе печени, онкопатологии, гипертиреозе, диабете); токсические воздействия промышленных вредностей и бытовых ядов, лекарственных препаратов, алкоголя.
Иногда синдром Оппенгейма развивается как послеоперационное осложнение хирургических вмешательств на глазном яблоке или в полости глазницы. Возможна компрессия цилиарного ганглия увеличивающейся в размерах опухолью орбиты.
К развитию ганглионита ресничного узла предрасполагают: вегето-сосудистая дистония, гипертония и артериальная гипотония, гиповитаминоз, холодовые воздействия на лицо и голову, вибрация, стрессовые ситуации.
Симптомы синдрома Оппенгейма
Ведущим симптомом, характеризующим синдром Оппенгейма, является вегетативная боль в глазном яблоке и позади него. Она носит интенсивный жгучий характер, присущий всем вегеталгиям, и возникает в виде болевого пароксизма, длительность которого варьирует от 30 мин до нескольких часов. В отдельных случаях наблюдается синдром Оппенгейма, при котором болевой пароксизм длится больше недели. По описанию самих больных во время приступа вегеталгии у них возникает ощущение «выдавливания глазного яблока из глазницы». Боль иррадиирует в висок и лоб, реже — в твердое небо и корень носа. Рефлекторная иррадиация отмечается достаточно редко, она приводит к распространению боли на область затылка, шеи и надплечья на стороне заболевания.
Типична выраженная вегетативная окраска пароксизмов, сопровождающих синдром Оппенгейма. В приступный период наблюдается покраснение конъюнктивы глазного яблока, слезотечение, ринорея, светобоязнь. Возможна активация герпетической инфекции с высыпаниями на коже носа и лба, которые проходят через пару недель. Могут возникать офтальмологические заболевания — кератит, конъюнктивит, иридоциклит.
Пароксизм вегеталгии, как правило возникает вечером или в ночное время. Острый период сопровождается серией ежедневных приступов, затем возможен длительный межприступный этап. Обычно синдром Оппенгейма характеризуется типичной для вегеталгий сезонностью обострений — весна, осень.
Диагностика синдрома Оппенгейма
Объективно у пациентов, имеющих синдром Оппенгейма, отмечается резкая болезненность при надавливании на внутренний угол глаза, проекционные точки выхода надглазничного нерва (граница медиальной и средней 1/3 надглазничного края) и носоресничного нерва (медиальная точка орбиты). В зависимости от преобладания возбуждения парасимпатических или симпатических волокон, у больных наблюдается синдром Горнера или синдром Пти. Первый включает триаду признаков: миоз, опущение верхнего века и энофтальм, второй — мидриаз, экзофтальм и расширение глазной щели.
Диагностировать ганглионит цилиарного узла может невролог. Однако для обследования состояния глазного яблока обязательна консультация офтальмолога. Последний проводит проверку остроты зрения, периметрию и осмотр структур глаза (офтальмоскопию, биомикроскопию, диафаноскопию). Офтальмологическое обследование направлено как на выявление патологии, вызвавшей синдром Оппенгейма, так и на диагностику изменений глазного яблока, возникших в результате ганглионита.
В затруднительной диагностической ситуации производится блокада цилиарного ганглия — ретробульбарная инъекция в область узла р-ра лидокаина или новокаина. Купирование болевых ощущений говорит о правильности диагноза.
Поиск причинного инфекционного очага может потребовать консультации отоларинголога, стоматолога, уролога, гастроэнтеролога, хирурга; назначения дополнительных обследований — анализа мочи, биохимии крови, рентгенографии пазух носа, риноскопии, фарингоскопии, отоскопии, УЗИ почек, УЗИ печени, гинекологического осмотра и пр.
Лечение синдрома Оппенгейма
Первоочередной задачей лечения является купирование болевых пароксизмов. С этой целью назначается закапывание в глаз 0,25% раствора дикаина, лучше в сочетании с 0,1% раствором адреналина. Глазные капли применяются первые 5-7 дней заболевания. Рекомендованы нестероидные противовоспалительные (диклофенак, ибупрофен, пироксикам), в случае интенсивных вегеталгий — сложный порошок, содержащий бендазол, никотиновую кислоту, вит. С, тиамин, дифенилтропин и глутаминовую кислоту.
Параллельно в зависимости от клинических симптомов, сопровождающих синдром Оппенгейма, назначают симптоматические средства (седативные, снотворные, ганглиоблокаторы, холиноблокаторы). При наличии герпетической сыпи рекомендованы противовирусные средства (амантадин, ацикловир) и индукторы интерферона (амиксин, циклоферон). Целесообразно внутримышечное введение вит. В12 и вит. В1. Пациентам с хронической ишемией головного мозга дополнительно назначается сосудистая и метаболическая терапия: пентоксифиллин, винпоцетин, мельдоний, пирацетам.
Комбинированная терапия ганглионита цилиарного узла включает использование физиотерапии. Наиболее зарекомендовали себя диадинамотерапия, эндоназальный электрофорез с новокаином, ультрафонофорез новокаина на область надбровья, магнитотерапия. У пациентов с плохой переносимостью фармпрепаратов с успехом применяется рефлексотерапия.
Исследование рефлекса Оппенгейма на неврологическом осмотре

Исследование рефлекса Оппенгейма на неврологическом осмотре

Нервная система была загадкой для медиков на протяжении многих веков. Люди потихоньку приближались к пониманию известных нам терминов, таких как: аксон, дендрит, рефлекс, нервный импульс.
Однако, в любой области существуют люди, которые фактически «перевернули» все с ног до головы и внесли очень весомый вклад в развитие той или ной отрасли медицины.
Таким ученым был академик Павлов, объяснивший физиологию рефлексов человека, тем самым, предоставив миру возможность по-новому взглянуть на привычные вещи.
Благодаря его открытию активно начала развиваться неврология и психиатрия, а выдающиеся ученые, такие как Оппенгейм, дали дальнейшее развитие этой отрасли медицины.
Патологические рефлексы в неврологии

Симптом Оппенгейма является патологическим рефлексом в неврологии. Это значит, что у здорового человека, данный симптом, не наблюдается.
Чтобы его проверить необходимо подушечкой большого пальца руки надавать на большеберцовую кость снизу вверх, после чего большой палец ноги начнется сокращаться и вытягиваться кверху. Этот симптом напоминает, рефлекс Бабинского (вызывается поглаживанием по тыльной поверхности стопы, после чего происходит точно такой же феномен).
В неврологии, все патологические рефлексы, исследуются в паре, например, симптомы Бабинского и Оппенгейма. Существует еще масса иных симптомов (Гиршберга, Пуссепа, Гордона, Жуковского), но на практике все эти симптомы редко проверяются неврологом, достаточно проверить максимум три.
На что указывает симптом Оппенгейма?
Патологический рефлекс Оппенгейма, связан с нарушением в вазомоторной коре больших полушарий (предцентральной, центральной извилине) и указывает на нарушение эфферентной проводимости нервного импульса, от нервных стволов к органам-рефлекторам.
Нередко симптом Оппенгейма встречается при нарушении в экстрапирамидальной системе. На основе этого можно предположить начальную нейродегенеративную деменцию.
Это дает возможность, как можно быстрее начать лечение и «удерживать» заболевание на начальном этапе. Чаще всего, таким заболеванием, является болезнь Паркинсона, вызывающая поражение эфферентной иннервации, вплоть до паралича скелетной мускулатуры, а потом сердечной и диафрагмальной мышцы.
Важно знать, что Паркинсон прогрессирует и поражает двигательные ядра снизу-вверх.
Что означает симптом на физиологическом уровне?

Реакция на симптом Оппенгейма у здорового человека…
Этот простой симптомы указывает на необратимые изменения в эфферентной иннервации. А данный феномен проявляется именно таким образом, потому что во время надавливания пальцем на большеберцовую кость, сигнал воспринимается сенсорными рецепторами, подающими сигналы в мозг, но сначала они проходят по задним рогам спинного мозга и только после этого по восходящим путям, в мотонейронный участок головного мозга.
«Фокус» состоит в том, что во время прохождения нервного импульса, из-за дегенерации нейронов, организм должен дать ответную реакцию.
Поскольку нейроны экстпирамидальной системы поражены эфферентный сигнал из головного мозга не может полностью пройти к органу исполнителю, поэтому в работу включается спинальный рефлекс, который заключается в разгибании большого пальца ноги.

… и патологический рефлекс
Существует и другая версия патофизиологии симптома Оппенгейма. Она заключается в следующем: поскольку нервные клетки экстрапирамидальной системы синтезируют дофамин (нейромедиатор, участвующий в проведении нервного импульса между нейронами), то при деменции нейронов попросту не происходит необходимое количество его синтеза.
Соответственно, сигнал движения из центральной нервной системы невозможен, и в работу включаются «древние» спинномозговые рефлексы человека, которые в норме не проявляются.
Симптом Оппенгейма активно используется в дифференциальной диагностике поражения вазомоторных областей головного мозга. Благодаря его простоте и общедоступности любому неврологу предоставляется возможность «двигаться в правильном направлении» на пути к постановке верного диагноза.


Диагностика
Л.А. ЮСУПОВА, З.Ш. ГАРАЕВА, Г.И. МАВЛЮТОВА, Е.И. ЮНУСОВА
Казанская государственная медицинская академия
Юсупова Луиза Афгатовна
доктор медицинских наук, заведующая кафедрой дерматовенерологии и косметологии
В статье приводятся сведения о болезни Оппенгейма-Урбаха — гранулематозном хроническом заболевании, характеризующимся мультифакториальным генезом на фоне иммунологических изменений, нарушений углеводного и липидного обмена, а также патологии микроциркуляторных процессов. Рассматриваются вопросы этиологии и патогенеза, клинической картины, классификации, дифференциальной диагностики заболевания, а также методов ведения и лечения больных.
Ключевые слова: болезнь Оппенгейма-Урбаха, липоидный некробиоз, сахарный диабет, нарушения углеводного и липидного обмена.
L.A. YUSUPOVА, Z.SH. GARAEVA, G.I. MAVLYUTOVA, E.I. YUNUSOVА
Kazan State Medical Academy
Oppenheim-Urbach disease
The article gives information about the Oppenheim-Urbach disease - is the chronic granulomatous disease, characterized by a multifactorial genesis against the immunological changes of carbohydrate and lipid metabolism, micro vascular disease processes. The issues of etiology and pathogenesis, clinical presentation, classification, differential diagnostics of the disease, and also methods of management and treatment of patients are discussed.
Key words: disease Oppenheim-Urbach, lipoid bionecrosis, diabetes, disorders of carbohydrate and lipid metabolism
Болезнь Оппенгейма-Урбаха (липоидный некробиоз) — редкое гранулематозное хроническое заболевание сосудисто-обменного характера, представляет собой локализованный липоидоз с отложением липидов в тех участках дермы, где имеется дегенерация или некробиоз коллагена [1]. Первое описание этого заболевания было сделано Морисом Оппенгеймом в 1929 г. У пациента, продемонстрированного на заседании Венского дерматологического общества, визуализировались очаги на вентральной и дорсальной поверхностях голеней, туловище и лице. Изначально элементы представляли собой папулы, затем узелковые бляшки. Заболевание получило название dermatitis atrophicans lipoidica diabetica. В 1932 г. Эрих Урбах описал второй случай «метаболического дерматоза» у женщины 44 лет и переименовал его в necrobiosis lipoidica, seu diabetic. В России впервые липоидный некробиоз был описан в 1940 г. А. В. Устиновским. В 1960 г. T. G. Rollins и R. K. Winkelmann показали, что дерматоз может развиваться и у пациентов без сахарного диабета. [2]. Первые симптомы дерматоза обычно возникают в возрастной группе от 20 до 60 лет [3]. В детском возрасте болезнь Оппенгейма-Урбаха встречается редко [4]. Среди женщин заболеваемость в три раза выше, чем среди мужчин, наблюдаются также семейные случаи некробиоза [5, 6].
Болезнь Оппенгейма-Урбаха может быть ассоциирована с аутоиммунными заболеваниями щитовидной железы, болезнью Крона и язвенным колитом, саркоидозом, витилиго, что объясняется фенотипическими и функциональными дефектами клеточного иммунитета [2, 7]. Частота болезни Оппенгейма-Урбаха среди взрослых пациентов с сахарным диабетом составляет 0,1—3%. При сахарном диабете у детей патология встречается у 0,3% больных. Клинические наблюдения Marchetti и соавт. показывают, что болезнь Оппенгейма-Урбаха чаще возникает у пациентов с сахарным диабетом первого типа (6,5%) и «maturity-onset diabetes of the young» или MODY-диабетом (2,8%), по сравнению с сахарным диабетом второго типа (0,4%) [2, 8].
Факторами риска болезни Оппенгейма-Урбаха являются нарушения гормонального, углеводного и липидного обмена, воздействие на сосудистое русло и формирование микроциркуляторных расстройств [2, 9]. К факторам, провоцирующим очаговую дегенерацию коллагена, могут относиться: очаговые нарушения кровоснабжения и гемостаза вследствие микроангиопатии у диабетиков, первичная дегенерация или нарушение синтеза коллагеновых волокон, непосредственно связанные с диабетом или микротравмой у лиц, не страдающих сахарным диабетом, вторичная дегенерация вследствие распространяющейся гранулемы, которая сама может быть вызвана отложением иммунных комплексов. У части больных возникновению липоидного некробиоза предшествуют заболевания сосудов нижних конечностей (варикозно расширенные вены), травмы (ушибы, царапины, укусы насекомых и пр.) [1].
Важную роль в развитии кожных поражений играют нарушение нервной трофики, дегидратация кожи на фоне автономной нейропатии. В связи с тем, что болезнь Оппенгейма-Урбаха тесно ассоциирована с сахарным диабетом, в большинстве случаев ведущей причиной патологии рассматривается нарушение углеводного обмена. В то же время метаболические изменения могут инициировать отклонения в липидном обмене. У 10% пациентов длительное медицинское наблюдение показывает запоздалое начало нарушений метаболизма углеводов [1]. Нарушения углеводного и липидного обменов вызывают изменения в стенках сосудов дермы, нарушая процессы окисления и питания в эндотелии. При болезни Оппенгейма-Урбаха выявлены достоверные количественные изменения липидного спектра, выражающиеся в повышении уровней триглицеридов, общего холестерина, липопротеидов низкой и очень низкой плотности, снижении липопротеинов высокой плотности [10]. При анализе показателей хемилюминесценции липопротеидов низкой и очень низкой плотности (апо-В-липопротеидов) в сыворотке крови и спекторофлюорометрии оснований Шифа в сыворотке и коже больных болезнью Оппенгейма-Урбаха Акимовым В. Г. (1991) была обнаружена активация перекисного окисления липидов [11]. Ведущим патогенетическим фактором поражения кожи при болезни Оппенгейма-Урбаха является также диабетическая микроангиопатия, сопровождающаяся склерозированием и облитерацией кровеносных сосудов, что приводит к некробиозу дермы с последующим отложением в ней липидов. Причиной возникновения сосудистой патологии может быть активация свободнорадикальных процессов в липидах клеточных мембран, которая усугубляется усиливающейся гипоксией [2]. Определенный интерес представляет изучение структурно-функционального состояния клеточных мембран, проведенное Ильиной Т. А. (2004) на мембранах эритроцитов, которые отражают общие принципы структуры мембран клеток организма и постоянно находятся в биохимическом взаимодействии со всеми органами и тканями организма. При оценке фосфолипидов мембран эритроцитов исследователи отметили увеличение в сыворотке концентрации лизофосфатидилхолина, которое указывает на накопление цитотоксических продуктов и нарушение микроциркуляторных процессов в коже, создавая условия для формирования некробиотических реакций коллагеновой ткани [11].
Клиническая картина болезни Оппенгейма-Урбаха весьма многообразна. Наличие или отсутствие сахарного диабета не предопределяет клинического течения болезни Оппенгейма-Урбаха. Однако установлено преобладание определенных изменений (на голенях в виде одиночных очагов с атрофией и нередко с изъявлением) при сочетании с инсулинозависимым сахарным диабетом в виде множественных элементов на верхней половине туловища [11]. В процесс могут вовлекаться различные участки кожного покрова на голове, кистях, предплечьях, плечах, бедрах, туловище (рис.1, 2).
Болезнь Оппенгейма-Урбаха, классическая форма (наблюдение Л. А. Юсуповой)
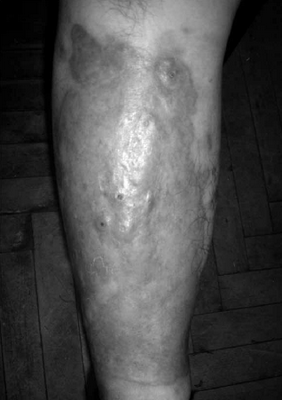
Болезнь Оппенгейма-Урбаха, классическая форма (наблюдение Л.А. Юсуповой)

Это можно объяснить, вероятно, тем, что при диабете патологические изменения первоначально происходят в мелких сосудах именно нижних конечностей. На коже появляются узелковые или пятнистые элементы величиной 0,3 см и более. Цвет их самый различный: от цвета кожи до желтовато-красноватого, красновато-коричневого, красновато-фиолетового, сиреневого и красного. Границы элементов относительно четкие, очертания варьируют от округлых до неправильных, на поверхности может быть легкое шелушение, а в основании при пальпации определяют небольшую инфильтрацию. Исход процесса завершается деструктивными изменениями в виде эрозий или язв с последующим рубцеванием [1, 11].
Самцовым В. А. и Авраменко В. А. (1991) предложено выделять две формы болезни Оппенгейма-Урбаха — часто встречающуюся и редко встречающуюся, с десятью вариантами клинического течения. В классификацию часто встречающегося некробиоза входит: классический вариант; склеродермоподобный вариант; типа кольцевидной гранулемы; пятнисто-папулезно-бляшечный вариант. Редко встречающийся некробиоз включает: ксантоматозный вариант; типа возвышающейся стойкой эритемы; типа системной красной волчанки; типа злокачественного атрофического папулеза (болезнь Дегоса); саркоидоподобный вариант; папулонекротнческий вариант [11].
Наблюдается закономерность локализации, числа и размера высыпаний в зависимости от наличия сопутствующего сахарного диабета. При сахарном диабете средней тяжести и тяжелой форме заболевания визуализируются чаще крупные единичные очаги поражения, локализованные, как правило на голенях, стопах, реже — на бедрах. У лиц, не больных диабетом, высыпания мелкие, множественные, расположенные не только на нижних конечностях, но и на туловище, верхних конечностях, лице. Обнаружена некоторая взаимосвязь характера клинических проявлений болезни Оппенгейма-Урбаха с изменениями углеводного обмена. Склеродермоподобный, поверхностнобляшечный дерматозы, а также дерматоз типа кольцевидной гранулемы могут развиваться как на фоне сахарного диабета различной степени тяжести, сопровождающегося нарушением толерантности к глюкозе, так и при отсутствии нарушений углеводного обмена. Редко встречающиеся формы некробиоза, например папулезная, пятнистая, папулонекротическая, саркоидоподобная, протекают в основном без каких-либо нарушений углеводного обмена [11].
Патогистологически принято выделять два типа изменений: некробиотический и гранулематозный. При некробиотическом типе в глубоких отделах дермы некробиоза коллагеновых волокон с локализованным вокруг них воспалительным инфильтратом, состоящим из лимфоцитов, гистиоцитов и фибробластов. Кроме того, можно наблюдать эпителиоидные и гигантские многоядерные клетки, скопления плазматических клеток, цитоплазма которых богата РНК. В кровеносных сосудах отмечают характерные признаки микроангиопатии: фиброз и гиалиноз стенок, частичную или полную облитерацию просветов сосудов. При гранулематозном типе очаги некробиоза выражены слабо, видны гранулемы, состоящие из эпителиоидных и гигантских клеток. Эпидермис обычно не изменен. При атипичном течении обнаружены признаки дистрофии коллагеновых волокон с различной выраженностью переваскулярной лимфогистоцитарной инфильтрацией [11, 12].
Диагноз болезни Оппенгейма-Урбаха базируется на результатах клинического обследования с углубленным изучением углеводного и липидного обмена, биохимического и гистологического исследования, рекомендуется проведение теста на толерантность к глюкозе. Важно быть внимательным к диабетикам с артериальной недостаточностью из-за риска стойкого изъязвления. При необходимости консультация эндокринолога и диетолога.
Заболевание следует дифференцировать от хронического прогрессирующего дискообразного гранулематоза Мишера-Ледера. Поражения кожи при этих заболеваниях почти идентичны. Диагностика зависит только от результатов гистологического исследования: при гранулематозе Мишера-Ледера не наблюдают характерных для некробиоза липоидных отложений в очагах фибриноидной дегенерации коллагена. Следует отметить большое клиническое сходство склеродермоподобного некробиоза с бляшечной склеродермией на определенных стадиях развития процесса. При свежих очагах склеродермии коллагеновые пучки отечны и гомогенны. Воспалительный инфильтрат вызывает дегенерацию жировых клеток. Эластические волокна преждевременно изношенные, могут разрушаться. В старых очагах дерма значительно утолщена, коллагеновые пучки гипертрофированы, склерозированы и расположены компактно, воспалительный инфильтрат исчезает. В отличие от некробиоза, коллагеновые пучки не разрываются, очагов некробиоза коллагена не наблюдают. При окраске Суданом III или IV не выявляют липоидные зерна или их скопления. Ранние проявления болезни Оппенгейма-Урбаха следует дифференцировать от кольцевидной гранулемы, так как патоморфологические изменения в дерме могут иметь сходные признаки. При кольцевидной гранулеме нет изъязвления эпидермиса, отсутствуют сосудистые изменения, не выявляются гигантские клетки и отложения липидов, наблюдают атрофию, изъязвления эпидермиса. При дифференцировке некробиоза от индуративной эритемы (болезнь Базена) следует обратит внимание, что помимо большого своеобразия клинических проявлений, внеклеточное расположение липоидных отложений в очагах фибриноидной дегенерации коллагена совершенно несвойственно выявляемым гистологически в дерме типичным туберкулоидным структурам при индуративном туберкулезе кожи [9, 10, 11].
При назначении терапии необходимо помнить, что на состояние болезни Оппенгейма-Урбаха, которая уже присутствует, специфическое лечение диабета не оказывает влияния. В этом состоит парадокс данного явления, которое может представлять собой совершенно специфическое осложнение сахарного диабета, на которое нельзя воздействовать одним лишь контролем над диабетической гликемией. Следует, однако, подчеркнуть, что строгий контроль за диабетом, даже если он не улучшает клиническую картину заболевания, обеспечивает лучший прогноз и уменьшает риск осложнений [1].
Наружная терапия в виде окклюзионных повязок, фонофореза или инъекций внутрь очагов кортикостероидов могут ослабить воспаление на их периферии и остановить прогрессирование склероатрофических бляшек. При этом кортикостероиды должны обладать высокой фармакологической активностью. Если периферическая часть очага уплощается, а воспаление уменьшается, следует проводить поддерживающую терапию посредством открытых аппликаций. Также рекомендуется использовать ангиотропные средства. В упорных случаях применяется местная терапия фотосенсибилизатором и ультрафиолетом А (ПУВА) 1—2 раза в неделю, даже в случае изъязвления очагов и независимо от ассоциации с диабетом. После местного нанесения 0,15% эмульсии фотосенсибилизирующего средства очаги облучают ультрафиолетом А с начальной дозой 0,5 Дж/см 2 , прибавляя по 20% при каждом последующем сеансе, если лечение нормально переносится. Полного очищения или существенного улучшения можно ожидать при средней кумулятивной дозе ультрафиолета А менее 100 Дж/см 2 , в случае если очаги не слишком атрофичны [1, 11].
Системно рекомендуются препараты с антитромбоцитным и расширяющим сосуды действующими веществами, антикоагулянты и противовоспалительные средства, а также при наличии показаний могут быть рекомендованы иммуносупрессанты. Если активность заболевания высокая, а симптомы тяжелые, рекомендуется короткий курс (5—6 недель) системных кортикостероидов под строгим контролем гликемии. В случае, если 6-недельная схема с пероральным приемом системных кортикостероидов при строгом контроле гликемии у пациентов-диабетиков не дает эффекта при лечении инвалидизирующих пациента очагов, пациенту можно предложить хирургическое лечение. При присоединении бактериальной инфекции в очагах изъявления назначаются местные и пероральные антибиотики. В случае постоянной эритемы и телеангиэктазии для косметического улучшения рекомендуется импульсная лазеротерапия на красителе [1, 13].
Течение болезни Оппенгейма-Урбаха длительное, хроническое, рецидивирующее. Профилактика заболевания сводится к соблюдению диеты с ограничением легкоусвояемых углеводов и холестеринсодержащих продуктов. Необходимо максимально ограничить воздействие факторов, способствующих нарушению микроциркуляции в тканях, особенно травм в области голеней, отказаться от курения. Осложнения возможны те же, которые угрожают больным с нарушением углеводного обмена.
Таким образом, болезнь Оппенгейма-Урбаха является актуальной проблемой медицины и приводит к развитию значительных косметических дефектов. Вместе с тем остается открытым вопрос о патогенезе заболевания, не существует единых алгоритмов диагностики и лечения. Решение данных проблем требует дальнейших исследований с использованием мультидисциплинарного подхода.
1. Кацамбас А.Д., Лотти Т.М. Европейское руководство по лечению дерматологических заболеваний. — М.: МЕДпресс-информ, 2008. — С. 316—318.
2. Семенова Д.А., Токмакова А.Ю. Липоидный некробиоз у больных сахарным диабетом: патогенетические и клинические особенности // Сахарный диабет. — 2011. — № 4. — С. 51—53.
3. Wee S.A., Possick P. Necrobiosis lipoidica // Dermatol. Online J. — 2004. — № 10 (3). — Р. 18.
4. Хегер Петр Г. Детская дерматология / Пер. с нем. под. ред. А. А. Кубановой, А. Н. Львова. — М.: Издательство Панфилова; БИНОРМ. Лаборатория знаний. — 2013. — С. 497—498.
5. Lynch J.M., Barrett T.L. Collagenolytic (necrobiotic) granulomas: part II-the «red» granulomas // J. Cutan. Pathol. — 2004. — № 31 (6). — Р. 409—418.
6. Roche-Gamón E., Vilata-Corell J.J., Velasco-Pastor M. Familial necrobiosis lipoidica not associated with diabetes // Dermatol. Online J. — 2007. — № 13 (3). — Р. 26.
7. Bergler-Czop B., Brzezińska-Wcisło L., Rogala-Poborska I. Miescher’s granulomatosis (granulomatosis disciformis chronica et progressiva) in a non-diabetic patient-case report // Diagn. Pathol. — 2009. — № 4. — Р. 28.
8. Marchetti F., Gerarduzzi T., Longo F., Faleschini E., Ventura A., Tonini G. Maturity-onset diabetes of the young with necrobiosis lipoidica and granuloma annulare // Pediatr. Dermatol. — 2006. — № 23 (3). — Р. 247—250.
9. Braun-Falco O., Plewig G., Wolff H. H., Burgdorf Wh. C. Necrobiosis lipoidica // Dermatology. — 2002. — Р. 1305—1306.
10. Бутов Ю.С., Ильина Т.Н., Вавилов А.М. Клинико-гистологические признаки липоидного некробиоза // Рос. журн. кож. и вен. бол. — 2003. — № 4. — С. 38—42.
11. Самсонов В.А., Бутов Ю.С. Липоидный некробиоз // Клиническая дерматовенерология. — М.: ГЭОТАР-Медиа, 2009. — Т. 2. — С. 511—522.
12. Ngo B., Wigington G., Hayes K., Huerter C., Hillman B., Adler M., Rendell M. Skin blood flow in necrobiosis lipoidica diabeticorum // Int. J. Dermatol. — 2008. — № 47 (4). — Р. 354—358.
13. Lacroix R., Kalisiak M., Rao J. Dermacase. Necrobiosis lipoidica // Can. Fam. Physician. — 2008. — № 54 (6). — Р. 857—867.
Читайте также:
- Сексология в России. Становление сексологии в России.
- Иммуноэлектрофорез. Методика иммуноэлектрофореза. Принципы иммуноэлектрофореза. Значение иммуноэлектрофореза.
- Вестибулярные функции при ушном менингите. Слух при отогенном менингите
- Влияние аппаратуры на ткани пародонта. Теории перестройки костной ткани альвеолы.
- Синдром Бадера (Baader)
