Синдром Шпанланга-Таппейнера (Spanlang-Tappeiner) - синонимы, авторы, клиника
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Кафедра нервных болезней и отдел неврологии и клинической нейрофизиологии Московской медицинской академии им. И.М. Сеченова
Синдром «пылающего рта»
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2019;119(1): 76‑79
Представлен клинический случай синдрома «пылающего рта». Мужчина 27 лет, обратился с жалобами на жгучие боли в языке и слизистой полости рта, нарушение вкуса, нарушения чувствительности. Все симптомы появились после перенесенного простудного заболевания и имели волнообразное течение на фоне самолечения (антибиотики). Болевой синдром продолжался в течение 8 мес. Ставились диагнозы: атипичная лицевая боль, глоссодиния, вторичная лицевая боль (краниомандибулярная дисфункция). Эффекта от лечения в стационаре не было. Был сделан посев на микрофлору, получено повышение титров патогенной микрофлоры. Поставлен диагноз: вторичная лицевая боль (синдром «пылающего рта») на фоне сочетанного поражения слизистой полости рта (стафилококк, кандида). Назначена комплексная терапия с выраженным положительным эффектом.
Прозокраниалгии (стоматоневрологические синдромы, орофациальные боли, нейростоматологические синдромы) часто встречаются в практике как стоматолога, так и невролога. До 40% пациентов с болями в челюстно-лицевой области, обращающихся к стоматологу, нуждаются в консультации невролога. В связи с большой распространенностью, резким снижением качества жизни и ограничением трудоспособности проблема лицевых болей является актуальной и активно изучается специалистами.
Согласно Международной классификации головной боли (МКГБ-3 beta, 2013 г.) [1] головные боли в лицевой области соответствуют диагностическим критериям вторичной лицевой боли и кодируются как А11.9. «Головная боль или боль в области лица, связанная с другими заболеваниями черепа, шеи, глаз, ушей, носа, пазух, зубов, полости рта или других частей лица или шеи». Согласно классификации IASP (2-е изд., 2011) [2] выделяют следующие варианты болевого синдрома: нейропатический, скелетно-мышечный, вследствие повреждения ротовой полости, носа, уха различной этиологии и др. К последним относятся одонталгии на фоне эмалево-дентинных дефектов, пульпиты, периодонтиты и периапикальные воспалительные процессы с болевым синдромом, альвеолит («сухая лунка»), синдром прорезывающегося зуба и т. д. В эту группу входят атипичная одонталгия и синдром «пылающего рта», которые относят к незубной орофациальной боли.
Орофациальные боли нейропатической природы включают различные нозологические варианты, в том числе вторичные, развившиеся на фоне травмы, ятрогении, инфекций различной этиологии и др. [3]. Как правило, боли нейропатического характера отличаются описательным многообразием клинических ощущений, которые беспокоят пациента (жжение, покалывание, прострелы, чувство мороза на коже, зуд и пр.). К заболеваниям, сопровождающимся мучительной для пациента жгучей болью или зудом в языке и слизистой оболочки полости рта, парестезиями, нарушением вкусовой чувствительности (могут возникать сенестопатические ощущения), относится синдром «пылающего или горящего рта» — СПР (англ.: burning mouth syndrome — BMS) [4]. СПР — идиопатическое заболевание [5], при котором видимых патологических изменений в полости рта не наблюдается, этиопатогенез данного заболевания, несмотря на длительную историю изучения [6], по-прежнему остается неизвестен [7, 8], страдают от 0,1 до 3,9% населения [9], преимущественно женщины в возрасте от 50 до 70 лет [4].
Клинически при СПР могут наблюдаться парестезии различных оттенков (жжение, зуд, ползание мурашек, покалывание, пощипывание), в начале заболевания неприятные ощущения в языке держатся от нескольких минут до нескольких часов, в дальнейшем могут исчезать на различные сроки и появляться вновь, но при этом имеют склонность к нарастанию выраженности и увеличению продолжительности [10]. Некоторые пациенты отмечают стойкие неприятные ощущения в языке в течение нескольких месяцев и лет. Поскольку имеется неточность кодировки патологического состояния, в клинической практике диагноз таким пациентам выставляется не сразу [11].
В систематических обзорах Кокрановской базы данных за период с 2000 по 2005 г. анализируются результаты рандомизированных контролируемых исследований по оценке качества жизни больных СПР [9]. Отмечено, что в анамнезе большинства пациентов с СПР имеются указания на беспокойство, депрессию, расстройства личности и следующее за этим ухудшение качества жизни. Приводятся данные некоторых исследований, в которых в качестве лекарственных средств терапии СПР использовались противоэпилептические препараты, антидепрессанты, бензодиазепины, холинергические средства.
В данной статье представлен клинический случай пациента с орофациальной болью — синдромом «пылающего рта».
Клинический случай
На амбулаторный прием (15.09.17) обратился пациент Н., 27 лет, с жалобами на жжение в языке, покалывания в языке, ощущения во рту по типу «лопающихся пузырьков шампанского», снижение вкусовой чувствительности, изменение температурной чувствительности во рту (одинаково плохо стал переносить и холодное, и горячее). Из анамнеза известно, что дебют заболевания связан с перенесенными простудными заболеваниями в период зимних праздников (январь 2017 г.). На фоне переохлаждения в вечерние часы появились субфебрильная температура (37,1—37,2 °С), першение в горле. Самолечение включало в себя использование антисептиков (стрепсилс, фарингосепт, колдакт), что приводило к улучшению состояния. После очередного переохлаждения состояние вновь ухудшилось. К врачу не обращался, для лечения использовал народные средства (редька с медом) и затем самостоятельно пропил курс антибиотика широкого спектра действия (какой именно препарат, указать не смог). На фоне терапии симптомы першения в горле регрессировали, но присоединилась общая слабость, снижение работоспособности, появились чувствительные нарушения в области лица (онемение левой щеки, ощущения «ползания мурашек под кожей» на левой половине лица, заложенность левого уха). На консультации у ЛОР-врача (март 2017 г.) патологии не выявлено. Осмотрен неврологом, который поставил диагноз: «атипичная лицевая боль», назначенное лечение антиконвульсантами и сосудистыми препаратами оказалось неэффективным. Указанные сенсорные ощущения продолжали усиливаться, приобретая мучительный характер, вследствие чего больной был вынужден оставить работу системного программиста (ощущения мешали сосредоточиться на работе). В апреле 2017 г. планово госпитализировался в специализированный стационар, в котором проведена терапия психотропными лекарственными препаратами (галоперидол, амитриптилин, феназепам). Терапия в течение более 3 мес оказалась неэффективной. В августе 2017 г. обратился за консультацией к стоматологу, который поставил диагноз «глоссодиния, глоссалгия» и назначил карбамазепин длительностью 1 мес, который не привел к изменению имеющейся симптоматики.
В сентябре 2017 г. был направлен на консультацию к неврологу с предположительным диагнозом: «вторичная лицевая боль, краниомандибулярная дисфункция». При осмотре пациента (15.09.17) на амбулаторном приеме отмечена его заторможенность, что можно объяснить длительным лечением сильнодействующими лекарственными препаратами. В статусе: полный зубной ряд сохранен, смыкание зубных рядов с центральной окклюзией, опускание нижней челюсти без асимметрии. При осмотре полости рта отмечается «географический язык», у корня языка имеется белесоватый налет, красная кайма губ с цианотичным оттенком, признаки хейлита. Патологии черепных нервов не выявлено. Пальпация жевательных, перикраниальных и мимических мышц лица безболезненна, триггерных точек в области лица нет. Сухожильные рефлексы с рук и ног живые симметричные, патологических кистевых и стопных знаков не выявлено. В анамнезе отсутствуют указания на патологию желудочно-кишечного тракта, а также на употребление алкоголя и табакокурение.
Данные анамнеза, опроса и осмотра больного позволили выдвинуть предположение о нарушении баланса микрофлоры слизистой полости рта. Был сделан соскоб из рото- и носоглотки; анализ проведен на фоне вынужденного прерывания обычной гигиены полости рта. Заключение (21.09.17): высеяны высокие (клинически значимые) титры микроорганизмов — стафилококк 10 8 , а также три разных вида грибов типа кандида с титрами 10 10 , 10 8 , 10 7 . Пациент был направлен на консультацию к стоматологу—специалисту по слизистой полости рта, который поставил диагноз: заболевание слизистой оболочки полости рта, грибковое поражение слизистой полости рта. Назначена длительная (3 нед) противогрибковая терапия: местная обработка полости рта (пенки, добавление бальзама для ирригатора), специальные сосательные леденцы. При повторном исследовании (20.10.17) соскоба микрофлоры со слизистой полости рта клинически значимых титров патогенной микрофлоры не выявлено. По результатам исследования рекомендовано продолжить терапию длительностью до 6—7 нед. Повторный осмотр (18.03.18): неприятные сенсорные ощущения в языке (жжение) и щеке (онемение) не беспокоят.
В период проведения диагностического поиска все психотропные препараты были отменены. Таким образом, данный клинический случай расценивается как вторичная лицевая боль на фоне сочетанного поражения слизистой полости рта (стафилококк, кандида).
Диагноз больному был поставлен по следующим критериям:
— головные боли в лицевой области соответствуют диагностическим критериям вторичной лицевой боли по МКГБ-3 beta (2013—2018 гг.), кодируются как А11.9. «Головная боль или боль в области лица, связанная с другими заболеваниями черепа, шеи, глаз, ушей, носа, пазух, зубов, полости рта или других частей лица или шеи» [1];
— связь возникших симптомов и проведенного курса терапии антибиотиком широкого спектра действия может свидетельствовать о развитии патогенной микрофлоры в полости рта (кандидозный стоматит с последующим присоединением стафилококковой инфекции);
— неэффективность терапии карбамазепином в течение 1 мес и отсутствие признаков нейроваскулярного конфликта по данным осмотра исключают невралгию тройничного нерва; а неэффективность длительной терапии (более 3 мес) психотропными лекарственными препаратами исключает атипичный характер лицевой боли [12];
— отсутствие наиболее частых симптомов дисфункции височно-нижнечелюстного сустава (клацающий/щелкающий звук при открывании/закрывании рта; боль при зевании и широко открытом рте; головная боль в лобно-височно-теменной области; боль в ушах и давящие ощущения за глазами), не подтверждают дисфункцию височно-нижнечелюстного сустава [13, 14];
— отсутствие вовлечения в патологический процесс жевательных, мимических и перикраниальных мышц не соответствует критериям краниомандибулярного расстройства по МКГБ-3 beta (2013—2018 гг.) [1].
В последние годы проведен ряд исследований по выявлению характерных проявлений СПР с целью изучения патофизиологических механизмов формирования данного заболевания, разработке терапевтических приемов. Так, описано исследование с участием 47 больных с СПР в возрасте 60,4±16,5 года [4], у которых характерными клиническими проявлениями были дисгевзии, географический язык, ксеростомия. В исследовании отмечено, что труднее лечить тех больных, у которых имеются хроническое течение и более выражен болевой синдром. В другом исследовании участвовали 56 пациенток с СПР. Показано, что ксеростомия при этом заболевании может быть связана с наличием какого-либо системного заболевания у больного или приемом лекарств [15]. Еще в одном исследовании с участием 20 пациенток с СПР (68,1±7,4 года) и 20 здоровых женщин (65,4±4,6 года) продемонстрирована преимущественная роль психологических факторов в патофизиологии СПР, а не механической чувствительности языка [16]. В одном из исследований с участием 20 пациенток с СПР в возрасте 64,4±11,5 года (35—82 года) в терапевтических целях обсуждалась возможность назначения мелатонина [7]. В другом исследовании с участием 52 больных (43 женщины, 9 мужчин) в возрасте 67,3±11,9 года — α-липоевой кислоты [17].
Заключение
В описываемом случае предъявляемые больным жалобы (жжение и покалывания в языке, ощущения «лопающихся пузырьков» во рту и «ползания мурашек под кожей») носят описательный характер, свойственный жалобам при атипичных лицевых болях. В связи с чем при первичном обращении был поставлен диагноз атипичной лицевой боли. Указанный синдром согласно МКБ-10 обозначается также термином «глоссодиния» (К14.6), а в неврологической адаптации классификации — как синдром «пылающего рта» (G44.847). Вследствие чего при осмотре стоматологом был поставлен диагноз «глоссодиния». Отсутствие эффективности от длительной терапии привело к изменению диагноза: «вторичная лицевая боль, краниомандибулярная дисфункция». Также особенностью данного случая является тот факт, что на прием обратился молодой мужчина 27 лет, а СПР преимущественно болеют женщины старше 50 лет [14, 15].
В настоящее время дополнительные трудности в трактовке данного заболевания связаны с последними изменениями 2018 г., внесенными в Международную классификацию «Статистики смертности и заболеваемости» 11-го пересмотра [18]. Согласно этой классификации синдром «пылающего рта» включен в раздел 13 «Заболевания пищеварительной системы» (Diseases of the digestive system), подразделы «Заболевания или нарушения орофациального комплекса» (Diseases or disorders of orofacial complex), и кодируется как DA0 °F «Сенсорные нарушения, негативно влияющие на орофациальный комплекс», а именно — DA0 °F.0 «Синдром пылающего рта». Перечислены критерии: СПР — хроническая орофациальная боль, сопровождающаяся жжением внутри полости рта и/или дизестетическими ощущениями, которые повторяются более 2 ч в день, 50% дней из более чем 3 мес, без явных причинных повреждений при клиническом исследовании и осмотре. Характеризуется выраженными эмоциональными расстройствами (тревога, гнев, сниженный фон настроения) и нарушением орофациальных функций (еда, зевота, разговорная речь). Хроническая жгучая боль во рту многофакторна: биологические, психологические и социальные факторы способствуют развитию болевого состояния. Диагноз СПР уместен независимо от выявленных биологических или психологических факторов, если только другой диагноз не будет лучше соответствовать представленным симптомам. Другие хронические головные боли или боли у онкологических пациентов рассматриваются в разделах хроническая вторичная головная боль и орофациальные боли.
Таким образом, представленный случай может вызывать особый клинический интерес, как с диагностической, так и с терапевтической точки зрения. Придерживаемся мнения, что данные обследования описываемого пациента с болевыми ощущениями в челюстно-лицевой области являются клиническими проявлениями вторичной лицевой боли — синдрома «пылающего рта», которые вызвали диагностические затруднения у специалистов разного профиля.
Spanlang-Tappeiner — Spranger-Wiedemann
Spanlang Herbert, австрийский офтальмолог; Tappeiner Josef (род. 1909), австрийский дерматолог.
Шпанланга-Таппейнера с. — разновидность наследственного ладонно-подошвенного кератоза (вероятно, аутосомно-рецессивное наследование): кератоз с круглым воронкообразным ороговением на ладонях и с диффузным ороговением подошв, выраженный гипергидроз, плешивость, кератит.
Синдром Sperling
Sperling О., американский врач.
Сперлинга с. — наследственный дефицит ксантиноксидазы (аутосомно-рецессивное наследование): гипоурикемия, гиперкальциурия, остеопороз, значительное повышение почечного клиренса мочевой кислоты.
Синдром Spiller, paralysis spinalis ascendens epiduralis
Spiller William Gibson (1863—1940), американский невропатолог.
Спиллера с. — проявления подострого или хронического пахименингита, возникшего в результате тромбофлебита мягких мозговых оболочек: боль, расстройства чувствительности, восходящий паралич с атрофией различных мышечных групп и с поперечным миелитом. Симптомы в значительной мере зависят от степени сдавления тромбированными сосудами спинного мозга.
Синдром Spira, fluorosis, mottled enamel (англ.)
Spira Leo, английский биохимик.
Спайре с. — симптомокомплекс у людей, которые длительно употребляли питьевую воду с повышенным содержанием фтора (более 1 мг/л): дисплазия зубной эмали (бледноватые точки и пятна, дефекты), стоматит, дисплазия ногтей (ломкость, продольная полосатость, трещины, деформации), дистрофия волос (ломкость, выпадение), различного вида дерматозы, запоры, метеоризм, колики, парестезии ладоней и стоп, судороги икроножных мышц, содержание кальция в крови нормально. Рентгенологически — остеосклероз длинных трубчатых костей, периостальный кальциноз.
Синдром Spranger-Wiedemann, dysplasia spondyloepiphysaria congenita, синдром Yvin
Spranger Jurgen (род. 1931), Wiedemann Hans-Rudolf (род. 1915), немецкие педиатры (ФРГ).
Шпрангера-Видемана с. — комплекс наследственных аномалий скелета (аутосомно-доминантное наследование): диспропорциональный низкий рост, платиспондилия и другие аномалии позвонков, дисплазия проксимальных эпифизов длинных трубчатых костей, часто близорукость и другие аномалии глаз. Интеллект нормальный. Симптомы выявляются сразу после рождения, в зрелом и пожилом возрасте в пораженных частях скелета развиваются остеоартрозы.
Туннельные синдромы
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Синонимы: компрессионная невропатия, компрессионно-ишемическая невропатия, ловушечная невропатия, капканный синдром, Tunnel syndrome
Туннельные синдромы: причины появления, симптомы, диагностика и способы лечения.
Определение
Туннельные синдромы - это группа заболеваний, причиной которых является локальная компрессия (защемление) и ишемия (нарушение кровоснабжения) периферических нервов, характеризующаяся болью и/или снижением их функций (двигательных и чувствительных).
Туннельные невропатии среди всех заболеваний периферической нервной системы составляют до 40%, причем чаще страдают лица наиболее трудоспособного возраста - 30-50 лет. В литературе описано более 30 форм туннельных невропатий.
Причины появления туннельных синдромов
Головной и спинной мозг получают и отсылают информацию к мышцам, железам и рецепторам. Информация, поступающая к внутренним органам, проходит по нервам. Для большинства периферических нервов характерны три особенности, защищающие их от физической деформации:
- волнообразный ход ненатянутого нерва;
- эластичность;
- расположение нервов относительно суставов предохраняет их от избыточных растяжений во время движений конечностей.
Туннели являются естественными анатомическими структурами, образованными мышцами, связками, фасциями, сухожилиями, костями.
Основным предрасполагающим фактором развития туннельной нейропатии является узость того или иного анатомического туннеля, через который проходят нервы. Сдавлению подвергаются не только нервы, но и сосуды, идущие параллельно нервным стволам, поэтому некоторые туннельные синдромы являются нейроваскулярными.
Широкое распространение туннельных синдромов - это прямое следствие профессиональной деятельности, связанной с длительной статической нагрузкой (монотонной работой за компьютером у офисных работников, профессиональной деятельностью музыкантов, художников, спортсменов). Основным фактором местного патологического воздействия является перенапряжение связочного аппарата и мышц, окружающих нерв. Наибольшая доля туннельных синдромов (80%) связана с поражением верхних конечностей.
Второе место по распространенности занимают посттравматические периферические нейропатии - они развиваются на фоне или после перенесенной инфекции, чаще вирусной этиологии.
Туннельные невропатии часто наблюдаются при эндокринных заболеваниях (сахарном диабете, гипотиреозе, акромегалии), патологиях суставов (подагре, деформирующем остеоартрозе, ревматоидном артрите), объемных образованиях самих нервов (шванноме, невроме), при паранеопластических полиневропатиях (саркоме, липоме), депозитарных невропатиях (амилоидозе), наследственной склонности к параличам от сдавления, а также при некоторых физиологических изменениях гормонального статуса (беременности, лактации, климаксе), приеме пероральных контрацептивов. К нарушению функции периферических нервов могут приводить механическая травматизация, ишемия (которая может быть первичной или возникать вслед за компрессией или одновременно с ней), венозный застой, отек тканей.
Известны семейные формы туннельных невропатий, обусловленные, по-видимому, как избыточным анатомическим сужением тех или иных каналов, так и наследуемыми аномалиями (дополнительными мышцами и сухожилиями, рудиментарными костными шпорами и фиброзными тяжами).
Туннельные синдромы разделяются в зависимости от пораженных нервов на нейропатии черепных нервов, нейропатии плечевого пояса и верхних конечностей, нейропатии тазового пояса и нижних конечностей.
- Карпальный синдром (запястный туннельный синдром) является самой распространенной формой компрессионно-ишемической невропатии, встречающейся в клинической практике. Развивается вследствие сдавливания срединного нерва в том месте, где он проходит через запястный канал под поперечной связкой запястья - удерживателем сухожилий сгибателей пальцев.
- Кубитальный синдром развивается при компрессии локтевого нерва на уровне локтевого сустава.
- Фибулярный синдром - невропатия малоберцового нерва при его сдавлении на уровне коленного сустава, а именно в области головки малоберцовой кости.
- Тарзальный синдром - невропатия нижней конечности, которая возникает в результате сдавления большеберцового нерва, проявляющаяся болью в области голеностопного сустава по внутренней стороне стопы.
- В случае краниальных нейропатий поражаются глазодвигательный, тройничный, лицевой нервы.
По срокам развития туннельные синдромы подразделяют на острые (развиваются от нескольких дней до 4-х недель), подострые (развиваются в течение нескольких недель) и хронические, в т.ч. рецидивирующие (развиваются в течение нескольких месяцев или лет).
Симптомы туннельных синдромов
Тяжесть повреждения нерва, вызванного острой или хронической компрессией, зависит от силы и продолжительности компрессии, а также от размеров нервного волокна, его положения в нервном стволе, количества и размеров пучков нервных волокон.
Полная картина туннельного синдрома включает в себя чувствительные (боль, парестезии, онемение), двигательные (снижение функции, слабость, атрофии) и трофические нарушения.
Возможны различные варианты клинического течения. Чаще всего заболевание дебютирует болью или другими чувствительными расстройствами. Реже - начало характеризуется двигательными нарушениями. Трофические изменения обычно выражены незначительно и только в запущенных случаях.
Сначала боль появляется во время движения (нагрузки), а по мере развития патологии возникает и в покое. Для туннельных синдромов характерны чувство онемения, покалывания по ходу поврежденного нерва, ощущение прохождения электрического тока (электрический прострел), жгучая боль. Двигательные нарушения возникают вследствие поражения двигательных ветвей нерва и проявляются снижением силы, быстрой утомляемостью. В некоторых случаях прогрессирование заболевания приводит к атрофиям, развитию контрактур («когтистая лапа», «обезьянья лапа»). При компрессии артерий и вен возможно развитие сосудистых расстройств, что проявляется побледнением, снижением локальной температуры кожного покрова или появлением синюшности и отечности в области поражения.
Диагностика туннельных синдромов
Как правило, диагноз устанавливается на основании характерных клинических проявлений. Удобным для клинициста является использование ряда клинических тестов, которые позволяют дифференцировать различные виды туннельных синдромов.
При наличии у больного признаков компрессионно-ишемического поражения периферических нервов необходимо проведение стандартного комплекса исследований, который включает:
- общий соматический осмотр с определением основных витальных функций;
- неврологический осмотр с использованием специфических тестов; (добавочные ребра, костные мозоли, костные отростки, переломы, вивихи и др.);
- нейровизуализацию (магнитно-резонансную или компьютерную томографию) участка компрессии нервного ствола, позвоночника и др.;
- электрофизиологические методы исследования (электронейромиографию для определения скорости проведения импульса по нерву и уточнения уровня поражения нерва);
- допплерографию сосудов конечностей с выполнением сгибательно-разгибательных проб;
Ультразвуковое сканирование артерий верхних конечностей в комплексной диагностике сердечно-сосудистых заболеваний.
Синдром запястного канала (туннельный синдром) - симптомы и лечение
Что такое синдром запястного канала (туннельный синдром)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Михайлюка Игоря Геннадьевича, невролога со стажем в 13 лет.
Над статьей доктора Михайлюка Игоря Геннадьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Синдром запястного канала — это наиболее распространённая форма туннельных синдромов, которая возникает в результате сдавления срединного нерва в месте его прохождения через такой анатомический "туннель", как запястный канал [1] .
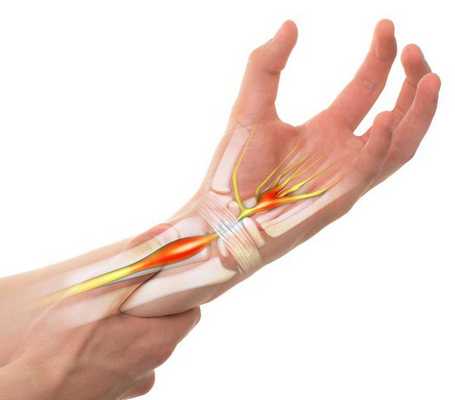
Средняя распространённость синдрома составляет 1-5,8 % [2] [3] , при этом она может значительно отличаться в зависимости от социальной группы человека и факторов риска, которым он подвергается [4] .
Основными факторами риска, предрасполагающими к развитию синдрома запястного канала, являются:
- возраст от 40 до 60 лет;
- женский пол; или избыточная масса тела;
- сахарный диабет; и курение[4][5][6] ;
- профессиональные факторы: интенсивная нагрузка на лучезапястный сустав во время физически сложной работы ( механик, слесарь ), удерживание кисти в неудобном положении, особенно в позиции сгибания или разгибания (фотограф, музыкант, швея), воздействие локальной или общей вибрации ( бурильщик, шлифовщик, асфальтоукладчик, водитель ), а также работа, связанная с длительным пребыванием за компьютером (программист, редактор, наборщик) [7][8][9] .
В большинстве случаев встречается так называемая идиопатическая форма синдрома запястного канала, при которой установить причину имеющихся симптомов не удаётся [5] . При этом, по данным компьютерной томографии, у таких пациентов имеется врождённая узость канала запястья [10] . Поэтому основная роль в формировании идиопатической формы синдрома, вероятно, принадлежит врождённым неизменяемым факторам (например, наследственности) [11] .
Вторичная форма синдрома запястного канала может возникать при поражении различных анатомических структур, которые расположены в запястном канале, в ходе некоторых заболеваний и состояний:
- системные заболевания соединительной ткани (например, ревматоидный артрит);
- тендовагинит мышц-сгибателей кисти (воспаление сухожилия мышцы и её оболочки);
- заболевания эндокринной системы;
- гиповитаминозы (нехватка витаминов в организме);
- беременность [3][5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома запястного канала
Симптомы заболевания включают в себя чувствительные нарушения: онемение и парестезии (мурашки, покалывание, жжение) в области иннервации срединного нерва на кисти, т. е. в области пальцев с первого по четвёрты й.
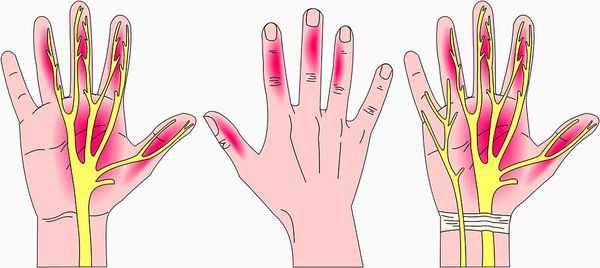
Дополнительно человек может испытывать ноющие, иногда жгучие болевые ощущения в этой области. При этом заподозрить именно синдром запястного канала, а не другое заболевание с похожими симптомами, позволяют следующие характеристики этих проявлений [12] :
- Нарушения чувствительности в виде онемения или парестезий, которые присутствуют минимум в двух пальцах с первого по четвёртый в течение по крайней мере одного месяца. Указанные симптомы могут появляться периодически или быть постоянными. Причём если сейчас симптомы присутствуют постоянно, то перед этим обязательно был период, когда они возникали периодически. Для соблюдения этого критерия недостаточно одной боли — ей обязательно должны сопутствовать онемение и парестезии.
- Онемение и парестезии становятся сильнее под влиянием хотя бы одного из указанных факторов: сон, удержание руки в одном положении, многократно повторяющиеся движения кисти.
- Онемение и парестезии уменьшаются под влиянием минимум одного из указанных факторов: смена положения или встряхивание руки, фиксация лучезапястного сустава ортезом (специальным приспособлением).
- Болевой синдром (при наличии) должен быть более выраженным в пальцах, области кисти и лучезапястного сустава, чем в предплечье, плече и шее.
При выраженной степени повреждения срединного нерва в области прохождения его через запястный канал может присутствовать слабость мышц, за движения которых отвечает срединный нерв. Чаще всего, это мышцы возвышения большого пальца. Однако из-за часто встречающихся анастомозов (соединений) между срединным и локтевым нервом могут встречаться нетипичные для поражения срединного нерва варианты слабости мышц [13] .
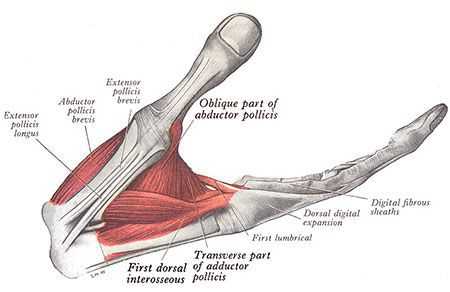
Патогенез синдрома запястного канала
В основе развития чувствительных нарушений лежит повышение давления тканей внутри запястного канала, из-за чего и происходит сдавливание нервного ствола окружающими тканями [5] [14] . Такое давление снижает подвижность нерва, в связи с чем во время движений в лучезапястном суставе он подвергается микротравматизации. Вместе с этим из-за повышения давления в этой области страдает циркуляция венозной и артериальной крови и процесс аксонального транспорта — распространения нервного импульса. Это, в свою очередь, вызывает запуск биомеханические и структурные изменения в области запястного канала [5] [14] [15] .
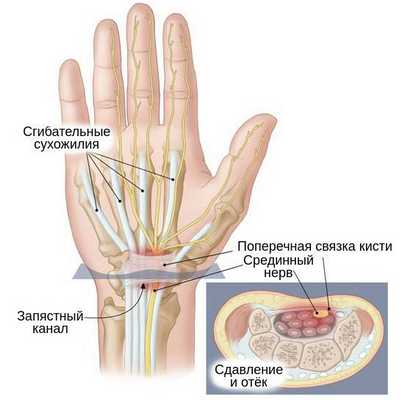
По причине недостатка поступления крови в нервном стволе начинают происходить биохимические изменения. Периоды снижения (ишемии) и возобновления кровотока приводят к оксидантному повреждению на клеточном и тканевом уровне, при этом в первую очередь повреждаются волокна, покрытые миелиновой оболочкой (защитным слоем) [16] . Возникшая ишемия и оксидантное повреждение усиливают выработку таких веществ, как цитокины и простагландины E2, которые отвечают за развитие боли [5] .
Чередование периодов ишемии и восстановления кровообращения создаёт отрицательное внутритканевое давление, а это в свою очередь приводит к отёку синовиальных оболочек (внутренних слоёв суставных капсул). В итоге содержимое запястного канала сдавливается ещё больше [5] [14] .
Если сдавление срединного нерва сохраняется довольно долго, то чрезмерный синтез белка интерлейкина-6 приводит к образованию рубцовой ткани внутри и вокруг нервного ствола. Это происходит из-за того, что данное вещество стимулирует увеличение количества фибробластов и разрастанию соединительной ткани [5] .
Классификация и стадии развития синдрома запястного канала
На начальной стадии заболевания обычно присутствуют только симптомы нарушения чувствительности — онемение или парестезии, иногда сопровождающиеся болью, которые возникают периодически, чаще ночью, при удержании руки долгое время в одном положении, выполнении многократно повторяющихся движений в лучезапястном суставе. Со временем эти симптомы становятся постоянными, и при дальнейшем прогрессировании заболевания возникает слабость мышц, за движение которых отвечает срединный нерв, с их последующей истощением [5] .
Чёткой взаимосвязи между степенью синдрома по данным электронейромиографии и выраженностью клинических симптомов заболевания в исследованиях выявлено не было. Это объясняют повреждением тонких нервных волокон типа Аδ и С, проводимость которых электронейромиография оценить не может. Удаётся зафиксировать изменения только при повреждении Аβ-волокон, которое при синдроме запястного канала возникает обычно значительно позже, чем первые симптомы заболевания [5] .
Ещё одной причиной, вызывающей несоответствие клинических симптомов со степенями нарушения проводимости по срединному нерву в области запястного канала, является вариабельность иннервации кисти локтевым и срединным нервом [13] .
Деление патологического процесса синдрома на стадии является важной задачей, которую только предстоит решить. Она поможет принимать решение о выборе тактики лечения — использовать консервативные методы имеет смысл только на начальных стадиях заболевания [12] .
Осложнения синдрома запястного канала
Главным осложнением синдрома запястного канала является необратимое поражение срединного нерва. Оно приводит к стойким расстройствам чувствительности в области иннервации данного нерва, а также к слабости мышц кисти, за движение которых он отвечает.
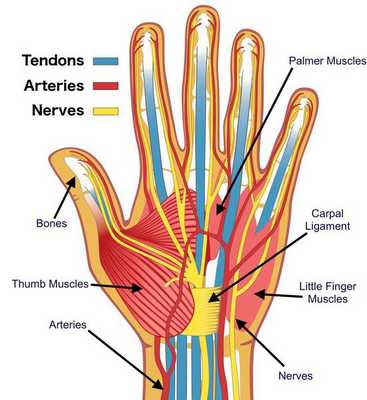
Срединный нерв на кисти иннервирует мышцы возвышения большого пальца, а также первые две червеобразные мышцы. Поэтому при повреждении нерва может нарушаться функция указанных мышц, что приводит к нарушению сгибания, отведения, противопоставления большого пальца (соприкосновение его подушечки с подушечками других пальцев), а также сгибания указательного и среднего пальцев. Параллельно со слабостью развивается гипотрофия указанных мышц (истончение и уменьшение мышечных волокон).
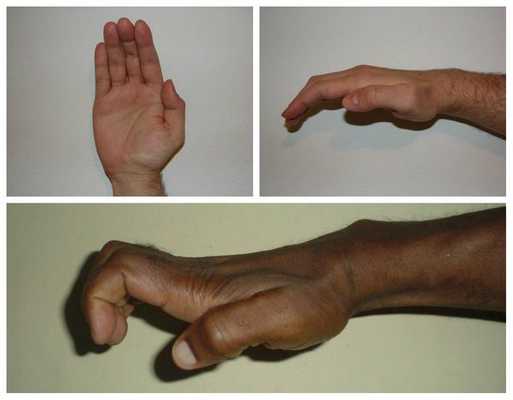
Всё это в конечном итоге приводит к невозможности нормально пользоваться рукой и развитию специфичной форме кисти, которая получила образное название "обезьянья лапа".
У некоторых пациентов помимо указанных нарушений также может наблюдаться развитие стойкого хронического болевого синдрома в области кисти и запястья, который с трудом поддаётся лечению [5] .
Для предупреждения развития данных осложнений важно вовремя провести правильную диагностику состояния и назначить корректное лечение.
Диагностика синдрома запястного канала
В основе диагностики поражения срединного нерва лежат клинические и электрофизиологические критерии.
Осмотр пациента направлен не только на выявление симптомов, характерных для синдрома запястного канала (онемение, парестезии, боль), но и на то, чтобы исключить другие возможные пр ичины жалоб: шейную радикулопатию, отражённую боль при миофасциальном или фасеточном синдроме, диабетическую нейропатию, множественную мононейропатию, плечевую плексопатию, синдром верхней аппертуры грудной клетки, иррадиацию боли при эпикондилите.
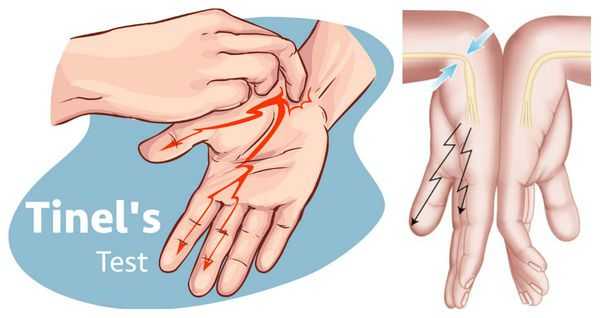
Физикальный осмотр включает оценку чувствительности в области иннервации срединного нерва, мануальное тестирование силы мышц, а также специальные провокационные тесты, при выполнении которых у людей с с индромом запястного канала имеющиеся симптомы нарастают. Наиболее часто используют тест Тинеля, при котором лёгкое постукивание над запястным каналом вызывает покалывание и прострелы в пальцы, либо тест Фалена, при котором удержание запястья в максимально согнутом состоянии в течение 30 секунд приводит к появлению или усилению имеющихся у пациента жалоб [5] .
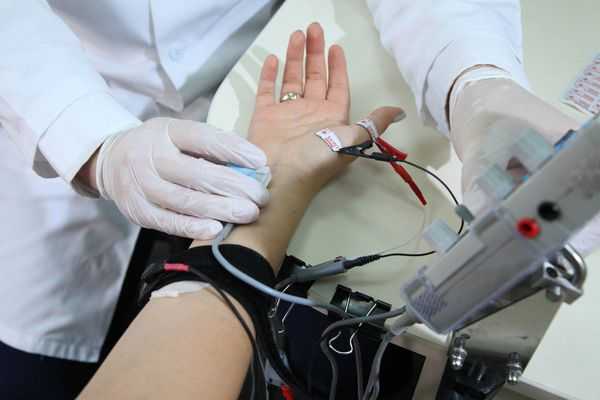
Чаще всего для инструментальной диагностики синдрома применяют метод стимуляционной электронейромиографии. При его выполнении срединный нерв с помощью электрического тока стимулируется в определённых местах. Вызванные таким образом потенциалы регистрируются и анализируются. Так можно определить место сдавления нерва, степень поражения сенсорных и моторных волокон, а также морфологический тип поражения (поражение миелиновых оболочек или отростков нервных клеток) [5] [12] [21] .
Несмотря на то, что метод электронейромиографии является достаточно чувствительным и специфичным, его нельзя использовать в отрыве от клинических симптомов заболевания, так как известно множество вариантов нарушений проведения импульса по периферическим нервам без клинических признаков того или иного заболевания.
В последнее время в процессе диагностики синдрома запястного канала всё чаще используют УЗИ, а также КТ и МРТ. Их применение оправдано, так как они помогают выявить морфологические изменения срединного нерва и окружающих его структур, а также те или иные аномалии в области канала запястья, которые могут вызывать клинические симптомы у данных пациентов [22] .
Однако применение КТ и МРТ в диагностике синдрома запястного канала ограничено из-за высокой стоимости по сравнению с другими методами и высоких требований к способности аппаратуры. Поэтому методом выбора, позволяющим исключить структурную патологию в области запястного канала, является УЗИ.
Лечение синдрома запястного канала
Начальным методом терапии пациентов с синдромом запястного канала может стать изменение повседневной активности, исключение вредных профессиональных факторов, эргономичная организация рабочего места при работе за компьютером — использование специальных мышек, ковриков и клавиатур [23] .

Следующим методом, показавшим свою эффективность и безопасность, является ортезирование запястья, при котором лучезапястный сустав помещается в нейтральное положение. Таким образом минимизируется негативное воздействие на срединный нерв со стороны окружающих его структур [5] .

В комплексном лечении могут использоваться и многие другие методики: мануальная терапия, физиотерапия, кинезиотейпирование, однако данные об их эффективности противоречивы [5] .
В качестве терапии у пациентов с синдромом запястного канала также используется медикаментозное лечение. Оно направлено на уменьшение воспаления и отёка в области запястного канала, что приводит к купированию симптомов.
В клинической практике применяется достаточно большое количество лекарственных средств, однако для большинства препаратов эффект является кратковременным и малозначительным. Исключением являются препараты кортикостероидов, особенно при локальном применении в форме медикаментозных параневральных блокад (введение анестетика в пространство около почек) [5] .
Также существует большое разнообразие методов оперативного лечен ия, которые отличаются лишь вариантами оперативного доступа [24] . Однако в основе любого вмешательства лежит рассечение поперечной связки запястного канала и освобождение срединного нерва от компрессии (сдавления) окружающими тканями.
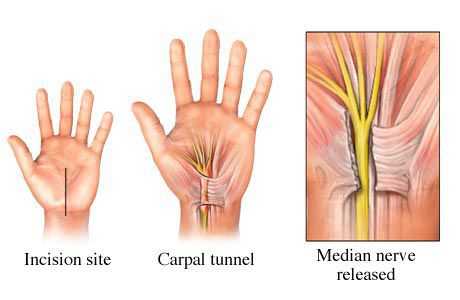
Выбор варианта операции и техники лечения зависит от многих факторов:
- степени сдавления срединного нерва;
- наличия сопутствующих заболеваний;
- особенностей анатомии запястного канала;
- предпочтений хирурга [25] .
Хирургическое вмешательство — радикальный метод лечения, который позволяет нормализовать давление внутри запястного канала. Эффект от оперативного лечения превосходит все существующие в данный момент консервативные методы. Кроме того, уже через две недели после операции люди могут вернуться к своей профессиональной деятельности. Однако не смотря на широкое распространение синдрома запястного канала до сих пор нет единой тактики определения показаний к выполнению операции. Различные авторы предлагают свои критерии, которые позволяют отобрать пациентов для оперативного лечения, и в каждом случае решение принимается индивидуально [2] [5] .
Не смотря на разнообразие методов, единого подхода к лечению пациентов с синдромом запястного канала не существует.
Одна точка зрения заключается в том, что оперативное лечение должно использоваться только в крайнем случае: при неэффективности проведённого консервативного лечения и при наличии выраженной симптоматики в виде слабости и гипотрофии мышц [26] .
Также существует мнение, что несмотря на большое разнообразие консервативных методов лечения их эффективность крайне низка, поэтому достигнутый результат лечения является кратковременным. В связи с этим не рекомендуется затягивать с хирургическим вмешательством, так как оно является наиболее эффективным методом лечения [2] [5] .
Прогноз. Профилактика
Синдром запястного канала является прогрессирующим состоянием. Без лечения со временем он может привести к стойкому повреждению срединного нерва и, как следствие, нарушению функции кисти из-за невозможности сгибать с первого по третий палец, а также приводить и противопоставлять большой палец, который выполняет важную роль в повседневной жизни любого человека.
Пока нет достоверных научных данных о том, может ли какое-либо консервативное лечение предотвратить прогрессирование заболевания. Даже при хирургическом лечении и высвобождении срединного нерва от сдавливающих его структур в 1/3 случаев возможен рецидив заболевания в первые пять лет после операции [27] .
К осложнениям оперативного лечения синдрома относят:
- кровотечение и образование гематомы в области послеоперационной раны;
- инфекционные осложнения;
- образование рубцов и спаек в области разреза;
- повреждение чувствительных ветвей срединного нерва, следствием чего может стать стойкое онемение в области иннервации срединного нерва [5] .
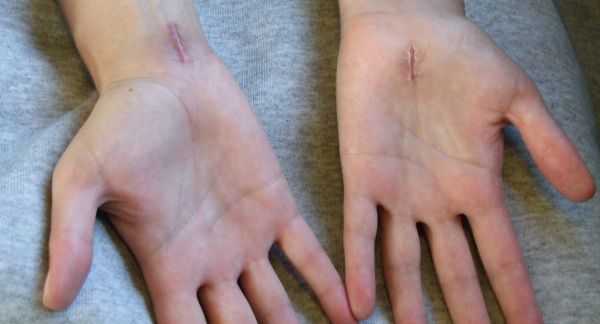
Учитывая, что синдром запястного канала часто связан с анатомической узостью запястного канала, методы надёжной профилактики заболевания пока не разработаны. Поэтому предупреждение развития синдрома может быть направлена только на коррекцию таких факторов риска, как избыточный вес или ожирение, повышенный уровень гликемии при сахарном диабете, злоупотребление алкоголем, курение, вредные производственные факторы, включающие чрезмерную нагрузку на лучезапястный сустав. К сожалению, эффективность всех этих мероприятий часто оказывается крайне низкой [4] [5] [9] .
Синдром Туретта - симптомы и лечение
Что такое синдром Туретта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Диордиева Максима Борисовича, психиатра со стажем в 8 лет.
Над статьей доктора Диордиева Максима Борисовича работали литературный редактор Вера Васина , научный редактор Владимир Вожжов и шеф-редактор Маргарита Тихонова

Синдром Туретта (Tourette's syndrome) — это заболевание нервной системы, при котором возникают множественные двигательные и вокальные тики. Для постановки диагноза они должны присутствовать дольше года.

Впервые заболевание, похожее на синдром Туретта, было описано в 1486 году в книге «Молот ведьм». Там упоминался священник с моторными и вокальными тиками, считавшийся одержимым. В конце XIX века симптомы заболевания на примере нескольких пациентов описал вместе с коллегами французский невролог Жорж Жиль де ла Туретт, в честь которого и назван синдром [1] .
Обычно синдром Туретта проявляется уже в детстве, но часто заболевание выявляют поздно или не диагностируют вовсе, так как родители не обращают на тики должного внимания. Из-за этого маленькие пациенты не получают своевременной помощи и могут страдать не только от самих тиков, но и от психологических проблем, связанных с заболеванием. В Европе от возникновения первых симптомов синдрома Туретта до постановки диагноза проходит в среднем более 5 лет [2] .
Распространённость синдрома Туретта
Синдром Туретта очень распространён — он встречается примерно у 10 из 1000 детей. В России его диагностируют у 8 человек на 10 000 населения, им могут страдать до 5 % школьников [3] . Мужчины болеют чаще, чем женщины: соотношение между ними составляет примерно 3 к 1.
Причины синдрома Туретта
Синдром Туретта — это генетическое расстройство, которое передаётся от родителей. Однако точный механизм наследования и ген, ответственный за болезнь, не известны. Риск передачи заболевания ребёнку составляет около 50 %. В прошлом, в начале XX века, тики считались следствием психотравм, но современная медицина это отвергает, так как такое предположение не удалось доказать [4] . Психосоциальные факторы и аутоиммунные заболевания не являются причиной синдрома Туретта, но могут влиять на тяжесть течения болезни.
Существует теория, что недостаток магния в организме и связанные с ним нарушения обмена веществ могут влиять на развитие синдрома Туретта. Косвенным доказательством этого служит то, что препараты с некоторыми соединениями магния могут улучшать состояние больных. Однако большие исследования на эту тему не проводились [5] .
Симптомы синдрома Туретта
Синдром Туретта проявляется тиками — быстрыми, внезапными, повторяющимися навязчивыми движениями или произнесением звуков. Чаще всего они возникают у мальчиков в возрасте от 4 до 11 лет. Тяжесть тиков доходит до пика примерно в 10-12 лет и ослабляется в подростковом возрасте. Большинство тиков исчезают спонтанно, но примерно у 1 % детей они сохраняются во взрослой жизни [7] .
Выделяют две основные группы тиков:
- Моторные тики — это непроизвольные движения частей тела. Самый распространённый из них — усиленное моргание. Также могут возникать подпрыгивания, постукивания по себе, развороты и повороты тела, гримасы, плевки, нецензурная жестикуляция и повторения чужих движений (копропраксия и эхопраксия).
- Вокальные, или звуковые, тики — это навязчивое произношение звуков, реже слов. Может проявляться кашлем, покашливанием, кряхтением. Иногда таких детей ошибочно лечат от бронхитов, трахеитов и бронхиальной астмы. Синдром Туретта часто ассоциируется с копролалией — внезапным высказыванием нецензурных фраз или слов, которое зачастую сопровождается копропраксией. Однако копролалия возникает только у 10 % пациентов [6] . Помимо копролалии, они могут повторять чужие слова, собственное слово или фразу (эхолалия и палилалия).
При синдроме Туретта моторные тики обязательно сочетаются с вокальными. Если присутствуют моторные тики, но нет вокальных, то стоит заподозрить другие заболевания: органическое поражение головного мозга, эпилепсию, синдром дефицита внимания (СДВГ), обсессивно-компульсивное расстройство (ОКР).
У многих детей и подростков с синдромом Туретта также отмечается СДВГ, ОКР, повышенная агрессивность, тревожность и склонность к депрессиям.
При синдроме Туретта интеллектуальные способности не нарушаются. Дети с этим заболеванием могут сильно расстраиваться от подшучиваний своих сверстников. При эмоциональном напряжении, вызванном пристальным вниманием или насмешками окружающих, тики могут усиливаться.
Форма тиков при синдроме Туретта может меняться в течение суток или недели, например от лёгких единичных моторных тиков утром или в начале недели до сложных и множественных по вечерам или под конец учебной недели. Видимо, их выраженность зависит в том числе от психоэмоциональных нагрузок.
Иногда дети пытаются сдерживать тики, но такой контроль возможен лишь в некоторой степени. Когда ребёнок старается подавить тики, симптомы могут усилиться. Попытка сдержать тик вызывает выраженный дискомфорт, из-за чего возрастает тревога — тикозные движения, наоборот, немного успокаивают. Из-за стресса, тревожных состояний и усталости тики могут учащаться и усиливаться.
Патогенез синдрома Туретта
Патогенез синдрома Туретта до конца не изучен. Известно лишь, что расстройство вызвано генетическими причинами. Скорее всего, при определённых генетических факторах нарушается работа нейромедиаторных систем в подкорковых образованиях и лобной коре.
Помимо генетических факторов, в патогенезе может участвовать и органическое повреждение головного мозга, например при патологии беременности и родов, черепно-мозговых травмах или нейроинфекциях.
Основная роль в патогенезе заболевания, вероятно, принадлежит дисфункции лобных долей. Считается, что большую роль в развитии синдрома Туретта играет правая лобно-височная область, сенсомоторные отделы орбитофронтальной коры, моторная область, базальные ганглии и поясная извилина. Также важное значение имеют нарушения в кортико-стрио-таламо-кортикальном контуре — нейронных цепях, связывающих кору, базальные ганглии и таламус.

Нарушения в работе этих структур также характерны для детей с ОКР и СДВГ — эти заболевания часто сопутствуют синдрому Туретта. Даже известны генетически связанные с синдромом Туретта формы ОКР (преимущественно ОКР с навязчивыми действиями — F42.1).
Предположительно, при синдроме Туретта нарушается работа дофаминергической системы. Изменения, вероятно, затрагивают серотонин-, норадреналин-, глутамат-, холин-, ГАМКергическую и опиоидную системы. Косвенно на связь синдрома Туретта с дофамином указывает то, что тики уменьшаются при лечении препаратами, которые воздействуют на передачу нервного импульса, вызванную дофамином ( например, путём блокады постсинаптических D2-рецепторов) [2] .
Классификация и стадии развития синдрома Туретта
Синдром Туретта — это разновидность хронических тиковых (или тикозных) нарушений. В Международной классификации болезней (МКБ-10) заболевание кодируется как F95.2 Комбинированные голосовые и множественные двигательные тики.
В следующей Международной классификации болезней (МКБ-11) тики и синдром Туретта из психических расстройств перенесены в неврологические [1] .
Согласно классификации Американской психиатрической ассоциации (DSM-IV), тики подразделяются на следующие группы:
- по виду — двигательные или голосовые;
- по продолжительности — преходящие или хронические.
Преходящее тиковое расстройство — это множественные двигательные, голосовые или тики обоих видов, которые длятся от 1 до 12 месяцев. Хронические тиковые расстройства присутствуют больше года. Они могут быть одиночными или множественными, двигательными или голосовыми, но не оба вида сразу. Синдром Туретта относится к хроническому тиковому расстройству. Для постановки диагноза необходимо, чтобы множественные двигательные тики и хотя бы один голосовой тик наблюдались более года.
Стадии синдрома Туретта не выделяют. Но обычно расстройство начинается с преходящих двигательных тиков, как правило подёргивания лица, которые длятся до года. Часто это гримасничание, затем покашливание и шипение. Постепенно тики распространяются на руки, ноги и мышцы шеи. Затем, обычно через год, присоединяются вокальные тики, которые осложняют картину болезни.
Осложнения синдрома Туретта
Синдром Туретта может сопровождаться депрессией, тревожным расстройством, ОКР и СДВГ, что осложняет прогноз. Депрессия возникает из-за того, что детей с этим синдромом часто обижают и унижают. В результате у них формируется чувство одиночества и может развиться аутоагрессия, вплоть до попытки суицида. Поэтому важно не оставлять ребёнка один на один с этим расстройством: ему особенно необходима поддержка родителей и друзей.
При симптоме копролалии дети выкрикивают нецензурную брань, из-за чего могут подвергаться агрессии со стороны окружающих. Поэтому для таких пациентов очень важно организовать правильную социальную среду [7] .
Диагностика синдрома Туретта
Синдром Туретта диагностирует врач-психиатр или невролог, основываясь на наблюдении и сборе сведений об истории болезни, условиях жизни и перенесённых заболеваниях. Сейчас разрабатываются генетические карты, которые позволят с самого рождения определять совокупность генов, характерных для синдрома Туретта, но пока этот метод недоступен.
Чтобы установить диагноз «синдром Туретта», состояние должно соответствовать следующим критериям:
- присутствуют множественные двигательные тики и как минимум один голосовой тик;
- тики возникают много раз в день, почти ежедневно;
- расстройство длится более года, но необязательно непрерывно, ремиссии продолжаются меньше двух месяцев;
- симптомы появились в возрасте до 18 лет [8] .
Очень важно отличать тики при синдроме Туретта от вторичных тиков, которые появились на фоне инфекций или черепно-мозговых травм при беременности, родах или в раннем детстве. Их различают только на основе анамнеза и физикального обследования. Другие методы, например магнитно-резонансная томография и анализы крови, для диагностики синдрома Туретта не используются.
Лечение синдрома Туретта
Перед врачом всегда стоит выбор — назначать ли препараты при синдроме Туретта. При этом важно ориентироваться на состояние пациента, так как более чем в половине случаев симптомы исчезают без приёма медикаментов.
Психологическая помощь
Если тики не мешают человеку общаться, учиться и работать, то, скорее всего, принимать препараты не нужно. В такой ситуации будет полезно психологическое консультирование ребёнка и родителей. Важно рассказать родителям, что от ребёнка ни в коем случае нельзя требовать, чтобы он перестал кашлять и гримасничать, — это только усилит эмоциональное напряжение и, соответственно, тики.
В зарубежных странах, особенно в США, хорошо зарекомендовал себя метод под названием «Habit reversal training», т. е. тренировка отмены привычки [10] . Пациента учат отслеживать ощущение, предшествующее тикам, и пытаться заменить их на более приемлемые действия. Метод не избавляет от тиков, но заметно уменьшает их проявления.
Также для коррекции поведения используется когнитивно-поведенческая психотерапия [12] .
Медикаментозное лечение
Для лечения синдрома Туретта могут применяться антипсихотики (нейролептики) в невысоких дозировках, которые воздействуют на дофаминэргическую активность. Наиболее эффективны Арипипразол, Рисперидон и Галоперидол. Из них лучше всего переносится Арипипразол. Однако в российских инструкциях по лечению синдрома Туретта это лекарство не упоминается, хотя в США оно одобрено Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) и активно используется в терапии. В России назначают Галоперидол и Рисперидон, а также ряд ноотропов (чаще всего гопантеновую и аминофенилмасляную кислоту) без достаточной доказательной базы.
Есть данные об эффективности Клонидина, но этот препарат опасен при передозировке. Среди возможных побочных эффектов — коллаптоидные состояния, т. е. резкое падение артериального давления, которое может привести к развитию обморока.
Существуют не подтверждённые данные об эффективности инъекции ботулотоксина в мышцы лица.
При возникновении сопутствующих заболеваний, таких как тревожно-депрессивное расстройство и ОКР, применяются селективные ингибиторы обратного захвата серотонина: Сертралин, Пароксетин, Эсциталопрам. При выраженной агрессии, направленной на себя или окружающих, назначаются нормотимики (препараты лития и другие) [12] .
Транскраниальная магнитная стимуляция
В настоящее время изучается влияние транскраниальной магнитной стимуляции на синдром Туретта как у детей, так и у взрослых, но пока недостаточно данных об эффективности этого метода [11] .
Нейрохирургическое лечение
При тяжёлом течении заболевания и выраженной устойчивости к медикаментам может применяться нейрохирургический подход — глубокая стимуляция подкорковых структур головного мозга (бледного шара и таламуса). Её используют для взрослых пациентов.
Прогноз благоприятнее и заболевание чаще заканчивается ремиссией или выздоровлением, если тики появились в возрасте до 7 лет.
Синдром Туретта часто вызывает у людей страх и ассоциации, что эта особенность мешает нормально общаться с другими. Но если грамотно подойти к терапии и исключить провоцирующие факторы, расстройство может протекать вполне благоприятно. Примером служит певица Билли Айлиш. Из-за тяжести заболевания она не ходила в школу и обучалась дома. Это не помешало певице в 2019 году записать сингл, завоевавший первые места в мировых хит-парадах, а в 2021 году войти в список 100 наиболее влиятельных людей года по версии журнала Time. Также синдромом Туретта, предположительно, страдал Вольфганг Моцарт [13] .
Синдром Туретта — это генетическое заболевание, поэтому предупредить его развитие нельзя. Однако если своевременно обратиться к врачу, можно снизить тяжесть болезни и предотвратить развитие депрессии, аутоагрессии и обсессивно-компульсивного расстройства.
При сильных тиках, не поддающихся лечению и мешающих общаться, учиться или работать, пациент может пройти медико-социальную экспертизу: специалисты оценят тяжесть состояния и, при необходимости, определят группу инвалидности.
Читайте также:
- Дисфункция яичников
- Гигантские многоядерные клетки раны. Динамика цитологических изменений раны
- Чрезмерная длительность репетиций танцев. Отсутствие разминки перед танцем
- Виды оксигемометрии. Полярографические оксиметры
- Микроокружение лимфоидных органов. Значение микроокружения для лимфоидных клеток
