Сочетания пораженных органов при раке. Локализация узлов множественных опухолей ЖКТ
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Ростовский научно-исследовательский онкологический институт Минздрава РФ
Ростовский научно-исследовательский онкологический институт, Ростов-на-Дону, Россия
ФГБУ «Ростовский научно-исследовательский онкологический институт» Минздрава России, Ростов-на-Дону, Россия
Первично-множественный колоректальный рак: клинические аспекты
Резюме Цель исследования. Определить некоторые клинические особенности синхронного и метахронного колоректального рака (КРР). Материалы и методы. Объектом исследования послужили данные о 150 больных первично-множественным КРР T1-4N0-2M0-1. Проведен анализ клинических, биологических, морфологических особенностей синхронных и метахронных опухолей. Результаты. Первично-множественные опухоли составили 6,01% от всех форм КРР. Преобладал синхронный КРР (63,75%) с локализацией опухоли в сигмовидной и прямой кишке. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы, метахронные выявлялись после лечения опухолей половых органов. У мужчин синхронные колоректальные опухоли чаще сочетались с раком почки, метахронные выявлялись после лечения рака желудка. Заключение. Выявленные особенности первично-множественных колоректальных опухолей возможно учитывать в программах как первичной диагностики, так и диспансерного наблюдения после лечения больных со злокачественными опухолями, что позволит улучшить раннее выявление и результаты лечения онкологических больных.
КРР - колоректальный рак
МКО - метахронная колоректальная опухоль
Проблема колоректального рака (КРР) на протяжении нескольких десятилетий продолжает оставаться актуальной, что обусловлено как ростом заболеваемости, так и прогрессивными достижениями в лечении [1]. Наряду с увеличением общей онкологической заболеваемости наблюдается увеличение заболеваемости первично-множественными опухолями толстой и прямой кишки [2], которые в настоящее время составляют 17% от всех первично-множественных злокачественных новообразований и являются одной из наиболее частых локализаций первично-множественных злокачественных опухолей после первично-множественного рака кожи [3, 4].
В настоящее время проводится изучение как клинических, так и онкобиологических аспектов первичной множественности опухолей толстой и прямой кишки 6, тем не менее многие аспекты в этой проблеме остаются открытыми, что и побудило нас коснуться некоторых вопросов первично-множественного КРР.
Цель исследования: определить некоторые клинические особенности синхронного и метахронного КРР.
Материалы и методы
Из 2497 больных КРР T1-4N0-M0-1, подвергшихся хирургическому лечению в клинике ФГБУ «РНИОИ» МЗ РФ за последние 5 лет, первично-множественный рак выявлен у 150 (6,01%), данные о которых мы и использовали для анализа. Статистическую обработку результатов выполняли с применением пакетов программ Microsoft Excel 2010 и Statistica 8.0. Оценку различий проводили с использованием критерия χ 2 , статистически значимыми считали различия при р
Результаты
Анализ клинических проявлений первично-множественного КРР показал, что отдельные симптомы многообразны и соответствуют таковым при одиночной опухоли толстой или прямой кишки. Известно, что при локализации опухоли в правой половине ободочной кишки это чаще всего хроническая анемия, нарушение общего состояния (слабость, похудание), кишечный дискомфорт (снижение аппетита, чувство тяжести в верхней половине живота, иногда рвота через несколько часов после еды), боли в животе и наличие пальпируемой опухоли. При локализации опухоли в левой половине ободочной кишки преобладают: кишечные расстройства (запоры, поносы и их чередование), патологические выделения (кровь, слизь) при дефекации. При локализации опухоли в прямой кишке основными симптомами являются тенезмы, выделение крови и слизи при дефекации, боли в прямой кишке.
При синхронных колоректальных опухолях наблюдаются симптомы, соответствующие локализации опухоли в кишке. Так, анемия в течение нескольких лет, пальпируемая опухоль в правой подвздошной области и тенезмы свидетельствуют о синхронной опухоли слепой и прямой кишки. Оценка клинической картины заболевания с обязательным обследованием всех отделов толстой и прямой кишки позволят выявить синхронный КРР и избежать диагностических ошибок. В большинстве случаев нераспознанной синхронная колоректальная опухоль остается в случае, если в связи со стенозирующим характером дистальной опухоли эндоскоп не проходит в проксимальные отделы кишки и не позволяет произвести их осмотр. Об этом следует помнить, и в таких случаях производить дополнительное обследование вышележащих отделов толстой кишки (это может быть исследование пассажа бария по кишке, спиральная рентгеновская компьютерная томография органов брюшной полости и малого таза с пероральным контрастированием).
Следует отметить возможность развития одновременно опухоли колоректальной локализации и других органов. В этом плане важным является наличие в клинической картине симптомов, не характерных для КРР, даже если диагноз уже установлен. При этом следует продолжить обследование больного для исключения опухоли другой локализации. Анализ преимущественного поражения других органов синхронным раком будет произведен далее.
В случае метахронного развития опухолей как толстой и прямой кишки, так и других органов после излечения КРР диагностика не вызывает особых трудностей. Это связано с регулярной диспансеризацией и обследованием излеченных больных, приводящей к своевременной постановке диагноза.
Оценка частоты проявления симптомов заболевания показала, что при одиночном КРР преобладали боли (60%), кровь в кале (56,7%) и запоры (46,7%). При синхронных колоректальных опухолях наиболее частыми симптомами были боль (56,7%), слабость (53,3%) и похудание (40%). При метахронном КРР в клинической картине преобладали слабость (63,6%) и боль (56,7%) (табл. 1).
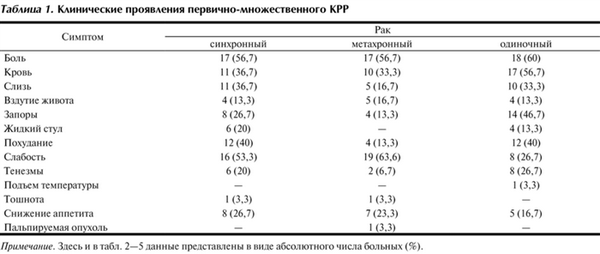
Таблица 1. Клинические проявления первично-множественного КРР Примечание. Здесь и в табл. 2-5 данные представлены в виде абсолютного числа больных (%).
В нашем исследовании время от появления первых клинических симптомов до момента обращения в специализированный онкологический стационар у больных одиночным раком составило преимущественно 6-12 мес (40% больных), а первично-множественным раком - 2-3 мес (48,3% больных).
Среди больных первично-множественным КРР синхронные и метахронные опухоли, локализующиеся только в толстой и прямой кишке, выявлены у 80 (53,3%). В этой группе больных преобладал синхронный КРР - 51 (63,75%) больной. Средний возраст пациентов составил 62,9 года. Преобладали мужчины - 32 (62,75%), средний возраст 63,2 года, женщин 19 (37,25%), средний возраст 62,5 года. Локализация синхронных опухолей в толстой и прямой кишке представлена в табл. 2. Согласно представленным данным синхронные опухоли преимущественно локализовались в сигмовидной (у 32 больных, 62,75%) и прямой кишке (у 29 больных, 56,86%). При этом сочетание опухолей в прямой и сигмовидной кишке выявлено у (35,29%). Половые различия по локализации синхронных опухолей в толстой и прямой кишке отсутствовали.

Таблица 2. Локализация синхронных опухолей в толстой и прямой кишке Примечание. Здесь и в табл. 3-5 * - различия между подгруппами достоверны (р<0,05).
У 34 (66,67%) мужчин и женщин распространение синхронных колоректальных опухолей ограничено только кишкой, без регионарных и отдаленных метастазов. Опухоли с регионарными метастазами имелись у 11 (21,57%) больных, с отдаленными - у 6 (11,76%). Распределение синхронных колоректальных опухолей по гистологической структуре свидетельствует о преобладании синхронных умереннодифференцированных аденокарцином (у 25, 49,02%), в основном у мужчин (у 17, 53,13%). У женщин часто встречались и слизеобразующие аденокарциномы (у 6, 31,58%).
Таким образом, синхронные опухоли составили 34% от всего первично-множественного КРР. Средний возраст больных достигал 62,9 года. Среди заболевших преобладали мужчины (62,75%). Синхронные опухоли преимущественно локализовались в сигмовидной (62,75%) и прямой кишке (56,86%), представлены в основном умереннодифференцированными аденокарциномами (49,02%), без регионарных и отдаленных метастазов (66,67%).
Метахронный КРР среди первично-множественного рака с локализацией опухолей только в толстой и прямой кишке выявлен у 29 (36,25%) больных (средний возраст 64,7 года). В этой группе было 16 (55,17%) женщин (средний возраст 66,9 года). Метахронная колоректальная опухоль (МКО) выявлена у них в среднем через 8,3 года после выявления первой опухоли. Среди больных метахронным первично-множественным КРР было 13 (44,83%) мужчин (средний возраст 62,5 года), метахронная опухоль выявлена у них в среднем через 4,5 года после первой опухоли.
Данные по локализации метахронных опухолей в толстой и прямой кишке отражены в табл. 3, представляющей распределение по локализации опухоли в следующем порядке: прямая кишка (51,72%, 15 больных), сигмовидная и правая половина ободочной кишки (по 48,28%, 14 больных), левая половина ободочной кишки (37,93%, 11 больных). В группе больных метахронным первично-множественным КРР наблюдались половые различия по локализации опухоли. Так, у женщин метахронные опухоли чаще локализовались в правой половине ободочной кишки - у 9 (56,25%) и прямой кишке - у 8 (50%). У мужчин МКО преимущественно локализовались в прямой и сигмовидной кишке - по 7 (53,85%) больных.

Таблица 3. Локализация метахронных опухолей в толстой и прямой кишке
У 14 (48,28%) больных распространение МКО ограничено только кишкой, без регионарных и отдаленных метастазов. Статистически значимых половых различий МКО по стадии TNM мы не наблюдали. Распределение МКО по гистологической структуре свидетельствует о значительном преобладании метахронных умереннодифференцированных аденокарцином - у 22 (75,86%) больных, как у мужчин, так и у женщин.
Итак, метахронный КРР составил 19,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 69,9 года, женщины были на 4 года старше мужчин. Среди заболевших было одинаковое число мужчин и женщин. Интервал между первой и последующей колоректальной опухолью у женщин в 2 раза больше (8,31 года), чем у мужчин (4,5 года). Метахронные опухоли у женщин преимущественно локализовались в правой половине ободочной кишки (56,25%) и прямой кишке (50%), у мужчин - в прямой и сигмовидной кишке (по 53,85%). МКО представлены в основном умереннодифференцированными аденокарциномами (75,86%), без регионарных и отдаленных метастазов (48,28%).
Среди больных первично-множественным КРР синхронные и метахронные опухоли, локализующиеся помимо толстой или прямой кишки, также в других органах, выявлены у 70 (46,7%). В этой группе синхронный первично-множественный рак наблюдался у 26 (37,14%) больных. Средний возраст пациентов составил 67,1 года. Женщин и мужчин было поровну - по 13 больных. Женщины на 7 лет моложе мужчин (63,6 и 70,5 года соответственно).
Локализация синхронных первично-множественных опухолей представлена в табл. 4, из которой видно, что синхронные колоректальные опухоли у женщин чаще сочетались с опухолями гениталий - у 8 (61,5%), причем у 5 - с раком молочной железы. У половины 7 (53,8%) мужчин синхронный КРР сочетался с опухолями мочевыделительной системы, причем у 6 из них - с раком почки.
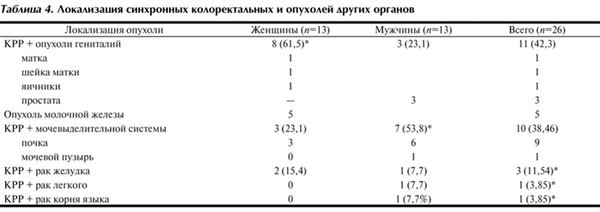
Таблица 4. Локализация синхронных колоректальных и опухолей других органов
У 65,4% больных опухоль была местно-распространенной, с наличием регионарных метастазов у одной из опухолей. Статистически значимых половых различий по стадии TNM синхронных колоректальных опухолей и других локализаций рака мы не наблюдали.
Распределение синхронных колоректальных опухолей при наличии и другой локализации рака по гистологической структуре свидетельствует о значительном преобладании синхронных умереннодифференцированных аденокарцином (80,8%) у мужчин и женщин.
Итак, синхронный КРР с другими локализациями опухолей составил лишь 17,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 67,1 года, женщины были на 7 лет моложе мужчин. Среди заболевших было одинаковое число женщин и мужчин. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы. У мужчин синхронный КРР чаще сочетался с раком почки. Синхронные колоректальные опухоли представлены в основном умереннодифференцированными аденокарциномами (80,8%), местно-распространенными, с наличием регионарных метастазов (65,4%).
Метахронный КРР после лечения первой опухоли, локализующейся в других органах, составил 44 (29,33%) случая среди первично-множественных КРР и 62,86% среди первично-множественного КРР, сочетающегося с опухолями других органов. Средний возраст больных достигал 65,1 года. В этой группе больных было 24 (54,55%) женщины (средний возраст 61,3 года) и 20 (45,45%) мужчин (средний возраст 69 лет) на 8 лет старше женщин. Среднее время выявления МКО после лечения опухоли другой локализации у женщин составило 5,7 года, у мужчин - 4,4 года.
Локализация метахронных первично-множественных опухолей показана в табл. 5. Согласно представленным данным МКО у женщин чаще сочетались с опухолями половых органов - у 19 (79,23%), преимущественно матки и молочной железы. У мужчин метахронный КРР чаще сочетался с раком желудка - у 11 (55%).
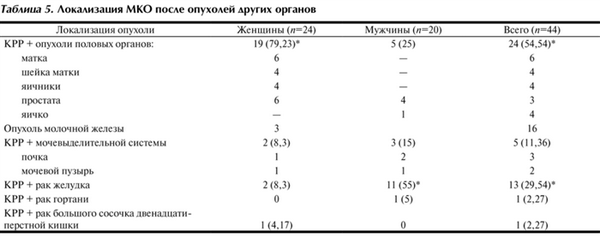
Таблица 5. Локализация МКО после опухолей других органов
28 (63,6%) больных имели местно-распространенную форму МКО и других локализаций рака, без отдаленных метастазов. Половые различия при этом отсутствовали.
Распределение МКО при наличии и другой локализации рака свидетельствует о значительном преобладании метахронных умеренно дифференцированных аденокарцином у мужчин и женщин - 33 (75%) больных.
Итак, метахронный КРР с другими локализациями опухолей составил 29,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 65,1 года, женщины на 8 лет моложе мужчин. Среди заболевших одинаковое число женщин и мужчин. Среднее время выявления МКО после лечения опухоли другой локализации у женщин составило 5,7 года, у мужчин - 4,4 года. МКО у женщин преимущественно выявлялись после лечения опухолей половых органов (79,23%). У мужчин метахронный КРР чаще наблюдался после лечения рака желудка (55%). МКО представлены в основном умереннодифференцированными аденокарциномами (75%), местно-распространенными, без отдаленных метастазов (63,64%).
Заключение
Клиническая картина первично-множественного КРР характеризуется наличием симптомов, не свойственных только одной локализации рака. Это обусловливает необходимость расширения диагностического поиска для исключения синхронной опухоли. При этом более выраженное клиническое проявление симптомов первично-множественного заболевания приводит к уменьшению до 3 мес сроков от появления клинической картины недуга до обращения за специализированной помощью у большинства больных (50% больных синхронным и 70% больных метахронным раком). В этот срок при одиночном КРР обращаются лишь 30% больных.
Диагностика метахронных опухолей облегчается наличием диспансеризации и регулярного обследования больных после излечения первой опухоли.
Первично-множественный КРР с локализацией опухолей только в толстой и прямой кишке составил 53,33% от всех форм первично-множественного КРР. В этой группе больных преобладал синхронный КРР (63,75%), которым заболевают чаще в 62,9 года, несколько чаще мужчины (62,75%). Синхронные опухоли преимущественно локализовались в сигмовидной (62,75%) и прямой кишке (56,86%). Средний возраст больных при выявлении МКО был старше, чем синхронных - 69,9 года. Интервал между выявлением первой и последующей колоректальной опухоли у женщин был в 2 раза больше, чем у мужчин (8,3 и 4,5 года соответственно). Метахронные опухоли у женщин преимущественно локализовались в правой половине ободочной кишки (56,25%) и прямой кишке (50%), у мужчин - в прямой и сигмовидной кишке (по 53,85%).
Если КРР выявлялся одновременно с опухолями других органов, то средний возраст больных (67,1 года) был на 4,2 года больше, чем при выявлении синхронного КРР, а женщины при выявлении опухолей на 7 лет моложе мужчин. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы, у мужчин - с раком почки. Выявление колоректальной опухоли после лечения опухоли другой локализации наблюдается примерно в том же возрасте, что и синхронное (65,1 года), но несколько чаще, чем их одновременное выявление (62,86%). МКО у мужчин выявлялась в среднем через 4,4 г, чаще после лечения рака желудка (55%). У женщин колоректальная опухоль выявлялась в среднем через 5,7 года, преимущественно после лечения опухолей половых органов (79,17%).
Все первично-множественные колоректальные опухоли представлены в основном умереннодифференцированными аденокарциномами (как наиболее распространенного гистологического типа колоректальной опухоли), местно-распространенными, без отдаленных метастазов (возможно, в связи с тем что больные отобраны для хирургического лечения). Преобладание при первично-множественном КРР, сочетающемся с опухолями других органов, регионарных метастазов, возможно, свидетельствует о его более агрессивном течении по сравнению с другими видами первично-множественных колоректальных опухолей.
Выявленные особенности первично-множественных колоректальных опухолей можно учитывать в программах как первичной диагностики, так и диспансерного наблюдения после лечения больных со злокачественными опухолями, что позволит улучшить раннее выявление и результаты лечения больных с первично-множественными опухолями.
Сочетания пораженных органов при раке. Локализация узлов множественных опухолей ЖКТ
Медицинский радиологический научный центр РАМН, Обнинск
Медицинский радиологический научный центр им. А.Ф. Цыба — филиал ФГБУ «Национальный медицинский исследовательский центр радиологии» Минздрава России, Обнинск, Россия
ФГБУ "Медицинский радиологический научный центр" Минздрава РФ, Обнинск
Первично-множественные злокачественные опухоли трех и более локализаций у больных раком желудка и толстой кишки
Журнал: Онкология. Журнал им. П.А. Герцена. 2012;1(3): 16‑21
Скоропад В.Ю., Бердов Б.А., Рухадзе Г.О., Евдокимов Л.В. Первично-множественные злокачественные опухоли трех и более локализаций у больных раком желудка и толстой кишки. Онкология. Журнал им. П.А. Герцена. 2012;1(3):16‑21.
Skoropad VIu, Berdov BA, Rukhadze GO, Evdokimov LV. Polyneoplasias of three or more sites in patients with cancer of the stomach and large intestine. P.A. Herzen Journal of Oncology. 2012;1(3):16‑21. (In Russ.).
Проанализирован опыт лечения и наблюдения за 26 больными, имевшими три и более первично-множественные злокачественные опухоли с локализацией одной из них в желудке или толстой кишке. У 4 больных имело место поражение желудка, у 20 - толстой кишки, у 2 - обоих органов. Опухоли трех локализаций были выявлены у 21 больного, четырех локализаций - у 4 больных, шести локализаций - у 1 больного; 26 опухолей были синхронными и 59 - метахронными. Радикальное лечение осуществлено в 65 (76%) случаях. Наиболее часто применяли хирургическое и комбинированное лечение. При диспансерном наблюдении за пациентами, ранее пролеченными по поводу злокачественных новообразований, необходимо уделять особое внимание диагностике метахронных опухолей, которые более вероятны для предыдущих локализаций с учетом выявленных нами и другими исследователями закономерностей. Авторы заключили, что развитие первично-множественных опухолей - нередкая и постоянно возрастающая тенденция; их наличие не является противопоказанием к радикальному, в том числе комбинированному, лечению каждого из новообразований; выявление опухолей на ранних стадиях и успешное их лечение требует тщательной диспансеризации больных в специализированных медицинских учреждениях с учетом данных о преимущественных локализациях вторых опухолей; эта категория больных требует проведения генетических исследований с целью исключения наследственных синдромов.
Частота первично-множественных злокачественных опухолей (ПМЗО), по данным разных авторов, существенно варьирует. В России доля ПМЗО среди больных с впервые в жизни установленным диагнозом злокачественного новообразования в 2010 г. составила 2,8% (в 2000 г. — 1,9%) [1]. Таким образом, за 10 лет был отмечен отчетливый рост числа больных с полинеоплазиями. Тем не менее эти цифры не отражают истинного состояния проблемы в связи с недостаточно полным обследованием больных в неспециализированных медицинских учреждениях, трудностью дифференциальной диагностики ПМЗО с метастазами, крайне низким количеством аутопсий. Как правило, в литературе сообщается о ПМЗО двух локализаций, среди них лидируют новообразования желудочно-кишечного тракта [2—4]. Публикации о ПМЗО трех и более локализаций до настоящего времени остаются достаточно редкими и, как правило, являются предметом описания отдельных клинических наблюдений [5, 6]. Тем не менее имеются данные о постоянном росте числа больных с ПМЗО трех и более локализаций. Так, в Японии они составили 0,81% по отношению ко всем произведенным аутопсиям [5].
Целью работы явился анализ клинико-морфологических характеристик, вариантов лечения и его результатов у больных, имевших три и более ПМЗО с локализацией одной из них в желудке и/или толстой кишке.
Материалы и методы
При анализе больных с ПМЗО мы использовали критерии, сформулированные S. Warren, O. Gates [7]: злокачественный характер каждой опухоли должен быть подтвержден морфологически; опухоли должны быть расположены раздельно; возможность того, что вторая опухоль является метастазом первой, должна быть исключена. Следует подчеркнуть, что во всех без исключения случаях было получено морфологическое подтверждение каждого из новообразований, что позволило подтвердить первичную множественность опухолей и исключить их метастатический характер. Синхронными считали те опухоли, интервал между выявлением которых не превышал 6 мес. Все остальные вторые опухоли относили к метахронным.
Распространенность и морфологическое строение злокачественных опухолей оценивали в соответствии с 7-й редакцией классификации TNM [10].
Результаты и обсуждение
Мы располагаем уникальным опытом лечения и наблюдения за 26 больными, имевшими три и более ПМЗО с локализацией одной из них в желудке и/или толстой кишке. У 4 больных имело место поражение желудка, у 20 — толстой кишки, у 2 — обоих органов. О значительно большей частоте выявления трех и более новообразований у больных раком толстой кишки по сравнению с другими отделами желудочно-кишечного тракта сообщают и другие авторы. По данным В.И. Чиссова и соавт. [2], основанным на анализе более 5000 больных раком желудка и более 1700 больных раком толстой кишки, опухоли трех и более локализаций имели место в 8 (0,16%) и 10 (0,6%) случаях соответственно. H. Cheng и соавт. [9] описали 129 случаев полинеоплазий у больных с опухолями желудочно-кишечного тракта. Три опухоли выявлены у 9 (7%) больных, преобладающей локализацией были различные отделы толстой кишки. Рак желудка имел место у 2 больных, у которых он был первым новообразованием и в последующем сочетался с метахронным раком ободочной кишки. M. Dinis-Ribeiro и соавт. [8] ретроспективно проанализировали 2668 больных раком желудка. ПМЗО выявлены у 78 (3,4%) больных, в том числе опухоли трех и более локализаций у 17 (у 13 больных было три опухоли, у 3 — четыре, у 1 — семь). По отношению ко всей группе больных раком желудка эти цифры в целом соответствуют предыдущим исследованиям (0,6%), однако их доля в структуре полинеоплазий значительно превышает данные других авторов (22%).
В нашем исследовании опухоли трех локализаций были выявлены у 21 больного, четырех локализаций — у 4, шести локализаций — у одного (табл. 1). Общее количество опухолей составило 85, из них 26 были синхронными и 59 — метахронными. Опухолей желудочно-кишечного тракта было 44, в том числе 17 синхронных и 27 — метахронных. По данным большинства авторов [2, 9], у больных, имевших 3 и более ПМЗО, при раке желудка синхронное опухолевое поражение практически не встречалось, в то же время при раке толстой кишки синхронные полинеоплазии имели место весьма часто, в том числе и в различных отделах органа.
У больных раком желудка среди вторых опухолей преобладали новообразования урогенитальной области (6 опухолей: рак почки — 3, рак предстательной железы — 2, рак мочевого пузыря — 1); рак ободочной кишки, молочной железы и кожи имел место в двух случаях каждый. Рак толстой кишки чаще сочетался с опухолями других локализаций в этом же органе (15 случаев), новообразованиями кожи (9), раком молочной железы (8), опухолями мочевой системы (6), раком шейки и тела матки (5) (см. табл. 1).
Среди 26 больных с ПМЗО было 14 мужчин и 12 женщин. Возраст больных на момент диагностики первой опухоли варьировал от 27 до 76 лет (в среднем — 52 года). Интервал времени между выявлением первой и второй опухоли составил в среднем 8,7 лет, между второй и третьей — 10,8 лет, между третьей и четвертой — 5,3 года.
У больной, имевшей шесть злокачественных новообразований, интервал между первой и последней опухолью составил 18 лет, ее возраст был 31 год и 49 лет соответственно. H. Cheng и соавт. [9] приводят следующие данные — 7,2 года (между первой и второй опухолью) и 5,2 года (между второй и третьей опухолью).
Из 85 опухолей радикальное лечение было осуществлено в 65 (76%) случаях. Наиболее часто применяли хирургическое — 33 случая и комбинированное лечение (оперативное вмешательство с различными вариантами лучевой и/или химиотерапии) — 34. Радикальное лечение по поводу новообразований желудочно-кишечного тракта было проведено в 31 случае (23 — хирургический метод, 8 — комбинированный), что составило 71% от числа опухолей пищеварительной системы; паллиативное лечение — в 12 (27%) случаях (табл. 2).
В целом из 26 больных с ПМЗО трех и более локализаций у 11 (42%) были радикально пролечены все опухоли, при этом у 7 больных имели место ПМЗО трех локализаций, у 3 — четырех и у 1 — шести локализаций. Абсолютному большинству из них было проведено хирургическое или комбинированное лечение. Более 5 лет после лечения последней опухоли без прогрессирования предыдущих и развития новых наблюдаются 8 больных, более 3 лет — 1, и более 1 года — 2 больных.
Клиническое наблюдение
Больная Е., 1960 года рождения, впервые была госпитализирована в МРНЦ 31 мая 1991 г. с диагнозом: рак тела матки IB стадии. До поступления в стационар на протяжении 4 мес отмечала межменструальные кровянистые выделения. При фракционном выскабливании была выявлена аденокарцинома G2. 14 июня 1991 г. выполнена экстирпация матки с придатками. Гистологическое исследование: умереннодифференцированная аденокарцинома, врастающая в миометрий, регионарные лимфатические узлы без признаков опухоли. В послеоперационном периоде был проведен курс сочетанной лучевой терапии: двухосевая гамма-терапия в СОД 50 Гр + эндовагинальная гамма-терапия в СОД 21 Гр.
В декабре 2000 г. при плановом амбулаторном обследовании была обнаружена опухоль щитовидной железы. Больная была госпитализирована, выполнена тиреоидэктомия с удалением паратрахеальной клетчатки слева. Гистологическое исследование: неинкапсулированный папиллярный рак без прорастания в капсулу, регионарные лимфатические узлы без признаков опухоли (II стадия, T2N0M0).
В августе 2002 г. пациентка на плановом визите предъявила жалобы на примесь крови в кале на протяжении последнего месяца. При колоноскопии был выявлен рак сигмовидной кишки. 25 сентября 2002 г. выполнена резекция сигмовидной кишки. Гистологическое исследование: умереннодифференцированная аденокарцинома с прорастанием в мышечный слой стенки сигмовидной кишки, регионарные лимфатические узлы без признаков опухоли (I стадия, T2N0M0G2).
При проведении очередной плановой колоноскопии 7 марта 2008 г. были выявлены две синхронные опухоли в прямой и сигмовидной кишке. Непосредственно во время исследования была удалена опухоль прямой кишки. Гистологическое исследование: пролиферирующая тубулярная аденома с малигнизацией эпителия желез на верхушке сосочков, TisN0M0. В последующем была выполнена левосторонняя гемиколэктомия. Гистологическое исследование: высокодифференцированная аденокарцинома на уровне слизистого слоя (I стадия, T1N0M0G1).
При проведении очередной плановой колоноскопии 18 марта 2009 г. была выявлена опухоль поперечной ободочной кишки. 21 апреля 2009 г. выполнена резекция поперечной ободочной кишки. Гистологическое исследование: аденокарцинома на уровне слизистого слоя толстой кишки, регионарные лимфатические узлы без признаков опухоли (I стадия, T1N0M0).
С учетом развития ПМЗО пациентке было проведено молекулярно-генетическое исследование, которое выявило мутацию гена MSH6, что характерно для наследственного неполипозного колоректального рака (синдрома Линча).
К настоящему времени больная жива без признаков рецидива и развития новых опухолей (более 20 лет от момента выявления и лечения первой опухоли).
Стадия опухоли достоверно неизвестна у 4 больных (лечение проводилось в других учреждениях, подробные выписки отсутствуют). Среди 81 опухоли 33 имели I стадию (в том числе 15 — желудочно-кишечного тракта).
При диспансерном наблюдении за пациентами, ранее пролеченными по поводу злокачественных новообразований, необходимо уделять особое внимание диагностике потенциальных метахронных опухолей, которые более вероятны для предыдущих локализаций с учетом выявленных нами и другими исследователями закономерностей [2, 9, 11]. Так, для опухолей желудочно-кишечного тракта это прежде всего исследование пищеварительной системы, молочных желез, органов урогенитальной сферы, ЛОР-органов, легких. Также целесообразно проведение медико-генетического консультирования для определения наследственных синдромов и мутаций.
Таким образом, развитие первично-множественных опухолей — нередкое и постоянно возрастающее по частоте явление; наличие ПМЗО не является противопоказанием к радикальному, в том числе комбинированному, лечению каждого из новообразований; выявление опухолей на ранних стадиях и успешное их лечение требуют тщательной диспансеризации больных в специализированных медицинских учреждениях с учетом данных о преимущественных локализациях вторых опухолей; больные с ПМЗО требуют проведения генетических исследований с целью исключения наследственных синдромов.
ФГБУ «Лечебно-реабилитационный центр» Минздрава России, Москва, Россия
Стадирование опухолей желудочно-кишечного тракта по седьмой редакции классификации TNM (2010 г.): особенности и отличия от предыдущей редакции
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2011;(8): 92‑97
Лядов В.К. Стадирование опухолей желудочно-кишечного тракта по седьмой редакции классификации TNM (2010 г.): особенности и отличия от предыдущей редакции. Хирургия. Журнал им. Н.И. Пирогова. 2011;(8):92‑97.
Lyadov VK. The gastrointestinal tumors' staging according to the 7th edition of Union of International Cancer Control (UICC 2010) classification. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2011;(8):92‑97. (In Russ.).
Классификация опухолей TNM («Tumor-Node-Metastasis») Международного союза по борьбе с раком является наиболее распространенным в мире способом стадирования злокачественных заболеваний. Данная классификационная система учитывает распространенность первичной опухоли (категория T), наличие метастазов в регионарные лимфатические узлы (категория N) и отдаленных метастазов (M). Комбинация трех категорий позволяет выделить стадии опухолевого процесса.
Наиболее современная, седьмая редакция данной классификации рекомендована к использованию с января 2010 г. и довольно существенно отличается от прежних редакций [14]. Обращает на себя внимание большое количество новых классификаций, а также использование в ряде случаев дополнительных прогностических факторов. Существенно изменены и дополнены системы стадирования таких распространенных опухолей, как рак пищевода, желудка, ободочной и прямой кишок.
С учетом того, что правильное стадирование опухоли является залогом проведения современной эффективной комбинированной терапии нам представляется необходимым суммировать и детально рассмотреть отличия новой редакции классификации TNM от предыдущих. Статья посвящена особенностям данной классификации относительно опухолей желудочно-кишечного тракта.
Новые классификации
Опухоли кардиоэзофагеального перехода
Опухоли, исходящие из стенки желудка или пищевода на расстоянии не более 5 см от кардиоэзофагеального перехода и распространяющиеся на пищевод, стадируются в соответствии со схемой, предложенной для рака пищевода. При отсутствии распространения на пищевод либо при расположении первичного очага в желудке на расстоянии более 5 см от кардиоэзофагеального перехода применяется классификация рака желудка.
Отсутствие данного уточнения в ранних редакциях классификации TNM приводило к тому, что опухоли кардиоэзофагеального перехода стадировались как по классификации рака пищевода, так и по схеме для рака желудка. В свою очередь это создавало серьезную путаницу при анализе результатов лечения в исходно неоднородной группе пациентов.
Гастроинтестинальные стромальные опухоли (ГИСО)
Прогностически значимыми факторами считаются локализация и размер опухоли, а также митотический индекс. Последний оценивается по числу митозов в 50 репрезентативных полях зрения высокого разрешения при исследовании участка опухоли с наиболее активной пролиферацией клеток [8].
Категория T для ГИСО всех локализаций: T1≤2 см, T2>2-5 см, Т3>5-10 см, Т4≥10 см.
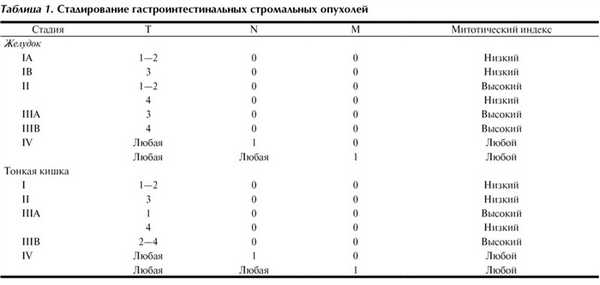
Доказанная эффективность таргетной (иматиниб, сунитиниб) терапии в отношении ГИСО обусловила стремительное развитие данной области клинической онкологии за последние годы. Появление унифицированной и признанной международным сообществом классификации (табл. 1), основанной на доказанных факторах прогноза заболевания, позволит выделить группы риска по рецидиву и более четко определять показания к применению адъювантной и паллиативной терапии.
Карциноиды и нейроэндокринные опухоли (НЭО)
Появление эффективных методов диагностики (гормональные маркеры, сцинтиграфия с аналогами соматостатина, позитронно-эмиссионная томография) и лечения (аналоги соматостатина длительного действия, интерферонотерапия, стрептозотоцин) НЭО различных локализаций диктует необходимость создания их унифицированной классификации.
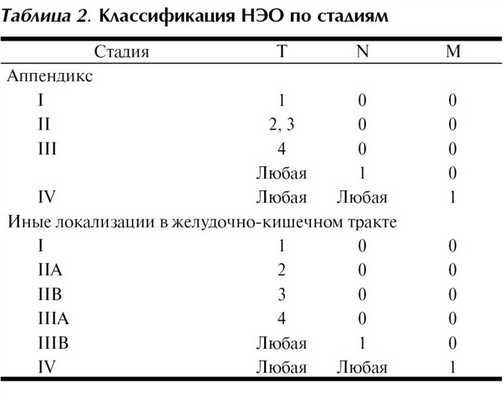
В седьмой редакции классификации TNM разработаны отдельные классификации для НЭО аппендикса, желудка, тонкой и толстой кишок (табл. 2). Мелко-/крупноклеточные (низкодифференцированные) опухоли, а также НЭО поджелудочной железы стадируются как карциномы соответствующей локализации.
Категория Т для НЭО аппендикса: Т1≤2 см; Т2>2-4 см, распространение на слепую кишку; Т3>4 см, распространение на подвздошную кишку; Т4 - выход на серозную оболочку, распространение на окружающие органы и структуры помимо описанных выше.
Категория Т для НЭО желудка: Tis 1 см или распространение на мышечный слой; T3 - распространение на субсерозный слой; Т4 - выход на серозную оболочку; врастание в окружающие структуры.
Категория Т для НЭО тонкой кишки: Т1≤1 см, распространение на собственную пластинку слизистой оболочки или подслизистый слой; Т2>1 см или распространение на мышечный слой; T3 - распространение на субсерозный слой для опухолей тощей и подвздошной кишок, врастание в поджелудочную железу или забрюшинное пространство для опухолей двенадцатиперстной кишки или фатерова соска; Т4 - выход на серозную оболочку; врастание в окружающие структуры.
Категория Т для НЭО толстой кишки: Т1≤2 см, распространение на собственную пластинку слизистой оболочки или подслизистый слой (Т1а≤1 см, Т1b>1-2 см); Т2>2 см или распространение на мышечный слой; T3 - распространение на субсерозный слой или врастание в периколярную жировую клетчатку; Т4 - выход на серозную оболочку; врастание в окружающие структуры.
Категория N - Nx - данные о поражении регионарных лимфатических узлов отсутствуют; N0 - метастазов в регионарные лимфатические узлы нет; N1 - метастазы в регионарные лимфатические узлы есть.
Карцинома аппендикса (включая бокаловидноклеточный карциноид)
Категория T: T1 - прорастание до подслизистого слоя; Т2 - распространение на мышечную оболочку; Т3 - распространение на субсерозный слой либо не покрытые брюшиной периаппендикулярные ткани; Т4а - выход на серозную оболочку/муцинозная опухоль в правом нижнем квадранте живота; Т4b - распространение на окружающие органы и структуры.
Категория N: N1 - поражено ≤ 3 регионарных лимфатических узлов; N2 - поражено > 3 регионарных лимфатических узлов.
Категория M: М1а - интраперитонеальные метастазы за пределами правого нижнего квадранта живота; M1b - отдаленные метастазы, за исключением поражения брюшины.
Распределение по стадиям - как при раке ободочной кишки. Возможно, появление данной классификации позволит сделать группу опухолей ободочной кишки более однородной, поскольку муцинозные опухоли аппендикса значительно отличаются от аденокарциномы ободочной кишки по своей биологии и требуют особого учета и описания.
Карцинома внутрипеченочных желчных протоков
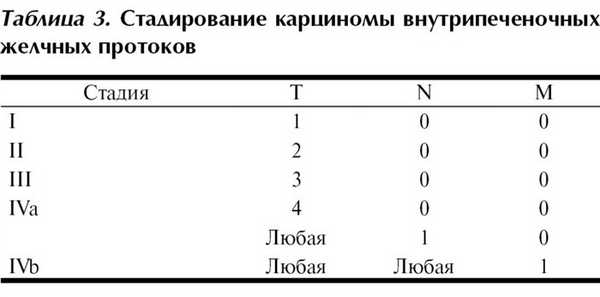
Ранее данные опухоли стадировались в соответствии со схемой, предложенной для гепатоцеллюлярного рака. Между тем существенные биологические различия этих образований едва ли позволяют оценивать результаты их лечения по единой схеме. Разработана отдельная классификация для внутрипеченочной холангиокарциномы, учитывающая количество опухолей, наличие сосудистой инвазии и поражение регионарных лимфатических узлов (табл. 3).
Категория Т: Т1 - солитарный очаг без сосудистой инвазии (включая как инвазию крупных ветвей воротной и печеночных вен, так и микрососудистую инвазию); Т2а - солитарный очаг, имеется сосудистая инвазия; Т2b - множественные опухоли (включая первично-множественные опухоли, сателлиты и внутрипеченочные метастазы) с сосудистой инвазией или без нее; Т3 - выход на висцеральную брюшину либо прямая инвазия в окружающие органы; Т4 - наличие распространения по ходу протоков (перидуктально).
Категория N: N0 - нет метастазов в регионарные лимфатические узлы; N1 - поражены регионарные лимфатические узлы. Метастазы в лимфатических узлах вокруг чревного ствола либо в аортокавальных узлах считаются отдаленными.
Применение данной классификации позволит накопить больший объем информации об особенностях развития и прогноза внутрипеченочной холангиокарциномы и соответственно должно способствовать улучшению результатов ее лечения.
Опухоли внепеченочных желчных протоков
Ранее существовавшая классификация TNM опухолей внепеченочных желчных протоков [15] разделена на классификации образований проксимального отдела внепеченочных желчных протоков (правый и левый долевые протоки и общий печеночный проток до места впадения пузырного протока) и опухолей дистальных отделов.

Категория T для проксимально расположенных опухолей: Т1 - распространение в пределах стенки протока; Т2а - выход за пределы стенки протока; Т2b - распространение на паренхиму печени; Т3 - поражение ветвей воротной вены или печеночной артерии с одной стороны; Т4 - поражение ствола воротной вены или двустороннее поражение ее ветвей (табл. 4).
Категория T для рака дистальных отделов печеночных протоков: Т1 - опухоль не прорастает стенку протока; Т2 - выход за пределы стенки протока; T3 - распространение на окружающие органы и сосуды; T4 - распространение на чревный ствол или верхнюю брыжеечную артерию. Распределение по стадиям не изменилось. Категория N: N1 - метастазы в регионарные лимфатические узлы.
Деление образований желчных протоков на опухоли внутрипеченочных протоков, проксимального и дистального отделов внепеченочных протоков обусловлено анатомическими особенностями различных отделов желчного дерева и давно признается хирургами и онкологами. Появление уточненной классификации лишь отражает этот подход и должно позволить более объективно оценивать результаты лечения.
Классификационные системы, претерпевшие существенные изменения
Рак пищевода
Категория T: в группу Tis отнесена дисплазия высокой степени. Выделены группы T1a: инвазия собственной либо мышечной пластинки слизистой оболочки и T1b: инвазия подслизистого слоя. Сохранены группы T2: поражение мышечной оболочки пищевода и T3: выход опухоли за пределы пищевода (поражение адвентиции). Группа T4 разделена на T4a: врастание в плевру, перикард, диафрагму или брюшину и T4b: поражение прочих рядом расположенных структур.
Категория N: внедрена стратификация по числу пораженных регионарных лимфатических узлов: N1 - 1-2 измененных узла, N2 - 3-6 узлов, N3 >6 метастатически измененных узлов.
Категория M: отсутствует выделение M1a и M1b, любые отдаленные метастазы относятся к категории M1.
Наконец, внедрены уточняющие схемы стадирования с учетом степени дифференцировки, расположения и гистологического строения (аденокарцинома/плоскоклеточный рак) для ранних стадий рака пищевода (табл. 5, 6, 7).
Рак желудка
Категория T: без изменений осталась стадия T1: T1a - распространение в пределах собственной пластинки слизистой оболочки; T1b - инвазия в подслизистый слой; T2 - поражение мышечной оболочки желудка; Т3 - врастание в субсерозный слой (ранее T2b); T4a - выход на серознуюоболочку (ранее Т3); T4b - врастание в окружающие структуры.
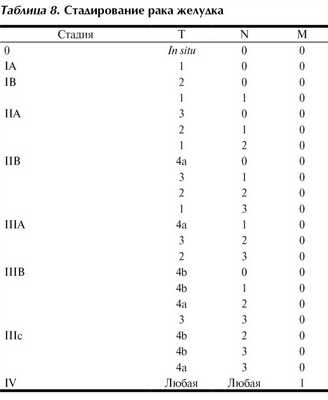
Категория N: N1 - 1-2 метастатических лимфатических узла; N2 - 3-6 пораженных узлов (ранее N1); N3а - 7-15 пораженных узлов (ранее N2); N3b - 16 и более пораженных узлов (ранее N3) (табл. 8).
Эти изменения уточняют и закрепляют ранее выработанный в отношении рака желудка принцип оценки количества метастатических лимфатических узлов, а не их локализации, а также отражают данные о значительном отрицательном влиянии на выживаемость пациентов выхода опухоли на серозную оболочку желудка.
Рак ободочной и прямой кишок
Изменения коснулись всех анатомических категорий, в рамках которых выделены подгруппы. Так, стадия T4 разделена на T4a - опухоль выходит на поверхность висцеральной брюшины и Т4b - прямая инвазия в окружающие структуры.
Категория N: N1a - 1 пораженный лимфатический узел; N1b - 2-3 пораженных узла; N1c - опухолевые сателлиты [1] в брыжейке кишки без поражения регионарных лимфатических узлов; N2a - от 4 до 6 пораженных узлов; N2b - 7 и более пораженных узлов.

Категория M: M1a - метастазы в один орган; M1b - метастазы более чем в один орган либо карциноматоз брюшины (табл. 9).
Последние десятилетия ознаменовались фундаментальными открытиями и достижениями в области биологии опухолевых заболеваний. Достаточно подробно изучены такие образования, как гастроинтестинальные стромальные и нейроэндокринные опухоли, карцинома внутрипеченочных желчных протоков и ряд других. В клиническую практику вошли таргетная терапия, иммунотерапия, а комбинированное лечение является сегодня стандартом помощи при раке различной локализации. Не случайно, что существенные изменения коснулись и системы стадирования опухолей по TNM [14].
Появился ряд новых классификаций. Например, отдельная система стадирования разработана для рака внутрипеченочных желчных протоков. Публикация в 2009 г. результатов крупного эпидемиологического исследования (598 пациентов) Н. Nathan и соавт. [7] позволила разработать данную классификацию, исключив из нее размер опухоли, поскольку данный критерий при статистическом анализе не оказывал существенного влияния на выживаемость пациентов. Кроме того, выяснилось, что наличие множественных очагов опухоли и сосудистой инвазии прогностически неблагоприятно, однако эти факторы не обладают аддитивным негативным влиянием на выживаемость. Наконец, выделение в отдельную группу с неблагоприятным прогнозом образований с перидуктальным распространением (Т4) будет способствовать их учету и анализу.
Всеобъемлющей переработке подверглась классификация рака пищевода. Основанием для изменений послужили выводы Всемирной комиссии по борьбе с раком пищевода (Worldwide Esophageal Cancer Collaboration). Глубокий статистический анализ выживаемости 4627 больных раком пищевода и пищеводно-желудочного перехода, не получавших предоперационной или послеоперационной адъювантной терапии, позволил стратифицировать больных на 10 достаточно гомогенных групп в зависимости от глубины инвазии в стенку пищевода и числа пораженных лимфатических узлов [12].
К важнейшим результатам исследования относятся данные о том, что при отсутствии лимфогенного метастазирования прогностической значимостью обладают степень дифференцировки и локализация опухоли. В то же время при наличии метастазов в регионарные лимфатические узлы эти факторы утрачивают значение, и на первый план выходит количество пораженных лимфатических узлов, что ранее было показано в отношении карциномы желудка и колоректального рака [1, 6]. Отсюда возникли уточняющие прогностические системы стадирования для начальных стадий аденокарциномы и плоскоклеточного рака пищевода.
Большое значение имеет уточнение принципа стадирования опухолей пищеводно-желудочного перехода, поскольку ранее существовали затруднения при стадировании этих образований. В соответствии с новой редакцией все опухоли, вовлекающие пищевод и исходящие из области на 5 см проксимальнее и на 5 см дистальнее кардиоэзофагеального перехода, классифицируются по предложенной для рака пищевода схеме. Высокая прогностическая точность данной классификации, а также уточненной классификации рака желудка уже была подтверждена независимыми исследователями [5, 11, 16].
Существенным изменением является удаление из классификации категории Mx. Ранее широкое использование данной категории нередко приводило к неадекватному учету подобных случаев в онкологических регистрах. На сегодняшний день любая опухоль без клинических или патологоанатомических признаков отдаленных метастазов регистрируется как клинически М0 (сM0). Для установления данной стадии принципиально достаточно сбора анамнеза и осмотра пациента [2].
Существенно расширены категории T и N при колоректальном раке, что позволило более равномерно стратифицировать пациентов по 10 стадиям. Основанием для данных изменений послужили результаты эпидемиологического исследования L. Gunderson и соавт. [3, 4], посвященного анализу исходов лечения 36 тыс. пациентов с раком прямой кишки и 110 тыс. больных аденокарциномой ободочной кишки. Широкое обсуждение вызывает выделение опухолевых сателлитов колоректального рака в жировой клетчатке в отдельную группу метастазов (категория N1c). Отсутствие четких критериев для дифференцировки между очагами прерывистого роста первичной опухоли, участками венозной инвазии или полностью замещенными опухолью лимфатическими узлами привело к появлению данной отдельной категории с неопределенным влиянием на прогноз [9, 10, 13].
Таким образом, основными отличиями новой редакции классификации TNM от предыдущих следует признать создание новых классификаций для редких образований, выделение большего числа классификационных групп для наиболее распространенных локализаций рака, закрепление принципа регистрации количества пораженных лимфатических узлов, а не их локализации. Можно предположить, что развитие классификации потребует уточнения адекватности впервые созданных классификаций в независимых исследованиях, а также, в перспективе, позволит максимально индивидуализировать лечебные подходы у онкологических больных.
[1] Если опухолевый узел расценивается патологоанатомом как полностью замещенный опухолевой тканью лимфатический узел (обычно с гладким контуром), его следует трактовать как пораженный регионарный лимфатический узел (т.е. N1a, N1b, N2a или N2b).
Рак желудка с метастазами
Способность к метастазированию — одна из основных особенностей злокачественных опухолей, которая, собственно, и делает их смертельно опасными. Раковые клетки способны отделяться от первичного очага, проникать в кровеносные или лимфатические сосуды и распространяться в различные части тела, давая начало новым очагам.
Течение большинства онкологических заболеваний принято делить на пять основных стадий, их обозначают цифрами 0, I, II, III, IV. Рак желудка с метастазами — это рак четвертой стадии. В классификации TNM буква M обозначает отдаленные метастазы. Она может принимать два значения:
- M0 — отдаленных метастазов нет, в таких случаях будет диагностирован рак желудка 0, I, II или III стадии.
- M1 — отдаленные метастазы имеются. В таких случаях диагностируют рак IV стадии.
Как часто диагностируют рак желудка с метастазами?
Так как на ранних стадиях опухоль не имеет симптомов, либо маскируется под другие заболевания (например, гастрит), зачастую она диагностируется на поздних стадиях. Примерно у четырех пациентов из пяти на момент постановки диагноза опухоль уже успела распространиться в организме. Это американская статистика, в России дела обстоят не лучше.
Так как с появлением отдаленных метастазов прогноз резко ухудшается, крайне актуален вопрос ранней диагностики рака желудка. Для этого применяются скрининговые исследования, в частности, гастроскопия. Наиболее удачный пример массового скрининга можно наблюдать в Японии: при высокой распространенности рака желудка в этой стране смертность от него ниже, чем во многих западных странах. Этого удалось добиться благодаря тому, что у многих больных опухоль обнаруживают на ранних стадиях.

Почему рак желудка метастазирует?
В процессе метастазирования принимают участие многие молекулярные механизмы, в современных знаниях о них остается еще немало пробелов. Известно, что злокачественные опухоли желудка развиваются из особых стволовых клеток. Некоторые подтипы стволовых клеток делают рак более склонным к метастазированию.
В общих чертах процесс метастазирования происходит следующим образом:
- Первичная опухоль в желудке постепенно растет и вторгается в окружающие ткани.
- Некоторые раковые клетки отделяются от первичного очага и проникают в кровеносные или лимфатические сосуды.
- С током крови или лимфы опухолевые клетки мигрируют в другие органы, оседают в мелких кровеносных сосудах, проникают через их стенки в окружающие ткани.
- Такое «путешествие» опасно для раковых клеток, многие из них погибают. Но, если условия оказываются благоприятными, раковая клетка закрепляется на новом месте и образует микроскопический вторичный очаг.
- Метастазировавшие клетки могут длительно, годами, оставаться неактивными. В определенный момент времени они могут начать активно размножаться, выделять вещества, которые стимулируют образование новых кровеносных сосудов, необходимых для роста опухолевой ткани.
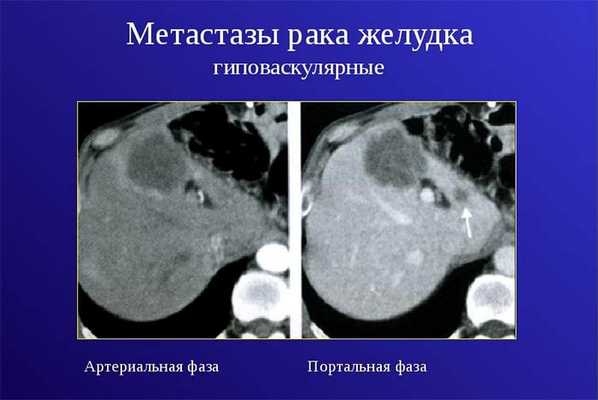
Даже после того как пациент прошел курс лечения, и наступила ремиссия, в организме могут остаться некоторые микроскопические метастазы. Со временем они способны стать причиной рецидива.
В какие органы метастазирует рак желудка?
В 2016 году группой ученых из Германии, Швеции и Финляндии было проведено исследование, по результатам которого были названы наиболее распространенные места локализации метастазов рака желудка:
- Печень — 48%.
- Брюшина — 32%.
- Легкие — 15%.
- Кости — 12%.
Локализация метастазов зависит от типа опухоли. Так, при раке кардии (места перехода пищевода в желудок) у мужчин опухолевые клетки чаще распространяются в легкие, нервную систему и кости. Опухоли в других частях органа склонны метастазировать в брюшину. Перстневидноклеточный рак чаще метастазирует в брюшину, кости и яичники, реже — в легкие и печень. В печени и брюшине обычно обнаруживают одиночные метастазы, в то время как метастазы в легких часто сочетаются с метастазами в печени.
Симптомы
Зачастую первые симптомы рака желудка появляются именно на поздних стадиях, когда уже произошло метастазирование. Симптомы зависят от того, в какой орган распространились раковые клетки:
- В брюшине: боли в животе, увеличение живота за счет скопления внутри жидкости (асцит), потеря аппетита, беспричинное сильное снижение веса.
- В печени: потеря аппетита и снижение веса, окрашивание мочи в темный цвет, увеличение живота, желтуха, боль в верхней части живота справа (под правым ребром), тошнота, рвота, повышенная потливость.
- В легких: боль в грудной клетке, упорный хронический кашель, примесь крови в мокроте, хрипы, одышка, снижение веса.
- В костях: боли, патологические (от небольшого усилия) переломы.
- В головном мозге: головные боли, тошнота, рвота, слабость, онемение в руках и ногах, нарушение координации движений, расстройства личности и поведения, речи, глотания, недержание мочи и стула.
Все эти симптомы могут быть вызваны другими заболеваниями.
Как диагностируют метастазы рака желудка?
Для поиска метастазов при раке желудка прибегают к следующим методам диагностики:
- Компьютерная томография хорошо обнаруживает метастазы в костях, но может также показать очаги и в мягких тканях.
- МРТ — безопасное исследование с применением магнитного поля, которое помогает обнаруживать метастазы в мягких тканях. В этом плане она точнее, чем КТ.
- Позитронно-эмиссионная томография — исследование, во время которого в организм вводят особую метку — безопасный радиоактивный сахар. Так как опухолевые клетки активно размножаются и нуждаются в большом количестве энергии, они накапливают этот сахар, благодаря чему становятся видны на снимках, сделанных специальным аппаратом. Существуют аппараты, с помощью которых можно одновременно выполнять ПЭТ и КТ, это помогает получить более детальную картину.
- Рентгенографию грудной клетки применяют для поиска метастазов в легких.
- Иногда возникает необходимость в диагностической лапароскопии — процедуре, во время которой врач делает прокол в стенке брюшной полости и вводит внутрь инструмент с видеокамерой (лапароскоп). Это помогает оценить степень распространения опухоли, обнаружить вторичные очаги в брюшине, внутренних органах.
Можно провести биопсию метастатического очага. При изучении ткани под микроскопом, в ней обнаруживают опухолевые клетки, характерные для рака желудка. Для того чтобы подобрать оптимальное лечение, проводят молекулярно-генетический анализ на некоторые вещества-маркеры:
- HER2 — рецептор на поверхности клеток, который стимулирует их размножение. При раке активность HER2 может быть повышена. — белок, который может взаимодействовать с иммунными клетками и подавлять их активность. Его относят к классу веществ, называемых контрольными точками.
Методы лечения
Если обнаружены отдаленные метастазы, ремиссия, как правило, становится невозможна. Лечение носит паллиативный характер, оно направлено на сокращение размеров и замедление роста опухоли, продление жизни пациента, борьбу с симптомами. Но рак с метастазами — это еще не приговор. Современные онкологи все чаще говорят о нем как о временно хроническом заболевании. На какой бы период времени ни удалось продлить жизнь пациента — это в любом случае небольшая победа.
Хирургическое лечение
Иногда удается удалить часть желудка с опухолью — провести субтотальную резекцию. Если такая операция невозможна, и опухоль создает препятствие для пищи, возможен один из следующих вариантов лечения:
- Шунтирование: верхнюю часть желудка соединяют отверстием с тонкой кишкой.
- Стентирование: в месте сужения устанавливают каркас с сетчатой стенкой, он помогает восстановить просвет желудка.
- Гастростомия или еюностомия: отверстие из желудка или тонкой кишки выводят на кожу, через него можно вводить пищу.
- Разрушение опухолевой ткани лазером с помощью эндоскопа, введенного через рот.
Химиотерапия
При раке желудка применяют препараты: 5-фторурацил, капецитабин, карбоплатин, цисплатин, доцетаксел, эпирубицин, иринотекан, оксалиплатин, паклитаксел. Их назначают в разных комбинациях.

Лучевая терапия
Облучение помогает сократить размеры опухоли, улучшить прохождение пищи, уменьшить боль. Применяются такие современные методы, как трехмерная конформная лучевая терапия, интенсивно-модулированная лучевая терапия. В них используются точные расчеты, которые помогают сконцентрировать излучение в области опухоли, минимально затрагивая здоровые ткани.
Иногда лучевую терапию сочетают с химиотерапией. Это помогает повысить эффективность лечения, но повышает риск серьезных побочных эффектов.
Таргетная терапия и иммунотерапия
При раке желудка с метастазами могут быть назначены некоторые таргетные препараты и иммунопрепараты:
- Если опухоль является HER2-позитивной, назначают трастузумаб (герцептин).
- Рамуцирумаб (цирамза) блокирует VEGF — вещество, которое раковые клетки синтезируют, чтобы стимулировать рост новых сосудов и обеспечить себя кислородом.
- Пембролизумаб (кейтруда) — иммунопрепарат, блокатор контрольной точки PD-L1. Он снимает блок с иммунных клеток, в результате чего те начинают атаковать опухолевую ткань.
Борьба с симптомами
На поздних стадиях онкологических заболеваний многих пациентов беспокоят сильные боли. Адекватное обезболивание помогает улучшить качество жизни. Применяются как ненаркотические, так и наркотические анальгетики. При желудочных кровотечениях развивается анемия. Если уровни эритроцитов и гемоглобина в крови сильно снижаются, приходится прибегать к переливанию эритроцитарной массы.
Важно оценивать нутритивный статус пациента. Если организм не получает нужных веществ, и проблему не удается решить с помощью диеты и гастростомии, назначают парентеральное питание: растворы питательных веществ вводят внутривенно, в обход пищеварительной системы.
Лечение метастазов в печени
Для борьбы с метастазами в печени при раке желудка существуют некоторые специальные методы:
- Интраартериальная химиотерапия, когда химиопрепарат вводят непосредственно в сосуд, питающий опухоль. При этом можно сильно увеличить дозировку и добиться положительного эффекта, не боясь серьезных побочных эффектов.
- Химиоэмболизация. В печеночную артерию вводят эмболизирующий препарат в сочетании с химиопрепаратом. Эмболизирующий препарат состоит из эмболов — микросфер, которые перекрывают просвет мелких сосудов и нарушают поступление к опухоли кислорода, питательных веществ.
- Радиочастотная абляция. В узел в печени вводят тонкий электрод в виде иглы и подают на него радиоволны, которые уничтожают раковые клетки. При необходимости процедуру можно повторять.
Лечение асцита
Асцит — скопление жидкости в брюшной полости — возникает при раке желудка в результате поражения метастазами печени и брюшины. Бороться с этим состоянием можно разными способами:
- Ограничение потребления жидкости и соли, мочегонные препараты.
- Лапароцентез — процедура, во время которой в брюшной стенке делают прокол и выводят избыток жидкости. Можно установить специальный перитонеальный катетер для оттока жидкости.
- Хирургические вмешательства, направленные на профилактику скопления жидкости в брюшной полости: оментогепатофренопексия, перитонеовенозный шунт, деперитонизация стенок брюшной полости.
- Внутрибрюшинная химиотерапия для борьбы с метастазами брюшины.
Прогноз при раке желудка с метастазами
Пятилетняя выживаемость на 4 стадии рака желудка составляет 5%. Это означает, что только пять из ста пациентов, у которых было диагностировано заболевание, останутся живы спустя 5 лет.
В среднем спустя 3 месяца с момента диагностики рака желудка с метастазами в живых остается половина пациентов. Прогноз хуже, если рак распространился в кости и печень: при таких метастазах половина пациентов погибает в течение 2 месяцев.
Читайте также:
- Альтернативный метод катетеризации пупочной артерии. Техника выделения пупочной артерии
- Доступ и ход операции неанатомической частичной резекции печени
- Примеры клинико-патологической корреляции доброкачественной эпителиомы (аденомы) беспигментного эпителия цилиарного тела
- УЗИ при увеличенной матке
- Синдром Прингла (Pringle)
