Сосудистые боли. Алгии нервной системы
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Различают такие виды соматоформных расстройств как:
- соматизированное;
- соматоформное расстройство вегетативной НС;
- ипохондрическое;
- недифференциальное.
Одной из часто встречаемых разновидностей считается соматоформное болевое расстройство.
История болезни
Женщина, 67 лет. Проживает одна, двое взрослых сыновей живут в соседнем городе. Связь поддерживают в основном по телефону. Отношения хорошие, но видятся редко.
Не работает, на пенсии. Год назад уволилась с работы. В детстве развивалась нормально, без особенностей. Случаи психопатологии в роду не наблюдались. Получила высшее музыкальное образование. Работала в школе преподавателем музыки.
9 месяцев назад появились боли в нижней части спины, которые присутствуют постоянно. Такие ощущения не распространяются за пределы поясничного отдела. Носят ноющий характер. Периодически возникает чувство жжения. Усиливаются, по её словам, когда понервничает. Боль бывает просто нестерпимой. В таких случаях пациентка не может находиться в вертикальном положении. На действие анальгетических препаратов откликается слабо. Из-за нестерпимых ощущений женщине пришлось бросить любимое занятие - садоводство.
Объективно: сознание - ясное, продуктивная симптоматика в виде бреда или галлюцинаций отсутствует. Настроение снижено, астеничная. Выявляет недовольство по поводу того, что «уже полгода ходит по врачам, но диагноз никто поставить не может». Уверена в том, что страдает заболеванием позвоночника. Удивлена, почему его до сих пор не диагностировали.
- МРТ, рентгенография, ЭКГ без патологий, соответственно возрасту;
- УЗИ мочеполовой системы в норме;
- обследование органов пищеварительной системы выявило наличие гастрита легкой степени;
- дыхательная система: хронический бронхит;
- АД 140/90;
- лабораторные показатели в норме.
На основании анамнеза, объективных данных, имеющихся и дополнительных анализов, женщине был выставлен диагноз «соматоформное болевое расстройство».
Симптомы расстройства
Главный признак такого рода патологии - это боль, имеющая четкую локализацию. Со временем она не меняется, сохраняясь в одной части тела, но при тщательном, многостороннем обследовании морфологических изменений того или иного органа не определяется.
Даже если у больного выявляется патологический процесс в организме, он никак не связан с предъявляемой болью.
Боль носит интенсивный, изматывающий характер. Она настолько сильная, что порой пациенты реагируют на нее сильнее тех людей, у которых действительно выявляется подобная патология. Такие ощущения носят название идиопатическая алгия. Они возникают внезапно и могут сохраняться годами.
Когда боль приобретает стойкий, интенсивный, пугающий характер, состояние называют устойчивым соматоформным болевым расстройством. Если симптомы сохраняются свыше 6 месяцев, оно становится хроническим соматоформным болевым расстройством.
Болезненные ощущения «вмешиваются» в жизнь пациента, привнося в нее заметный разлад. Для него они настолько сильны и значимы, что порой нарушают привычное существование.
Так, женщина жаловалась врачу на то, что постоянные боли в области сердца стали настолько навязчивы, что мешают ей работать. Она постоянно испытывает тягостные, давящие, изнурительные болезненные ощущения и все свое внимание направляет на них. Из-за этого у нее даже сорвалась очень прибыльная сделка.
Особенностью болезненных симптомов при данном расстройстве является:
- внезапное начало;
- нарастание интенсивности;
- постоянный и ярко выраженный характер;
- не устраняются с помощью обезболивающих или противовоспалительных препаратов.
Боль, как правило, привязана к одному органу, и терроризирует его все время. Она очень напоминает таковую при настоящем заболевании. На фоне этого у больного появляется стойкая уверенность в том, что у него имеется патология этого органа, скорее всего, тяжелая. Такое явление характеризуют термином органный невроз. Согласно тому, в каком органе появляются боли, различают:
- кардионевроз - боли в области сердца;
- синдром раздражения желудка;
- синдром возбужденного кишечника;
- синдром раздраженного мочевого пузыря;
- хроническая тазовая боль;
- фибромиалгия;
- боль в нижней части спины;
- головная боль напряжения, мигрени;
- атипичные лицевые боли.
Пациентов выводит из равновесия не место концентрации болевых ощущений, а их выраженность и сила по сравнению с ранее переносимой болью.
По статистике чаще всего пациенты предъявляют жалобы по поводу сердечно-сосудистой системы, на втором месте находится пищеварительная, а на третьем - дыхательная.
Установлено, что патология чаще диагностируется у женщин. Как правило, она захватывает возраст от 40 до 70 лет, когда снижается порог болевой чувствительности.
Как расстройство влияет на психику больного
Боль - главный, но не единственный симптом СБР. Ее присутствие не может не сказаться на психическом и эмоциональном фоне больного.
Длительная, изматывающая боль приводит к повышенной раздражительности и перенапряжению. Настроение становится неустойчивым, случаются вспышки гнева или развивается апатия. Человек обессилен. Он не может сконцентрироваться на нужном объекте, страдает и память.
Частыми симптомами СБР становятся анергия - отсутствие жизненной энергии, и ангедония - утрата способности получать удовольствие. На фоне психоэмоционального напряжения, конечно, страдает и сон. Появляются проблемы с засыпанием, частый спутник таких больных - бессонница. Расстройство захватывает и половую сферу: снижается сексуальное влечение. Впоследствии сниженное либидо способно перерасти в импотенцию.
У больных также может наблюдаться потеря массы тела.
Нередко таких больных сопровождают фобии, связанные с неврозом отдельного органа. Например, кардиалгии с присоединенными к ним одышкой и чувством удушья, провоцируют формирование страха смерти или инфаркта.
Патологические ощущения в области желудка приводят к развитию канцерофобии. Изменения в кишечнике вызывают дисморфоманию по типу боязни недержания газов, а проблемы с мочевым пузырем способны привести к страху недержания мочи. Такие больные стремятся всегда находиться в тех местах, где можно воспользоваться туалетом, и очень переживают, если отдаляются от них.
Ощущение хронической боли приводит больного к психическому дисбалансу, отнимает у него возможность функционировать в обществе как полноценная личность и радоваться жизни.
Подводя итоги, можно выделить такие отличительные черты соматоформного болевого расстройства:
- наличие сильной, мучительной постоянной боли;
- отсутствие объективных показателей патологии органа (анализы в норме);
- полная уверенность больного в наличии органического заболевания;
- преувеличение симптоматики болезни;
- сбивчивое изложение истории болезни;
- отсутствие эндогенных психических расстройств и органических поражений НС.
Что провоцирует СБР
В поддержку больных соматоформным болевым расстройством хочется сказать, что они отнюдь не симулянты. Их болезнь имеет вполне обоснованную причину, только она носит психологический характер. В первую очередь, это хронический стресс. Просто у каждого больного он проявляется в своей ипостаси. Для кого-то это может быть переутомление и недостаток сна, для других - негативные эмоции.
Постоянные стрессы приводят к разбалансированию работы гипоталамо-гипофизарной системы, регулирующей выработку кортизола. Под воздействием стрессора его синтез увеличивается, что повышает наш порог чувствительности, и мы можем достойно противостоять стрессорному фактору.
Постоянные стрессы вынуждают увеличивать выработку кортизола. В один «прекрасный» момент система истощается, и его уровень сходит на нет. Порог болевой чувствительности снижается, в результате чего у человека появляется гипертрофированное ощущение боли.
Следует отметить, что особенно предрасположены к развитию СБР люди, неспособные давать должный выход своим эмоциям, сдержанные и скрытные. Накапливая в себе негативные переживания, они также способствуют усилению стрессовой концентрации.
СБР может развиваться, как бессознательная защитная реакция, чтобы получить любовь или избежать наказания. В этом случае боль выступает способом манипуляции. К примеру, ребенок воспитывался в семье, где испытывал дефицит внимания по причине болезни второго ребенка. С детства подсознательно он усвоил, что, если человек болеет, то ему уделяют много внимания, многое позволяют и многое прощают. Вполне возможно, что во взрослом возрасте он может подсознательно использовать такую установку, которая выражается в болевом расстройстве.
Не стоит путать это состояние с намеренными, сознательными манипуляциями на фоне притворства. Данная патология развивается помимо воли больного, основываясь на его подсознательных установках.
У людей зрелого возраста нередко расстройство возникает на почве одиночества, субъективного ощущения ненужности и страха остаться никому не нужным. В примере нашей истории болезни, скорее всего, именно это и послужило к формированию признаков СБР.
Таким образом, причиной появления соматоформного болевого расстройства становится хронический стресс либо психологическая травма, полученная в детском возрасте. Однако больные полностью отрицают наличие психологических и социальных причин патологии.
Как избавиться от заболевания
СБР хорошо поддается лечению. Проблема заключается в том, что пройдет немало времени, прежде чем пациент попадет к психиатру. До этого он долгое время будет ходить по узким специалистам, уверенный в том, что тяжело болен, требуя обследовать его повторно, даже если предыдущий анализ ничего не показал.
Такие люди тратят годы на поиски несуществующей болезни. Они неистово доказывают врачам, что больны, и жалуются на то, что их не хотят лечить.
Их мучения продолжаются до тех пор, пока их не направят к психиатру. Только этот специалист способен помочь им распрощаться с их мучительной спутницей.
Современный подход к психотерапевтическому лечению СБР сводится к комбинированию психотерапии и медикаментозных методов терапии.
Медикаментозное лечение направлено на снижение чувства тревоги, нормализацию сна и настроения и устранению симптомов болезни. С этой целью больному могут быть назначены антидепрессанты и анксиолитики (препараты, снижающие тревогу), ноотропы, витамины группы В.
Психотерапия является неотъемлемой частью успешного избавления от СБР. В первую очередь с этой целью применяют когнитивно-поведенческий подход. Его методы позволяют объяснить больному природу его состояния, причину появления мучительных и тягостных болезненных ощущений. Он помогает научиться справляться со своими эмоциями, распознавать тревожные, негативные установки и правильно взаимодействовать с ними, не нарушая психического баланса. В итоге пациент учится противостоять стрессам и адекватно воспринимать свое тело.
С помощью метода биологически обратной связи больной осваивает навыки гармонизации физиологии своего тела. БОС-терапия позволяет человеку обучиться методам восстановления спокойного дыхания, нормализации сердечного ритма, помогает расслабиться, снять напряжение.
Применяется также гипнотерапия, групповая терапия.
Нелеченое соматоформное болевое расстройство чревато для человека потерей социальных связей и положением в обществе, семейными конфликтами и развитием вторичных психических нарушений. Нередко такие больные становятся заложниками депрессивных веяний. Чтобы разорвать побочный круг, не стоит зацикливать внимание исключительно на физических ощущениях. Возможно, стоит посмотреть на проблему шире, чтобы суметь разрешить ее.
Нейропатическая боль
В статье описаны клинические подходы к диагностике нейропатической боли, приведены Британские рекомендации по лечению нейропатической боли в общесоматической практике и возможности повышения эффективности терапии, в частности рациональное использование комплекса витаминов В в комбинации с габапептиноидами.

Причиной центральной нейропатической боли может являться инсульт, спинальная травма, рассеянный склероз. Нейропатические боли часто ассоциированны с сахарным диабетом, хроническим приемом алкоголя, дефицитом витаминов, хронической болью в спине, радикулярной болью, онкологическими заболеваниями.
Но зачастую конкретная причина нейропатической боли может быть не установлена даже после обследования в специализированном центре.
Поэтому нейропатическая боль может быть разделена на две категории: 1) Хроническое болевое расстройство с нейропатическими характеристиками. 2) Нейропатическая боль, связанная с определенным состоянием.
Нейропатическая боль - это особо тяжёлый вариант хронической боли, проявляющийся интенсивными жгучими или простреливающими болями, продолжающимися в течение длительного времени, до нескольких месяцев. Боль может усиливаться ночью в покое. Пациенты описывают боль как, как жжет, горит, ноет, скребет, дергает, бьет током.
Эти боли возникать спонтанно, т. е. не связанно с обычными провоцирующими факторами (движение, прикосновение к болевой зоне), болевых или других неприятных ощущений (дизестезия). Боль может сопровождается набором чувствительных расстройств, таких как парестезии (покалывание, ползание мурашек), гипералгезия (избыточный ответ на обычный болевой стимул) и аллодиния. Аллодиния - это когда пациент испытывает болевые ощущения в ответ на неболевые раздражения, когда простое легкое прикосновение, холод или тепло приводят к появлению или усилению боли. Аллодиния может быть настолько выражена, что даже прикосновение одежды является очень мучительным для пациента. Даже малейшего ветерка достаточно, чтобы вызвать боль.
У пациентов в зоне болевых ощущений или рядом могут располагаться участки пониженной чувствительности (гипостезия). Эти симптомы свидетельствуют о повреждении и/или гибели отдельных нервных волокон. Гипостезия является частым, но не обязательным симптомом нейропатической боли. При осмотре в зоне болевых ощущений можно выявить трофические изменения: истончение кожи, подкожной клетчатки, нарушение роста волос, ногтей, сухость кожных покровов, изменения дермографизма, цвета и температуры кожи, что свидетельствует о вовлечении в процесс вегетативных волокон.
Боль всегда сопровождается негативными эмоциями. Психопатологические последствия нейропатической боли включают симптомы нарушения настроения, тревоги [2]. Распространенность депрессивных и тревожных расстройств у пациентов с нейропатической болью как минимум в два раза превосходит этот показатель в общей популяции.
Боль вызывает негативные эмоции, которые приводят к изменению порога болевой чувствительности. Это в свою очередь ведет к персистированию болевых симптомов. Депрессия и тревога воздействуют на механизмы формирования и поддержания боли, являются важными модуляторами боли, усиливают интенсивность боли, увеличивают поверхность распространения болевых ощущений. И, наконец, депрессия является независимым фактором нарушения трудоспособности и социальной адаптации у лиц, страдающих хроническим болевым расстройством. У пациентов с нейропатической болью и депрессией качество жизни ниже, а интенсивность боли выше. Около 50%-80% пациентов, страдающих нейропатической болью, имеют нарушения сна с дневными последствиями: усталость, сонливость, нарушение концентрации внимания. Снижается общая эффективность сна. Бессонница также может быть дополнительным фактором риска для развития депрессии и других психопатологических состояний. Таким образом, нейропатическая боль сопряжена с инсомнией и тревожно-депрессивными расстройствами, которые утяжеляют картину боли.
Ученые признают базисные универсальные механизмы, лежащие в основе нейропатической боли, независимо от природы повреждения. Поврежденные нервные волокна претерпевают функциональные изменения, вследствие чего непрерывно посылают неправильные сигналы в другие болевые центры. Изменения, обусловливающие развитие нейрогенного болевого синдрома, происходят как на периферическом уровне, так и в ЦНС.
Лечение нейропатической боли
В начале терапии болевого синдрома, сначала по возможности возможности следует устраненить этиологический фактор. Однако лечение основного заболевания и даже его полное купирование не всегда приводят к исчезновению болевого синдрома. Поэтому собственно боль рассматривается врачом как целевая мишень для терапии, не зависящая от природы повреждения. Перед началом терапии проводится разъяснительная беседа с больным и его родственниками суть которой заключается в том, что лечение может быть длительным, и уменьшение боли будет происходить постепенно. Даже при правильной программе лечения редко удается достичь полного обезболивания. Хорошим результатом считается снижение интенсивности боли на 30%-50% от исходного уровня. Этот параметр следует иметь в виду при оценке эффективности проводимого лечения и решении вопросов о переходе на другой препарат или присоединении нового лекарства к уже принимаемому препарату.
Британские рекомендации по лечению нейропатической боли в общеврачебной практике 2013 г, модернизированные в 2017 г., предлагают в качестве начальной терапии для нейропатической боли любого происхождения, за исключением тригеминальной невралгии, выбор из следующих препаратов: амитриптилин, дулоксетин, габапентин или прегабалин [9]. Из перечисленных препаратов наилучшей переносимостью обладают габапептиноиды (прегабалин, габапентин). Эти препараты характеризуются практически полным отсутствием лекарственных взаимодействий и сравнительно невысокой частотой развития нежелательных явлений. Пациентом с локализованной нейропатической болью на начальном этапе лечения альтернативно можно рекомендовать средства для наружного применения, содержащие капсаицин. Если первоначальное лечение не является эффективным или плохо переносится пациентом, нужно перевести пациента на альтернативную монотерапию препаратом первого ряда или предложить пациенту комбинацию из двух препаратов разных классов. Неэффективное первоначальное лечение требует консультации со специалистом (невролог, альголог) для обсуждения вопроса о назначении препаратов второй линии (лакосамид, ламотриджин, леветирацетам, окскарбазепин, топирамат, венлафаксин, трамадол).
Комбинированная терапия обычно считаются более эффективной, чем монотерапия, но неясно, какие комбинации лучше. Очень мало рандомизированных исследований, посвященных комбинированной терапии нейропатической боли. Но по факту комбинированная терапия используется чрезвычайно широко. К самым часто используемым дополнительным средствам относят Acetyl-L-carnitine, витамины группы В, альфа-липоевая кислота, магнезия [10]. Витамины B1, B6 и B12 действуют в основном как коферменты различных реакций, участвуя в метаболизме углеводов, белков и липидов. Они также играют важную роль в формировании новых клеток, ДНК, РНК и миелина. Абсолютным показанием для их назначения являются состояния, вызванные дефицитом этих витаминов. Дефицит витамина B12 часто наблюдается у пациентов, принимающих метформин, что требует назначения витамина B12 в ежедневной дозе 1000 мкг. Бенфотиамин (жирорастворимая форма тиамина- вит. В1) считается наилучшим вариантом, потому что он лучше проникает через мембраны клетки.
Учет международного и Российского опыта позволяет рекомендовать в качестве инициальной терапии нейропатической боли габапентин (Габагамма) в комбинации с нейротропной терапией Мильгамма в/м №10, с последующим переходом на Мильгамму композитум по 1 драже 3 раза в день шесть недель. Целевая доза габапентина составляет 900 мг/сут., разделенная на 3 приема. При необходимости через 2-4 недели дозу увеличивают.
Лечение нейропатической боли на сегодняшний день продолжает оставаться сложной задачей. Представленные выше принципы и схемы лечения помогают врачу проводить наиболее эффективное и безопасное лечение пациентов с нейропатическим болевым синдромом. Однако, при недостаточной эффективности первоначальной терапии, они не могут заменить индивидуальные консультации со специалистами в конкретных случаях.
Вегетососудистая дистония (ВСД) - симптомы и лечение
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
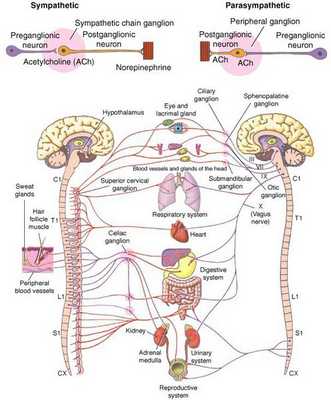
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Сосудистые заболевания нервной системы
В настоящее время всё большую значимость приобретают сосудистые заболевания головного мозга. Это обусловлено увеличением среди населения численности лиц пожилого и старческого возрастов, а также нарастающим негативным влиянием факторов урбанизации в экономически развитых странах. Увеличение числа больных гипертонической болезнью, широкая распространённость аритмий, высокая стоимость антигипертензивных медикаментов обуславливают рост заболеваемости инсультом в странах СНГ. Инсульты и их последствия занимают 2-3 место среди причин смертности в мире. По данным России и стран СНГ в течении ближайшего месяца с момента заболевания умирают около 30%, а к концу года - 45-48%. При геморрагическом инсульте смертность в первый месяц достигает огромной цифры 75%. Из лиц переживших инсульт, к трудовой деятельности возвращаются не более 10-12%; 25-30% остаются до конца жизни инвалидами. Высокий уровень смертности, заболеваемости и инвалидизации при инсульте обуславливает актуальность знания данной патологии.
Патогенез (что происходит?) во время Сосудистых заболеваний нервной системы:
Все острые нарушения мозгового кровообращения являются вторичными заболеваниями по отношению к имеющемуся поражению мозговых сосудов или сердечно-сосудистой системы в целом. Тремя наиболее частыми причинами острых нарушений мозгового кровообращения можно считать гипертоническую болезнь, атеросклероз и их комбинации. Реже инсульты могут возникать на фоне васкулитов различной этиологии (сифилитический, инфекционно-аллергический), системных заболеваниях соединительной ткани (системная красная волчанка, узелковый периартериит), заболеваниях сердца (пороки сердца, пролапс митрального клапана, бактериальный эндокардит, инфаркт миокарда, аритмии), при врожденных аномалиях развития мозговых сосудов (аневризмы, врожденные стенозы и окклюзии, болезнь мойя-мойя), при системных болезнях крови (лейкозы, эритремия, коагулопатии).
Симптомы Сосудистых заболеваний нервной системы:
Классификация сосудистых заболеваний головного мозга.
- Начальные проявления недостаточности мозгового кровообращения;
- Преходящие нарушения мозгового кровообращения:
- Транзиторные ишемические атаки;
- Церебральные гипертонические кризы;
- Острая гипертоническая энцефалопатия.
- Ишемический инсульт:
- В левом каротидном бассейне;
- В правом каротидном бассейне;
- В вертебро-базилярном бассейне;
- В том числе инсульт с восстановимым неврологическим дефицитом, малый инсульт (3 недели).
- Паренхиматозная гематома;
- Вентрикулярное кровоизлияние;
- Субдуральная гематома;
- Эпидуральная гематома;
- Субарахноидальное кровоизлияние.
- Дисциркуляторная энцефалопатия (атеросклеротическая, гипертоническая);
- Хроническая нетравматическая субдуральная гематома.
К каким докторам следует обращаться если у Вас Сосудистые заболевания нервной системы:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Сосудистых заболеваний нервной системы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Невропатия (нейропатия) - симптомы и лечение
Что такое невропатия (нейропатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Григория Васильевича, невролога со стажем в 16 лет.
Над статьей доктора Алексеевича Григория Васильевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Невропатия, или нейропатия (Neuropathy) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы [2] [3] . Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.
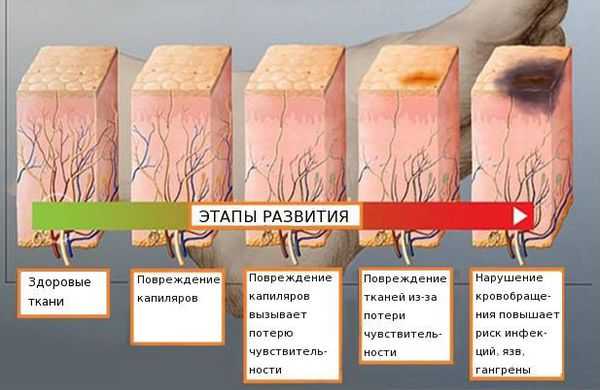
![Диабетическая полинейропатия]()
Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4] [5] [6] .
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
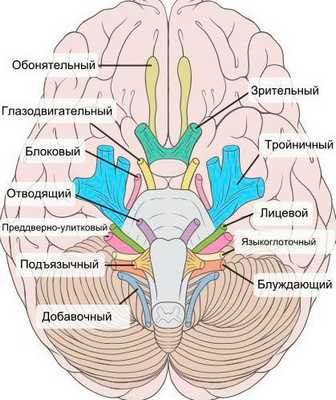
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15] .
![Черепные нервы]()
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5] [7] [16] [17] .
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16] .
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1] .
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9] .
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией) . Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки ), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9] [15] [18] . Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9] [15] .
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16] .
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
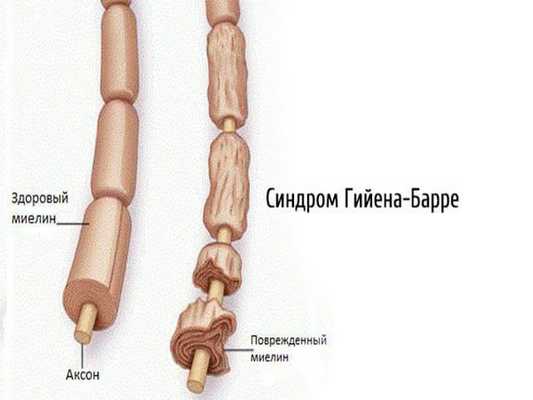
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
![Синдром Гийена — Барре]()
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел,Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18] .
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19] .
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16] [17] [19] .
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21] .
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17] . Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17] .
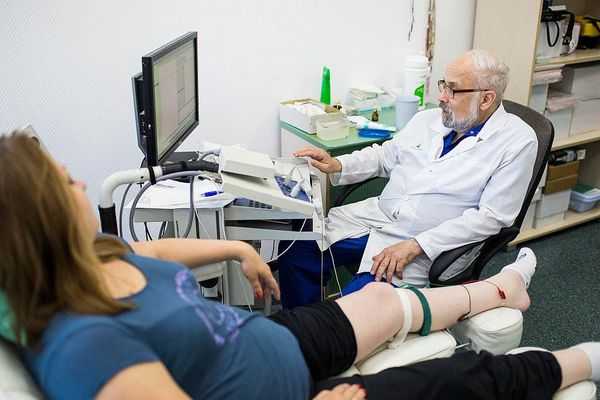
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17] .
![ЭНМГ нижних конечностей]()
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20] .
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
- Метаболические нейропатии, в частности диабетическую нейропатию лечат препаратами альфа-липоевой кислоты. Перспективный препарат для терапии диабетических невропатий — канитин. Однако основное лечение при сахарном диабете заключается в контроле уровня глюкозы [6] .
- При комплексной терапии применяют препараты с витаминами. Высокие дозы принимают не более месяца.
- При возникновении болевого синдрома используют противосудорожные препараты, трициклические антидепрессанты. Их противоболевое действие связано с блокированием болевого импульса в головном мозге и устранением болевой «памяти». К физическим методам воздействия относят магнитотерапию, лазеротерапию, электрофорез с прозерином, элетростимуляцию ослабленных мышц, иглотерапию [17][16] .
- Для лечения хронической демиелинизирующей полирадикулониейропатии применяют иммуносупрессивные препараты. Иногда при терапии на первый план выходит уменьшение боли.
- При синдроме Гийена — Барре необходима госпитализация в многопрофильную больницу с отделением реанимации и интенсивной терапии, в тяжёлых случаях — вентиляция лёгких, мониторинг ЭКГ и артериального давления, введение гепарина для предупреждения тромбоза глубоких вен и лёгочной эмболии. При выраженных болях вводят опиоидные анальгетики, антиконвульсанты, проводят лечебную физкультуру, организуют рациональное (зондовое) питание. Патогенетическая терапия включает использование плазмафереза, введение иммуноглобулинов, кортикостероидную терапию. При синдроме Гийена — Барре иммунотерапия ускоряет выздоровление, но не влияет на окончательный прогноз [16][17] .
- Для достижения долгосрочной ремиссии при системном васкулите, не связанном с вирусами, применяют кортикостероиды и циклофосфамид. Продолжительность терапии кортикостероидами может быть более двух лет [1][17] .
- Лечение нейропатий, вызванных приёмом противоопухолевых препаратов, является сложной задачей. Общепризнанной профилактической или лечебной стратегии до сих пор не существует [15][18] .
Прогноз. Профилактика
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5] .
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16] [17] .
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17] .
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18] . Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15] [18] .
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Читайте также: