Сосудистые опухоли костей - варианты, диагностика, лечение
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Опухоли были известны человечеству давно, но только с развитием патологической анатомии, гистологии и особенно рентгенологии опухоли костей были выделены в отдельный раздел. В 1922 Кодмен (США) собрал большой рентгенологический материал из опухолей костей, впервые его систематизировал и классифицировал.
Опухоли — это новообразования, возникающие из клеток структурных элементов кости (надкостницы, хряща, костного мозга, сосудов и т.п.) как органа. Чтобы включить опухоль в определенную группу, нужно, чтобы совпадали ее клинический, рентгенологический и гистологический диагнозы.
Существует много классификаций опухолей. Большинство из них основано на распределении опухолей по тканевому происхождению и гистологической структуре. Опухоли костей могут быть первичные и вторичные, доброкачественные и злокачественные. В отдельную группу выделяют пограничные процессы в костях, из которых могут возникать вторичные злокачественные опухоли, и опухолевидные (костно-хрящевые экзостозы, фиброзная дисплазия, болезнь Оллье, Педжета, неостеогенная фиброма, эозинофильная гранулема, дермоид).

Причины опухолей костей и суставов
Есть много теорий возникновения опухолей, однако истинной этиологии первичных опухолей костей нет. Наблюдениями установлено, что опухоли костей возникают в зонах быстрого роста и повышения обменных процессов, а поэтому увеличение количества костных опухолей в последнее время связывают с акселерацией населения (М. М. Трапезников, 1981).
Вследствие нарушения эмбриогенеза определенные участки скелета отстают или задерживаются в своем развитии. Они отличаются от нормальных тканей условиями кровоснабжения, иннервации, обменных процессов и т.д.. При одних условиях эти очаги дисплазии приспосабливаются и существуют в организме много лет, постепенно приобретают свойства зрелой ткани (например, оссификация хрящевых очагов при болезни Оллье), при других — они живут автономно. Теряя связь с основной тканью (костной), очаги развиваются и приобретают новые свойства и структуры (например, те же хрящевые очаги при болезни Оллье перерождаются в хондросаркому). Кроме этого, эмбриональная ткань очень чувствительна к различным канцерогенным факторам внешней среды, которые могут влиять на диспластические очаги, а также способствовать возникновению опухолевого процесса.
По данным М. В. Волкова с соавт. (1968), механическая травма может быть не только моментом для выявления скрытого течения опухоли, но и фактором, который провоцирует автономный рост недифференцированных клеток организма. Среди детей, которые лечились в ЦИТО с остеогенной саркомой, 50% перенесли травму.
Признанной является канцерогенная теория (Л. М. Шабад, 1957), которая объясняет возникновение опухолей под влиянием экзогенных бластомогенных факторов (ионизирующего излучения, остеотропных химических и физических факторов, радиоактивного стронция и т.д.), а также эндогенных веществ, особенно продуктов жизнедеятельности организма.
Симптомы и диагностика опухолей
Доброкачественные опухоли клинически себя, как правило, не проявляют и не влияют на общее состояние человека. Исключением является остеоидостеома, которая, вырастая в костно-мозговой полости, сопровождается болью, нарушением сна, аппетита, что истощает больного. Иногда доброкачественные опухоли большого размера могут сжимать прилегающие сосуды или нервы, вызывая боль и нарушение кровообращения. Если опухоли расположены около суставов, они могут ограничивать амплитуду движений. В большинстве случаев доброкачественные опухоли небольшого размера являются случайной находкой, а остеобластокласту иногда диагностируют при патологическом переломе пораженной кости. Доброкачественные опухоли локализуются преимущественно в метаэпифизарных участках, имеют четкие контуры, безболезненны и не дают метастазов.
При остеоме и остеохондроме пальпацией определяют твердый, неподвижный и не болезненный, гладкий или бугристый новообразование на кости с нормальными окружающими тканями. Существенным в диагностике является интенсивность роста опухоли —доброкачественные растут медленно, а ускоренный рост (после травмы) за короткое время может указывать на малигнизацию доброкачественной опухоли.
Основным в диагностике опухолей является рентгенологическое исследование, с помощью которого определяют локализацию, форму и размеры опухоли, ее характер, происхождение и степень изменений в структуре кости. Главными признаками доброкачественной опухоли являются: четкость контуров, сохранение коркового вещества и отсутствие периостальной реакции. Иногда характер опухолей трудно определить. Если рентгенологическая диагностика остеомы или остеохондромы не вызывает затруднения, то иногда можно спутать остеобластокластому с фиброзной дисплазией, а фиброзно-хрящевую дисплазию с энхондромой. В этих случаях диагноз уточняют цитологически (пункцией) или гистологически (биопсией).
Злокачественные опухоли
В Украине среди всех опухолей первичные опухоли костей составляют 1,2% у мужчин и 0,9% — у в женщин. Клинически проявляются как местными, так и общими изменениями в организме больного. Жаль, что в большинстве случаев больные обращаются к врачу по причине боли, когда опухолевый процесс распространяется за пределы кости на прилежащие мягкие ткани. Злокачественные опухоли характеризуются инфильтративным ростом, отсутствием границы между опухолью и здоровыми тканями.
По мере прогрессирования роста опухоли боль увеличивается, особенно ночью, и становится постоянной. Процесс особенно быстро прогрессирует при остеогенной саркоме. Возникает анталгическая контрактура и нарушение функций конечности, местная припухлость и характерный признак злокачественной опухоли — расширение венозной сетки на коже в виде головы медузы. При пальпации области опухоли обнаруживают локальную гипертермию, «плюс-ткань», которая, как правило, неподвижная, без четких контуров и иногда очень болезненная. Опухоль, которая пальпируется, является признаком перехода процесса из кости на близлежащие ткани. Если рост опухоли и деструкция кости бурные, размеры опухоли увеличиваются, может возникнуть патологический перелом. Опухоль может прорастать в мягкие ткани и добираться на поверхность кожи. Злокачественные опухоли вызывают общие изменения в организме больного, боль, плохой сон и аппетит, изнуряющие больного. Больной худеет, появляется анемия, общая слабость. Поражаются регионарные лимфатические узлы и появляются метастазы опухоли в легких и других органах, которые приводят к смерти больного.
Лабораторная диагностика опухолей костей
В отличие от доброкачественных опухолей, при злокачественных возникают изменения со стороны крови и особенно они выражены в запущенных случаях. Как правило, увеличивается СОЭ, лейкоцитоз, относительное количество лимфоцитов и моноцитов. Уменьшается общее количество протеина и альбуминов с относительным увеличением содержания глобулинов. При распаде опухоли снижаются показатели всех белковых фракций. При миеломной болезни выявляют лейкопению, анемию, тромбоцитопению и увеличенную СОЭ.
В связи с тем, что злокачественные опухоли разрушают соединительнотканные образования, включающие сложные белково-углеводные комплексы, заслуживают внимания биохимические исследования для определения содержания муко- и гликопротеидов, сиаловых кислот, которык в сыворотке крови резко увеличиваются.
Повышается также уровень щелочной фосфатазы, особенно при остеогенной саркоме. При интенсивном разрушении кости в сыворотке крови увеличивается количество кальция и уменьшается содержание негемоглобинового железа. Очень важным является определение гексокиназы — фермента, указывающего на максимальную скорость гликолиза при злокачественных опухолях. У здоровых людей гексокиназа в сыворотке крови отсутствует, в то время как при злокачественных опухолях даже на ранней стадии ее обнаруживают у 78% больных.
Рентгенологическое исследование является основным средством в диагностике злокачественных опухолей. Несмотря на значительную вариабельность рентгенологических данных при злокачественных опухолях костей, они имеют некоторые общие признаки. Вследствие деструкции костной ткани обнаруживают нечеткую и неоднородную структуру опухоли и отсутствие границы между опухолью и здоровой участком кости. Быстро появляются поражения и признаки разрушения коры кости, характерные краевые «крыши Кодмена» как реакция надкостницы. При остеогенной саркоме лучистые иглообразные спикулы ее направлены в сторону мягких прилегающих тканей, а позже — размещены в них в опухоли.
Радионуклидное исследование с помощью остеотропных радионуклидов (технеция, стронция и т.д.) является наиболее ранним способом диагностики злокачественных опухолей — в рентгенологической стадии. По месту накопления радионуклида судят о локализации и размервх поражения, окончательном происхождении опухоли.
Наиболее точным средством в диагностике опухолей является морфологическое исследование биопсийного материала, добытого с помощью инцизионной биопсии или трепанбиопсии; гистологическое исследование является основным в диагностике характера опухолей. Менее информативным является цитологические исследование пунктата — возникают диагностические ошибки потому, что иногда опухолевых клеток не находят.
Следует указать, что не все опухоли встречаются одинаково часто. Среди доброкачественных опухолей чаще всего наблюдаются остеобластокластома и хондрома, а среди злокачественных (по М. М. Трапезникова, 1981) — остеогенная саркома (30-35%), миеломная болезнь (до 35%), хондросаркома (13-15%), опухоль Юинга (7-10%).
Основные принципы лечения опухолей
Больные с доброкачественными опухолями, как правило, лечатся в ортопедических отделах, со злокачественными — в онкологических диспансерах и институтах. Применяют оперативные методы, лучевую терапию и химиотерапию. Оперативное лечение является основным как при доброкачественных, так и злокачественных опухолях.
Лечение доброкачественных опухолей
Доброкачественные опухоли удаляют оперативно в плановом порядке. Объем оперативного вмешательства зависит от локализации, характера и размеров опухоли. Старейший способ операции — это экскохлеация опухоли острой ложкой Фолькмана, которую применяют при локальной доброкачественной опухоли, расположенной в кости центрально. Образовавшуюся полость тампонируют кусочком мышцы на ножке или пломбируют костным трансплантатом. Опыт показывает, что экскохлеация не может быть радикальной операцией, а после нее бывают рецидивы, а также малигнизация опухолевого процесса, особенно после экскохлеации очага остеобластокластомы и хондромы. Поэтому при доброкачественных опухолях целесообразно применять радикальную операцию — резекцию кости в пределах здоровых тканей. Если опухоль расположена поверхностно, проводят краевую резекцию с обязательным удалением в пределах здоровой кости широкой основы (остеомы, остеохондромы). Очень важно удалить остеохондрому вместе с мягкотканной капсулой, которую не следует вскрывать, чтобы сохранить абластичность.
При центрально расположенных небольшого размера остеобластокластомах проводят радикальную операцию через краевую резекцию, а при больших размерах сегментарную резекцию кости. Образованный дефект заполняют ауто, аллотрансплантатом. Сегментарную резекцию без замещения дефекта проводят на малоберцовой кости и ребрах.
Учитывая то, что у детей остеобластокластома не прорастает в эпифизарный хрящ, операцию проводят внесуставно, и поэтому анатомический и функциональный результаты всегда хорошие. При тотальном поражении суставного конца кости у взрослых приходится удалять его с замещением соответствующего размера алотрансплантатом «полусуставом», восстановлением мест прикрепления мышц и пластикой связь или применять эндопротезирование. Отдаленные последствия таких операций даже через много лет вполне удовлетворительные.
Лечение злокачественных опухолей
При выборе метода лечения таких больных целесообразно учитывать классификацию по системе ТЕМ (Т — распространение первичной опухоли, N — состояние регионарных, а при некоторых локализациях и юкстарегионарних лимфоузлов, М — наличие или отсутствие отдаленных метастазов). К этим компонентам добавляются цифры, означающие степень распространения злокачественного процесса —ТО, ТІ, Т2, ТЗ, Т4; N0, N1, N2, N3, N4; М0, МВ. Во всех случаях диагноз подтверждается гистологически или после операции.
Показания к оперативному лечению и объем вмешательства зависят от характера (гистологического строения), локализации и распространения опухоли, состояния лимфоузлов и т.д. Если есть метастазы, оперировать больного нецелесообразно.
На ранних стадиях злокачественного опухолевого процесса применяют органосохраняющие операции — радикальную резекцию кости с костной пластикой или эндопротезирование, но в комплексе с рентгено- и химиотерапией. При остеогенных саркомах и хондросаркоме применяют ампутацию или экзартикуляцию. Если эти опухоли локализуются в проксимальном отделе бедренной кости или костях таза, особенно при литической форме остеосаркомы, быстро метастазируют, больных не следует оперировать. Не оперируют также саркому Юинга и ретикулосаркому потому, что они хорошо поддаются рентгенотерапии и лечению цитостатическими средствами. Ампутация при ретикулосаркоме не имеет преимуществ.
Вследствие метастазирования рака из вторых органов (простаты, желудка, молочной железы) очень часто встречаются патологические переломы длинных костей. В этих случаях рассчитывать на срастание костей нельзя, и поэтому целесообразно провести резекцию пораженной кости с интрамедуллярным остеосинтезом и замещением дефекта кости заготовленным во время операции акрилоксидом (эндопротезом) или костным трубчатым трансплантатом. Это позволяет больному быстро активизироваться и ходить с помощью костылей, несмотря на плохой прогноз.
Лучевая терапия
Доказано, что к рентгеновскому излучению чувствительны доброкачественные опухоли, такие как остеобластокластома и ангиома, а среди злокачественных опухоль Юинга, ретикулосаркома и миелома. Поэтому для последних методом выбора является лучевая терапия как самостоятельный метод лечения.
Цель лучевой терапии — остановка роста опухоли. Под влиянием рентгенотерапии тормозится и останавливается рост опухоли. Разрушительное действие гамма-излучения даже при остеогенной саркоме позволяет получить тормозной и склерозирующий эффект. Но лучевая терапия вредно действует на здоровые ткани, прилегающие к опухоли, и на организм больного в целом. Поэтому ее следует применять осторожно и в процессе лечения следить за состоянием крови. В случае необходимости переливают кровь, назначают витамины и препараты, которые стимулируют кроветворение и т.д.. При некоторых злокачественных опухолях лучевую терапию проводят как предоперационную подготовку больного.
Химиотерапия
Известно, что на сегодня нет патогенетической лекарственной терапии по поводу опухолей, но широко используются цитостатические средства как вспомогательный метод лечения в пред- и послеоперационном периодах или в комбинации с лучевой терапией.
Цитостатические препараты применяют также при диссеминированных формах злокачественных опухолей, чтобы продлить жизнь больного. Способы применения: внутривенно, через рот, а также путем артериально-венозной перфузии. Преимуществом перфузии является то, что одномоментно можно применить большие дозы химиопрепарата без токсического воздействия на организм и нарушения гемопоэза. Перфузия цитостатических препаратов перед ампутацией при злокачественных опухолях увеличивает выживаемость дольше одного года на 85%, а без нее выживает только 44% больных.
Доказано, что наиболее эффективным является комплексное лечение по поводу злокачественных опухолей костей — проведение радикальной операции с применением противоопухолевых препаратов (остеогенная саркома, хондросаркома) или лучевой терапии с цитостатическими препаратами (саркома Юинга, ретикулосаркома).
Для комбинированного лечения несколькими химиопрепаратами предложены следующие схемы: АВС (адриамицин, винкристин, сарколизин), ВЦАД (винкристин, циклофосфан, адриамицин, декарбазин), АЦВС и др. Например, предоперационная внутриартериальная инфузия адриамицина течение 3 дней и лучевая терапия 12-14 дней. Через 2 недели после радикальной органосохраняющей операции проводят химиотерапию по схеме АВС течение 76 дней.
При остеогенной саркоме применяют схему ВЦАД: курсами каждые 4 недели, АЦВС — однократный курс через 2 недели после радикальной операции, АД (день адриамицин и 5 дней декарбазин) курсами. Лечение повторяют каждые 3 недели.
Для лечения больных саркомой Юинга применяют схему ДАВЦ курсами (до 77 дней каждый), которые повторяют через 13 недель, и схему ВЦА (3-дневный курс) — каждые 4 недели. Общая суммарная доза адриамицина не должна превышать 450-500 мг / м 2 поверхности тела.
Указанные схемы химиотерапии достаточно эффективны при лечении по поводу саркомы Юинга, а также продлевают жизнь больным с различными видами саркомы.
Опухоли костей ( Новообразования костей )
Опухоли костей - группа злокачественных и доброкачественных новообразований, возникающих из костной либо хрящевой ткани. Чаще в эту группу относят первичные опухоли, но ряд исследователей называет опухолями костей и вторичные процессы, которые развиваются в костях при метастазировании злокачественных новообразований, расположенных в других органах. Для уточнения диагноза используется рентгенография, КТ, МРТ, УЗИ, радионуклидные методы и биопсия тканей. Лечение доброкачественных и первичных злокачественных опухолей костей обычно оперативное. При метастазах чаще используются консервативные методики.
МКБ-10





Общие сведения
Опухоли костей - злокачественное или доброкачественное перерождение костной либо хрящевой ткани. Первичные злокачественные новообразования костей встречаются редко и составляют около 0,2-1% от общего числа опухолей. Вторичные (метастатические) костные опухоли являются распространенным осложнением других злокачественных новообразований, например, рака легких или рака молочной железы. У детей чаще выявляются первичные опухоли костей, у взрослых - вторичные.
Доброкачественные опухоли костей обнаруживаются реже злокачественных. Большинство новообразований локализуется в области трубчатых костей (в 40-70% случаев). Нижние конечности поражаются вдвое чаще верхних. Проксимальная локализация считается прогностически неблагоприятным признаком - такие опухоли протекают более злокачественно и сопровождаются частыми рецидивами. Первый пик заболеваемости приходится на 10-40 лет (в этом периоде чаще развивается саркома Юинга и остеосаркома), второй - на возраст после 60 лет (чаще возникают фибросаркомы, ретикулосаркомы и хондросаркомы). Лечением доброкачественных опухолей костей занимаются ортопеды, травматологи и онкологи, злокачественных - только онкологи.

КТ левого бедра. Объемное образование (оссифицированная энхондрома) в нижней трети диафиза бедренной кости.

Доброкачественные опухоли костей
Остеома
Одна из самых благоприятно текущих доброкачественных опухолей костей. Представляет собой нормальную губчатую или компактную кость с элементами перестройки. Чаще остеома выявляется в подростковом и юношеском возрасте. Растет очень медленно, может годами протекать бессимптомно. Обычно локализуется в костях черепа (компактная остеома), плечевых и бедренных костях (смешанные и губчатые остеомы). Единственная опасная локализация - на внутренней пластинке костей черепа, поскольку опухоль может сдавливать мозг, вызывая повышение внутричерепного давления, эпиприпадки, расстройства памяти и головные боли.
Представляет собой неподвижное, гладкое, плотное безболезненное образование. На рентгенограмме костей черепа компактная остеома отображается в виде овального или округлого плотного гомогенного образования с широким основанием, четкими границами и ровными контурами. На рентгенограммах трубчатых костей губчатые и смешанные остеомы выявляются, как образования, имеющие гомогенную структуру и четкие контуры. Лечение - удаление остеомы в сочетании с резекцией прилегающей пластинки. При бессимптомном течении возможно динамическое наблюдение.
Остеоид-остеома
Опухоль кости, состоящая из остеоида, а также незрелой костной ткани. Характерны малые размеры, хорошо заметная зона реактивного костеобразования и четкие границы. Чаще выявляется у молодых мужчин и локализуется в трубчатых костях нижних конечностей, реже - в области плечевых костей, таза, костей запястья и фаланг пальцев. Как правило, проявляется резкими болями, в отдельных случаях возможно бессимптомное течение. На рентгенограммах выявляется в виде овального или округлого дефекта с четкими контурами, окруженного зоной склерозированной ткани. Лечение - резекция вместе с очагом склероза. Прогноз благоприятный.

Остеобластома
Опухоль кости, по строению похожая на остеоид-остеому, но отличающаяся от нее большими размерами. Обычно поражает позвоночник, бедренную, большеберцовую и тазовые кости. Проявляется выраженным болевым синдромом. В случае поверхностного расположения может выявляться атрофия, гиперемия и отек мягких тканей. Рентгенологически определяется овальный или округлый участок остеолиза с нечеткими контурами, окруженный зоной незначительного перифокального склероза. Лечение - резекция вместе со склерозированным участком, расположенным вокруг опухоли. При полном удалении прогноз благоприятный.
Остеохондрома
Другое название этой опухоли - "костно-хрящевой экзостоз", локализуется в зоне хряща длинных трубчатых костей. Состоит из костной основы, покрытой хрящевым покровом. В 30% случаев остеохондрома выявляется в области колена. Может развиваться в проксимальной части плечевой кости, головке малоберцовой кости, позвоночнике и костях таза. Из-за расположения вблизи сустава нередко становится причиной реактивного артрита, нарушения функции конечности. При проведении рентгенографии выявляется четко очерченная бугристая опухоль с негомогенной структурой на широкой ножке. Лечение - резекция, при образовании значительного дефекта - костная пластика. При множественных экзостозах ведется динамическое наблюдение, операция показана при быстром росте или сдавлении соседних анатомических образований. Прогноз благоприятный.
Хондрома

Доброкачественная опухоль кости, развивающаяся из хрящевой ткани. Может быть одиночной либо множественной. Локализуется хондрома в костях стопы и кисти, реже - в ребрах и трубчатых костях. Может располагаться в костномозговом канале (энхондрома) или по наружной поверхности костей (экхондрома). Озлокачествляется в 5-8% случаев. Обычно течет бессимптомно, возможны неинтенсивные боли. На рентгеновских снимках определяется округлый либо овальный очаг деструкции с четкими контурами. Отмечается неравномерное расширение кости, у детей возможна деформация и отставание роста сегмента конечности. Лечение хирургическое: резекция (при необходимости с эндопротезированием или костной пластикой), при поражении костей стопы и кисти иногда требуется ампутация пальцев. Прогноз благоприятный.
Злокачественные опухоли костей

КТ таза. Метастатическая карцинома подвздошной кости слева с деструкцией костной ткани (красная стрелка) и обширным мягкоктанным компонентом (зеленая стрелка)
Остеогенная саркома
Опухоль кости, возникающая из костной ткани, склонная к бурному течению, быстрому образованию метастазов. Развивается преимущественно в возрасте 10-30 лет, мужчины страдают вдвое чаще женщин. Обычно локализуется в метаэпифизах костей нижних конечностей, в 50% случаев поражает бедро, затем следуют большеберцовая, малоберцовая, плечевая, локтевая кости, кости плечевого пояса и таза. На начальных стадиях проявляется тупыми неясными болями. Затем метаэпифизарный конец кости утолщается, ткани становятся пастозными, образуется видимая венозная сеть, формируются контрактуры, боли усиливаются, становятся невыносимыми.
На рентгенограммах бедра, голени и других пораженных костей на начальных стадиях выявляется очаг остеопороза со смазанными контурами. В последующем образуется дефект костной ткани, определяется веретенообразное вздутие надкостницы и игольчатый периостит. Лечение - оперативное удаление опухоли. Раньше применяли ампутации и экзартикуляции, теперь чаще выполняют органосохраняющие операции на фоне пред- и послеоперационной химиотерапии. Дефект кости замещают аллопротезом, имплантатом из металла или пластика. Пятилетняя выживаемость - примерно 70% при локализованных опухолях.
Хондросаркома
Злокачественная опухоль кости, образующаяся из хрящевой ткани. Встречается редко, как правило - у пожилых мужчин. Обычно локализуется в ребрах, костях плечевого пояса, костях таза и проксимальных отделах костей нижних конечностей. В 10-15% образованию хондросаркомы предшествуют экхондромы, энхондромы, остеохондроматоз, солитарные остеохондромы, болезнь Педжета и болезнь Олье.
Проявляется интенсивными болями, затруднением движений в прилегающем суставе и отечностью мягких тканей. При расположении в позвонках развивается пояснично-крестцовый радикулит. Течение обычно медленное. На рентгенограммах обнаруживается очаг деструкции. Кортикальный слой разрушен, периостальные наложения выражены нерезко, имеют вид спикул или козырька. Для уточнения диагноза могут назначаться МРТ, КТ, остеосцинтиграфия, открытая и проникающая игольчатая биопсия. Лечение чаще комплексное - химиохирургическое или радиохирургическое.
Саркома Юинга
Третья по распространенности злокачественная опухоль кости. Чаще поражает дистальные отделы длинных трубчатых костей нижних конечностей, реже выявляется в области костей плечевого пояса, ребер, таза и позвоночника. Описана в 1921 году Джеймсом Юингом. Обычно диагностируется у подростков, мальчики страдают в полтора раза чаще девочек. Является чрезвычайно агрессивной опухолью - еще на этапе постановки диагноза у половины больных обнаруживаются метастазы, выявляемые при помощи обычных методов исследования. Частота микрометастазирования еще выше.
На ранних стадиях проявляется неясными болями, усиливающимися по ночам и не стихающими в покое. В последующем болевой синдром становится интенсивным, нарушает сон, препятствует повседневной активности, вызывает ограничение движений. На поздних стадиях возможны патологические переломы. Характерны также общие симптомы: снижение аппетита, кахексия, повышение температуры, анемия. При осмотре выявляется расширение подкожных вен, пастозность мягких тканей, местная гипертермия и гиперемия.
Для уточнения диагноза может назначаться рентгенография, КТ, МРТ, позитронно-эмиссионная томография, ангиография, остеосцинтиграфия, УЗИ, трепанобиопсия, биопсия опухоли, молекулярно-генетическое и иммуногистохимическое исследования. На рентгеновских снимках определяется зона с участками деструкции и остеосклероза. Кортикальный слой нечеткий, расслоен и разволокнен. Выявляется игольчатый периостит и выраженный мягкотканный компонент с однородной структурой.
Лечение - многокомпонентная химиотерапия, лучевая терапия, при возможности осуществляется радикальное удаление опухоли (включая мягкотканный компонент), при этом в последние годы часто применяются органосохраняющие операции. При невозможности удалить новообразование полностью выполняется нерадикальное вмешательство. Все операции проводятся на фоне пред- и послеоперационной лучевой и химиотерапии. Пятилетняя выживаемость при саркоме Юинга - около 50%.
1. Ортопедия. Руководство для практикующих врачей/ Корнилов Н.В., Грязнухин Э.Г., Осташко В.И., Редько К.Г. - 2001
Ангиома
Ангиома - это собирательное название сосудистых опухолей, исходящих из кровеносных или лимфатических сосудов. Ангиомы могут иметь поверхностную локализацию (на коже и слизистых оболочках), располагаться в мышцах, внутренних органах (сердце, легких, матке, печени, селезенке и др.), сопровождаясь кровотечениями различной интенсивности. Диагностика ангиом основывается на данных осмотра, рентгенологического исследования (ангиографии, лимфангиографии), УЗИ. Поверхностные ангиомы могут быть удалены путем криотерапии, электрокоагуляции, склеротерапии, рентгенотерапии; в других случаях требуется хирургическое вмешательство.

Термином «ангиома» в сосудистой хирургии объединяют различного рода аномалии кровеносных (гемангиомы) или лимфатических (лимфангиомы) сосудов. По мнению ряда исследователей, ангиома является промежуточным звеном между опухолью и пороком развития. Ангиомы могут локализоваться в различных тканях и органах, бывают одиночными и множественными (ангиоматоз).
Морфологическую основу ангиомы составляют расширенные кровеносные либо лимфатические сосуды. Размеры и форма ангиом варьируют в широких пределах; гемангиомы имеют красно-синий цвет, лимфангиомы бесцветные. Чаще ангиомы встречаются в детском возрасте, составляя до 70—80% всех врожденных новообразований у детей. Ангиомы склонны к прогрессированию, иногда чрезвычайно быстрому. От ангиомы следует отличать телеангиоэктазии - расширения кровеносных сосудов с наличием артерио-венозных аневризм. Ангиомы располагаются преимущественно на верхней половине туловища, включая голову и шею (до 80% случаев). Реже встречаются ангиомы глотки, легких, век и глазниц, печени, костей, наружных половых органов и пр.

Причины ангиом
В большинстве случаев ангиомы имеют врожденный характер. Считается, что источниками развития ангиом являются персистирующие фетальные анастомозы между артериями и венами. Увеличение ангиомы происходит за счет разрастания сосудов самой опухоли, которые прорастают и разрушают окружающие ткани, подобно росту злокачественных опухолей. Истинные причины возникновения врожденных ангиом не известны.
Иногда ангиомы возникают после травматических повреждений или сопровождают течение других заболеваний (например, цирроза печени или злокачественных новообразований внутренних органов).
Классификация
Прежде всего, различают ангиомы кровеносных сосудов (гемангиомы) и ангиомы лимфатических сосудов (лимфангиомы). С гистологической точки зрения различают мономорфные и полиморфные ангиомы. Мономорфные ангиомы - истинные сосудистые образования, исходящие из того или иного элемента кровеносного сосуда (гемангиоэндотелиомы, гемангиоперицитомы, лейомиомы). Признаком полиморфной ангиомы служит сочетание различных элементов сосудистой стенки, возможен переход одного вида опухоли в другой.
Виды гемангиом
По типу строения различают простые, кавернозные, ветвистые, комбинированные и смешанные ангиомы.
- Простая (капиллярная, гипертрофическая) гемангиома представляет собой разрастание новообразованных капилляров, мелких артериальных и венозных сосудов. Капиллярные гемангиомы локализуются на коже или слизистых в виде пятна ярко-красного (артериальные ангиомы) или синюшно-багрового (венозные ангиомы) цвета. Размеры капиллярных гемангиом различны - от ограниченных до гигантских. При надавливании на сосудистую опухоль, ее цвет бледнеет. Капиллярная гемангиома крайне редко трансформируется в злокачественную гемангиоэндотелиому.
- Кавернозные (пещеристые) гемангиомы образованы широкими губчатыми полостями, заполненными кровью. Внешне такая ангиома представляет узел багрово-синюшной окраски, с бугристой поверхностью и мягко-эластической консистенцией. Пальпаторно или рентгенологически в толще ангиомы могут определяться ангиолиты или флеболиты - плотные, шаровидной формы обезыствленные тромбы. Кавернозные гемангиомы обычно имеют подкожное расположение. Для них типичен симптом температурной асимметрии - на ощупь сосудистая опухоль горячее окружающих тканей. При надавливании на опухоль, вследствие оттока крови, гемангиома спадается и бледнеет, а при натуживании - напрягается и увеличивается (так называемый, эректильный симптом, обусловленный притоком крови).
- Ветвистая (рацелюзная) гемангиома представлена сплетением расширенных, извилистых сосудистых стволов. Характерной особенностью данного вида ангиомы является определяемые над ней пульсация, дрожание и шумы, как над аневризмой. Встречается редко, в основном локализуется на конечностях, иногда на лице. Малейшая травматизация ангиомы может повлечь за собой угрожающее кровотечение.
- Комбинированные гемангиомы сочетают в себе поверхностное и подкожное расположение (простую и кавернозную ангиому). Клинические проявления зависят от преобладания того или иного компонента ангиомы. Гемангиомы смешанного строения исходят из сосудов и других тканей (гемлимфангиомы, ангиофибромы, ангионевромы и др.).
По форме выделяют следующие разновидности ангиом: звездчатая, плоская, узловая, серпигинозная. Обособленно в ряду сосудистых опухолей стоят старческие ангиомы, представляющие множественные мелкие округлые образования розово-красного цвета. Старческие ангиомы появляются после 40 лет.
Виды лимфангиом
Среди лимфангиом выделяют простые, кавернозные и кистозные сосудистые образования.
- К простым лимфангиомам относятся расширенные тканевые щели, выстланные эндотелием и заполненные лимфой. Данный тип ангиом развивается преимущественно в мышцах языка и губ и внешне представляет мягкую бесцветную опухоль.
- Кавернозные лимфангиомы - многокамерные полости, образованные лимфатическими сосудами, с толстыми стенками из мышечной и фиброзной ткани.
- Кистозные лимфангиомы растут по типу хилезных кист и могут достигать значительных размеров. Они встречаются в области шеи, в паху, в брыжейках кишок, забрюшинной клетчатке. Присоединение вторичной инфекции может вызывать образование свищей и длительную, истощающую больного, лимфорею.
Симптомы ангиом
Клинические проявления ангиомы зависят от типа сосудистой опухоли, ее локализации, размеров и особенностей течения. Гемангиомы обычно обнаруживаются вскоре после рождения ребенка или в первые месяцы его жизни. У новорожденных девочек ангиомы встречаются в 3-5 раз чаще, чем у мальчиков. У грудных детей может наблюдаться быстрый рост ангиом: так, за 3-4 месяца точечная гемангиома может увеличиться до нескольких сантиметров в диаметре, захватив значительную поверхность.
Сосудистые опухоли могут располагаться на любых участках тела; с учетом локализации различают ангиомы покровных тканей (кожи, подкожной клетчатки, слизистых оболочек полости рта и гениталий), опорно-двигательного аппарата (мышц и костей), внутренних органов (печени, легких и др.). Если наличие гемангиом покровных тканей сопровождается косметическим дефектом, то гемангиомы внутренних органов могут приводить к различного рода нарушениям таких важных функций, как дыхание, питание, зрение, мочеиспускание, дефекация.
Костные гемангиомы могут располагаться в позвоночнике, костях таза, черепа, длинных трубчатых костях конечностей. В костной ткани чаще встречаются множественные кавернозные ангиомы, рост которых может сопровождаться болями, деформацией скелета, патологическими переломами, корешковым синдром и т. д. Особую опасность представляют ангиомы мозга, которые могут приводить к эпилепсии или субарахноидальному кровоизлиянию.
В процессе роста может отмечаться изъязвление и воспаление ангиом с последующим развитием тромбозов и флебитов. Наиболее грозным осложнением служит кровотечение; при травматизации обширных и глубоких ангиом может потребоваться экстренное оперативное вмешательство для остановки кровотечения. В ряде случаев встречается самоизлечение ангиом, связанное со спонтанным тромбированием и запустеванием сосудов, питающих опухоль. При этом ангиома постепенно бледнеет либо полностью исчезает.
Ангиомы из лимфатических сосудов чаще обнаруживаются у детей первого года жизни. Местом их преимущественной локализации служит кожа и подкожная клетчатка. Лимфангиомы локализуются в местах скопления регионарных лимфатических узлов: на шее, языке, губах, щеках, в подмышечной и паховой области, средостении, забрюшинном пространстве, в области корня брыжейки. Они определяются в виде болезненной припухлости, иногда достигающей значительных размеров. В большинстве случаев рост лимфангиом медленный, из осложнений обычно встречается нагноение.
Диагностика
Диагностика поверхностных ангиом в типичных случаях не представляет затруднений и основывается на данных осмотра и пальпации сосудистого образования. Характерная окраска и способность к сокращению при надавливании являются характерными признаками ангиомы. При ангиомах сложных локализаций используется комплекс визуализирующих исследований:
- Рентгенография. Костные гемангиомы выявляются посредством рентгенографии трубчатых костей, позвоночника, ребер, костей таза, черепа. Для диагностики ангиом внутренних органов используют ангиографию сосудов головного мозга, почек, легких, лимфангиографию и т. д.
- УЗИ. Ультразвуковое исследование позволяет определить глубину распространения ангиомы, структуру и анатомо-топографические особенности расположения опухоли, измерить скорость кровотока в периферических сосудах и паренхиме гемангиомы.
- Прочие исследования. Ангиомы глотки выявляются в ходе осмотра отоларинголога. При подозрении на лимфангиому проводится диагностическая пункция, позволяющая получить из опухоли прозрачную желтоватую жидкость.
Дифференциальный диагноз лимфангиомы проводят с кистой шеи, спинномозговой грыжей, липомой, тератомой, лимфаденитом шеи.
Лечение ангиом
Абсолютными показаниями к неотложному лечению ангиом являются: быстрый рост опухоли, обширность поражения, локализация сосудистого образования в области головы и шеи, изъязвление или кровотечение, нарушении функционирования пораженного органа. Выжидательная тактика оправдана при признаках спонтанной регрессии сосудистой опухоли.
- Хирургическое лечение. Показано при глубоком расположении ангиомы. Хирургические методы лечения ангиом могут включать перевязку приводящих сосудов, прошивание сосудистой опухоли или ее полное иссечение в пределах здоровых тканей.
- Лучевая терапия. Применяется для лечения ангиом сложных анатомических локализаций (например, ангиом орбиты или ретробульбарного пространства) или простых гемангиом большой площади. При обширных ангиомах наружных покровов иногда эффективным оказывается гормональное лечение преднизолоном.
- Методы физической деструкции. В отношении точечных ангиом может использоваться электрокоагуляция, удаление лазером, криодеструкция.
- Склеротерапия. При небольших, но глубоко расположенных ангиомах применяется склерозирующая терапия - локальные инъекции 70% этилового спирта, вызывающие асептическое воспаление и рубцевание сосудистой опухоли.
- Эмболизация. Ангиомы внутренних органов после предварительной ангиографии могут быть подвергнуты эмболизации.
1. Сосудистые новообразования мягких тканей у детей / Н. А. Окунев, А. И. Окунева, О. А. Щекин [и др.]. - 2019.
2. Что нужно знать педиатру о младенческих гемангиомах/ Захарова И.Н. и др.// Медицинский совет. - 2016. - №16.
3. Синдромальная венозная мальформация - диссеминированный венозный ангиоматоз Бина/ Л.А. Хачатрян, И.С. Клецкая, Е.В. Орехова// Вопросы гематологии/онкологии и иммунопатологии в педиатрии.- 2019. - 18 (3).
Гигантоклеточная опухоль кости ( Остеобластокластома , Остеокластома )
Гигантоклеточная опухоль кости - это доброкачественное, реже злокачественное новообразование, состоящее из мононуклеарных и гигантских многоядерных клеток, напоминающих остеокласты. Чаще локализуется в метафизах длинных трубчатых костей. Протекает бессимптомно или проявляется болями, припухлостью, локальной гипертермией, ограничением движений. Диагностика базируется на данных опроса, объективного осмотра, рентгенографии, компьютерной томографии, других аппаратных методик, цитологического и гистологического исследования. Лечение - хирургическое вмешательство, лучевая терапия.

Гигантоклеточная опухоль кости (ГКО, остеобластокластома, остеокластома) - неоплазия с двумя клиническими вариантами течения. Данные о распространенности существенно разнятся - от 4 до 25% от общего количества опухолевых поражений скелета. Доля злокачественного варианта составляет 5-10%. 80% пациентов находятся в возрастной категории 20-50 лет, пик заболеваемости приходится на третье десятилетие жизни. Женщины страдают несколько чаще мужчин. В 50-65% случаев поражается область коленного сустава (дистальная часть бедра или проксимальная часть голени).

Причины
Этиология гигантоклеточных опухолей окончательно не выяснена. Специалисты придерживаются общей для всех новообразований концепции Петерсона, согласно которой неоплазии являются полиэтиологическим заболеванием, возникают при сочетании внешних и внутренних неблагоприятных влияний. К экзогенным факторам риска относят вредные биологические (вирусные), химические, лучевые воздействия. Эндогенными факторами считаются обменные расстройства, нарушения гормонального баланса, снижение реактивности организма.
Патанатомия
В 89% ГКО формируется в длинных трубчатых костях. Нижние конечности поражаются двое чаще верхних. Первое место по распространенности занимает дистальный метафиз бедра, второе - проксимальная часть большеберцовой либо малоберцовой кости, третье - периферические отделы луча, четвертое - дистальная часть большеберцовой кости. Позвонки, мелкие и плоские кости страдают редко.
Характерны одиночные очаги, в литературе также описываются отдельные двойные локализации, чаще расположенные близко друг к другу в сочленяющихся костях. Гигантоклеточная опухоль находится в метафизе, иногда растет в сторону диафиза. Первично диафизарное расположение выявляется крайне редко. Одноядерные клетки новообразования имеют сходство с остеобластами, гигантские многоядерные - с остеокластами. В ткани неоплазии выявляются костные балочки, включения остеоида.
Доброкачественные опухоли имеют типичное строение. При озлокачествлении возможны три варианта. Первый - остеокластома метастазирует, сохраняя стандартную структуру (которая, выявляется, в том числе, в отдаленных очагах). Второй - первично злокачественная ГКО, которая отличается от доброкачественной наличием атипии и митозов преимущественно в одноядерных клетках. Третий - трансформация первично доброкачественной остеобластокластомы в различные виды сарком: остеогенную, веретеноклеточную, фибросаркому.
Симптомы
У большинства пациентов на начальной стадии единственным проявлением доброкачественной (типичной) гигантоклеточной опухоли является боль в зоне поражения. Иногда прослеживается связь между болевым синдромом и предшествующим травматическим повреждением. Симптом выражен умеренно, эпизодически беспокоит при движениях, имеет ноющий либо тянущий характер. Реже болезненности сопутствует появление опухолевидного образования, еще реже припухлость возникает без болевых ощущений.
У взрослых ГКО крайне редко манифестирует патологическим переломом. В то же время, у детей доля этого признака составляет более 50%. Все проявления, кроме патологического перелома, не доставляют особого беспокойства, поэтому больные впервые обращаются к врачу через 8 и более месяцев после дебюта заболевания, на стадии формирования развернутой клинической картины. На этом этапе боли выявляются у всех пациентов, нарастают при физической нагрузке, сохраняются в покое, зачастую беспокоят постоянно, усиливаются по ночам.
Пальпируемая неоплазия обнаруживается в 70-75% случаев. У остальных больных отмечается локальный отек мягких тканей. Частым симптомом в этом периоде становится ограничение подвижности в близлежащем суставе. Проявление, как правило, связано с усилением боли во время движений. Иногда отмечаются постепенно формирующиеся контрактуры, напрямую не связанные с болевым синдромом. У некоторых пациентов определяется выпот.
Злокачественная гигантоклеточная опухоль проявляется аналогичными признаками. Основными отличиями считаются незначительная продолжительность периода первичной симптоматики, быстрое прогрессирование, более высокая интенсивность болезненных ощущений. Новообразование, в среднем, начинает прощупываться через 4 месяца, развернутая клиническая картина выявляется спустя полгода с момента появления первых симптомов остеобластокластомы. Метастазы в легкие, другие кости, мягкие ткани обнаруживаются редко.
Первичные диагностические мероприятия осуществляются травматологами-ортопедами, в дальнейшем пациентов направляют к специалистам в области остеоонкологии. Характер патологии определяют на основании жалоб, данных физикального обследования, дополнительных исследований. В ходе внешнего осмотра выявляют опухолевидное образование костной плотности, отек и гиперемию, оценивают объем движений. Для уточнения вида новообразования применяют следующие методы:
- Рентгенография кости. На снимках визуализируется кистообразные изменения или неоплазия в виде «мыльных пузырей» в метафизарной зоне. Признаки общего остеопороза отсутствуют, вокруг измененного участка может просматриваться остеосклероз. Границы доброкачественной ГКО более четкие, но из-за местно-агрессивного роста при значительном размере возможно появление «костного козырька». Выраженная периостальная реакция нехарактерна. Злокачественная остеокластома имеет нечеткую структуру. На снимках рано обнаруживается разрушение кортикального слоя.
- КТ и МРТ кости. Компьютерная томография дает более четкое представление о форме, размерах, границах гигантоклеточной опухоли, в сомнительных случаях позволяет подтвердить или опровергнуть разрыв коркового слоя. В ходе магнитно-резонансной томографии исследуют интрамедуллярный и кистозный компоненты, оценивают состояние окружающих мягких тканей, расположение сосудов и нервов. Методики помогают выбрать оптимальный вариант хирургического вмешательства, спланировать операцию.
- Другие аппаратные исследования. При злокачественном процессе назначают сцинтиграфию костей скелета или ПЭТ-КТ. Благодаря накоплению остеотропных фармпрепаратов, методы хорошо визуализируют новообразование, выявляют вторичные костные очаги. Ангиография при злокачественном течении свидетельствует о формировании беспорядочной сосудистой сети с артериями неравномерного диаметра. Рентгенография легких показана при подозрении на метастазирование.
- Морфологические исследования. Верификацию гигантоклеточной опухоли осуществляют путем цитологического или гистологического анализа. Материал получают методом аспирационной биопсии или трепанобиопсии. Вероятность точного определения вида и степени дифференцировки неоплазии составляет 80-90%, сложности чаще возникают при рецидивах. При недостаточной информативности выполняют повторный забор ткани методом открытой биопсии.
- Другие лабораторные анализы. Результаты тестов неспецифичны, но способствуют дифференцировке доброкачественных и злокачественных ГКО. В первом случае изменения отсутствуют, во втором в крови выявляются ускорение СОЭ, лейкоцитоз, снижение железа и белка, увеличение уровня щелочной фосфатазы, фосфора, кальция. В моче обнаруживаются гексокиназа, оксипролин.
Различение проводят с аневризмальной костной кистой (чаще - солидным вариантом), центральной гигантоклеточной гранулемой, хондробластомой. Также требуется дифференциальная диагностика с неоссифицирующей фибромой и остеосаркомой.
Лечение гигантоклеточной опухоли кости
Основной метод лечения ГКО - хирургическое вмешательство. Объем операции выбирают с учетом размеров и распространенности неоплазии. В случаях «неудобного» расположения (в позвонках, плоских костях) или незначительного поражения трубчатых костей осуществляют экскохлеацию. Новообразования среднего размера удаляют методом краевой резекции. При вовлечении половины и более диаметра либо центральном расположении прибегают к сегментарной резекции. По показаниям применяют костно-пластические методики для замещения образовавшегося дефекта. Ампутации требуются редко.
При ограниченных легочных метастазах производят парциальную резекцию легких. Лучевая терапия показана при труднодоступных неоплазиях, прежде всего - расположенных в верхних отделах крестца. Метод также используется при отказе от операции, наличии тяжелой соматической патологии. В рамках комбинированного лечения рекомендован в пред- и послеоперационном периоде. Чаще всего проводится дистанционная гамма-терапия.
Прогноз
Прогноз доброкачественной гигантоклеточной опухоли кости достаточно благоприятный - после радикального иссечения с соблюдением принципов абластичности в большинстве случаев наступает выздоровление. Частота рецидивирования напрямую зависит от выбранного оперативного метода, составляет 46% после экскохлеации, 30% после краевой резекции и 6,6% после радикальной резекции. При злокачественном характере патологического процесса пятилетняя выживаемость составляет 35%, через 10 лет в живых остается 18% больных.
1. Первичные опухоли костей и костные метастазы. Диагностика и принципы лечения. Учебное пособие/ Маланин Д.А., Черезов Л.Л. - 2007.
2. Дифференциальная диагностика гигантоклеточных опухолей у детей. Автореферат диссертации/ Рогожин Д.В. - 2018.
Гемангиомы в костях что это такое?
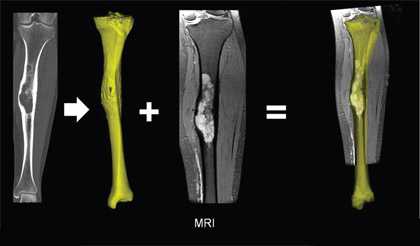
Довольно часто гемангиомы становятся случайной находкой при магнитно-резонансной томографии (МРТ) или спиральной компьютерной томографии (СКТ) позвоночника, костей черепа при исследовании головного мозга, в костях суставов, да и практически в любой кости человеческого организма. Что же такое гемангиома? Как проявляется гемангиома? Как диагностировать гемангиому? Чем лечить гемангиому?
Гемангиома
Чаще всего встречается у людей среднего и пожилого возраста (30-65 лет). Статистически чаще диагностируется у женщин. Различают гемангиому, которая происходит из сосудов красного костного мозга и гемангиоматоз - нарушение развития сосудов костей, кожи, внутренних органов (чаще всего печень). Гемангиомы обнаруживаются чаще всего в позвонках и в черепе, в остальных отделах сравнительно редкая находка.
Как проявляется гемангиома
Все зависит от локализации. Если она локализуется в позвонках (их телах) позвонков, то может быть причиной компрессионного патологического перелома позвонка, что сопровождается увеличением угла кифоза позвоночника (патологический изгиб), болью различной интенсивности (в зависимости от степени перелома). Похожие симптомы могут возникать и без перелома позвонка, если гемангиома развилась в дужке позвонка.
Внутрикостная гемангиома черепа может сопровождаться головной болью, которая обуславливается постоянным раздражением мозговых оболочек. Иногда можно нащупать на черепе небольшую довольно плотную выпуклость - в этом случае безотлагательно посетите специалиста и пройдите назначенную диагностику. В АЦМД-Медокс успешно диагностируются гемангиомы любой локализации при помощи МРТ и СКТ.
Что происходит при росте гемангиомы
В кости соответственно костно-мозговых полостей развивается кавернозная гемангиома. Она состоит из полостей, которые заполнены кровью. Часть расположенных в гемангиоме костных балок рассасывается, а часть наоборот - уплотняется и составляет «каркас» гемангиомы.
Диагностика гемангиомы
При помощи рентгена: довольно слабо. Диагностированию поддаются в основном уже крупные гемангиомы или те, которые деформируют внешний контур кости.
При помощи спиральной компьютерной томографии (СКТ): диагностирует в большинстве случаев. На срезах хорошо видна опухоль, ее «сетчатая» структура, хорошо различаются утолщенные костные балки, уплотнение кости по контуру гемангиомы.
При помощи магнитно-резонансной томографии (МРТ): в наиболее часто встречаемых случаях. На МРТ-сканах гемангиома, как и многие другие сосудистые структуры, дает отличный от костного МР-сигнал. Интенсивность сигнала зависит от скорости кровотока в самой гемангиоме.
Если гемангиома привела к компрессионному перелому тела позвонка, то установить диагноз уже совсем не сложно. При помощи СКТ и МРТ после компрессионного перелома пораженного гемангиомой тела позвонка можно выявить небольшую гематому, которая деформирует соседние структуры и даже спинной мозг.
Лечение гемангиомы
Все зависит от локализации. Для лечения гемангиом применяется лучевая терапия или хирургическое вмешательство, но в большинстве случае при неосложненной гемангиоме - ее наблюдают. К активным действиям обращаются только в случае ее резкого роста, малигнизации (превращение в злокачественную опухоль) или при угрозе перелома кости.
Читайте также:
- Влияние заболеваний печени на лекарственные препараты
- Цифровая запись экранного изображения в эхокардиографии (ЭхоКГ)
- Синдром Коудена (Cowden)
- Случай лечения храпа у пациента с гипертрофией мягкого неба и хроническим тонзиллитом
- Исследования при геморрагическом диатезе. Лабораторные методы диагностики диатеза.
