Влияние заболеваний печени на лекарственные препараты
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Печень - это самый большой паренхиматозный внутренний орган, выполняющий жизненно важные функции и содействующий функциям многих систем организма. Печень участвует в метаболизме всех питательных веществ, в пищеварении, синтезе и резервировании необходимых организму веществ, в расщеплении, детоксикации и экскреции ненужных или вредных веществ, в кроветворении и осуществлении ряда других функций.
Учитывая роль печени в метаболизме химических веществ, можно априорно утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждение печени. Непрерывно возрастающий поток сведений о гепатотоксическом действии многих лекарственных препаратов свидетельствует о том, что медикаментозные поражения печени - одна из важнейших проблем гепатологии. Это в значительной степени обусловлено тем, что непросто отличить симптомы основного заболевания от побочных эффектов лечения. По данным литературы, частота лекарственных гепатитов составляет от 1 до 28% всех побочных действий, связанных с медикаментозной терапией. Примерно у 2% больных, госпитализируемых по поводу желтухи, причиной ее оказываются лекарства. В США в 25% случаев фульминантная печеночная недостаточность обусловлена лекарствами.
В настоящее время исследователи выделяют три механизма медикаментозного поражения печени:
циты в настоящее время встречается крайне редко вследствие ужесточения контроля за побочным действием лекарственных препаратов. В качестве такого примера можно привести препарат галотан.
Токсическое действие метаболитов лекарственных средств можно представить следующей последовательностью (рис. 1):
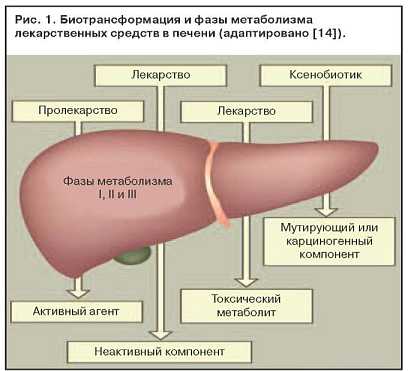
Фаза I. Основная система, метаболизирующая лекарства, расположена в микросомальной фракции гепатоцитов гладкой эндоплазматической сети. К ней относятся монооксигеназы со смешанной функцией, цитохром С-редуктаза, цитохром Р-450. Кофактором служит восстановленный никотинамидадениндинуклеотидфосфат в цитозоле. Лекарства подвергаются гидроксилированию или окислению, которые обеспечивают усиление их поляризации.
Система гемопротеинов Р-450, расположенная в эндоплазматической сети гепатоцитов, обеспечивает метаболизм лекарств. При этом образуются токсичные метаболиты. Идентифицировано по меньшей мере 50 изоферментов системы Р-450, и нет сомнений, что их еще больше. У человека метаболизм лекарств обеспечивают цитохромы, относящиеся к трем семействам: P-450-I, P-450-II, P-450-III.
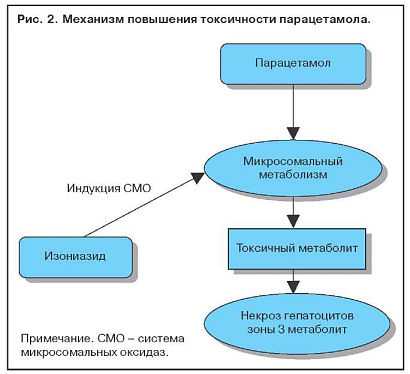
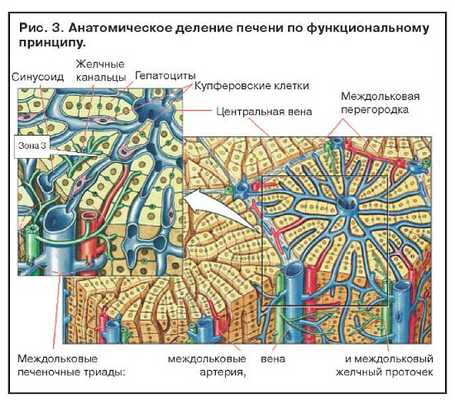
Увеличение содержания ферментов системы цитохрома Р-450 в результате индукции приводит к повышению выработки токсичных метаболитов. Когда два активных препарата конкурируют за один участок связывания на ферменте, метаболизм препарата с меньшей аффинностью замедляется и срок его действия увеличивается. Этанол индуцирует синтез P-450-II-E1 и тем самым увеличивает токсичность парацетамола. Повреждение клеток печени редко бывает обусловлено самим лекарственным препаратом. Токсичность парацетамола увеличивается и при лечении изониазидом, который также индуцирует синтез P-450-II-E1 (рис. 2). Некроз наиболее выражен в зоне 3, где отмечается самая высокая концентрация ферментов, метаболизирующих лекарства (рис. 3).
Фаза II. Механизм действия биотрансформации состоит в конъюгации метаболитов лекарственных препаратов с мелкими эндогенными молекулами. Обеспечивающие ее ферменты неспецифичны для печени, но обнаруживаются в ней в высоких концентрациях.
Фаза III. Продукты биотрансформации лекарств могут выделяться с желчью или мочой. Способ выделения определятся многими факторами, некоторые из них еще не изучены. Высокополярные вещества, а также метаболиты, ставшие полярными после конъюгации, выделяются с желчью в неизмененном виде.
Иммуноаллергические поражения печени связывают с метаболитом, который может оказаться гаптеном для белков клеток печени и вызвать их иммунное повреждение (рис. 4). При наличии генетического дефекта в печени лекарство превращается в токсический метаболит, ковалентно связывается с клеточным белком (глутатионом), приводя к некрозу гепатоцита, а также стимулирует образование антигена (гаптена) и сенсибилизирует Т-лимфоцит, который запускает иммунную гепатотоксичность. Повторная экспозиция (назначение лекарственного препарата) приводит к усилению иммунной реакции.
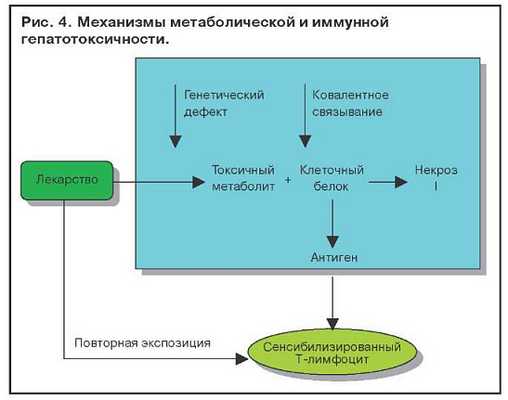
В этом процессе могут участвовать ферменты системы Р-450. На мембране гепатоцитов имеется несколько изоферментов Р-450, индукция которых может привести к образованию специфичеких антител к иммунному повреждению гепатоцита.
Идиосинкразия к диуретикам и тиениловой кислоте сопровождается появлением аутоантител, взаимодействующих с микросомами печени.
Известно шесть механизмов поражения гепатоцита (рис. 5):
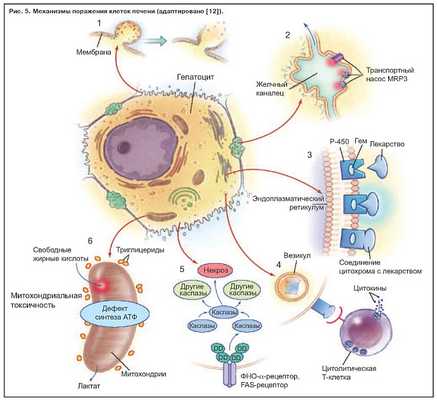
Повреждение клеток печени происходит в специфических структурах пораженных внутриклеточных органелл. Нормальный гепатоцит, показанный в центре рис. 5, может быть поврежден по крайней мере шестью способами, обозначенными цифрами от 1 до 6. Нарушение внутриклеточного гомеостаза кальция приводит к разрушению фибрилл актина на поверхности гепатоцита. Это приводит к вздутию мембраны клетки (1), а в дальнейшем к ее разрушению и лизису. При холестатических заболеваниях разрушение ворсинок актина (2) может происходить рядом с канальцем специфичной части клетки, ответственной за желчную экскрецию. Нарушение передачи в ворсинках актина мультирезистентного белка (MRP3) предотвращает экскрецию в билирубин органических соединений лекарственного препарата.
Многие гепатоцеллюлярные реакции активизируют гемсодержащий цитохром P-450 (3), производя при этом высокоэнергетические реакции, которые могут привести к ковалентной связи лекарственного средства с ферментом, таким образом создавая неактивные продукты метаболизма. Эти неактивные продукты метаболизма в виде пузырьков (4) мигрируют к поверхности клетки и могут быть причинами многогранного иммунного ответа, включающего цитолитические Т-лимфоциты и цитокины. Активация фактора некроза опухоли a (ФНО-a) является триггерным фактором для запуска каскад межклеточных каспаз (5), который заканчивается программированным апоптозом клеток с потерей ядерного хроматина.
Определенные препараты ингибируют функцию митохондрий гепатоцита двойным эффектом, снижая продукцию аденозинтрифосфата (АТФ) и ферментов дыхательной цепи (6). Свободные жирные кислоты не метаболизируются из-за нехватки аэробного дыхания в накоплении лактата и реактивных продуктов окисления. Их накопление приводит к повреждению митохондриальной ДНК. Эта структура повреждения характерна для множества средств, включая ингибиторы обратной транскриптазы нуклеозида, вальпроевой кислоты, тетрациклина, ацетилсалициловой кислоты. Они экскретируются в желчь и могут повредить эпителий желчного протока. DD обозначает смертельный домен.
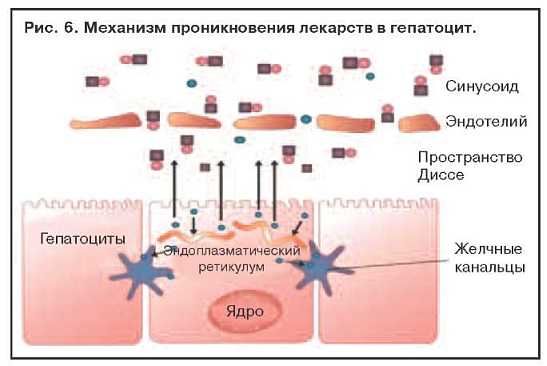
Проникновение лекарств в гепатоцит зависит от липофильности медикаментов. Жировая растворимость является важнейшим фактором при назначении медикаментов и попадании в системную циркуляцию с диффузным проникновением в энтероцит. Лекарства с незначительной липофильностью плохо абсорбируются и экскретируются с каловыми массами. В противоположность им лекарства, соединяющиеся в комплексе с протеином, обычно альбумином, обладают высокой проницаемостью в разные ткани, исключая жир. Практически все лекарственные препараты, назначенные per os, попадают в печень. Степень печеночной экскреции лекарств зависит от печеночного кровотока и активности метаболитов лекарственных энзимов. В печеночных синусоидах белки диффундируют к эндотелиальному ретикулуму, в дальнейшем к пространству Диссе, а далее - в гепатоциты, связанные ферментами как полярные компоненты. Некоторые водорастворимые молекулы возвращаются к синусоидам, другие - в билиарные канальцы (рис. 6).
Лекарственные поражения печени зависят от свойств лекарственного препарата, особенности больного и прочих факторов (рис. 7). Известно, что вероятность побочных реакций возрастает с увеличением количества одновременно принимаемых лекарств. Установлено, что, если больной принимает одновременно шесть или более препаратов, вероятность побочного действия у него достигает 80%.
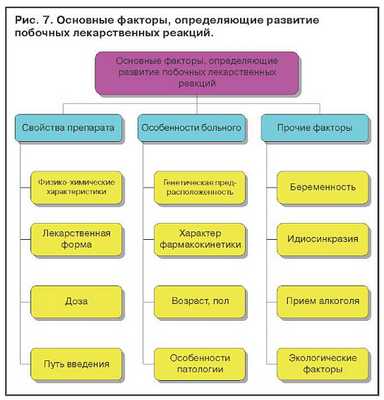
Беременность, стресс, бедное белками питание увеличивают риск токсичности медикаментов. Медикаменты, которые являются энзиматическими индукторами, могут потенцировать действие другого препарата.
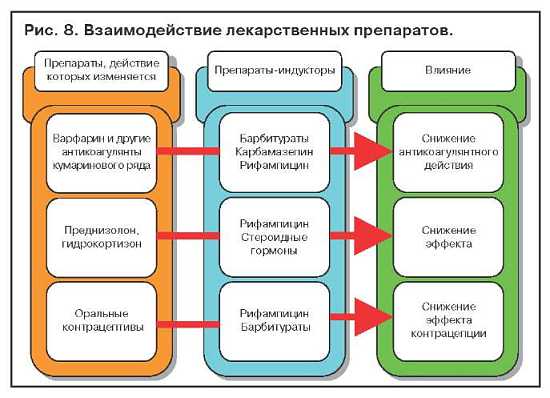
Примеры взаимодействия лекарственных препаратов, обусловленного индукцией ферментов печени, представлены на рис. 8.
Список лекарств, которые вызывают лекарственные гепатиты, довольно значительный, но лекарственно-индуцированные гепатиты встречаются сравнительно редко. Гепатотоксические реакции, возникающие при применении салицилатов, тетрациклинов и антиметаболитов, зависят от дозы лекарств. Поражения печени, обусловленные лекарственной идиосинкразией, могут возникать при воздействии любых медикаментов. Так, например, галотан, изониазид и парацетомол могут вызвать массивный некроз печени; метилдофа - острый или хронический гепатит. Повреждения печени, связанные с лекарствами, обычно проявляют себя бессимптомным повышением печеночных ферментов, т.е. протекают субклинически, являясь «биохимической находкой» (безжелтушный вариант течения острого лекарственного гепатита). Дальнейший прием препаратов, вызвавших безжелтушный острый лекарственный гепатит, может привести к развитию тяжелых лекарственных гепатитов, сопровождающихся желтухой.
Гепатотоксический эффект лекарственных препаратов подразделяется на дозозависимый, который проявляется при приеме большого количества того или иного препарата, дозонезависимый, связанный с идиосинкразией, и поражения печени без нарушения пигментного обмена. На рис. 9 представлены фармакотерапевтические группы лекарственных препаратов, которые способны вызывать желтухи. Применение препаратов из представленных фармакотерапевтических групп при определенных условиях может вызывать поражения печени без желтухи.
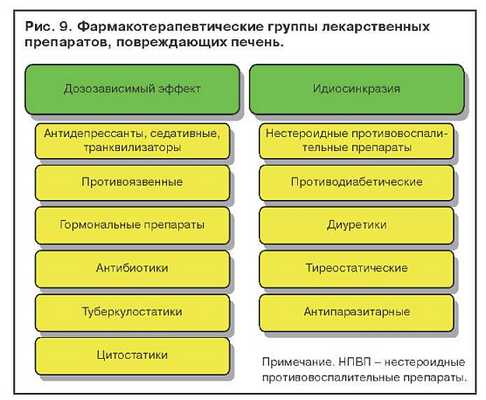
Острые медикаментозные гепатиты подразделяются на цитолитические, холестатические и смешанные формы, сочетающие признаки холестаза и цитолиза. Фактором, способствующим переходу гепатита в хронический, является длительный прием лекарств.
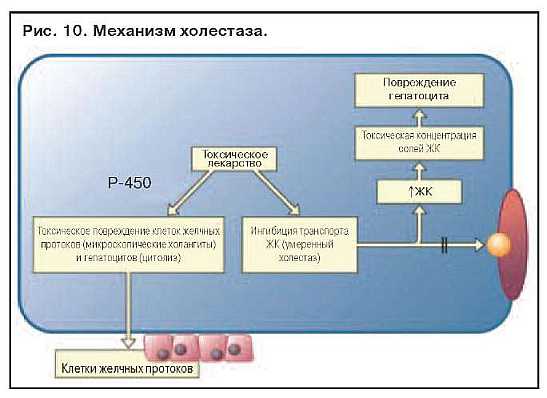
На рис. 10 представлен пример лекарственного повреждения печени. Токсическое лекарственное средство блокирует транспорт желчных кислот (ЖК) и
повреждает клетки желчных протоков и гепатоцитов, вызывая легкий холестаз. Аккумуляция ЖК ведет к повреждению гепатоцита, что приводит к смешанной реакции, включающей холестаз и цитолиз. Особенностью лекарственного холестаза является микроскопический холангит, проявляющийся поражением клеток мелких желчных ходов.
Современную классификацию лекарственных реакций печени представляет Ш.Шерлок (табл. 1).
Таблица 1. Классификация лекарственных реакций печени
Тип реакции
Особенности гепатотоксического действия
Клинико-фармакологическая группа
Холестаз
Зависим от дозы,обратим Развитие желтухи с «псевдохирургической» симптоматикой
Антибиотики Гормоны Противоязвенные
Обратимая желтуха средней степени тяжести
Антибиотики. Уроанитисептики Цитостатики Пероральные сахароснижающие препараты
Развитие желтухи с «псевдохирургической» симптоматикой
Бессимптомное течение Возможен приступ желчной колики
Антибиотики цефалоспоринового ряда
Цитолиз
Зависимая от дозы. Безжелтушная форма течения
Антибиотики Гормоны Противорвотные Активаторы образования тромбопластины
Дозозависимый, обратим. Желтуха средней тяжести
Гормоны Антибиотики Противопротозойные
Мостовидные некрозы. Различные нарушения пигментного обмена
Статины Противотуберкулезные Нейролептики Противогрибковые Транквилизаторы и антидепрессанты Нейролептики Мочегонные
Часто сопровождаются гранулематозом
Портальная гипертензия. Цирроз
Антитиреоидные Противоподагрические Антихолинэстеразные
Сосудистые реакции
Половые гормоны Антиандрогены Антиэстрогены Антигонадотропные
Неопластические реакции
Носит доброкачественный характер
Антигонадотропные Половые и анаболические гормоны
Особенности гепатотоксического действия
Зависим от дозы, обратим Развитие желтухи с «псевдохирургической» симптоматикой
В большинстве случаев осложнения со стороны печени реализуются изолированным повышением уровня аминотрансфераз, без отчетливых клинических проявлений или сопровождаются астеническим синдромом. Бессимптомное повышение уровня аминотрансфераз может наблюдаться при использовании таких лекарственных средств, как изониазид, допегит, амиодарон. При повторном приеме перечисленных препаратов могут развиться тяжелые гепатиты со смертельным исходом. Поэтому на изолированное повышение активности аминотрасфераз необходимо обращать внимание, так как оно может свидетельствовать о развитии лекарственной патологии печени. Диапазон клинических проявлений лекарственных гепатитов разнообразен - от небольшого повышения уровня аминотрансферез, не сопровождающегося клинической симптоматикой, до молниеносных гепатитов и развития циррозов. У человека лекарственные поражения могут напоминать почти все существующие заболевания печени.
Лекарственные гепатиты, сопровождающиеся желтухой, могут протекать по цитолитическому, холестатическому или смешанному варианту. В ряде случаев может развиваться псевдохирургическая симптоматика (боли в животе, лихорадка, желтуха, увеличенный желчный пузырь). К лекарствам, способным вызвать острую псевдохирургическую симптоматику, относятся цитостатики, антидепрессанты, антиаритмические препараты.
Диагностика медикаментозных гепатитов представляет сложную проблему. Предлагается несколько критериев, позволяющих уточнить диагноз и подтвердить ее лекарственный характер:
Хронологический критерий очень показателен, хотя время появления осложнений после приема лекарства крайне разнообразно - от нескольких дней (иногда нескольких часов) до нескольких недель и месяцев. В случае полипрагмазии хронологический фактор очень трудно оценить.
Регресс клинических признаков осложнения после отмены лечения - довольно четкий диагностический признак. Регресс может быть длительным (более месяца), при этом учитывается нормализация уровня аминотрансфераз. При повторном применении лекарства, ранее уже вызвавшего гепатит, рецидив осложнения рассматривается как результат действия данного лекарства.
В ряде работ указывается на необходимость дифференциальной диагностики между медикаментозными гепатитами и вирусными гепатитами, гепатомой, первичным билиарным циррозом печени, алкогольным гепатитом. Кроме того, важно исключить поражение печени вследствие тяжелого инфекционного заболевания, шока, сердечно-сосудистой недостаточности, глистных инвазий, заболеваний желчных путей.
К исследованиям, позволяющим проводить дифференциальную диагностику лекарственного гепатита с другой возможной патологией печени, относятся биохимические исследования сыворотки крови (спектрпеченочных ферментов), иммуноферментный анализ (маркеры вирусных гепатитов и опухолевого процесса) и инструментальные методы исследования (ультразвуковое исследование, компьютерная томография, лапароскопия с биопсией печени, эндоскопическая ретроградная холангиопанкреатография).
Для коррекции лекарственных поражений печени рекомендовано использовать адеметионин (Гептрал).
Адеметионин (Гептрал) относится к аминокислотам или их производным. Это соединение играет важнейшую роль в биохимических реакциях трансметилирования, транссульфатирования и аминопропилирования, участвует в биосинтезе фосфолипидов, глутатиона, таурина и других биологически активных соединений (рис. 11). При применении адеметионина повышается элиминация свободных радикалов и других токсических метаболитов из гепатоцитов, стимулируются процессы регенерации. В эксперименте показана антифибротическая активность адеметионина. Препарат также оказывает антидепрессивное действие.
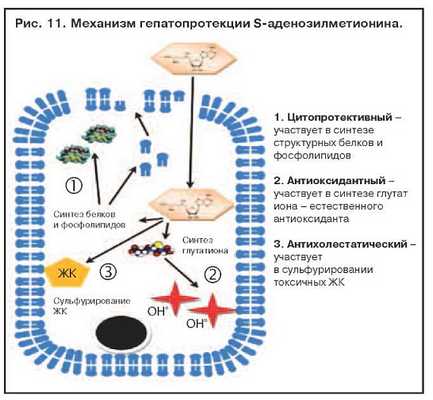
Наличие отчетливого гепатопротекторного действия практически при любой патологии печени, в томчисле при высоких показателях цитолиза и синдроме холестаза, является несомненным преимуществом адеметионина. Наилучшие показатели при лечении адеметионином наблюдаются при токсических гепатитах, в том числе алкогольных. Препарат максимально эффективен при парентеральном введении, так как обладает следующими эффектами:
Это позволяет компенсировать функции печени и увеличивает выживаемость пациентов даже при выраженных изменениях, включая цирроз;
Таким образом, диагностика медикаментозных поражений печени осуществляется на стадии, проявляющейся желтухой, гепатомегалией. Отсюда возникает настоятельная необходимость выявления лекарственных препаратов, применяемых в России и обладающих гепатотоксическим эффектом, описания клинических вариантов течения лекарственных поражений печени, усовершенствования алгоритма дифференциальной диагностики лекарственных гепатитов.
Список использованной литературы
Лекарственные препараты и печень
Организм должен перерабатывать (химически изменять, т.е. метаболизировать) лекарственные препараты, чтобы их использовать и выводить. Большая часть такой переработки происходит в печени под воздействием ферментов печени. Таким образом, лекарственные препараты и печень могут воздействовать друг на друга несколькими способами:
Многие факторы (такие, как потребление определенных продуктов, генетические характеристики человека и использование других лекарственных препаратов) могут оказывать влияние на то, как печень метаболизирует лекарственные препараты (см. Факторы, определяющие ответ организма на воздействие лекарственных препаратов Факторы, определяющие ответ организма на воздействие лекарственных препаратов ).
Лекарственные препараты могут оказывать влияние на то, как быстро некоторые другие препараты метаболизируется печенью. Если лекарственный препарат метаболизируется быстрее, то он может разлагаться и выводиться прежде, чем сможет сделать то, для чего был предназначен. При более медленном метаболизме лекарственного препарата Метаболизм лекарственного препарата Метаболизм препаратов — это процесс химического преобразования препаратов в организме. (См. также Введение в применение и кинетику лекарственных препаратов). Некоторые препараты подвергаются. Прочитайте дополнительные сведения вероятность появления побочных эффектов выше.
Дополнительная информация о лекарственных препаратах и печени
Ниже приведен ресурс на английском языке, который может быть полезным. Обратите внимание, что составители СПРАВОЧНИКА не несут ответственности за содержание этого ресурса.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Как избежать медикаментозного поражения печени
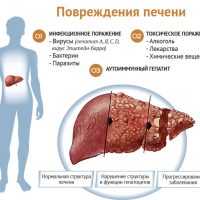
Лекарственные поражения печени - различные варианты поражения печени, причиной которых являются фармакологические средства. Около 1000 лекарственных препаратов предположительно могут вызвать лекарственное поражение печени, у 40 медикаментозных средств этот эффект был доказан.
Медикаментозное поражение печени составляет 9,5 - 15 % всех побочных лекарственных реакций. Частота развития лекарственных поражений печени составляет 1 на 10 - 100 тысяч человек:
- 10% — острые гепатиты,
- 40% острых гепатитов у больных старше 50 лет,
- смертельный исход - 12 % (международная статистика).
Побочное действие лекарств - непреднамеренный и непредсказуемый эффект, развивающийся при приеме адекватных доз препаратов с целью лечения или профилактики различных заболеваний.
Роль печени в организме человека
Роль печени в обмене химических веществ, поступающих в организм человека, исключительно велика. Печень - многофункциональный орган, выполняющий разнообразные функции.
- Одна из важнейших - детоксикационная функция - обезвреживание токсических веществ эндогенного и экзогенного происхождения, образование и выведение нетоксических веществ.
- Печень участвует в белковом, углеводном, жировом, витаминном и минеральном обменах, синтезе гормонов, кроветворении.
- Печень осуществляет функцию, связанную с образованием желчи, участвующей в пищеварении.
- Печень - один из самых важных органов в организме человека.
Роль лекарств в жизни человека
Современные лекарственные средства - великое завоевание научно-технического прогресса. Благодаря успехам лекарственной терапии в комплексе с другими методами и средствами лечения и профилактики значительно сократилась смертность от инфекционных заболеваний (скарлатины, дифтерии, туберкулеза, воспаления легких и др.), в том числе особо опасных (чумы, холеры, оспы). Практическая медицина располагает лекарственными препаратами высокой эффективности при заболеваниях, которые ранее были неизлечимыми или почти неизлечимым (туберкулезного менингита, заражения крови, онкологических и др.).
Но вместе с тем нельзя забывать и об обратной стороне медали - об осложнениях и нежелательных побочных явлениях лекарственных препаратов, частота которых за последние десятилетия нарастает. Это следствие несовершенства наших знаний интимных процессов организма человека и лекарств, особенно если их несколько, недостаточное знание свойств и механизмов действия отдельных медикаментов и их взаимодействия в организме. Большое значение имеет доступность пациентов к лекарственным средствам, много лекарств отпускается без рецептов, не соблюдаются способы, дозы и режим приема препарата, высокое распространение среди населения имеют самолечение и доверие к рекламе препаратов.
Лекарственные поражения печени и факторы риска их возникновения и развития
- Доза препарата и продолжительность лечения, концентрация препарата в крови и состояние самого организма.
- Возраст пациента. Лекарственные поражения печени развиваются часто у детей до 3 лет и возрастают после 40 лет, с возрастом после 60 лет увеличивается частота и тяжесть поражения печени.
- Пол. Женщины в большей степени подвержены развитию лекарственного поражения печени.
- Одновременный прием более 6 препаратов часто приводит к поражению печени.
- Генетические особенности печени, при которых лекарственные поражения проявляются застоем желчи в печени (холестаз).
- Алкоголь приводит к тому, что печеночные патологические реакции возникают при более низких дозах препаратов, приём алкоголя увеличивает тяжесть лекарственного поражения печени.
- Фоновое заболевание печени - любое хроническое заболевание печени является фактором риска развития лекарственного гепатита.
Лекарственные поражения печени наступают в разные сроки приема лекарственного препарата, в пределах от 1 недели до 3 месяцев от момента начала приема. Тяжесть лекарственного повреждения печени может быть минимальным и обратимым до развития неалкогольной жировой болезни печени, хронического гепатита, цирроза и печеночной недостаточности.
Механизмы действия лекарств на печень
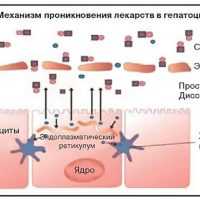
Механизмы действия лекарств на печень проявляются:
- прямым действием препарата на печеночную клетку (гепатоцит), это чаще зависит от дозы препарата и его токсического эффекта.
- Существует и непрямое токсическое действие продуктов преобразования лекарств (метаболитов) в организме, уже не зависит от дозы препарата.
- Третий вариант поражения печени включает в себя прямое и непрямое действие препарата (смешанное поражение).
Пример. Препараты Роаккутан, Акнекутан (изотретионин - изомер витамина А) используются для лечения прыщей на лице (угревой болезни) и назначаются длительно до 4-6 месяцев. При проведении лечения требуется проведение регулярного контроля функции печени - до лечения, после первого месяца лечения, далее через 3 месяца. При лечении часто наблюдается превышение уровня печеночных ферментов (трансаминаз), в редких случаях острый гепатит, что требует или снижения дозы препарата или прекращения приема лекарственного средства, назначение препаратов, восстанавливающих функцию печени.
Различные лекарственные поражения печени
Поражение печени может развиваться при употреблении различных групп лекарственных препаратов, вот некоторые из них:
- антибиотики (тетрациклин, эритромицин)
- противоглистные препараты (мебендазол),
- противогрибковые средства (кетоконазол, флуконазол),
- нестероидные противовоспалительные препараты - НПВС (Диклофенак, наиболее применяемый во всем мире препарат, вызывает побочное действие в 5 случаях на 100 тысяч человек через 1-11 месяцев приема),
- ацетисалициловая кислота,
- парацетамол,
- ибупрофен,
- аллопуринол,
- хинидин,
- никотиновая кислота,
- гормональные препараты, (оральные контрацептивы ),
- статины (симвастатин, аторвастатин),
- гипотензивные средства (нифедипин, эналаприл),
- средства, влияющие на нервную систему, антидепрессанты (амитриптилин), транквилизаторы (диазепам), нейролептики (хлорпромазин),
- мочегонные средства (фуросемид, гидрохлоротиазид),
- препараты железа,
- лекарственные травы, рекомендуемые как безопасные (валериана, листья чапарреля, дубровник, китайские препараты растительного происхождения) и др.
Лекарственные повреждение печени, характеризующиеся гибелью клеток печени (некрозом гепатоцитов) может возникнуть от следующих препаратов:
- парацетамол,
- метилдофа,
- изониазид,
- кетоконазол,
- сульфаниламиды,
- хинидин,
- аллопуринол,
- метотрескат,
- витамин А,
- антибиотики и др.
Вызвать застой желчи в желчевыводящей системе печени (холестаз) могут:
- половые гормоны,
- эритромицин,
- нитрофурантоин,
- азатиоприн,
- антитиреоидные гормоны,
- антиаритмические средства,
- антибиотики,
- пероральные контрацептивы и др.
Смешанные формы гепатитов, сопровождающиеся холестазом и некрозом клеток печени, могут развиться при применении:
- гормональных средств,
- антибиотиков,
- антибактериальных средств,
- антисекреторных препаратов (противокислотных средств Н2 блокаторов гистамина и др.).
Лекарственные поражения печени. Клинические проявления
Чаще всего пациенты предъявляют жалобы на:
- слабость, ухудшение аппетита, тошноту,
- желтушность склер и кожных покровов,
- зуд кожи.
При застое желчи (холестатическом гепатите) первым симптомом является желтуха, сопровождаемая кожным зудом, повышением температуры, диспепсическими проявлениями (тошнота, горечь во рту, тяжесть в правом подреберье), слабость, снижение трудоспособности.
При осмотре выявляются следующее:
- желтушность склер,
- умеренное увеличение печени,
- обесцвеченный кал и темная моча.
При смешанном типе возникновения острого лекарственного гепатита развитие начинается с желтухи с коротким преджелтушным периодом с проявлением диспепсических расстройств. Желтуха может продолжаться до 2-4 недель.
Острый лекарственный гепатит встречается сравнительно редко и развивается через 5-7 дней после начала приема лекарства. Чаще встречается при многократном употреблении одного и того же препарата или приеме нескольких лекарственных препаратов.
Лекарственное поражение печени может протекать изначально скрытно без фазы острого гепатита с общей слабостью, недомоганием, снижением трудоспособности (астенией). Поражение печени в этих случаях обнаруживается как случайная находка в анализах крови (биохимия крови). Все биохимические изменения крови нормализуются через 2 недели при полной отмене препарата, вызвавшего нарушения печени. Такую форму поражения печени могут вызвать антибиотики, гормональные средства, противотуберкулезные средства и др.
Лекарственные поражения печени. Диагностика
Диагноз лекарственных поражений печени является диагнозом исключения, т.е., для его постановки требуется тщательное обследование для выявления других возможных причин появления симптомов и изменений печеночных показателей.
- Исключение вирусного, алкогольного и др. поражений печени.
- История болезни, диагноз, анализ принимаемых препаратов.
- Лабораторная диагностика: АЛТ- аланинтрансфераза, ЩФ - щелочная фосфотаза, билирубин с фракциями (печеночные пробы),
- Изменение клинических и лабораторных показателей после отмены препарата.
- Рецидив болезни при возобновлении приема препарата.
- УЗИ желчного пузыря, необходимо исключить камни в желчном пузыре.
Лечение лекарственных поражений печени
Лечение лекарственных поражений печени в основном заключается в отмене гепатотоксического препарата с регулярным повторением биохимических анализов. Улучшение наступает через 1-2 недели после отмены препарата. Застой желчи (холестаз) разрешается медленнее. Пребывания в стационаре пациентам чаще не требуется.
Но для устранения нарушений функции печени рекомендуется назначение гепатопротекторов:
- флавоноиды (экстракт плодов расторопши пятнистой),
- антиоксиданты (адеметионин),
- производные урсодезоксихолевой кислоты (Урсофальк, Урсосан и др. ),
- эссенциальные фосфолипиды, фосфолипидные препараты, липоевая кислота.
Кроме них, назначается лечебное питание, вводятся сорбенты, проводится симптоматическое лечение. Дозы и продолжительность лечения корректируется врачом.
Профилактика лекарственных поражений печени

Советы по минимизации побочных явлений, вызванных лекарственными препаратами:
Влияние заболеваний печени на лекарственные препараты
Заболевания печени часто изменяют воздействие лекарственных препаратов на организм, изменяя, например, следующие параметры:
Какое количество лекарственного препарата абсорбируется в кишечнике
Как быстро и насколько полно печень метаболизирует лекарственный препарат, например, превращая препарат в активную форму или в неактивную форму (форма, не оказывающая никакого воздействия на организм)
Какое количество лекарственного препарата разносится по телу
Насколько быстро лекарственный препарат выводится из организма
Насколько чувствителен организм к воздействиям, оказываемым лекарственным препаратом
Как заболевания печени влияют на лекарственные препараты, зависит от каждого отдельного препарата. Заболевания печени могут увеличивать эффект некоторых лекарственных препаратов и уменьшать эффект других. Если печень в меньшей степени способна инактивировать лекарственные препараты, то эффект препарата увеличивается. Эффект лекарственного препарата уменьшается, если печень в меньшей степени способна превратить препарат в активную форму или если печень понижает способность организма абсорбировать препарат или транспортировать его по всему телу.
Знаете ли Вы, что.
Заболевания печени могут увеличивать эффект некоторых лекарственных препаратов и уменьшать эффект других.
Хроническое заболевание печени может сделать людей более чувствительными к воздействию определенных препаратов, даже когда такое заболевание не увеличивает количество препарата в организме. Например, если люди с заболеванием печени принимают даже малые дозы опиоидных обезболивающих средств Опиоидные анальгетики В некоторых случаях лечение основного заболевания устраняет или предельно уменьшает боль. Например, наложение гипсовой повязки при переломе кости или прием антибиотиков при инфицированном суставе. Прочитайте дополнительные сведения (таких, как морфин) или седативных средств Анксиолитические и седативные препараты Анксиолитические и седативные препараты — это рецептурные препараты, используемые для облегчения тревожности и/или в качестве снотворных, но их применение может привести к зависимости и нарушениям. Прочитайте дополнительные сведения (таких, как лоразепам), может нарушиться психическая функция, и они могут испытывать спутанность сознания, дезориентацию и снижение внимания. Психическая функция нарушается, возможно, потому, что заболевания печени делают мозг более чувствительным к эффектам этих препаратов.
Поскольку заболевания печени являются сложными процессами, врачи часто не могут предсказывать, какое влияние они окажут на определенное лекарство. Поэтому коррекция дозы для людей, страдающих заболеванием печени, иногда может быть затруднительной.
Дополнительная информация
Лекарственная гепатопатоксичность и нестероидные противовоспалительные препараты
Проблема лекарственной гепатотоксичности занимает важное место в клинической практике не только гастроэнтерологов и гепатологов, но и врачей всех специальностей, занимающихся лечебной работой. Возможность развития лекарственного поражения печени надо иметь ввиду при назначении практически любого медикаментозного средства как при отсутствии первичного заболевания данного органа, так, особенно, и при его наличии. Лекарства потенциально отрицательно влияющие на печень условно можно разделить на препараты с прямым гепатотоксическим воздействием и препараты непрямого действия (факультативного), в последнем случае отрицательный эффект проводимой терапии проявляется через развитие идиосинкразических реакций.
При прямом гепатотоксическом воздействии препарата развитие лекарственных реакций зависит от величины принятой дозы, от времени его приема. Гепатотоксические реакции подобного типа воспроизводятся в эксперименте и развиваются у большинства людей, принявших токсическое количество медикамента. В отличие от этого, при идиосинкразии лекарственные реакции прямо не связаны с величиной принятой дозы препарата, при этом развитие гепатотоксических реакций происходит только у лиц особо чувствительных к медикаментозному средству.
К группе истинных гепатотоксических препаратов с цитотоксическим воздействием относится тетрациклин, а с преимущественно холестатическим воздействием -анаболические стероиды, литохолевая кислота. Во вторую группу препаратов входят лекарственные средства, вызывающие поражения печени за счет развития аллергических реакций по типу гиперчувствительности или за счет повреждения клеток печени токсичными метаболитами , образующимися в процессе биотрансформации препаратов (хлорпромазин).
Из антибиотиков наиболее изучено гепатотоксическое воздействие тетрациклина. Его большие дозы (превышающие 2 г в сутки перорально и 1 г при внутривенном введении) вызывают развитие острой жировой дистрофии печени с центральными и промежуточными некрозами. Препараты с антиметаболическим действием (метотрексат, 6-меркаптопурин и т. д.) приводят к развитию в печени помимо ожирения воспалительной инфильтрации, некрозов, фиброза центральных трактов, альтерации эпителия мелких сосудов. Необходимо учитывать, что при клиническом использовании данных лекарственных средств гепатотоксические реакции могут развиваться не только в ходе лечения, но и в течение 2-3 недель после отмены препаратов, поскольку в этих случаях могут возникать определенные диагностические сложности.
Факультативные гепатотоксические реакции могут вызываться любым лекарственным агентом. Причем характер морфологических измений ткани печени прямо не связан с определенным лекарственным средством. Гораздо более важное значение здесь имеет индивидуальная чувствительность организма (идиосинкразия). Например, поражения печени, вызванные примением метилдопы могут различаться в диапозоне от сравнительно легких форм гепатита до развития подострой дистрофии печени. Подобный тип воздействия на печень может быть характерен для нестероидных противоспалительных препаратов (НПВП).
Одной из важнейших проблем современной клинической медицины является успешное купирование боли, которая является основным проявлением многих заболеваний. В большинстве случаев резкое снижение качества жизни пациента связано имеено с этим тягостным чувством (вплоть до развития суицидальных мыслей). Это положение привело к широкому использованию клиницистами различных обезболивающих препаратов. Лидирующею позицию в этом отношении в клинической практике врачей разных специальностей занимают НПВП. Фармакологический аспект действия НПВП связан с блокадой активности фермента циклооксигеназы и подавлением синтеза простангландинов (важнейших медиаторов боли и воспаления). Помимо клинической эффективности широкое применение данной группы препаратов обусловлено как удобством их практического применения со стороны пациентов, так и относительно невысокой стоимостью. Хотя наиболее широкое использование НПВП нашли в ревматологической практике, с течением времени поле их применение постоянно расширяется. Например, в настоящее время НПВП прочно вошли в общепризнанные схемы лечения болевой формы хронического панкреатита.
Нестероидные противовоспалительные препараты редко вызывают развитие поражений печени, сопровождающихся развитием тяжелого цитолитического синдрома или холестаза. Причем подобные изменения возникают прежде всего при примении очень больших доз препаратов, что обуславливает высокую токсическую концентрацию препарата в гепатоцитах. Терапевтические дозы НПВП могут вызывать гепатотоксические реакции лишь при наличии факторов эндогенной предрасположенности (наличие первичного заболевания печени у пациентов, генетическая предрасположенность и т. д.) , а также при паралельном употреблении алкоголя пациентами, приеме иных лекарственных препаратов с гепатотоксическим действием, при наличии сопутствующей энтеропатии. Последнее сопровождается возможным негативным влиянием НПВП на энтероциты, развитием каскада воспалительных реакций, что приводит к повышению концентрации в сыворотке крови цитокинов, в частности туморнекротизирущего фактора, обладающих выраженным гепатотоксическим действием. Кроме того, прием НПВП приводит к снижению локального синтеза простагландинов, нарушениям в системе микроциркуляции. Необходимо также учитывать воздействие НПВП на ферментные системы митохондрий, нарушению вследствие этого нормального функционирования системы окислительного фосфолирирования, усилению альтерирующего эффекта свободных радикалов и продуктов перекисного окисления липидов. Ряд НПВП может ингибировать активность фосфодиэстеразы гепатоцитов, что приводит в конечном счете к накоплению в них токсических продуктов метаболизма. И, наконец, НПВП могут связываться с желчными кислоты, что нарушает трансмембранный транспорт последних и дополнительно усиливает всасывание НПВП в повздошной кишке вследствие энтеропеченочной рециркуляции. В генезе НПВП-ассоциированных гепатотоксических реакций важную роль играют иммунопатологические механизмы (реакции гиперчувствительности), при этом комплексы токсичных метаболитов НПВП выступают в роли гаптенов. То есть в развитии подобных форм извращенного иммунного ответа важнейшая роль принадлежит индивидуальной чувствительности пациента (идиосинкразия).
Поскольку мировой рынок насыщен огромным разнообразием различных лекарственных препаратов, в том числе и относящихся к группе НПВП, лечащий врач стоит перед нелегкой дилеммой выбора оптимального для конкретного больного лекарственного средства. В решении данного вопроса помимо клинических особенностей конкретного случая, экономической стороны проблемы огромное значение принадлежит вопросу безопасности лечения, прогнозированию возможной опасности развития осложнений лекарственной терапии. Поскольку то или иное решение о выборе лекарственного средства впрямую связано с экономическим эффектом продвижения конкретного фармакопрепарата на рынке, то проблема напрямую сопряжена с экономическими интересами фармакологических фирм, что может порождать многочисленные спекуляции. Подобная ситуация объективно приводит к нередко тенденциозному характеру анализа клинической документации по данному вопросу, что искажает реальную ситуацию.
Суммарная оценка результатов проведения 5 крупнейших популяционных исследований в США, охватывавших в общей сложности около одного миллиона пациентов, продемонстрировала что частота гепатотоксических реакций возникающих на фоне применения рассматриваемой группы препаратов относительно низка и составляет 1 случай на 10000 пациентов-лет. Причем наиболее часто гепатотоксические реакции развивались при использовании сулиндака (в 5-10 раз чаще, чем при применении других НПВП). Кроме того, анализ случаев НПВС-ассоциированных случаев гепатотоксичности подтвердил прямую зависимость развития данного типа поражений печени от длительности лечения. Каково же реальное значение влияния некоторых селективных ингибиторов циклооксигеназы (ЦОГ-2 ингибиторов) на развитие таких нежелательных эффектов лекарственной терапии как гепатотоксические реакции? Необходимо оговорить, что данный класс лекарственных препаратов создан исключительно для уменьшения негативного воздействия лечения на органы желудочно-кишечного тракта. Огромное практическое значение имеет выяснение истинной роли ЦОГ-2 ингибиторов в развитии гепатотоксических реакций, в частности широко представленного на отечественном рынке препарата нимесулид. Синтезированный в начале 80-х годов прошлого века, препарат обладает хорошей биодоступностью, быстро всасывается из кишечника. Практически весь нимесулид метаболизирутся в печени, только 1-3% препрата выводится в неизменном виде через почки. Препарат оказывает выраженное обезболивающее и противоспалительное действие. Помимо обратимого ингибирования ЦОГ-2, эффект действия препарата определяется блокадой фосфодиэстеразы, ингибированием действия металлопротеиназ, снижением активности свободных радикалов кислорода. К наиболее важным преимуществам препарата относится достоверно меньшее развитие на фоне его приема НПВП-индуцированных гастродуоденальных эрозий и язв.
Согласно результатам крупного популяционного исследования, проводившегося в Италии и охватившего почти 400000 пациентов, принимавших препараты из рассматриваемой группы, гепатотоксичность других представителей НПВП оказалась более высокой. Так, частота лекарственных поражений печени на фоне приема нимесулида составила 35,3 на 100000 человек-лет, диклофенака-66,8, а ибупрофена-44,6.
Кроме того, если учитывать частоту тяжелых осложнений со стороны печени в ходе лекарственной терапии (прежде всего по числу летальных исходов), то , по сравнению с НПВП, на популяционном уровне более опасным оказывется применение парацетамола (ныне широчайшим образом рекламирующегося даже для самолечения).
В настоящее время в мире применяется огромное количество самых разнообразных лекарственных препаратов, при этом многие из них (цитостатики, антибиотики, гормоны) потенциально могут вызывать развитие различных серьезных осложнений медикаментозной терапии, в том числе и со стороны печени. Очевидно, что решающее значение в продолжающемся и даже все более расширяющемся использовании в клинической практике данных групп лекарственных средств связано с возможностью достижения с их помощью положительной динамики в течение заболевания, реальной практической пользой для пациентов. Клиническая практика и диалектика подтверждают положение о том, что наиболее безобидными в аспекте развития осложнений медикаментозной терапии оказываются малоэффективные или совсем неэффективные лекарства. В то же время, при использовании современных препаратов, доказавших свою высокую эффективность, всегда можно ожидать тех или иных, подчас и весьма серьезных, осложнений лекарственной терапии. В конечном счете, определять решение врача о выборе препарата, помимо других многочисленных аспектов, должно возможное соотношение пользы\риска для пациента. С этих позиций, возможность применения врачами нимесулида, высокоэффективного препарата, почти в 2 раза снижающего риск развития тяжелых гастродуоденальных осложнений по сравнению с другими НПВП, представляется вполне клинически обоснованной. Другой вопрос заключается в том, что при его применении клиницисты, равно как и при использовании других современных препаратов, должны стремиться максимально снизить риск развития осложнений лекарственной терапии ( в том числе и со стороны печени). В каждом конкретном клиническом случае следует оценивать возможную пользу и возможный вред назначения препарата, учитывая индивидуальные особенности больного (аллергологический анамнез, состояние печени, другие сопутствующие заболевания и их лечение), а также определить оптимальную длительность лекарственной терапии.
В начале 21 века врачебное сообщество имеет все основания, пользуясь успехами доказательной медицины, реально оценивать преимущества и недостатки тех или иных методов исследования и лекарственных средств, не поддаваясь при обсуждении вопроса излишней эмоциональности или доверчивости.
Читайте также:
