Специальные тесты запястья и кисти
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Важно понимать — ухудшение чувствительности пальцев, мурашки и покалывания возникают не из-за недостатка в кровоснабжении. Все неприятные ощущения — это неврологическая симптоматика и проблема с нервной системой.
Как устроен и как проявляется синдром?
Синдром запястного канала — проявление нейропатии. На кисть руки идут три нерва — лучевой, срединный, локтевой. Лучевой дает чувствительные ветви на тыл большого, указательного и третьего пальцев. Локтевой отвечает за чувствительность мизинца и безымянного, а также коротких мышц кисти.
В случае с синдромом запястного канала мы говорим о срединном нерве. Он заходит на руку как раз через запястный канал и дает чувствительность большому, указательному, среднему и половинке безымянного пальцев с ладонной стороны. Это самые главные пальцы, которые мы используем каждый день. Они обеспечивают мелкую моторику.
Двигательную иннервацию срединный нерв дает мышцам тенара. Тенар — это подушечка в основании первого пальца. Она работает на противопоставление первого пальца. Например, мы большим пальцем пытаемся дотянуться к мизинцу — это так называемое движение через всю ладонь по арке. Его обеспечивают мышцы, которые двигаются посредством срединного нерва. Если в основании первого пальца мышцы тенара «худеют», то это уже далеко зашедший синдром запястного канала.

Николай Карпинский. Фото: Артем Бондаренко
Каковы симптомы синдрома?
Основные проявления — это покалывание, мурашки, онемение первого, второго, третьего пальцев рук. В самом начале эти симптомы могут проявиться при вынужденном неудобном положении. Когда рука согнута в лучезапястном суставе, канал становится еще более узким и нерв сдавливается. Это может быть после работы руками: пропололи траву, покрутили шуруповертом, а потом ночью не можете спать — болят руки.
Начальный этап — это легкое онемение, потом это неприятное ощущение начинает будить по ночам. Поскольку это нейропатическая боль, то снимать ее обычными обезболивающими практически невозможно.
Даже на начальных этапах?
Если это связано с каким-то системным воспалением — ревматоидным артритом или резкой перегрузкой, то обезболивающее может помочь. А когда это вялотекущий процесс, то может и не снять. Третий этап — это уже постоянные онемение, люди не могут застегнуть пуговицы, завязать шнурки, появляется мышечная слабость.
Самый запущенный вариант — изменения на коже кончиков пальцев. Люди даже обжигаются, потому что не чувствуют холодное и горячее, появляются боли. Синдром может активно проявляться ночью. Все мы спим в разных положениях и стоит только руке побыть в неудобном положении, синдром может дать о себе знать.
Один из методов диагностики — это тест Фалена: надо согнуть кисть в лучезапястном суставе на 1 минуту. Если появляются мурашки, усиливается онемение — тест положительный и надо идти к врачу.
Из-за чего развивается синдром?
Простую причину назвать сложно. Например, есть факторы риска и достоверно прослежена связь гемодиализа и синдрома запястного канала. Например, если человек 10 лет на гемодиализе, то скорее всего нужно будет прооперировать запястный канал.
Любое системное воспаление будет приводить к тому, что какой-то маленький отек в синовиальных оболочках будет скапливаться. А отек делает изначально узкие анатомические каналы еще более узкими. Также синдром может быть связан с диабетом, а может быть и с лекарствами, которые пациенты получают от диабета.
Правда ли, что это болезнь стучания по клавиатуре?
Нельзя однозначно сказать: если ты сидишь за компьютером 10 часов и тебе обязательно через 10 лет нужно будет прооперировать запястный канал, нельзя. Однако любое статическое положение, в котором человек находится долго в максимальной концентрации, рано или поздно приведет к болям.
Какая работа также может привести к синдрому?
У меня есть примеры пациентов, которые занимаются тяжелым физическим трудом строители, скалолазы. Но есть также и те, кто ставят на работе подпись и делают обычную домашнюю работу. У нас столько разных важных болезней, которые влияют не только на качество и продолжительность жизни, что мало кто будет специально себе забивать голову профилактикой синдрома запястного канала.
Каких-то специфических рекомендаций по особенной профилактике для запястного канала я не могу найти. Но очевидно, если вы вынуждены работать с компьютером, нужно иногда менять позиции, сделать себе удобное рабочее место, подобрать себе мышку, чтобы она, хорошо лежала в руке и вам было комфортно. Специфических упражнений тоже нет, разве что есть смысл вспомнить разминку из первого класса “мы писали, мы писали, наши пальчики устали”.
Какова вероятность, что я за компьютером могу приобрести это заболевание?
К 45 годам у женщин (до 3-5 % населения) есть симптомы синдрома. В молодом возрасте это маловероятно. Конечно, есть и исключения: у меня есть 25-летняя пациентка, я прооперировал ей обе руки. Но у нее уже есть гипертония, ишемическая болезнь сердца, ожирение и диабет второго типа. В целом можно сказать, что болезнь частая.
У кого-то это просто приходящие неприятные ощущения, не до конца чувствительные пальцы и многие не придают этому значение. Кто-то ночью проснулся, пару раз встряхнул руку и спит дальше. Это опять же не онкология, не диабет, не гипертония, и не инсульт, которые могут сократить жизнь или привести к инвалидности. Синдром также не развивается стремительно. Всегда есть время подумать, сориентироваться и поискать себе подходящую помощь.
Основная мысль, которую я бы хотел донести до широких масс в том, что это не признак старости, мол, руки перестали работать и они слабые. Проявление синдрома это не отсутствие в организме каких-либо витаминов, микроэлементов или следствие плохой экологии. Это весьма конкретная проблема, она локализована четко в запястье, и если немеет первый, второй, третий палец, то это легко решается.
Не всегда все заканчивается операцией, есть упражнения, которые улучшают скольжение сухожилий. Есть временная блокада с мощным противовоспалительным препаратом, есть шина, которая надевается на ночь.
Синдром запястного канала часто называют туннельным синдромом - это одно и тоже?
Туннельный синдром это общее название, когда что-то сдавливается в каком-то туннеле, а синдром запястного канала - это частное название. И он наиболее частый их всех туннельных синдромов.
Какие еще бывают туннельные синдромы?
Локтевой нерв может сдавливаться на уровне локтя (это кубитальный канал) или реже на уровне запястья (это канал Гийона). На ногах могут сдавливаться задний большеберцовый нерв (синдром тарзального канала), малоберцовый нерв на уровне головки малоберцовой кости. Остальные компрессионные нейропатии более редки.
Почему разновидность этой нейропатии называется туннельной?
В организме есть, грубо говоря, узкие места, через них должны проходить сухожилия, сосуды, нервы. Иногда бывает так, что эти узкие места становятся еще более узкими и те важные анатомические образования, которые через них проходят, начинают зажиматься и сдавливаться.
Синдром может проявляться и на правой, и на левой кистях?
Сложно точно сказать, что на доминантной руке чаще он бывает чаще. Зачастую так и есть.
Какова динамика распространенности болезни, если сравнивать с предыдущими годами?
В хирургии кисти я работаю семь лет и по моим наблюдениям могу сказать, в принципе растет поток пациентов. Но это личная статистика и наблюдения. Я пытался спросить у коллег здесь и мне никто не смог ответить. Как-то беседовал с французским специалистом, обсуждали хирургию, и он сказал, что во Франции в 1998 году делали 5 тысяч операций в год. Сегодня уже 100 тысяч.
Синдром стал выявляться больше, люди перестали бояться хирургии, видят ее результаты, соответственно, обращаются к хирургу кисти и знают, что это им поможет.
Болезнь обязательно прогрессирует или бывают случаи, когда симптомы проходят?
Синдром может пройти сам по себе, если неприятные ощущения были связаны с беременностью. Так же это может проявиться при беременности впервые, а потом лет через 10-15 вернуться опять. Болезнь может проявиться при травмах запястья и разрешиться после лечения травмы его вызвавшей. Если никаких травм не было и симптомы появились сами по себе, то скорее всего синдром будет медленно развиваться.
Всегда лечение начинается сразу же с операции?
Не всегда. Иногда достаточно просто шины.
При диагностике мы отталкиваемся от жалоб пациента. Также мы проводим исследование, которое показывают скорость прохождения импульса по нерву. Называется оно электронейромиография (ЭНМГ). Она показывает, как он замедляется, как быстро он доходит до кончиков пальцев.
Если по результатам исследования выявлены мышечные нарушения, то сразу же могу назначить хирургическое вмешательство.
Все люди разные. Есть люди, которые боятся всего и годами собираются к врачу просто чтобы побеседовать, они могут вынашивать этот запястный канал годами, а потом через два дня после операции приходят на первую перевязку и не понимают, почему так долго мучились.
Оперировать запястный канал сложно?
Операция быстрая. Суть манипуляции в рассечении поперечной ладонной связки запястья, производится декомпрессия нерва.
Люди любят спрашивать, насколько сложна операция. Я всегда говорю, что бывает сложнее. Все операции сложные. Не профессионально говорить о том, что какая-то операция проста.
Это потоковая операция, которую в целом может выполнить и интерн. В Америке, к примеру, уже некоторых медсестер обучили ее делать. Однако в ней есть свои нюансы. По времени операция занимает минут 10-15. Анестезия местная, в больнице лежать не надо, обследование минимальное, в целом, это как поход к стоматологу. У меня вообще все отработано так, что я могу каждые полчаса звать человека.
Я так понимаю, что операция и недорогостоящая?
Расходники и анестезия недорогие. Думаю, средняя цена операции по Петербургу 20 тысяч рублей.
Как долго проходит процесс реабилитации?
Через неделю пациенты могут держать ложку, ручку, вилку и что-то брать рукой. Через две недели они могут полностью обслуживать себя. Полтора месяца нельзя заниматься тяжелой физической работой.
Синдром запястного канала в последние годы стали рассматривать более серьезно?
Во Франции, как я уже говорил, в 1998 году оперировали пять тысяч. Россия только сейчас на уровне Франции 1998 года в этом плане. Я за год, к примеру, делаю 67 подобных операций. Статистика говорит, что 3-5% населения болеют этим синдромом. С нашим уровнем в Петербурге кистевые хирурги могут делать 100 тысяч операций в год. Эти цифры нужны для понимания объема помощи, который в теории необходим населению, если основываться на данных эпидемиологии. Вполне возможно, что люди просто не знают, к кому обращаться.
Диагностика синдрома запястного канала, обследования при синдроме запястного канала
Диагностикой и обследованием пациента при синдроме запястного канала занимаются врачи-ревматологи, артрологи и невропатологи. Большинство врачей этих специальностей могут установить диагноз синдрома запястного канала сразу же, на первом приеме — на основании жалоб пациента и специфичных тестов при его осмотре.
Наиболее надежными считаются 3 специальных диагностических теста:
1. Тест Тинеля. При выполнении теста врач простукивает пальцем запястье пациента со стороны ладони, там, где расположено самое узкое место запястного канала. И если пациент болеет синдромом запястного канала, то такое постукивание вызывает характерное ощущение покалывания в пальцах.
2. Манжеточный тест. При выполнении теста на руку больного накладывается манжетка для измерения артериального давления (примерно на середине расстояния между кистью и локтевым суставом). В манжетку нагнетается давление до рт. ст. (то есть чуть выше нормального артериального давления), и это давление выдерживается в течение 1 минуты. Если пациент болеет синдромом запястного канала, то при выполнении теста в пальцах появляется характерное ощущение покалывания или онемения. К слову, при средне-тяжелых или тяжелых формах синдрома запястного канала такие же симптомы появляются даже просто при попытках измерить артериальное давление пациента (обычным способом, когда манжетка накладывается выше локтя).
3. Тест поднятых рук. При выполнении теста пациента просят поднять выпрямленные руки над головой, и держать их в таком положении в течение 40-60 секунд. Если пациент болеет синдромом запястного канала, то уже максимум через 30-40 секунд в пальцах появляется характерное ощущение покалывания или онемения.
Помимо осмотра пациента и проведения диагностических тестов, врач может и должен назначить пациенту клинический анализ крови (из пальца) и анализ крови из вены на ревмопробы, чтобы убедиться в том, что синдром запястного канала не является в данном случае первым проявлением какого-либо артрита. Но если синдром запястного канала не является следствием артрита, то анализы крови при этой болезни обычно остаются в норме.
Видео: Онемение пальцев рук или всей руки, синдром запястного канала — причины и лечение
Кроме того, многие врачи, предполагая, что синдром запястного канала каким-то образом связан с неполадками в шее, направляют пациента на рентген или томографию шейного отдела позвоночника. К сожалению, обследование шейного отдела позвоночника при синдроме запястного канала дает нам в плане диагностики не так уж много: изменения в шее при данном заболевании могут как присутствовать, так и отсутствовать. По большому счету, запястный канал часто воспаляется даже у людей с абсолютно здоровым позвоночником.
Поэтому обследование шеи поможет лишь исключить какую-либо другую патологию из тех, которые могли бы вызывать схожие симптомы (боль и онемение в руке) — например, грыжу шейного отдела позвоночника. Впрочем, грамотный врач сможет и без дополнительных обследований различить два этих состояния при первом же осмотре пациента.
Впрочем, как вы уже поняли, при синдроме запястного канала постановка правильного диагноза на 80% зависит все-таки от грамотных действий, знаний и опыта врача, и только на 20% — от дополнительных диагностических процедур.
Статья доктора Евдокименко© для книги «Боль и онемение в руках», опубликована в 2004 году. Отредактирована в 2011г. Все права защищены
Синдром запястного канала
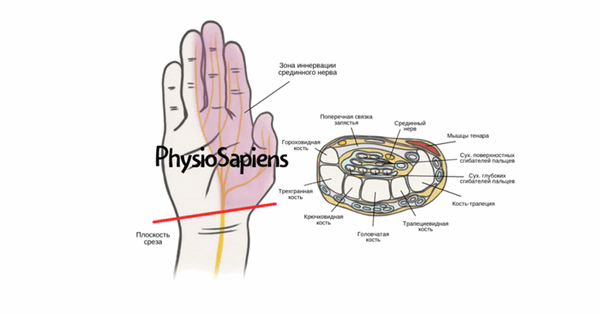
Синдром запястного канала (СЗК) или карпальный туннельный синдром — это компрессионная невропатия, вызванная сдавлением срединного нерва в месте его прохождения через запястный канал.
- Это самая распространенная компрессионная невропатия, составляющая 90% всех невропатий.
- Ранние симптомы СЗК включают боль, онемение и парестезии.
- Симптомы могут проявляться некоторой вариабельностью в большом, указательном, среднем пальцах и лучевой половине (сторона большого пальца) безымянного пальца.
- Боль также может распространяться вверх по пораженной руке. При дальнейшем прогрессировании заболевания может наблюдаться слабость кисти, нарушение мелкой моторики, неловкость и атрофия мышц тенара.
Диагностика не составляет трудностей, а пациенты могут хорошо реагировать на лечение, но пока еще не определены наилучшие способы интеграции клинической, функциональной и анатомической информации для выбора вариантов лечения.
Клинически значимая анатомия
Запястный канал образован нерасширяемой костно-фиброзной стенкой, которая образует туннель, защищающий срединный нерв и сухожилия сгибателей. Поперечная связка запястья (flexor retinaculum) составляет верхнюю границу, а кости запястья — нижнюю границу канала.
Таким образом, запястный канал включает срединный нерв и девять сухожилий сгибателей.
Сухожилия сгибателей включают в себя:
- четыре сухожилия глубоких сгибателей пальцев;
- четыре сухожилия поверхностных сгибателей пальцев;
- одно сухожилие длинного сгибателя большого пальца кисти.
Этиология
СЗК возникает в результате повышения давления в запястном канале и последующего сдавливания срединного нерва. Наиболее распространенными причинами являются генетическая предрасположенность, история повторяющихся движений запястья, таких как набор текста на клавиатуре, а также ожирение, аутоиммунные заболевания, например, ревматоидный артрит, и беременность.
Эпидемиология
Распространенность СЗК оценивается в 2.7-5.8% от общей численности взрослого населения, при этом пожизненная заболеваемость составляет 10-15%, в зависимости от профессионального риска.
СЗК обычно возникает в возрасте 36-60 лет и чаще встречается у женщин (соотношение женщин и мужчин 2-5:1).
Патофизиология
Существует широкий спектр причинных патологий, сходящихся на двух механизмах заболевания, оба из которых приводят к компрессии.
Уменьшение размеров запястного канала вызвано такими состояниями, как:
- травма чрезмерного использования (считается наиболее распространенной ассоциацией) или просто травма;
- остеоартрит;
- акромегалия.
Про растяжение запястью можно почитать здесь.
Патологические состояния, приводящие к увеличению содержимого запястного канала:
- массы, например, ганглиозные кисты, первичные опухоли оболочек нервов.
- осаждение инородного материала, например амилоида;
- гипертрофия синовиальной оболочки при ревматоидном артрите.
В целом патофизиология СЗК является результатом сочетания компрессионных и тракционных механизмов.
- Компрессионный элемент патофизиологии включает в себя патологический цикл повышенного давления, затруднение общего венозного оттока, усиление местного отека и нарушение интраневральной микроциркуляции срединного нерва. Дисфункция нерва нарастает, а нарушение структурной целостности самого нерва еще больше распространяет дисфункциональную среду — миелиновая оболочка и аксон накапливают повреждения, а окружающие соединительные ткани воспаляются и теряют нормальную физиологическую защитную и поддерживающую функцию.
- Повторяющиеся тракция и движения запястья усугубляют негативное влияние окружающих структур, еще больше травмируя нерв. Кроме того, любое из девяти сухожилий сгибателей, проходящих через запястный канал, может воспалиться и сдавить срединный нерв.
Идиопатический синдром запястного канала
- Идиопатические случаи чаще встречается у женщин (65-80%) в возрасте от 40 до 60 лет; в 50-60% случаев поражение является двусторонним.
- Риск двустороннего поражения увеличивается в зависимости от длительности симптомов.
- Идиопатическая СЗК коррелирует с гипертрофией синовиальной оболочки сухожилий сгибателей, вызванной дегенерацией соединительной ткани, а также сосудистым склерозом, отеком и фрагментацией коллагена. Считалось, что гистологические изменения наводят на мысль о динамических факторах, таких как повторяющиеся движения.
Клиническая картина
Начало заболевания обычно постепенное с покалыванием или онемением в зоне иннервации срединного нерва. Пациенты могут заметить обострение симптомов при статическом захвате предметов, таких как телефон или рулевое колесо, а также ночью или ранним утром. Многие пациенты сообщают об улучшении симптомов после встряхивания или взмахов рукой.
По мере прогрессирования заболевания ощущение покалывания или онемения может стать постоянным, и пациенты могут жаловаться на жгучую боль. Конечными симптомами являются слабость и атрофия мышц тенара. Эти комбинированные симптомы расстройства чувствительности и слабости могут привести к жалобам на неловкость и потерю силы захвата, что будет выражаться в падении вещей.
Дифференциальная диагностика
В процессе дифференциальной диагностики следует учитывать все состояния, которые потенциально могут вызвать дисфункцию срединного нерва, плечевого сплетения, С5-8 нервных корешков или центральной нервной системы.
Возможные дифференциальные диагнозы СЗК включают:
- сдавление срединного нерва на другом уровне;
- синдром круглого пронатора;
- передний межкостный синдром;
- повреждение нервных окончаний на ладони;
- цервикобрахиальный синдром.
Диагностические процедуры
Ультразвук и МРТ — это два метода визуализации, которые лучше всего подходят для исследования компрессионных синдромов. Наряду с непосредственной визуализацией прямых причин и вариантов анатомического строения распознавание патологических МРТ-паттернов от мышц может указывать на пораженный нерв.
Электромиография и исследования нервной проводимости являются основой для постановки диагноза СЗК. Другие клинические или специальные обследования не подтверждают СЗК, но помогают исключить другие заболевания. Эти результаты могут побудить к электромиографии и исследованию нервной проводимости. Рентгенологические исследование рекомендуется для исключения других причин боли в запястье, таких как артрит или костная патология.
Оценочные шкалы
Существует несколько анкет, доступных для определения показателей исхода при СЗК.
- Бостонский опросник по оценке тяжести СЗК (BCTQ).
- Опросник ограничения руки, плеча и кисти (DASH).
- Опросник клиники Brigham and Women’s.
- Шкала оценки состояния пациента (PEM). Это опросник, проводимый самостоятельно, с помощью интервью или по телефону для оценки физического здоровья. Он состоит из 3 компонентов (мнение пациента об оказании медицинской помощи, профиль здоровья рук, общая оценка) и в общей сложности 18 пунктов, оцененных по 7-балльной шкале. Низкие баллы указывают на положительные результаты. Hobby и соавт. обнаружили, что этот инструмент является действительным и надежным и обладает хорошей чувствительностью.
Физический осмотр
Может включать в себя тестирование на предмет сенсорных и моторных нарушений. Существует несколько специальных тестов с различной степенью чувствительности и специфичности.
- Наиболее достоверным является тест на сжатие запястья. Это делается путем приложения сильного давления непосредственно над запястным каналом в течение 30 секунд. Тест считается положительным, если воспроизводятся парестезии, боль или другие симптомы.
- Тест квадрата — это оценка риска развития СЗК. Тест считается положительным, если отношение толщины запястья, деленное на ширину запястья, больше 0.7.
- Другой тест — это пальпаторная диагностика. В этом тесте врач исследует мягкие ткани над срединным нервом на предмет механического ограничения.
- Обратный тест Фалена или расположение кистей «в молитве» выполняется, когда пациент разгибает оба запястья, помещая ладонные поверхности обеих рук друг относительно друга на одну минуту (как будто молится). Тест считается положительным при появлении симптомов.
- Тест Фалена или расположение кистей «в обратной молитве» выполняется, когда пациент полностью сгибает запястья, располагая дорсальные поверхности обеих кистей друг относительно друга на одну минуту. Тест считается положительным, когда воспроизводятся симптомы (онемение, покалывание, боль).
- Несмотря на низкую чувствительность и специфичность, знак Хоффмана-Тинеля является наиболее часто выполняемым тестом. В этом тесте медицинский работник постукивает непосредственно по запястному каналу, чтобы стимулировать срединный нерв. Как и в вышеописанных тестах, тест считается положительным при воспроизведени симптомов.
Правила клинического прогнозирования (ПКП), в частности, для карпального туннельного синдрома, являются надежным методом обследования.
Лечение
При выявлении СЗК рекомендуется раннее консервативное лечение.
- Первоначально пациент должен быть проинструктирован относительно изменения симптомов, связанных с движением запястья. Например, можно позаботиться о правильной эргономике руки, разместив клавиатуру на нужной высоте с целью минимизации сгибания, разгибания, отведения и приведения кисти при наборе текста.
- По возможности следует рекомендовать уменьшить количество повторяющихся действий, вызывающих симптоматику.
Нехирургическое лечение включает прием НПВП, диуретиков, витамина В6, а также шинирование / ортезирование кисти. Если это не приносит успеха, можно попробовать использовать пероральные или местные глюкокортикоиды (блокады срединного нерва).
- При неэффективности указанных мероприятий показано хирургическое вмешательство с целью освобождения срединного нерва в запястном канале (но только после исследования нервной проводимости, показывающих значительную аксональную дегенерацию).
- Освобождение нерва обычно выполняется хирургом-ортопедом или кистевым хирургом.
- Эта процедура может быть выполнена как открытым способом, так и эндоскопически.
- Данная операция считается относительно несложной. Смысл в том, что поперечная связка запястья или удерживаетесь сгибателей рассекается, что позволяет увеличить пространство в запястном канале и уменьшить давление на срединный нерв.
- Как правило, это не требует длительного пребывания в больнице.
Физическая терапия
Пациенты с легкими и умеренными симптомами могут эффективно лечиться в условиях первичного звена медицинской помощи.
Физиотерапевты должны давать таким пациентам рекомендации по модификации своей активности и рабочего места (соблюдение эргономических требований). Для контроля легких симптомов часто достаточно простых изменений в рабочем процессе.
Друзья, совсем скоро состоится семинар Анны Овсянниковой «Реабилитация кисти после перелома дистального отдела лучевой кости (перелом «луча в типичном месте») и переломов пястных костей». Узнать подробнее…
Методы мануальной терапии включают мобилизацию мягких тканей, костей запястья и срединного нерва. Также можно выполнять ортезирование.
Другие методы могут включать ультразвук и терапию электромагнитным полем.
Результаты исследований (варьируются):
- Такие физиотерапевтические методы, как чрескожная электростимуляция и ультразвук, оказывают незначительно воздействие в плане сенсорного дефицита.
- Доказательства эффективности упражнений и мобилизационных техник ограничены и очень низкого качества.
- Данные о послеоперационной реабилитации также ограничены. Ни одно из предложенных мероприятий, по-видимому, не имеет преобладающего преимущества.
Заключение
Пациенты могут извлечь выгоду из физиотерапевтического лечения, ориентированного на уменьшение симптомов поражения срединного нерва и функционального улучшения. Это возможно, если
- Их симптомы непостоянны и не быстро нарастают, или если их этиология СЗКа предполагает возможность ремиссии (например, в случае с беременностью).
- Пациенты информируются об отсутствии качественных доказательств эффективности и безопасности терапевтических методов, используемых физиотерапевтами.
Лечение следует прекратить, если доказано, что оно неэффективно, и следует дать соответствующие рекомендации при выписке, основанные на фактических данных.
Обычно симптомы поражения срединного нерва нарастают в течение длительного периода времени (несмотря на консервативное лечение). Было доказано, что хирургические вмешательства для соответствующих пациентов безопасны и более эффективны, чем любое консервативное вмешательство. Клиницисты должны знать, что постоянное покалывание или онемение обусловлено значительным сдавлением срединного нерва. Длительное существование таких симптомов может привести к необратимым изменениям в структуре нерва, что может негативно сказаться на эффективности хирургического вмешательства и, тем самым, обречь таких пациентов на постоянные симптомы и атрофию мышц тенара. Пациенты должны находится в поле зрения врачей общей практики, чтобы в случае необходимости обсудить варианты хирургического лечения.
Тест Финкельштейна
Финкельштейн выдвинул гипотезу о том, что проникновение мышечных брюшков короткого разгибателя большого пальца и длинной мышцы, отводящей большой палец кисти в первый компартмент разгибателей запястья связано с патологией, выявляемой в ходе проведения теста, который и был назван в честь этого учёного.
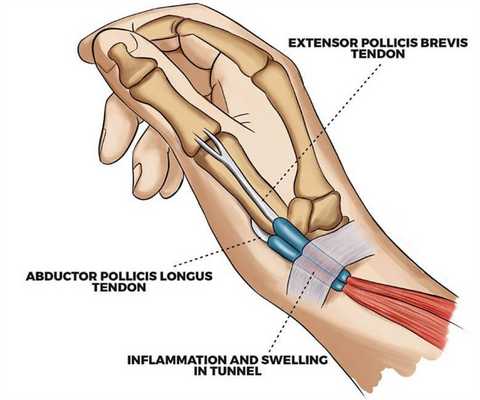
Короткий разгибатель большого пальца кисти
- Радиальное отведение запястья (0-25°).
- Разгибание большого пальца (90°).
Длинная мышца, отводящая большой палец кисти
- Радиальное отведение запястья (0-25°).
- Отведение большого пальца (70° — 80°).
Цель тестирования
Тест Финкельштейна используется для диагностики синдрома де Кервена.
Этот факт подразумевает тендовагинит и тендосиновит короткого разгибателя большого пальца и длинной мышцы, отводящей большой палец кисти. Маневр Финкельштейна — это полезный тест для диагностики тендинита де Кервена или тенденита первого дорсального компартмента, названного в честь швейцарского хирурга Фрица де Кервена. Это состояние вызвано раздражением или воспалением сухожилий запястья у основания большого пальца. Воспаление приводит к тому, что компартмент (туннель или оболочка) вокруг сухожилия отекает и сужается, делая движения большого пальца и запястья болезненными.
Техника выполнения
Для начала пациент должен удобно и расслабленно усесться на кушетке. Затем необходимо осмотреть больную руку. Следует попросить пациента сжать кулак вокруг большого пальца и выполнить локтевое отведение кисти.
Друзья, 11-12 апреля в Москве состоится семинар Анны Овсянниковой «Основы анатомии и биомеханики кисти. Заболевания и травмы кисти и пальцев». Узнать подробнее…
Модифицированный вариант теста заключается в том, что отведение кисти пациента проводится самим терапевтом. Помимо этого он сгибает большой палец пациента поперек его ладони. Это создает дополнительное напряжение на сухожилиях разгибателей большого пальца.
Пациент активно (или активно-ассистивно) максимально сгибает большой палец и обхватывает его пальцами, образуя кулак. Затем пациент выполняет локтевое отведение кисти, чтобы растянуть мышцы 1- го компартмента разгибателей. Тест считается положительным, если у него возникает боль в области 1- го компартмента разгибателей запястья.
Интерпретация результатов
- Отрицательный результат: пациент не чувствует никакой боли в руке, исходящей от большого пальца.
- Положительный результат: спросите пациента, чувствует ли он боль, идущую от большого пальца. Если пациент сообщает о заметных болевых ощущениях, то тест Финкельштейна является положительным, что указывает на наличие синдрома де Кервена.
Важность теста
Мышцы, пересекающие запястье, разделены на компартменты удерживателем разгибателей. В первом компартмете проходят сухожилия короткого разгибателя большого пальца кисти и длинной мышцы, отводящей большой палец кисти, чтобы затем прикрепиться дистально. Согласно Neumann, короткий разгибатель прикрепляется дистальнее к дорсальной стороне проксимальной фаланги и разгибательному механизму большого пальца, в то время как длинная мышца, отводящая большой палец прикрепляется дистальнее к радиально-дорсальной стороне 1-й пястной кости. Сочетание максимального сгибания пальцев и локтевого отведения кисти удлиняет эти сухожилия и вызывает боль у симптоматичных пациентов.
Специальные тесты запястья и кисти
Кафедра нервных болезней, традиционной медицины Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, Красноярск
ГБОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого», Красноярск, Россия
Методы оценки двигательных функций верхней конечности
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2016;116(7): 101‑107
Цель исследования. Анализ наиболее часто употребляемых шкал для оценки функции верхней конечности, их преимуществ и недостатков, возможности использования в разные периоды перенесенного инсульта. Материал и методы. Приведены анализ результатов отечественных и зарубежных, а также данные собственных исследований, посвященных проблеме оценки нарушений двигательных функций в паретичной руке вследствие перенесенного инсульта. Рассматриваются различные аспекты оценки двигательной активности руки, возможностей повседневного функционирования в условиях центрального пареза.
Цереброваскулярная патология, особенно острые нарушения мозгового кровообращения - одна из сложнейших проблем медицины. В 2009 г. заболеваемость инсультом составила 3,52 случая на 1000 населения и 3,27 - в 2010 г., смертность - 1,19 и 0,96 на 1000 населения соответственно [1]. Двигательные нарушения, наблюдающиеся у 80% перенесших инсульт больных, являются одной из важных причин стойкой утраты трудоспособности, их устранение - одна из целей преемственной нейрореабилитации. Как правило, восстановление функций верхней конечности значительно растянуто во времени и нередко является основной причиной нетрудоспособности [2].
Постинсультный парез верхней конечности представляет собой несколько вариантов паттернов двигательных расстройств. Особенно страдают при центральном парезе мышечные группы, связанные с отведением плеча (средняя порция дельтовидной мышцы, надостная мышца); обеспечивающие разгибание в локтевом суставе (трехглавая мышца плеча), супинацию предплечья (двуглавая мышца плеча, супинатор плеча); разгибатели кисти (длинный лучевой, короткий лучевой и локтевой разгибатель запястья) и II-V пальцев (разгибатели пальцев, II-V пальцев).
Одновременно отмечается нарастание спастичности в других мышечных группах, обеспечивающих приведение плеча (подлопаточная, большая грудная, большая круглая, широчайшая мышцы спины); сгибание в локтевом суставе (двуглавая мышца плеча, плечевая мышца, круглый пронатор, плечелучевая); пронаторы предплечья (круглый и квадратный пронаторы); сгибатели кисти (лучевой и локтевой сгибатели запястья) и II-V пальцев (поверхностный и глубокий сгибатели пальцев, червеобразные мышцы кисти, ладонные межкостные мышцы).
Эти изменения в сочетании с нейродистрофическими, болевыми и чувствительными нарушениями, возможными экстрапирамидными проявлениями дистонии в верхней конечности приводят к формированию патологических синдромов - «замороженное плечо», приведенное, ротированное внутрь плечо (англ.: adducted, internally rotated shoulder), согнутый локоть (англ.: flexed elbow), согнутое запястье (англ.: flexed wrist), пронированное предплечье (англ.: pronated forearm), сжатый кулак (англ.: clenched fist).
Перечисленные расстройства в значительной степени ограничивают возможности пользования паретичной кистью. После повторных неудачных попыток действия паретичной рукой пациент может перестать их предпринимать, при этом формируется синдром приученного неиспользования руки (англ.: learned nonuse), а связанные с верхней конечностью повседневные виды активности выполняются только здоровой рукой [3]. Будучи исключенной из движения, паретичная рука не имеет перспектив двигательного восстановления, поскольку феномен неупотребления приводит к торможению зон мозга, ответственных за работу верхней конечности.
Определение степени выраженности двигательных нарушений, особенно тонких движений, является важной задачей восстановительного лечения, влияющей на составление реабилитационной стратегии. Кроме оценки двигательных возможностей руки, необходим анализ выраженности спастичности, изменений повседневного функционирования, чувствительных расстройств, феномена неиспользования, апраксии. Оценка только физических признаков и симптомов (объем движений и мышечная сила) не дают полной информации о нарушении функции верхней конечности и степени ее использования пациентом [4].
Стандартизованный подход к тестированию необходим для уменьшения расхождения результатов оценки между врачами, а также при проведении повторных исследований. Не существует общего мнения об идеальной шкале, описывающей все аспекты двигательных нарушений верхней конечности и подходящей для регулярной оценки восстановления после перенесенного инсульта.
Цель исследования - анализ наиболее часто употребляемых шкал для оценки функции верхней конечности, их преимуществ и недостатков, возможности применения в разные периоды перенесенного инсульта.
В отечественной неврологической и реабилитационной практике длительное время использовалась Шкала НИИ неврологии АМН СССР, которая является достаточно простым инструментом для определения степени двигательного дефицита [5]. К ее преимуществам относятся интегративный характер оценки, наличие подраздела оценки поверхностной и глубокой чувствительности, мышечного тонуса, мышечной силы. В то же время тестирование двигательной функции ограничивается оценкой мышечной силы по 6-балльной шкале и объема активных движений в суставе в процентах от нормы. При этом отсутствует возможность оценки функционирования верхней конечности, определение степени ее использования, ряд параметров оценивается только качественно (субъективно). Недостатком указанной шкалы является и отсутствие в доступной литературе указаний на уровень ее валидности. К сожалению, эта шкала не получила международного признания.
Существует ряд шкал, позволяющих оценить объем движений различных отделов верхней конечности, подходящих для детального исследования двигательной активности отдельных сегментов - шкала Фагл-Мейера оценки верхней конечности (Fugl-Meyer Assesment Upper Extremity - FMA-UE), двигательный функциональный тест Вольфа (Wolf Motor Function Test - WMFT), шкала оценки движений (Motor Assessment Scale - MAS), тест изучения деятельности руки (Action Research Arm Test - ARAT).
FMA-UE
По мнению большинства экспертов, шкала FMA-UE является хорошо продуманным, объективным и эффективным методом клинического обследования больных с инсультом 9. Она считается одним из наиболее точных инструментов оценки нарушений двигательных функций после инсульта и используется в качестве объективного показателя их ухудшения и последующего восстановления 12. Шкала FMA-UE является наиболее широко используемым инструментом клинической оценки постинсультных двигательных нарушений верхней конечности и может применяться для оценки эффективности реабилитации, объективизации восстановления движений верхних конечностей [7].
Шкала включает разделы, отражающие стадии восстановления движений, начиная с начальной - когда возможны только глобальные движения, например в виде синергического сгибания в плечевом и локтевом суставах одновременно с подъемом и отведением согнутой в локте руки. Выделяются шесть последовательных стадий восстановления движений: переход от одной стадии к другой начинается, когда восстановление движений предыдущего этапа достигает не менее 60% [13]. Начисление в каждом пункте производится от 0 до 2 баллов, где 0 - невозможность выполнить движение. Общие значения могут составлять от 0 (отсутствие произвольных движений) до 66 (полный диапазон активных движений). Возможно начало тестирования из любого пункта субшкалы, который соответствует данному уровню нарушений пациента. В среднем заполнение шкалы занимает около 10 мин, однако у пациентов с речевыми нарушениями это время увеличивается. Шкала FMA-UE может использоваться для установления цели, плана и мониторинга прогресса лечения пациента. Референтные значения составляют от 0 до 20 баллов - тяжелые двигательные нарушения, от 21 до 50 - умеренные и от 51 до 66 - легкие [11].
Недостатком шкалы FMA-UE является эффект «пола и потолка» (относится к ситуации, когда у больного имеется незначительная степень двигательного функционирования, которую не выявляет шкала, или, наоборот, он получает максимальную оценку, но все же испытывает некоторые трудности при выполнении комплексных движений) [14, 18]. Положительными моментами являются отсутствие необходимости специального обучения, достаточные простота и мобильность, эталонность данного теста.
По рекомендациям Американской ассоциации физиотерапевтов шкала FMA-UE может быть использована для объективной оценки движения пациентов в остром и восстановительном периодах инсульта, а также на стадии амбулаторной реабилитации (уровень рекомендации 4 - настоятельно рекомендуется, имеет отличные измерительные свойства и пригодна для клинического применения).
Среди тестов для оценки потенциала верхней конечности после инсульта WMFT считается одним из наиболее простых и надежных инструментов для изучения произвольных движений верхней конечности [12, 15]. Он рекомендован для обследования пациентов с легкими и умеренными двигательными нарушениями [15], широко используется для измерения объема движений верхней конечности [16]. Первоначально тест состоял из 21 пункта, но в дальнейшем для повышения удобства и функциональности был сокращен до 17. Впоследствии предпринимались попытки модернизации до 6 пунктов [15, 17-22]. Хотя модернизированный WMFT оказался несколько менее чувствительным, принципиальной разницы между двумя версиями найдено не было [23]. WMFT тестирует широкий спектр задач возрастающей сложности - от проксимальных к дистальным сегментам конечности [24] и состоит из 3 частей, оценивающих 1) время и скорость выполнения заданий; 2) функциональные возможности и качество движения во время их выполнения; 3) мышечную силу [25]. Задания теста должны выполняться как можно быстрее, время обследования ограничено 120 с 26.
WMFT рекомендуется к использованию в остром, раннем и позднем восстановительном периодах инсульта и на амбулаторном этапе реабилитации с уровнем 3 Американской ассоциации физиотерапевтов (рекомендуется, имеет хорошие оценочные свойства, клиническую полезность). Необходимые аксессуары: картонная коробка около 25 см в высоту (для взрослого человека среднего роста) и коробка 20,3 и 15,2 см (для людей ниже среднего роста); карандаш, цветные скрепки, три стандартные шашки, карты, динамометр, замок с ключом, полотенце, корзина с ручкой, секундомер.
Шкала разработана для оценки двигательных функций у больных, перенесших инсульт [29], широко используется в клинических исследованиях. Из-за некоторых неудобств в 1988 г. она была модифицирована, удален пункт «тонус» из-за низкой надежности. Каждый пункт оценивается по семибалльной шкале от 0 до 6, где за 6 баллов приняты оптимальные двигательные характеристики. Общее время тестирования составляет около 15 мин [30]. Необходимое оборудование: секундомер, две пластиковые чашки, восемь бусинок, колпачок от ручки, резиновый мяч около 14 см в диаметре, расческа, десертная ложка с водой, ручка, лист бумаги для рисования линий и объект цилиндрической формы (например, банка).
К недостаткам шкалы можно отнести необходимость большого количества дополнительного оборудования, которое снижает ее мобильность. Преимуществом является относительно широкое применение, использование не только в повседневной клинической практике, но и в исследовательских целях. Нет данных StrokEDGE о возможности использования в разные периоды инсульта, однако, учитывая высокую корреляцию между общими значениями при тестировании по FMA-UE и MAS (r=0,88) [31], можно предположить, что использование данной шкалы в остром, раннем и позднем восстановительных периодах инсульта возможно на уровне «рекомендовано», как и у шкалы FMA-UE.
Тест предложен в 1981 г. как модификация более раннего метода - Функционального теста верхней конечности (UEFT) для оценки восстановления верхней конечности при центральном параличе [17]. ARAT представляет собой стандартизованную порядковую шкалу, основанную на предположении о том, что сложные движения верхней конечности, используемые в повседневной жизни, можно разложить на четыре составляющие: хватка, сжатие, щипок и менее дифференцированные движения - разгибание и сгибание в локтевом и плечевом суставах. Тест оценивает возможности подъема предметов различного размера на высоту около 37 см, перемещения предмета цилиндрической формы на расстояние 37,5 см при помощи щипкового захвата, поднимание объектов различного размера, которые удерживаются I и III пальцами, и выполнение трех глобальных движений верхней конечности. Каждая конечность оценивается отдельно. Выполнение заданий ARAT оценивается по 4-балльной шкале от 0 до 3 баллов: движение оценивается в 3 балла, если задача выполнена нормально; в 2 балла - выполнена, но чрезмерно долго, с большим трудом или плохо скоординированными движениями; в 1 балл - выполнена частично, и 0 - не выполнена вообще. Суммарное значение в 57 баллов является максимальным для каждой верхней конечности. ARAT имеет высокую надежность и достоверность, время проведения теста составляет от 8 до 10 мин. Главное преимущество теста заключается в возможности оценить широкий спектр функций верхних конечностей после инсульта. Основные ограничения заключаются в отсутствии оценки ловкости (манипуляционные задачи) и необходимости стандартизированного оборудования для завершения оценки [32], стоимость которого около 600 долларов США. Полный комплект ARAT состоит из специального столика, четырех деревянных блоков, мяча для крикета, длинных и коротких трубочек из нержавеющей стали, длинных и коротких штырей с резьбовым стержнем, резьбовых стержней для труб, шайбы, двух бокалов, шарикоподшипников 6 мм в диаметре, мраморного бруска 1,5 см диаметром, секундомера. Тест рекомендован для применения в остром, раннем и позднем восстановительных периодах инсульта и на стадии амбулаторной реабилитации, при уровне рекомендаций 3 («рекомендуется»). Таким образом, ARAT является гибким и действительным показателем функциональных ограничений верхних конечностей для использования в практической реабилитации и научных исследованиях [21].
Все перечисленные шкалы оценки имеют высокую валидность, широко используются в научных исследованиях. Они позволяют точно оценить степень функциональных нарушений руки, имеют разделы, посвященные чувствительным расстройствам и изменениям тонуса (MAS), и, по нашему мнению, должны быть введены в практику реабилитационных отделений. В настоящее время в России указанные шкалы оценки двигательных нарушений используются редко, в том числе вследствие недостаточной информированности врачей, а также в связи с отсутствием русcифицированных вариантов.
Существуют также шкалы измерения двигательных нарушений, имеющие узконаправленный характер оцениваемых параметров: тест «девять колышков и девять отверстий» (Nine Hole Peg Test - NНPT) и тест коробки и блоков (Box и Block Test - BBT) - для измерения уровня расстройств мелкой моторики у пациентов с легким парезом руки. Этот вид оценки подразумевает измерение одного или нескольких параметров движения, например скорости, ловкости и точности.
Тест недорогой, очень практичный и полезный для определения состояния тонкой моторики. Может использоваться во всех случаях, когда есть нарушение тонких движений, в том числе при расстройствах координации, слабости пальцев, расстройствах чувствительности, апраксии кисти. Необходимое оборудование для проведения теста: секундомер, квадратная доска с девятью лунками (10 мм в диаметре, 15 мм в глубину), расположенными на расстоянии 15 мм друг от друга в три ряда по три отверстия и девять колышков (9 мм в диаметре и 32 мм длиной). Преимуществами теста являются его простота, мобильность, небольшая стоимость, быстрота проведения. Тест считается достаточно надежным, его валидность была доказана в ряде исследований, существуют референтные значения для различных возрастных и гендерных групп. К условным недостаткам можно отнести необходимость использования специального оборудования и «эффект пола» - больные с грубым нарушением функции кисти тест выполнить не могут.
NHPT проводится следующим образом: пациент сидит за столом, его просят поставить колышки в отверстия по одному и в любом порядке, а затем также по одному вынуть обратно. Время отсчитывается с момента, когда тестируемый касается первого колышка до того, когда последний колышек будет положен обратно в контейнер. При другом варианте оценки тест может быть остановлен через 50 с с подсчетом количества вставленных колышков. NHPT имел умеренную степень чувствительности в отражении изменений функции верхней конечности в течение первых 6 мес после инсульта [17]. Отмечено, что полученные при выполнении теста результаты имеют незначительную корреляцию с состоянием повседневного функционирования.
По данным StrokEDGE, NHPT не рекомендован к применению в остром периоде инсульта (уровень рекомендации 1 - не рекомендуется, имеет плохие оценочные свойства и низкую клиническую полезность), но может применяться в раннем и позднем восстановительном периодах (уровень рекомендации 3).
Тест позволяет оценить глобальную моторику рук путем подсчета числа блоков, которые можно транспортировать отдельно из одного отсека коробки в другой в течение 1 мин, и учета количества перемещенных блоков. Более высокие значения свидетельствуют о лучшей ловкости рук. Надежность, обоснованность и оперативность выполнения BBT подтверждены у пациентов с инсультом, в том числе при повторном тестировании 33. BBT продемонстрировал сильную связь выявленных двигательных нарушений с уровнем повседневного функционирования. Доказана возможность использования данного метода оценки движений в остром, раннем и позднем восстановительном периодах инсульта и на амбулаторном этапе реабилитации (StrokEDGE) [36].
Шкалы оценки скорости и ловкости движений целесообразно использовать у пациентов с легким дефектом верхней конечности (когда другие методы оценки - FMA, MAS - являются недостаточно чувствительными) или имеющих не столько двигательный, сколько координаторный, диспраксический или сенсорный дефект, приводящий к нарушению моторики кисти.
Читайте также:
- Тканевые ответы на действие лекарств. Лекарства агонисты рецепторов
- Необонятельная кора эмбриона. Формирование борозд головного мозга
- Лучевая диагностика приобретенного центрального стеноза поясничного отдела позвоночника
- Рентгенограмма, КТ, МРТ при костно-хрящевом повреждении плечевого сустава
- Тревоги и страхи детей. Причины
