Техника артроскопического доступа к голеностопному суставу
Добавил пользователь Владимир З. Обновлено: 21.01.2026
В ситуациях, когда голеностопный сустав доставляет человеку сильную боль, но при этом не поддается лечению и не может быть эндопротезирован, единственным вариантом остается артродез. Это операция по полному обездвиживанию сустава, при котором болевой синдром уходит, так как нет движения и трения. Важно понимать, что это крайний метод, результаты операции необратимы, и необходимо принимать аргументированное решение о проведении артродеза голеностопного сустава.
Классификация протоколов
Как большинство хирургических операций артродез может выполняться по различным протоколам в зависимости от особенностей клинической картины. Решение о выборе методики принимает врач.
Суставная сумка не вскрывается, сустав фиксируется в одном положении с помощью костного трансплантата, после чего с течением времени обездвиженная хрящевая ткань постепенно отвердевает, превращаясь в кость.
Сустав раскрывается, из него удаляется хрящевая и синовиальная ткань. Врач выставляет большую и малую берцовую кости в заранее определенном положении и выполняет фиксацию металлическими элементами.
Разновидность внесуставного или внутрисуставного протокола, при котором фиксация сустава обеспечивается использованием специальных компрессионных устройств - аппарат Илизарова, Гудушаури и т.д.
Когда невозможно подобрать оптимальный вариант артродеза из-за сложности клинической картины, врачи сочетают элементы разных протоколов в операции артродеза голеностопного сустава.
Когда стоит сделать артродез?
Необратимость результатов процедуры определяет высочайшую ответственность при назначении артродеза. Наиболее обоснованные поводы для обездвиживания сустава:
- Сильное воспаление сустава, не поддающееся лечению.
- Третья стадия артроза, проявляющаяся деформацией опорной площадки пораженного голеностопного сустава и значительным сокращением двигательной активности.
- Деформирующий артрит.
- Суставные осложнения полиомиелита.
- Хромота
- Постоянная боль в суставе даже при незначительных нагрузках.
- Неправильное срастание костей после перелома.
Противопоказания
- Юный возраст (как правило, врачи не делают операцию пациентам, которым не исполнилось 12-13).
- Возраст старше 60 лет.
- Склонность к тромбозу, сильно выраженный варикоз.
- Серьезные заболевания сердечно-сосудистой системы.
- Воспалительный процесс в голеностопном суставе, в том числе с нагноением.
- Наличие в суставе свищей.
- Невозможность использования общей анестезии из-за аллергической реакции.
Ход операции
Перед операцией пациенту вводится общий наркоз, и на весь процесс потребуется порядка 2-2,5 часов. При невозможности использования общего наркоза, как вариант, артродез голеностопного сустава может быть проведен под эпидуральной (спинальной) анестезией. В ходе операции хирурги реализуют заранее выбранный протокол, обездвиживая голеностопный сустав, зафиксировав в определенном положении.
Постоперационный период
Особенностью операции артродеза является необходимость длительного восстановления. Важно понимать, что для окостенения хрящей нужно время. Так, если речь идет об операции на голеностопном суставе - это не менее года. Для того чтобы обеспечить хрящевой ткани полный покой, в реабилитационный период пациенту может быть назначено гипсование. Это ускорит процесс окостенения. После артродеза голеностопного сустава носить повязку нужно 3-5 месяцев.
Обязательной составляющей реабилитации после артродеза является физиотерапия. Для поддержания тонусы мышц используют различные технологии - от магнитотерапии до электрофореза. Также пациент занимается ЛФК под контролем врача-реабилитолога.
Где сделать артродез голеностопного сустава в Москве?
В многопрофильном медицинском центре «КЛИНИКА №1» (Люблино) опытные хирурги-травматологи возвращают пациентам жизнь без боли. Если нет другого способа, чтобы убрать боль, есть смысл рассмотреть вариант артродеза. Запишитесь на консультацию, и примите решение, которое вернет вам нормальное качество жизни.
Артроскопия голеностопного сустава
В нашей клинике артроскопию суставов проводят одни из самых лучших специалистов России и Европы, успешно выполнившие десятки тысяч артроскопических вмешательств за последние 30 лет.
Среди них и самая первая, сделанная в Ленинграде в 1986 году, которую провел Кузнецов Игорь Александрович - ныне профессор травматологии и ортопедии главный врач СпортКлиники.
Голеностопный сустав - это сложное анатомическое образование, обеспечивающее подвижное сочленение между голенью и стопой. Состоит из трех костей: малоберцовой (наружная лодыжка), большеберцовой (внутренняя лодыжка) и таранной, а также мышц и связок. Основная его функция-осуществление движения стопы в одной плоскости (сгибание и разгибание), в стороны - приведение и отведение, ротационные. При этом сустав несет нагрузку веса всего тела и подвержен травматическим повреждениям (переломам, вывихам, растяжениям и разрывам связок) с наибольшей частотой. Для диагностики и лечения патологий становятся все более популярны артроскопические операции из-за низкой травматичности и быстрой успешной реабилитации. .
Симптоматика может быть острой и хронической и сходна с таковой при проблемах других суставов:
- Болевой синдром - ощущения могут иметь разный характер: резкая, ноющая, нарастающая со временем и при движении и т. п.
- Отечность может возникать при острой травматизации связок, сухожилий и костей, либо являться признаком хронического воспалительного процесса и скопления жидкости в полости сустава.
- При травмах, растяжениях и разрывах связочного аппарата наблюдается нестабильность, что приводит к аномальным движениям или нарушению функции.
- Снижение амплитуды сгибания и разгибания сустава может сопровождать большинство его патологических процессов.
- Блокада или «заклинивание» - симптом, сопровождающий наличие свободных хондральных тел внутри сустава, импинджмент-синдром и другие процессы. Может быть периодически возникающей или стать постоянной.
Как правило, симптоматика носит комплексный характер. И, чем раньше происходит обращение пациента к специалисту, тем более эффективным и щадящим будет процесс лечения. В настоящее время артроскопия помогает точно диагностировать и устранить большинство патологий голеностопного сустава. По частоте выполнения она занимает третье место после коленного и плечевого. Ввиду особенностей строения сустава выделяют несколько доступов к передней и задней его части. Близость нервных и сосудистых магистралей обуславливает дополнительные сложности техники исполнения оперативного лечения.
Подготовка к артроскопии
Подготовка включает лабораторное обследование, при необходимости - дополнительную диагностику сопутствующих заболеваний и консультации специалистов. Накануне операции рекомендуют воздержание от тяжелой пищи, за неделю - от алкоголя.
Эндоскопическое вмешательство проводится под местной (спинальной или проводниковой) анестезией. Доступ к оперируемому отделу избирается согласно предварительному диагнозу. После ревизии сустава врач принимает решение о необходимости и объеме лечебных мероприятий.
Показания к проведению артроскопии голеностопного сустава
Артроскопия голеностопного сустава при переломе таранной кости.
Наиболее часто артроскопия голеностопного сустава проводится по следующим показаниям:
Рассекающий остеохондрит
Это асептическое заболевание, характеризующееся некротизацией частей хряща и кости со временем, с дальнейшим отделением некротизировавшихся участков и образованием свободных хондральных тел. Заболевание встречается у лиц молодого возраста. В процессе артроскопии производится удаление некротизировавшихся тканей, фиксация жизнеспособных участков хряща, устранение очагов воспаления, санация суставной поверхности (дебридмент).
Импинджмент-синдром
Так именуется соударение костных структур сустава. Различают передний и задний импинджмент-синдром голеностопа, каждый из которых имеет свои особенности. В обоих случаях край большеберцовой кости соударяется с таранной костью, происходит защемление суставной капсулы и синовиальной оболочки, что сопровождается болевой симптоматикой и ограничением движений вплоть до блокады. Передний - наиболее распространен среди профессиональных спортсменов, часто интенсивно разгибающих стопу (баскетболисты, футболисты), и является следствием травм, в основном, связочного аппарата, задний - у артистов балета.
Предрасположенностью к заднему импинджменту может послужить ostrigonum - у некоторых людей бугристость таранной кости может быть отдельной костью. Импинджмент сопровождается периодическим воспалением, что впоследствии приводит к образованию костных разрастаний (остеофитов), соединительно-тканных рубцовых структур, спаек. Артроскопически удаляют остеофиты и другие патологически измененные ткани, патологические сращения. Функция сустава восстанавливается, как правило, полностью.
Повреждения хрящевой ткани
Могут быть травматической или дегенеративной этиологии, единичные или множественные, с полным отрывом частей хряща или без него. Тактика лечения избирается каждому пациенту индивидуально в зависимости от сроков, причин особенностей, распространения деформаций хряща. Оценивается возможность восстановления его целостности и фиксации отделившегося фрагмента, восстановление гладкой поверхности (абразивная хондропластика, дебридмент).
Хронический синовит голеностопного сустава
Довольно частая патология, обусловленная множеством факторов, при которой болевой синдром носит постоянный ноющий характер, может наблюдаться некоторая отечность и ограничение подвижности. Синовит (воспаление синовиальной оболочки сустава) при упорном рецидивировании лечат хирургически. Артроскопически производится полное или частичное удаление оболочки (синовэктомия). Впоследствии таким пациентам показано наблюдение и комплексное лечение во избежание осложнений.
Послеоперационная реабилитация
В послеоперационный период рекомендуется ограничить нагрузки, для чего используют гипсовую шину, костыли (не более 1-2 недель) или фиксатор. После снятия швов пациент проходит программу активной реабилитации, включающей различные виды ЛФК, физиотерапию и другие мероприятия, направленные на снижение отечности и восстановления двигательных функций. При соблюдении рекомендаций врача-реабилитолога, в течение двух месяцев пациенты полностью восстанавливаются и возвращаются к привычной активной жизни.
Положение пациента лёжа на спине с упором под бедро. Целесообразно использование наружного тракционного устройства и жгута для лучшей визуализации. При артроскопии переднего отдела голеностопного сустава достаточно перевести стопу в положение максимального эквинуса для получения хорошего обзора, дистракция может понадобиться если потребуется добраться до более глубоких участков сустава.

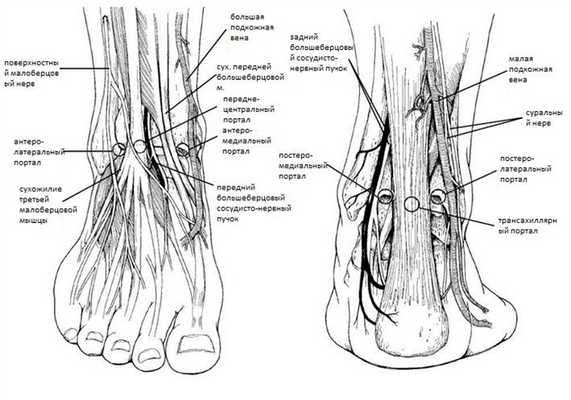
Артроскопические порты.
Устанавливать артроскопические порты следует крайне осторожно, так как они проходят в непосредственной близости от сосудисто-нервных пучков. Для выполнения артроскопии переднего отдела сустава предпочтительно перед установкой порта ввести в сустав 20 мл физиологического раствора, затем устанавливается антеромедиальный порт, в него вводится камера, и только под контролем световода выполняется антеролатеральный доступ в зоне свободной от ветвей поверхностного малоберцового нерва и вен.
Антеромедиальный портал голеностопного сустава - основной портал, чаще всего устанавливается первым, даёт доступ к передне-внутренним отделам сустава. Анатомическими ориентирами для установки служат сухожилие передней большеберцовой мышцы, внутренняя лодыжка и большая подкожная вена.
Антеролатеральный портал голеностопного сустава - основной портал, даёт доступ к передне-наружному отделу сустава, устанавливается кнаружи от третьей малоберцовой мышцы и поверхностного малоберцового нерва и кнутри от наружной лодыжки.
Передне-центральный портал голеностопного сустава - редко используется в связи с опасностью повреждения тыльной артерии стопы. Располагается кнутри от общего разгибателя пальцев и кнаружи от длинного разгибателя большого пальца.
Постеролатеральный портал голеностопного сустава - основной портал, даёт доступ к треугольной кости, располагается на 2 см выше верхушки наружной лодыжки между ахилловым сухожилием и сухожилиями малоберцовых мышц.
Постеромедиальный портал голеностопного сустава - основной портал, даёт доступ к треугольной кости и сухожилию длинного сгибателя большого пальца. Располагается на том же уровне что и антеролатеральный портал, сразу же кнутри от ахиллова сухожилия.
Трансахиллярный доступ используется редко в связи с его травматичностью.
Основными осложнениями артроскопии голеностопного сустава являются повреждение сосудисто-нервных пучков. Во избежание их травматизации крайне важно строго соблюдать порядок установки портов а при работе внутри сустава всегда направлять инструмент рабочей поверхностью в сторону камеры, так как существует высокий риск того что при неаккуратном движении вы можете повредить сосуд или нерв. Другим возможным осложнением является формирование синовиальной фистулы, по этой причине необходимо обеспечить адекватный кратковременный период иммобилизации голеностопного сустава после артроскопического вмешательства.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
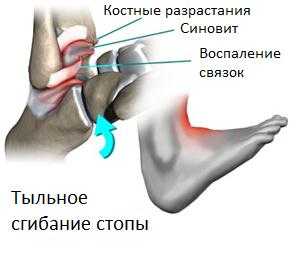
Передний большеберцово-таранный импиджмент
Наиболее часто данная патология связана с образованием остеофитов по передней поверхности большеберцово-таранного сустава. Помимо переднего выделяют наружный, внутренний и задний импинджмент большеберцово-таранного сустава, которые связаны с избыточным разрастанием мягких тканей по передне-наружной или задней поверхности голеностопного сустава или костными повреждениями данных областей, они будут рассмотрены отдельно. Передний большеберцово-таранный импинджмент наиболее часто встречается у рэгбистов, футболистов и танцоров.
Патогенез переднего большеберцово-таранного импинджмента связан с постоянной перегрузкой, повреждением, травмой и последующими дегенеративными изменениями приводящими к формированию механических препятствий для нормальной работы тибиотаранного сустава.
С течением времени постоянные микроповреждения приводят к разрастанию рубцовой и фиброзно-хрящевой ткани в области переднего отдела большеберцово-таранного сустава, ущемление которой при тыльном сгибании стопы и приводит к боли.
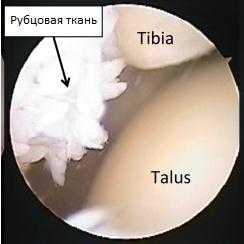
Рубцовая ткань в области переднего отдела большеберцово-таранного сустава
Другой причиной импиджмента могут служить остеофиты, которые постепенно растут, приводя к прогрессивному уменьшению амплитуды тыльного сгибания, а отламываясь, они оказываются в суставе, что может усугубить симптоматику, приводя к его заклиниванию и болям.
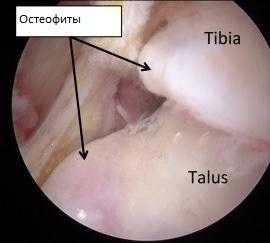
Остеофиты в области переднего отдела большеберцово-таранного сустава
Отдельную роль в формировании переднего большеберцово-таранного импиджмента играет связка Бассета( передняя-нижняя-большеберцово-малоберцовая связка), так как она оказывает непосредственное давление на купол таранной кости в положении тыльного сгибания, ограничивая его смещение кпереди. При подошвенном сгибании она оказывает давление на шейку таранной кости.
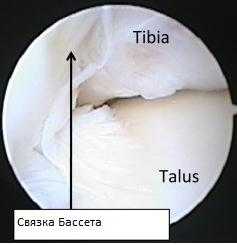
Гипертрофированная связка Бассета (передняя-нижняя-большеберцово-малоберцовая связка)
Механизм повреждения при формировании большеберцово-таранного импинджмента
Классификация тибиотаранного импинджмента Van Dijk базируется на рентгенографической картине. Стадия 0 характеризует нормальную рентгенологическую картину. Стадия 1 - остеофиты не приводят к сужению суставной щели. Стадия 2 - сужение суставной щели с\без костными разрастаниями. Стадия 3 - значительное сужение суставной щели. Эта классификация позволяет прогнозировать результаты лечения. При 0-1 стадии лечением удовлетворены 82% пациентов, при 2 уже только 50%, при 3 стадии пациенты часто бывают не удовлетворены результатами, так как выраженные остеортрозные изменения сустава обуславливают сохранение болевого синдрома.
Симптомы переднего большеберцово-таранного импинджмента. Наиболее частым симптомом тибиотаранного импинджмента является боль по передней поверхности голеностопного сустава, появившаяся на фоне неоднократных его травм. При осмотре определяется боль при форсированном тыльном сгибании стопы, ограничение тыльного сгибания стопы, могут определяться отёк по передней поверхности голеностопного сустава, выпот, при этом движения в подтаранном суставе безболезненные.
Визуализация переднего большеберцово-таранного импинджмента.Рекомендовано использовать прямую, боковую и косую проекцию при выполнении рентгенографии. На рентгенограммах определяются костные шипы в области дистального отдела большеберцовой кости или по тыльной поверхности таранной кости. Косые проекции позволяют определить остеофиты по передне-медиальной поверхности. КТ и МРТ позволяют более детально оценить степень разрастания остеофитов и их локализацию.
Рентгенография голеностопного сустава в боковой проекции, показывающая костные разрастания в области нижнего отдела большеберцовой кости и шейки таранной кости
Если рентгенография не позволяет выявить патологии, это не значит что её нет. Костные разрастания могут просто не попасть в выполненную проекцию, а мягкотканные повреждения на рентгенографии не определяются. МРТ в подобных ситуациях позволяет не только локализовать повреждение, но также определить наличие сопутствующих изменений суставного хряща, связок, синовиальной оболочки, капсулы сустава, степень выраженности субхондрального склероза и формирование кист, что позволяет более точно планировать оперативное вмешательство.
МРТ того же пациента позволяющая не только увидеть и локализовать место расположение остеофита, но также показывающая утолщение суставной капсулы, отёк костного мозга - свидетельствующие о наличии большеберцово-таранного импинджмента.
Консервативное лечение переднего большеберцово-таранного импинджмента.
В первую очередь, консервативное, заключается в снижении нагрузки, физиотерапии, ограничении объёма движений, противовоспалительной терапии. При неэффективности консервативных мер показано удаление остеофитов, которое может быть выполнено артроскопически.
Хирургическое лечение переднего большеберцово-таранного импинджмента.
К хирургическому лечению прибегают при неэффективности консервативных мер. Целью оперативного лечения является удаление остеофитов и любой избыточной ткани, формируя пространство для нормального функционирования большеберцово-таранного сустава и препятствуя рецидиву импинджмента. Существует две принципиально отличающиеся методики - открытая и артроскопическая.
Для открытой операции используется передне-медиальный доступ, непосредственно кнутри от передней большеберцовой связки. После рассечения тыльного удерживателя разгибателей, производится тупое выделение капсулы сустава. Выполняется иссечение разрастаний синовиальной оболочки. Остеофиты на шейке таранной кости и дистальном отделе большеберцовой кости лучше всего визуализируются в положении тыльного сгибания стопы. Далее производится аккуратное удаление остеофитов, при этом тыльную артерию стопы и глубокий малоберцовый нерв лучше защитить ретрактором или любым другим подходящим инструментом. После удаления всей избыточной ткани производится послойное ушивание раны.
Для артроскопического лечения большеберцово-таранного импинджмента, в положении больного на спине выполняется два небольших доступа по передненаружной и передневнутренней поверхности в проекции шейки таранной кости. Необходимо определить расположение тыльного сосудисто-нервного пучка, так как он может быть повреждён во время выполнения доступа и самой операции. Остеофиты и разрастания соединительной ткани убираются при помощи бура и шейвера. При этом как бур так и шейвер должны постоянно находится в зоне видимости и не стоит направлять их дорсально, чтобы не повредить сосудисто-нервный пучок.
Артроскопическая резекция связки Бассета. В случае когда интраоперационно обнаруживается избыточный контакт связки Бассета с таранной костью, на всём протяжении движений в голеностопном суставе, с повреждением суставного хряща, или подворачиванием гипертрофированной связки под передний край большеберцовой кости показано её иссечение.
При выполнении артроскопических доступов к голеностопному суставу необходимо помнить топографическую анатомию основных сосудов и нервов данной области
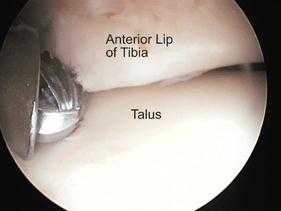
Удаление остеофитов при помощи бура
Осложнением оперативного лечения может стать повреждение поверхностного малоберцового нерва, вены сафены и дорсального сосудисто-нервного пучка стопы.
После операции разрешается ходьба с полной нагрузкой с иммобилизацией в жёстком ортезе на срок 2 недели. Затем проводится комплекс упражнений направленный на восстановление амплитуды движений, увеличение силы и наращивание мышечного баланса в течение 6-8 недель.
Результаты лечения во многом зависят от стадии заболевания на момент обращения. При 0-1 стадии, когда не выражен остеоартроз большеберцово-таранного сустава эффективность лечения достигает 90%, при начальных признаках остеоартроза она падает до 50%, а при выраженных изменениях составляет всего 25%.
Артроскопия голеностопного сустава: подготовка к операции
Артроскопия голеностопного сустава - метод, который позволяет одновременно обнаружить и вылечить патологию. Минимальное вмешательство в слаженную работу организма способствует быстрому восстановлению после операции и сводит риски рецидива к минимуму.
Особенности голеностопного сустава
Голеностопный сустав - сложное и очень подвижное сочленение костей голени и стопы. Оно состоит из большеберцовой, малоберцовой и таранной костей, мышц, связок и кровеносных сосудов. Двигаться голеностопный сустав может только во фронтальной плоскости, то есть выполнять сгибание и разгибание стопы.
Казалось бы, что стопы, на которые ежедневно давит вся масса человеческого тела с дополнительными грузами (сумки, штанги, ящики), должны быть из крепкого материала. Но нет: кости стопы у основания очень тонкие, поэтому их легко травмировать неправильной обувью, неосторожным движением, несоблюдением мер безопасности на занятиях спортом (например, недостаточный разогрев мышц перед дальнейшей работой). И если вес у всех разный, то анатомия сустава и костей почти одинакова.
Самые распространенные травмы голеностопного сустава - ушибы и растяжения связок, как результат неудачного падения или прямого силового воздействия при ушибе.
Поврежденные места болезненно реагируют на пальпацию, характеризуются отечностью, кровоизлиянием (образуются синяки) и ограничением подвижности. Сильнее по болевым ощущениям вывихи и подвывихи, которые ведут к ограничению подвижности и могут быть следствием переломов. Однако, причиной делать артроскопию они становятся редко, только в тех случаях, когда другие методы диагностики не дают результата, а лечение не приносит исцеления.
Когда назначается артроскопия
Артроскопию голеностопного сустава назначают при тяжелых травмах, отсутствии результата при консервативном лечении, отсутствии эффекта от тейпирования или эластичных бандажей на протяжении длительного времени. Процедуру назначает хирург. Поводом для операции могут послужить:
- развитие деформирующего артроза сустава или его хроническая, запущенная стадия;
- повреждения хрящевой ткани, ее отслоение;
- нестабильное состояние суставов;
- боли неясной этиологии;
- синовиты разной природы;
- хондроматоз;
- артрит;
- импинджмент-синдром.
Процедура может быть как методом диагностики, так и лечебной. Диагностика с помощью артроскопа позволяет оценить состояние сустава и его структур, определить имеющиеся патологии и состояние их развития, сделать забор тканей на анализ, уточнить имеющееся заключение.
Оперативное вмешательство нужно для иссечения отдельных фрагментов, удаления спаек, тканевых или костных разрастаний, синовиальной оболочки (полного или частичного), замены поврежденных участков, сопоставления кусочков разрушенных костей.
Подготовка к операции и противопоказания
Первую консультацию дает хирург-ортопед. Он осматривает больное место и назначает дополнительную диагностику: рентген, МРТ, ЭКГ, флюорографию. Для проведения артроскопии голеностопного сустава имеются противопоказания, поэтому врачу важно знать все о вашем здоровье.
Противопоказания делятся на две группы: относительные и абсолютные. Относительные противопоказания подразумевают предварительное лечение. Например, скрытые повреждения связок и суставной капсулы или кровоизлияние в суставную полость. К этой же группе относят соматические расстройства. Для женщин есть дополнительный пункт - операция невозможно во время менструаций.
Список абсолютных противопоказаний:
- непереносимость анестезии;
- заращение полости;
- гнойная инфекция;
- инфекционные заболевания кожи;
- патологии сердечно-сосудистой системы, сахарный диабет;
- прогрессирующая дистрофическая патология хрящевой ткани;
- ВИЧ, гепатиты;
- герпес;
- простудные заболевания.
Для обнаружения противопоказаний нужна консультация врача-терапевта, который сделает заключение на основании общего и биохимического анализа крови, мочи, теста на наличие гепатитов и ВИЧ, и показаний анестезиолога. Людям, перенесшим инфаркт или инсульт нужно посетить невролога или кардиолога.
Готовиться к операции придется не только морально, но и физически. За несколько дней до операции рекомендуется легкая диета, отказ от алкоголя за 10-15 дней и полное отсутствие пищи за 12 часов до введения наркоза. Заранее нужно позаботиться о костылях, потому что в первые послеоперационные дни исключены нагрузки на больной сустав.
Как проходит операция
Артроскопию голеностопного сустава проводят как под местным, так и под общим наркозом, в зависимости от того, насколько велик оперируемый участок и сложна проблема. От этого же зависит и время операции - от 30 минут до 3 часов.
Голень закрепляют с помощью подставки на необходимой высоте и делают несколько надрезов-доступов для введения инструментов. Так же, как и при операции на плечевой сустав, вводится физраствор для улучшения видимости аппарата. Помощник хирурга растягивает суставную щель в области голеностопа, чтобы врач мог ввести артроскоп.
Изображение с прибора транслируется на большой экран, благодаря чему можно детально исследовать сустав и околосуставное пространство.
В завершение операции, суставная полость очищается от лишней жидкости, введенной вначале, и заполняется лечебным раствором. Надрезы закрывают швами и стерильной повязкой.
Возможные осложнения
Осложнения могут наблюдаться в очень редких случаях и то больше из-за неправильно поставленного диагноза или сильно запоздалом и некачественном лечении. Например, если по какой-то причине разошлись швы, образовав открытую рану. В рану может легко попасть инфекция и вызвать воспалительный процесс. Но для того, чтобы это произошло, наверное, нужно сбежать из стационара в день операции.
Из реально существующих угроз можно назвать неправильное срастание голеностопа. Это ведет к развитию артроза и деформации суставов. Процесс сопровождается регулярными отеками, поскольку нарушается кровообращение и, как следствие, появляется хромота. Другой вариант развития событий: кровоизлияния в полость сочленения, растяжение связок и последствия наркоза (тошнота, головокружение). Обо всех ощущениях нужно сообщать врачу.
Осложнения случаются в 0,1% случаев из ста. Но самое главное, о чем стоит помнить: сухожилия, нервы и сосуды при этом остаются целы. А избежать любых осложнений очень легко: нужно строго следовать рекомендациям лечащего врача, особенно в первые недели реабилитации.
Реабилитация
Малоинвазивность процедуры позволяет довольно быстро вернуться к привычной жизни. Этому способствует лечебно-оздоровительная физкультура. Упражнения помогают укрепить мышцы и восстановить кровоток. План реабилитации сугубо индивидуален, его составляет лечащий врач, давая постепенную нагрузку на сустав и выписывая необходимые медикаменты.
Вернуться к полноценным занятиям спортом возможно спустя 3-6 месяцев, а любые риски рецидива могут быть исключены только спустя год. Способствовать эффективному восстановлению можете и вы сами, регулярно консультируясь со специалистом и занимаясь дома.
Преимущества артроскопии голеностопного сустава
Артроскопия - малоинвазивная операция. Происходит минимальное хирургическое вмешательство, что позволяет сохранить соединительные ткани целыми. Поэтому после артроскопии не остается шрамов, а сроки полной реабилитации пациента намного короче сроков после открытой операции.
Во время диагностики хирург может не только осмотреть больной участок, но и сразу провести операцию, тем самым исключается повтор процедуры и снижается нагрузка на организм, связанная с наркозом.
Цена артроскопии голеностопного сустава зависит от сложности операции и количества необходимых для реабилитации предметов: костыли, бандаж, медикаменты, дополнительные процедуры. Уточнить детали можно непосредственно при встрече с врачом или в форме для обратной связи.
На просторах интернета можно найти очень противоречивые отзывы об артроскопии голеностопного сустава. Негативный опыт часто связан с некомпетентностью врача или пренебрежительным отношением самого пациента к рекомендациям. Большинство же отмечают короткий реабилитационный период и положительный результат даже при тяжелых травмах.
Читайте также:
