Техника дорсолатерального доступа к лучевой кости по Thompson
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Представляет интерес способ остеосинтеза головки лучевой кости, предложенный группой швейцарских ученых АО [2]. В своей работе авторы предлагают классическим дорсолатеральным доступом обнажать место перелома и осуществлять репозицию костных отломков специальными узкими щипцами, использующимися в хирургии кисти, или тонкими спицами Киршнера. При наличии вдавленных областей предлагается их репонировать, а возникшие дефекты заполнять губчатой костью из расположенного рядом надмыщелка. Стабилизация достигается шурупами 1,5 мм или 2,0 мм, которые вводят в различных плоскостях и на разных уровнях с погружением их головок в хрящ суставной поверхности (рис. 1).
Однако, как показывает лечебная практика, данный метод хорош для крупнооскольчатых переломов головки лучевой кости, хотя довольно часто мы сталкивались с многооскольчатыми переломами и переломами шейки лучевой кости. В этих случаях оперировать методом, описанным выше, затруднительно, поскольку фиксация мелких осколков одними лишь винтами нестабильна, а в случаях переломов шейки лучевой кости-фиксация головки невозможна.
Головка лучевой кости является важнейшим элементом локтевого сустава и в известной степени определяет его функционирование. Данный сустав является очень важным для верхней конечности, поскольку, благодаря в том числе и ему, человек адаптирован к ручному труду. Мы считаем, что для сохранения функции локтевого сустава необходимо стремиться к максимально возможному восстановлению его анатомии. Это создает оптимальные условия для восстановления качества жизни пациента. Поэтому поиск способов разрешения проблемы остеосинтеза головки и шейки лучевой кости представляется весьма актуальным. Решение ее возможно посредством применения конструкций, обеспечивающих стабильную фиксацию в том числе и мелких отрепонированных отломков головки лучевой кости, что позволит применять раннюю ЛФК и максимально быстро восстановить качество жизни пациента.
В нашей клинике был предложен и разработан метод остеосинтеза оскольчатых переломов головки и шейки лучевой кости, который предполагает использование накостных мини-фиксаторов «Aesculap», применяемых в лечении переломов костей кисти (подана заявка на патент).
За основу метода нами был принят способ остеосинтеза, предложенный группой АО (Швейцария) [2]. Доступ к месту перелома осуществляем по Кохеру на разгибательной поверхности предплечья непосредственно над головкой лучевой кости, ориентируя разрез с учетом хода глубокой ветви лучевого нерва. Операцию выполняем под гемостатическим жгутом. После вскрытия плечелучевого сустава мягкие ткани аккуратно отделяем от поврежденной головки, при этом обращаем особое внимание на проходящую рядом глубокую ветвь лучевого нерва. Кольцевидная связка пересекаеми берем на держалки. При выделении отломков по возможности сохраняем их питание и осуществляем репозицию непосредственно в ране, без отсечения питающих тканей, что, по нашим наблюдениям, существенно влияет на сроки консолидации и отдаленные результаты.
Временную фиксацию репонированных костных фрагментов головки, как и группа АО, мы выполняем тонкими спицами Киршнера, что предотвращает раскол мелких отломков. Возникающие анатомические дефекты мы по возможности заполняем губчатой костью из расположенного рядом надмыщелка или локтевого отростка.
Для стабилизации отрепонированной головки и фиксации ее к лучевой кости используем накостные минификсаторы с шурупами, применяемые для остеосинтеза мелких костей.
При этом, как правило, для достижения удовлетворительной стабилизации перелома достаточно 2, реже 3 пластинок для создания опорной конструкции, напоминающей по своему виду «корзинку». После стабилизации перелома восстанавливаем кольцевидную связку, тщательно ушиваем суставную капсулу, мягкие ткани и кожу. Операционную рану дренируем резиновыми (перчаточными) полосками. После операции обязательна косыночная иммобилизация, ограничивающая движение в локтевом суставе, сроком на 2- 4 недели в зависимости от стабильности остеосинтеза(рис 2).
Теги: шейка лучевой кости
234567 Начало активности (дата): 17.08.2020 16:08:00
234567 Кем создан (ID): 989
234567 Ключевые слова: головка, шейка лучевой кости, перелом, наружная фиксация, методика АО, эндопротезирование
12354567899
Оперативные доступы к костям. Общие принципы экстра- и интрамедуллярного остеосинтеза.
Остеосинтез - соединение костных отломков с обнажением места перелома - является наиболее распространенной операцией.
Выделяют следующие виды остеосинтеза:
1. Экстрамедуллярный - фиксацию отломков производят с помощью проволочных лигатур (костный бандаж), шурупов, металлических пластинок (металлоостеосинтез);
2. Интрамедуллярный- отломки фиксируют введением в костномозговой канал металлических и прочих конструкций (спиц, гвоздей, штифтов). В зависимости от способа введения штифта различают:
* антеградный интрамедуллярный остеосинтез (штифт вводят со стороны проксимального отломка по направлению к линии перелома);
* ретроградный интрамедуллярный остеосинтез (штифт вводят в проксимальный отломок со стороны перелома, сопоставляют отломки и забивают штифт в обратном направлении).
Возможно использование для фиксации костных отломков костных трансплантатов (костный остеосинтез). Преимущества - отсутствие необходимости в повторной операции для удаления фиксаторов и ускорение регенерации кости в области перелома.
В зависимости от возможной локализации переломов, нами отработаны оперативные доступы.
I. В области плеча;
а) К проксимальному эпифизу плечевой кости.
Делали дугообразный краниолатеральный разрез кожи, фасции от нижней трети ости лопатки до верхней части плечевой кости. Акро-миальную.часть дельтовидной мьщщы раздвигали каудально, чтобы выделить сухожилия заостной и малой круглой мышц. Изолировали сухожилие заостной мышцы, рассекали его вблизи прикрепления к плечевой кости и скрывали суставную капсулу по кривой линии головки плечевой кости.
б) К диафизу плечевой кости.
Доступ осуществляли с латеральной стороны плеча и техника зависела от локализации перелома в проксимальной средней или дис-тальной частях диафиза: .
- проксимо-латеральяай доступ к проксимальной части диафи-за плечевой кости выполняли разрезом кожи, фасции от большого латерального бугорка по краниальному краю плечевой кости до ее средней части, на 2-3 см ниже зоны возможного излома; тупым путем раздвигали плечеголовную мышцу кракиально и поднадкостнично отделяли акро-миальну» часть дельтовидной мышцы от се лопаточной и начальной частей латеральной головки трехглавой мышцы плеча;
- дасто-латеральный доступ к дистальной части диафиза плечевой кости осуществляли разрезом кожи, фасция от середины плеча ниже дельтовидного рельефа до латерального надмыщелка (локтевого сустава^ отделяли плечеголовную мышцу и дистальную часть поверхностной грудной мшцы от их прикрепления к плечевой кости, раздвигая их кранкально; тупым путем отпрепаровывали плечевую мышцу и раздвигали ее каудально или кранкально вместе с лучевым нервом и лате-ральной головкой трехглавой мышцы плеча.
в) К дистальному эпирязу плечегой кости:
-' латеральный доступ - дугообразный разрез кожи, фасция по оси конечности; далее отделяли лучевой разгибатель запястья от латеральной головки трехглавой мышцы плеча, последнюю раздвигали кверху; по ходу мышечных еолокон расслаивали плечевую мышцу, отделяли локтезуэ мышцу от надмыщелка и надблокового гребня, обнажая зону перелома;
- медиальный доступ выполняли разрезом кожи по оси конечности между серединой плеча я предплечья; после рассечения подкожной фасция изолировали локтевой нерв и тщательно выделяли сосудисто-нервный пучзк (плечевая-артерия, вена и срединный нерв), расположенный кзади двуглавой мышцы плеча; доступ к дисталыюй части диафиза плечевой кости расположен между нижней частью медиальной головка трехглавой и двуглавой мышцами плеча.
2, В области предплечья.
а) К проксимальной головке и верхней части диафиза лучевой кости.
Разрез кожи выполняли на латеральной сторона'конечности от латерального надмыщелка плечевой кости, следуя по ее краниальной поверхности до верхней четверти кости. После рассечения фасции предплечья по межмышечной перегородке, тупым путем отделяли лучевой разгибатель запястья от общего разгибателя пальцев, выделяя глубокую ветвь лучевого нерва, которая проходит под супинатор, и рассекали сухожилие общего разгибателя и плечелучевую связку вблизи их прикрепления к надмыщелку.
б) К диафизу лучевой кости.
Разрез кожи и фасции предплечья выполняли на кранио-меди-альной стороне конечности по межмышечной перегородке между круглым пронатором и лучевым разгибателем запястья, выделяя срединный сосудисто-нервный пучок (срединные артерия, вена и нерв), лимфатический коллектор. Для обнажения кости отслаивали лучевую головку глубокого сгибателя пальцев и квадратный пронатор от самой кости.
в) К дистальной трети диараза лучевой кости.
Разрез коки выполняли на дорсолатеральной стороже предплечья параллельно общему направлению лучевой кости от ее нижней половины до запястного сустава. После рассечения фасции, ветвя .
поверхностной артерии, лучевого нерва и добавочную вену раздвигали медиально и для обнажения диафиза отделяли сухожилия лучевого разгибателя запястья, общего разгибателя пальцев и длинного абдуктора большого пальца от костей предплечья.
Кафедра травматологии и ортопедии
ОПЫТ ЗАМЕЩЕНИЯ ГОЛОВКИ ЛУЧЕВОЙ КОСТИ МОНОПОЛЯРНЫМ ЭНДОПРОТЕЗОМ
ССЫЛКА ДЛЯ ЦИТИРОВАНИЯ:
1 В. Н. БОРОВКОВ, 1 Г. В. СОРОКИН, 2 А. А. ОРЛОВ
1 Городская клиническая больница No 71, Москва
2 Научно-исследовательски й институт обще й патологии и патофизиологии РАМН, Москва
Представлено клиническое исследование применения монополярных протезов головки лучевой кости по поводу свежих оскольчатых переломов III типа по Mason за период 2010-2012 гг. Результаты оценены у 5 пациентов: у 3 они оказались хорошими, у 2 - удовлетворительными, плохих результатов не было.
ключевые слова: головка лучевой кости, перелом, эндопротезирование.
Presented clinical trial of monopolar radial head prosthesis over fresh comminuted fractures of type III by Mason for the period 2010 to 2012. e results were assessed in 5 patients: 3 they were good, in 2 - satisfactory, poor results were not.
Key words: head of radius, fracture, joint replacement, arthroplasty.
Введение
Головка лучевой кости играет важную роль в стабильности локтевого сустава. Доля аксиальной нагрузки, которую испытывает плечелучевой сустав, составляет 60% [7]. Удаление поврежденной головки лучевой кости приводит к перераспределению нагрузок на плечелоктевой сустав, перенапряжению локтевой коллатеральной связки и, в конечном итоге, вальгусной нестабильности и остеоартрозу локтевого сустава. Наличие сопутствующего повреждения связочного аппарата, например в результате вывиха, значительно увеличивает риск этих осложнений [3]. Отсутствие головки лучевой кости у взрослых при наличии неповрежденной межкостной мембраны не приводит к нарушениям соотношения длины локтевой и лучевой костей, но неблагоприятно отражается на биомеханике ротационных движений. большинство больных с удаленной головкой лучевой кости испытывают дискомфорт в дистальном лучелоктевом суставе.
За последнее десятилетие появились работы, в которых авторы приводят ближайшие и отдаленные результаты замены удаленной головки лучевой кости моноблочным и биполярным имплантатом. Количество наблюдений невелико - несколько десятков больных. Отдаленные сроки результатов операции колеблются от одного года до 8 лет [1].
Материалы и методы
За период с 2010 по 2012 гг. в 1-ом травматологическом отделении городской клинической больницы No71 города Москвы выполнено 5 эндопротезирований головки лучевой кости. Все больные поступили в стационар по ургентным показаниям и имели оскольчатые переломы головки лучевой кости III типа по Mason, которые не подлежали реконструкции, что составляет 19% всех повреждений головки лучевой кости (рис. 1) [9].
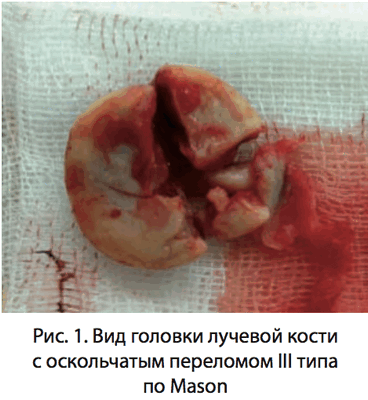
У 3 пациентов перелом головки лучевой кости сопровождался сопутствующим повреждением связочного аппарата локтевого сустава с вывихом предплечья. Вправление вывиха предплечья проводили сразу после поступления больного в стационар. Оперативное лечение выполнялось на 3-5 сутки (рис. 2).
Всем пациентам был установлен монополярный эндопротез головки лучевой кости liverpool (Biomet) на костном цементе. Это протез из сплава ti/CoCr с универсальным покрытием MaCroBond. Особенностью данного протеза является то, что для его установки можно использовать как цементную, так и бесцементную фиксацию.
Протез состоит из моноблока ножки и головки. Суставная поверхность протеза имеет наклон 10 о для лучшего соответствия естественной оси лучевой кости. Ножка протеза офсетная для максимального сходства с углом изгиба лучевой кости и имеет покрытие MaCroBond, которое увеличивает степень фиксации протеза, а также способствует более быстрому врастанию костной ткани. Эндопротез головки лучевой кости liverpool (Biomet) имеет широкий диапазон размеров, что позволяет подобрать необходимый размер индивидуально для каждого пациента. Стабильность локтевого сустава после имплантации монополярного протеза выше, чем биполярного [6].
Оперативная техника отличается простотой. Артротомию локтевого сустава выполняли из на- ружного доступа по Кохеру. После удаления от- ломков головки лучевой кости восстанавливали ее форму и определяли размеры. При помощи специ- ального направителя и осциляторной пилы на рас- стоянии 1 см от шейки лучевой кости выполняли ровный срез проксимального конца лучевой кости. Правильным считался срез, плоскость которого была перпендикулярна продольной оси проксимального конца лучевой кости. Далее с помощью рашпилей костный канал лучевой кости подготавливали под размер ножки эндопротеза. При помощи пробников подбирали высоту и диаметр головки. При этом проверяли амплитуду сгибания-разгибания и ротации предплечья.
Важным моментом является анатомическая ориентация протеза относительно кости. Он должен располагаться кпереди и кнаружи. Ориентиром является крестик на боковой поверхности головки, который должен совпадать с латеральным краем лучевой кости.
После примерки устанавливали протез нужного размера. Для фиксации протеза мы использовали костный цемент. После застывания цемента и окончательной проверки амплитуды движений в локтевом суставе рану плотно послойно ушивали (рис. 3).
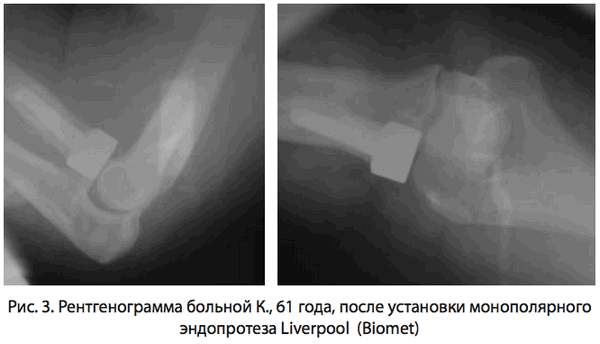
больным с изолированным переломом головки лучевой кости движения в локтевом суставе разрешали через 5-7 дней после операции, а пациентам с сопутствующим вывихом предплечья накладывали гипсовую повязку на срок до 3 недель.
результаты
Результаты эндопротезирования головки лучевой кости прослежены в сроки от 6 месяцев до 1,5 лет. Согласно оценке результатов по функциональной шкале MEPS плохие результаты лечения не получены. хороший результат получен у 3 пациентов (60%), удовлетворительный - у 2 пациентов (40%) (рис. 4). Согласно литературным данным, отдаленные результаты эндопротезирования головки лучевой кости распределяются следующим образом: отличные и хорошие результаты - у 66%, удовлетворительные - у 22%, плохие - у 13% пациентов [2, 4, 5, 9]. Подобные статистические данные объясняются тем, что анализ результатов наблюдения проводился авторами в среднем за 8 лет и учитывались как свежие, так и застарелые повреждения головки лучевой кости [8, 10].
Заключение
Замена головки лучевой кости эндопротезом показана при лечении больных с оскольчатыми перелома головки лучевой кости III типа по Mason, когда восстановление ее невозможно.
Во всех остальных случаях следует стремиться к сохранению головки лучевой кости, так как она играет важную роль в стабильности локтевого сустава. Лучшие отдаленные результаты следует ожидать у больных, которым операцию эндопротезирования головки лучевой кости выполняли в ближайшие сроки после получения травмы. А монополярные протезы, в частности фирмы Biomet, могут служить оптимальным решением эндопротезирования головки лучевой кости.
Список литературы
1.Жабин г.и., Федюнина С.Ю., амбросенков а.В., Бояров а.а. Замещение головки лучевой кости биполярным эндопротезом // Травматология и ортопедия России. 2011. No1. С. 42-46.
2.Скороглядов а.В. и др. Отдаленные результаты эндопротезирования головки лучевой кости у больных с многооскольчатыми переломами головки лучевой кости // Сборник тезисов IX съезда травматологов-ортопедов. Саратов, 2010. Т. I. С. 564.
3.Ashwood N., Bain G., Unni R. Management of Mason type-III radial head fractures with a titanium prosthesis, ligament repair, and early mobilization // J. Bone Joint Surg. 2004. Vol. 86-A. P. 274-280.
6. Moon J.-G. et al. Radiocapitellar joint stability with bipolar versus monopolar radial head prostheses // J. Shoulder Elbow Surg. 2009. Vol. 18. P. 779-784.
7. Morrey B. e elbow and its disorders. Philadelphia, london, New york: w.B. Saunders company, 2000. 3 ed . 934 p.
8. Popovic N., lemaire V., Georis C., Gillet P. Midterm results with a bipolar radial head prosthesis: radiographic evidence of loosening at the bone-cement interface // J. Bone Joint Surg. 2007. Vol. 89-A. P. 2469-2476.
9. Van Riet R., Morrey B., O’Driscoll S., van Glabbeek F. Associated injuries complicating radial head fractures: a demographic study // Clin. orthop. 2005. Vol. 441. P. 351- 355.
10. Shore B. et al. Chronic posttraumatic elbow disorders treated with metallic radial head arthroplasty // J. Bone Joint Surg. 2008. Vol. 90-A. P. 271-280.
Контактная информация
Григорий Валентинович Сорокин - кандидат медицинских наук, врач травматолог-ортопед 1-го травматологического отделения МбУЗ «Городская клиническая больница No71».
Орлов андрей алексеевич - доктор медицинских наук, профессор, заведующий лабораторией трансляционной медицины НИИ общей патологии и патофизиологии РАМН
Переломы лучевой кости руки в типичном месте
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося.
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости - «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита - это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов.
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней - локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку.
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах.
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.
Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.
Распространенное у обывателя понятие «вправление перелома» -неверное. Устранение смещения отломков правильно называть -репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:
После операции:
До операции:
После операции
Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 - 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Перелом лучевой кости руки (Перелом луча в типичном месте)

Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
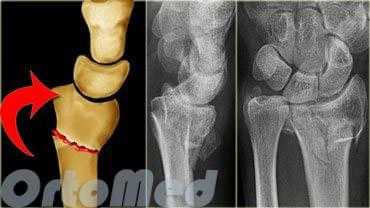
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося.
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
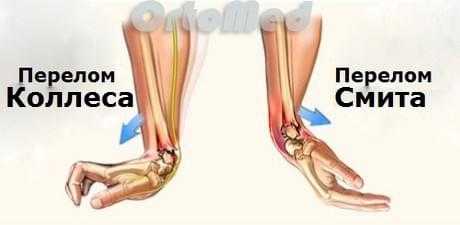
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости - «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита - это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
- Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
- Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
- Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
- Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов.
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней - локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку.
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
- Немедленную боль;
- Кровоизлияние;
- Отек;
- Крепитация отломков (хруст);
- Онемение пальцев (редко);
- Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) используются в диагностике сложных переломов дистального отдела лучевой кости, для оценки сочетанных повреждений, а также для предоперационного и послеоперационного ведения.
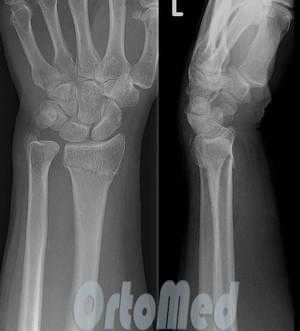
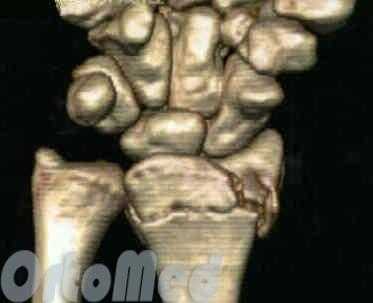
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.
Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча

Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.
Распространенное у обывателя понятие «вправление перелома» - неверное. Устранение смещения отломков правильно называть - репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами.
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
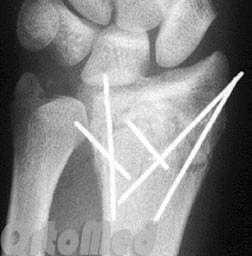
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: концы спиц остаются над кожей, для того чтобы спицу можно было удалить после срастания перелома; риск инфицирования раны и проникновение инфекции в область перелома; длительное ношение гипсовой повязки 1 месяц; невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
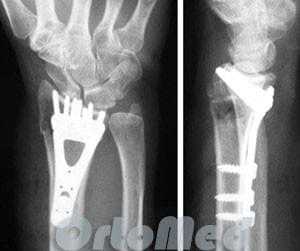
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Ход операции продемонстрирован на видео:
Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе. К тому же не обязательно нашение гипсовой лонгеты, т.к. металлоконструкция удерживает отломки в парвильном положении достаточно жестко, что исключает смещение при движениях.
Аппараты внешней фиксации
Используются в основном при открытых переломах лучевой кости, т.к. перелом считается условно инфицированным и имеются противопоказания для погружного остеосинтеза (т.е. с использованием пластин и винтов). При любых открытых переломах луча в типичном месте операцию нужно выполнить как можно скорее (в течение 6-8 часов после травмы). Мягкие ткани области перелома и кости должны быть тщательно промыты растворами антисептиков. Рана зашивается и выполняется установка аппарата внешней фиксации.
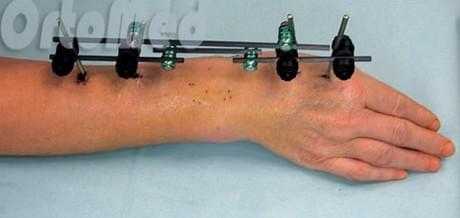
Но есть врачи (ярые приверженцы данных методик), которые используют их при любых видах переломов лучевой кости запястья.
Аппарат устанавливается на 4-6 недель, за это время происходит достаточное сращение перелома.
Плюсы: малая травматичность, быстрота, отсутствие большого разреза (выполняется через проколы кожи по 2-3 мм.
Минусы: такие аппараты не дешевое удовольствие, концы стержней остаются над кожей; риск инфицирования кожи вокруг; неудобство в перевязках и обработке ран; невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
- это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
- Нагноение в области металлоконструкции (крайне редко);
- Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 - 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Читайте также:
- Алгоритм ведения родов при нарушении сердечной деятельности плода.
- Диагностика аберрантных арахноидальных грануляций синусов твердой мозговой оболочки по КТ, МРТ
- Малые ядерные РНК (UмяРНК) и малые ядерные рибонуклеопротеидные частицы (мяРНП)
- Диагностика травматического расслоения внутричерепной артерии по КТ, МРТ, ангиограмме
- Специфика операций на легких. Реконструктивные вмешательства
