Техника, этапы медиального оперативного доступа к локтевому суставу (хирургического доступа)
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Представлено описание наиболее часто используемых доступов при внутрисуставных переломах костей, образующий локтевой сустав; отмечены преимущества и недостатки каждого доступа, указаны и обоснованы предпочтения авторов в выборе конкретного доступа.
Ключевые слова
Полный текст
oid process of the ulna, Kocher approach, forearm extensors. Переломы костей локтевого сустава составляют около 7% всех переломов у человека [1]. Основным методом лечения этих повреждений на сегодняшний день является открытая репозиция и внутренняя фиксация. Особое, зачастую недооцениваемое, значение в результате операции играет хирургический доступ. Правильно выбранный доступ, с одной стороны, должен обеспечить максимально возможную визуализацию зоны перелома, условия для репозиции и установки фиксатора, с другой - быть щадящим для тканей и безопасным для сосудов и нервов. Основными внешними анатомическими ориентирами области локтевого сустава являются: локтевой отросток, наружный и внутренний надмыщелки плеча и дистальное сухожилие двухглавой мышцы плеча. К внутренним ориентирам следует отнести локтевой, лучевой и срединный нервы, плечевую артерию, локтевую и лучевую коллатеральные связки. Локтевой нерв в средней трети плеча лежит кзади в медиальной межмышечной перегородке, дистальнее проходит вдоль внутреннего края трехглавой мышцы, далее - в кубитальном канале, кзади от наружного надмыщелка плеча, кнаружи и кпереди от связки удерживателя кубитального канала. Дистальнее нерв проникает между двумя мышечными головками локтевого сгибателя запястья и выходит на предплечье, располагаясь кнутри и кпереди от мышцы глубокого сгибателя пальцев и кнаружи и кзади от мышцы локтевого сгибателя запястья. Лучевой нерв переходит на переднюю поверхность плеча в нижней трети, прободая его наружную межмышечную перегородку примерно на 10 см проксимальнее наружного надмыщелка. Дистально располагается кпереди от наружного надмыщелка, между плечевой и плечелучевой мышцами. На уровне плечелучевого сочленения нерв делится на двигательную (глубокую) и чувствительную (поверхностную) ветви. Поверхностная ветка дистальнее лежит кпереди от плечелучевой мышцы. Глубокая ветка прободает мышцу супинатора между ее глубокой и поверхностной головками. Срединный нерв в дистальных отделах плеча лежит в медиальной межмышечной перегородке кнутри от плечевой артерии, кпереди от локтевого нерва. В локтевой ямке располагается кнутри от сухожилия двухглавой мышцы. Плечевая артерия лежит между нервом и сухожилием. Срединный нерв входит на предплечье под краем апоневроза двухглавой мышцы (lacertus fibrosus), прободая мышцу пронатора между ее поверхностной и глубокой головками. Плечевая артерия проникает в область локтевого сустава из медиального межмышечного пространства, располагаясь кнаружи от срединного нерва и кнутри от сухожилия двухглавой мышцы. Артерия сопровождается двумя комитантными венами. В локтевой ямке лежит кпереди от плечевой мышцы, кнаружи от срединного нерва. На уровне шейки лучевой кости делится на лучевую и локтевую артерии. На уровне локтевого сустава отдает две основные ветви: • нижнюю локтевую коллатеральную артерию, которая отходит на 3 см проксимальнее внутреннего надмыщелка плечевой кости; • лучевую возвратную артерию, отходящую кнаружи на 1-2 см проксимальнее деления плечевой артерии и анастомозирующую с коллатеральной лучевой артерией. Лучевая коллатеральная связка начинается от наружного мыщелка плеча и прикрепляется к кольцевидной связке и супинаторной бугристости локтевой кости. Самую заднюю часть связки иногда выделяют как отдельную структуру, определяя ее как наружную локтевую коллатеральную связку [2]; последняя в длину составляет 20 мм, в ширину - 8 мм. Связка обеспечивает стабильность сустава во всех положениях, будучи в состоянии постоянного натяжения. Локтевая коллатеральная связка состоит из передней, задней и поперечной порций. С точки зрения стабильности сустава, передняя порция связки является основной. Она начинается от передненижней поверхности основания внутреннего надмыщелка и прикрепляется к медиальной бугристости венечного отростка локтевой кости. Связка составляет в ширину 4-5 мм и в длину около 20 мм. Выбор хирургического доступа определяется характером перелома, методом предполагаемого остеосинтеза, профессиональными предпочтениями хирурга. Наиболее часто вмешательства выполняются в связи с переломами дистального эпиметафиза плечевой кости, головки лучевой кости, локтевого и венечного отростка локтевой кости. Доступы при переломах дистального метаэпифиза плечевой кости Данные переломы составляют примерно треть всех переломов костей, образующих локтевой сустав, или около 2% от всех переломов костей у человека [3]. Наиболее часто используемой классификацией переломов дистального метаэпифиза плеча является классификация АО [4]. Хотя ее сложно назвать простой и удобной для клинического применения, она предусматривает выделение трех основных типов переломов: внесуставных, неполных внутрисуставных и полных внутрисуставных. В данной статье мы будем говорить только о внутрисуставных переломах, однако все основные доступы, используемые при операциях по поводу полных внутрисуставных переломов, на наш взгляд, близки и применимы при внесуставных повреждениях. Главные различия в доступах к дистальному концу плечевой кости состоят в мобилизации разгибательного аппарата предплечья. При этом основным кожным доступом, за редким исключением, является заднесрединный. При этом важно, чтобы линия разреза проходила на 2 см от вершины локтевого отростка. Подфасциально мобилизуют трехглавую мышцу и ее сухожилие до медиальной и латеральной межмышечных перегородок с визуализацией соответствующих колонн плечевой кости. С внутренней стороны выделяют локтевой нерв, берут его на широкую эластичную держалку, концы которой скрепляют сосудистой клеммой или нитью. Фиксация их любым зажимом недопустима из-за возможного тракционного повреждения нерва. Остеотомия локтевого отростка описана W. MacAusland 100 лет назад и считается классической [5]. Остеотомию выполняют в зоне самой глубокой вырезки локтевого отростка, которая не покрыта хрящом. Чаще всего используют шевронную остеотомию (в форме «V») с острием, направленным дистально [6]. Это позволяет легче выполнить репозицию и добиться большей стабильности остеосинтеза. Проксимальный фрагмент отростка вместе с трехглавой мышцей отводят проксимально (рис. 1). После остеосинтеза плечевой кости выполняют фиксацию и локтевого отростка стягивающим проволочным швом и спицами, пластиной или винтом. Достоинства: хороший доступ к суставной поверхности, удобство установки фиксаторов. Недостатки: возможное несращение или замедленное сращение локтевого отростка, выстояние под кожей расположенного имплантата (спиц и проволоки). Доступ с продольным рассечением трехглавой мышцы [7]. При этом доступе посередине продольно рассекают сухожилие трехглавой мышцы с переходом дистально на локтевой отросток и надкостницу локтевой кости. Все ткани отделяют от локтевой кости поднадкостнично на протяжении ее проксимальной четверти. Капсулу сустава также рассекают продольно. После остеосинтеза трехглавую мышцу ушивают узловыми рассасывающимися швами. Достоинства: возможность использования при открытых переломах, когда проксимальный фрагмент плечевой кости расслаивает сухожилие трехглавой мышцы. Недостатки: ограниченная визуализация суставной поверхности плечевой кости, возможная слабость разгибания предплечья. Доступ с отсечение-отведением трехглавой мышцы («Triceps Sparing») [8]. Мобилизацию трехглавой мышцы проводят со стороны кубитального канала. Мышцу отсекают поднадкостнично от локтевой кости, полностью отделяя ее вместе с фасцией, покрывающей разгибатели кисти и пальцев. Мобилизацию осуществляют до тех пор, пока разгибательный аппарат не удается полностью сместить кнаружи от наружного надмыщелка. Для этого требуется отсечь от локтевой кости проксимальную часть прикрепления локтевой мышцы. После остеосинтеза разгибательный аппарат фиксируют к локтевой кости чрескостными швами. Достоинства: позволяет выполнить эндопротезирование локтевого сустава при невозможности остеосинтеза, что актуально у пожилых пациентов. Недостатки: нарушение целостности разгибательного аппарата с последующим возможным развитием его слабости, неполный доступ к суставной поверхности плечевой кости. Доступ с отсечением трехглавой и локтевой мышц (TRAP - triceps-reflecting anconeus pedicle) [9]. Доступ во многом аналогичен предыдущему. Отличием заключается в том, что трехглавая мышцы полностью отделяется от локтевой кости вместе с локтевой мышцей с формированием треугольного мышечно-фасциального лоскута на проксимальной ножке. Мобилизацию этого лоскута заканчивают на 10 см дистальнее локтевого отростка. Для точной идентификации положения фиксации разгибательного аппарата рекомендуется забирать лоскут с костной пластинкой на вершине локтевого отростка (рис. 2). Достоинства: возможность эндопротезирования, сохранение функции локтевой мышцы как наружного стабилизатора локтевого сустава. Недостатки: такие же, как и в предыдущем доступе. Доступ с отведением трехглавой мышцы [10]. При этом доступе диссекцию проводят на уровне медиальной и латеральной межмышечных перегородок. Трехглавую мышцу и сухожилие полностью отделяют от плечевой кости с сохранением только ее прикрепления к локтевому отростку. Отведение сухожилия кзади, кнаружи и кнутри позволяет осмотреть большую часть суставной поверхности плечевой кости (рис. 3). Трудность представляет репозиция внутрисуставных переломов блока и головчатого возвышения плеча. Достоинство: сохранность разгибательного аппарата предплечья. Недостатки: ограниченный обзор передней части суставной поверхности плечевой кости. Предпочтение авторов. Методом выбора при большинстве типов переломов является доступ с отведением трехглавой мышцы. В некоторых случаях мы дополняем его продольным рассечением сухожилия трехглавой мышцы. При особо сложных внутрисуставных переломах выполняем доступ с остеотомией локтевого отростка. Доступы при переломах головки лучевой кости Переломы головки лучевой кости составляют около 3% всех переломов человека или 33% переломов области локтевого сустава [11]. Основной является классификация Mason, в которой выделяют три типа перелома [12]. Оперативное лечение по современным представлениям подразумевает удаление головки, остеосинтез или эндопротезирование. В данной статье мы коснемся только остеосинтеза, который применяем при II и III типах переломов. Описано два основных кожных доступа при остеосинтезе головки лучевой кости: • наружный (Kocher) - разрез по ходу промежутка между локтевой мышцей и локтевым разгибателем кисти. Разрез над местом межмышечного доступа не требует мобилизации кожи (рис. 4). • задненаружный - разрез на 1 см кнаружи от вершины локтевого отростка вдоль края гребня локтевой кости. Для межмышечного доступа требуется мобилизация кожно-жирового лоскута. Это позволяет сохранить чувствительность кожи дистальнее разреза. Для доступа к суставу после рассечения кожи требуется сформировать окно в толще мышц-разгибателей. Предложено несколько доступов: Доступ Kocher (13) предполагает разделение промежутка между локтевой мышцей и мышцей локтевого разгибателя запястья. После разделения мышц продольно вскрывают капсулу сустава и рассекают круглую связку. Достоинства: позволяет визуализировать и восстановить лучевую коллатеральную связку в случае ее повреждения. Недостатки: доступ к передней части головки затруднен большой массой мышц, что зачастую требует их большего продольного рассечения. Доступ через мышцу общего разгибателя пальцев осуществляют на уровне средней трети мышечного брюшка примерно на 1,5-2 см кпереди доступа Kocher. Продольно разделяют волокна мышцы и капсулу. Достоинства: хороший доступ к головке лучевой кости, позволяющий удобно позиционировать пластины, винты или протез. Недостатки: невозможно восстановить лучевую коллатеральную связку. Предпочтение авторов: мы используем кожный и внутренний доступ по Kocher. Он менее травматичен для мышц предплечья и позволяет при необходимости восстановить коллатеральную связку. Доступы при переломах венечного отростка локтевой кости Переломы венечного отростка - одна из наиболее сложных проблем при травмах локтевого сустава. Эти переломы стали активно обсуждаться как объект остеосинтеза только в последнее десятилетие [14, 15]. Согласно классификации O`Driscoll и соавт. [16] выделяют три типа: I тип - поперечный перелом вершины отростка; II тип - перелом вершины включающий передне-внутреннюю суставную поверхность отростка; III тип - перелом на уровне основания отростка. Для остеосинтеза венечного отростка описано два кожных доступа. Заднемедиальный доступ. Разрез выполняют по линии кожной проекции хода локтевого нерва, начиная на 5 см проксимальнее вершины внутреннего надмыщелка и заканчивая не менее чем на 8 см дистальнее последнего на предплечье. Кожный-фасциальный лоскут мобилизуют кпереди. Мышцы разводят по ходу локтевого нерва на протяжении не менее 6 см с сохранением двигательных ветвей последнего к мышце локтевого сгибателя запястья. Основную часть мышц сгибателей пальцев отводят кпереди. После этого доступной осмотру оказывается внутренняя поверхность венечного отростка с крепящейся к нему передней порцией медиальной коллатеральной связки. При необходимости лучшего осмотра венечного отростка возможно частично отсечь общее сухожилие сгибателей от внутреннего надмыщелка с последующей его рефиксацией. Частичное иссечение передней капсулы сустава позволяет хорошо визуализировать венечный отросток и выполнить его остеосинтез. Достоинства: хорошая визуализация венечного отростка, особенно его переднемедиальной поверхности; возможность использовать разные варианты фиксации перелома, в том числе и пластины. Недостатки: большой кожный разрез и значительная мобилизация мышц и локтевого нерва. Наружный доступ. Основным показанием к использованию данного доступа является так называемая «печальная триада», когда сочетаются переломы венечного отростка, головки лучевой кости и вывих костей предплечья. Выполняют кожный и межмышечный доступ в локтевой сустав по Kocher. В случае, если возможно произвести остеосинтез головки лучевой кости и сделать это интракорпорально, то выполнить фиксацию венечного отростка не получится. Если возможен только экстракорпоральный остеосинтез головки или показано ее протезирование (эта ситуация встречается в большинстве случаев «печальной триады»), то после извлечения ее фрагментов достигается хорошая визуализация наружной поверхности венечного отростка. Достоинства: малотравматичный доступ с возможностью выполнить остеосинтез и венечного отростка и головки лучевой кости из одного доступа. Недостатки: глубокое расположение отростка в ране исключает использование пластин для его фиксации, поэтому возможно использовать только винты или трансоссальный шов. Доступ через перелом локтевого отростка. В случае многооскольчатых переломов проксимального конца локтевой кости, когда сочетаются перелом локтевого и венечного отростков, выполняют стандартный строго задний доступ к локтевому отростку. После отведения проксимального фрагмента локтевого отростка обычно удается хорошо осмотреть весь венечный отросток и выполнить его фиксацию винтом или трансоссальным швом. После этого выполняют остеосинтез локтевого отростка.
Об авторах
Валентина Анатольевна Калантырская
И. О Голубев
ФГБУ «Центральный научно-исследовательский институт травматологии и ортопедии им. Н.Н. Приорова» Минздрава России, Москва, РФ
доктор мед. наук, зав. отделением микрохирургии и травмы кисти ЦИТО им. Н.Н. Приорова.
Список литературы
© ООО "Эко-Вектор", 2015
Доступы к локтевому суставу
Задний поднадкостничный доступ по Фарабефу. Локтевой сустав.
Положение больного - на спине, рука на груди. Разрез длиной до 12 см проходит по заднесрединной линии плеча над вершиной локтевого отростка, идет далее по гребню локтевой кости книзу. Разрез может быть слегка выпуклым кнаружи, что позволяет избежать образования кожного рубца непосредственно над локтевым отростком. Трехглавую мышцу рассекают продольно вместе с надкостницей. Кость скелетируют поднадкостнично (рис. 1, а).
Задний оперативный доступ по Кемпбеллу. Локтевой сустав.
Положение больного - на спине, рука согнута и лежит на груди. Производят слегка изогнутый разрез кожи, затем из апоневроза трехглавой мышцы выкраивают треугольный лоскут, основание которого расположено у локтевого отростка. После отведения лоскута вниз волокна трехглавой мышцы раздвигают продольно (рис. 1, б). При этом открывается широкий доступ к задней поверхности локтевого сустава. Вскрытие капсулы сустава позволяет произвести необходимые манипуляции на суставных поверхностях плечевой, лучевой и локтевой костей. Сухожилие трехглавой мышцы ушивают при сгибании сустава, при этом его фактически удлиняют.
Задний трансолекраноновый оперативный доступ описал Kisselbaum (1952). Локтевой сустав.

Делают подковообразный разрез, выпуклая часть которого расположена в дистальном направлении. Оба вертикальных плеча разреза проходят у мыщелков плечевой кости, поперечная часть - на 2-3 см дистальнее суставной щели. После рассечения кожи и подкожной жировой клетчатки осторожно рассекают апоневроз и под защитой желобоватого зонда выделяют локтевой нерв. Обнаженный нерв анестезируют и отводят кнутри. С обеих сторон олекранона рассекают мягкие ткани и суставную капсулу. Локтевой отросток перепиливают ближе к основанию и вместе с мышцами отводят проксимально (рис. 1, в). При этом широко обнажаются дистальный отдел плечевой кости и элементы локтевого сустава. К недостаткам доступа относится необходимость выполнять остеосинтез: имеется также опасность развития остеоартрита.
1. Задние доступы к локтевому суставу.
а - по Фарабефу; б - по Кэмпбеллу; в - трансолекраноновый.
Широкий задний доступ по Брайену - Морри. Локтевой сустав.
Этот оперативный доступ к локтевому суставу используют при переломах мыщелков и дистального конца плечевой кости, переломах локтевого отростка, застарелых вывихах предплечья. В отличие от доступа по Кэмпбеллу в данном случае не рассекают сухожилие трехглавой мышцы. Положение больного - на здоровом боку. Срединный разрез кожи производят по задней поверхности плеча и предплечья на 9 см проксимальнее и 7 см дистальнее локтевого сустава. Выделяют локтевой нерв. Медиальную порцию трехглавой мышцы отделяют от плечевой кости в зоне разреза. Поверхностную фасцию предплечья рассекают дистально примерно на 6 см с внутренней стороны локтевого отростка. Периост и фасцию тщательно отделяют как единое целое, идя изнутри кнаружи. Сухожильные волокна, которые вплетаются в локтевой отросток, тщательно отделяют, чтобы не нарушить связь трехглавой мышцы с периостом и фасцией. Локтевой сустав при этом должен быть разогнут, чтобы уменьшилось натяжение трехглавой мышцы. По завершении отделения трехглавой мышцы от локтевого отростка оставшуюся часть разгибательного механизма отводят тупо. При необходимости обнажения головки лучевой кости производят дополнительный разрез и субпериостально отсепаровывают локтевую мышцу от проксимального конца локтевой кости. Заднюю часть капсулы локтевого сустава обычно отслаивают вместе с периостом и сухожилием трехглавой мышцы. Проксимальную часть локтевого отростка можно резецировать. При этом хорошо виден блок плечевой кости. По завершении операции трехглавую мышцу подшивают к проксимальному отделу локтевой кости. Затем ушивают остальные мягкие ткани.
Наружный доступ. Локтевой сустав.
Обнажают верхушку наружного надмыщелка и в параолекраноновой части разреза отыскивают межмышечное пространство между трехглавой мышцей, расположенной сзади, и длинным лучевым разгибателем запястья и плечевой мышцей - спереди. Обнаружив это пространство, проникают в него снизу вверх и таким образом обнажают наружный край плечевой кости. Манипуляции следует производить осторожно, чтобы не повредить лучевой нерв. Общее сухожилие мышц предплечья отделяют от наружного надмыщелка. Затем сухожилие отводят в дистальном направлении, после чего обнажают капсулу сустава (рис. 2).
Чрезнадмыщелковый наружный доступ по Гурьеву - Шестерне. Локтевой сустав.

В ЦИТО разработан и многократно применялся с хорошим результатом наружный чрезнадмыщелковый оперативный доступ к локтевому суставу. Доступ малотравматичен и обеспечивает широкий осмотр переднего отдела локтевого сустава, особенно если необходимо производить манипуляции на короновидном отростке.
2. Наружный доступ (а, б) к локтевому суставу.
Положение больного - на спине, рука - на столике. Разрез мягких тканей начинают на 6-8 см проксимальнее локтевого сустава и проводят по наружному краю сухожилия трехглавой мышцы. На уровне локтевого сустава (щели) разрез овально изгибают и проводят по контуру разгибателей кисти. Рассекают фасцию. Между волокнами плечелучевой и трехглавой мышц проникают до плечевой кости. Трехглавую мышцу отводят кзади, плечелучевую мышцу - кпереди и кнутри. Долотом отсекают наружный надмыщелок плечевой кости. Толщина фрагмента должна быть около 10 мм. Этот фрагмент вместе с прикрепляющимися к нему разгибателями кисти смещают кпереди и кнутри, постепенно проникая в локтевой сустав. При этом вместе с мягкими тканями смещаются глубокая ветвь лучевого нерва, срединный нерв и локтевая артерия. В результате этого открывается широкий доступ к головке лучевой кости, головчатому возвышению, лучевой вырезке локтевой кости, кольцевидной связке, короновидному отростку локтевой кости. Завершающим элементом операции является остеосинтез наружного надмыщелка плеча винтом Тер-Егиазарова.
Передний доступ. Локтевой сустав.
Передненаружный оперативный доступ. Локтевой сустав.
Положение больного - на спине, рука отведена. Кожный разрез начинают приблизительно на расстоянии 5 см над наружным надмыщелком, ведут по переднему краю плечелучевой мышцы и затем книзу на протяжении около 10 см, обходя снаружи локтевую ямку. Подкожные вены или рассекают между лигатурами, или мобилизируют и отводят. Затем рассекают фасцию и определяют передний край плечелучевой мышцы, который остается снаружи, и наружный край двуглавой мышцы, который остается внутри. Между этими мышцами проникают тупым путем вглубь, причем плечелучевую мышцу отводят кнаружи, а плечевую - кнутри, пока не дойдут до плечевой кости. На дне раны находится лучевой нерв. Его следует обнажить и отвести на резиновой держалке. После того как отведут кнутри двуглавую мышцу, под ней открывается наружная часть плечевой мышцы. Между этими мышцами проходит мышечно-кожный нерв, а ниже уровня сустава он выходит латеральнее сухожилия двуглавой мышцы. Рассекают надкостницу по ходу наружного края
плечевой мышцы, который поднимают вместе с надкостницей и отводят. При этом обнажается также передненаружная часть капсулы. Разрезав ее, проникают до наружного мыщелка плеча и головки лучевой кости (рис. 3). Доступ довольно травматичен.
3. Линия разреза при передненаружном доступе к локтевому суставу.
Внутренний чрезнадмыщелковый доступ. Локтевой сустав.
Положение больного - на спине, рука отведена и лежит на подставке. Производят разрез на протяжении 5 см в проксимальном и дистальном направлении от внутреннего надмыщелка. Локтевой нерв освобождают и отводят кзади на держалке. Надмыщелок вместе с прикрепленными к нему сухожилиями сгибателей отсекают и отводят книзу и кнаружи. Капсулу сустава вместе с волокнами мышц - сгибателей кисти и пальцев - смещают кнаружи и книзу. При этом обнажается дистальный отдел плечевой кости. Доступ позволяет сместить локтевую артерию и срединный нерв, не обнажая их. После манипуляций на элементах локтевого сустава рану ушивают. Требуется остеосинтез отсеченного внутреннего надмыщелка.
Доступ к головке лучевой кости. Локтевой сустав.
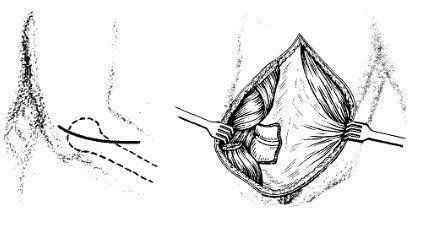
Положение больного - на спине, рука отведена, лежит на боковом столике, согнута в локтевом суставе и пронирована. Кожный разрез начинают со стороны наружного надмыщелка плечевой кости и ведут косо книзу и кнутри. Разрез кожи длиной приблизительно 10 см проводят от локтевого отростка по гребню локтевой кости. Кожу слегка отделяют, рассекают подкожную фасцию и надкостницу по линии кожного разреза. С медиальной стороны открываются косые волокна локтевой мышцы (m. anconeus). С другой стороны расположены волокна локтевого разгибателя запястья и супинатора. Их тоже отделяют субпериостально и отводят кнаружи. Распатор необходимо двигать сверху вниз по локтевой кости. Капсулу рассекают продольно и обнажают головку лучевой кости (рис. 4). При резекции головки лучевой кости следует осторожно обойти подъемником вокруг шейки лучевой кости и на этом уровне долотом произвести резекцию (рис. 5). Супинатор вместе с глубокой ветвью лучевого нерва остается вне операционного поля и нерв не травмируется.
4. Линия разреза при заднем доступе к головке лучевой кости.
5. Задний доступ к головке лучевой кости и верхней трети локтевой кости.
Доступ к головке лучевой кости по Каплану. Локтевой сустав.
Положение больного - на животе, рука, находящаяся в абдукционном положении, лежит на подставке. Кожу рассекают по латеральной стороне локтевой области, начиная на 2,5-3,5 см выше надмыщелка, разрез ведут вниз, приблизительно на 5 см ниже уровня локтевого сустава. Послерассечения кожи и фасции проникают между плечелучевой мышцей и длинным лучевым разгибателем запястья, который отводят в латеральном направлении. Под этим слоем мышц находится супинатор. Глубокую ветвь лучевого нерва, которая проходит через супинатор, берут на держалку. Капсулу сустава вскрывают непосредственно проксимальнее супинатора. В результате открывается доступ к головке лучевой кости (рис. 6). Доступ применяют, если необходимо произвести ревизию глубокой ветви лучевого нерва наряду с вмешательством на головке лучевой кости.
6. Доступ к головке лучевой кости по Каплану.
Т.А. Ревенко, В.Н. Гурьев, Н. А. Шестерня
Операции при травмах опорно-двигательного аппарата
Артротомия
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Обнажение сустава и вскрытие его полости производится хирургическим путем, и данная манипуляция в ортопедической и травматологической хирургии определяется как артротомия, которая может проводиться различными оперативными доступами. [1]
Показания
Показаниями к артротомии является необходимость любой операции на суставах, требующей доступа к их структурам - для хирургического устранения имеющихся у пациентов проблем, в частности:
- перелома сустава, при котором нужна открытая репозиция костных отломков и их внутренняя фиксация в правильном положении;
- разрыва связок - для их реконструкции;
- скопления гнойного экссудата в суставной сумке при воспалительных суставных заболеваниях. Например, артротомия при гнойном артрите или синовите любого сустава, гнойном бурсите коленного сустава, плечевого или локтевого суставов проводится для удаления гноя из суставной полости - дренирования, когда нет улучшения после артроцентеза (внутрисуставной пункции).
Без широкого хирургического доступа к суставу не обойтись:
- при удалении остеофитов, фрагментов костей и хряща, внутрисуставной кисты или опухоли;
- когда требуется иссечение синовиальной оболочки - синовэктомия суставов, к которой могут прибегать в случаях ревматоидного и реактивного артрита, остеартроза, остеохондроматоза;
- в случаях проведения внутрисуставного артродеза - искусственной стабилизации сустава при его деформации или патологической подвижности;
- при артропластике - восстановлении подвижности сустава у пациентов с анкилозами или врожденными дефектами сочленения;
- если предполагается установка суставных имплантатов - эндопротезирование суставов.
Подготовка
Как правило, оперативное вмешательство на суставах проводится в плановом порядке, поэтому все необходимые обследования проходят на этапе выявления и определения имеющихся у пациентов проблем - клинической диагностики суставов - и выбора стратегии лечения. Часто ортопедическая хирургия становится неизбежной при отсутствии эффекта медикаментозной и физиотерапии. [2]
Перед операцией с артротомией, выполняемой в условиях клинического стационара, подготовка обязательно включает уточнение состояния конкретного сустава, для чего проводится его предоперационная визуализация: рентген, УЗИ, КТ или МРТ.
Также пациенты сдают общий анализ крови; анализы на гепатит, RW и ВИЧ; коагулограмму и общеклинический анализ синовиальной жидкости.
За неделю до срока операции следует прекратить прием антикоагулянтов, в том числе, содержащих ацетилсалициловую кислоту, а последний прием пищи должен быть не менее, чем за 10-12 часов до операции.
К кому обратиться?
Техника проведения артротомии
Техника проведения данной хирургической манипуляции зависит от конкретного диагноза, цели вмешательства и применяемой хирургом методики доступа на различных суставах, имеющих свои особенности костной и связочной анатомии. [3]
Для обезболивания операции (с учетом ее объема и локализации) используют как общий наркоз, так и регионарную или местную анестезию.
Артротомия тазобедренного сустава
Для хирургического дренирования при септическом артрите тазобедренного сустава или выполнения синовэктомии в случаях синовита тазобедренного сустава применяются такие стандартные доступы к нему, как: артротомия по Смиту-Петерсену - передний (илиофеморальный) доступ; переднебоковой доступ Уотсона-Джонса; заднебоковой доступ по Лангенбеку - с разрезом мягких тканей от задней верхней подвздошной ости к большому вертелу (бугру вверху бедренной кости - Trochanter major) и вскрытия суставной капсулы Т-образным рассечением.
При тотальном эндопротезировании тазобедренного сустава распространены задний, прямой передний и прямой боковой доступы. Например, прямая боковая артротомия тазобедренного сустава представляет собой разрез, который хирург начинают делать на 3 см ближе от средней трети большого вертела, продолжает по линии бедренной кости до ее бугра (на несколько сантиметров не доходя до него); надрез кожи и подкожных тканей производится до Fascia lata (широкой фасции бедра), которая также продольно надрезается перед боковым выступом Trochanter major. Далее - чтобы добраться до капсулы сустава - обнажаются ягодичные мышцы (m. gluteus medius и m. gluteus maximus) с их разделением путем тупой диссекции на уровне большого вертела.
Артротомия коленного сустава
В зависимости от диагноза и цели оперативного вмешательства артротомия коленного сустава может проводиться разными техниками: по Лангенбеку, Тилингу, Текстору. [4]
Так, артротомия по Текстору выполняется путем поперечного разреза дугообразной формы, который начинается у одного мыщелка бедренной кости и заканчивается у противоположного - ниже надколенника (коленной чашечки), с пересечением связок надколенника (Retinaculum patellae mediale и Ligamentum patellae).
Двумя продольными разрезами по бокам коленной чашечки выполняется артротомия по Войно-Ясенецкому или артротомия через боковой парапателлярный доступ.
При разрыве мениска, для удаления коленной чашечки, а также для проведения тотальной артропластики в случаях остеоартроза коленного сустава (гонартроза) для доступа к суставу используют медиальную парапателлярную артротомию. При этом делаются четыре разреза: два передних продольных - по обеим сторонам коленной чашечки, один через боковую поддерживающую связку и еще один продольный - выше края верхней части надколенника до середины границы Tuberculum medialis (медиального бугорка большеберцовой кости). [5]
Артротомия голеностопного сустава
Хирургическая фиксация перелома со смещением в области наружной или внутренней лодыжки признается наиболее адекватным оперативным лечением, обеспечивающим нормальную биомеханику голеностопного сустава после таких травм.
Оперативные подходы при артротомии голеностопного сустава: передний (медиальный) и переднебоковой, латеральный и заднебоковой.
При переднем доступе производится рассечение кожи и подкожной клетчатки над суставом по средней линии голени - вдоль большеберцовой (os tibia) и малоберцовой (os fibula) костей с вертикальным рассечением апоневроза голени между сухожилиями длинных разгибателей пальцев и большого пальца стопы - с выделением и защитой ветвей малоберцового нерва (кожных и глубоких), а также сосудов тыльной части стопы. Разрез может быть произведен медиальнее сухожилия передней большеберцовой мышцы с его боковым отведением (вместе с сосудисто-нервным пучком). Затем надрезается суставная капсула и обнажается сустав.
Боковая артротомия голеностопного сустава выполняется разрезом перед или сзади латерального края малоберцовой кости с его продолжением между мышцами голени - m. peroneus tertius (малоберцовой) и m. peroneus longus (длинной малоберцовой).
Артротомия с задним доступом - через разрез по заднебоковой границе пяточного (ахиллова) сухожилия до места его прикрепления к пяточной кости; также могут быть произведены два продольных разреза - с обеих сторон ахиллова сухожилия. Применение данной техники дает хирургу подход к дистальному концу большеберцовой кости, задней части голеностопного сустава, заднему концу таранной кости и таранно-пяточному суставу.
Артротомия плечевого сустава
Открытие полости сустава для проведения дренирования, согласно клиническому опыту, является более эффективным методом лечения септического артрита плечевого сустава, также к артротомии прибегают в случаях застарелого или привычного вывиха плеча.
Передняя артротомия плечевого сустава (по Лангенбеку) или дельтопекторальный доступ осуществляется разрезом, который начинается от передней поверхности латерального конца лопаточной кости (акромиона) далее спускается примерного на 8 см по переднему краю среднего пучка дельтовидной мышцы плеча (m. deltoideus) - с рассечением фасции (до суставного сухожилия) и разделением мышцы тупой диссекцией. Суставная сумка обнажается после растяжения мышечных волокон и рассечения проходящего через плечевой сустав длинного сухожилия caput longum (длинной головки) двуглавой мышцы плеча (m. biceps brachii).
Доступ к плечевому суставу может быть переднелатеральным, когда разрез также начинается от акромиона, но далее идет вниз по внутреннему краю двуглавой мышцы плеча - по ее медиальной борозде (sulcus bicipitalis medialis).
Артротомия локтевого сустава
При артротомии локтевого сустава по методике Лангенбека мягкие ткани на тыльной поверхности сустава разрезаются продольно - от нижней трети плечевой кости (humerus) до верхней трети предплечья; отросток локтевой кости (olecranon) пересекают поперечно и отсекается медиальный надмыщелок плечевой кости.
Артротомия может проводиться рассечением между задней мышцей предплечья - локтевым разгибателем запястья (m. extensor carpi ulnaris) - и локтевой мышцей (m. anconeus). Разрез проходит по линии, соединяющей латеральный надмыщелок плечевой кости и границу между проксимальной и средней третями локтевой кости (ulna). Разрез растягивают и надрезают общую фасцию разгибателя запястья; обнажают сухожилие верхней части локтевой мышцы, отсоединяют начало локтевого разгибателя запястья от латерального надмыщелка и оттягивают мышцы - чтобы обнажить переднебоковую поверхность суставной капсулы. Ее надрезают по переднему краю лучевой коллатеральной связки локтевого сустава (collaterale radiale) - от бокового надмыщелка до кольцевой связки лучевой кости.
Медиальный эпикондилит (Локоть гольфиста)

Медиальный эпикондилит широко известен как локоть гольфиста. Но это не означает, что только игроки в гольф страдают этим недугом. Но гольф является частой причиной медиального эпикондилита. Многие другие повторяющиеся движения также могут привести к эпикондилиту:
- Броски;
- Занятия спортом;
- Использование различных типов ручных инструментов;
- Последствия травм локтевого сустава.
Любая деятельность, использующая активно мышцы предплечья может вызвать симптомы эпикондилита. Эпикондилит — дегенеративно-дистрофический процесс в месте прикрепления мышц к надмыщелку плечевой кости.
Анатомия локтевого сустава
Почему заболевание называется медиальный эпикондилит?
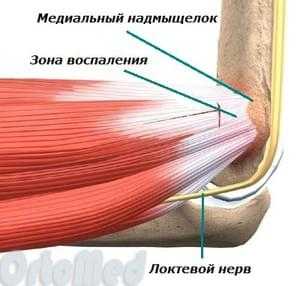
Эпикондилит (epicondylitis, в переводе с латинского epicondylus - надмыщелок + окончание itis указывает на воспалительный процесс). Боль, которая определяется на внутренней «косточке» локтя - медиальном надмыщелке. Мышцы сгибатели запястья и пальцев располагаются на предплечье и прикрепляются к медиальному надмыщелку посредством сухожильной части. И в месте прикрепления эти ткани часто испытывают большие нагрузки при вышеперечисленных условиях. В следствие этого развивается микровоспаление, повреждение и естественно боль, отек.
Причины медиального эпикондилита локтевого сустава
Чрезмерная нагрузка на мышцы и сухожилия предплечья являются наиболее распространенной причиной развития эпикондилита. Определенные виды деятельности (профессиональной) могут вызвать воспаление в зоне прикрепления мышц к надмыщелку. Эта деятельность не обязательно должна быть связана со спортивными нагрузками.
В некоторых случаях симптомы локтевого эпикондилита не связаны с воспалением.
Вместо воспалительных клеток, тело производит тип клеток, называемых фибробластами. Когда это происходит, коллаген теряет свою силу. Он становится хрупким и может разрушаться. Каждый раз, когда коллаген разрушается, тело реагирует на это образованием рубцовой ткани в сухожилии. В конце концов, сухожилие утолщается от дополнительной рубцовой ткани.
В сухожилиях предплечья образуются небольшие разрывы, которые регенерируются рубцовой тканью. Рубцовые ткани не обладают такой прочностью и не могут полностью восстановить структуру сухожильной части.
Медиальный эпикондилит - симптомы
Основные симптомы локтя гольфиста:
- Боль у медиального надмыщелка локтя. Боль обычно начинается у медиального надмыщелка и может распространяться вниз по предплечью;
- Сгибание пальцев, сгибание кисти в запястье могут усилить боль;
- Ощущение снижения силы хвата, когда Вы носите предметы или сжимаете руку в кулак.
Лечение медиального эпикондилита локтевого сустава
Врач выслушает жалобы пациента, внимательно осмотрит. Вам нужно будет ответить на вопросы о характере боли, как боль отражается на вашей обычной деятельности и были ли у Вас травмы локтя.
Так же используются специальные тесты на растяжение соответствующих мышц, что помогает в уточнении диагноза.
Возможно, врач попросит Вас выполнить рентгенографию локтевого сустава, для исключения костной патологии или последствий травмы, которую Вы могли забыть. Рентгеновский снимок так же может показать, есть ли обызвествление (отложения кальция) в месте прикрепления сухожилий к надмыщелку, что говорит о длительной воспалительной реакции в этом месте, в следствие хронической травмы.
Симптомы медиального эпикондилита очень похожи на состояние, которое называется локтевой туннельный синдром . Это заболевание вызванное сдавлением локтевого нерва. В кубитальном канале: между локтевым отростком, медиальным надмыщелком и связкой.
Консервативное лечение локтевого медиального эпикондилита
В случаях, когда сухожилие воспаляется, консервативное лечение медиального эпикондилита локтевого сустава обычно эффективно в течение четырех-шести недель с момента появления симптоматики. Тогда лечение ограничивается 1-им месяцем. Но если воспаление носит хронический характер и пациент долгое время не предпринимал попытки к лечению, то полное восстановление может занять до шести месяцев.
Суть консервативного лечения локтя гольфиста сводится к сохранению коллагена от дальнейшего разрушения. Цель состоит в том, чтобы помочь сухожилию восстановиться.
- НПВП (Нестероидные противовоспалительные препараты):
Если проблема вызвана воспалением, для начала назначаются нестероидные противовоспалительные препараты. Они многим известны: «Нимесил», «Найз», «Кеторол», «Нурофен» и др.
Принимать препарат любой из препаратов по 1 таблетке 2 раза в день, обязательно после еды, но не более 5 дней, т.к. препараты пагубно влияют на слизистую оболочку желудка. Препараты противопоказаны пациентам с язвенной болезнью желудка или 12-перстной кишки.
При неэффективности данной терапии назначаются стероидные препараты.
- Инъекции стероидными противовоспалительными препаратами.
Стероидные препараты принудительно уменьшают воспаление в очаге. Иногда две или три инъекции выполняются в течение недели, если однократное введение не увенчались успехом. Инъекции стероидов во многом эффективны, но несут некоторые риски. В случае многократного частого введения снижается прочность сухожилий (коллагеновых волокон), вплоть до разрыва. Самый распространенный и эффективный препарат при лечении медиального эпикондилита - «Дипроспан»
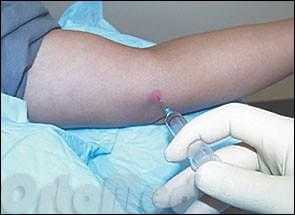
Выполняется блокада Дипроспаном.
- Иммобилизация: Ортез на локтевой сустав

В экстракорпоральной ударно-волновой терапии используют аппарат производящий ударные волны, которые проникают через кожу в зону воспаления (на болезненную область) надмыщелка. Основное его положительное воздействие - это улучшение микроциркуляции. За счет этого воспаленные ткани быстрее заживают и восстанавливаются. Как правило выполняется 4-6 процедур. Частота выполнения -1 раз в неделю. Это время нужно, чтобы организм самостоятельно начал справляться с воспалением, после того как УВТ «подтолкнула» его улучшением кровоснабжения.
Основное противопоказание для УВТ:
- Гнойное воспаление в зоне терапии
Хирургическое лечение медиального эпикондилита
Иногда консервативное лечение локтевого эпикондилита не в состоянии избавить человека от заболевания, или хотя бы уменьшить боль. В этих случаях выполняется операция.
Во время операции хирург выполняет доступ к сухожильной части мышц сгибателей предплечья в проекции прикрепления их к медиальному надмыщелку. Операция выполняется под местной или проводниковой анестезией и пневможгутом на плечевой кости, для того чтобы не допустить даже малейшего кровотечения. Иначе будет невозможно отличить здоровую ткань сухожилия от рубцовой ткани. Именно эту рубцовую ткань хирург должен аккуратно удалить.
В некоторых случаях только удаления рубцовой ткани недостаточно для излечения. Поэтому прибегают к операции «Релиз сухожилия»
Сухожилие отсекается от места прикрепления к медиальному надмыщелку. Отделяется рубцовая ткань от здоровых волокон сухожилия, удаляются участки обызвествления сухожилия (отложения кальция). Далее сухожилие подшивается к фасции близлежащей мышцы (фасция - это ткань покрывающая мышцы и органы по всему телу).
Операция выполняется в амбулаторных условиях, это означает, что вам не придется остаться в больнице, а уйти домой через 30минут после операции.
После операции
Восстановление после операции при медиальном эпикондилите занимает от одного до трех месяцев.
Сразу после операции локтевой сустав иммобилизируют (ограничивают движения) фиксируя в съемном ортезе, который держит руку согнутой под углом 90 градусов.
Через несколько дней после операции, пациент начинает постепенно разрабатывать локтевой сустав и мышцы сгибатели, наращивая с каждым днем амплитуду движений. Активная реабилитация начинается примерно через две недели после операции. И так до полного восстановления.
Хирургическое лечение эпикондилита 34 000 р.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте .
Хирург поликлиники. Эпикондилит

Амбулаторно-поликлиническая практика предполагает необходимость обладать большим объемом знаний. Порой кажется, что здесь информационный багаж в разы больше коллег из стационара. Это не ущемление стационарных врачей, скорее констатация факта, вытекающего из нескольких ключевых положений:
- ограничение по времени;
- ограничение по доступности и своевременности лабораторно-инструментальной диагностики;
- большой поток пациентов различных направлений одного профиля или разных профилей;
- отсутствие консультации узконаправленных специалистов по требованию в амбулаторных условиях.
В связи с этим тот же хирург поликлинического звена должен разбираться, как в нозологиях своего уровня, так и в заболеваниях «стационарных». Так как у большинства ординаторов и специалистов, которые обучались по специальности «Общая хирургия», нет подобных знаний, решили рассказать о том, с чем сталкиваются поликлинические хирурги и как они справляются.
Первой достаточно частой нозологией амбулаторного хирургического профиля, о которой мы сегодня поговорим, является эпикондилит. Что это такое и как с этим справляться — читайте дальше.
Эпикондилит
Эпикондилит — это тип заболевания опорно-двигательного аппарата, при котором воспаляется надмыщелок плечевой кости. Учитывая, что надмыщелков два, собственно сам эпикондилит подразделяется на:
- медиальный, или «локоть гольфиста»;
- латеральный, или «локоть теннисиста».
Исходя из классификации выше, разберем оба этих варианта.
Медиальный эпикондилит
Медиальный эпикондилит относится к хроническому тендинозу сгибателей и пронаторов запястья, которые прикрепляются к медиальному надмыщелку. Медиальный эпикондилит чаще всего возникает из-за повторяющихся пронации предплечья или сгибания запястья.
Хотя это называется эпикондилитом, более подходящим описанием, особенно в хронических условиях, будет эпикондилез или эпикондилалгия. Современная литература показывает, что основным процессом, по-видимому, является дегенерация и образование грануляционной ткани, которое упоминается как ангиофибробластная гиперплазия или тендиноз без окончательного воспалительного процесса. Однако следует отметить, что нет четких доказательств того, что на ранних стадиях заболевания нет воспалительного компонента.
Медиальный эпикондилит в первую очередь вызван повторяющимся напряжением, связанным с частыми захватами с нагрузкой, пронацией предплечья и/или сгибанием запястья. В спортивном мире его можно увидеть у спортсменов-метателей (бейсбольных питчеров, метателей копья), игроков в гольф, теннисистов, боулеров, скалолазов, лучников и тяжелоатлетов, однако чаще всего это происходит у гольфистов. Интенсивные вальгусные силы во время поздних фаз взвода и ускорения броска или поздних фаз удара в гольф непосредственно перед и во время контакта с мячом или землей способствуют распространению явления медиального эпикондилита среди спортсменов.
Хотя заболевание часто ассоциируется со спортсменами, оно также распространено среди населения в целом: обычно наблюдается у плотников, коммунальных рабочих, мясников и работников предприятий общественного питания. Медиальный эпикондилит часто вызывается плохой механикой тела, неправильной техникой и/или неадекватным оборудованием или инструментами.
Факторы риска развития медиального эпикондилита включают курение, диабет, ожирение и задачи, требующие повторяющегося сгибания запястья или пронации предплечья в течение как минимум двух часов в день.
Пациенты при медиальном эпикондилите обычно жалуются на боль в медиальном отделе локтя, которая усиливается от действий, в частности от захвата, метания и сгибания/пронации предплечья. После придания покоя конечности симптомы обычно проходят. Боль чаще всего развивается постепенно, но может быть острой в начале из-за травмы. Иногда пациенты испытывают иррадиирующую боль в предплечье или запястье. Пациенты могут жаловаться на усиление боли после утреннего пробуждения и нередко указывают на сопутствующее онемение в области локтевого нерва из-за его анатомического расположения кзади от медиального надмыщелка внутри локтевого канала.
В зависимости от остроты появления боли при осмотре локтя могут быть признаки отека или эритемы, хотя в большинстве хронических случаев медиального эпикондилита видимые признаки при осмотре ограничены. Болезненность при пальпации обычно наиболее заметна на расстоянии 5-10 мм от медиального надмыщелка в месте прикрепления сгибателя-пронатора. Боль обычно усиливается при сгибании и пронации запястья с сопротивлением, при этом пронация запястья с сопротивлением является наиболее характерным симптомом при обследовании.
Учитывая достаточно характерную симптоматику, диагноз может быть установлен клинически на основании анамнеза и физикального обследования, поэтому дальнейшее диагностическое обследование не всегда необходимо. Однако в условиях, когда клиническая картина не является однозначной, визуализация может помочь подтвердить предполагаемый диагноз медиального эпикондилита, а также исключить альтернативную этиологию.
На простых рентгенограммах можно увидеть кальцификацию сухожилий сгибателей-пронаторов или тракционные остеофиты. Магнитно-резонансная томография (МРТ) обычно считается золотым стандартом диагностики медиального эпикондилита. Результаты МРТ, характерные для медиального эпикондилита, — утолщенное влагалище сухожилия общего сгибателя с повышенной интенсивностью сигнала. МРТ также может помочь исключить другие внутрисуставные патологии или патологии мягких тканей.
Ультразвуковое исследование (УЗИ) имеет чувствительность и специфичность 95,2 и 92 %, соответственно, для диагностики медиального эпикондилита. Наиболее частыми находками при УЗИ являются очаговые гипоэхогенные изменения сухожилия общего сгибателя, утолщение сухожилия, частичные или полные разрывы, неоваскуляризация с использованием допплера и корковые нарушения в медиальном надмыщелке. Ультразвук также позволяет проводить исследования динамической визуализации, которые могут добавить дополнительные преимущества в отношении оценки подвывиха локтевого нерва и нестабильности локтевых коллатеральных связок при вальгусном стрессе.
У пациентов, обследование которых предполагает наличие локтевого неврита или нейропатии, электромиография и исследования нервной проводимости могут быть полезными дополнительными диагностическими инструментами.
Безоперационное лечение является основой лечения медиального эпикондилита.
Первоначальное облегчение боли достигается с помощью ограничения физических нагрузок и приема нестероидных противовоспалительных средств (НПВС). При использовании НПВС предпочтительны препараты местного действия, но если используются пероральные НПВС, следует использовать курс от 10 до 14 дней, чтобы ограничить возможные побочные эффекты/осложнения.
Некоторым пациентам помогает фиксация, которая выполняется с помощью противодействующего ортеза. Ночная повязка на запястье также может предотвратить стресс, вызванный положением во сне. Альтернативой традиционной фиксации является наложение кинезиологической ленты. Хотя исследования исходов при медиальном эпикондилите ограничены, было замечено преимущество использования кинезиологической ленты при латеральном эпикондилите.
Пациентам с медиальным эпикондилитом следует активно заниматься ЛФК. Первая цель — установить полный безболезненный диапазон движений. Затем следуют растяжка и прогрессивные изометрические упражнения. По мере того, как состояние пациента продолжает улучшаться, к программе добавляются упражнения с сопротивлением. Общая цель — увеличить мышечную силу, превышающую силу до травмы. Как только пациент может выполнять повторяющиеся упражнения без дискомфорта, он снова возвращается к занятиям спортом.
Было показано, что инъекции кортикостероидов помогают облегчить симптомы в краткосрочной перспективе (до шести недель после инъекции), но не было никакой разницы по сравнению с контролем в долгосрочной перспективе (через 3 и 12 месяцев после инъекции). Пролотерапия, инъекции богатой тромбоцитами плазмы (PRP), аутокрови и ботулотоксина также могут быть полезны при лечении эпикондилита. Однако большинство исследований было сосредоточено на лечении латерального эпикондилита, и необходимы дальнейшие исследования для определения общей эффективности.
NB! Следует проявлять осторожность при любой инъекции в случае медиального эпикондилита, учитывая близость целевого участка к локтевому и медиальному передне-плечевому кожным нервам. Рекомендуется по возможности использовать ультразвуковую навигацию при проведении процедуры.
Операция обычно не требуется. Однако, если в течение 6-12 месяцев не наблюдается пользы от вышеуказанного консервативного лечения, можно рассмотреть возможность хирургического лечения. Учитывая близость к локтевому нерву, предпочтительна открытая хирургическая техника. Оперативное лечение включает в себя санацию дегенерированного сухожилия, высвобождение сухожилия сгибателя на медиальном надмыщелке и кортикальное сверление надмыщелка для увеличения кровоснабжения. Если есть сопутствующая локтевая нейропатия, транспозиция также выполняется во время операции. После операции в первую неделю рекомендуют покой и наложение шин, чтобы уменьшить боль и отек. Терапию начинают через 7-10 дней после операции, чтобы увеличить объем пассивных движений. Через 3-4 недели после операции вводятся легкие изометрические упражнения. Программа прогрессивного укрепления обычно начинается от 6 до 12 недель. Примерно через 3-6 месяцев пациенты постепенно возвращаются к занятиям спортом.
Латеральный эпикондилит
Боковой эпикондилит или теннисный локоть — распространенное заболевание, которым по оценкам страдают от 1 до 3% взрослых [1]. Боковой эпикондилит — это заболевание, которое связано с чрезмерной перегрузкой сухожилий, соединенных с латеральным надмыщелком, и повторяющимися движениями. Принято считать, что диагноз латерального эпикондилита является клиническим, и большинство пациентов должны лечиться в рамках первичной медико-санитарной помощи с направлением к узким специалистам только в определенных обстоятельствах.
Как и при медиальном эпикондилите, большое значение в диагностике латерального эпикондилита играют клиническая картина и результаты объективного обследования.
Внешний вид области латерального надмыщелка обычно ничем не примечателен, пальпация латерального надмыщелка вызывает точечную болезненность. Активные и пассивные движения локтя, запястья и пальцев могут быть ничем не примечательными. Однако провокационные тесты, включая разгибание запястья с сопротивлением при полностью разогнутом локте и сопротивление разгибанию пальцев, приводят к болевым ощущениям. Может быть отмечено снижение силы захвата на пораженной стороне, но важно выполнить полное неврологическое обследование конечности, чтобы помочь дифференцировать эпикондилит от синдромов защемления нерва.
Существуют также специальные тесты для выявления латерального эпикондилита. Наиболее чувствительные и специфические из них: тест Милля (рис. 1) и тест Модсли (рис. 2).

Рисунок 1 | Тест Милля, а) в начальном положении; b) в конечном положении
Тест Милля: пациента, удерживающего запястье слегка вытянутым и согнутым в локте при преобразовании предплечья, просят выполнить супинационное движение, преодолевая сопротивление врача. При попытке преодолеть сопротивление появляется боль в области латерального надмыщелка.

Рисунок 2 | Тест Модсли
Тест Модсли: экзаменатор сопротивляется разгибанию третьего пальца руки, локоть пациента согнут на 90 °, а предплечье в положении пронации. При попытке преодолеть сопротивление появляется боль в области латерального надмыщелка.
Лечение латерального эпикондилита производится в поликлиническом звене, однако, в некоторых случаях может быть необходима консультация ортопеда (при появлении одного или нескольких из критериев ниже):
- диагностическая неопределенность;
- тяжелое функциональное нарушение;
- сохранение симптомов, несмотря на 6-12 месяцев лечения.
Относительно методов визуализации и инструментальной диагностики все идентично медиальному эпикондилиту, потому этот момент дублировать не будем.
Основные методы лечения латерального эпикондилита: покой, НПВС, инъекции кортикостероидов, физиотерапия и фиксация. Из них отдых и избегание деятельности, которая может вызвать обострение симптомов, часто являются методами лечения первой линии, несмотря на небольшое количество клинических доказательств их эффективности [2].
Показания для инъекций кортикостероидов ограничены. Рандомизированное контролируемое исследование Bisset et al (2006) пришло к выводу, что инъекции кортикостероидов не дают значительного преимущества по сравнению с отдыхом в течение 52-недельного периода [3]. Они также обнаружили, что у пациентов, получавших инъекции кортикостероидов, частота рецидивов была намного выше, чем у пациентов, получавших физиотерапию (72 против 8 %), хотя иногда это может быть полезно в краткосрочной перспективе.
Также было показано, что инъекции не имеют эффекта и даже задерживают выздоровление у некоторых пациентов [4], поэтому не рекомендуется использовать инъекции стероидов в качестве терапии первой линии в первичной медико-санитарной помощи. Физиотерапия и реабилитация являются основными методами лечения при хроническом боковом эпикондилите и превосходят консервативное лечение только через шесть недель. Хотя стандартного режима не существует, объем ЛФК и физиотерапии для пациента с эпикондилитом, скорее всего, будет включать упражнения на растяжку и укрепление, концентрическую и эксцентрическую тренировку мышц, ультразвуковую терапию; также эффективен и массаж.
Еще одним вариантом лечения бокового эпикондилита являются инъекции обогащенной тромбоцитами плазмы. Собственная кровь пациента центрифугируется для извлечения плазмы, которая содержит факторы роста, способствующие заживлению, и эта извлеченная плазма затем повторно вводится в сухожилие пациента. На сегодняшний день исследования дали многообещающие результаты для плазмы, богатой тромбоцитами, но доказательства ограничены, и необходимо больше данных.
Подавляющее большинство пациентов с латеральным эпикондилитом можно лечить с помощью описанных выше вариантов. Однако, если симптомы сохраняются, несмотря на оптимальное лечение, выдается направление на хирургическое вмешательство (освобождение, восстановление или повторное прикрепление сухожилия, сверление надмыщелка) или альтернативные методы лечения, такие как экстракорпоральная ударно-волновая терапия, лазерная терапия, иглоукалывание или инъекции ботулотоксина.
Это лишь первая статья из цикла статей по поликлиническим нозологиям, потому ждите разбор других заболевания амбулаторного звена в ближайшее время.
Читайте также:
- Коллатеральное кровообращение в области тазобедренного сустава. Коллатерали тазобедренного сустава. Коллатеральные сосуды тазобедренного сустава.
- Задачи эмбриологии. История становления эмбриологии
- Диагностика и лечение Лайм боррелиоза. Профилактика Лайм-боррелиоза
- Отравление L-триптофаном
- Перспективы изучения внеклеточного матрикса и межклеточных контактов
