Техника холецистэктомии. Обработка ложа желчного пузыря.
Добавил пользователь Валентин П. Обновлено: 01.02.2026
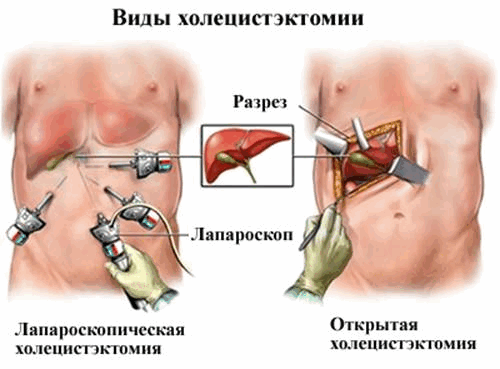
Холецистэктомия — это операция по удалению желчного пузыря. В настоящее время разработано много техник проведения данной операции. Предпочтение отдается малоинвазивным (лапароскопическим) вмешательствам, поскольку они снижают риски послеоперационных осложнений и минимизируют время реабилитации. Однако в некоторых стационарах рутинной операцией до сих пор является лапаротомическая холецистэктомия, которая проводится через разрезы брюшной стенки.
Почему проводится операция
Желчный пузырь является важной частью пищеварительной системы. В нем собирается желчь, и при поступлении пищи в тонкий кишечник пузырь сокращается и выбрасывает 40-60 мл своего содержимого. Желчь способствует активации пищеварительных ферментов, эмульгирует и гидролизирует жиры, выводит из организма избыток холестерина и билирубина.
При возникновении патологии желчный пузырь может быть причиной тяжелых нарушений, от болевого синдрома до повреждения печени, поджелудочной железы и даже развития тяжелых септических осложнений. Вовремя проведенная по показаниям операция позволяет избежать развития тяжелых осложнений и в то же время существенно не ухудшает качество жизни пациента в дальнейшем.
Показания и противопоказания к холецистэктомии
Наиболее распространенным показанием к проведению данной операции является развитие осложнений желчнокаменной болезни (далее ЖКБ) и некоторые острые патологии желчного пузыря (ЖП):
- Острый холецистит. При отсутствии лечения он может вызывать тяжелые осложнения, вплоть до развития перитонита, абсцессов и сепсиса. Если нет конкрементов, возможно ведение пациента консервативным путем. Но при калькулезном остром холецистите показана экстренная операция.
- Холедохолитиаз — наличие камней в желчных протоках. В этом случае возможна обструкция (закупорка) протоков и развитие тяжелого осложнения — механической желтухи. Помимо этого, развивается холангит и панкреатит. Во время операции не только удаляют желчный пузырь, но и санируют желчные протоки. В ряде случаев устанавливаются дренажи.
- Симптомная ЖКБ. Абсолютным показанием к проведению оперативного вмешательства являются печеночные колики на фоне ЖКБ. Также удалять пузырь рекомендуют и при других симптомах: горечь во рту, а также тяжесть или ноющие боли в правом подреберье.
- Бессимптомная ЖКБ. Раньше считалось, что при наличии камней холецистэктомия показана в любом случае, поскольку врачи опасались развития на этом фоне злокачественного новообразования. Но дальнейшие наблюдения показали, что вероятность малигнизации невысока. Сейчас удаление рекомендуют только по следующим показаниям: если размер камней превышает 2,5-3 см, и если ожидаемая продолжительность жизни пациента составляет 20 лет и более. В последнем случает вероятность и тяжесть долгосрочных осложнений выше, чем риски операции.
- Кальциноз желчного пузыря — отложения солей кальция. Осложняется развитием злокачественного новообразования чуть ли не в 25% случаев.
- Холестероз ЖП — отложение холестерина в стенке пузыря. Холецистэктомия проводится при калькулезном холестерозе, и/или при нарушении его функциональности.
- Полипы желчного пузыря. Операция показана, если полипы превышают по размерам более 1 см, или если он имеет сосудистую ножку. В остальных случаях проводится динамическое наблюдение.
Плановые операции не проводятся, если у пациента имеются острые инфекционные заболевания или декомпенсация хронических патологий. При необходимости экстренного вмешательства оценка соотношения польза/риски производится индивидуально.
Типы оперативного вмешательства
В России практикуется два типа холецистэктомии:
- Лапароскопическая — все манипуляции проводятся через небольшие проколы с помощью эндоскопического оборудования. В настоящее время эта технология является золотым стандартом при проведении плановых вмешательств в отсутствии выраженного воспаления и спаек.
- Лапаротомическая, или традиционная открытая. Проводится при спаечном процессе и выраженном воспалении.
Рассмотрим каждую из методик подробнее.
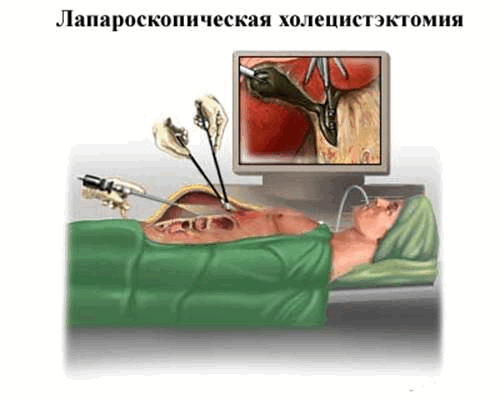
Лапароскопическая холецистэктомия
Техника данной операции заключается в выполнении на брюшной стенке 3-4 проколов, через которые в брюшную полость вводят полые трубки (троакары), а через них инструменты — видеокамеру, манипуляторы, зажимы, электроды и др. Современные видеокамеры позволяют получать высококачественное детализированное увеличенное изображение, которое транслируется на монитор. Это позволяет получить визуализацию, лучше, чем при открытых полостных операциях.
Для того, чтобы был достаточный обзор и пространство для манипуляций, брюшную полость расширяют с помощью газа. Его инсуффляция (накачивание) осуществляется на всем протяжении операции через отдельный троакар. Далее выделяют желчный пузырь и его структуры. Перевязывают его артерию, шейку, пузырь отсекают и извлекают через один из троакаров. После этого проводят ревизию, отсасывают газ и извлекают трубки. В рану устанавливается дренаж, проколы ушиваются и заклеиваются стерильным пластырем и повязкой.
Преимущества лапароскопической операции:
- Очень низкий риск травматизации брюшной стенки.
- Послеоперационный болевой синдром практически отсутствует.
- Очень быстрое восстановление и малый срок пребывания в стационаре.
Традиционная холецистэктомия
Такая операция (лапаротомическая холецистэктомия) выполняется через разрез в области правого подреберья или по срединной линии живота. Она обеспечивает хороший доступ ко всей гепатобилиарной системе — внепеченочным протокам, поджелудочной железе, двенадцатиперстной кишке. Это позволяет произвести все виды ревизии — от зондирования протоков и интраоперационного УЗИ до холедохоскопии. Чаще всего такие операции проводят при серьезных воспалительных процессах, в частности, при перитонитах и абсцессах.
Бывают ситуации, когда изначально планируется лапароскопическая операция, но в процессе ее выполнения хирурги видят серьезные осложнения и вынуждены переходить на открытый доступ. Такая ситуация называется конверсией.
Операционные риски
Холецистэктомия, как и любая другая операция, может сопровождаться развитием осложнений и нежелательных реакций. Их можно разделить на несколько групп:
Осложнения со стороны раны:
- Гематомы и кровоизлияния.
- Раневая инфекция. Сопровождается покраснением кожи, уплотнениями и выделением патологического отделяемого. Требует срочного медицинского вмешательства.
Осложнения со стороны брюшной полости:
- Резидуальный холедохолитиаз. Как мы знаем, желчные камни могут образовываться не только в желчном пузыре, но и в протоках. На дооперационном этапе их стараются обнаружить и решить эту проблему во время холецистэктомии. Но у некоторых пациентов обнаружить камни не удается ни дооперационно ни интраоперационно. Оставшиеся конкременты могут вызывать осложнения, например, механическую желтуху. Тогда требуется повторное вмешательство.
- Желчеистечение. В раннем послеоперационном периоде возможно отделение желчи из ложа желчного пузыря. Чтобы ее отвести, в конце операции в рану вставляется дренаж. Обычно эта ситуация длится 2-3 дня и самостоятельно прекращается. Единственное что здесь требуется, это наблюдение в стационаре.
- Повреждение желчных протоков. В результате этого может развиться истечение желчи. Тогда отделяемое по дренажам сохраняется более 2-3 дней. В этом случае требуется повторная операция и длительная реабилитация.
Несмотря на то, что любое хирургическое вмешательство может сопровождаться развитием осложнений, все же стоит отметить, что их риск ничтожно мал, когда операцию выполняет опытный хирург в хорошо оснащенной операционной.
Послеоперационный период
Особенности восстановительного периода после операции определяются техникой ее проведения. При лапароскопическом вмешательстве он протекает сравнительно легко. Уже через 6 часов можно присаживаться на кровати и постепенно вставать под присмотром медперсонала. На следующий день можно спокойно передвигаться по отделению. Что касается еды, то принимать легкую пищу начинают на вторые сутки после холецистэктомии. В этот же день может быть удален дренаж. В среднем, восстановление занимает около месяца, но сроки могут увеличиваться, в зависимости от общего состояния пациента. При открытых операциях иногда требуется более длительный постельный режим и обезболивание.
Диета
Важным моментом восстановительного периода является соблюдение диеты. На этот период рекомендуется отказаться от алкоголя, тяжелой пищи (жиры, маринады, копчености), легких углеводов. Рекомендуется дробное питание по 4-6 раз в сутки.
В федеральной сети клиник экспертной онкологии «Евроонко» холецистэктомия проводится лапароскопически, если нет противопоказаний. Мы используем оборудование экспертного класса, на котором работают высококвалифицированные специалисты.
Техника холецистэктомии. Обработка ложа желчного пузыря.

Лапароскопическая холецистэктомия, как и другие аналогичные операции (аппендэктомия, ваготомия, грыжесечение и др.), выполняется под наркозом бригадой хирургов, и все интраабдоминальные манипуляции осуществляются по цветному изображению на мониторе, передаваемому с лапароскопа с помощью небольшой видеокамеры.
При лапароскопической холецистэктомии производят четыре небольших разреза кожи передней брюшной стенки для троакаров, через которые вводятся лапароскоп и другие необходимые инструменты.
Вначале выполняют разрез выше или ниже около пупка, через него вводят иглу для наложения пневмоперитонеума, а затем и троакар для лапароскопа.
При обзорном лапароскопическом осмотре органов брюшной полости и малого таза обращают внимание на состояние печени, селезенки, желудка, сальника, петель тонкой и толстой кишок, матки и придатков. После окончания обзорного осмотра, еще до введения трех инструментальных троакаров, положение операционного стола меняют, приподнимая на 20 - 25° головной конец и наклоняя стол влево. В таком положении петли кишечника и большой сальник несколько отходят вниз, а желудок смещается влево, и желчный пузырь, если он не спаян с окружающими органами, становится более доступным осмотру.
Если на стадии обзорного осмотра органов брюшной полости не были выявлены противопоказания к лапароскопической холецистэктомии, в брюшную полость вводят еще три троакара для инструментов.
Если при осмотре обнаруживается, что желчный пузырь чрезмерно напряжен (водянка или эмпиема пузыря) и его стенку трудно захватить зажимом, то вначале частично эвакуируют содержимое. Для этого желчный пузырь в области дна пунктируют иглой, а содержимое аспирируют шприцем или с помощью отсоса.
Можно выделить несколько основных этапов лапароскопической холецистэктомии:
1) выделение желчного пузыря из спаек с окружающими органами;
2) выделение, клипирование и пересечение пузырного протока и одноименной артерии;
3) отделение желчного пузыря от печени;
4) извлечение желчного пузыря из брюшной полости.
Каждый из этих этапов лапароскопического вмешательства может быть достаточно сложным, что зависит от выраженности патологических изменений в желчном пузыре и окружающих его органах.
Нередко между желчным пузырем и окружающими его органами имеются сращения. Чаще всего к желчному пузырю бывают припаяны пряди сальника, реже - желудок, двенадцатиперстная и толстая кишки.
Для выделения желчного пузыря его захватывают зажимом в области дна и приподнимают вместе с печенью кверху. Затем, если сращения между пузырем и сальником достаточно "нежные", пряди сальника механически снимают с желчного пузыря, используя "мягкий" зажим. Для разделения более плотных сращений можно использовать ножницы или электрохирургический крючок. При выполнении этих манипуляций важно, чтобы механическое или высокочастотное пересечение спаек производилось непосредственно у самой стенки желчного пузыря. По мере разделения спаек желчный пузырь вместе с печенью все более "запрокидывают" под диафрагму, пока не доходят до области шейки пузыря.
После выделения желчного пузыря из спаек с окружающими органами на область гартмановского кармана накладывают "жесткий" зажим, которым шейка пузыря подтягивается вверх и вправо, после чего становится доступной обзору и манипуляциям область пузырного протока и пузырной артерии.
В билиарной хирургии большое значение имеет знание нормальной анатомии слияния пузырного протока и гепатикохоледоха, а также возможных аномальных вариантов. Для выделения пузырного протока и одноименной артерии вначале рассекают листок брюшины в области шейки желчного пузыря, что может быть произведено с помощью ножниц или электрохирургического крючка. Последовательность выделения пузырного протока и одноименной артерии может быть различной, это во многом зависит от их взаимного расположения и выраженности жировой клетчатки в треугольнике Кало. В подавляющем большинстве случаев пузырная артерия располагается позади протока и поэтому выделение ее в первую очередь оправдано только у больных, у которых жировая прослойка этой зоны не выражена.
После рассечения листка брюшины в области шейки обнажение пузырного протока осуществляется с помощью препаровочного тупфера, диссектора и электрохирургического крючка. Если вокруг пузырного протока имеется рыхлая соединительнотканная прослойка, то ее сдвигают тупфером книзу, в сторону гепатикохоледоха. Плотные тяжи и мелкие сосуды в этой зоне захватываются и пересекаются электрокрючком. Для выполнения последующих манипуляций на пузырном протоке (наложения клипс и пересечения) его желательно освободить на протяжении 1 - 1,5 см. На выделенный пузырный проток с помощью аппликатора накладывают клипсы и затем его пересекают.
Чаще всего выделение пузырной артерии, особенно у больных с выраженной жировой клетчаткой в области печеночно-двенадцатиперстной связки, удобнее осуществлять после пересечения пузырного протока. Выделение пузырной артерии целесообразно производить с помощью электрохирургического крючка и диссектора. Диссектором обходят пузырную артерию, выделяя ее на протяжении 1 см, и накладывают клипсы.
Пересечение артерии между наложенными клипсами можно выполнить ножницами или электрохирургическим крючком, если между клипсами имеется достаточный промежуток. Вполне допустимо клипировать только проксимальную часть артерии, а ее дистальную часть или ее ветви пережигать вплотную у стенки пузыря, используя электрохирургический крючок.
Необходимость в интраоперационной холангиографии при выполнении лапароскопической холецистэктомии возникает реже, если проведено полноценное дооперационное обследование желчных путей. Основным показанием к выполнению холангиографии являются трудности в идентификации топографоанатомических взаимоотношений пузырного протока и гепатикохоледоха.
Технические детали выделения желчного пузыря из ложа печени в определенной степени зависят от особенностей анатомических взаиморасположений между этими двумя органами.
Желчный пузырь расположен в углублении на нижней поверхности печени, называемом ложем желчного пузыря. Глубина залегания пузыря в печени достаточно вариабельна. Редко он расположен глубоко в паренхиме, так, что на поверхности определяется только 1/2 или 1/3 части его нижней полуокружности; чаще всего он лежит неглубоко, а в некоторых случаях имеет даже подобие брыжейки. Между стенкой желчного пузыря и тканью печени имеется прослойка рыхлой соединительной ткани, которая, однако, в целом ряде случаев может уплотняться и истончаться в результате воспалительных процессов. В соединительнотканной прослойке ложа желчного пузыря и в брюшине, переходящей с поверхности печени на боковые стенки желчного пузыря; расположено много артериальных и венозных сосудов, из которых возможны довольно значительные кровотечения, если рассечение или тупая препаровка производятся без предварительной коагуляции.
В процессе отделения пузыря от печени его шейка и тело постепенно все более закидываются кверху, чтобы переходная зона между задней стенкой пузыря и ложем печени все время была доступна визуальному наблюдению.
При выделении желчного пузыря из ткани печени, несмотря на применение электрокоагуляции, могут возникать различной интенсивности кровотечения из области ложа, остановку которых обычно осуществляют дополнительной коагуляцией.
Извлечение желчного пузыря из брюшной полости может осуществляться через пупок или эпигастральный троакар.
Лапароскопическая холецистэктомия в настоящее время является «золотым стандартом» лечения заболеваний жёлчного пузыря. Основными показаниями к выполнению холецистэктомии являются:
- острый и хронический калькулезный холецистит;
- острый бескаменный холецистит;
- полипы и холестероз стенки жёлчного пузыря.
Показания к операции
Наиболее часто холецистэктомию выполняют при желчнокаменной болезни при наличии конкрементов (камней) в просвете жёлчного пузыря.

Фото 1: Виды камней в желчном
Конкрементами (камнями) называют кристаллические депозиты, состоящие из различных веществ, которые можно разделить на 3 основные группы: холестериновые, пигментные или смешанные. В западной популяции холестериновый и смешанные камни составляют до 80%, в то время как в азиатских странах 80% камней — пигментные. Интересным является факт образования пигментных камней в желчном пузыре у пациентов с гемолитический желтухой. Ожирение, высококалорийная диета, применение лекарственных препаратов могут приводить к увеличению секреции холестерина и повышению литогенных свойств желчи.
Холестериновые и смешанные конкременты на 70%состоят из моногидрата холестерина в сочетании с солями кальция, желчных кислот, желчных пигментов, белков, жирных кислот и фосфолипидов. Пигментные камни состоят из кальция билирубината и менее чем из 2% холестерина.
Конкременты жёлчного пузыря длительное время могут быть бессимптомными и их обнаружение часто является случайной находкой при рутинном ультразвуковом исследовании.
Холецистит
Боли (наиболее часто по типу жёлчной колики) развиваются у 10-25% пациентов с холецистолитиазом и наиболее часто связаны с попаданием или вклинением камня в пузырный проток, что может приводить к развитию острого воспаления жёлчного пузыря (холецистита).
Приступ болей может быть купирован, но единственным радикальным методом лечения калькулезного холецистита является проведение операции удаления жёлчного пузыря или холецистэктомии.
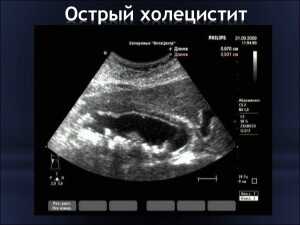
Фото 3: острый холецистит на рентгене
Варианты холицистэктомии
В настоящее время холецистэктомия может быть выполнена:
- из открытого доступа («традиционная», ТХЭ);
- из мини-доступа, либо лапораскопически (ЛХЭ).
Преимущества лапароскопической холецистэктомии
- быстрое восстановление после операции;
- лучший косметический эффект;
- снижение затрат на весь комплекс лечения.
- меньшее число осложнений (за счёт более скрупулезной препаровка тканей).
Операция лапароскопическая холецистэктомия
Для ЛХЭ характерно отсутствие тактильной чувствительности и перевод трехмерного изображения в двухмерную плоскость, что требует обеспечения четкого изображения на экране, что достигается за счёт использования видеооптики с высоким разрешением.
Операция выполняется в положении больного на спине. Существуют две основные методики выполнения ЛХЭ: Французкая и Американская, имеющие отличия в расположении членов операционной бригады и троакаров на передней брюшной стенке (рисунок 1).
Рисунок 1. Расположение членов бригады при французской (А) и американской (В) методиках ЛХЭ. S -хирург, AS — ассистент, SN — операционная сестра, IT -стол с инструментами, АС — анестезиологическая консоль, DF, SF — мониторы
Для введения инструментов и видеокамеры используют 4 троакара( рисунок 2).
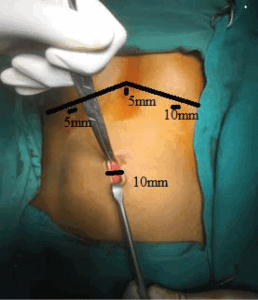
Фото 4. Расположение троакаров при операции
Классическим вариантом холецистэктомии в лапароскопическом исполнении является выполнение удаления желчного пузыря «от шейки».
- Первым этапом при этом является выделение структур в области шейки желчного пузыря, что включает в себя проведение диссекции пузырного протока и пузырной артерии. Это достигается за счёт тракции желчного пузыря вверх за дно и карман Гартмана, что позволяет аккуратно «натянуть» ткани в области шейки и провести выделение протока и артерии (с помощью L -образного электрода).
- После выделения пузырных артерии и протока производится их клипирование по отдельности (3 клипсы на каждую структуру). При выделении пузырного протока и артерии обязательно убедиться какие структуры планируется пересечь!
- После наложения клипс пузырные артерия и проток пересекаются. После этого проводится «отсечение» желчного пузыря от ложа с обязательным тщательным гемостазом. Жёлчный пузырь в дальнейшем удаляется через наибольшее троакарное отверстие над пупком.
Видео: Удаление желчного пузыря (обработка протока и артерии)
Вопрос о необходимости дренирование брюшной полости при ЛХЭ требует в своём решении индивидуального подхода.
С одной стороны, дренирование увеличивает риск развития послеоперационных инфекционных осложнений, с другой стороны — позволяет контролировать зону операции. По данным Kriplani A.K. et al. частота жидкостных скоплений (биломы, серомы) после холецистэктомии в раннем послеоперационном периоде по данным УЗИ составляет 42% без дренажа, 26% — при пассивном дренаже, 20% — при активном.
Показаниями к дренированию при холецистэктомии являются: острый холецистит со «сложным» выполнением холецистэктомии (перфорация стенки жёлчного пузыря во время операции), повышенная кровоточивость тканей ложа жёлчного пузыря; риск желчеистечения при повреждении мелких желчных протоков ложа жёлчного пузыря.
Самое главное
Залогом успеха выполнения холецистэктомии при желчнокаменной болезни является своевременное выполнение «санационной» операции до развития осложнений в «холодном» периоде вне обострения! Важно вовремя обращать внимание на симптомы болезни и своевременно обращаться к врачу!
Удаление желчного пузыря отделении торако — абдоминальной хирургии и онкологии РНЦХ
Читайте подробную информацию о лапароскопических операциях по ссылке.
Лапароскопическая холецистэктомия в нашем отделении — это высококвалифицированные врачи, лучшее современное оборудование и внимательный персонал. Лапароскопический метод лечения применяется в нашей клинике бесплатно в форматах оказания помощи по ОМС и ДМС, а также на коммерческой основе. Узнайте подробности, как попасть на лечение в отделение торако-абдоминальной хирургии РНЦХ.
Лапароскопические операции проводятся также в рамках ВМП. Подробнее о бесплатной высокотехнологической медицинской помощи.
Для записи на консультацию позвоните по телефонам:
Отправьте заявку на консультацию, заполнив форму на нашем сайте и прикрепив необходимые документы.
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Для цитирования: Принципы лечения больных желчнокаменной болезнью после холецистэктомии. РМЖ. 2006;5:408.
Разрабатывая вопросы лечения больных, перенесших холецистэктомию (ХЭ), необходимо учитывать, что в 85% желчно-каменная болезнь (ЖКБ) сопровождается поражением органов гепатодуоденопанкреатической системы: желчевыводящих путей, печени, желудка, двенадцатиперстной кишки, поджелудочной железы. Эти изменения возникают по мере развития и прогрессирования холелитиаза. Здесь со всей очевидностью проявляется принцип взаимосвязи в организме: повреждение одного звена системы влечет за собой изменения и в другой ее части.
Своевременная, технически и тактически грамотно выполненная холецистэктомия в большом проценте случаев приводит к улучшению или даже нормализации функционального состояния указанных органов. Но оперативное лечение не всегда устраняет развившиеся нарушения. При длительном и рецидивирующем течении ЖКБ в органах, анатомически и функционально тесно связанных между собой, возникают необратимые структурные изменения, которые остаются после операции, а при наличии осложнений имеют тенденцию к прогрессированию.
Диетотерапия. Так как развитие желчно-каменной болезни в значительной степени связано с обстоятельствами образа жизни, то нормализация характера и режима питания после ХЭ имеет первостепенное значение. Диетотерапия преследует следующие цели:
1) исключение продуктов, способствующих обострению имеющихся хронических заболеваний, провоцирующих приступ печеночной колики (спазм сфинктера БДС), оказывающих патогенное влияние на поджелудочную железу;
2) регулирующее влияние на внешнесекреторную функцию печени, поджелудочной железы, желчевыделение;
3) уменьшение литогенных свойств желчи, которые остаются после удаления желчного пузыря;
4) стимулирование обменных процессов в печени, направленных на предотвращение прогрессирования жировой дистрофии.
Диетотерапия должна проводиться с учетом состояния внешне- и внутрисекреторной функции поджелудочной железы в каждом конкретном случае. Важно, чтобы диета была, по возможности, полноценной, хорошо сбалансированной, богатой витаминами. Частота приема пищи рекомендуется 5-6 раз в сутки с равномерным распределением суточного рациона при обязательном соблюдении ритмов питания.
Следует обратить внимание на необходимость ограничения жиров до 60-70 г в сутки. Это продиктовано следующими обстоятельствами: дистрофические изменения в печени, дискинезия сфинктера БДС со склонностью к спазмированию, снижение кислотообразования, как базального, так и стимулированного, гипосекреторный тип панкреатической секреции, нарушение энтерогепатической циркуляции желчных кислот (ЭГЦ) у значительного процента больных. Однако при этом следует учитывать, что резкое ограничение жиров приводит к нарушению всасывания жирорастворимых витаминов.
В суточном рационе больного должно быть достаточное количество белка (100-120 г), так как безбелковое питание приводит к атрофическим изменениям в поджелудочной железе. Углеводы при сохраненной амилолитической активности поджелудочной железы должны составлять в суточном рационе не менее 400 - 450 г. Гликоген в печени необходим для нормализации обменных процессов, процессов регенерации, антитоксической функции. Рекомендуется широкое применение клетчатки с целью уменьшения литогенности желчи.
Желчевыводящие пути. Особенности клинических проявлений после ХЭ обусловлены органическими и функциональными поражениями внепеченочных желчных путей (рис. 1). Функциональные изменения сфинктера большого дуоденального сосочка (БДС) и двенадцатиперстной кишки после ХЭ остаются и нередко прогрессируют. Это и составляет суть постхолецистэктомического синдрома и обусловлено нарушением согласованности работы различных отделов тонко регулируемой системы. Возможно, между желчным пузырем, сфинктером БДС и двенадцатиперстной кишкой существует особенно выраженная рефлекторная связь. Проводимые лечебные мероприятия при этом зависят от характера поражения желчевыводящих путей.
Функциональные изменения сфинктера БДС. Гипертонус сфинктера БДС при ЖКБ является самостоятельным клиническим синдромом (53,8%). Холецистэктомия приводит к временному (до 6 месяцев) усилению тонуса сфинктера (85,7%), что, вероятно, обусловлено внезапным прерыванием функциональной связи между сфинктером БДС и желчным пузырем при удалении последнего. В дальнейшем под действием адаптационных процессов и при отсутствии патологических изменений в органах гепатодуоденопанкреатической системы возможна нормализация тонуса сфинктера (52,2%). Следовательно, расценивать гипертонус сфинктера БДС как постхолецистэктомический синдром в буквальном смысле этого слова, по-видимому, неправильно, так как он существовал и до операции приблизительно в таком же проценте случаев.
При гиперкинетических формах дискинезии желчевыводящих путей целесообразно назначение препаратов, вызывающих послабление тонуса сфинктера БДС: в вязи с тем, что у этих больных обосновано применение Дицетела (пинаверия бромида) - миотропного спазмолитика, понижающего тонус гладкой мускулатуры желудочно-кишечного тракта, кишки в частности. Преимущество Дицетела, одного из самых эффективных спазмолитиков, основано на избирательности действия в отношении гладких мышц ЖКТ и отсутствии системных холинолитических эффектов и системного вазодилатирующего и кардиотропного действия, свойственного блокаторам кальциевых каналов группы нифедипина. Эти свойства определяют целесообразность его применения при спастических сокращениях гладких мышц желудка и кишечника, сопровождающихся болевыми ощущениями при различных гастроинтестинальных расстройствах (в том числе при СРК). Одна таблетка содержит 50 мг активного вещества; назначают по 50 мг 3-4 раза в сутки, суточная доза - не более 300 мг.
Назначая лекарственные средства, стимулирующие желчеобразовательную функцию печени (холеретики), необходимо учитывать, что в значительном проценте случаев (85,7%) после ХЭ наблюдается усиление холереза. Поэтому холеретики следует применять по показаниям, а в остальных случаях ограничиться лишь спазмолитиками и тюбашами (дренаж желчных путей).
Наличие дискинезии желчевыводящих путей, преимущественно гиперкинетического типа, оправдывает назначение седативных препаратов: диазепама, беллатаминала, седативных травяных сборов и др.
Органические изменения в области папиллы Фатери и терминального отдела общего желчного протока после ХЭ составляют значительный процент (48,6%) и могут рассматриваться, как следствие тактических и технических погрешностей оперативного вмешательства (14,5%) или осложнения ЖКБ. Эти поражения (стенозирующий папиллит, недостаточность сфинктера БДС, камни, стриктуры холедоха и др.) требуют, по возможности, проведения радикального лечения. Своевременное устранение причин, приводящих к повышению давления в общем желчном и панкреатическом протоках, является профилактикой прогрессирования хронического панкреатита у больных, оперированных по поводу ЖКБ.
Недостаточность сфинктера БДС (3-11%) может быть следствием ЖКБ (травматизация мигрирующим конкрементом, воспалительные процессы и др.), нередко возникает в отдаленные периоды после ХЭ, большую роль при этом играют изменения в двенадцатиперстной кишке. Дуоденостаз приводит к развитию вторичной недостаточности сфинктера. Происходящий при этом рефлюкс дуоденального содержимого вызывает воспалительные изменения в желчевыводящих путях и поджелудочной железе. С целью уменьшения проявлений рефлюкса, показано назначение препаратов:
1) снижающих кислотную продукцию (Н2-гистаминоблокаторы, ингибиторы Н+-К+-АТФ-азы);
2) влияющих на кинетику кишки (см. ниже);
3) обволакивающих ее слизистую поверхность (например, французский сорбент-цитомукопротектор - Смекта, который, помимо адсорбирующих и обволакивающих качеств, обладает стабилизирующим влиянием на слизистый барьер, образуя поливалентные связи с гликопротеинами слизи. Смекта обладает значительной сорбционной способностью, позволяющей сорбировать частицы разных размеров, в том числе вирусы, некоторые бактерии (кампило-бактер), малые и средние молекулы, жидкость и газ. Кроме того, Смекта оказывает цитопротективное действие на слизистую оболочку кишечника, защищает слизистую оболочку от токсинов и микроорганизмов. Препарат применяется по 1 пакетику (3 г) с 50 мл воды 3 раза в сутки за 15-20 мин. до еды. Достигаемая при применении Смекты сорбция газов значительно уменьшает явления метеоризма и облегчает самочувствие больного.
Санация желчевыводящих путей должна проводиться с учетом бактериологического анализа желчи в каждом конкретном случае. Однако учитывая, что при посеве чаще выделяется грамположительная флора, чувствительная к гентамицину, левомицетину, полимексину, целесообразно в экстренных случаях использовать указанные антибиотики, не дожидаясь результатов бактериоанализа.
Левомицетин (хлорамфеникол) оказывает противомикробное, антибактериальное действие, подавляет синтез белка в клетке. Препарат имеет широкий спектр действия, активен в отношении анаэробных бактерий; выделяется почками и частично желчью, поэтому эффективен при заболеваниях желчевыводящих путей. Действует на штаммы, толерантные к пенициллину, сульфаниламидам; разовая доза 0,25-0,5 г, суточная - 2 г, назначают внутрь 3-4 раза в сутки. Отмечен лишь умеренно выраженный ингибирующий эффект препарата на секрецию амилазы.
Когда определение чувствительности микрофлоры желчи невозможно, проводится терапия антибиотиками широкого спектра действия, которые выводятся с желчью: ампиокс (в/м, в/в, разовая доза до 1 г, суточная - 2-4 г), клафобран (в/м, в/в, разовая доза до 1 г), препараты тетрациклинового ряда и др. в зависимости от тяжести процесса. Наиболее эффективны препараты нового поколения (цефалоспорины II, III поколения) и их комбинации.
Функционально-морфологические изменения двенадцатиперстной кишки при ЖКБ выявляются у 74,6% больных с преобладанием гипермоторной дискинезии (45,4%). Холецистэктомия усугубляет выявленные изменения также за счет гипермоторной дискинезии (63,6%), которые проявляются уже в течение первого года после операции. В отдаленные сроки прослеживается тенденция к дальнейшему прогрессированию нарушений моторно-эвакуаторной функции, особенно через 10 лет после оперативного вмешательства (92,8%). Морфологические изменения слизистой оболочки кишки (67,4%) при ЖКБ имеют характер поверхностного дуоденита (63,6%) и зависят от длительности течения хронического холецистита; ХЭ не влияет на характер морфологических проявлений.
Изменения моторной активности двенадцатиперстной кишки в определенной степени влияют на функциональное состояние сфинктера БДС, обусловливают развитие ДГР. В этих случаях показано назначение препаратов, влияющих на кинетику кишки: при гипокинезии - метоклопрамид, курс лечения до 3-х недель, препарат повышает уровень бикарбонатов и ферментов в дуоденальном содержимом; при гиперкинезии - Дицетел и др.
Дистрофические изменения в паренхиме печени (90,4%) при ЖКБ, явления внутрипеченочного холестаза (66,7%) обосновывают включение в комплекс лечения препаратов, оказывающих стабилизирующее действие на клеточную мембрану клетки, улучшающих обмен в гепатоците: урсофальк, легалон, эссенциале, корсил. При развитии внутрипеченочного холестаза лечение урсофальком проводят в течение 1-2 месяцев по 250 мг 2-3 раза в сутки (в зависимости от массы тела).
Кислотообразующая функция желудка снижена у 81% больных ЖКБ. После ХЭ уровень кислотной продукции, базальной и стимулированной, остается сниженным (рис. 2) и сопровождается прогрессированием структурных изменений в фундальном (80%) и в антральном (90%) отделах желудка. В фундальном отделе эти изменения происходят за счет увеличения частоты поверхностного гастрита (50%), в антральном - за счет диффузных (41,7%) и атрофических (33,3%) изменений. Снижение кислотообразования является показанием для проведения заместительной терапии ферментными препаратами (изложено ниже).
Экзокринная функция поджелудочной железы снижена у 70% больных ЖКБ (секретин-панкреозиминовый тест). Своевременная и технически грамотная ХЭ приводит к значительному улучшению или даже нормализации показателей панкреатической секреции у 62,5% больных ЖКБ, что свидетельствует о функциональном характере нарушений. При этом секреция трипсина нормализуется уже к 6-му месяцу после ХЭ, уровень бикарбонатов восстанавливается через 1 год, а амилазы только через 2 года (рис. 3). При формировании структурных изменений в ткани железы изменения приобретают необратимый характер и остаются после ХЭ.
Экзокринная панкреатическая недостаточность, снижение кислотообразования усиливают диспепсию, обусловленную нарушением ЭГЦ желчных кислот, диктуют необходимость проведения заместительной терапии (ЗТ) ферментными препаратами. Основная цель - нормализация процессов полостного пищеварения, прежде всего улучшение переваривания белков и жиров. Подбирается индивидуально в зависимости от состояния кислотообразующей функции желудка и внешнесекреторной функции поджелудочной железы.
Показанием для проведения ферментной терапии является диспепсия с развитием стеатореи (более 15 г/сут.).
При выборе препарата необходимо учитывать следующие факторы:
1) оптимальное соотношение ферментов липазы (не менее 10000 ед.), амилазы, протеаз в препарате;
2) кислотоустойчивость; наличие желатиновой оболочки обеспечивает защиту ферментов от переваривающего действия желудочного сока: липаза начинает разрушаться при рН 5,5 не менее 90% ферментов. Гипоацидные состояния часто снижают эффективность представленных выше препаратов, что связано с высвобождением и частичным их разрушением уже в желудке, обусловленным повышением рН. В этих случаях возможно применение панзинорма, имеющего в своем составе пепсин.
Назначение ферментов, содержащих в своем составе желчь, показано, так как желчные кислоты стимулируют секрецию железы и улучшают эмульгирование жиров, которое у больных ЖКБ нарушено.
Диарея является частым проявлением диспепсии у больных, оперированных по поводу ЖКБ. Чаще развивается секреторная диарея вследствие нарушения переваривания жиров, ЭГЦ желчных кислот. При образовании осмотически активных веществ, не абсорбируемых в кишке (лактулоза, белки и др.), присоединяется осмотическая диарея.
В этих случаях назначают:
1) строгую диету (или кратковременно голод);
2) адсорбирующие, вяжущие, обволакивающие средства [адсорбенты - цитомукопротекторы (Смекта), растительные отвары черники, коры дуба и др.];
3) антисептики с широким спектром действия, не влияющие на лакто- и бифидофлору (интестопан, интетрикс, по 1 капсуле 3 раза в сутки в течение 5 дней).
В результате нарушения процессов пищеварения (преимущественно полостного) при дискинезиях желчевыводящих путей возможно изменение нормальной микрофлоры кишки в сторону снижения облигатных форм микроорганизмов (бифидобактерий, лактобацилл и др.) и повышения числа условно-патогенных видов. В этих случаях показаны микробные пробиотики (препараты бифидо- и лактобактерий).
При выраженной стеаторее нарушается всасывание витаминов, особенно жирорастворимых, кальция, поэтому необходимо парентеральное введение витамина С, группы В (нейромультивит, тыквеол), а также включение в комплекс проводимой терапии витаминов А (веторон, эйконол), Д3.
Тактика ведения больных желчно-каменной болезнью после холецистэктомии преследует следующие цели:
1) предупреждение развития хронических заболеваний органов гепатодуоденопанкреатической системы после операции;
2) активное выявление и лечение начальных форм заболевания;
3) профилактика прогрессирования имевшихся до операции хронических заболеваний и возникновения в связи с этим возможных осложнений.
При этом врачу необходимо решить следующие задачи:
1) установить, обусловлен рецидив боли поражением внепеченочных желчных путей (холедохолитиаз, папиллит и др.) или других органов гепатодуоденопанкреатической системы (хронический гастрит, гепатит, панкреатит и т.д.);
2) определить характер поражения органа (органический, функциональный);
3) оценить роль измененных внепеченочных желчевыводящих путей в возникновении или прогрессировании выявленных заболеваний;
4) определить комплекс адекватной терапии, в том числе необходимость хирургического лечения.
В течение года после холецистэктомии больные должны находиться под наблюдением гастроэнтеролога. Необходимость этого продиктована не только оперативным вмешательством, но и теми реактивными изменениями, которые происходят в органах гепатодуоденопанкреатической системы в течение этого времени (снижение кислотообразования, внешнесекреторной функции поджелудочной железы, усиление дискинетических проявлений со стороны двенадцатиперстной кишки, сфинктера БДС).
Удаление желчного пузыря (холецистэктомия)
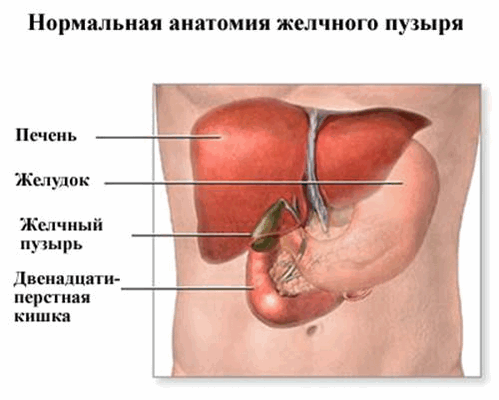
Желчный пузырь - это полый орган, находящийся в области живота, справа, под печенью. Его объем примерно 50-70 мл, а форма напоминает грушу. Его основное назначение - накопление и концентрация желчи, которая синтезируется клетками печени, и последующее ее выделение в 12-перстную кишку, периодически, в основном в связи с приемом пищи. Желчь помогает в переваривании и всасывании жиров, всасывании жирорастворимых витаминов, холестерина, аминокислот и солей кальция, а так же желчь участвует в активации пристеночного пищеварения в кишечнике, усиливает секрецию и двигательной активности тонкой кишки.
Когда удаляют желчный пузырь? Показания к холецистэктомии
Холецистэктомия проводится для лечения заболеваний желчного пузыря, в основном из образования желчных камней в желчном пузыре (желчекаменная болезнь). Камни могут быть твердыми и мелкими, как галька внутри желчного пузыря. Камни могут быть как песчинки или же как большой мяч для гольфа.
Общими показаниями к холецистэктомии является:
- Воспрепятствование нормальному оттоку желчи, ведущего к серьезной боли в животе (желчная колика)
- Инфекция или воспаление желчного пузыря (холецистит)
- Закупорка желчных путей, ведущих к двенадцатиперстной кишке (обструкция желчных путей)
- Закупорка протока, ведущего от поджелудочной железы в двенадцатиперстную кишку (панкреатит)
Так же к показаниям для холецистэктомии относят обострение хронического холецистита, калькулезный холецистит, острый холецистит, не поддающийся консервативной терапии, холестероз.
Как подготовиться к холецистэктомии, операции по удалению желчного пузыря?
- Для подготовки к холецистэктомии, ваш хирург может попросить вас принимать слабительное средство 3-4 дня перед операцией, чтобы очистить кишечник.
- Ничего не едят в ночь перед операцией. Не следует пить и есть, по крайней мере, за четыре часа до операции, но вы можете выпить глоток воды с лекарствами.
- Необходимо прекратить прием некоторых лекарственныхпрепаратов и пищевых добавок, влияющих на свертываемость крови, потому что они могут увеличить риск кровотечения. В любом случае сообщите врачу обо всех лекарствах и добавках, которые вы принимаете.
- Гигиенические процедуры перед операцией, например, душ с антибактериальным мылом.
- Спланируйте заранее план пребывания в больнице. Большинство пациентов способно идти домой в тот же день после их холецистэктомии, но могут возникнуть осложнения, которые требуют проведения одной или более ночей в больнице. Если хирург должен сделать длинный разрез в брюшной полости, чтобы удалить желчный пузырь, вам, возможно, придется остаться в больнице дольше. Не всегда можно знать заранее, какая процедура будет использоваться. Планируйте заранее, на случай, если придется остаться в больнице, какие личные вещи вам могут понадобиться, например, зубная щетка, удобная одежда, и книги или журналы, чтобы скоротать время.
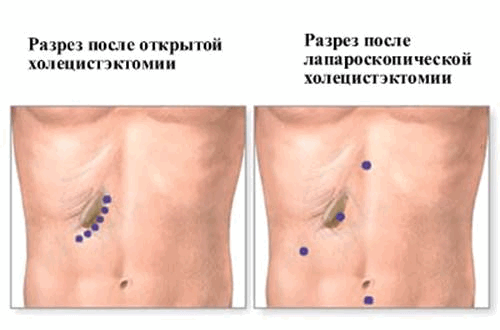
Лапароскопическая холецистэктомия
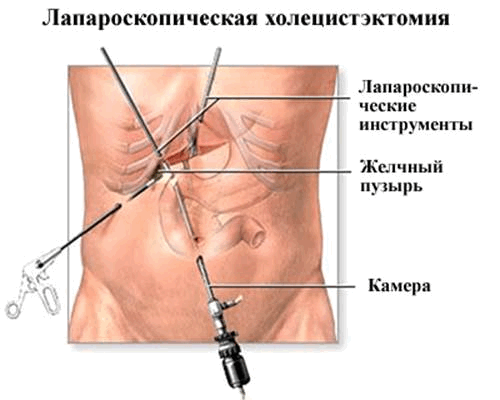
Большинство хирургических операций по удалению желчного пузыря сегодня производится с использованием лапароскопических хирургических методов, в которых тонкие хирургические инструменты - троакары, вводят в брюшную полость через маленькие разрезы. Операция выполняется под наркозом, так что пациент спит, и не ощущает никаких болей.
Во время лапароскопической холецистэктомии, хирург делает четыре небольших разреза в брюшной полости, два из которых имеют длину по 5 миллиметров, и другие два имеют длину по 10 миллиметров. Трубка с крошечной видеокамерой вставляется в брюшную полость через один из разрезов. Во время введения троакары не разрезают ткани, а лишь раздвигают. Больному, находящемуся под наркозом, надувают живот с помощью двуокисью углерода. Остальные инструменты вводятся через еще 2 разреза. Затем, когда желчный пузырь найден, он удаляется.
Далее проводят холангиографию, специальный рентген, чтобы проверить желчный проток на отклонения. Если ваш врач считает, что есть другие проблемы в желчных протоках, они могут быть устранены. После этого разрезы зашивают. Лапароскопическая холецистэктомия занимает один или два часа.
Однако лапароскопическая холецистэктомия не подходит для всех. В некоторых случаях необходимо сделать большой разрез, например из-за рубцовой ткани от предыдущих операций или осложнений или очень больших камней. В этом случае проводится открытая холецистэктомия.
Традиционная (открытая) холецистэктомия
Если желчный пузырь чрезвычайно воспален, инфицирован или имеет большие камни, применяют другой хирургический подход, называемый открытая холецистэктомия.
Во время открытой холецистэктомии хирург делает 15-и сантиметровый разрез в животе чуть ниже грудной клетки и ребер с правой стороны. Мышцы и ткани отводятся назад, чтобы облегчить доступ к печени и желчному пузырю. Далее смещают печень, чтобы открыть желчный пузырь. Сосуды, пузырные протоки и артерии и из желчного пузыря вырезаются, и желчный пузырь удаляется. Общий желчный проток, который отводит желчь из печени в тонкую кишку, также проверяется на наличие камней. Небольшая дренажная трубка может быть оставлена в течение нескольких дней, чтобы слить жидкость, если есть воспаления или инфекция в брюшной полости. Затем разрез зашивают.
Открытая холецистэктомия длится один или два часа.
Восстановление после удаления желчного пузыря (холецистэктомии)
После операции вы будете направлены в реанимацию для восстановления после анестезии. Когда действие наркоза заканчивается, вы будете доставлены в свою палату. Дальнейшее восстановление варьируется в зависимости от вашей процедуры:
После лапароскопической холецистэктомии пациентов часто отпускают домой в тот же день, после операции, хотя иногда требуется одна ночь пребывания в стационаре. После выписки вы можете вернуться к нормальной диете и деятельности практически сразу.
После открытой операции, вы можете ожидать, что вас отпустят домой, как только вы будете в состоянии есть и пить без боли и в состоянии ходить без посторонней помощи. Обычно это занимает от двух-трех дней до недели. Способность вернуться к нормальной диете наступает после 1 недели и возвращение к нормальной деятельности через 4 - 6 недель.
Возможно, у вас будут наблюдаться некоторые из этих симптомов во время восстановления:
- Боль в животе . Вы можете испытывать боль в одно или оба плеча в течение нескольких дней после операции. Это происходит из-за газа в животе после операции. Ваш врач выпишет лекарства боли для использования дома. Если вы принимаете обезболивающие таблетки 3 или 4 раза в день, попробуйте принимать их в одно и то же время каждый день в течение 3 - 4 дней. Попробуйте вставать и походить, если у вас есть некоторые боли в животе. Это может облегчить вашу боль.
- Боль в области разреза от 1 до 2 недель. Эта боль должна уменьшаться каждый день. Нажмите на область над разрезом, когда вы кашляете или чихаете, чтобы облегчить дискомфорт и защитить ваш шов от разрыва.
- Боль в горле от дыхательной трубки. Сосание кусочки льда или полоскание может иметь успокаивающее действие.
- Тошнота и рвота. Ваш врач может выписать лекарственные препараты , если это необходимо.
- Жидкий стул после еды. Это может длиться от 4 до 8 недель.
- Синяки и гематомы вокруг раны. Они будут проходить сами по себе.
- Покраснение кожи вокруг раны. Это нормально.
- Небольшое количество водянистой или темной кровавой жидкости из разреза. Это нормальное явление в течение нескольких дней после операции. Хирург, возможно, оставит 1 или 2 дренажных трубки в животе: одна поможет оттоку любой жидкости или крови, что осталась в животе. Вторая трубка будет сливать желчь во время восстановления. Эта трубка будет удалена вашим хирургом через 2 - 4 недели. Прежде чем удалить ее, будет проведено специальное рентгеновское исследование, называемое холангиография. Вы получите инструкции по уходу за этими трубками перед выпиской домой.
Деятельность после удаления желчного пузыря (холецистэктомии)
Вы должны быть в состоянии осуществлять большинство ваших регулярных мероприятий в срок от 4 до 8 недель. До этого:
- Не поднимайте ничего тяжелее, чем 4,5 - 7 кг, пока врач не разрешит вам.
- Избегайте напряженной деятельности. Это включает в себя тяжелые физические упражнения, тяжелую атлетику и другие видов деятельности, которые заставляют вас тяжело дышать или напрягаться.
- Регулярно совершайте короткие прогулки.
Уход за ранами после операции
Меняйте повязки над вашей операционной раной раз в день, или раньше, если она становится грязной. Ваш врач скажет вам, когда вам не нужно будет использовать повязки. Держите рану в чистоте путем промывания его с мягким мылом и водой. Вы так же можете принимать душ, предварительно сняв бинты, если ваши разрезы были закрыты швами, скобами или специальным клеем.
Если швы были закрыты с помощью полосок для бесшовного сведения краев кожной раны или пластырного кожного шва Стери-Стрип, накрывайте разрез полиэтиленовой пленкой перед принятием душа в течение первой недели. Не пытайтесь смыть эти полоски, пусть они отпадут сами по себе.
Не рекомендуется принимать ванну или купаться в бассейне или водоеме, посещать баню или сауну до особых указаний вашего врача.
Статьи по теме:
Диета после удаления желчного пузыря (холецистэктомии)
Вы можете вернуться к привычному питанию почти сразу, но обычно рекомендуется ограничить употребление жирной или острой пищи, питаться часто мелкими порциями.
Если у вас жесткий стул:
- Старайтесь больше ходить пешком и быть более активным, но не переусердствуйте.
-Попробуйте снизить дозировку обезболивающих лекарств , некоторые из них могут вызвать запор.
- Можно использовать легкое слабительное средство. Но не принимайте никаких слабительных, не проконсультировавшись с вашим врачом.
- Спросите своего врача о продуктах с высоким содержанием клетчатки.
Прогноз после удаления желчного пузыря (холецистэктомии)
Холецистэктомия может облегчить боль и дискомфорт от камней в желчном пузыре. Консервативные методы лечения, такие как диетические изменения, как правило, не могут остановить образование камней в желчном пузыре, и симптомы могут повторяться. Холецистэктомия является единственным способом предотвратить образование камней в желчном пузыре.
Некоторые люди испытывают легкую диарею после холецистэктомии, хотя это обычно проходит со временем. Большинство же людей не испытывают проблемы с пищеварением после холецистэктомии, так как желчный пузырь не является необходимым для здорового пищеварения.
Осложнения и риски холецистэктомии
Холецистэктомия несет небольшой риск осложнений. Риск осложнений зависит от вашего общего состояния здоровья и причин для холецистэктомии. Это может быть:
- Утечка желчи во время операции
- Кровотечение
-Тромбоз сосудов в области операции
- Проблемы с сердцем
- Инфекция
-Травмы близлежащих органов, таких, как желчные протоки, печень и тонкий кишечник
- Панкреатит
- Пневмония
Позвоните своему врачу или медсестре, если:
- У вас есть лихорадка и температура выше 38 ° С.
- Из раны идет кровь, красная или теплая на ощупь.
- Края хирургической раны имеют толстые края, желтые, зеленые или молочные выделения из дренажа.
- У вас есть боль, которая не снимается обезболивающими препаратами.
- Трудно дышать.
- У Вас есть кашель, который не проходит.
- Вы не можете не пить и не есть.
- Ваша кожа или белок глаза желтеет.
- Ваши испражнения серого глинистого цвета.
Читайте также:
- Диагностика ретракционных изменений мозга. Профилактика
- Митрально-аортально-трехстворчатый стеноз. Интенсивность II тона при тройном стенозе
- Как понять, что мужчина женатый?
- Хирургическая анатомия симпатической нервной системы. Строение симпатической нервной системы.
- Аспекты психотерапии детей и подростков
