Техника наложения анастомоза между поджелудочной железой и тощей кишкой.
Добавил пользователь Дмитрий К. Обновлено: 08.01.2026
Кит О.И. 1 Колесников Е.Н. 1 Кациева Т.Б. 1 Санамянц С.В. 1 Снежко А.В. 1 Фоменко Ю.А. 1 Трифанов В.С. 1 Кожушко М.А. 1 Мягков Р.Е. 1
Представлен анализ непосредственных результатов выполнения 252 панкреатодуоденальных резекций по поводу злокачественных образований билиопанкреатодуоденальной зоны в период с 2010 по 2016 год. У 165 больных был сформирован панкреатокишечный анастомоз (ПКА), в 82 наблюдениях - панкреатогастроанастомоз (ПГА). После операций умерли 8 пациентов, послеоперационная летальность составила 3,2 %. В группе больных с ПКА осложнения отмечены у 74 (44,8 %), умерли 7 пациентов. В группе больных с ПГА осложнения развились у 33 (40,2 %) больных, умерших не было. Различия в показателях послеоперационной летальности были статистически значимыми. В сроках пребывания больных в стационаре после операций в группе с ПКА и ПГА, 19,9 и 18,3 суток соответственно, статистических различий не отмечено. Использование ПГА на реконструктивном этапе при выполнении панкреатодуоденальных резекций снижает количество послеоперационных осложнений и раннюю послеоперационную летальность.
1. Байчоров Э.Х., Новодворский С.А., Хациев Б.Б., Кузьминов А.Н., Байчоров М.Э., Гридасов И.М. Панкреатикогастроанастомоз при операции панкреатодуоденальной резекции /Э.Х. Байчоров [и др.] // Хирургия. - 2012. - № 6. - С.19-23.
2. Кит О.И. Нейроэндокринные, клинические и морфологические аспекты рака желудка: монография / О.И. Кит. - Ростов н/Д.; Новочерскасск: Лик, 2014. - 224 с.
3. Колесников Е.Н. Панкреатогастроанастомозы в хирургии рака органов билиопанкреатодуоденальной зоны: дис. . канд. мед. наук (14.00.14). - Ростов-на-Дону, 2005. - 134 с.
4. Максимов А.Ю., Кит О.И., Касаткин В.Ф., Джабаров Ф.Р., Горностаев А.С. Применение методики предоперационной химиолучевой терапии в лечении рака поджелудочной железы /А.Ю. Максимов [и др.] // Эпидемиология злокачественных новообразований. Материалы VII съезда онкологов и радиологов стран СНГ (Астана, 05-07 сентября 2012 г.). - Астана, 2012. - C. 151-152.
5. Figueras J., Sabater L., Planellas P., Muñoz-Forner E., Lopez-Ben S., Falgueras L., Sala-Palau C., Albiol M., Ortega-Serrano J., Castro-Gutierrez E. Randomized clinical trial of pancreaticogastrostomy versus pancreaticojejunostomy on the rate and severity of pancreatic fistula after pancreaticoduodenectomy // Br. J. Surg. Nov. 2013. 100(12), pp. 1597-1605.
6. Hoos W.A., James P.M., Rahib L., Talley A.W., Fleshman J.M., Matrisian L.M. Pancreatic cancer clinical trials and accrual in the United States // J. Clin. Oncol. Sep. 2013; 31(27), pp. 3432-3438.
7. Levenick J.M., Sutton J.E., Smith K.D., Gordon S.R., Suriawinata A., Gardner TB Pancreaticoduodenectomy for the treatment of groove pancreatitis // Dig. Dis. Sci. Jul. 2012. 57(7), pp. 1954-1958.
8. Topal B., van de Sande S., Fieuws S., Penninckx F. Effect of centralization of pancreaticoduodenectomy on nationwide hospital mortality and length of stay // Br. J. Surg., 2007; 94, pp.1377-1381.
Единственным способом, позволяющим реально увеличить продолжительность жизни и улучшить ее качество, а в ряде случаев добиться полного выздоровления больных раком билиопанкреатодуоденальной зоны, является выполнение радикальной операции - гастропанкреатодуоденальной резекции (ГПДР), и в настоящее время такая операция является общепринятой операцией выбора при злокачественных опухолях данной локализации. В крупных хирургических клиниках, каждая из которых располагает опытом выполнения от нескольких сотен до 1,5 - 2 тысяч ГПДР, раннюю послеоперационную летальность в течение 30 суток после операции удалось снизить до 1,5-3 % [6]. Несмотря на это, гастропанкреатодуоденальная резекция остаётся одним из наиболее ответственных и трудоемких хирургических вмешательств в абдоминальной хирургии, сопряженным с высоким риском тяжелых послеоперационных осложнений и летального исхода. Среди типичных осложнений ГПДР выделяют несостоятельность анастомозов (прежде всего панкреатодигестивного, реже - билиодигестивного), острый послеоперационный панкреатит, панкреонекроз, наружные свищи поджелудочной железы, внутрибрюшное и в просвет желудочно-кишечного тракта кровотечение, гнойно-септические процессы, как разлитые (перитонит, экссудативный плеврит, забрюшинная флегмона), так и отграниченные (поддиафрагмальные и межпетельные абсцессы). В структуре причин смерти после прямых резекционных хирургических вмешательств на поджелудочной железе доля несостоятельности панкреатодигестивного соустья составляет до 30 % и острого послеоперационного панкреатита - до 50 %. В связи с этим важнейшее значение в исходе гастропанкреатодуоденальной резекции имеет выбор оптимального метода реконструктивного этапа операции, важнейшим звеном которого является выбор способа формирования панкреатодигестивного анастомоза, а также персональный опыт оперирующего хирурга [2,3,7]. В последние десятилетия наметилась тенденция к более частому применению на реконструктивном этапе ГПДР панкреатогастроанастомозов (ПГА) [5]. Такие соустья считаются более надёжными, особенно при выполнении операций хирургами, имеющими небольшой личный опыт выполнения гастропанкреатодуоденальных резекций [8]. При этом в большом количестве исследований, в том числе проспективных, не установлено существенных различий в результатах использования ПГА и панкреатокишечных анастомозов (ПКА), хотя при этом сравниваются результаты выполнения ГПДР или в различных лечебных учреждений, или в определённой конкретной клиники, но в различные периоды времени [1,4]. Представляется интересным опыт по одновременному применению на реконструктивном этапе гастропанкреатодуоденальной резекции различных методик формирования панкреатодигестовных анастомозов в одном лечебном учреждении.
Цель исследования - сравнительный анализ непосредственных результатов гастропанкреатодуоденальных резекций, которые были выполнены в Ростовском научно-исследовательском онкологическом институте с учетом различных вариантов формирования на реконструктивном этапе операции панкреатикодигестивного анастомоза.
Материал и методы
В Ростовском научно-исследовательском онкологическом институте гастропанкреатодуоденальные резекции выполняются с 1987 года. За это время выполнено более 750 операций по поводу злокачественных опухолей билиопанкреатодуоденальной зоны, а также в составе комбинированных операций при раке других локализаций. За период с 2010 по 2016 год выполнены 252 ГПДР. Из них по поводу злокачественных опухолей головки поджелудочной железы выполнены 130 гастропанкреатодуоденальных резекций, что составило 51,6 %. По поводу рака большого дуоденального соска выполнены 88 ГПДР, рака дистального отдела общего жёлчного протока 12, рака двенадцатиперстной кишки - 6, что составило 34,9 %, 4,8 % и 2,4 % соответственно. Гастропанкреатодуоденальные резекции являлись элементом комбинированных хирургических операций при распространении на поджелудочную железу и/или двенадцатиперстную кишку злокачественной опухоли желудка в 13 (5,2 %) и ободочной кишки в 3 (1,2 %) наблюдениях. По классификации TNM (2010 г.) I и II стадия злокачественной опухоли выявлена у 42,0 %, III у 54,1 %, IV у 3,9 % больных. В подавляющем большинстве случаев при гистологическом исследовании удалённой опухоли (более чем в 95 % наблюдений), определена аденокарцинома различной степени дифференцировки, в случаях поражения поджелудочной железы, как правило, протоковая. Нейроэндокринный рак выявлен в 4 %, злокачественная гастроинтестинальная опухоль в 1 % случаев соответственно. Возраст пациентов колебался в интервале от 32 лет до 81 года, средний возраст составил 57,5 + 1,6 года. Соотношение мужчин и женщин было 1,9 : 1. Панкреатодигестивные анастомозы формировали в 247 (98,0 %) случаях. В 5 наблюдениях обработка культи поджелудочной железы после ГПДР заключалась в её ушивании и формировании наружной панкреатикостомы.
В указанный период времени операции выполняли 8 хирургов с опытом работы каждого из них в профильном хирургическом отделении,специализированном в отношении лечения злокачественных опухолей поджелудочной железы, не менее 10 лет. Личный опыт выполнения гастропанкреатодуоденальных резекций у каждого из этих специалистов составлял не менее 15 операций.
По способу формирования панкреатодигестивного соустья на реконструктивном этапе гастропанкреатодуоденальной резекции были выделены 2 группы пациентов. В первой группе у 165 больных на реконструктивном этапе гастропанкреатодуоденальной резекции был сформирован панкреатокишечный анастомоз, во второй в 82 наблюдениях - панкреатожелудочный. Статистически значимых различий в этих группах по стадии злокачественной опухоли, полу и возрасту не выявлено. На восстановительном этапе гастропанкреатодуоденальной резекции все анастомозы в случае использования ПКА формировали последовательно на одной петле тощей кишки, которую проводили через окно в брыжейке поперечной ободочной кишки. Первым формировали панкреатокишечное соустье, которое было проксимальным, затем последовательно билиодигестивный и желудочнокишечный анастомозы. При выборе на реконструктивном этапе ГПДР панкреатогастроанастомоза, первоначально формировали соустье между культёй поджелудочной железы и желудком, затем на петле тонкой кишки, проведенной позади ободочной, последовательно формировали билиодигестивное и желудочнокишечное соустье.
Панкреатокишечный анастомоз в большинстве случаев формировали методом «конец в бок» на «каркасе» из силиконовой трубки, которая одновременно являлась дренирующей для панкреатического протока. Техника анастомозирования описана ниже.
После выполнения срочного гистологического исследования и подтверждения радикального характера хирургического вмешательства срез культи поджелудочной железы ушивали узловыми швами, которые затем использовали для сшивания с кишкой. Панкреатический проток дренировали трубкой в соответствии с его диаметром. В стенке тонкой кишки формировали отверстие максимально близко к линии среза железы, через него в просвет кишки проводили дренажную трубку из панкреатического протока, отверстие в кишке над трубкой ушивали. Дренаж протока выводили через просвет кишки наружу в её торец, затем на кожу, формируя подвесную энтеростому. Непосредственно стенку панкреатического протока и слизистую оболочку тонкой кишки не сшивали. Дренаж протока или полностью убирали через 3 - 4 недели, или обрезали и погружали в кишку в виде «потерянного». Считаем, что установка дренажной трубки в панкреатический проток предотвращает нарушение пассажа панкреатического сока через ПКА, которое может возникнуть, в частности, при воспалительном отёке по линии панкреатического соустья. Такой отёк закономерно возникает после непосредственной травмы поджелудочной железы и неизбежного панкреатита. В ряде случаев, при диаметре панкреатического протока более 1,0 см и плотной паренхиме поджелудочной железы дренирование протока не выполняли. Одним из преимуществ такого варианта формирования ПКА является отсутствие необходимости дополнительной мобилизации культи поджелудочной железы. При резком расширении панкреатического протока в 4 наблюдениях использовали формирование панкреатикокишечного соустья «бок в бок». В 3 случаях визуально определить панкреатический проток на срезе поджелудочной железы не представилось возможным, в итоге был сформирован инвагинационный ПКА «конец в конец» с погружением всей культи поджелудочной железы в просвет тонкой кишки.
Для формирования соустья между поджелудочной железой и желудком, культю поджелудочной железы дополнительно мобилизовали в направлении её хвоста до 2-3 см от линии пересечения. Линию среза культи поджелудочной железы предварительно не ушивали, ограничивались только термокоагуляцией или прошиванием кровоточащих сосудов. Панкреатикогастроанастомоз накладывали на заднюю стенку желудка. Для этого в ней электроножом формировали отверстие в соответствии с диаметром панкреатического протока. Накладывали первый ряд отдельных узловых швов между стенкой желудка и верхней полуокружностью среза поджелудочной железы. Стенки панкреатического протока прецизионно сшивали со слизистой желудка отдельными швами, которых обычно требовалось в количестве от 4 до 6. Формирование соустья завершали, накладывая второй ряд узловых швов между серозной оболочкой стенки желудка и нижней полуокружностью среза поджелудочной железы. Для автоматизации статической обработки полученных результатов исследования использован аналитический пакет программы Excel для Windows и пакет Statistica for Windows 10,0 с определением показателя достоверности (р).
Результаты. Из 252 оперированных больных в анализируемый период времени умерли 8 пациентов, послеоперационная летальность в течение 30 дней после хирургического вмешательства составила 3,2 %. Из умерших больных панкреатодигестивный анастомоз формировали у 7 пациентов, при этом у всех он был панкреатокишечным. Один больной, которому была сформирована наружная панкреатикостома, умер после выполнения гастрэктомии, правосторонней гемиколэктомии и удаления панкреатодуоденального комплекса по поводу местно-распространённого рака желудка от полиорганной недостаточности. Послеоперационной летальности в случаях выбора на этапе реконструкции гастропанкреатодуоденальной резекции ПГА не отмечено.
Характеристика послеоперационных осложнений у больных, которым формировали панкреатодигестивное соустье, представлена в таблице.
Послеоперационные осложнения после ПДР с формированием панкреатодигестивных анастомозов
Билиодигестивный анастомоз
Билиодигестивный анастомоз - это созданное хирургическим путём соустье между желчевыводящими путями и отделом желудочно-кишечного тракта. В Юсуповской больнице работают профессора и врачи высшей категории. Они обладают необходимым опытом для наложения билиодигестивного анастомоза. Онкологи применяют самое современное оборудование ведущих мировых производителей для лечения поджелудочной железы, желчного пузыря с его протоками.
К билиодигестивным анастомозам относятся:
- холедоходуоденоанастомоз (соустье между двенадцатиперстной кишкой и общим желчным протоком);
- гепатикодуоденоанастомоз и гепатикоеюноанастомоз (соустье между общим желчным протоком и двенадцатиперстной или тощей кишкой);
- холецистоеюноанастомоз - соустье между желчным пузырем и тощей кишкой.
В Юсуповской больнице врачи индивидуально подходят к выбору методов лечения пациентов. Все тяжёлые случаи заболеваний обсуждают на заседании экспертного совета. Врачи принимают коллегиальное решение о выборе вида билиодигестивного анастомоза. После операции улучшается качество и увеличивается продолжительность жизни пациента.
Показания и противопоказания
Билиодигестивный анастомоз создают при наличии следующих показаний:
- рак головки поджелудочной железы;
- опухоль большого дуоденального сосочка и головки поджелудочной железы;
- индуративный панкреатит.
Противопоказаниями для создания билиодигестивных анастомозов является дуоденостаз, узкий желчный проток с ломкими стенками, рубцовые изменения стенки двенадцатиперстной кишки и тяжёлое состояние пациента.
Обследование перед операцией
Перед наложением билиодигестивного анастомоза врачи Юсуповской больницы проводят комплексное обследование пациента. Онкологические больные сдают общий анализ крови, мочи, коагулограмму. Им выполняют инструментальные исследования:
- рентгенографию желчевыводящих путей;
- ультразвуковое эндоскопическое исследование;
- компьютерную томографию;
- эндоскопическую ретроградную холангиографию.
Перед операцией пациентов осматривает анестезиолог. Он определяет степень операционного риска, выбирает вид анестезии, который планируется использовать во время оперативного вмешательства, назначает премедикацию.
Выбор вида
Для отведения желчи непосредственно из протоков онкологи Юсуповской больницы создают холедоходуоденоанастомоз. К этому виду билиодигестивного анастомоза прибегают в случаях закрытия конечного отдела общего желчного протока рубцовыми сужениями, новообразованиями и индуративным панкреатитом, особенно если желчный пузырь удалён или не может быть использованным для внутреннего отведения желчи. Операцию применяют при наличии в желчных протоках множественных замазкообразных масс, мелких камней или песка, которые невозможно полностью удалить, а также с целью декомпрессии желчных путей.
Преимуществами холедоходуоденостомии является:
- более лёгкое течение послеоперационного периода;
- отсутствие истечения желчи наружу;
- возможность предотвратить рецидивы заболевания.
Гепатикодуоденоанастомоз и гепатикоеюноанастомоз накладывают при невозможности использовать для отведения желчи расположенный выше двенадцатиперстной кишки отдел общего желчного протока. Во время операции накладывается соустье между общим печеночным протоком и двенадцатиперстной или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
Профилактика осложнений
Наиболее часто врачи создают холедоходуоденоанастомоз. Этот вид билиодигестивного анастомоза обладает рядом недостатков:
- не достигается точного сопоставления сшиваемых тканей серозными поверхностями;
- нарушается биологическая герметичность шва;
- высокий риск рубцового сужения анастомоза.
Для профилактики этих осложнений врачи клиники онкологии накладывают холедоходуоденоанастомоз с использованием прецизионного адаптирующего шва. В послеоперационном периоде проводят промывание общего желчного протока и наложенного билиодигестивного анастомоза путём введения 20 мл 10% раствора ксимедона в общий желчный проток через дренаж. Через рот пациенты принимают ксимедон по 0,5 г 4 раза в сутки.
Позвоните по телефону Юсуповской больницы, где онкологи в совершенстве владеют техникой наложения билиодигестивного анастомоза и индивидуально подходят к выбору метода оперативного вмешательства. Медицинский персонал клиники онкологии обеспечивает профессиональный уход за пациентами после операции.
Современные подходы к лечению кисты поджелудочной железы
Киста поджелудочной железы - полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.

Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными - развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными - образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными - полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными - эхинококковыми, цистицеркозными.
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты - наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое - серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия - начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия - обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.

Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они - следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
Еюностомия при онкологических заболеваниях
Еюностомия - щадящая операция, которую хирурги выполняют с целью подготовки пациентов к многоэтапному оперативному вмешательству или для энтерального питания. Оперативное вмешательство заключается в накладывании наружного кишечного свища на тощую кишку. Онкологи Юсуповской больницы применяют различные методики выведения еюностомы.
В клинике онкологии работают кандидаты и доктора медицинских наук, врачи высшей категории. Они на заседании экспертного совета обсуждают наличие показаний и противопоказаний к операции у тяжёлых пациентов, коллегиально выбирают метод оперативного вмешательства. Медицинский персонал осуществляет уход за еюностомой.
Лапаротомная и лапароскопическая еюностомия
Еюностому накладывают с верхнего срединного разреза передней брюшной стенки или лапароскопическим путём. Во время лапаротомной еюностомии извлекают петлю тощей кишки и прикладывают к ней резиновую трубку небольшого диаметра. Последнюю вшивают в стенку кишки, не повреждая слизистой оболочки. После наложения кисетного шва на область введения трубки стенку тощей кишки рассекают, конец трубки погружают в просвет кишки и завязывают шов. Выполняют небольшой разрез в передней брюшной стенке по наружному краю левой прямой мышцы живота, через который выводят периферический конец трубки.
Поскольку тощая кишка доступна лапароскопическому осмотру, перемещению в брюшной полости и выведению за её пределы, онкологи Юсуповской больницы предпочитают накладывать еюностому с помощью лапароскопии. Еюностома - это выведенный наружу свищ тощей кишки.
Лапароскопическая еюностомия относится к малотравматичным оперативным вмешательством. Она является операцией выбора и выполняют ее при тяжёлом состоянии больного и высоком риске традиционного хирургического лечения. Во время лапароскопической еюностомии онколог выводит конус кишечной стенки в прокол передней брюшной стенки. Для выполнения лапароскопической еюностомии требуется следующий инструментарий:
- диагностический лапароскоп;
- инструменты для оперирования на мягких тканях под местной анестезией;
- скальпель с узким лезвием;
- ниппельная трубка.
Онкологи используют во время оперативного вмешательства инструменты небольшого размера. Пациентов готовят к лапароскопической операции так же, как и к лапаротомическому вмешательству. Преимущественно врачи используют местное обезболивание, за исключением тех случаев, когда необходима вентиляция лёгких или есть особые показания к общей анестезии.
Техника выполнения лапароскопической еюностомии следующая:
- выполняют диагностическую лапароскопию;
- находят начальный отдел тощей кишки;
- выбирают место для еюностомии;
- кишечную петлю подтягивают зажимом к брюшной стенке;
- после окончательного захватывания стенки кишки кишечный конус втягивают в пункционный канал;
- выведенный участок кишки прошивают двумя нитками;
- снимают зажим;
- стенку кишки рассекают между держалками;
- тщательно и осторожно подшивают стенку кишки к краям кожного разреза;
- через наружное отверстие сформированного свища вводят ниппельный зонд и продвигают его конец на 15-20 см;
- удаляют лапароскоп;
- ниппельный зонд фиксируют к швам, придавая ему строго перпендикулярное положение.
После лапароскопической еюностомии сокращается время нахождения пациента в стационаре, уменьшаются расходы на лечение.
Питание после еюностомии
Питание в еюностому осуществляют с учётом небольшой ёмкости кишечной петли. Если хирург уверен, что конец трубки находится в отводящей петле, пациента начинают кормить уже в день операции. В противном случае к кормлению приступают на следующий день. Объём пищи не должен превышать 150-200 мл за один прием. В течение первых дней после операции в еюностому медленно капельно вводят белковые гидролизаты и растворы электролитов. Одновременно проводят парентеральное питание и инфузионную терапию. При хорошей переносимости гидролизатов начинают медленным капельным путем вводить в еюностому небольшие порции питательных смесей.
Сразу же после операции не следует доверять пациенту вводить питательные смеси самостоятельно. Желание избавиться от чувства голода и бесконтрольное питание приводят к переполнению сегментов кишки, расположенных близко к свищу. У пациента могут появиться резкие боли в животе, тошнота, расстройство стула и развиться серьезные осложнения.
При поступлении пищи непосредственно в тощую кишку сложно обеспечить потребности организма во всех питательных веществах. Выключение из пищеварения верхних отделов пищеварительного тракта приводит к повышению требований к качеству пищи. Она должна быть хорошо обработанной механически, сбалансированной по калорийности, содержанию витаминов, микроэлементов, воды и соответствовать условиям пищеварения в тощей кишке. Наиболее сбалансированными являются специальные составы для энтерального зондового питания - смесь Спасокукоцкого, питательные смеси, энпиты. При отсутствии специальных составов в еюностому можно вводить смеси для детского питания, жидкие и протёртые блюда, молочные продукты, шоколад, фруктовые соки. Из рациона следует исключить продукты, которые пациент плохо переносит.
Уход за еюностомой
После еюностомии ниппельная трубка должна находиться в свище постоянно в течение 12—14 суток. У наиболее истощённых пациентов её не вынимают дольше. Производит смену ниппельной трубки на дуоденальный зонд врач клиники онкологии. Он учитывает направление трубки в отводящую петлю кишки. При продвижении трубки в неё вводят жидкость, которая расправляет просвет кишки. После введения трубки онколог снимает кожные швы, а трубку привязывает нитями к четырём полоскам липкого пластыря, предварительно наклеенным на обезжиренные участки кожи.
Трубка в еюностоме находится постоянно. Медицинский персонал следит за её правильным положением - наружный конец трубки должен выходить из свища строго перпендикулярно поверхности кожи. При пригибании трубки к животу со временем увеличивается свищевое отверстие и нарушается герметичность свища.
После операции кожу вокруг еюностомы держат открытой. Линию швов многократно смазывают 0,5 % раствором перманганата калия. В течение первых суток после еюностомии свищ обычно полностью герметичен. На седьмые или восьмые сутки содержимое кишки может просачиваться вдоль трубки небольшими порциями. К этому времени начинают прорезываться швы и увеличивается объём питательной смеси, которую вводят в кишечную петлю со свищом. Для профилактики раздражения кожных покровов и увеличения размеров наружного отверстия свища кожу просушивают салфетками и обрабатывают раствором перманганата калия.
Панкреатоеюностомия
Пациентам, страдающим хроническим панкреатитом, с болями в животе и расширением протока поджелудочной железы выполняют продольную панкреатоеюностомию. Оперативное вмешательство показано пациентам с повторяющимися приступами острого панкреатита и расширением панкреатического протока. Операция помогает пациентам с кальцификацией поджелудочной железы и значительным расширением протоков.
Прежде чем выполнять оперативное вмешательство по поводу хронического панкреатита, врачи Юсуповской больницы проводят полное обследование пациента с целью установки точного диагноза и определения объёма предстоящей операции. Врачи уточняют диаметр панкреатического протока, локализацию воспалительного процесса, стадию его развития и функциональное состояние ткани поджелудочной железы.
Во время обследования проводят оценку состояния желчного пузыря и желчных протоков, устанавливают, нет ли конкрементов или расширения общего желчного протока, вызванного его сдавленной головкой поджелудочной железы, а также сдавления желудка или двенадцатиперстной кишки. Врачи оценивают состояние питания пациента и наличие сопутствующих заболеваний, которые являются противопоказанием к данной операции.
Для этого проводят комплексное обследование:
- сбор анамнеза;
- лабораторные исследования;
- рентгенологическое исследование брюшной полости;
- рентгенологическое исследование желудка и двенадцатиперстной кишки;
- ультрасонографию или компьютерную томографию;
- ретроградную эндоскопическую холангиопанкреатографию.
В Юсуповской больнице обследование пациентов, которым предстоит выполнить панкреатоеюностомию, проводят с помощью аппаратуры ведущих мировых производителей и современных методов лабораторной диагностики. Сложное обследование пациенты имеют возможность пройти в клиниках-партнёрах.
Панкреатоеюностомию выполняют под наркозом. Хирурги широко вскрывают сальниковую сумку и выделяют переднюю поверхность поджелудочной железы. При её глубоком залегании и небольших размерах продольно рассекают верхний листок брыжейки поперечной ободочной кишки. После этого накладывают соустье между поджелудочной железой и тощей кишкой. Рану послойно ушивают. После продольной панкреатоеюностомии пациентам для устранения болевых синдромов назначают анальгетики, ферменты, высокоактивные панкреатические экстракты.
Запишитесь на приём к врачу Юсуповской больницы, позвонив по телефону. Онкологи выполняют различные виды еюностомии. Ведущие хирурги клиник-партнёров в совершенстве владеют техникой панкреатоеюностомии.
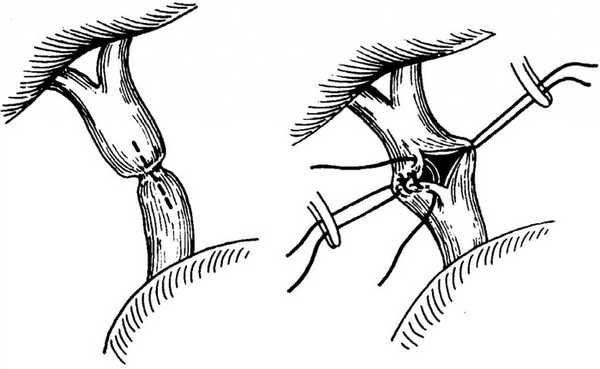
Техника наложения анастомоза между поджелудочной железой и тощей кишкой.
Цель настоящей работы - представление способа формирования ПЕА при ПДР, обеспечивающего снижение частоты несостоятельности анастомоза.
Материал и методы
С 2005 по 2011 г. предложенный способ формирования ПЕА был применен у 20 больных, находившихся на лечении в Коми республиканской больнице (Сыктывкар). Возраст больных 35-75 лет. Всем выполнена ПДР по поводу рака и хронических заболеваний головки ПЖ и периампулярной зоны. Стандартная гастропанкреатодуоденальная резекция применена в 3 наблюдениях, пилоросохраняющая ПДР - в 15, ПДР с антрум-резекцией и стволовой ваготомией - в 2. С целью профилактики послеоперационного панкреатита вводили октреотид в дозе 0,3 мг/сут в течение 3-5 дней.
Несостоятельность панкреатоеюноанастомоза определяли в соответствии с критериями, предложенными S. Strasberg и соавт. [10]. Согласно этим критериям, несостоятельностью ПЕА считают количество отделяемого по дренажу больше 50 мл в сутки и повышение уровня активности амилазы в полученной жидкости более чем в 3 раза по сравнению с верхней границей нормы уровня амилазы сыворотки крови с 10-го дня после операции.
Результаты
У 15 больных паренхима культи ПЖ была плотной, у 5 - «мягкой». В 19 наблюдениях вирсунгов проток был расширен от 2 до 8 мм и стентирован.
В одном наблюдении при «мягкой» культе ПЖ визуализировать проток не удалось. У 2 больных при «мягкой» ПЖ наложить внутренний непрерывный шов не удалось, так как ткань железы легко прорезалась при незначительном натяжении нити. В обоих наблюдениях после стентирования вирсунгова протока ПЕА сформирован одним рядом сквозных П-образных швов.
В послеоперационном периоде превышение нормального уровня амилазы сыворотки крови в 2-5 раз было у 6 (30%) больных. У 4 из них отмечено повышение показателей амилазы в отделяемом из брюшной полости, которое коррелировало с уровнем амилазы сыворотки крови. Максимально уровень амилазы в отделяемом из брюшной полости превышал уровень сывороточной амилазы в 2,5 раза и составил 2100 ед/л. У всех 6 больных амилаземия и высокие показатели амилазы в жидкости из брюшной полости не имели какого-либо клинического проявления и не потребовали дополнительного лечения. Показатели амилазы сыворотки крови нормализовались на 3-7-е сутки.
Осложнения, потребовавшие дополнительного лечения и/или удлинившие сроки лечения, наблюдались у 9 (45%) больных. Несостоятельность дуоденоеюноанастомоза отмечена на 7-е сутки у одного больного (подтверждена данными контрастной рентгеноскопии). На фоне консервативной терапии свищ закрылся через 5 нед. У одной больной на 3-й день после операции диагностирована несостоятельность холедохоеюноанастомоза с небольшим дебитом желчи (до 100 мл в сутки). Свищ закрылся самостоятельно в течение 10 дней. Длительное (до 18 дней) выделение гноя по дренажу отмечено у одного больного. В одном наблюдении лимфорея по дренажу прекратилась через 2 нед. Нарушение эвакуации из желудка диагностировали при необходимости применения назогастрального зонда в течение 10 и более дней после операции. У 2 больных после ПДР с сохранением привратника отмечены явления гастростаза, успешно купированные комплексной консервативной терапией с пролонгированным зондовым энтеральным питанием. У одного больного развилось острое нарушение мозгового кровообращения по ишемическому типу с левосторонним гемипарезом с быстрой положительной динамикой на фоне лечения.
Несостоятельность ПЕА имела место у 2 (10%) больных с плотной паренхимой культи ПЖ. В обоих наблюдениях уровень амилазы сыворотки крови после операции был в пределах нормы. У одного больного после релапаротомии и дренирования абсцесса в проекции ПЕА отмечено выделение панкреатического секрета по дренажу. Суточный дебит доходил до 500 мл с уровнем амилазы в отделяемом 43 600 ед/л. Панкреатический свищ закрылся через 8 нед. Из особенностей операции у второго больного (гастропанкреатодуоденальная резекция) следует отметить, что во время проведения лимфодиссекции была повреждена и ушита селезеночная артерия. Со 2-х суток отмечена выраженная эндогенная интоксикация с нарастанием клинической картины перитонита. На 3-и сутки выполнена релапаротомия. Во время операции была обнаружена некротизированная культя ПЖ, выявлен некроз парапанкреатической и забрюшинной клетчатки слева, выпот мутный, в небольшом количестве, без примеси кишечного содержимого. При второй релапаротомии, выполненной по поводу прогрессирующего гнойного панкреатогенного перитонита, отмечено появление кишечного содержимого в проекции ПЕА. Больной умер на 5-е сутки.
Всего умерли 2 (10%) больных. Второй больной умер через 7 ч после операции от острой сердечной недостаточности.
Известно, что одним из проблемных моментов при формировании соустья между кишкой и паренхимой ПЖ является прорезывание швом ткани железы. При этом возможно нарушение герметизма анастомоза. Профилактике подобных осложнений хирургами всегда уделялось большое внимание. При анализе литературы мы обратили внимание на способ ПЕА по Soupault [4], при котором сквозные П-образные швы кетгутом накладывают в последовательности кишка - поджелудочная железа - кишка. Давление нитей при таком техническом приеме создается только на стенки кишки, что исключает прорезывание ткани ПЖ и снижает риск несостоятельности швов анастомоза. Сохраняя эту идею, мы предлагаем двухрядный инвагинационный ПЕА со сквозными П-образными швами. Внутренний непрерывный шов обеспечивает дополнительный герметизм соустья. Как профилактику возможного сдавления вирсунгова протока после завязывания П-образных швов мы считаем необходимым стентирование панкреатического протока. Другой профилактической мерой в плане развития внутрипанкреатической гипертензии мы считаем особенности завязывания П-образных швов. Их завязывают до соприкосновения или на кончике сомкнутых бранш зажима. Этот технический прием используют S. Peng и соавт. [8] при завязывании лигатуры, проведенной вокруг кишки после инвагинирования в нее культи ПЖ. Этой детали мы придаем большое значение в случае, если не удается стентировать панкреатический проток. Также следует учитывать, что в первые дни после операции в зоне соустья развивается отек тканей. При тугом завязывании швов вероятность нарушения микроциркуляции в проекции ПЕА будет выше.
Из 20 наблюдений, в которых мы применили предлагаемый способ, несостоятельность ПЕА отмечена в 2 (10%). В одном наблюдении при выполнении гастропанкреатодуоденальной резекции несостоятельность ПЕА не была связана с техникой формирования соустья. Стандартная мобилизация желудка по обоим кривизнам, предполагающая разобщение коллатерального тока крови, и травма селезеночной артерии явились причиной ишемии и некроза культи ПЖ и последующей несостоятельности ПЕА. Других осложнений, связанных с техническими аспектами формирования предлагаемого ПЕА, не было.
Таким образом, предлагаемый способ формирования инвагинационного панкреатоеюноанастомоза при выполнении панкреатодуоденальной резекции обладает хорошими свойствами в отношении профилактики развития несостоятельности соустья и послеоперационного панкреатита. Предлагаемый способ технически довольно прост и может применяться при любой плотности ткани культи поджелудочной железы. В сложных ситуациях при рыхлой паренхиме культи поджелудочной железы способ может быть хорошей альтернативой другим, зачастую трудоемким и затратным по времени методикам формирования панкреатоеюноанастомоза.
Читайте также:
- Альтернатива коронкам на дистальных зубах: пломбы из амальгамы, реставрация
- Рекомендации по анализу рентгенограммы пальца стопы в боковой проекции
- Эпимакулярная мембрана (ЭММ). Причины возникновения, жалобы
- Цистодуоденостомия. Техника операции цистодуоденостомии при кисте поджелудочной железы.
- Физический рост и половое созревание подростков
