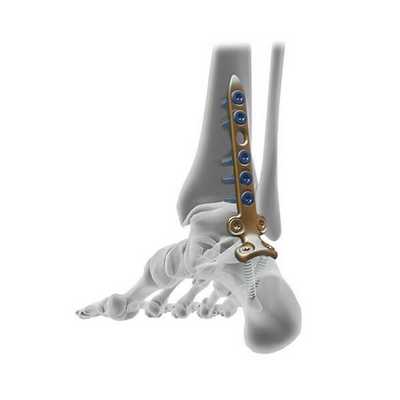
Техника заднемедиального доступа к голеностопному суставу
Добавил пользователь Morpheus Обновлено: 01.02.2026
МЕТОДЫ ЛЕЧЕНИЯ ОСТЕОХОНДРАЛЬНЫХ ПОВРЕЖДЕНИЙ ТАРАННОЙ КОСТИ (РАССЕКАЮЩИЙ ОСТЕОХОНДРИТ) НА СОВРЕМЕННОМ ЭТАПЕ (ОБЗОР ЛИТЕРАТУРЫ)
DOI: 10.17238/issn2226-2016.2018.4.24-36 УДК 616.718.71 © Зейналов В.Т., Шкуро К.В., 2018
В.Т. ЗЕЙНАЛОВ a , К.В. ШКУРО b
ФГБУ «НМИЦ ТО им. Н.Н. Приорова» Минздрава России, Москва, 127299, Россия
Резюме: Рассекающий остеохондрит голеностопного сустава, асептический некроз блока таранной кости или больше известный в зарубежной литературе как остеохондральное повреждение таранной кости (ОХПТК) впервые описано в 1738 году Alexander Munro на основе замеченных им свободных тел в голеностопном суставе, он предположил, что травма это причина их появления. Не смотря на достаточно длинную историю с момента открытия, ОХПТК остаётся и до нашего времени сложной и запутанной проблемой, как в диагностике так и в лечении. Клиническая картина, чаще всего, представлена симптомами которые на первый взгляд могут быть не ясными и не специфичными.
С ежегодным ростом технического прогресса появляются новые возможности и увеличивается их доступность для ранней диагностики и лечении ОХПТК. Целью этой работы является тщательный анализ современных данных по этиологии, патогенезу этой сложной медицинской проблемы, оценка современных методов диагностики и лечении ОХПТК на основе их доказательности и результативности.
Выводы: Лечение остеохондральных поражений голеностопного сустава является сложной задачей. Определенные условия, такие как, возраст, размер дефекта, ограниченность дефекта, вид хирургического вмешательства, использование биопрепаратов и физиотерапии играют определенную роль в благоприятных исходах лечения. Однако, никакие процедуры поистине не восстанавливают полностью поврежденное хрящевое покрытие. Будущие исследования должны быть выполнены для разработки технологии, отвечающей принципам малоинвазивности, с возможностью более эффективно восстанавливать остеохондральные дефекты голеностопного сустава, с минимальным количеством осложнений и более быстрым восстановлением сохраняющимся на более длительный срок.
Ключевые слова: рассекающий остеохондрит, таранная кость, остохондральные повреждения, остеонекроз.
RECENT METHODS OF TREATMENT OF OSTEOCHONDRAL LESIONS (OSTEOCHONDRITIS DESSICANS) OF THE TALUS (LITERATURE REVIEW)
ZEINALOV V.T. a , SHKURO K.V. b
FSBI NMRC of Traumatology and Orthopedics after NN PRIOROV Ministry of Health of the Russia, Moscow, 127299, Russia
Summary: One from general problem among different pathological processes of ankle stays till nowadays is octeochondral lesion of the talus (OLT) based on aseptic necrosis of octeochndral bone with various deep of damaging. In spite of that this process was noticed and described by Alexander Munro in 1738 as free bodies in the ankle joint, OLT remains to our time like complex and complicated problem for both of ways in medical practice such as diagnostic and treatment. The clinical picture is represented in majority cases by symptoms that at first glance may not be clear and specific.
With the annual growth of technological progress there are new opportunities and their availability for early diagnosis and treatment of OLT increases. The aim of this work is a thorough analysis of current data on the etiology, pathogenesis of this complex medical problem, evaluation of modern methods of diagnosis and treatment of OLT on the basis of their evidence and effectiveness.
Key words: osteochondritis dessicans, talus, ankle joint, osteochondral lesions, osteonecrosis.
Введение
Рассекающий остеохондрит голеностопного сустава, асептический некроз блока таранной кости или больше известный в зарубежной литературе как остеохондральное повреждение таранной кости (ОХПТК) впервые описано в 1738 году Alexander Munro на основе замеченных им свободных тел в голеностопном суставе, он предположил, что травма это причина их появления. Не смотря на достаточно длинную историю с момента открытия, ОХПТК остаётся и до нашего времени сложной проблемой, как в диагностике так и в лечении. Клиническая картина, чаще всего, представлена симптомами которые на первый взгляд могут быть не ясными и не специфичными.
С ежегодным ростом технического прогресса появляются новые возможности и увеличивается их доступность для ранней диагностики и лечении ОХПТК.
Целью этой работы является тщательный анализ современных данных по этиологии, патогенезу этой сложной меди цинской проблемы, оценка современных методов диагностики и лечении ОХПТК на основе их доказательности и результативности.
Распространённость ОХПТК
Остеохондральное повреждение в голеностопном суставе принято считать проблемой таранной кости, однако существуют и комбинированные повреждения совместно с суставной поверхностью большой берцовой кости, в любом случае это повреждение не является рядовым и часто сопровождает другую патологию голеностопного сустава и даже может являться случайной находкой. Повреждение связочного аппарата голеностопного сустава одна из самых частых травм. Эта тенденция схожа во всех странах мира, как например только в США в год регистрируется до 2 млн таких случаев [1]. Saxena с соавторами в своей работе определили, что повреждение суставного хряща таранной кости, той или иной локализации может встречайся до 50% у пациентов перенёсших травму голеностопного сустава. Костные повреждения этой локализации представляют собой наиболее высокий риск образования ОХПТК [2]. Hintermann с соавторами обнаружил наличие ОХПТК в 73% у пациентов с переломами в области голеностопного сустава [3]. Так же в литературе встречаются ретроспективные работы по выявлению ОХПТК у солдат, данное исследования продолжалось в течение 10 лет и обнаружило наличие этого повреждения в 27 случаях на 100000 человек [4]. С развитием МРТ и КТ появилась возможность определения повреждений подобного характера, даже самого небольшого размера. ХОПТК может встречаться, как у спортсменов, так и у мало активных людей. Существует высокий процент подобных дефектов у кровных родственников имеющий предположительно наследственный и врожденный характер.
Анатомия и патофизиология
Таранная кость одна из редких костей организма которая имеет достаточно большие размеры, не имея области прикрепления мышц. И в этом аспекте она является уникальной. Кровоснабжение таранной кости осуществляется в основном ретроградно за счёт артерии тарзального синуса. Форма тела таранной кости трапециевидная, в среднем передняя поверхность той части таранной кости которая входит в состав голеностопного сустава на 2,5 мм шире, чем ее задняя часть. Кроме того, около 60% таранной кости покрыто суставным хрящом. По сравнению с другими суставами голеностопный сустав имеет высокую конгруэнтность и как следствие этого толщина суставного хряща таранной кости значительно ниже, чем у других менее конгруэнтных суставов и в среднем составляет 1,11 мм у женщин и 1,35 мм у мужчин [5].
Это относительно тонкий хрящ и менее эластичный, чем более толстое хрящевое покрытие менее конгруэнтных суставов, например такого, как коленный сустав. Недостаток эластичности во многом определяет чувствительность хрящевого покрытия таранной кости к повреждению, а так же к микропереломам лежащей под ним субхондральной кости. Переломы в области голеностопного сустава, такие как переломы лодыжек, приводят к потере естественного хрящевого покрытия, в том числе из-за увеличения контактного давления на таранную кость.
Thordarson с соавторами, продемонстрировали, что смещения при переломе наружной лодыжки с ее укорочением >2 мм или >5° наружной ротацией значительно увеличивает контактное давление в голеностопном суставе [6]. Ransay и Hamilton нашли, что подвывих таранной кости на 1 мм к наружи сокращает контакт суставных поверхностей на 42%, таким образом смещение таранной кости на 2 мм сокращает этот же контакт до 58% [7]. Формирование посттравматического ассиметричного артроза (-вальус, -варус) так же играет важную роль, увеличивая давления на суставные поверхности так при варус-артрозе на медиальный край таранной кости, так и на латеральный край кости при вальгус-артрозе соответственно [8]. Пациенты с хронической латеральной нестабильностью голеностопного сустава, также попадают в группу высокого риска по образованию остеохондральных дефектов таранной кости. DiGiovannie с соавторами обнаружили, что 14 из 60 пациентов перенёсших оперативное лечение по поводу хронической латеральной нестабильности имели ХОПТК[9]. Ferkel и Chams отметили, что 95% пациентов перенёсших операцию по Broström по поводу латеральной нестабильности голеностопного сустава имели те или иные признаки внутрисуставной патологии [10]. Gregush и Ferkel выявили, что пациенты с ХОПТК в комплексе с нестабильностью голеностопного сустава имеют результат лечения хуже, чем пациенты только с нестабильностью [11].
Повреждение суставного хряща приводит к появлению непокрытого участка нижележащей субхондральной кости, что в свою очередь приводит к увеличению влияния внутрисуставного давления на обнаженный участок субхондральной кости , и дальнейшему повреждению последней [12]. Длительное воздействие внутрисуставного давления на этот участок может негативно влиять на костную ткань, вызывая развитие склероза, остеолиза, а в конечном итоге крупных дефектов и кистозного перерождения. Выше перечисленные обстоятельства, создают порочный круг, таким образом по мере продолжающегося повреждения субхондральной кости увеличивается её неспособность удерживать хрящевое покрытие приводя к более обширному отслоению суставного хряща, а ввиду хорошей иннервации, пациенты с подобным характером повреждения испытывают выраженный болевой синдром, который становится более интенсивным после образования субхондральной кисты или многочисленных кист в месте повреждения [13].
Наиболее распространенной локализацией остеохондральных повреждений таранной кости является переднелатеральной и заднемедиальной край суставной поверхности таранной кости. Исследование, основанное на изучении МРТ данных, проведенное Hembree с соавт. [14], определило, что большинство выявляемых локализаций остеохондральных повреждений таранной кости располагались медиально и центрально [15]. Независимо от этого, латеральная локализация данных повреждений связана с травмой от 93% до 98% случаев. Однако, было отмечено, что повреждения латеральной локализации в основном имеют меньшую и правильную овальную форму и возникают при эверсионных движениях в максимальном подошвенном сгибании стопы [16]. Медиальные повреждения связаны с острой травмой реже, от 61% до 70% [5]. Считается, что медиальные поврежде ния, вызваны повторяющейся микротравмой, вызванной соударением медиального края суставной поверхности таранной кости о суставную поверхность большеберцовой кости в момент максимальной супинации стопы. Медиально локализующиеся повреждения глубже, кратерообразной формы, и образуются при максимальном подошвенном сгибании стопы [16]. Остеохондральные повреждения с центральной локализацией имеют мультифакторный механизм образования и наиболее сложны в плане хирургического лечения (рис. 1).
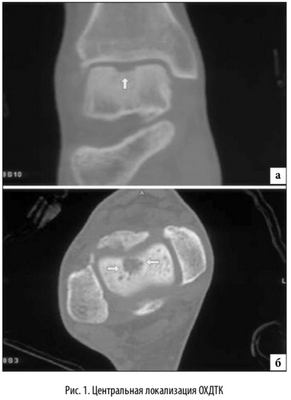
Известно, что атравматическая этиология развития ХОПТК вносит свой вклад развитие и появление этих поражений, но отсутствует какая либо доказательная база данных, четко регламентирующая этот факт.
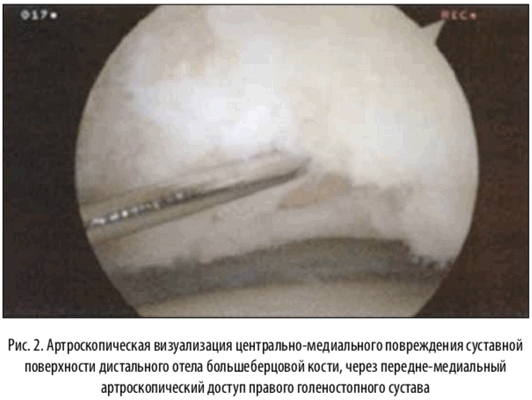
Биполярные остеохондральные поражения поражения суставных поверхностей дистального отдела большеберцовой и таранной костей
Остеохондральные поражения дистального отдела большеберцовой кости, встречаются гораздо реже, чем подобные поражения таранной кости, а двухполярные поражения большеберцовой и таранной встречаются еще реже. Elias с соавт. оценили МРТ исследование 38 пациентов с остеохондральными поражениями суставной поверхности дистального отдела большеберцовой кости для определения наиболее часто встречающейся локализации последних. Они обнаружили, что центральная, задняя и медиальная локализация встречалась наиболее часто (21%), так же в рамках этого исследования было выявлено, что биполярные поражения имелись в 6 из 38 случаев, и истинные “целующиеся” поражения только в 1 случае [17]. На большом количестве примеров ( 880 процедур) лечебно-диагностических артроскопических оперативных вмешательств голеностопного сустава, Mologne и Ferkel нашли только 23 пациента (2,6%) с остеохондральными поражениями суставной поверхности дистального отдела большеберцовой кости и только 6 пациентов (<1%) с биполярным поражением [18]. Большинство из выявленных ими локализаций располагались задне-центрально [19]. Несмотря на редкую встречаемость, важно знать об этих поражениях и тщательно оценивать большеберцовую кость во время диагностики. Не выявленные поражения большеберцовой кости могут привести к трудностям в реабилитации пациента и, в конечном счете, к неудовлетворительному результату лечения.
Клинические данные
Диагностика остеохондральных поражений таранной кости является трудной задачей и может создать сложности в понимании как для пациента, так и для врача. Большинство пациентов относятся подозрительно к подобному роду медицинских заключений т.к. они, в большинстве случаев, отмечают небольшую травму в анамнезе, последствия которой, по их ощущениям, нивелировались через несколько недель и болевые ощущения в голеностопном суставе появляются только при физической активности. Как правило, пациенты жалуются на боль в голеностопном суставе, только, во время или после физической активности. Loomer с соавт. в своей работе сообщают, что 94% пациентов с ОХПТК у которых были жалобы на боль в голеностопном суставе только при физической активности в 89% имели в анамнезе травму голеностопного сустава, которую они сочли незначительной [20]. При более длительном анамнезе пациенты отмечают постоянный отек и ограничение движений в области голеностопного сустава в сочетании с постоянной болью. В отдельных случаях могут присутствовать механические симптомы: щелчок, блокировка и чувство нестабильности, особенно на стадии фрагментации и дислокации некротизированного фрагмента таранной кости [21]. Этот факт не является общим симптомом, но может свидетельствовать о более серьезной стадии процесса [20].
Клиническое обследование может быть относительно неспецифичным при ОХПТК, но наиболее распространенным является выявление болезненности в проекции передних отделов голеностопного сустава локализующихся по линии сустава. Это тестируется наиболее точно при в положении максимального подошвенного сгибания стопы и голеностопного сустава, в результате чего переднелатеральные и переднемедиальные поверхности суставной поверхности таранной кости оказываются в более доступном положении. Болевые ощущения, проецирующиеся за медиальной лодыжкой при максимальном тыльном сгибании, могут свидетельствовать о заднемедиальной локализации поражения. Многими клиницистами было отмечено, что пациенты, с локализацией ОХПТК у медиального края суставной поверхности, могут предъявлять жалобы на боль только в передне-латеральной области голеностопного сустава. Объяснений этому, не логичному обстоятельству было предложено множество, такие как: отражённая боль или боль в результате неосознанной перегрузки латеральных отделов голеностопного сустава на фоне страдания медиальных отделов и др., однако, не одна из причин до настоящего времени не была убедительно доказана. Пациент с ОХПТК часто испытывает диффузную, неспецифическую болезненность, а локализация болезненности не является надежным индикатором локализации поражения. Стабильность голеностопного сустава следует оценивать с помощью определения симптомов переднего и заднего выдвижного ящика, а также инверсионных и эверсионных тестов. Тестирование стабильности голеностопного сустава, должно быть выполнено при согнутом коленном суставе, для избегания получения не объективной картины диагностики на фоне натяжения икроножной мышцы. Оценка функции подтаранного сустава, является так же обязательной процедурой для исключения патологии со стороны последнего, например, такой, как таранно-пяточная коалиция. При дифференциальном диагнозе всегда следует учитывать другие патологические состояния голеностопного сустава: импиджмент синдромы различной локализации, проблемы со стороны дистального межберцового синдесмоза, нестабильность голеностопного сустава, артрит или стресс-перелом.
Лучевая диагностика ОХПТК и классификация
Не смотря на то, что Loomer с соавт. сообщили, что только от 50% до 66% остеохондральных дефектов обнаруживаются при помощи обычной рентгенографии, данный метод является важной отправной точкой и может быть полезен для исключения другой патологии голеностопного сустава [20]. Рентгенологическое исследование голеностопного сустава должно включать переднюю, заднюю и в 3⁄4 внутренней ротации проекции. Все проекции выполняются стоя (под нагрузкой) и называются функциональными. Функциональные рентгенограммы могут быть полезны для выявления сопутствующей нестабильности голеностопного сустава, проекция 3⁄4 во внутренней ротации, помогает в визуализации щели межберцового синдесмоза, а так же отображает передне-внутрений импижмент (таранной и большеберцовой кости) в случае его наличия. Выполненные в положении подошвенного сгибания прямая и 3⁄4 проекция во внутренней ротации могут быть полезны в выявлении заднемедиального поражения таранной кости. Рентгенологические признаки, которые могут быть определены, варьируются от небольших участков сдавления субхондральной кости до крупных отслоенных остеохондральных фрагментов. Радиографическая
система классификации была разработана Berndt и Harty в 1959 году и остается золотым стандартом. (Табл. 1) [16]. Loomer с соавторами дополнили имеющуюся классификацию, на основе не только рентгенограмм, а также МРТ (магнитно-резонансная томография) и КТ (компьютерная томография), и добавили стадию V в систему классификации Berndt и Harty [22].
МРТ является ценным инструментом в комплексе диагностики ОХПТК для оценки отека костной ткани, а также выявления скрытых повреждений субхондральной кости и хрящевого покрытия, которые могут быть пропущены при стандартных рентгенограммах или даже КТ. МРТ - самый лучший инструмент оценки для определения стабильности и жизнеспособности фрагмента таранной кости при его отслоении и эта информация может быть решающей в тактике выбора того или иного метода хирургического лечения. Однако, для определения размеров отслоившегося фрагмента таранной кости наилучший метод КТ, так как данные размеров по МРТ могут не соответствовать действительности в сторону переоценки последних. Hepple с соавторами изучив многочисленные данные МРТ диагностики разработали систему классификации ОХПТК на основе этого метода (Табл. 2) [23]. Однако, наиболее широко принятая система классификации, основанная на КТ-это классификация Ferkel и Sgalione (Табл. 3; Рисунок 4) [24]. Классифицировать ОХПТК также возможно выполнить интраоперационно, на основе артроскопических данных о состоянии остеохондрального поражения. Наиболее широко используется система Ferkel/Cheng (Табл. 4) [25], эта система классификации, в отличие от обычных рентгенограмм, КТ и МРТ, лучше всего взаимосвязана с исходами лечения пациентов.
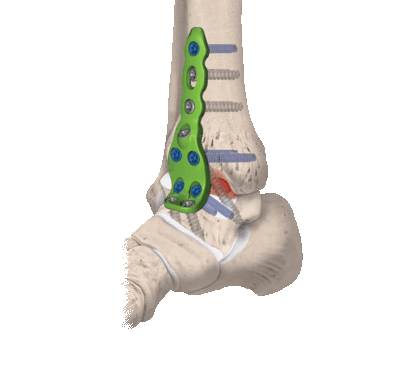
Выбор оперативного доступа при внутрисуставных переломах голеностопного сустава: обзор
В статье приведен анализ рациональности выбора оперативного доступа к голеностопному суставу при хирургических вмешательствах с учетом показаний, сложности выполнения и операционных осложнений. Также проведен разбор современных методик выполнения оперативных доступов.
Ключевые слова: оперативный доступ, голеностопный сустав, внутрисуставные переломы, осложнения .
Травматизм сопровождает человечество на всем протяжении его эволюции. Внутрисуставные переломы дистального отдела костей голени составляют 9 % случаев среди всех переломов голени. Важно и то, что голеностопный сустав является сложной зоной ввиду риска травматизации мягкотканных структур, сосудов, нервов, сухожилий и может иметь определенный риск развития интра- и послеоперационных осложнений. Поэтому при выборе оперативного доступа необходимо, чтобы он соответствовало определенным требованиям [1].
Клинический мониторинг должен включать оценку:
— состояния мягких тканей
— чувствительной и двигательной функций стопы
В литературе описано около 20 оперативных доступов к данной зоне, которые могут быть продлены в проксимальном или дистальном направлении при необходимости. Наиболее применимы медиальный, латеральный доступы и их комбинации ввиду их соответствия следующим условиям: удобство выполнения оперативного маневра хирургом, обеспечение кратчайшего расстояния до очага поражения, быстрота и техническая простота выполнения, максимальное щажение окружающих тканей и минимизация интраоперационных, ранних и поздних послеоперационных осложнений [2].
1. Латеральный доступ
Разрез длиной не более 7 см вентральнее края наружной лодыжки проводят так, чтобы для репозиции и фиксации потребовалось минимальное рассечение мягких тканей. Разрез, производимый более кзади, применяется для заднего размещения пластины или доступа к задне-латеральному краю большеберцовой кости. При этом следует щадить n. suralis.
— Следует проявлять осторожность относительно поверхностного малоберцового нерва.
— Возможно повреждение икроножного нерва и большеберцовой артерии.
2. Медиальный доступ
Стандартный медиальный доступ представляет собой продольный разрез слегка кпереди или кзади от лодыжки.
— Для выявления, мобилизации и защиты нервно-сосудистой системы используется тупое рассечение.
— Следует защищать подкожную вену и нерв, так как при повреждении последнего возможно образование неврином.
3. Задний доступ
Разрез проходит между ахилловым сухожилием и сухожилиями малоберцовых мышц. Следует щадить n. suralis. Возможны модификации данного оперативного доступа в зависимости от конкретного случая:
— Для обнажения медиальной лодыжки выполняется заднемедиальный разрез , который также лучше всего подходит для восстановления заднемедиального фрагмента голени.
— Возможно выполнение заднелатерального доступа , который показан при переломах в области задней и латеральной колонн и позволяет выполнить остеосинтез малоберцовой и большеберцовой кости с использованием одного доступа.
— Обеспечивает хорошую визуализацию.
— При этом доступе нередки нарушения заживания ран.
— Особенно важен тщательный гемостаз.
- Сочетание медиального илатерального доступов требуется при повреждении медиальной и латеральной колонны, задней и передней колонны.
• Больные с открытыми травмами, пожилые пациенты, пациенты с сахарным диабетом, заболеваниями периферических сосудов и курильщики подвержены более высокому риску развития интра- и послеоперационных осложнений.
Разрез длиной примерно 10 см проходит точно посредине над голеностопным суставом. При рассечении подкожных слоев необходимо обратить особое внимание на поверхностный малоберцовый нерв [3].
Выводы :
- Для оперативного лечения повреждений медиальной лодыжки наиболее предпочтителен медиальный доступ, ввиду его соответствия необходимым требованиям.
- Для оперативного лечения повреждений латеральной лодыжки наиболее предпочтителен латеральный доступ, так как частота осложнений при выполнении данного оперативного доступа минимальна.
- Для оперативного лечения бималлеолярного и трималлеолярного переломов наиболее предпочтительна комбинация медиального и латерального доступов, что обеспечивает лучшую визуализацию медиальной, латеральной и передней колонн и больший объём маневра во время операции.
- Помогаева Е. В. Хирургическое лечение внутрисуставных переломов дистального отдела костей голени: 14.01.15 «Травматология и ортопедия»: автореферат диссертации на соискание ученой степени кандидата медицинских наук/ Помогаева Елена Вячеславовна; «Уральский государственный медицинский университет». — Екатеринбург, 2020 г. — 24 с.
- Борозда И. В. «Современные технологии остеосинтеза в лечении переломов голени и голеностопного сустава»: учебное пособие, Благовещенск, 2017 г., 100 с.
- Рудольф Бауэр «Оперативные доступы в травматологии и ортопедии»/ Рудольф Бауэр, Фридун Кершбаумер, Зепп Пойзель. — 4. — Москва: 2015. — 400 с.
Основные термины (генерируются автоматически): голеностопный сустав, большеберцовая кость, медиальная лодыжка, оперативное лечение повреждений, осложнение, поверхностный малоберцовый нерв, разрез длиной.
Артродез голеностопного сустава: виды замыкания, показания, осложнения
Артродез голеностопного сустава - оперативное вмешательство по искусственному сращению сочленяющихся суставных поверхностей голеностопа в физиологически выгодном для функционирования ноги положении. Основной целью хирургического лечения является придание опоропрочности проблемной зоне посредством полного блокирования ее подвижности (создания анкилоза). Обездвиживание достигается за счет жесткого соединения примыкающих концов костей сустава между собой специальными фиксаторами из металла (спицами, винтами, штифтами и пр.). Это позволяет прочно срастись суставным поверхностям друг с другом под нужным углом, то есть, привести сочленение в полное неподвижное состояние, что поможет пациенту избавиться от сильной боли и нестабильности стопы.
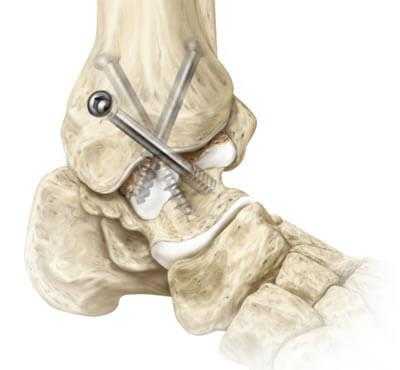
Техника артродезирования берет начало с самых истоков развития ортопедии, поэтому является устаревшей тактикой хирургии голеностопа. Открытие метода «замыкание сустава» датируется 1887 годом, впервые его предложил венский хирург Альберт. Операционные технические концепции мало чем изменились с того времени.
Эффективность артродеза голеностопного сустава имеет многолетнюю доказательную базу, но из-за радикального подхода и высокой частоты послеоперационных осложнений к вмешательству в стиле «ретро» обращаются в самых крайних случаях.
Травмы голеностопа сустава
Главное предназначение голеностопного сустава, образованного большеберцовой, малоберцовой и таранной костями, - быть надежной опорой для скелетно-мышечного аппарата. Этот отдел ноги должен стабильно выдерживать почти 90% от всей массы тела, когда человек стоит или выполняет в вертикальном положении любого рода физическую деятельность. Помимо опорных функций, сустав обеспечивает амортизацию конечности, разнообразные движения стопы в нормальной амплитуде:
- сгибание;
- разгибание;
- отведение;
- приведение;
- вращение.
Стабильную работу костного сочленения гарантирует здоровое состояние образующих его связок, костей, хрящей, мышц. Если хотя бы одна единица сустава выходит из строя, нарушается не только его работоспособность, но и происходит разбалансировка функций всего опорно-двигательного аппарата. Болезни голеностопного сочленения губительно отражаются на способности к передвижению, ведут к ухудшению походки, часто доводят человека до инвалидности. Нередко серьезные патологии, при которых может потребоваться артродез, начинаются с банальных травм, локализирующихся в данной зоне:
- ушибов;
- вывихов и подвывихов;
- переломов лодыжки;
- нарушения целостности пяточной кости;
- связочной дисторсии (растяжений, надрывов связок и пр.).
Поражения травматической природы чаще возникают вследствие прямого воздействия механической силы, что провоцируют локальные удары, падения с высоты, неудачные прыжки, резкие ротационные развороты. В конце концов, человеку иногда достаточно просто поскользнуться на скользкой поверхности или споткнуться, чтобы случилось повреждение составляющих структур голеностопного отдела.
Любые травматические поражения требуют своевременной диагностики и безотлагательной терапии. Спустя некоторый период травма, если не была оказана в свое время надлежащая медицинская помощь, дает о себе знать уже нешуточными последствиями. Патологии, ставшие результатом старой травмы, на фоне мнимого благополучия проявляются внезапным возникновением болей и нарастающей ограниченностью локомоторного, опорного потенциала. Люди не понимают, что случилось, откуда появился дискомфорт, а причиной оказывается былая травма.
Запомните! Сложные дегенеративно-дистрофические процессы, зачастую необратимые, преимущественно развиваются не сами по себе, а диагностируются как посттравматическое осложнение. Наиболее частые патологии посттравматического генеза с серьезным прогрессирующим течением - это артрит и остеоартроз.
Артроз, в свою очередь, является последствием артрита. Вот такой вот цепной механизм развития сложной клинической ситуации. От травмы до деформирующего остеоартроза (ДОА) несложно дойти за пару-тройку лет. Но если травму несложно вылечить консервативно, то с артрозом голеностопного сустава все иначе - это неизлечимая болезнь, которая критически угнетает качество жизни, негативно влияет на статику и динамику всей конечности.
Показания к проведению операции
Блокирование двигательных функций голеностопного сегмента путем костного сращения назначается при выявлении таких патологических состояний, как:
- вторичный (посттравматический) и первичный артроз 3-4 ст.;
- тяжело протекающий хронический артрит, в том числе по ревматоидному типу;
- постоянная боль в голеностопе и/или отдающая в коленный сустав, которая усиливается даже при несущественных нагрузках;
- выраженная хромота на почве деформации сустава;
- стойкое нарушение опороспособности стопы, выражающееся невозможностью стать в полном объеме на ногу из-за слабости голеностопного аппарата, разболтанности;
- сильная сгибательно-разгибательная контрактура сустава;
- парезы и параличи мышц голени, которые развились на фоне перенесенного в прошлом полиомиелита;
- неправильно сросшийся перелом, псевдоартроз.
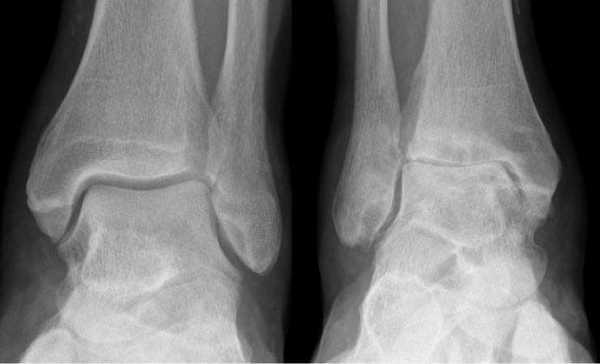
Артроз левого сустава. Суставная щель очень мала.
Противопоказания к артродезу голеностопного сустава
Артродезирование использовать в двигательно-опорном сегменте голеностопа не рекомендуется, если:
- пациент находится в том возрасте, когда костно-мышечная система продолжает активно расти (до исполнения 12 лет операция строго противопоказана);
- в суставе обнаружены свищи нетуберкулезного генеза;
- определены активные инфекционно-воспалительные процессы в зоне предполагаемого вмешательства или любые общие инфекционные болезни в фазе обострения;
- больной страдает тяжелыми формами легочной, почечной или сердечной недостаточности;
- присутствует хроническое заболевание в стадии декомпенсации (сахарный диабет и пр.);
- выявлена непереносимость на препараты анестезиологического предназначения.
Виды оперативного вмешательства
Когда износ и деформация сустава слишком сильные, это может стать препоной и для проведения замены суставного блока эндопротезом. Поэтому даже при всем желании поменять больной сегмент на искусственный аналог не всегда сделать реально. В этом и всех описанных ситуациях выше остается один выход - применить операцию по артродезу. Она позволит стабилизировать голеностоп и сократить болевую симптоматику до минимума, тем самым значительно улучшить качество жизни пациента. Существует несколько методов оперативного вмешательства.
- Внутрисуставный. В процессе хирургии выполняется вскрытие капсулы сустава с последующим удалением поврежденного гиалинового хряща с поверхностей костных элементов. После репозиции костей в выгодном положении выполняется их фиксация металлическими приспособлениями.
- Внесуставной. Фиксирование костей сочленения только при помощи укладки костного трансплантата, при этом хрящевые покровы резекции не подлежат.
- Комбинированный. Эта техника подразумевает сочетание в одном хирургическом процессе двух способов: внутрисуставного и внесуставного. Так, хрящевые структуры с сустава полностью счищаются, внедряется аутотрансплантат, который фиксируют специальными металлическими пластинами.
- Компрессионный. Операция заключается в сдавливании сочленяющихся поверхностей аппаратом компрессионного или компрессионно-дистракционного типа для дальнейшего их сращения. Широко применяемые конструкции - аппараты Илизарова, Гришина, Волкова-Оганесяна. Удаление хряща не исключается. Вживление костного трансплантата для способа компрессии не требуется.
Подготовка пациента к артродезу голеностопа
Планируя данный вид оперативного лечения, предельно значимо произвести оценку всех сочленений, соседствующих с проблемной областью. Это необходимо, чтобы понять, насколько соседние сегменты способны принять на себя более увеличенный комплекс нагрузки. Так как двигательный потенциал голеностопного сустава заблокируется после операции, рядом расположенные подвижные соединения, естественно, будут больше нагружены. Особенно важно достоверно оценить состояние таранно-ладьевидного сочленения, ведь как раз на этот центральный сегмент стопы придется максимальная доля нагрузки. На положительный эффект от артродезирования можно рассчитывать сугубо при отсутствии дегенеративного патогенеза в нем.
Добро на оперирование пациента дается только после комплексного обследования с подтверждением явной необходимости использования данной медицинской помощи при отсутствии противопоказаний. Пациенту назначают прохождение ряда диагностических мероприятий:
- развернутые анализы крови и мочи, включая биохимию;
- рентген, МРТ или КТ сустава в нескольких плоскостях;
- исследование на ВИЧ, сифилис, гепатит;
- флюорография и электрокардиография;
- осмотр у узкопрофильных врачей (кардиолог, пульмонолог и пр.);
- консультация анестезиолога.
Кроме того, специалист должен дополнительно удостовериться, что эффект артродеза с максимальной вероятностью «сработает» и самочувствие пациента заметно улучшится. Для этого предварительно проводят своеобразный тест, заключающийся в наложении гипса на сустав. Так, человек ходит с зафиксированным в гипсе голеностопом примерно 7 суток, а по истечении недели ортопед-травматолог окончательно определяет целесообразность проведения операции. Если тестовое обездвиживание помогло создать опору конечности и значительно сократить боль, операцию проводят. При сохранившемся дискомфорте, появлении болезненности или усилении боли, усугублении походки - артродез отменяется.
За неделю до предполагаемой даты вмешательства следует остановить применение препаратов с противовоспалительным действием (НПВС) и средств, которые обладают кроворазжижающими свойствами. Накануне хирургии пищевой рацион должен быть легким, за 6-8 часов прекратить употребление пищи.
Внимание! Заранее позаботьтесь, чтобы по вашему прибытию домой из стационара жилое пространство было подготовлено. Следует убрать напольные ковры, дорожки и шнуры с полов, о которые можно зацепиться ногой и упасть. Предметы и вещи первой необходимости разместите в легкодоступных местах. В ванной комнате необходимо постелить нескользкие коврики из резиновых или силиконовых материалов на липучках и т. д.
Проведение операции
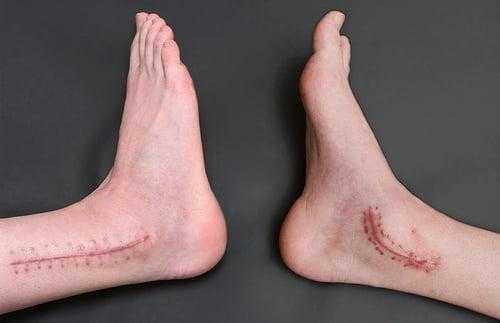
Артродез голеностопного сустава по традиционной методике выполняется под общим наркозом открытым способом. Операционные манипуляции под контролем артроскопа могут быть выполнены под спинальной анестезией. На осуществление сеанса требуется в среднем 2-3 часа интраоперационного времени. Рассмотрим принцип проведения классической тактики.
- На нижнюю треть бедра накладывается пневматический жгут. Далее создают доступ, совершая скальпелем линейный кожный разрез вдоль сустава. Разрез равен примерно 10 см.
- На следующем этапе выполняется вскрытие и надежная супинация сустава, которая облегчит работу с очередными манипуляциями.
- Затем подготавливаются поверхности большеберцовой и таранной костей. Подготовка включает резекцию хрящевых тканей хирургическим долотом, удаление окостенения.
- Дальше стопа выводится из порочного положения. Большеберцовый элемент и таранный компонент плотно сопоставляют друг с другом в удобной с точки зрения физиологии позиции. Достигнутая позиция скрепляется металлической конструкцией необходимого типа.
- Используемые операционные ходы на завершающем этапе закрывают при помощи послойного ушивания мягких тканей с оставлением дренажа.
В случаях сильной деформации может быть применена остеотомия малой берцовой кости. Обширные костные потери возмещаются трансплантатами - фрагментами аналогичного биологического материала, взятыми у пациента из гребня повздовшной кости.
Если использовались наружные системы фиксации, например, аппарат Илизарова, гипсование не применяется. При установке внутренних металлических имплантов, на прооперированную конечность ставят гипс. До тех пор, пока анкилоз не состоится, пациент находится в гипсовой повязке. Скорость костного сращения у каждого отдельного пациента может отличаться в силу физиологических особенностей организма. Полностью срастается и обездвиживается сустав через 3-6 месяцев после операции.
Реабилитация голеностопного сустава
После артродеза, осуществленного в области голеностопа, с первых суток начинают проводить занятия лечебной физкультуры. Они будут препятствовать развитию атрофии мышц, оказывать профилактику тромбообразования и не допускать появления застойных явлений в легких. При достаточно длительной иммобилизации конечности и низком уровне активности пациента без адекватной физкультуры можно прийти к весьма плачевным результатам.
ЛФК в раннем периоде это дыхательная гимнастика, изометрические упражнения для поддержания и укрепления голенных и бедренных мышц. Упражнения выполняются под наблюдением методиста по физической послеоперационной реабилитации. Гимнастика предусматривает постепенное увеличение нагрузки и введение новых упражнений в соответствии с самочувствием пациента и сроками восстановления.
Обязательным для реабилитации является медикаментозное лечение, включающее:
- высокоэффективную терапию против образования инфекционного патогенеза;
- применение симптоматических препаратов;
- использование медикаментов от тромбоэмболических осложнений.
Со вторых суток пациента стараются уже вертикализировать. Ходить разрешается только с опорой на костыли, не допуская нагрузки на прооперированную конечность. Не ранее чем после появления первых признаков анкилоза, а это примерно через 6 недель, разрешается частично включать щадящую осевую нагрузку на больную ногу. Нормально пробовать ходить пациент сможет не раньше чем по истечении 4-6 месяцев. Снятие металлоконструкций обычно назначается через 6-12 мес. Внутренние фиксаторы не всегда нуждаются в извлечении.
Осложнения артродеза голеностопного сустава
Частота осложнений после стандартной операции с широким открытием сустава, как показывает клинический опыт, на порядок выше, чем после артроскопических вмешательств. Приведем некоторые сравнительные данные о негативных реакциях для двух видов процедур (без применения внешних фиксаторов), обнаруженных в течение первых 3 недель:
- флеботромбоз выявляется в 22% случаев после открытого артродеза голеностопа, в 1,8% после малоинвазивного вмешательства;
- раневая инфекция развивается примерно у 12% больных, тогда как риски после артроскопии практически отсутствуют ( <0,1%)
- некроз окружающих тканей, соответственно, в 17% и 0,2%;
- раневые гематомы и серомы: в 22% и 0,9%.
Интраоперационные кровопотери после стандартного артродезирования составляют 250 мл, после артроскопического артродеза - около 120 мл. Несостоятельность анкилоза спустя 6 месяцев определяется у 5%-6% людей, прошедших процедуру по традиционному сценарию, и у 0,5%-0,9% пациентов, которым делали артроскопию с интрамедуллярной фиксацией. Опустив тему сравнения, отметим, что после любого вида искусственного анкилоза есть повышенные риски, связанные с формированием артроза в других суставах конечности и с укорочением длины ноги до 3 см.
Задний доступ при малоинвазивном протезировании тазобедренного сустава
Заднебоковой доступ в настоящее время все шире применяется при малоинвазивном эндопротезировании тазобедренного сустава. Исторически так сложилось, что риск первичного вывиха при заднебоковом доступе случается чаще, чем при применении переднего или бокового доступа. Техника выполнения малоинвазивного метода с применением заднего доступа направлена на минимальное повреждение мышц и суставной сумки.
Сохранение мышц неповрежденными, или, по крайней мере, малоповрежденными, снижает риск вывиха протеза и ускоряет процесс реабилитации и восстановления двигательной функции конечности. Приводимое описание хода операции направлено на выявление трудностей, связанных с малым разрезом и сохранением мышц и связок. Особое внимание уделено четырем позициям, которые позволяют поочередно напрягать и расслаблять мягкие ткани и минимизировать вмешательство.
Техника операции
Размещение пациента. (Installation du patient)
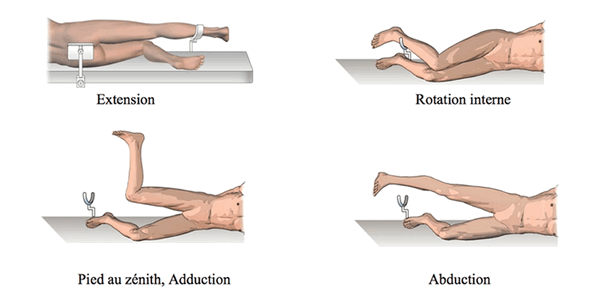
Пациент находится в положении лежа на боку. Две передние и задние опоры обеспечивают фиксацию таза. Третья опора поддерживает третью часть голени. Такое положение позволяет использовать четыре положения ноги при операции:
Оборудование. (Instrumentation)
Достаточно использовать стандартный инструментарий. Он включает рамку Шарли, ретрактор Хохманна и фрезы, чтобы обеспечить прямой доступ к вертлужной впадине. Иногда необходимо применение специальных инструментов, чтобы облегчить доступ. Например, иногда вертужный ретрактор Хохманна может быть заменен изогнутым ретрактором (Precimed). Доступ к бедренной кости осуществляется бедренным элеватором.
Нанесение маркеров для выполнения разреза. (Graphique de l’incision)
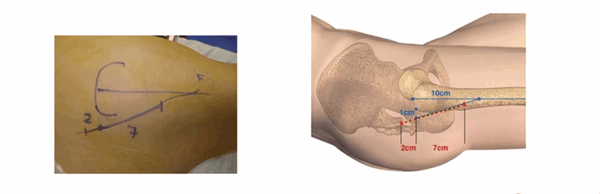
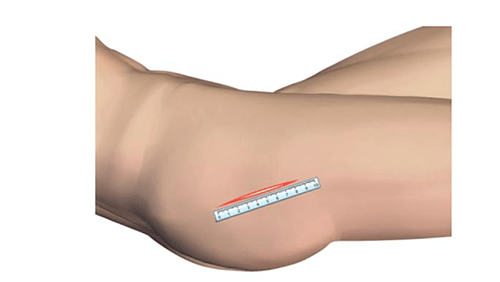
Нанесение ориентиров упрощает выполнение разреза. Верхний бугор большого вертела хорошо пальпируется, когда пациент находится в положении лежа на боку на плоской поверхности. От этого места наносятся две точки: первая на расстоянии 1 см располагается за бугром большого вертела, вторая — на расстоянии 10 см от вершины по оси бедренной кости. По линии, связывающей эти две точки делается разрез: 2 см ниже и 7 см выше от бугра вертела.
Начало операции, разрез поверхности. (L’abord superficiel)
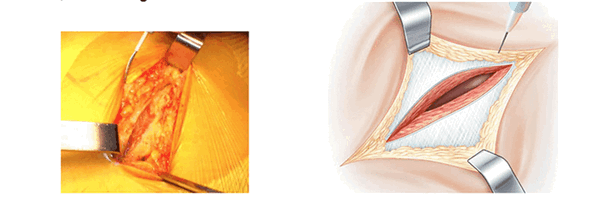
Голеностопный сустав помещается на опоре. Колено согнуто и повернуто вовнутрь. Поверхность кожи обрабатывают антисептиком и делают разрез. В разрезе видна большая ягодичная мышца. Таким образом открывают операционное поле. Большая ягодичная мышца рассекается атравматическим способом снизу вверх по направлению волокон. В нижней части разреза рассечение широкой фасции облегчает манипуляции. В рану вводится рамка Шарнли. Она будет держать края большой ягодичной мышцы в течении всей операции. Передний клапан рамки располагается по направлению большого вертела.
Рассечение глубоких мышц. (L’abord musculaire profond)
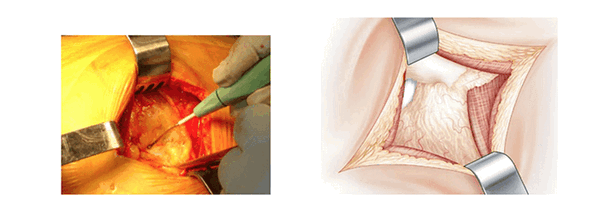
Под поверхностным слоем видны только средняя ягодичная мышца, которая расположена сверху, и квадратная мыщца, расположенная снизу. В середине операционного пространства находится слой жировой ткани, который покрывает мышцы тазобедренного сустава. Обзор сверху улучшается с помощью распорок Фарабефа. Сверху вниз вставляют ретракторы Хохмана в нижнюю часть суставной капсулы, отодвигают наружные запирательные мышцы и квадратную мышцу бедра. Между этими ретракторами рассекают жировую ткань и обнажают тазобедренные мышцы. Рассечение начинают снизу вдоль большого вертела без вскрытия суставной капсулы. Нижняя близнецовая мышца толстая и мясистая, ее волокна отводят назад. Затем находят сухожилие внутренней запирающей мышцы и отводят его назад. Рассекают верхнюю близнецовую мышцу.
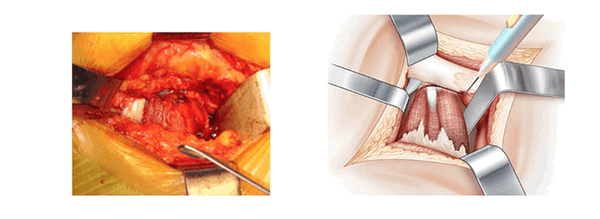
Появляется мощное белое сухожилие грушевидной мышцы. Его поднимают над поверхностью суставной сумки с помощью ретрактора Фарабефа. Эта часть операции выполняется при отведенной ноге.
Рассечение суставной сумки. (La section capsulaire)
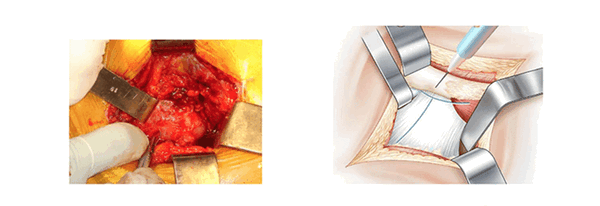
Суставную сумку открывают Т-образным разрезом. Разрез начинают с заднебокового края вертлужной впадины, рядом с грушевидной мышцей. Разрез проходит по оси шейки бедра от зада к переду холодным скальпелем вблизи от седалищного нерва. Далее разрез продолжают в направлении перпендикулярном большому вертелу. Края раздвигают проволочными ретракторами.
Сгибание бедра. (La luxation de hanche)
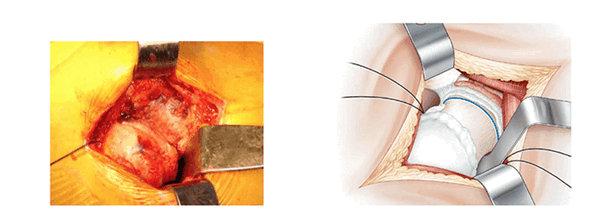
Бедро сгибают, отводят и поворачивают вовнутрь. Шейку бедра отсекают традиционным способом осциллярной пилой. Извлекают головку, раскачивая шейку с применением пинцета (щипцов) Фарабефа.
Экспозиция вертлужной впадины. (L’exposition du cotyle)
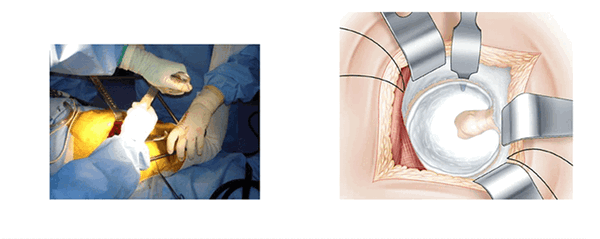
Три ретрактора располагаются вкруговую и открывают доступ к вертлужной впадине. Каждый раз меняется положение ноги, что облегчает расположение каждого ретрактора. Изогнутый ретрактор устанавливается вслепую, ощупью. Его конец проталкивают вглубь вертлужной впадины, чтобы захватить край переднего рога после перфорации капсулы на уровне кости.
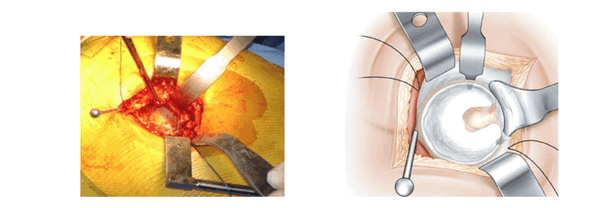
Нога остается в отведенном положении.
Сухожилие грушевидной мышцы и рассеченные края капсулы поднимают наверх. Это самый деликатный момент операции. Положение, при котором нога отведена, позволяет ослабить напряжение сухожилий. После отведения края суставной сумки обнажается вертлужная губа. Расчищается пространство между суставной капсулой и вертлужной губой. Фиксация осуществляется с помощью гвоздя Стенмана, который закрепляют 1-2 см выше вертлужной впадины.
Нога расположена на упоре и повернута вовнутрь. Ретракторы Хохмана располагают ниже заднего рога после перфорации суставной сумки. Гвоздь Стенмана, который устанавливается вертикально на заднем крае вертлужной впадины, обеспечивает необходимую защиту седалищного нерва.
Подготовка вертлужной впадины. (La preparation du cotyle)
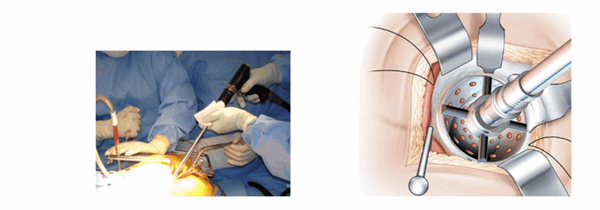
После рассечения вертлужной губы вертлужную впадину фрезеруют стандартным способом. Ввод осуществляют между передним и нижним ретрактором.
Установка вертлужной компоненты. (Mise en place du cotyle)
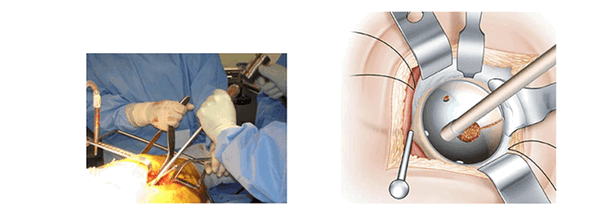
Закрепление вертлужной компоненты проводят тем же способом. Установленные проволочные ретракторы позволяют избежать интерпозиции.
Экспозиция бедренной кости (L’exposition femoral)
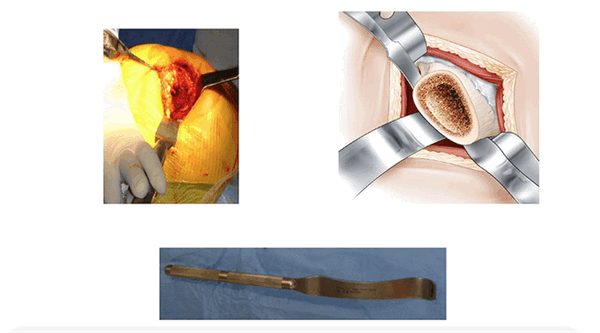
При таком типе доступа работа с бедренной костью не представляет больших трудностей. Бедро остается повернутым вовнутрь, голеностоп поднят наверх, отведение ноги облегчает извлечение/удаление шейки бедра. Три ретрактора обеспечивают доступ по оси бедренной кости.
Рамка Шарнли остается на месте. Элеватор располагают под шейкой бедра. При установке бедренной компоненты необходимо избегать контакта протеза с поверхностью кожи.
Уменьшение напряжения. (Reduction prothetique et contention posterieure)
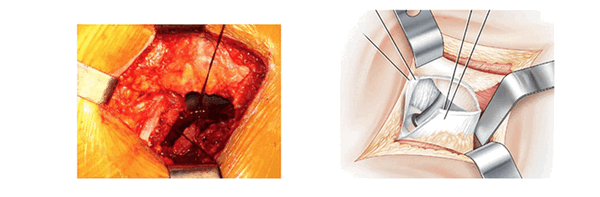
Применение проволочных ретракторов снимает напряжение и позволяет избежать интерпозиции. Как только протез установлен, сухожилие грушевидной мышцы возвращают на место. Оно ложится наискосок по задней верхней части вертлужной компоненты протеза.
Два края капсулы соединяют пересечением проволочных ретракторов. Клапан открывает заднюю часть разреза. Накладывают узловые швы по вертикальной части Т-образного разреза капсулы. Горизонтальную часть оставляют свободной (не зашивают).
Закрытие операционного поля. (Fermeture musculo cutanee)
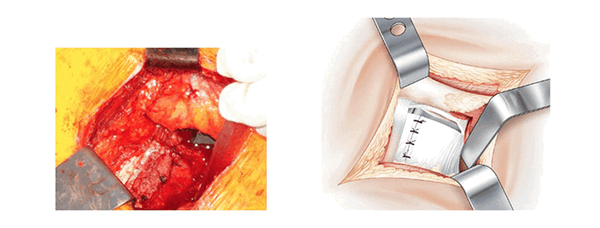
Зашивают большую ягодичную мышцу. Кожу зашивают узловым швом.
Первые публикации, посвященные эндопротезированию малоинвазивным доступом, вызвали довольно жаркие споры, аналогичные дискуссиям по поводу артроскопии в начале 80-х годов.
Противники метода отмечали, что вследствие малого разреза ухудшается визуальный контроль операции и повышаются риски осложнений, в частности, неправильное позиционирование протеза. Такие риски, действительно, существуют, и надо проявлять исключительную осторожность при использовании такого доступа.
Защитники метода отмечают, что при малоинвазивном методе восстановление двигательной функции происходит быстрее, хотя риски осложнений соизмеримы с теми, которые бывают при стандартном методе.
Существует большое количество публикаций, посвященных сравнительному исследованию стандартного и малоинвазивного доступов при протезировании суставов [Chimento et al (7), Ogonda et al (8), Nakamura et al (9)]. На данный момент нет объективных доказательств преимущества малоинвазивного доступа на основании таких показателей, как послеоперационные боли, потеря крови и скорость функционального восстановления.
Некоторая путаница создается при употреблении термина «малоинвазивный доступ». Иногда считается, что под малоинвазивным доступом подразумевается малый, по сравнению со стандартным методом, разрез, который используется как «мобильное окно» для проникновения в глубокие слои. Таким образом, в данной публикации мы сознательно ограничились возможным влиянием капсульных и мышечных элементов на вывих протеза.
По мнению вышеперечисленных авторов, восстановление суставной сумки является постулатом. Техника может быть различная: по мнению одних авторов нижнюю часть капсулы пришивают к верхней части [Goldstein et al (13), Swanson et al (15)] или к средней ягодичной мышце [Scott et al (10), Dixon et al (14)]. По мнению других авторов, необходимо полное зашивание капсулы и внешних ротаторов над большим вертелом [Mahoney et al (16)]. По отчетам всех исследователей вероятность вывиха составляла не более 1%.
Грушевидная мышца очень устойчива к механическим нагрузкам [Hitomi et al (18)]. Согласно биомеханическим исследованиям Snijders et al (18), на первом этапе операции при сгибании бедра на 90 и при последующем отведении ноги грушевидная мышца растягивается почти на четверть длины.
При разрезе сухожилия с последующим сшиванием контроль с применением радиомаркеров показывает, что швы расходятся в 90% случаев [Stahelin et al (20)]. Вероятность разрыва сухожилия уменьшается на 75% при прикреплении капсулы и сухожилия к вертелу [Stahelin et al (20)].
Минимальная травматизация грушевидной мышцы также играет существенную проприоцептивную роль при восстановлении ходьбы, и объясняет, в частности, возможность ходить с одной палкой и ходить вверх-вниз по лестнице четыре-пять дней спустя после операции.
Заключение
Для хирургов, которые привыкли к стандартному заднему доступу, использование малоинвазивного доступа предполагает ограниченный визуальный контроль через узкий разрез. Метод инсталляции и экспозиции компенсирует ограничения. Применение описанной в статье техники операции характеризуется максимальным сохранением мышечных элементов. Последовательное обучение позволит производить успешные замены сустава без риска возникновения осложнений. В случае возникновения трудностей на любом этапе процесс обучения может быть продлен.
К многочисленным преимуществам малоинвазивного метода относят снижение пост-оперативного болевого синдрома, уменьшение потерь крови и ускорение процесса реабилитации. Отметим также, что предлагаемый метод позволяет избежать осложнений в виде вывиха двойным путем: зашиванием суставной сумки и сохранением грушевидной мышцы.
Артроскопия голеностопного сустава
В нашей клинике артроскопию суставов проводят одни из самых лучших специалистов России и Европы, успешно выполнившие десятки тысяч артроскопических вмешательств за последние 30 лет.
Среди них и самая первая, сделанная в Ленинграде в 1986 году, которую провел Кузнецов Игорь Александрович - ныне профессор травматологии и ортопедии главный врач СпортКлиники.
Голеностопный сустав - это сложное анатомическое образование, обеспечивающее подвижное сочленение между голенью и стопой. Состоит из трех костей: малоберцовой (наружная лодыжка), большеберцовой (внутренняя лодыжка) и таранной, а также мышц и связок. Основная его функция-осуществление движения стопы в одной плоскости (сгибание и разгибание), в стороны - приведение и отведение, ротационные. При этом сустав несет нагрузку веса всего тела и подвержен травматическим повреждениям (переломам, вывихам, растяжениям и разрывам связок) с наибольшей частотой. Для диагностики и лечения патологий становятся все более популярны артроскопические операции из-за низкой травматичности и быстрой успешной реабилитации. .
Симптоматика может быть острой и хронической и сходна с таковой при проблемах других суставов:
- Болевой синдром - ощущения могут иметь разный характер: резкая, ноющая, нарастающая со временем и при движении и т. п.
- Отечность может возникать при острой травматизации связок, сухожилий и костей, либо являться признаком хронического воспалительного процесса и скопления жидкости в полости сустава.
- При травмах, растяжениях и разрывах связочного аппарата наблюдается нестабильность, что приводит к аномальным движениям или нарушению функции.
- Снижение амплитуды сгибания и разгибания сустава может сопровождать большинство его патологических процессов.
- Блокада или «заклинивание» - симптом, сопровождающий наличие свободных хондральных тел внутри сустава, импинджмент-синдром и другие процессы. Может быть периодически возникающей или стать постоянной.
Как правило, симптоматика носит комплексный характер. И, чем раньше происходит обращение пациента к специалисту, тем более эффективным и щадящим будет процесс лечения. В настоящее время артроскопия помогает точно диагностировать и устранить большинство патологий голеностопного сустава. По частоте выполнения она занимает третье место после коленного и плечевого. Ввиду особенностей строения сустава выделяют несколько доступов к передней и задней его части. Близость нервных и сосудистых магистралей обуславливает дополнительные сложности техники исполнения оперативного лечения.
Подготовка к артроскопии
Подготовка включает лабораторное обследование, при необходимости - дополнительную диагностику сопутствующих заболеваний и консультации специалистов. Накануне операции рекомендуют воздержание от тяжелой пищи, за неделю - от алкоголя.
Ход операции
Эндоскопическое вмешательство проводится под местной (спинальной или проводниковой) анестезией. Доступ к оперируемому отделу избирается согласно предварительному диагнозу. После ревизии сустава врач принимает решение о необходимости и объеме лечебных мероприятий.
Показания к проведению артроскопии голеностопного сустава
Артроскопия голеностопного сустава при переломе таранной кости.
Наиболее часто артроскопия голеностопного сустава проводится по следующим показаниям:
Рассекающий остеохондрит
Это асептическое заболевание, характеризующееся некротизацией частей хряща и кости со временем, с дальнейшим отделением некротизировавшихся участков и образованием свободных хондральных тел. Заболевание встречается у лиц молодого возраста. В процессе артроскопии производится удаление некротизировавшихся тканей, фиксация жизнеспособных участков хряща, устранение очагов воспаления, санация суставной поверхности (дебридмент).
Импинджмент-синдром
Так именуется соударение костных структур сустава. Различают передний и задний импинджмент-синдром голеностопа, каждый из которых имеет свои особенности. В обоих случаях край большеберцовой кости соударяется с таранной костью, происходит защемление суставной капсулы и синовиальной оболочки, что сопровождается болевой симптоматикой и ограничением движений вплоть до блокады. Передний - наиболее распространен среди профессиональных спортсменов, часто интенсивно разгибающих стопу (баскетболисты, футболисты), и является следствием травм, в основном, связочного аппарата, задний - у артистов балета.
Предрасположенностью к заднему импинджменту может послужить ostrigonum - у некоторых людей бугристость таранной кости может быть отдельной костью. Импинджмент сопровождается периодическим воспалением, что впоследствии приводит к образованию костных разрастаний (остеофитов), соединительно-тканных рубцовых структур, спаек. Артроскопически удаляют остеофиты и другие патологически измененные ткани, патологические сращения. Функция сустава восстанавливается, как правило, полностью.
Повреждения хрящевой ткани
Могут быть травматической или дегенеративной этиологии, единичные или множественные, с полным отрывом частей хряща или без него. Тактика лечения избирается каждому пациенту индивидуально в зависимости от сроков, причин особенностей, распространения деформаций хряща. Оценивается возможность восстановления его целостности и фиксации отделившегося фрагмента, восстановление гладкой поверхности (абразивная хондропластика, дебридмент).
Хронический синовит голеностопного сустава
Довольно частая патология, обусловленная множеством факторов, при которой болевой синдром носит постоянный ноющий характер, может наблюдаться некоторая отечность и ограничение подвижности. Синовит (воспаление синовиальной оболочки сустава) при упорном рецидивировании лечат хирургически. Артроскопически производится полное или частичное удаление оболочки (синовэктомия). Впоследствии таким пациентам показано наблюдение и комплексное лечение во избежание осложнений.
Послеоперационная реабилитация
В послеоперационный период рекомендуется ограничить нагрузки, для чего используют гипсовую шину, костыли (не более 1-2 недель) или фиксатор. После снятия швов пациент проходит программу активной реабилитации, включающей различные виды ЛФК, физиотерапию и другие мероприятия, направленные на снижение отечности и восстановления двигательных функций. При соблюдении рекомендаций врача-реабилитолога, в течение двух месяцев пациенты полностью восстанавливаются и возвращаются к привычной активной жизни.
Читайте также:
- Доступ и ход лапароскопической резекции печени
- Травмы гортани. Травматические повреждения голосового аппарата
- Поражения мышц и суставов у больного раком: полимиозит, дерматомиозит, полиартрит
- Травмы поверхностных образований коленного сустава. Диагностика и лечение
- Сотрясение головного мозга. Ушиб головного мозга. Признаки сотрясения и ушиба головного мозга.
