УЗИ, КТ, МРТ при гипоплазии и агенезии матки
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Гипоплазия матки - недоразвитие матки, характеризующееся уменьшением ее размеров по сравнению с возрастной и физиологической нормой. Клинически гипоплазия матки проявляется поздним началом менструаций (после 16 лет), их нерегулярностью и повышенной болезненностью; выкидышами, аномалиями родовой деятельности, бесплодием; снижением либидо и аноргазмией. Диагностируется с помощью влагалищного исследования, УЗИ, зондирования полости матки. Лечение гипоплазии матки требует проведения гормонотерапии, физиотерапии, ЛФК. Прогноз на возможность и успешность беременности определяется степенью гипоплазии матки.
Общие сведения
Гипоплазия матки имеет синонимы инфантилизм или детская матка. Недостаточная выработка женских половых стероидов приводит к недоразвитию матки, которая остается гипопластической - с длинной конической шейкой, малым телом и гиперантефлексией. Гипоплазии матки сопутствует наличие длинных извитых труб, что может сопровождаться бесплодием. В случае наступления зачатия, нередко развивается внематочная беременность, поскольку прохождение зиготы по измененным маточным трубам затрудняется. При гипоплазии матки также часто недоразвиты другие органы репродуктивной системы - половые губы, влагалище, яичники. Нередко гипоплазии матки сопутствует поликистоз яичников.
Причины и степени гипоплазии матки
Врожденная гипоплазия матки служит проявлением генитального или общего инфантилизма вследствие повреждающего влияния на эмбрион в антенатальном периоде или наследственных факторов. Чаще причины гипоплазии матки кроются в нарушениях системы регуляции «гипоталамус-матка» или яичниковой недостаточности при повышенной гонадотропной активности гипофиза. Такие регуляторные сбои возникают у девочек в детстве или периоде полового созревания и могут развиться при гиповитаминозах, интоксикациях (наркотической, никотиновой), нервных расстройствах, повышенных учебных и спортивных нагрузках на детский организм, анорексии, частых инфекциях (тонзиллите, ОРВИ, гриппе) и т. д. При этом наступает задержка в развитии изначально правильно сформированной матки.
Основной характеристикой гипоплазии матки служит уменьшение ее размеров. В норме у половозрелых нерожавших женщин матка имеет длину полости не менее 7 см, у рожавших - 8 см, длина шейки составляет 2,5 см. В зависимости от времени остановки развития гинекология выделяет три степени гипоплазии матки: зародышевую, сформированную внутриутробно; инфантильную и подростковую, сформированные после рождения. Зародышевая (фетальная) матка характеризуется длиной до 3 см, полость практически не сформирована, весь размер приходится на шейку. Инфантильная (детская) матка имеет длину от 3 см до 5,5 см с соотношением длины шейки матки к ее полости 3:1. Подростковая матка при гипоплазии обладает длиной от 5,5 см до 7 см, с менее выраженным преобладанием шейки - 1:3.
Симптомы гипоплазии матки
Для гипоплазии матки характерно позднее (после 16 лет) начало менструаций. После становления менструальной функции месячные обычно протекают болезненно (в форме альгодисменореи), нерегулярно, имеют непродолжительный, скудный или обильный характер. При гипоплазии матки возможно отставание девушки в общефизическом и половом развитии: подросток небольшого роста, с равномерно суженным тазом, узкой грудной клеткой, гипопластичными молочными железами, отсутствующими или невыраженными вторичными половыми признаками.
В дальнейшем у половозрелых женщин с гипоплазией матки отмечается сниженное половое чувство, аноргазмия. Репродуктивные нарушения при гипоплазии матки могут включать бесплодие, внематочную беременность, самопроизвольное прерывание беременности, выраженные токсикозы, слабую родовую деятельность, недостаточное раскрытие маточного зева в родах, атонические послеродовые кровотечения. У женщин с гипоплазией матки часто развиваются цервициты, эндометриты в связи со слабой устойчивостью половой системы к инфекциям. Указанные симптомы должны заставить женщину обратиться к гинекологу-эндокринологу.
Диагностика гипоплазии матки
При гинекологическом осмотре пациенток с гипоплазией матки выявляются признаки генитального инфантилизма: недостаточное оволосение, недоразвитые половые губы, выступающая за пределы вульвы головка клитора. При влагалищном исследовании определяется короткое узкое влагалище со слабовыраженными сводами, удлинение и коническая форма шейки, уменьшение и уплощение тела матки, гиперантефлексия. В ходе УЗИ малого таза исследуются размеры тела и шейки, что позволяет судить о степени гипоплазии матки.
Рентгеновская или ультразвуковая гистеросальпингоскопия подтверждает уменьшенные размеры матки, извитость маточных труб, гипоплазию яичников. При подозрении на гипоплазию матки проводится лабораторное исследование уровня половых гормонов (ФСГ, прогестерона, пролактина, ЛГ, эстрадиола, тестостерона), а также тиреоидных гормонов (ТТГ, Т4). Дополнительно при подозрении на гипоплазию матки прибегают к зондированию полости матки, определению костного возраста пациентки, рентгенографии турецкого седла, МРТ головного мозга.
Лечение гипоплазии матки
Характер лечения определяется степенью гипоплазии матки и причинами ее недоразвития. Основу лечения гипоплазии матки составляет заместительная или стимулирующая гормональная терапия, при адекватности которой гинекологу удается достичь увеличения размеров матки до нормальных и восстановления нормального менструального цикла.
Использование физиотерапевтических методов при гипоплазии матки (магнитотерапии, лазеротерапии, диатермии, индуктотермии, УВЧ-терапии, грязелечения, озокеритолечения, парафинолечения) позволяет нормализовать кровообращение в органе. Хороший эффект может отмечаться от эндоназальной гальванизации, под действием которой стимулируется работа гипоталамо-гипофизарной области, увеличивается синтез гормонов ЛГ и ФСГ. Пациентке с гипоплазией матки назначается витаминотерапия, ЛФК, гинекологический массаж, курортотерапия (морские купанья и ванны).
Прогноз и профилактика гипоплазии матки
При фетальном типе гипоплазии матки беременность исключается, материнство возможно только при помощи ВРТ. При невозможности наступления самостоятельной беременности, но сохранности функции яичников, прибегают к методу экстракорпорального оплодотворения с использованием яйцеклетки пациентки. При синдроме невынашивания беременности искусственное оплодотворение (ИМСИ, ИКСИ, ПИКСИ) проводят в рамках суррогатного материнства. При небольшой степени гипоплазии матки и нормальной структуре и функции яичников шансы на беременность благоприятные. Течение и ведение беременности у пациенток с гипоплазией матки сопряжено с рисками самопроизвольного аборта, осложненных родов.
Для нормального формирования и развития репродуктивной системы женщины требуется устранение неблагоприятных факторов воздействия, особенно в подростковом возрасте. Для профилактики гипоплазии матки девочкам необходимо полноценное питание, отказ от изнуряющих диет, исключение стрессовых ситуаций, своевременное предупреждение и лечение инфекций.
Агенезия мозолистого тела
Агенезия мозолистого тела — это врожденное отсутствие мозолистого тела либо его части. Аномалия обусловлена генетическими нарушениями, сосудистыми мальформациями, тератогенными факторами. Основные признаки заболевания: двигательные расстройства, задержка психоречевого развития, судорожные приступы. При негрубом (частичном) варианте патологии возможно малосимптомное течение. Для диагностики состояния назначается церебральные КТ или МРТ, нейросонография у новорожденных, генетические исследования. Лечение симптоматическое: медикаментозная коррекция осложнений, реабилитационные программы.
МКБ-10
Агенезия мозолистого тела (АМТ) — один из наиболее частых пороков нервной системы. Распространенность болезни в популяции составляет от 0,05% до 7% среди новорожденных, причем в группе детей с замедленным становлением психики агенезия встречается у 2,3%. Калифорнийская программа по изучению врожденных пороков предоставляет другие данные по частоте агенезии — 1,4 на 10000 живых новорожденных. Впервые состояние было описано в 1812 году в ходе аутопсии, проведенной немецким анатомом И. Рэйлем, и названо «природной моделью рассеченного мозга».
Причины
Точные этиологические факторы заболевания не установлены. В современной неврологии преобладает мультифакториальная теория, согласно которой для формирования врожденного порока ЦНС требуется комбинация неблагоприятных экзогенных и эндогенных причин. Ученые выделяют несколько наиболее вероятных предпосылок развития агенезии:
- Генетические аномалии. Повреждения мозолистого тела отмечаются при различных наследственных синдромах: Миллер-Дикера, Рубинштейна-Тауби, Доннаи-Кугана. Состояние входит в состав не менее 7 аутосомно-доминантных, 23 аутосомно-рецессивных, 12 Х-сцепленных врожденных заболеваний.
- Сосудистые нарушения. Причиной недоразвития мозолистого тела могут выступать артериовенозные мальформации или аневризмы, которые характеризуются отсутствием нормальной капиллярной сети. При этом возникает феномен обкрадывания, клетки МТ не получают должного количества кислорода, питательных веществ.
- Токсические влияния. Болезнь связана с действием тератогенных химических факторов: лекарственных препаратов, солей тяжелых металлов, пестицидов и бытовой химии. Негативное влияние на формирование ЦНС плода оказывает вдыхание табачного дыма (активное или пассивное курение) или прием беременной алкоголя во время гестации.
- Внутриутробные инфекции. Аномалии формирования неврологических структур, в том числе агенезия мозолистого тела, встречаются при проникновении возбудителей в организм плода на 2-3 месяце беременности. Нейротропные свойства демонстрируют герпетические инфекции, токсоплазмоз, цитомегаловирус.
Основным фактором риска выступает недоношенность. У новорожденных, родившихся до 27-недельного срока гестации МТ истончено в задних отделах, между 28 и 30 неделями — только в области валика. У рожденных после 30 недели в неонатальном периоде изменения не обнаруживаются, хотя при нейропсихологическом исследовании у школьников зачастую выявляется дефицит межполушарной передачи познавательной информации.
Патогенез
Агенезия возникает при нарушении дифференциации нервной трубки в период со 2 до 5 месяца внутриутробного развития. При полном отсутствии МТ третий мозговой желудочек остается открытым, не формируются столбы свода мозга, отсутствуют прозрачные перегородки. В 60% случаев при АМТ передней комиссуры нет вообще. В 10% она увеличена и берет на себя часть функций мозолистого тела у новорожденных, а также на следующих этапах постнатального периода.
Характерным анатомическим изменением является колпоцефалия, при которой расширены задние отделы боковых церебральных желудочков. Состояние не относится к истинной гидроцефалии новорожденных, а обусловлено уменьшением кортикальных ассоциативных путей. Еще один типичный признак порока — пучки Пробста, представляющие собой неправильно ориентированные аксоны, расположенные параллельно межполушарной щели.
Классификация
В практической неврологии состояние подразделяют на тотальное, когда орган полностью отсутствует, и частичное (парциальное), при котором визуализационные методы не обнаруживают отдельные участки МТ. Это имеет решающее значение для тяжести клинической картины, возможных осложнений. В соответствии с патогенетическими особенностями формирования врожденных пороков, выделяют следующие 3 формы болезни:
- Агенезия. Закладка эмбрионального зачатка МТ отсутствует полностью.
- Аплазия. Эмбриональный зачаток мозолистого тела есть, но не развивается.
- Гипоплазия. МТ недостаточно развито из-за нарушений на одном из этапов эмбриогенеза: размеры и масса органа уменьшены, его функциональная активность снижена.
Симптомы
Клиническая картина агенезии мозолистого тела широко варьирует от практически бессимптомных форм (при гипоплазии) до критических нервно-психических расстройств при его грубом недоразвитии, сопровождающемся другими врожденными пороками ЦНС. У новорожденных признаки патологии могут вовсе отсутствовать и проявляться по мере взросления младенца задержкой психомоторного развития.
Двигательные нарушения определяются у 35-40% пациентов. Они проявляются мышечной гипотонией или дистонией, гипер- или гипорефлексией, нарушением глотательного и сосательного рефлексов. Дети позже начинают держать голову, испытывают затруднения при обучении сидению, ползанию, ходьбе. Могут отмечаться координационные нарушения, неуклюжая походка. Из пароксизмальных расстройств у новорожденных и детей первого года жизни преобладают судороги.
Мозолистое тело поддерживает связь между церебральными зонами, формирует межполушарную организацию высших психических процессов. При его агенезии либо гипоплазии у детей выявляются когнитивные расстройства. У новорожденных пациентов и в раннем детстве наблюдается задержка речи, снижение динамического компонента игровой деятельности. В дошкольном и школьном возрасте возникают проблемы с концентрацией внимания, расстройства памяти, при тотальной АМТ снижен коэффициент интеллекта.
Осложнения
Около 65% случаев заболевания сопровождаются сопутствующими врожденными патологиями, среди которых преобладают мальформации кортикального развития (22,8%), межполушарные кисты (14,3%), голопрозэнцефалия (14,3%). К более редким сопутствующим аномалиям относят кисты и гипоплазию мозжечка, синдром Арнольда-Киари. До 20% новорожденных, кроме структур ЦНС, имеют пороки нескольких внутренних органов.
У 75% больных с тотальным поражением наблюдается симптоматическая эпилепсия височно-лобной локализации, в 66% случаев выражены когнитивные нарушения. У 16% пациентов формируются расстройства аутистического спектра. Изредка встречаются патологии органа зрения в виде хориоретинальных лакунарных очагов, сочетанной аномалии зрительных нервов.
Диагностика
В качестве первичного метода обследования в пренатальном периоде проводится акушерское УЗИ. У новорожденных для скрининговой диагностики используется нейросонография, однако этот метод не всегда показывает хорошую информативность, особенно при парциальной агенезии. Для верификации диагноза назначаются следующие методы исследования:
- КТ головного мозга. При компьютерной томографии определяются широко расставленные передние рога, высокое стояние третьего желудочка, параллельный ход медиальных стенок боковых желудочков. КТ производится в рамках постнатальной диагностики.
- МРТ головного мозга. Для максимально точной визуализации степени агенезии или гипоплазии мозолистого тела новорожденным выполняется магнитно-резонансная томография в трех плоскостях. По показаниям МРТ может рекомендоваться беременным женщинам для исключения несовместимых с жизнью сочетанных пороков ЦНС.
- Нейропсихологическое обследование. Для изучения когнитивных функций у детей применяется шкала интеллекта Векслера (WISC-Revised), адаптированное чтение и правописание (Schonnel Graded Reading and Spelling Tests), оценка вербальной беглости, тест контролируемых устных ассоциаций (Controlled Oral Word Association Test).
- Генетический анализ. Для подтверждения или исключения наследственных заболеваний, сопровождающихся агенезией мозолистого тела, показаны кариотипирование, секвенирование генома, проводимое как новорожденным, так и детям другого возраста. Исследования также проводят в антенатальном периоде для принятия решения о сохранении или прерывании беременности.
Лечение агенезии мозолистого тела
Специфическая терапия отсутствует. Медикаментозное лечение назначается неонатологом или педиатром индивидуально с учетом ведущих патологических синдромов: у новорожденных, детей раннего возраста используются антиконвульсанты, нейрометаболические препараты, дегидратационная терапия. Основу медицинской помощи составляет комплексная реабилитация, которая включает следующие составляющие:
- Нейрологопедические программы. Занятия с детским логопедом проводятся для становления речевой функции, ликвидации проявлений дизартрии, улучшения артикуляции.
- Дефектологические программы. Помощь коррекционных педагогов требуется детям с интеллектуальными нарушениями, которые не могут проходить обучение в обычных классах.
- Нейроакустические программы. Формирование и гармонизация высших психических функций производятся с помощью звуковой терапии, музыкотерапии.
Прогноз и профилактика
Прогноз определяется видом врожденной аномалии мозолистого тела, наличием сопутствующих пороков развития ЦНС. Благоприятный исход наблюдается при частичной гипоплазии МТ, а в случае комбинированных церебральных пороков у новорожденных могут быть жизнеугрожающие осложнения. Профилактические меры включают медико-генетическое консультирование, исключение тератогенных влияний в гестационном периоде.
1. Эпилептические проявления когнитивные и аутистические расстройства у пациентов с агенезией мозолистого тела: результаты нейропсихологического тестирования/ О.А. Милованова, О.А. Комиссарова, Т.Ю. Тараканова, С.В. Бугрий// Эпилепсия и пароксизмальные состояния. — 2018. — №4.
2. Влияние особенностей строения мозолистого тела и доминирующего полушария на протекание психических процессов в юношеском возрасте/ У.С. Чернышова, Т.Ю. Хабарова, Д.А. Соколов// Центральный научный вестник. — 2016.
4. Молекулярная эмбриология: на пути каталогизации генов врожденных пороков развития головного мозга/ В.П. Пишак, М.А. Ризничук// Международный журнал педиатрии, акушерства и гинекологии. — 2014. — №5.
Гипоплазия матки
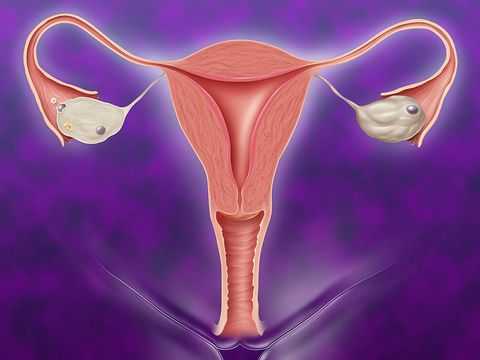
Матка — это полый орган, в котором происходит зачатие и развитие плода. Ее различные заболевания могут быть причиной бесплодия или невынашивания беременности. Врожденное или приобретенное недоразвитие матки — редкая патология, которая встречается не более чем у 5% женщин. Но из-за плохой экологии, раннего начала половой жизни, злоупотребления алкоголем в подростковом возрасте все чаще такой диагноз устанавливается молодым нерожавшим девушкам.
Что такое гипоплазия матки
При рождении у девочки длина матки не больше 3 см. Постепенно она увеличивается в размере, и к концу полового созревания должна достичь 7 см. Длина самой узкой части — шейки матки, составляет в норме 2,5 см. Более низкие показатели характерны для патологического состояния — гипоплазии. Из-за недостаточного или слабого развития такую матку также называют детской.
Репродуктивный орган женщины имеет тело, шейку, придатки (яичники и маточные трубы) и перешеек. Любой из этих отделов может начать отставать в развитии, поэтому различают несколько видов гипоплазии.
Важно! При таком диагнозе выявляется только несоответствие размеров матки физиологической норме по возрасту. Сам орган развит правильно, без дефектов.
Данное заболевание может быть самостоятельным диагнозом, а может выступать как проявление других болезней в организме.
Отчего возникает патология
Главными причинами приобретенной гипоплазии являются гормональные нарушения. В выработке половых гормонов участвует гипофиз, яичники и гипоталамус. Любые сбои в их работе способны привести к остановке или замедлению полового созревания девочки.
Все факторы, которые могут вызвать привести к гормональным сбоям, можно разделить на 2 большие группы:
- хирургические манипуляции на половых органах в детском или подростковом возрасте;
- нарушения работы ЦНС в результате травмы или заболевания;
- тяжелые физические нагрузки, например профессиональный спорт;
- неполноценное питание, диеты в период полового созревания;
- вредные привычки, особенно опасен подростковый алкоголизм.
- заболевания эндокринной системы;
- злокачественные образования;
- врожденные пороки печени, сердца;
- почечная недостаточность;
- аутоиммунные болезни;
- недостаточность яичников;
- неблагоприятная наследственность.
- Нерегулярные болезненные менструации со слабыми выделениями.
- Отсутствие либидо.
- Проблемы с зачатием ребенка.
- Отсутствие волосяного покрова или слабое оволосение в зоне лобка.
- Частые воспалительные заболевания половых органов.
- Невынашивание беременности. Выкидыши всегда происходят на ранних сроках.
- Слабая родовая активность матки.
- Возникновение более 2 раз подряд внематочной беременности.
- Аноргазмия.
- озонотерапия;
- магнитотерапия;
- лазерное воздействие;
- гальванизация;
- ультрафиолетовое излучение.
- алкогольная или наркотическая зависимость;
- курение;
- применение запрещенных при беременности медикаментов;
- перенесенные вирусные заболевания, например, краснуха.
- гиповитаминозах на фоне голодания или неправильного питания;
- нервно-психических расстройствах, в том числе анорексии;
- тяжелых умственных и физических нагрузках;
- частых вирусных инфекциях.
- сниженное либидо и неспособность к оргазму;
- трудности зачатия: бесплодие, больше 2 выкидышей или внематочных беременностей в анамнезе;
- частые кольпиты, цервициты и эндометриты, обусловленные слабой устойчивостью мочеполовой системы к инфекционным заболеваниям.
- сильный токсикоз;
- угроза прерывания;
- недостаточная родовая деятельность;
- атонические кровотечения после родов.
- ведите здоровый образ жизни при беременности;
- при приеме сложных медикаментов, не совместимых с гестацией, используйте барьерные методы контрацепции и планируйте беременность;
- своевременно вакцинируйтесь от краснухи, гриппа и других инфекций.
- тела - наибольшая часть, в которой происходит вынашивание плода при наступлении беременности (тело представлено 3 оболочками - слизистой, за которой следует мышечная, а далее - серозный покров);
- шейка - представляет собой канал, по которому сперматозоиды движутся вверх (через этот канал во время менструации вытекает кровь из матки во влагалище).
- объем органа, который высчитывается путем умножения передне-заднего размера, ширины и длины тела матки, а также постоянного коэффициента 0,5;
- соотношение длины тела и длины шейки матки - в норме тело должно иметь в 2 раза больший длинник, чем шейка;
- состояние эндометрия (слизистой оболочки матки) - его толщина и структура, которая в норме должна соответствовать фазе менструального цикла.
- собственно гипоплазия, о которой идет речь в данной статье - это минимальная степень задержки роста, когда средний объем тела составляет 20-22 см³, соотношение длины и тела не нарушено;
- инфантильная матка, которая характеризуется значительным уменьшением размеров по сравнению с нормой - объем такой матки не превышает 10 см³, одновременно уменьшены пропорции длины тела и шейки матки (1:1), эндометрий редко вырастает больше, чем 3 мм;
- рудиментарная матка - максимальная степень проявления задержки развития, может считаться промежуточной формой с аплазией матки. Длина органа колеблется от 1 до 3 см, при этом большая часть приходится на шейку. При УЗИ матка представляет собой мышечный тяж без дифференцировки на тело и шейку, эндометрий не визуализируется, яичники имеют высокое расположение и нормальные размеры. У этих пациенток отсутствуют менструации.
- задержки месячных;
- длительные менструации;
- короткий или длинный менструальный цикла (норма 24-35 дней);
- маточные кровотечения;
- трудности с зачатием;
- самопроизвольное прерывание беременности в первом триместре.
- острые вирусные инфекции у матери;
- прием некоторых лекарственных препаратов;
- витаминно-минерально-нутриентный дефицит;
- стрессовые ситуации;
- гормональный дисбаланс;
- обострение хронических патологий;
- курение, в т.ч. пассивное;
- злоупотребление алкоголем.
Также возможно возникновение врожденной патологии. В этом случае это связано с влиянием неблагоприятных факторов на организм беременной женщины. Половые признаки у плода начинают формироваться уже спустя несколько недель после зачатия. В этот период женщина еще может не знать о беременности. Поэтому курение, алкоголь, прием лекарств или инфекционные заболевания могут стать провоцирующими негативными факторами, которые способны вызвать нарушения в процессе формирования половой принадлежности плода.
Сильные эмоциональные потрясения также способны нанести вред гормональной системе, и вызвать сбои.
Недоразвитая матки со временем может деформироваться. У нее развивается перегиб верхней части, а шейка приобретает вид конуса.
Заподозрить это заболевание можно только с наступлением полового созревания. Одним из важных проявлений является отсутствие у девушки менструации до 15-16 лет, а также слабое формирование вторичных половых признаков.
Обычно при таком диагнозе наблюдается и физическое отставание в развитии. Диагностируется рост и вес значительно ниже возрастной нормы, чрезмерно узкие тазовые кости, астеническое телосложение и слабо развитые молочные железы.
К другим симптомам недоразвития матки относятся:
Проявления зависят от степени недоразвития репродуктивного органа. Наиболее тяжелой является 1 степень. Здесь менструация полностью отсутствует. Либо выделения скудные и возникают с большими временными промежутками.
Основные степени болезни и их характеристика
Тяжесть заболевания и успешность лечения зависят от размера матки. Различают следующие степени развития патологии.
I степень или рудиментарная стадия развития — чаще всего врожденная патология. Размер органа как у новорожденной девочки и составляет 3 см. На этой стадии полость и придатки матки отсутствуют, что исключает возможность возникновения менструации. Следовательно, беременность и вынашивание ребенка при такой матке исключены. Консервативная терапия неэффективна.
II степень или инфантильная (детская) матка — наиболее распространенный вид. Орган остановился в развитии на 4-5 см. При этом он имеет физиологически правильное строение и полость. Лечение длительное. Шанс на возникновение беременности небольшой.
III степень или подростковая стадия — имеет благоприятный прогноз при правильно подобранном лечении. Для этой степени размер матки составляет 5-7 см. Практически на границе нормальных значений. При небольших отклонениях патология может пройти самостоятельно при первой беременности, так как размер матки после родов немного увеличивается.
Определить степень патологии может только гинеколог на осмотре. Чем раньше обнаружено заболевание, тем больше вероятность восстановления репродуктивной функции. Поэтому важно просвещать девочек об особенностях протекания полового развития. При любых отклонениях обязательно нужно обратиться на консультацию к детскому гинекологу.
Диагностика и лечение гипоплазии матки
При детской или подростковой матке нередко возникает недоразвитие внешних половых губ. Во время осмотра гинеколог фиксирует эти нарушения, а также изучает анамнез пациентки. Проводится измерение физических данных: рост, вес, объем бедер.
Точно определить размер матки и степень развития патологии можно только с помощью вагинального ультразвукового исследования. Обязательно назначается гормональные исседования, которые помогут точно установить уровень половых гормонов.
Также врач может назначить следующие виды диагностики:
Для определения причины возникновения гипоплазии часто требуется консультация смежных специалистов — эндокринолога, невролога, уролога.
Консервативному лечению поддается только 2 и 3 степень недоразвития матки. Основа — гормональная стимулирующая терапия. Лекарства подбираются только врачом. При этом учитывается возраст пациентки, размер органа, а также нарушения менструальной и репродуктивной функций. Для уменьшения выраженного болевого синдрома или ПМС назначается симптоматическое лечение.
Параллельно используются физиотерапевтические методы лечения. Эффективны следующие процедуры:
Эти процедуры способствуют улучшению кровообращения в органах малого таза, уменьшают воспалительные процессы. Также может назначаться гинекологический массаж и лечебная физкультура. Только индивидуальное комплексное лечение способно привести к положительному результату.
Прогноз
При обнаружении 1 степени болезни никакое лечение не сможет привести к естественному зачатию. При функционировании яичников врач рекомендует проведение ЭКО. Но так как при рудиментарной матке полость не сформирована, то с вынашиванием плода возникнут проблемы. Здесь может помочь суррогатное материнство.
При 2 степени патологии шанс на зачатие и рождение ребенка есть, но небольшой. Даже при возникновении зачатия, беременность и роды могут протекать с осложнениями.
Благоприятный прогноз может быть только при 3 стадии, когда диагностируется минимальные отклонения в развитии матки. Но лечение должно проходить под контролем врача. Все требования должны соблюдаться.
Важно обнаружить патологию как можно раньше. В пубертатном периоде гипоплазию можно вылечить не прибегая к гормонотерапии. Правильное полноценное питание, курс витаминов и здоровый образ жизни способен восстановить нарушенный гормональный фон.
Гипоплазией называют состояние матки, при котором ее размеры не соответствуют норме: она меньше 7 см в длину. Может быть врожденным или приобретенным во время полового созревания. Влечет за собой бесплодие и осложнения при беременности и родах. Несложные приобретенные формы успешно лечатся гормональными средствами. При врожденных - прогноз неблагоприятен.
В норме длина матки составляет 7-8 см. При меньших размерах ставится диагноз - гипоплазия матки. Чем это чревато? В некоторых случаях могут возникать трудности с зачатием и вынашиванием, но обыкновенно этому сопутствуют другие патологии: эндокринные нарушения, непроходимость маточных труб.
Тяжелые формы гипоплазии встречаются всего в 2% случаев, в большинстве же своем болезнь хорошо поддается медикаментозному лечению, и после него можно забеременеть и без осложнений родить ребенка.
Причины гипоплазии матки
Врожденная гипоплазия — это одно из проявлений генитального инфантилизма, вызванного негативным влиянием на плод таких факторов, как:
Также матка может остановиться в развитии в период полового созревания. Это связано с нарушением регуляторных связей между ней и гипоталамусом, а также дисфункцией яичников на фоне усиленной гонадотропной активности гипофиза. Такие нарушения наблюдаются при:
В зависимости от того, когда матка перестала расти, различают 3 формы заболевания.
Степени маточной гипоплазии
| Степень | Название матки | Размеры |
|---|---|---|
| 1 | Зародышевая или фетальная | Не более 3 см. 50% об общей длины составляет шейка. |
| 2 | Детская или инфантильная | От 3 до 5 см. |
| 3 | Гипопластическая или подростковая | От 5 до 7 см. Соотношение с длиной шейки — в норме, 1:3. |
Симптомы маточной гипоплазии
При 1 степени гипоплазии у девочки могут отсутствовать менструации. Если же речь идет о 2 и 3 степени, менархе наблюдается с запозданием, после 16 лет. Впоследствии менструация протекает болезненно, регулярный цикл отсутствует, выделения незначительные или, наоборот, чересчур обильные.
Кроме того, девочки могут отставать в физическом и половом развитии: они небольшого роста, худощавого телосложения, с узким тазом и грудной клеткой. Молочные железы могут быть не развиты или слабо выражены. Так же обстоит дело и с другими вторичными половыми признаками.
Признаки заболевания у половозрелых женщин
Возможна ли беременность при гипоплазии?
При зародышевом типе матки возможность восстановления репродуктивных функций практически исключена. К счастью, такие случаи достаточно редки.
При подростковом типе возможно самостоятельное зачатие, но при отсутствии необходимой терапии могут возникать такие осложнения, как:
Маточной гипоплазии часто сопутствуют гормональные нарушения, эндометриоз, поликистоз яичников, трубная непроходимость. Но даже в этом случае при должном и своевременном лечении женщина может стать мамой.
Методы лечения гипоплазии
Основной способ — гормональная терапия продолжительностью от 6 месяцев до года. Увеличивает размеры матки до нормы, восстанавливает менструальный цикл и овуляцию.
Также проводится терапия сопутствующих заболеваний. Хирургически восстанавливается проходимость маточных труб, назначаются физиопроцедуры для улучшения кровообращения органов малого таза.
Гинекологи Медицинского женского центра имеют многолетний практический опыт терапии различных видов бесплодия. Вы можете быть уверены в успешном лечении.
Как предотвратить патологию: методы профилактики
Чтобы не допустить появление врожденной формы заболевания и сократить риски развития врожденных аномалий плода:
Для предотвращения приобретенной формы гипоплазии важно заботиться о физическом и ментальном здоровье девочки не допускайте стрессов, серьезных физических и психоэмоциональных нагрузок, избегайте строгих диет и голодания, вовремя лечите инфекционные заболевания.
Мы рекомендуем
Женщинам с диагнозом гипоплазия матки мы советуем регулярно наблюдаться у врача-гинеколога, поскольку это заболевание является одним из негативных факторов, влияющих на развитие злокачественных образований в репродуктивной системе.
Кроме того, из-за низкой устойчивости половой системы к инфекциям, пациентки склонны к частым воспалительным заболеваниям. Не забывайте регулярно посещать гинеколога!
Гипоплазия матки - что это, спрашивают пациенты. Гипоплазией называется минимальная степень задержки развития, когда размеры матки чуть меньше нормы, при этом данное состояние должно сочетаться с клиническими признаками.
О заболевании
Гипоплазия матки представляет собой клинический синдром, а не просто незначительное уменьшение объема органа, определенное с помощью УЗИ. О гипоплазии матки гинекологи говорят в тех случаях, когда имеется нарушение менструальной функции, бесплодие или невынашивание беременности. У большинства пациенток незначительное уменьшение общих размеров матки не сопровождается клиническими проявлениями.
Прежде, чем говорить о гипоплазии, стоит остановиться на анатомии и физиологии органа. Матка состоит из 2 отделов:
Чтобы оценить степень недоразвития матки, используются следующие понятия:
Диагноз гипоплазии устанавливает гинеколог на основании жалоб пациентки, результатов бимануального исследования, ультразвукового сканирования и других данных. Лечение гипопластичной матки предполагает коррекцию тех состояний, которые развиваются в ответ на ее функциональную неполноценность. Последняя нередко сочетается с гормональными нарушениями.
Гинекологи выделяют 3 степени гипоплазии матки (правильнее говорить 3 степени уменьшения размеров матки):
В большинстве случаев гипоплазия протекает бессимптомно. Обнаруженное при УЗИ незначительное уменьшение размеров матки всегда предполагает оценку клинической картины. Основными проявлениями гипопластичной матки могут быть:
При гипоплазии матки снижается сократительная способность мышечного слоя, что в сочетании с гормональной дисфункцией яичников, которая сопровождается относительным или абсолютным избытком эстрогенов, может приводить к маточным кровотечениям. В этом случаев во время УЗИ чаще всего обнаруживается атрезия фолликула, когда он подвергается обратному развитию. В норме фолликул должен расти и, достигнув в среднем 20 мм, овулировать, после чего на его месте образуется желтое тело. У некоторых женщин дисфункция яичников может приводить к образованию фолликулярной кисты. Последняя регрессирует в течение нескольких месяцев. Фолликулярная киста так же, как и атрезия фолликула, указывает на нарушение овуляции.
Гипоплазия представляет собой недоразвитие ткани в результате того, что прекращается увеличение численности клеток на эмбриональном этапе жизни. Закладка половых органов девочки начинается с 3-й недели гестационного периода. В это время появляются мюллеровы протоки и эмбриональный синус. Слияние правого и левого мюллерова протока приводит к образованию матки, которая в начале состоит из 2 рогов. Нарушение эмбриогенеза может привести к маточной гипоплазии. Воздействие повреждающих факторов наиболее опасно в период с 3-й по 20-ю неделю. Основными причинами дизэмбриогенеза могут быть:
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Признаки гипоплазии матки чаще всего обнаруживаются при проведении скринингового ультразвукового сканирования. При УЗИ выявляется, что объем матки несколько меньше нормы (в среднем 22 см³), а соотношение между длиной тела и шейки матки не изменено и составляет 2:1. У некоторых женщин может быть незначительно увеличена длина шейки. Шеечно-маточный угол сглажен или чрезмерно-увеличен. Если менструальная функция сохранена, то состояние слизистой оболочки матки соответствует фазе цикла. В тех случаях, когда имеются нарушения менструальной функции, отмечается отставание скорости «созревания» эндометрия, что связано с недостаточной активностью яичников.
В сложных клинических случаях и при сочетанных пороках развития половой системы девочки/женщины показано проведение магнитно-резонансной томографии. Этот метод отличается высокой диагностической ценностью и при этом не сопряжен с лучевой нагрузкой. Иногда может проводиться лапароскопия - непосредственная визуализация матки в брюшной полости, которая обеспечивается за счет эндоскопического оборудования.
Мнение эксперта
В связи с хроническим нарушением овуляции у женщин с гипоплазией матки может возрастать частота гиперпластических процессов эндометрия. В свою очередь, такое состояние сопряжено с онкологическими рисками. Поэтому пациентки с гипопластичной маткой должны находиться под наблюдением гинеколога и регулярно выполнять ультразвуковое сканирование. Важно проводить УЗИ на 5-7-й день менструального цикла, чтобы правильно оценить состояние эндометрия (слизистого слоя).
Читайте также:
