УЗИ при дефекте радиального луча у плода
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Житель района
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский предоставляется скидка 5% на ВСЕ медицински.
Берсенева Вероника Викторовна
Врач акушер-гинеколог, гинеколог-эндокринолог, маммолог, врач УЗ-диагностики
Кандидат медицинских наук
Гнатюк Янина Павловна
Врач ультразвуковой диагностики
Казначеева Татьяна Викторовна
Врач-гинеколог, гинеколог-эндокринолог, маммолог, врач УЗ-диагностики
Мудрецов Александр Вячеславович
Первая квалификационная категория
Пономарев Виктор Александрович
Высшая квалификационная категория
Сонова Марина Мусабиевна
Врач акушер-гинеколог, гинеколог-эндокринолог, врач-онколог, врач УЗ-диагностики, доцент
доктор медицинских наук, профессор кафедры репродуктивной медицины и хирургии ФПДО МГМСУ
Ультразвуковой сканер Logiq E9
УЗ-сканер Logiq E9 (General Electric) — это полностью цифровая многофункциональная ультразвуковая система.
Ведение беременности
Гинекология в клинике "МедикСити"
Мы в Telegram и "Одноклассниках"
Трехмерное экспертное ультразвуковое исследование плода в "МедикСити"
УЗИ - высокоинформативный метод обследования
Ультразвуковая диагностика в "МедикСити"
Нашим мамам приходилось проживать 9 месяцев беременности, имея весьма смутное представление о том, как изменяется их тело и как развивается малыш. Современные медицинские технологии позволили сделать период ожидания ребенка более комфортным для женщины, избавив ее от многих тревог.
Ультразвуковое исследование — основной метод изучения анатомического и функционального состояния плода на всем протяжении беременности. УЗИ позволяет определить наличие и срок беременности, узнать пол ребенка, а самое главное — с помощью ультразвукового сканирования врачи могут наблюдать за развитием эмбриона и вовремя принимать меры в случае выявления какого-либо неблагополучия.
В «МедикСити» пациентки имеют возможность проходить УЗИ при беременности на оборудовании премиум-класса Voluson 10. Сканер незаменим для диагностики развития плода при беременности, выявления врожденных патологий и других потенциальных опасностей. Наши высокопрофессиональные акушеры-гинекологи с огромным опытом работы в данной сфере, доктора и кандидаты медицинских наук, вооруженные первоклассным оборудованием, сделают все возможное, чтобы период ожидания ребенка протекал максимально гладко!.

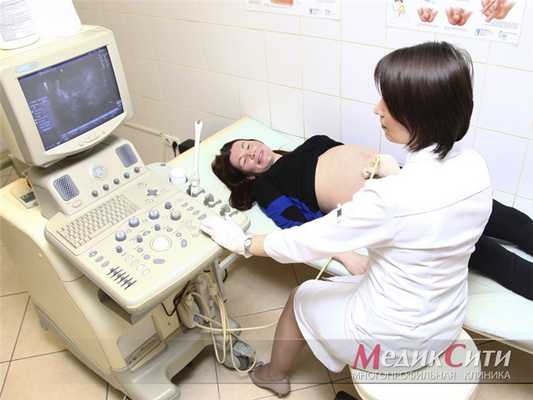
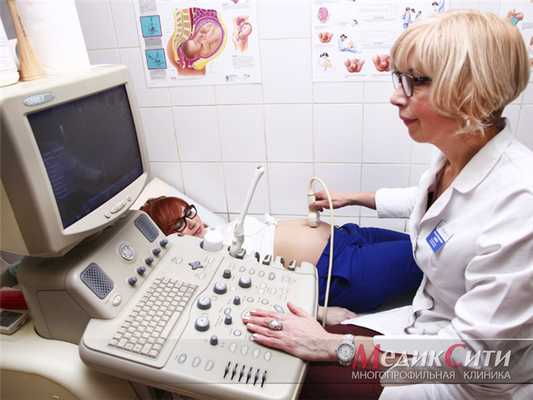
Что показывает УЗИ-скрининг
Сканирование посредством ультразвука — это высокоинформативный, неинвазивный и безопасный способ получения данных о здоровье будущей матери и плода. Метод основан на анализе различий отражения ультразвуковых волн от структур неодинаковой плотности.
Цель УЗ-обследования — оценка состояния женщины и ее будущего ребенка, а также выявление возможных отклонений от нормы для принятия необходимых мер (УЗИ на патологию плода).
Ультразвуковая диагностика позволяет подтвердить факт беременности, получить данные о формировании плода, строении матки и придатков, а также о состоянии плаценты, пуповины, околоплодных вод. От результатов УЗИ во многом зависит тактика ведения беременности и подготовки к родам, а также выбор способа родоразрешения.
После подтверждения факта беременности все последующие УЗИ проводятся по графику, составленному лечащим врачом-гинекологом.
Поводом для внепланового УЗИ на ранних сроках беременности могут стать следующие причины:
- несоответствие размеров матки нормам для текущего срока беременности;
- наличие у женщины кровянистых выделений (единичных или частых);
- боли и неприятные ощущения внизу живота;
- подозрение на «замершую» беременность, внематочную беременность и иные патологии ранней беременности;
- возраст одного или обоих будущих родителей, превышающий 35 лет.

Сроки проведения УЗИ плода
На каких сроках (триместрах) беременности делают УЗИ — один из основных вопросов, интересующих будущих родителей.
Согласно приказу Министерства здравоохранения Российской Федерации №457 от 28 декабря 2000 года, в обязательное обследование беременных женщин наряду с проведением биохимического скрининга (анализ крови на содержание специфических белков) входит УЗИ, которое проводится на сроке 11-13 недель, а также 2 морфологических УЗИ во втором и третьем триместрах. Всего за период беременности проводится трехкратное скрининговое УЗ-обследование.
Плановые УЗИ плода по неделям беременности делают в следующие сроки:
- скрининг 1 триместра — в 11-13 недель;
- скрининг 2 триместра — в 20-24 недель;
- скрининг 3 триместра — в 32-34 недели.
Дополнительные (внеплановые) УЗ-исследования могут проводиться по рекомендации врача на любом сроке беременности. Это не должно пугать пациентку, поскольку УЗИ не оказывает вредной нагрузки на организм. Повторные процедуры могут назначаться для уточнения диагноза либо, при обнаружении той или иной патологии беременности, для принятия необходимых мер по улучшению состояния здоровья женщины и плода.
Первое УЗИ плода помогает установить точный срок беременности, получить данные о размере и количестве эмбрионов, услышать сердцебиение плода, оценить степень его развития, обнаружить возможные отклонения.
Частота сердечных сокращений, формирование носовой кости, толщина воротниковой области и копчико-теменной размер (КТР) — крайне важные параметры, по которым судят о формировании плода. Существенные отклонения от норм вкупе с соответствующими результатами лабораторных анализов будут указывать на наличие патологии беременности.
Важно! Расшифровкой скрининга должен заниматься профессионал. Только так вы можете быть уверены, что никакая патология беременности не осталась незамеченной. Попытки самостоятельно оценить результаты УЗИ не дадут объективной картины происходящего и лишь добавят тревог в и без того эмоционально сложный для будущих родителей период.
На втором УЗИ при беременности врач-гинеколог проверяет, соответствуют ли размеры плода текущему этапу беременности. Оцениваются длина конечностей ребенка, размеры его головы, внутренних органов, объемы груди и живота и т.д. Не менее важно в этот период проследить, нормально ли развиваются внутренние органы, позвоночник, сердечно-сосудистая система.
Также во время УЗИ-скрининга 2 триместра оценивается состояние стенок и шейки матки, придатков, расположение, толщина и структура плаценты, число сосудов в пуповине.
УЗИ плода: задачи, нормы и отклонения в трех триместрах
Все беременные женщины, вынашивая ребенка, должны пройти плановые ультразвуковые исследования плода в каждом из трех триместров. Это требование Министерства Здравоохранения Российской Федерации. УЗИ плода позволяет полностью контролировать состояние женщины и ребенка, при этом обследование абсолютно безопасно и наиболее информативно.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. УЗИ при беременности — от 1300 руб. Прием по результатам УЗИ или анализов — 500 руб (по желанию)
Сроки плановых УЗИ во время беременности и показания для внеплановых обследований
Плановые скрининги плода проводятся в следующих рамках:
- — с 10-й до 14-й недели. — с 20-й до 24-й недели. — с 30-й до 32-й недели.

Однако большинство женщин проходят процедуру чаще. Поводом для внескринингового УЗИ служат следующие причины.
До десяти недель:
- Необходимость подтвердить факт беременности , определить срок.
- Есть опыт невынашивания ребенка из-за выкидыша , привычных выкидышей , замерших беременностей .
- Беременность состоялась с помощью использования вспомогательной репродуктивной технологии
- Есть негативный опыт патологий плода в прошлом.
- В семье была многоплодная беременность .
- Определение маточной или внематочной беременности .
После первого УЗИ пройти внеплановое обследование нужно, если есть:
- Тянущие боли в области детородных органов — внизу живота .
- Наличие кровотечения или необычных выделений .
- Несоответствующий данному периоду размер матки, слишком большой живот .
- Подозрение на подтекающие околоплодные воды.
- Необходимость контроля недостаточности (слабости) шейки матки.
Также обследоваться нужно, чтобы подтвердить или опровергнуть заключения врачей прошлых исследований на УЗИ, показавших патологии.
Общие показания для всех трех триместров:
- Кровотечение, выделения.
- Боли в животе.
- Замеченный при осмотре ведущим гинекологом несоответствующий текущей неделе размер матки - тогда УЗИ необходимо, чтобы исключить неразвивающуюся беременность
Задачи УЗИ всего периода беременности
Главная задача УЗИ плода — контроль роста, развития и самочувствия малыша. Но в каждом триместре есть свои особенности и уточняющие задачи.
В первом триместре доктору необходимо:
- Определить локацию плодного яйца. Если беременность окажется внематочной, потребуется срочная операция, иначе орган, где прикрепился эмбрион со временем лопнет. Женщина в этом случае как минимум лишится трубы, бывают и смертельные случаи.
- Уточнить срок. Знание срока позволит рассчитать срок родов .
- Узнать точное количество плодов. Это важно, так как многоплодная беременность часто протекает с патологиями и заканчивается ранними родами.
- Проанализировать эксктракорпоральное кровообращение и вычислить индекс амниотической жидкости .
- Диагностировать несоответствие нормам развития плода . В этот период можно отказаться от патологической беременности и сделать медикаментозный аборт или вакуумную аспирацию .
Во втором триместре на УЗИ плода гинеколог сможет:
- женщины - для исключения угроз выкидыша.
- Изучить особенности пуповины, ее петель и наличие обвитий.
- Осмотреть околоплодные воды на предмет их количества и чистоты.
- Исследование зрелость и текстуры детского места.
- Детально диагностировать все сформировавшиеся органы плода, зафиксировать количество сердцебиений. .
- Провести фетометрию плода в контексте текущего срока.
- Определить положение плода.
- Изучить подвижность плода.
При серьезных нарушениях развития, в этот период можно сделать хирургический аборт . По закону такая процедура доступна только по показаниям.
Третий триместр считается судьбоносным в плане качества родов. Используя ультразвук, гинеколог-акушер может:
- Проконтролировать плацентарный кровоток и его влияние на развитие плода.
- Констатировать размеры плода и их соответствие данному периоду.
- Изучить локацию и «возраст» плаценты
- Зафиксировать локацию плода относительно выхода матки
- Рассмотреть наличие и количество обвитий плода пуповиной.
- Выявить поздно появляющиеся патологии и текущие заболевания плода.
- Определить состояние амниотической жидкости.
- Изучить особенности строения и функционирования внутренних органов, в частности мозга и сердца.
- Уточнить срок родов.
Полученная из УЗИ этого периода информация важна для определения возможных вариантов родоразрешения. При неправильном положении плода, доктор назначит кесарево сечение. При отслойке плаценты, угрозе удушения плода и т.д., могут проводиться искусственные ранние роды со стимуляцией процесса.
Подготовка к УЗИ плода, ход процедуры
Каких-то специальных действий от женщины для подготовки к исследованию ультразвуком не требуется, поскольку все внутренние органы смещены маткой и не мешают обзору. Но придерживаться нескольких рекомендаций для максимально комфортного самочувствия беременной придется.
- Исключить пищу, богатую аллергенами за неделю до процедуры. Аллергия опасна не только для женщины — ее плохое самочувствие обязательно скажется и на поведении плода.
- За пару дней нужно отказаться от жирной, жаренной, острой и соленой пищи. Эти продукты стимулируют отделение желчи и влияют на печень — она увеличивается в размерах.
- За 24 часа не употреблять воду с газом и продукты, провоцирующие газообразование в кишечнике. Воздушные пузыри затрудняют обзор, искажая характеристики эхогенности .
- Непосредственно перед УЗИ контролировать количество потребляемой пищи и жидкости, чтобы естественные позывы опорожнить кишечник и мочевой пузырь не стесняли беременную
Несоблюдение этих рекомендаций конечно влияет на полученные в процессе УЗИ результаты, но не так значительно, чтобы отказываться от диагностики, если вы съели накануне кусок мяса или выпили стакан газировки.
Процедура безболезненная. Как обычно, женщина ложится на спину на кушетке, специалист водит по смазанному минутой раньше необходимыми в качестве проводников гелями животу. Длится процедура в среднем от 10 минут до получаса.
Часто в первом триместре проводится трансвагинальное УЗИ - датчик с одетым на него презервативом вводят во влагалище беременной. Это не вызывает болезненных ощущений, процедура длится не более нескольких минут. Трансвагинальное УЗИ могут повторять во втором триместре, если необходимо детальное изучение шейки матки.
Что видно специалисту на УЗИ
Первый триместр
Первое плановое исследование ультразвуком является обязательной частью скрининга беременной и по закону должно проводиться не позже шестого дня тринадцатой недели. Глобально оно направлено на исключение патологий или факторов риска их появления. При подозрении на наличие каких-то отклонений, возникнувшем после УЗИ, может понадобиться дополнительное обследование амниотической жидкости или биопсия хориона.
В деталях исследование в первом триместре предоставляет такие фетометрические данные:
- Размеры и вес плода, что подтверждает или опровергает предполагаемый срок. Во внимание берутся всего три величины: расстояние от головы до копчика (КТР), между теменными костями головы (БПР), обьем плодного яйца (ПЯ).
- Данные о размере и строении головного мозга - симметричны ли его полушария, наличие необходимых структур.
- Информацию о работе и строении сердца плода.
- Развитие пищеварительной, нервной и сердечно-сосудистой систем в соответствии с текущей неделей беременности.
- Нормально ли развиты конечности плода.
- Наличие хромосомных аномалий типа синдрома Дауна и Эдвардса.
Второй триместр
Основная цель УЗИ с 20-й по 24-ю неделю - исследовать размеры и органы плода для исключения аномалий и отклонений в развитии, а также проконтролировать состояние органов беременной для избежания преждевременных родов. Полученные данные во многих случаях помогают сохранить беременность и наладить жизнедеятельность плода медикаментозным способом.
- Локация и структура детского места. Специалисту видно предлежание, низкую локацию (в этих случаях требуется принятие мер) или нормальную. Уплотнения структуры последа (более 4,5 см) свидетельствует о водянке плода, диабете или конфликте резусов. Его толщина служит показателем зрелости - если она меньше 2 см, то диагностируют преждевременное старение, из-за чего плод недополучает необходимые ему питательные вещества. При отслойке плаценты женщину необходимо госпитализировать в срочном порядке.
- Количество и чистота околоплодных вод. Их объем постоянно меняется и в случае подозрения на маловодие, необходимо проверять этот параметр на внеплановых УЗИ. Причиной недостаточного количества вод может быть их подтекание или отсутствие почек у плода. Многоводие спровоцировано резус-конфликтом или инфекцией. О последней свидетельствует наличие хлопьев в водах.
- Сосуды, петли и обвития пуповиной.
- Тонус матки, наличие миоматозных узлов , состояние рубцов после хирургического вмешательства ранее.
- Шейка матки измеряется для исключения истмико-цервикальной недостаточности. Ее длина в этот период должна быть 35 миллиметров, не менее 33 для первой беременности и 22 для повторных. Контролируется также открытие шейки.
- Размеры: длина бедренных и локтевых костей, хребта, диаметр головки, грудной клетки, живота,
- вес в граммах и рост в миллиметрах. Основываясь на этих данных можно сделать вывод о соответствии физического развития плода текущему сроку.
- Изучение лицевых костей направлено на исключение синдрома Дауна патологий типа заячьей губы или волчьей пасти.
Внутренние органы плода:
- Срез головки изучается на предмет наличия двойного контура, аномальных форм и целостности черепных костей.
- Размерами желудочков и наличием новообразований оценивается мозг.
- Легкие изучаются на предмет зрелости.
- Проверяется строение сердца, сосуды, соответствие частоты сердцебиений нормам.
- Исследуется наличие аномалий и дефектов в почках, пищеварительном тракте и диафрагме.
Третий триместр
Плановый УЗ скрининг последнего триместра беременности проводится с 30-й до 34-й недели. Глобальная его цель - определить готовность плода и организма беременной к родам. Результаты исследования самые объемные, поэтому и процедура длится около 30 минут.
Женские детородные органы:
- Матка - изучаются ее стенки на предмет тонуса и толщины, наличие миоб и состояние рубцов в случае перенесенных ранее операций.
- Изучается длина, проходимость, форма и зрелость шейки, особенно в контексте диагностированной ранее истмико-цервикальной недостаточности. Она должна быть закрыта, в противном случае есть угроза преждевременных родов.
- Исследуется здоровье яичников.
- Толщина и степень зрелости плаценты - ее стенки должны быть не менее 20 мм и не более 45. В этот период она должна дозреть до первой степени.
- Пуповина изучается на предмет прикрепления к плаценте, наличия петель и обвитий и анэхогенных образований.
- Обьем околоплодных вод - он должен быть не более полутора литров.
Фетометрика плода и ее соответствие нормальному развитию этого периода:
- Рост и вес ребенка.
- Бипариетальный, лобно-затылочный размеры, окружность головы.
- Размер голенной, бедренной, плечевой, предплечной кости.
- Обхват живота.
- Зрелость легких — в этот период она должна быть первая.
- Ядро окостенения нижней части бедра (Беклара).
- Цистерну, боковые желудочки и мозжечок головного мозга.
- Лицевые кости изучаются для исключения заячьей губы, волчьей пасти и другий патологий. Рассматриваются губы, небо, носовая кость, глазницы, носогубный треугольник.
- Структура позвоночника исследуется на предмет грыж.
- Изучается строение сердца.
- Рассматривается структура и соответствие нормальным размерам органов пищеварительной и выделительной систем.
- Подтверждается определенный во втором триместре пол ребенка.
Возможные заболевания плода:
- Диабетическая фетопатия: многоводие, крупный плод, увеличенный размер печени, универсальный или интенсивный отек подкожной клетчатки.
- Неимунная водянка плода.
- Гемолитическая болезнь: отек плаценты, из-за которого присутствует двойной контур головы, спины и бедра плода, увеличенная печень, водянка яичников у мальчиков и другие.
Подробная расшифровка результатов УЗИ плода, нормы и патологии
Так как цели и предметы врачебного интереса УЗИ разных триместров различаются, то и аббревиатуры и сокращения в заключениях разные.
Предполагаемая дата родов (ПДР) - фактически, это то самое, что точный срок беременности, только под другим углом зрения. Определяется данными о менструальном цикле и размерами плода
Нормы показателей УЗИ плода первого триместра в сводной таблице
4-6 мм, но не менее 2
Есть, но не измеряется в этот период
От 161 до 179 уд/мин
4-6 мм, начинает уменьшаться
От 153 до 177 уд/мин
От 150 до 174 уд/мин
Приблизительно 26 мм
От 141 до 171 уд/мин
От 1,7 до 2, 7 мм
Заключение УЗИ с 20-й по 24-ю неделю содержит следующие аббревиатуры:
- БПР - бипариетального размера головки плода;
- ЛЗР - лобно-затылочного размера;
- БПР/ЛЗР - цефалического индекса;
- ОЖ - окружности живота;
- РС - размера сердца;
- ДГ - длины голени;
- ДП - длины плеча;
- ДБ - длины бедра;
- ОГ - окружности головки;
- с/б или ЧСС - сердцебиения;
- ВЗРП - внутриутробной задержки роста плода;
- ДгРК - диаметра грудной клетки;
- ИАЖ - индекса амниотической жидкости - показателя количества околоплодных вод;
- ИЦН - истмико-цервикальной недостаточности - шейка матки при этой патологии имеет недостаточную для полного вынашивания плода длину.
Нормы показателей УЗИ плода второго триместра в сводной таблице
От 124 до 164 мм
От 154 до 186 мм
От 137 до 177 мм
От 166 до 200 мм
От 148 до 190 мм
От 178 до 212 мм
От 160 до 201 мм
От 190 до 224 мм
От 172 до 224 мм
От 201 до 237 мм
Последнее плановое исследование ультразвуком - самое объемное и состоит из измерения и изучения таких данных плода:
- БПР — бипариетального размера головки ;
- ЛЗР — лобно-затылочного размера;
- ОГ — окружности головы;
- ОЖ - окружности живота;
- ДГ - длины голенной кости;
- ДБ - длины бедренной кости;
- ДП - длины плечевой кости;
- Роста - 430 -470 мм;
- Веса - 1400 - 2400 грамм;
- Ядра Беклара - при нормальном развитии менее 5 мм;
- Толщины последа;
- Зрелости детского места;
- Размещения плаценты, ее предлежания и наличие отслойки;
- ИАЖ - количества околоплодных вод - нормой считают 1- 1,5 л;
- Длина шейки - нормальным показателем считается от 30 до 35 мм.
Нормы показателей УЗИ плода третьего триместра в сводной таблице
От 89 до 105 мм
От 265 до 305 мм
От 238 до 290 мм
От 13,6 до 28, 6 мм
От 93 до 109 мм
От 273 до 315 мм
От 247 до 301 мм
От 17,4 до 29,7 мм
От 95 до 113 мм
От 283 до 325 мм
От 258 до 314 мм
От 18,1 до 30,7 мм
От 98 до 116 мм
От 289 до 333 мм
От 267 до 325 мм
От 18,8 до 31,8 мм
От 101 до 119 мм
От 295 до 339 мм
От 276 до 336 мм
От 19,6 до 32,9 мм
Патологии, видимые на УЗИ плода по триместрам
В первом триместре выявляются патологии, возникшие из-за хромосомных нарушений - замершая беременность и отсутствие роста эмбриона. Кроме них, хорошо видны признаки синдромов Дауна, Патау, Эдвардса, Корнелии де Ланге, Смита-Опица, а также триплоидия и омфалоцеле.
Во втором триместре помимо синдромов первого триместра, могут быть выявлены синдромы Шершевского-Тернера, Клайнфельтера, гипертензионно-гидроцефальный, а также виды полисомии, полиплодия, деформации или отсутствие внутренних органов, пороки сердца, дефекты костей лица, гипертензионно-гидроцефальный, многоплодность, много- или маловодие, патологии пуповины, предлежание плода, задержка внутриутробного развития.
В третьем триместре могут быть выявлены инфекции плода, дефекты мозга, сердечной мышцы, внутренних органов, отставание внутриутробного развития, заячья губа, волчья пасть, предлежание плода.
Чем раньше выявлены патологии плода, тем лучше. Если диагностированы хромосомные нарушения, беременной вероятно будет предложено прерывание беременности в первом и втором триместре. Приобретенные патологии чаще всего лечатся медикаментозно во время беременности и, при необходимости, после рождения ребенка.
Где пройти экспертное УЗИ плода в Санкт-Петербурге
Пройти такое обследование можно только в современных клиниках с высокотехнологичным оборудованием. Такой специализированный медцентр в СПБ находится на Заневском проспекте, 10. Здесь установлен новейший аппарат с функциями доплер, зД, 4Д и др. Обследование проводят врачи высшей категории с большим опытом работы в роддомах, женских консультациях и гинекологических клиниках. Стоимость обследования зависит от срока и стартует от 1000 руб.
Патологии сердца плода, которые можно определить на скрининговом УЗИ
Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.

Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями — гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
- абдоминальная (сердце находится в брюшине);
- грудная (сердце выходит наружу через дефекты грудины);
- торакоабдоминальная (пентада Кантрелла — сложнейшая патология, имеющая комплекс отклонений от нормы);
- шейная (сердце смещается в область сердца).
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная — в 38%, шейная — почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Врождённые дефекты сердца
Пять наиболее встречаемых дефектов — это тетрада Фалло, дефект межжелудочковой перегородки, транспозиция магистральных сосудов, коарктация аорты, гипоплазия левых камер.
Оптимальным сроком для проведения ультразвуковой диагностики сердца плода считается период 24-26 недель беременности. Именно в это время анатомические структуры сердца максимально визуализируются, а на более ранних сроках можно увидеть только явные и глобальные пороки сердца.
Наиболее информативен ультразвуковой осмотр 4-камерного среза сердца. После которого при любом отклонении от нормы женщина отправляется на более детальное обследование плода с использованием допплеровской эхокардиографии. Также проводится кариотипирование, потому что в 30% случаев аномалии являются результатом хромосомных нарушений.
Что выявляет УЗИ
В нашей клинике используется современное 4D оборудование, имеющее допплеровский режим. С его помощью можно получить изображение 3-х главных сосудов — верхней полой вены, лёгочного ствола и восходящей аорты. Во время обследования выявляется не только расположение сосудов, но и их диаметр и другие параметры.
На экране монитора будут видны следующие патологии плода:
- Уменьшение диаметра аорты при расширении лёгочного ствола можно говорить об гипоплазии (недоразвитости) левых отделов сердца малыша, отвечающих за начало кровообращения;
- Уменьшение ствола лёгочной артерии в размерах при сохранении в норме диаметров аорты и верхней полой вены указывает на стеноз (сужение) лёгочной артерии. У плода выявляются только выраженные формы;
- Маленький диаметр аорты при нормальном 4-камерном строении сердца является следствием коарктации аорты (сужение аорты сердца в определённом сегменте);
- Визуализация 2 сосудов вместо 3 может быть следствием соединения сосудов в общий артериальный ствол;
- Смещение аорты вперёд или правее лёгочной артерии наблюдается при транспозиции магистральных сосудов;
- Диаметр аорты расширен, но при этом сужен диаметр лёгочной артерии, а аорта смещена вперёд. Это может является тетрадой Фалло (очень тяжёлая сочетанная аномалия сердца). Проблема включает в себя стеноз или гипертрофию выходного отдела правого желудочка, дефект межжелудочковой перегородки, декстропозицию аорты (отхождение в правую сторону). Диагностика плода крайне затруднительна, поэтому на помощь приходит допплеровский режим, помогающий визуализировать поток крови в аорту из обоих желудочков;
- Гипоплазия (недоразвитость) правых камер сердца определяется по уменьшению их размеров относительно левых камер. Эта патология сопровождается обычно дисплазией (провисанием или выбуханием) митрального клапана;
- Общий предсердно-желудочковый канал виден как дефект перегородки сердца с расщеплением атриовентрикулярного клапана;
- Гипопластический синдром левых отделов сердца проявляется в виде недоразвития желудочка и митрального и аортального клапанов;
- Единственный желудочек также не является нормой, потому что их должно быть два и они хорошо просматриваются в четырёхкамерном срезе;
- При недоразвитости трёхстворчатого клапана кровь из правого предсердия не попадает в левое, что хорошо видно при допплеровском исследовании;
- Со 2 триместра фиброэластоз эндокарда визуализируется как утолщение миокарда и ухудшении его сокращения;
- Недоразвитие миокарда одного из желудочков (аномалия Уля) заметна на 2 триместре.
Какие патологии сердца у плода сложно выявить на скрининговом УЗИ
Трудности в диагностике заболеваний сердца на УЗИ вызывают следующие патологии органа:
- дефект межпредсердной перегородки;
- дефект межжелудочковой перегородки;
- транспозиция главных артерий.
При подозрении на их наличие, пациентка должна регулярно наблюдаться и соблюдать все рекомендации гинеколога.
Возможности эхокардиографии плода в I триместре беременности (11-14 недель)
Московский областной НИИ акушерства и гинекологии (МОНИИАГ), Россия.
Гомельский областной медико-генетический центр с консультацией "Брак и семья", Гомель, Беларусь.
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): "Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга".
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира - это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки - в I триместре беременности 6. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или "белого" журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат "перу" специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды - в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
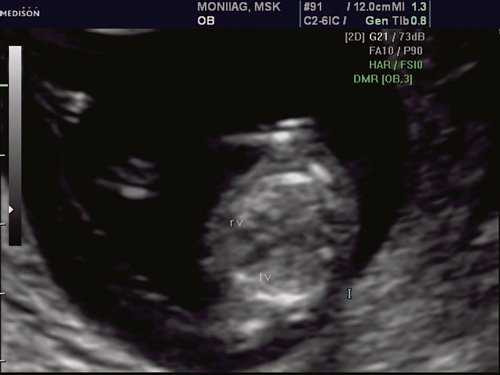
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
Закономерности изменений показателей ультразвукового исследования при врожденных пороках сердца у плода в зависимости от особенностей внутрисердечной гемодинамики антенатального периода
ФГУ Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова Минздравсоцразвития России,
Москва.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Врожденные пороки сердца редко влияют на развитие плода. Впервые это было отмечено в исследованиях B. Mac Mahon и соавт. [1]. Однако есть пороки, не совместимые с жизнью, и после рождения ребенок тотчас погибает. Некоторые врожденные пороки сердца, даже несложные формы, в раннем неонатальном периоде протекают злокачественно, обусловливая развитие декомпенсации кровообращения и дыхательную недостаточность. Главной причиной этого является несовершенство компенсаторных механизмов.
Диагностика врожденных пороков сердца у плода - одна из труднейших задач перинатологии. Многие врожденные пороки сердца, даже сложные, практически не совместимые с жизнью, антенатально не проявляются в силу особенностей внутрисердечной гемодинамики и после рождения становятся катастрофой для жизни ребенка.
Антенатальный период характеризуется особенностями кровообращения, такими как высокое давление в правом желудочке, незначительный объем кровотока в легочной артерии, параллельность работы желудочков сердца, функционирующие артериальный проток и овальное окно, нагнетающие кровь как обходные анастомозы в большой круг кровообращения за счет усиленной работы правого желудочка. Эти особенности внутрисердечной гемодинамики плода, безусловно, должны корректировать характер гемодинамических изменений ультразвуковых показателей сердца в норме и при пороках сердца у плода.
Известно, что у пациентов с врожденными пороками сердца нарушения гемодинамики в результате анатомических изменений в значительной степени влияют на данные ультразвукового сканирования сердца, такие как размеры полостей сердца, степень гипертрофии миокарда, функция клапанного аппарата, сократительная способность миокарда, направленность движения межжелудочковой перегородки.
Метод оценки внутрисердечной гемодинамики базируется на широко известных понятиях о систолической, объемной и смешанной перегрузках сердца, предложенных в 1952 г. E. Cabrera и J. Monroy [2].
В основе разделения использован следующий принцип.
Нагрузка сопротивлением возникает при ситуации, когда выброс крови из желудочков сердца в магистральные сосуды затруднен на уровне полулунных клапанов (стеноз аорты и легочной артерии), подклапанного пространства (идиопатический гипертрофический субаортальный стеноз, подклапанный стеноз аорты или легочной артерии), на протяжении сосудистого русла (коарктация аорты) либо при значительном увеличении выходного сопротивления (синдром Эйзенменгера). В результате затруднения выброса крови резко возрастает напряжение миокарда соответствующего желудочка при относительно стабильном объеме крови, что служит проявлением систолической перегрузки сердца. При систолической перегрузке желудочков сердца независимо от нозологической формы порока полость желудочка, несущего основную нагрузку сопротивлением, умеренно увеличивается в размерах. В ответ на нагрузку сопротивлением на эхокардиограмме выявляется гипертрофия миокарда соответствующего желудочка, и чем больше сопротивление выбросу, тем резче выражена степень гипертрофии миокарда соответствующего желудочка и межжелудочковой перегородки (рис. 1) [3].
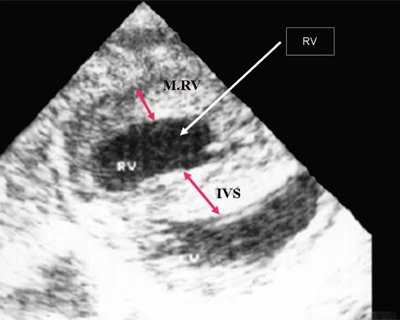
Рис. 1. Систолическая перегрузка правого желудочка. Поперечное сечение желудочков сердца при стенозе легочной артерии. Градиент давления правый желудочек - легочная артерия равен 200 мм рт.ст. Выраженная гипертрофия межжелудочковой перегородки и миокарда передней стенки правого желудочка.
Нагрузка объемом возникает при дополнительном притоке крови в желудочки и в результате шунтирования крови через септальные перегородки или артериальный проток (дефекты межпредсердной и межжелудочковой перегородок, открытый артериальный проток), а также в результате обратного тока крови через атриовентрикулярные клапаны (клапанная недостаточность).
Характерными особенностями выраженной объемной перегрузки правого желудочка являются дилатация желудочка, при которой толщина миокарда не превышает верхней границы нормы, увеличение правого предсердия, парадоксальный характер движения межжелудочковой перегородки и увеличение амплитуды движения трикуспидального клапана (рис. 2, 3).
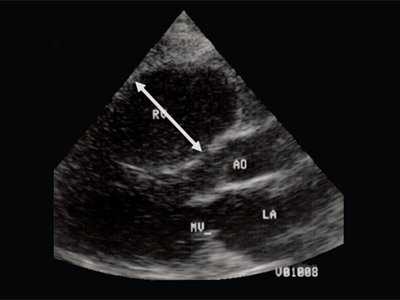
Рис. 2. Длинная ось сердца. Объемная перегрузка правого желудочка при дефекте межпредсердной перегородки. Объем сброса крови превышает 200% МОС. Отмечается выраженная дилатация правого желудочка.
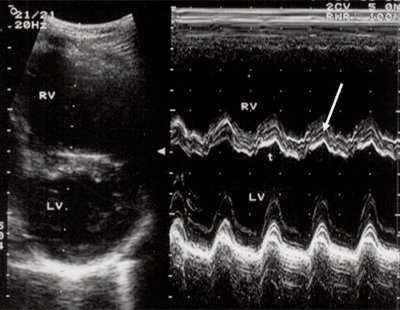
Рис. 3. Объемная перегрузка правого желудочка при дефекте межпредсердной перегородки. В- и М-сканирование. Стрелкой показан парадоксальный характер движения межжелудочковой перегородки.
Для левого желудочка признаком объемной перегрузки являются увеличение полости левого предсердия и желудочка, а также экскурсии межжелудочковой перегородки и миокарда задней стенки левого желудочка (рис. 4).
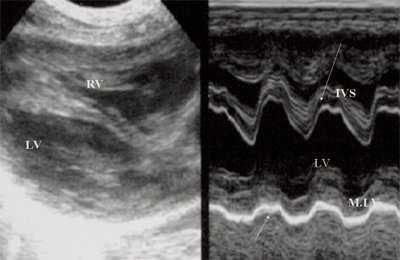
Рис. 4. Объемная перегрузка левых отделов сердца. В- и М-сканирование. Отмечается усиление экскурсии межжелудочковой перегородки и миокарда задней стенки левого желудочка.
IVS - межжелудочковая перегородка, MLV - миокард левого желудочка, LV и RV - левый и правый желудочек.
При сочетании нагрузки сопротивлением и объемом возникает смешанная перегрузка (например, при дефекте межжелудочковой перегородки и повышении давления в легочной артерии для правого желудочка систолическая перегрузка сочетается с нагрузкой объемом, для левого желудочка в результате артериальновенозного сброса крови через дефект).
За многолетний период (с 1980 г. по настоящее время) наблюдений в ФГУ Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова Минздравсоцразвития России было замечено, что в антенатальном периоде не всегда работают принципы гемодинамических эхокардиографических проявлений врожденного порока сердца, которые ранее были разработаны и представлены в современной литературе 6.
Анализ более 2000 наблюдений врожденных пороков сердца у плода показал, что в ряде наблюдений имеются лишь анатомические изменения, характерные для определенной нозологической формы порока. При других врожденных пороках сердца изменения на эхокардиограмме связаны с характером гемодинамической нагрузки на сердце и аналогичны тому, что наблюдается после рождения. Наконец, в ряде наблюдений врожденных пороков сердца у плода вторичные изменения на эхокардиограмме, вызванные гемодинамическими нарушениями, отличаются от гемодинамических проявлений ультразвуковых показателей у детей и взрослых. Это позволило разделить все врожденные пороки сердца плода на три группы в зависимости от изменений на эхокардиограмме, обусловленных особенностями антенатальной внутрисердечной гемодинамики.
В первую группу вошли пороки сердца, которые, имея отчетливые анатомические проявления патологии, при ультразвуковом исследовании не имеют гемодинамических проявлений врожденного порока сердца. К ним относятся: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, общий желудочек, простая форма транспозиции магистральных сосудов и также при наличии дефекта межжелудочковой перегородки общий артериальный ствол, двойное отхождение сосудов от желудочков сердца.
- дилатации правого желудочка (см. рис. 2, 3);
- увеличению правого предсердия;
- парадоксальному характеру движения межжелудочковой перегородки (см. рис. 2, 3).
Антенатально при равных величинах давления в желудочках сердца и в предсердиях объемной перегрузки не возникает. В связи с этим ни один из эхокардиографических гемодинамических признаков, используемых у детей и взрослых, не выявляется у плода. К эхокардиографическим проявлениям порока антенатально относится только прямой признак - перерыв ультразвукового луча в области дефекта. Размеры сердца, соотношение размеров желудочков сердца не отличаются от нормы (рис. 5).
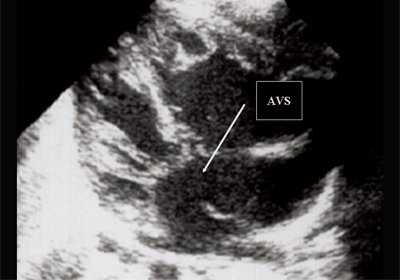
Рис. 5. Четырехкамерное сечение сердца плода. Стрелкой указан первичный дефект межпредсердной перегородки (АVS).
В равной степени это относится к дефекту межжелудочковой перегородки (рис. 6), простой форме транспозиции магистральных сосудов (рис. 7, 8), транспозиции магистральных сосудов с дефектом межжелудочковой перегородки (синдром Тауссиг - Бинга) (рис. 9), общему желудочку (рис. 10), общему артериальному стволу (рис. 10), двойному отхождению сосудов от одного из желудочков сердца (рис. 11).
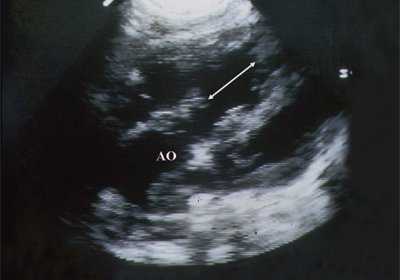
Рис. 6. Дефект межжелудочковой перегородки. Длинная ось сердца. Стрелками показан дефект межжелудочковой перегородки.
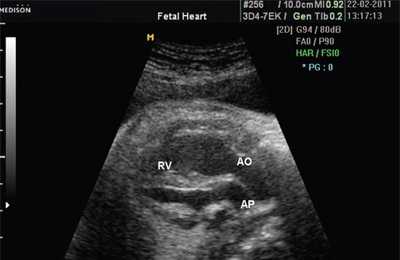
Рис. 7. Транспозиция магистральных сосудов.
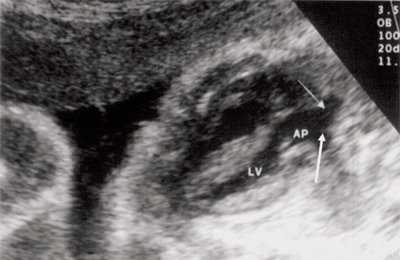
Рис. 8. Транспозиция магистральных сосудов, стрелками показаны ветви легочной артерии.
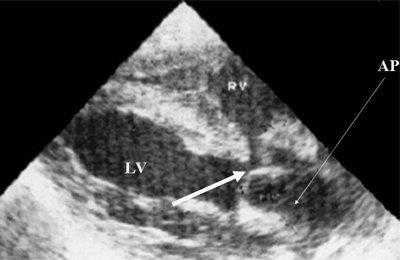
Рис. 9. Синдром Тауссиг - Бинга. Легочная артерия (отмечена стрелкой) расположена над дефектом межжелудочковой перегородки.
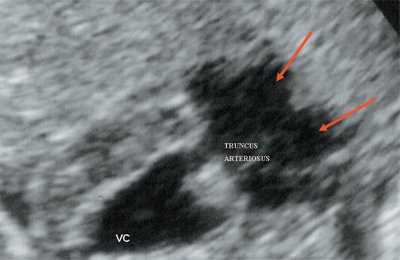
Рис. 10. Общий желудочек с отхождением TRUNCUS ARTERIOSUS. Стрелками показано разделение TRUNCUS ARTERIOSUS на аорту и ствол легочной артерии.
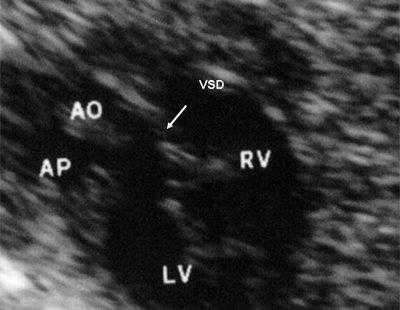
Рис. 11. Двойное отхождение магистральных сосудов от левого желудочка. Длинная ось сердца. Магистральные сосуды инвертированы и отходят от левого желудочка. Аорта расположена "верхом" над дефектом межжелудочковой перегородки (стрелка).
LV и RV - левый и правый желудочек, АР - легочная артерия, АО - аорта, VSD - дефект межжелудочковой перегородки.
Таким образом, диагностика перечисленных выше врожденных пороков сердца основывается на знании анатомических изменений, характерных для определенной нозологической формы патологии.
Вторая группа врожденных пороков сердца. При ультразвуковом исследовании регистрируются анатомические и гемодинамические изменения, характерные для определенной нозологической формы порока. В эту группу были отнесены: стеноз аорты, стеноз легочной артерии, врожденный митральный стеноз, транспозиция магистральных сосудов с сужением легочной артерии, обструкция опухолью выходного тракта одного из желудочков, аномалия Эбштейна, синдром гипоплазии правого и левого желудочков сердца, фиброэластоз, преждевременное закрытие овального окна.
Как пример можно разобрать изменения эхокардиографических показателей при клапанном стенозе легочной артерии. Нарушение гемодинамики при изолированном стенозе легочной артерии обусловлено препятствием на пути выброса крови в легочную артерию. Тяжесть стеноза определяется разницей систолического давления в правом желудочке и легочной артерии, т.е. градиентом давления.
При двухмерной эхокардиографии выявляется утолщение створок клапана легочной артерии, экскурсия их уменьшена, а в систолу они образуют купол. Это анатомические проявления порока. К ним добавляются гемодинамические проявления: выраженная гипертрофия миокарда передней стенки правого желудочка и межжелудочковой перегородки, значительно превышающие нормативы. Степень выраженности гипертрофии миокарда правого желудочка зависит от степени стенозирования легочной артерии и соответственно от величины градиента давления. Эти данные получены при сопоставлении результатов ультразвукового сканирования и данных катетеризации полостей сердца у детей [6]. Следует особо отметить, что при выраженной гипертрофии миокарда полость правого желудочка увеличивается незначительно. Отмечается также увеличение размера правого предсердия.
У плода получены аналогичные изменения, зависящие также от степени стенозирования легочной артерии. Полость правого желудочка, как видно на рис. 12, не увеличена. В то же время имеется значительная гипертрофия стенок правого желудочка. Как и в постнатальном периоде отмечено увеличение полости правого предсердия (рис. 13). После рождения при катетеризации полостей сердца в данном наблюдении был выявлен градиент давления на выходе из правого желудочка, равный 200 мм рт.ст.
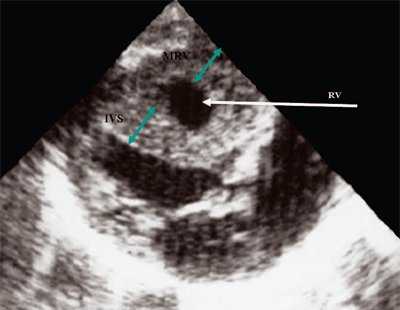
Рис. 12. Стеноз легочной артерии. Гипертрофия миокарда правого желудочка.
Читайте также:
- Рекомендации по анализу рентгенограммы желудка и двенадцатиперстной кишки в боковой проекции
- Психотерапия у детей с онкологическими заболеваниями
- Кисты стромы радужки: признаки, гистология, лечение, прогноз
- Агаммоглобулинемия Х-сцепленная инфантильная. Синдром Гарднера. Синдром Пейтца—Егерса.
- Исследование органов полости рта.
