УЗИ при парвовирусной инфекции у плода
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Как врач общей практики может диагностировать инфекцию, вызванную парвовирусом В19? В чем заключается опасность этой инфекции для детей с гематологическими заболеваниями?
Как врач общей практики может диагностировать инфекцию, вызванную парвовирусом В19?
В чем заключается опасность этой инфекции для детей с гематологическими заболеваниями?
Среди вирусов, поражающих клетки млекопитающих, парвовириды — одни из самых мелких, что отражено в их названии (по-латински parvum — «маленький»). Они состоят из одной нити ДНК, заключенной в белковую оболочку.
Хотя другие представители данного рода вирусов поражают собак, кошек, лисиц и даже медведей гризли, штамм В19 патогенен только для людей и размножается исключительно в предшественниках эритроцитов человека.
Антитела-IgG к этим вирусам выявляются приблизительно у 50% подростков, достигших 15 лет, и более чем у 90% пожилых людей [2]. Ежегодно вираж серологических проб происходит у 1,5% женщин детородного возраста. Повышение заболеваемости отмечается каждые три-четыре года, обычно в конце зимы, весной и в начале лета.
Большинство специалистов считают, что данная инфекция передается воздушно-капельным путем, хотя, в отличие от других вирусных заболеваний, в данном случае репликации возбудителя в носоглотке не обнаружено. Парвовирус В19 не выделяется ни с мочой, ни с калом.
Подобно тому как выпускаемые в Бордо изысканные вина в 1855 году были разделены на пять сортов, еще в прошлом веке экзантемы у детей были разбиты на пять групп. Инфекционная эритема получила название пятой болезни, корь — первой, скарлатина — второй, краснуха — третьей, болезнь Филатова-Дьюка — четвертой; в настоящее время четвертая болезнь не признается отдельным заболеванием [3]. Впоследствии была описана младенческая розеола (roseola infantum).
Инфекционной эритемой поражаются преимущественно дети в возрасте 4-10 лет. В течение двух-пяти дней и до появления сыпи клинические симптомы неспецифичны и могут включать насморк, фарингит, головную боль, тошноту, понос и общее недомогание, а также лихорадку. В это время ребенок наиболее заразен.
Затем появляются кожные симптомы; это означает, что ребенок уже не заразен. Сначала на обеих щеках появляется ярко-красная сыпь, при этом вокруг рта кожа бледная, что похоже на следы от пощечин. Удивительно то, что у заболевших взрослых кожа щек не изменяется.
Через несколько дней на туловище и конечностях появляется вторичная эритематозная пятнисто-папулезная сыпь. Затем она претерпевает обратное развитие, образуя «кружевной», сетчатый рисунок. Эти вторичные высыпания варьируют по выраженности и продолжительности. У некоторых больных транзиторная, рецидивирующая сыпь может наблюдаться неделями.
Такую сыпь трудно выявлять у детей-негров, для которых своевременная диагностика может иметь особое значение, если у них одновременно наблюдается серповидноклеточная анемия. Установлению диагноза помогают жалобы на зуд в подошвах. Действительно, зуд, особенно на подошвах, может быть самым выраженным симптомом заболевания, хотя неясно, чем объяснить такую связь. У взрослых в результате инфицирования парвовирусом В19 часто наблюдаются боли в суставах и артрит. Эти же явления встречаются приблизительно у 10% детей с инфекционной эритемой.
Хотя артрит обычно вскоре проходит, у небольшой части детей он принимает затяжной характер, при этом его можно спутать с юношеским ревматоидным артритом (с болезнью Стилла [Still]). Как бы то ни было, парвовирус В19 в отдаленные сроки не вызывает деструкции суставов [4].
Гематологические осложнения, например транзиторный апластический криз, возникают в результате инфицирования парвовирусом В19 детей с сопутствующими нарушениями кроветворения. «Заразный апластический криз» почти всегда вызывается парвовирусом В19. Повышенный риск таких изменений, как представляется, имеют дети с серповидноклеточной анемией, наследственным сфероцитозом, талассемией, а также с ферментопатиями эритроцитов (например, с дефицитом пируваткиназы или глюкозо-6-фосфатазы) [5].
Во время этих кризов (которые у ребенка часто могут быть первым проявлением гематологической патологии, до этого хорошо компенсированной) быстро развиваются симптомы анемии: бледность, утомляемость, одышка и спутанность сознания. На поздней стадии развиваются застойная сердечная недостаточность и некроз костного мозга, что может привести к смерти. Однако переливание крови в начале криза обычно позволяет добиться полного выздоровления у большинства детей.
Гематологические изменения во время инфекции, вызванной парвовирусом В19, могут наблюдаться и у детей, которые ранее были здоровы.
Как и при многих вирусных инфекциях, часто наблюдаются в разной степени выраженные нейтропения и тромбоцитопения; эти признаки не имеют почти никакого диагностического значения. В литературе сообщалось о возможной связи инфекции, вызываемой вирусом В19, с идиопатической тромбоцитопенической пурпурой [6], а также с пароксизмальной холодовой гемоглобинурией (при которой гемолитическая анемия начинает развиваться под воздействием холода).
Наибольшую тревогу вызывает то, что ребенок с инфекционной эритемой может заразить свою беременную мать при отсутствии у нее специфического иммунитета [7]. Плод весьма подвержен воздействию парвовируса В19, особенно между 20 и 28 неделями внутриутробного развития.
Как и у детей с сопутствующими гематологическими заболеваниями, вирус поражает клетки-предшественники эритроцитов, что ведет к глубокой анемии. Это может вызвать неиммунный отек плода (из-за застойной сердечной недостаточности) и его гибель.
Из всех беременных, впервые заражающихся данной инфекцией на указанном сроке (при этом только у 30% из них выражены клинические симптомы), у 10% женщин наступает гибель плода [8]. Обнадеживает то, что у выживших младенцев, родившихся от матерей, которые были инфицированы парвовирусом В19 во время беременности, не отмечается повышенной частоты врожденных пороков развития, неврологической патологии или задержки развития.
Что же должен предпринять врач общей практики, если есть подозрение, что беременная заразилась парвовирусом? Путем определения специфических противовирусных антител можно подтвердить факт инфицирования только через некоторое время: антитела-IgM появляются через десять дней после попадания вируса в организм, а антитела-IgG — через две недели. У такой беременной необходимо регулярно проводить ультразвуковое исследование, чтобы не пропустить развитие отека плода, при котором следует решать вопрос о раннем фетальном переливании крови [9].
Существуют ли другие методы лабораторной диагностики? ДНК вируса может быть обнаружена в сыворотке благодаря использованию методик гибридизации «точка-пятно» (dot-blot) или с помощью полимеразной цепной реакции [10]. Возможно, новые разработки позволят принимать для этих анализов слюну, что облегчит и ускорит проведение тестов у лиц группы риска. Каковы перспективы профилактики инфекции, вызываемой парвовирусом В19?
Создать такую вакцину вполне реально. Белок оболочки вируса — это сильный стимулятор гуморальной иммунной реакции, что делает вакцину в высшей степени эффективной [11]. Необходимо использовать конъюгаты и вспомогательные вещества (адъюванты). Может быть применен рекомбинантный белок оболочки вируса.
Вакцинацию целесообразно будет проводить у молодых женщин и детей с гематологическими заболеваниями, однако в настоящее время спорным остается вопрос о введении универсальной вакцины против кори, эпидемического паратита, краснухи и парвовирусной инфекции.
Литература
УЗИ при парвовирусной инфекции у плода
Ультразвуковое исследование в настоящее время является незаменимым методом исследования в диагностике неразвивающейся беременности, полного и неполного выкидыша, угрозы прерывания беременности, пузырного заноса, многоплодной беременности. Обнаружение ультразвуковых маркеров внутриутробного инфицирования имеет большое значение для дальнейшего прогноза состояния плода и последующей тактики ведения беременности. Ультразвуковой скрининг на протяжении всей беременности является обязательным методом обследования, который необходимо проводить всем беременным для диагностики и уточнения соответствия размеров плода сроку гестации, неразвивающейся беременности, угрозы прерывания беременности, выяснения локализации плаценты, наличия участков ее отслойки, предлежания, выраженности деструктивных изменений в плаценте, наличия компенсаторно-приспособительных процессов, для ранней диагностики отклонений внутриутробного развития плода, в том числе задержки или аномалий его развития, мало- или многоводия.
1. Воронцова Н.А., Гажонова В.Е., Чернышенко Т.А. Клиническая значимость соноэластографии в ранней диагностике внематочной беременности // Кремлевксая медицина. Клинический вестник. - 2013. - № 1. - С. 106-111.
2. Серов В.Н., Дубницкая Л.В., Тютюнник В.Л. Воспалительные заболевания органов малого таза: диагностические критерии и принципы лечения // РМЖ. - 2011. - Т. 19, № 1. - С. 46-50.
3. Макухина Т.Б. Отдаленные исходы осложненных форм воспалительных заболеваний органов малого таза у женщин, пролеченных малоинвазивными технологиями под ультразвуковым контролем // Проблемы репродукции. - 2008. - Спец. вып- С. 296-297.
4. Мартынова Н.В., Нуднов Н.В., Головина И.А. Определение диагностической эффективности современных методов визуализации // Медицинская визуализация. - 2005. - № 1. - С. 140-144.
5. Eckert, L. O. Infections of the Lower and Upper Genital Tracts (Vulva, Vagina,Cervix, Toxic Shock Syndrome, Endometritis, and Salpingitis) // Comprehensive Gynecology, 6th ed. Elsevier Inc. - 2013. - P. 519-553.
6. Taylor B.D., Darville T., Haggerty C.L. Does bacterial vaginosis cause pelvic inflammatory disease? // Sex. Transm. Dis. - 2013. - Vol. 40, № 2. - P. 117-122.
В последние годы плацентарная недостаточность (ПН) занимает одно из ведущих мест в общей структуре перинатальной смертности и заболеваемости и остается важнейшей проблемой современного акушерства [1, 2]. В структуре акушерских осложнений частота встречаемости плацентарной недостаточности составляет 52,0 %. Внутриутробная инфекция (ВУИ) относится к тяжелым осложнениям беременности и зачастую обнаруживается вместе с плацентарной недостаточностью, существенно влияя на перинатальные исходы. Инфицирование плаценты и плода происходит в различные сроки беременности. В первом триместре беременности основными показателями УЗ обследования являются размеры плодного яйца и эмбриона, а также состояние и размеры желточного мешка и хориона. Большинство исследователей отмечают высокую диагностическую ценность данного метода обследования [3, 4, 5, 6].
Безусловно, определяя характерные признаки ВУИ, необходимо провести дифференциальную диагностику с пороками развития сердца, хромосомными заболеваниями, синдромами мальформаций, чтобы выявить группу инфекций, относящихся к TORCH (Т - токсоплазмоз, О - другие инфекционные агенты (корь, парвовирус В19, сифилис, ветряная оспа, вирус Коксаки, вирусы гепатита С, В, Е, Д, папилломавирус, листериоз, гонорея, боррелиоз, ВИЧ-инфекция, эпидемический паротит, микоплазма, грипп, малярия, инфекционный мононуклеоз, хламидии, стрептококки группы В), R - краснуха, C - цитомегаловирус, H - простой герпес). В связи с тем, что ультразвуковые маркеры в полной мере не могут исключить или подтвердить пренатальную инфекцию с точной достоверностью, обнаружение ультразвуковых критериев, типичных для ВУИ плода, имеет важное значение для выработки дальнейшей тактики ведения беременности.
Целью исследования явилось выявление ультразвуковых маркеров внутриутробного инфицирования плода у женщин с плацентарной недостаточностью.
Материалы и методы исследования
Для получения достоверной картины внутриутробного инфицирования у беременных мы провели исследования среди 169 женщин репродуктивного возраста, которые были разделены на 2 группы. Первую группу составили 123 женщины, обратившиеся за гинекологической помощью, т.е. имевшие на период проведения работу ту или иную гинекологическую заболеваемость. Вторую группу составили 46 женщин, которые в отмеченном периоде не имели текущей гинекологической заболеваемости. Возраст женщин колебался от 18 до 39 лет.
Критериями включения беременных в основную группу были следующие эхографические признаки ВУИ: изменение количества околоплодных вод, гиперэхогенный кишечник, синдром задержки развития плода, изменения кровотока у плода, инфекционная кардиопатия, гепатоспленомегалия, амниотические тяжи, кальцификаты или гиперэхогенные включения в паренхиматозных органах. Наличие этих маркеров, как единственных, так и в различных сочетаниях, явилось показанием проведения в дальнейшем динамической допплерометрии.
Состояние фетоплацентарного комплекса (ФПК) изучали с помощью инструментальных методов исследования, включающих комплексное ультразвуковое исследование (плацентографию, фетометрию, развитие внутренних органов плода и оценку количества околоплодных вод), допплерометрическое исследование кровотока в артериях пуповины (АП), маточных артериях (МА), венозном протоке плода (ВП) и средней мозговой артерии (СМА).
Диагноз плацентарной недостаточности устанавливали при выявлении двух и более из перечисленных ниже признаков:
- выявление по данным эхографии задержки внутриутробного роста плода;
- выявление по данным КТГ хронической внутриутробной гипоксии плода;
- выявление внутриутробной гибели плода на любом сроке беременности;
- выявление нарушения плодово-плацентарного кровотока по данным допплерографии;
- выявление маловодия по данным эхографии;
- выявление характерных изменений в структуре плаценты по данным УЗИ: обнаружение тромбозов, инфарктов и изменения в эхогенности базальной мембраны.
В ходе исследования использовались различные функции УЗИ: 2D-сканирование, 3D/4D сканирование плаценты, плода, пуповины, для оценки кровотоков в ФПК применялась спектральная допплерометрия. Статистический анализ данных осуществлялся с помощью программы электронного пакета Microsoft Excel 2007, которые были сформированы в соответствии с запросами настоящего исследования.
Результаты исследования и их обсуждение
В ходе проведенных исследований произведен анализ эхографических особенностей ФПК. Выявленные эхографические признаки, характеризующие внутриутробное инфицирование плода, представлены в табл. 1.
При проведении эхографического исследования у плодов основной группы определялись различные сочетания ультразвуковых признаков, характерных для ВУИ. При помощи УЗИ в I триместре беременности было установлено, что наиболее часто у беременных встречалось многоводие, которое в 1 группе беременных составило соответственно - 55,2 ± 4,5 % и во 2 группе беременных - 45,6 ± 7,3 %, значительно реже наблюдалось маловодие (соответственно - 17,0 ± 3,4 % и 10,9 ± 4,6 в группах; χ2 = 21,43, р < 0,01).
Эхографические признаки, характеризующие состояние ФПК в I триместре беременности
Успешный исход беременности при неиммунной водянке плода, обусловленной парвовирусом В19
Актуальность. Антенатальное инфицирование парвовирусом В19 может привести к неиммунной водянке плода (НИВП) - патологии, характеризующейся высокой перинатальной смертностью.
Описание клинического наблюдения. Представлено описание клинического наблюдения НИВП, вызванной парвовирусом В19 с благоприятным исходом на фоне лечения. Описаны основные терапевтические методы антенатального воздействия, включающие медикаментозные и фетальные хирургические вмешательства. Примененный комплексный подход позволил не только пролонгировать беременность до доношенного срока, но и привел к значительному внутриутробному регрессу явлений НИВП.
Заключение. Данное клиническое наблюдение демонстрирует необходимость дальнейшего изучения проблемы НИВП и подбора терапевтических мероприятий на основании определения этиологического фактора. Подобный подход способствует выбору оптимальной тактики ведения беременности, родоразрешения и помощи новорожденному.
Ниже представлены основные клинические формы ПВИ:
- бессимптомное течение: до 50% небеременных женщин и до 70% инфицированных беременных женщин не имеют клинических проявлений ПВИ [8];
- инфекционная эритема («пятая болезнь»). Наиболее часто данный клинический вариант ПВИ наблюдается у детей 4-10 лет. Появлению экзантемы на щеках предшествуют гриппоподобные симптомы - лихорадка, головная боль, насморк, тошнота. Примерно через 1 неделю сыпь может распространиться на конечности и туловище. Взрослые чаще всего не имеют обширной сыпи на туловище. Появление сыпи обычно совпадает с появлением в крови антител IgM к парвовирусу В19 [11];
- артропатии. Наиболее распространенный клинический вариант ПВИ среди взрослых. Клинически проявляется симметричными полиартритами мелких суставов кистей рук, реже поражаются более крупные суставы [12];
- анемия и транзиторный апластический криз. Парвовирус B19 имеет сродство к клеткам кроветворной системы (миелопоэз), в большей степени к клеткам предшественникам эритроидного ряда, которые имеют на своей поверхности Р-антиген, благодаря которому парвовирус В19 проникает внутрь клетки. Р-антиген также обнаружен на поверхности клеток эндотелия, трофобласта, печени и миокарда плода [13, 14]. Поражение клеток предшественников эритроидного ряда проявляется снижением уровня гемоглобина; однако у детей и взрослых уровень гемоглобина обычно падает незначительно, так как эритроциты имеют длительный период полураспада - от 2 до 3 месяцев [4]. Поражение клеток - предшественников тромбоцитов приводит к тромбоцитопении;
- миокардит является редким осложнением, приводящим к развитию сердечной недостаточности [15].
Влияние парвовируса В19 на плод
Антенатальное инфицирование парвовирусом В19 может привести к самопроизвольному прерыванию беременности и антенатальной гибели плода; при этом частота самопроизвольного прерывания беременности до 20-й недели составляет 13,0%, а после 20-й недели беременности - 0,5% [4, 16-20]. Неиммунная водянка плода (НИВП) развивается вследствие поражения парвовирусом В19 эритроидного ростка костного мозга, печени (особенно во время печеночной стадии кроветворения), что приводит к развитию тяжелой анемии, гипоксии и сердечной недостаточности [13, 14, 21, 22]. К другой возможной причине развития НИВП относится парвовирусный миокардит, также приводящий к развитию сердечной недостаточности [15, 21]. По данным зарубежных авторов, от 8 до 27% случаев НИВП обусловлены парвовирусом В19 [7].
При ультразвуковом исследовании (УЗИ) определяются типичные симптомы НИВП - асцит, отек мягких тканей плода, плевральный и перикардиальный выпот, а также такие симптомы, как гепатомегалия, многоводие, отек плаценты; по данным допплерометрии диагностируется анемия у плода (максимальная скорость кровотока (МСК) в средней мозговой артерии (СМА) более 1,505 МоМ) [21].
Диагностика парвовирусной инфекции
Рутинный скрининг на ПВИ не проводится (уровень доказательности II-2E), но в случае подозрения на острую ПВИ обследование необходимо начинать с серологического исследования крови беременной [21, 23]. Так, антитела IgM к парвовирусу В19 обычно определяются в сыворотке женщины через 10-12 дней после инфицирования и могут сохраняться до 6 месяцев, а антитела IgG определяются через несколько дней после появления IgM и в дальнейшем определяются в крови в течение всей жизни [3]. Однако, возможно и отсутствие IgM в крови беременной женщины после инфицирования уже через 6-12 недель (за счет быстрого клиренса антител), что может привес.
Кадырбердиева Ф.З. , Тетруашвили Н.К. , Шмаков Р.Г. , Бокерия Е.Л. , Костюков К.В. , Ким Л.В. , Быстрых О.А. , Донников А.Е. , Подуровская Ю.Л.
Вирусные экзантемы в практике педиатра
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
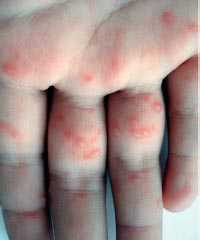
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Клинико-лабораторная диагностика и исходы неиммунной водянки плода парвовирусной этиологии
1) Республиканский научно-практический центр эпидемиологии и микробиологии, Минск, Республика Беларусь;
2) Белорусская медицинская академия последипломного образования, Минск, Республика Беларусь;
3) УЗ «6-я городская клиническая больница», Минск, Республика Беларусь;
4) Республиканский научно-практический центр «Мать и дитя», Минск, Республика Беларусь
Цель исследования. Анализ лабораторных критериев и клинико-эпидемиолоогических особенностей неиммунной водянки плода (НИВП) парвовирусной этиологии в Республике Беларусь.
Материалы и методы. В период 2012-2018 гг. исследован 51 случай НИВП для установления роли эритропарвовируса приматов 1 (Primate erythroparvovirus 1 - В19Р), ранее известного как парвовирус В19, в возникновении заболевания, и проведен эпидемиологический анализ лабораторно верифицированных случаев парвовирусной этиологии.
Результаты. Парвовирусная инфекция подтверждена в 12 (23,5%) случаях НИВП, средняя многолетняя заболеваемость составила 1,5 на 100 тыс. новорожденных. Основным методом диагностики было выявление ДНК В19Р в сыворотке крови беременных и разных видах биологического материала плода. Специфические IgM были выявлены у 5 (41,6%) женщин и ни у одного новорожденного. Ни у одной женщины не было эпизодов острой экзантемы в период беременности. В 8 из 12 случаев водянка плода обнаружена при проведении скринингового УЗИ, в остальных 4 - УЗИ в связи с ухудшением самочувствия беременной или появлением аритмии у плода. Основными проявлениями водянки были подкожный отек (83,3%), асцит (75,0%), гидроторакс и гидроперикард (по 58,3%). В 7 (58,3%) случаях парвовирусная инфекция привела к внутриутробной гибели плода (5 случаев) или новорожденного (2 случая).
Заключение. Парвовирусная инфекция является значимой причиной формирования НИВП и требует использования молекулярных методов для верификации диагноза. В большинстве случаев парвовирусная водянка плода имеет неблагоприятный исход.
Парвовирусная инфекция человека широко распространена во всем мире. Первичное инфицирование преимущественно происходит в детском возрасте, однако от 30 до 60% лиц детородного возраста все еще остаются восприимчивыми к ее возбудителю - эритропарвовирусу приматов 1 (В19Р), ранее известному как парвовирус В19 [1]. В Республике Беларусь к 20-летнему возрасту иммунно лишь 55% населения, к 45 годам их доля возрастает до 85%, что свидетельствует об активном вовлечении взрослых в эпидемический процесс парвовирусной инфекции и высоком риске инфицирования женщин в период беременности [2]. По данным литературы, в межэпидемический период уровень сероконверсии среди беременных составляет 1-3% [3], во время подъема заболеваемости он может возрастать до 17-18% [4, 5].
Впервые связь парвовирусной инфекции с развитием неиммунной водянки плода (НИВП) была установлена в 1984 г. В дальнейшем было показано, что заболевание женщины в период беременности может приводить также к спонтанным абортам, преждевременным родам, внутриутробной гибели плода (ВУГП), развитию фетальной анемии, гепатоспленомегалии, кардиомиопатии, тромбоцитопении, гипоальбуминемии, неврологическим нарушениям [6, 7]. Риск развития водянки плода считается наибольшим при инфицировании женщины с 9-й по 20-ю нед. гестации, в дальнейшем он снижается и является минимальным в последние 2 мес. беременности. Практически все случаи парвовирусной водянки плода были выявлены между 16-й и 32-й нед. гестации [8, 9].
В Республике Беларусь диагностика парвовирусной инфекции у пациентов с НИВП была начата в 2012 г. на базе Республиканского научно-практического центра эпидемиологии и микробиологии (Минск). Настоящее исследование посвящено анализу лабораторных критериев и исходов НИВП парвовирусной этиологии.
Материалы и методы
В период с 2012 по 2018 г. проведено лабораторное исследование 51 случая НИВП для подтверждения или исключения парвовирусной инфекции: в 24 случаях были обследованы мать и новорожденный или плод, в 21 - только мать и в 6 - только новорожденный. В 44 случаях основанием для исследования послужило выявление признаков водянки плода при скрининговом или внеочередном УЗИ, в 6 - рождение ребенка с признаками водянки плода или ВУГП. Во всех случаях изоиммунизация по антигенам резус-фактора (иммунная водянка) была исключена до проведения обследования на парвовирусную инфекцию.
Материалом для исследования послужили сыворотка крови матери и новорожденного/плода, пуповинная кровь, околоплодные воды, асцитическая жидкость, материал аутопсии плаценты и внутренних органов плода.
IgM- и IgG-антитела к В19Р в сыворотке крови выявляли методом иммуноферментного анализа с использованием коммерческих наборов производства Institut Virion/Serion GmbH (Германия) в соответствии с протоколом производителя. ДНК выделяли из 200 мкл клинического образца с помощью набора QIAamp DNA Blood Mini Kit (Нидерланды). Амплификацию фрагмента генома В19Р проводили методом ПЦР в режиме реального времени с использованием коммерческих наборов производства ФБУН Центральный НИИ эпидемиологии Роспотребнадзора (Россия) (2012-2015 гг.) и РНПЦ эпидемиологии и микробиологии (Беларусь) (2016-2018 гг.) с качественной оценкой результатов.
Читайте также:
- Анатомия и физиология вестибулярной системы. Значение вестибулярной системы при головокружении
- Описторхоз глаз. Диагностика и лечение
- Методика сфигмографии. Скорость распространения пульсовой волны
- Разновидности скрабов для пилинга. Правила нанесения скрабов
- Лучевая диагностика карциномы тимуса на рентгене, КТ, МРТ
