УЗИ при подковообразной почке у плода
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Подковообразная почка - это врожденная аномалия, при которой обе почки сращиваются между собой в области нижнего или верхнего полюса с образованием перешейка. Патология часто осложняется пиелонефритом, мочекаменной болезнью, гидронефрозом и другими заболеваниями мочевыделительной системы. В используется УЗИ, урография, пиелография, компьютерная томография почек. Хирургическое лечение показано при развитии в измененной почке урологического заболевания, требующего оперативной тактики.
МКБ-10

Общие сведения
Подковообразная почка встречается в современной урологии с частотой 10-15% от всех почечных аномалий, в соотношении 1 случай на 500 новорожденных, причем у мальчиков в 2,5 раза чаще, чем у девочек. Порок характеризуется сращением почек в области нижних, реже - верхних полюсов, в результате чего соединенные почки приобретают «U»-образный вид, напоминающий подкову. При этом каждая из почек имеет свой мочеточник, впадающий в мочевой пузырь, и питающие сосуды. В 88,6% подковообразные почки имеют аномальное кровообращение и необычное строение чашечек.
В некоторых случаях почки срастаются между собой медиальными поверхностями (т. н. галетообразная почка), противоположными (верхний с нижним) полюсами (S или L-образная почка), обоими полюсами и срединной поверхностью (дискообразная почка). Патология может сочетаться с другими врожденными пороками - поликистозом почек, гидроцефалией, расщеплением позвоночника, пороками аноректальной системы, аномалиями скелета (расщелиной губы и нёба, полидактилией, косолапостью).

Причины
Формирование подковообразной почки является следствием дисэмбриогенеза. У плода развитие почки проходит три последовательных стадии: предпочка (пронефрос), первичная почка (мезонефрос) и вторичная почка. Параллельно с развитием вторичной почки происходит миграция парного органа в область будущего ложа в поясничной области. Окончательное формирование и фиксация почки заканчивается уже после рождения. Аномалия образуется в результате нарушений процессов миграции и ротации почки, обусловленных болезнями матери, инфекциями, воздействием на плод вредных химических или лекарственных веществ.
Патанатомия
Подковообразная почка, сросшаяся нижними полюсами, располагается ниже физиологической границы (XI—XII грудных - II поясничного позвонков). Перешеек подковообразной почки может соответствовать уровню IV-V поясничных позвонков и обычно располагается кпереди от аорты, нервных стволов и нижней полой вены. При резких движениях перешеек может давить на нервы и сосуды, вызывая боль. При травмах живота возрастает риск повреждения подковообразной почки; кроме того, данная аномалия предрасполагает в возникновению в почке различного рода урологических заболеваний. Подковообразная почка практически всегда сочетается с дистопией.
Симптомы подковообразной почки
В связи со спецификой топографии, иннервации и кровоснабжения аномалия может сопровождаться характерным болевым симптомокомплексом: болью в области пупка, возникающей при перегибе или разгибании туловища, в пояснице, внизу живота, в эпигастрии после физической нагрузки. Сдавление перешейком почки нервных сплетений корня брыжейки может вызывать запоры, спастические боли в кишечнике, нарушение кишечной перистальтики.
На фоне постоянного боевого синдрома может развиваться эмоциональная неустойчивость, неврастения, истерия. Венозная внутрипочечная гипертензия, обусловленная сдавлением сосудов, иногда сопровождается гематурией. При сдавливании нижней полой вены развивается венозный застой в нижней половине тела: отеки нижних конечностей, варикоз вен нижних конечностей и малого таза, асцит. У женщин возможно нарушение менструального цикла и преждевременные роды. В ряде наблюдений подковообразная почка не сопровождается никакой симптоматикой и выявляется случайно.
Осложнения
Сжатие перешейком начального отдела мочеточника создает препятствие для оттока мочи из лоханок, что приводит к развитию:
- пиелонефрита (19,4%)
- образованию камней почки (23,6%)
- гидронефрозу (41,7%)
- артериальной гипертензии (15,2%)
Существуют сведения, что в перешейке подковообразной почки чаще развивается опухолевая трансформация клеток и рак почки.
Диагностика
План диагностического обследования включает УЗИ, УЗДГ, экскреторную урографию либо ретроградную пиелографию, почечную артериографию, сцинтиграфию, компьютерную томографию. Урограммы позволяют рассмотреть низкое расположение органа, ограниченную подвижность, наслоение теней нижних полюсов почки на контур позвоночного столба, тень перешейка. При ретроградной пиелографии в первые минуты визуализируется четкий силуэт подковообразной почки и ее перешейка, низкое положение почечных лоханок, аномальное расположение чашечек.
При УЗИ почек определяется отсутствие смещаемости почечных контуров, нетипичное расположение почечных лоханок и измененная форма чашечек; при УЗДГ выявляется аномальное кровоснабжение подковообразной почки. Выполнение нефросцинтиграфии фиксирует характерное накопление радионуклидного препарата в виде подковы, огибающей позвоночный столб. Почечная ангиография выполняется для исследования сосудистой архитектоники, определения количества, локализации и наличия дополнительных сосудов, толщины и васкуляризации перешейка, что имеет важное значения при планировании операции.
Лечение подковообразной почки
При отсутствии клинических проявлений лечения подковообразной почки не требуется. Такие пациенты подлежат наблюдению врача-уролога для предотвращения развития вторичных осложнений. При пиелонефрите, осложняющем течение подковообразной почки, назначается соответствующее курсовое патогенетическое лечение. В случае развития болевой симптоматики, гидронефротической трансформации, камнеобразования, опухолей почки показана дифференцированная хирургическая тактика.
При болях и нарушениях уродинамики, обусловленных давлением перешейка, производится его рассечение и разведение концов почки с фиксацией в новом положении. При поражениях одной из половин подковообразной почки и потере ее функций выполняется геминефрэктомия. При выявлении камней в подковообразной почке используют различные методы их удаления, включающие дистанционную литотрипсию, перкутанную нефролитотрипсию, пиелолитотомию, нефролитотомию.
Сращение почек
Сращение почек - это врожденное нарушение взаимоотношения выделительных органов, характеризующееся слиянием обеих почек в одну. Может сопровождаться болевым синдромом, симптомами сдавления нижней полой вены, вторичными почечными осложнениями (гидронефрозом, хроническим пиелонефритом, нефролитиазом, нефрогенной гипертонией). Диагностика основывается на результатах УЗИ, экскреторной урографии, пиелографии, ангиографии, сцинтиграфии, КТ, МРТ. Лечение может включать истмотомию (рассечение перешейка), нефрэктомию, устранение сопутствующих осложнений.
Сращение почек рассматривается в современной урологии как аномалия взаимного расположения органов, при которой обе почки сливаются в одну, но при этом каждая имеет собственные сосуды и мочеточники, располагающиеся на своих обычных местах и открывающиеся в мочевой пузырь. Составляет около 14 % всех пороков развития этих органов. Чаще встречается у лиц мужского пола и в половине случаев сопровождается дистопией почек и другими аномалиями расположения внутренних органов.
При этом врастание метанефральных протоков и дифференциация метанефрогенной ткани в почечную протекает без отклонений, поэтому мочеточники сросшихся почек открываются в мочевой пузырь в типичном месте, а гистологическая структура органов не нарушена. Причинами, приводящими к сращению почек, как правило, служат неблагоприятные тератогенные влияния (химические, инфекционные, лекарственные, травмы и ушибы плода и пр.).
Классификация
Анатомические разновидности сращения почек могут быть весьма разнообразными. Среди вариантов патологии выделяют симметричные, при которых каждая почка расположена гомолатерально, и асимметричные - с гетеролатеральным расположением одной из почек. При симметричном сращении почки могут сливаться своими верхними или нижними полюсами (подковообразная почка) либо срединными поверхностями (галетообразная или комообразная почка).
К вариантам асимметричного сращения относятся слияние противоположных полюсов (верхнего одной почки с нижним другой) в вертикально расположенных почках (S-образная) или горизонтально повернутых почках (L-образная). При совпадении продольных осей сращенных противоположными полюсами почек, говорят об I-образной почке. I- и S-образную аномалии относят к одностороннему сращению, другие виды - к двустороннему слиянию. Наиболее частым вариантом является подковообразная почка, редким - галетообразная почка.
Симптомы сращения почек
Топографические особенности обусловливают специфические клинические проявления и сопутствующие осложнения патологии. Несимметричные виды сращения почек вследствие сдавления соседних органов характеризуются болями в пояснице и подреберьях, гастралгией. На этом фоне развиваются диспептические явления (тошнота, рвота, метеоризм, запоры), неврологическая симптоматика (астенизация, неврастения, истерия).
Как правило, сросшиеся почки пальпируются в виде опухолевого образования по срединной линии или латеральнее позвоночного столба. При сдавливании сосудистых стволов могут отмечаться онемение в нижних конечностях, лимфостаз, венозный застой и отеки нижней половины туловища.
Сращение почек способствует развитию в них различного рода патологических процессов - пиелонефрита, гидронефроза, нефролитиаза (камней почек). На фоне данного порока развития нередко возникает нефрогенная артериальная гипертензия, опухоли, в т. ч. рак почки, почечная недостаточность. Своеобразное расположение и неподвижность сращенных почек представляет потенциальную опасность травмирования аномального органа.
Сращение почек может быть распознано в ходе глубокой пальпации живота или бимануального гинекологического исследования у женщин. Для более детального определения типа аномалии используется УЗИ и УЗДГ почек, экскреторная урография, ретроградная пиелография, нефросцинтиграфия, почечная артериография, МРТ или КТ почек. При почечной эхографии можно непосредственно рассмотреть форму, расположение, размеры почек и их взаимоотношение с другими органами.
Рентгеноконтрастные исследования, кроме варианта сращения почек, позволяют выявить наличие гидронефротической трансформации органа, опухолей, сосудистой патологии, камней в почках. При необходимости оперативного лечения исключительно важное значение приобретает исследование васкуляризации аномально расположенных органов с помощью УЗДГ и почечной ангиографии. Для исключения мочевых инфекций показано исследование мочи - общий анализ, бактериологической посев на флору и чувствительность к антибиотикам.
Лечение сращения почек
Если сращенные почки функционируют нормально, специального лечения порока не требуется. Пациентам с бессимптомным сращением почек показано наблюдение врача-нефролога с периодическим прохождением контрольного УЗИ почек и исследования мочи. При рецидивирующих инфекциях верхних мочевых путей проводятся курсы консервативной терапии пиелонефрита.
Выявление камней в сросшихся почках служит основанием для проведения медикаментозного лечения, а при неэффективности последнего - хирургического удаления камней из почек: дистанционной или перкутанной литотрипсии, пиелолитотомии, нефролитотомии. В случае сильных абдоминальных болей производится хирургическое рассечение аномального образования, разведение почек и их фиксация (нефропексия) в физиологическом положении.
При поражении или утрате функций одной из сросшихся почек показана частичная или тотальная нефрэктомия. Операции на почках при их сращении технически трудоемки, поскольку кровоснабжение аномальных органов отличается сложностью архитектоники сосудов.
Аномалии развития почек
Аномалии развития почек - это внутриутробное нарушение формирования почек, обусловленное генетическими мутациями и воздействием тератогенных факторов на плод в первом триместре беременности. Проявляются болями в поясничной области, приступами почечной колики, повышением температуры, общей слабостью, изменениями в моче и крови. Диагностируются при помощи УЗИ с допплерографией, экскреторной урографии, КТ, МРТ, лабораторных анализов и иных методик. Лечение аномалий развития почек включает уросептики, антибиотики, гипотензивные препараты. По показаниям проводится удаление добавочной почки, удаление кисты и другие операции.

Аномалии развития почек - самые распространенные пороки развития. На их долю приходится 30-40% всех врожденных аномалий. Наиболее часто встречается удвоение почек и поликистоз, последний нередко сопровождается кистозной дисплазией соседних органов. Имеются гендерные различия по некоторым порокам. Так, варианты аплазии чаще встречаются у мальчиков, а удвоение почек - в два раза чаще у девочек. Прогноз при данной патологии в большинстве случаев достаточно благоприятный за исключением тяжелых сочетанных пороков и двухсторонних аномалий. Актуальность пороков мочевыделительной системы в современной педиатрии определяется их весомой долей в структуре всех врожденных заболеваний и важностью фильтрационной функции почек, потеря которых требует трансплантации органа со всеми ее сложностями.
Как и любые пороки, аномалии развития почек формируются внутриутробно вследствие неправильной закладки, дифференцировки тканей и персистенции клеток эмбриональных структур. Патологии могут возникать в результате воздействия на плод вредных факторов: лекарственных препаратов (антибиотиков, ингибиторов АПФ), радиации, инфекционных агентов. Если причиной является генетическая поломка, аномалии развития почек сочетаются с пороками другой локализации, образуя различные синдромы. В зависимости от того, какой именно процесс нарушается, речь может идти о дисплазии, дистопии и других аномалиях.
Аномалии развития почек делятся на аномалии количества, структуры, положения и аномалии сосудов. Такие аномалии развития почек часто сочетается с другими пороками мочеполовой системы.
- Аномалии количества включают одно- и двустороннюю агенезию и аплазию почки, а также удвоение и третью добавочную почку.
- Аномалии структуры иначе называются дисплазиями и представляют собой неправильное развитие почечной ткани. К ним относятся все кистозные образования.
- Аномалии положения могут выражаться в дистопии, то есть расположении органа в нетипичном месте, обычно ниже поясничной области.

Симптомы аномалий почек
Неправильно развитая или расположенная почка клинически ничем не проявляет себя, патология часто обнаруживается случайно. Двусторонние пороки обычно заметны в короткие сроки после рождения из-за недостаточной функции органа. Наиболее грубые аномалии развития почек (агенезия) даже в одностороннем варианте часто приводят к летальному исходу в первые месяцы и годы жизни не только по причине выраженной почечной недостаточности, но и потому, что почти всегда сопровождаются пороками развития скелета и различных органов.
Гипоплазия, добавочная почка, удвоение и поликистоз почек могут проявляться симптомами пиелонефрита, который возникает в результате нарушения оттока мочи. Ребёнок жалуется на боли в поясничной области, может наблюдаться повышение температуры и признаки интоксикации. Аномалии развития почек часто сопровождаются артериальной гипертензией, поскольку почки участвуют в регуляции артериального давления (ренин-ангиотензиновая система).
Одним из клинических признаков добавочной почки является недержание мочи. Также возможны приступы почечной колики. Пациент или его родители могут предъявлять жалобы на изменения в моче: появление крови, мутная моча, моча цвета «мясных помоев».
Пренатальная диагностика многих аномалий развития почек возможна с 13-17 недели беременности, когда можно заподозрить порок по отсутствию закладки в месте расположения почки либо заметить отсутствие мочевого пузыря, что также является косвенным признаком аномалий почек. Клиническая диагностика осуществляется при наличии симптомов со стороны мочевыделительной системы. В этом случае врач-педиатр назначает анализы мочи и крови, чтобы оценить функцию почек и выявить признаки воспаления. Также можно обнаружить возбудителя вторичного пиелонефрита для проведения прицельной антибиотикотерапии.
Аномалии развития почек подтверждаются при помощи инструментальных методов обследования;
- УЗИ почек. Выявляет аномалии количества, положения и позволяет заподозрить дисплазии почек. Допплерография показывает состояние сосудов почек, поскольку их неправильное развитие также сопровождает различные аномалии.
- Рентген.Экскреторная урография оценивает мочевыделительную функцию, строение чашечно-лоханочной системы и может указать на признаки гидронефроза, а также количественные аномалии. Кроме того, проводится КТ и МРТ при неоднозначных результатах УЗИ и при подозрении на поликистоз.
Лечение аномалий развития почек
При отсутствии клинических признаков лечение не требуется. Консервативная терапия включает антибиотики для лечения инфекционного поражения почек, гипотензивные препараты, уросептики. Хирургическое вмешательство показано при выраженном стенозе чашечно-лоханочной системы, дистопии и любых других аномалиях развития почек в случае, если методы консервативной терапии оказываются неэффективными. Проводится удаление добавочной или удвоенной почки, стентирование сосудов и почечных лоханок. Удаление кист не требует оперативного вмешательства с использованием открытого доступа, содержимое эвакуируется путём прокола в процессе эндоскопической операции.
Прогноз и профилактика
Прогноз при аномалиях развития почек чаще благоприятный. Как уже было сказано, функции мочевыделительной системы часто остаются в норме. Медикаментозное и оперативное лечение также быстро приводят к улучшению состояния ребёнка. Исключение составляют грубые сочетанные пороки и двусторонние аномалии, при которых может потребоваться трансплантация почки и регулярный гемодиализ. Профилактика аномалий развития почек проводится во время беременности. Необходимо соблюдение диеты, исключение вредных привычек и коррекция соматического статуса.
2. Эмбриональные аспекты врожденных аномалий почек и мочевых путей (CAKUT-синдром)/ Васильев А.О., Говоров А.В., Пушкарь Д.Ю.// Вестник урологии. - 2015.
Подковообразная почка

Суть патологии заключается в том, что в силу ряда причин происходит сращивание одного из полюсов почек и образование между ними перешейка.
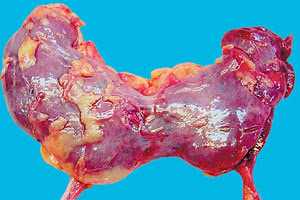
Данное патологическое состояние нередко относят к «медицинским находкам», так как часто данная патология не причиняет пациенту дискомфорта, протекает бессимптомно или с неярко выраженной симптоматикой. По этой причине подковообразную почку случайно обнаруживают при проведении ультразвукового исследования по поводу других заболеваний, порой никак не связанных с мочевыводящей системой.
Подковообразная почка: этиология и патогенез
Достоверно известно, что причина подковообразной почки кроется в неправильном формировании органа на эмбриональном уровне, то есть такая аномалия формируется у плода в период внутриутробного развития.
Что становится причиной такого патологического развития данного органа, остается вопросом оживленных дискуссий. Принято считать, что врожденные патологии такого типа развиваются как следствие:
- патологического течения беременности;
- инфекционных заболеваний беременной женщины различного генеза особенно в первом триместре;
- разных заболеваний и медикаментозного лечения беременной;
- воздействия на плод различных токсических веществ и т.д.
Точную этиологию установить практически невозможно. Достоверно известно лишь то, что при воздействии различных внешних или внутренних факторов нарушается естественный процесс формирования и ротации почки. В норме формирование данного органа происходит в три этапа:
- формирование предпочки или пронефрос;
- образование первичной почки или мезонефрос;
- формирование вторичного органа.
В тот момент, когда у плода формируется вторичная почка, происходит одновременное ее перемещение в область позвоночника (миграция почки). Различные негативные факторы могут влиять на течение этих процессов и приводить к нарушению миграции почки, вследствие чего и развиваются различные патологии анатомического строения органа, в том числе и подковообразная почка.
Подковообразная почка встречается у одного из 500 новорождённых, причем замечено, что у младенцев мужского пола данная патология встречается почти в три раза чаще.
Такой порок развития характеризуется сращением почки. Наиболее распространенная форма аномалии — сращение нижних полюсов обеих почек. Реже сращиваются противоположные полюсы данного органа. Так или иначе, такая почка имеет аномальное строение и кровообращение, и это не может не сказаться на функциональных особенностях органа. Кроме того, наличие подковообразной почки часто сочетается с ее дистопией, то есть нетипичным для данного органа расположением. На фоне подобной аномалии развития, у пациента со временем развиваются застойные явления и различные урологические заболевания. Наиболее распространенные патологии, являющиеся следствием подковообразной почки, это:
- пиелонефрит;
- гидронефроз;
- нефролитиаз;
- повышенное артериальное давление;
- острая или хроническая почечная недостаточность.
Симптомы патологического состояния подковообразной почки
Как правило, подковообразная почка не является единственной аномалией развития и сопровождается гидроцефалией, различными пороками аноректальной системы, скелета (заячья губа, волчья пасть и т.д.), расщеплением позвоночника. Кроме того, при наличии у пациента подковообразной почки нарушается работа многих органов и их систем. Симптоматика различна из-за специфики расположения почки. При подковообразной почке нарушается кровоснабжение и иннервация, что может стать причиной болей различной интенсивности и локализации. Болевой синдром возникает после любой физической нагрузки, а также при сгибании и разгибании туловища. Чаще боль возникает в области пупка, в эпигастрии, подвздошной области или внизу живота.
У пациентов с подковообразной почкой нередко возникают проблемы с кишечником: запоры, нарушение перистальтики кишечника или спастические боли. Болевой синдром сопровождает пациента всю его жизнь, и поэтому у него со временем возникают психоэмоциональные нарушения: неврастения, истерия, нарушение функции сна и т.д.
Подковообразная почка приводит к нарушению кровообращения как в самой почке, так и во всем организме. У пациента может наблюдаться кровь в моче (гематурия), варикозное расширение вен и сильные отеки ног. У женщин подобная аномалия может вызвать самопроизвольный аборт на любом сроке беременности, но чаще — в третьем триместре, когда речь идет о преждевременных родах, а также нарушение менструального цикла.
Аномальное строение почки часто приводит к развитию пиелонефрита, почечнокаменной болезни, гидронефрозу, а также повышает риск развития злокачественных и доброкачественных новообразований.
Таким образом, симптомы зависят от конкретных патологических изменений, происходящих в подковообразной почке.
Диагностика подковообразной почки
Если у больного подозревают наличие подковообразной почки, то ему показан ряд диагностических процедур, подтверждающих или опровергающих диагноз. Наиболее информативными методами исследования принято считать:
В процессе УЗИ почек может быть выявлено нетипичное расположение почечных лоханок, аномальная форма чашечек, при допплерографии обнаруживается аномальное кровоснабжение такой почки. Урография позволяет определить нетипичное расположение органа, тень перешейка и наслоение тканей почки на контур позвоночного столба. Ретроградная пиелография позволяет визуализировать подковообразную форму почки пациента и различные аномалии анатомического строения почки.
Если планируется операция на подковообразной почке, то достаточно важным методом исследования является почечная ангиография, позволяющая досконально исследовать сосудистую архитектонику органа, а также определить количество и расположение дополнительных сосудов. Важное и определяющее диагностическое значение ангиография имеет для исследования васкуляризации перешейка.
Подковообразная почка: лечение и профилактика
Не последнюю роль играет периодическое диагностическое обследование. Ранняя диагностика позволяет своевременно выявить патологию и принять меры к профилактике различных осложнений.
Если подковообразная почка не причиняет пациенту дискомфорта и не вызывает развития каких-либо сопутствующих заболеваний, то никакого особого лечения не проводят, но ставят пациента на диспансерный учет. В этом случае необходимо периодически проходить осмотр врача-уролога или нефролога.
Если у пациента наблюдаются постоянные боли, нарушение мочеиспускания, наличие камней в почках или новообразований различного генеза, то показано хирургическое вмешательство, заключающееся либо в разделении почки, либо в полном удалении пораженной половины органа.
Медицинский прогноз определяют как условно благоприятный.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Дистопия почки

Для этого заболевания характерны резкие боли в животе, пояснице, иногда встречаются расстройства желудочно-кишечного тракта. Также дистопия почки провоцирует мочекаменную болезнь, гидронефроз или пиелонефрит. Для того чтобы диагностировать дистопию почки, проводят процедуру УЗИ, ангиографию, экскреторную урографию и другие исследования. Если выявлены осложнения, назначается хирургическое или консервативное лечение.
Дистопия почки считается врожденной патологией, в урологии она встречается почти в трех процентах случаев. Как показывает статистика, с данной аномалией рождается один ребенок на 800-1000 новорожденных.
Такая патология, как дистопия почки, возникает в процессе эмбриогенеза, когда присутствует задержка ротации или перемещения почки с тазовой области в поясничную. С самого начала развития плода почки находятся в малом тазу, со временем они перемещаются и занимают естественное положение. Различные неблагоприятные внешние и внутренние факторы могут негативно отразиться на этом процессе, в результате чего нарушается ротация почек. У ребенка после рождения диагностируется аномальное (неправильное) положение данных органов. При этом заболевании почка четко зафиксирована, она не может двигаться, что присуще нефроптозу.
Симптомы дистопии почки
На симптоматику дистопии почки решающее влияние оказывают анатомические особенности организма, его аномалии. Например, при поясничной дистопии больной может не чувствовать никаких симптомов, разве что незначительный дискомфорт в пояснице.
Подвздошная дистопия обостряется в период менструаций, проявляется в виде боли в подвздошной области или живота. Боль возникает под воздействием давления, которое осуществляет смещенная почка на другие органы и соседние нервные сплетения. Под влиянием данной патологии увеличивается риск развития различного рода уродинамических нарушений. Сдавление любого из отделов кишечника может спровоцировать рвоту, метеоризм, тошноту, запоры и тому подобное.
При внутригрудной дистопии во время приема пищи может возникать боль за грудиной. Во многих случаях вместе с торакальной дистопией выявляют диафрагмальную грыжу.
Тазовый вид дистопии почек сопровождается диспареунией, болями в придатках и прямой кишке, альгодисменореей и т.п. Очень часто болевые ощущения при тазовой дистопии напоминают острую хирургическую патологию. Также стоит отметить болезненное и частое мочеиспускание, запоры и другие подобные проблемы. Данная патология очень негативно отражается на течении беременности, особенно это проявляется при токсикозе и во время родов. Вместе с тем могут появиться новые симптомы, поскольку рост матки будет еще больше смещать почку.
Развитие перекрестной дистопии может в дальнейшем вызвать хроническую почечную недостаточность. В случае появления осложнений человек даже в молодом возрасте может заболеть нефрогенной артериальной гипертензией.
Если грудная или брюшная полость подвергаются оперативному вмешательству, существует риск повреждения почки. Соответственно, в таких ситуациях необходимо выполнить ушивание поврежденных сосудов, лоханки или паренхимы почки. Только в крайних случаях выполняется нефрэктомия, когда нет шансов сохранить орган.
Диагностика дистопии почки
В случае появления характерных симптомов в области грудной или брюшной полости врач-нефролог проводит ряд обследований. Сначала он собирает данные анамнеза и изучает все жалобы пациента, чтобы получить общую картину заболевания.
Поясничный и подвздошный вид дистопии хорошо пальпируется через переднюю брюшную стенку. Для выявления тазовой дистопии левой почки необходимо проводить гинекологическое исследование у женщин и ректальное — у представителей сильного пола. В процессе пальпации аномальная почка напоминает плотное неподвижное образование, она размещается между задним сводом влагалища и прямой кишкой.
Флюорография позволяет выявить торакальную дистопию, иногда может потребоваться рентгенография грудной клетки.
Для постановки точного диагноза проводят ряд обследований, включающих в себя:
- клинический анализ крови;
- общий анализ мочи;
- УЗИ почек;
- мультиспиральную компьютерную томографию (МСКТ) почек;
- радиоизотопную ренографию;
- магнитно-резонансную рентгенотомографию (МРТ);
- экскреторную и ретроградную прографии;
- почечную ангиографию;
- измерение внутричерепного давления и др.
Благодаря УЗИ удается определить анатомическое положение почки. Кроме этого, данная диагностическая методика позволяет отличить дистопию от нефроптоза.
Аномальную локализацию почек обнаруживает экскреторная урография. Ретроградную пиелографию врачи назначают в тех случаях, когда было обнаружено резкое снижение функции почек.
Виды дистопии почки
Дистопия почки бывает односторонней и двусторонней. Первый вид встречается значительно чаще. Для первого случая характерно отсутствие одной из почек или мочеточника. Двусторонняя дистопия встречается почти у девяти процентов больных.
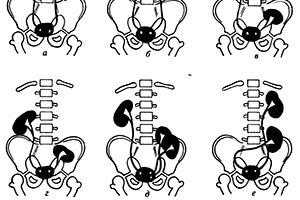
Кроме этого, выделяют гомолатеральную дистопию, когда почки не смещаются в противоположную сторону, а также гетеролатеральную (перекрестную) аномалию. Она возникает значительно реже, при ней почки или почка мигрируют в противоположную сторону. В отдельных случаях данный вид провоцирует слияние почек.
В зависимости от расположения почек дистопия может быть:
- тазовой;
- торакальной (субдиафрагмальной);
- поясничной;
- подвздошной.
Разделение происходит в зависимости от того, насколько почечная артерия отходит от ствола аорты. Соответственно, данное отхождение оказывает решающее влияние в процессе классификации, в норме оно не должно превышать ІІ поясничный позвонок.
Поясничная дистопия диагностируется в 67% случаев, при этом почечные артерии отходят к II-III позвонкам. Таким образом, почка располагается ниже по сравнению с нормальным анатомическим уровнем. Как правило, в таких случаях почку можно пальпировать в области подреберья. Очень часто врачи ошибочно ее воспринимают за определенную опухоль или нефроптоз.
При тазовой дистопии (встречается у 21% больных) почка у мужчин опускается между прямой кишкой и мочевым пузырем, а у женщин — между маткой и прямой кишкой. В результате, у таких почек укороченный мочеточник. Врачи часто путают тазовую дистопию с внематочной беременностью, гематометрой.
Подвздошная дистопия встречается у 12% больных от общего числа. Под влиянием этой патологии почка мигрирует в подвздошную ямку. Поскольку такую почку трудно пальпировать, иногда вместо нее диагностируют кисту на яичнике или определенное образование в брюшной полости.
Торакальный вид дистопии характеризуется размещением почки в области XII грудного позвонка. Субдиафрагмальная дистопия может быть принята за абсцесс, кисту, осумкованный плеврит или опухоль.
Согласно статистике, чаще диагностируется дистопия правой почки — в 58% случаев, тогда как левой — в 33% случаев.
Прогноз при дистопии почки
Каждый больной, у которого была диагностирована дистопия почки, обязан регулярно посещать уролога и выполнять все его рекомендации. Врач делает дальнейший прогноз в зависимости от наличия таких осложнений, как пиелонефрит, вазоренальная гипертензия, гидронефроз, различные новообразования и тому подобное.
Особенно женщинам следует обратить внимание на диагноз «тазовая дистопия». Дело в том, что данная патология не имеет противопоказаний для беременности, но она может негативно отразиться на развитии плода, иногда вызвать его гибель. Соответственно, такие женщины первый триместр беременности должны посещать кроме акушера-гинеколога еще и уролога, который будет следить за реакцией почек на изменения в организме.
В большинстве случаев современная медицина эффективно борется с дистонией почки, но все зависит от сложности конкретного случая и квалификации врача.
Лечение дистопии почек
Во многих случаях дистопия почек не требует лечения. Более того, характер лечения напрямую зависит от степени поражения органа. В легких случаях подходит консервативное лечение, призванное ликвидировать инфекционный процесс. Данная методика выступает и в качестве профилактического средства против образования конкрементов.
Если было обнаружено воспалительное заболевание, то, как правило, назначается антибактериальная терапия нитрофуранами, сульфаниламидами или другими препаратами, улучшающими кровоток в почках.
Сильный болевой синдром требует приема обезболивающих средств: спазмалгона, баралгина, спазгана т.п. Данные препараты не только уменьшают боль, но и эффективно борются с воспалительным процессом в организме человека.
Хирургическое лечение назначается в сложных случаях. Чаще всего это обусловлено механическим воздействием смещенной почки на другие органы. Оперативное вмешательство позволяет вернуть почку на ее естественное местоположение. Правда, в отдельных ситуациях приходится удалять почку. Особенно это касается тех случаев, когда аномальный процесс смещения органа длился очень долго, что привело к омертвению почки. Удалению органа должно предшествовать тщательное обследование с помощью УЗИ и других информативных методов диагностики.
Читайте также:
