Варианты строения плюсневых костей на рентгенограмме
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Назначение снимка то же, что и снимка в прямой проекции. Снимок стопы в боковой проекции в вертикальном положении больного с упором на исследуемую конечность производят с целью выявления плоскостопия.
Укладки больного для выполнения снимков. Больной лежит на боку.
Исследуемая конечность слегка согнута в коленном суставе, латеральной поверхностью прилежит к кассете. Противоположная конечность согнута в коленном и тазобедренном суставах, отведена вперед. Кассету размером 18 х 24 см располагают на столе таким образом, чтобы стопа была уложена либо по длиннику ее, либо по диагонали. Подошвенная поверхность стопы перпендикулярна плоскости кассеты. Пучок рентгеновского излучения направляют отвесно на медиальный край стопы соответственно уровню оснований плюсневых костей (рис. 444).
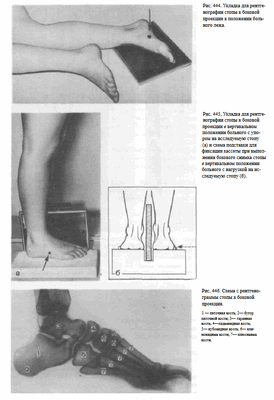
При выполнении снимка с целью изучения функционального состояния свода стопы для выявления плоскостопия больной стоит на невысокой подставке, перенеся основной упор на исследуемую конечность. Кассету размером 18 х 24 см помещают вертикально на длинное ребро у внутренней поверхности стопы. Пучок рентгеновского излучения направляют в горизонтальной плоскости соответственно проекции клиновидно-ладьевидного сустава, который находится на уровне прощупываемой под кожей
бугристости ладьевидной кости (рис. 445, а). Для того чтобы изображение нижнего края пяточной кости проецировалось несколько отступя от края пленки, в подставке, на которой стоит больной, должна быть прорезь, в которую погружают длинное ребро кассеты на глубину 3—4 см (рис.445, б).
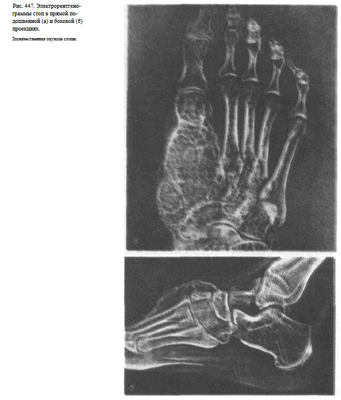
Информативность снимка. На снимке стопы в боковой проекции хорошо видны кости предплюсны: пяточная, таранная, ладьевидная, кубовидная и клиновидная. Кости плюсны проекционно наслаиваются друг на друга. Из всех костей наиболее отчетливо видна V плюсневая кость (рис. 446). На снимках стопы могут быть выявлены различные травматические, воспалительные и опухолевые поражения костей.
Изменения мягких тканей особенно наглядно видны на электро-рентгенограммах (рис. 447, а, б).
СНИМКИ СТОПЫ В КОСЫХ ПРОЕКЦИЯХ
Назначение снимка. Снимок стопы в косой проекции применяют главным образом для выявления переднего отдела стопы — предплюсны и фаланг, состояние которых не может быть детально изучено на снимке стопы в боковой проекции из-за проекционного суммирования изображения.
Укладка больного для выполнения снимка. При рентгенографии стопы в косой проекции чаще всего применяют косую внутреннюю подошвенную проекцию. При этом больной лежит на «здоровом» боку. Исследуемая стопа медиальной поверхностью прилежит к кассете. Подошвенная поверхность располагается к плоскости кассеты под углом 35 — 45°.
Кассета размером 18X24 см находится в плоскости стола.
Пучок рентгеновского излучения следует центрировать отвесно на тыльную поверхность стопы соответственно основанию плюсневых костей (рис. 448).
Иногда прибегают к укладке стопы в косой наружной подошвенной проекции.
Исходное положение стопы такое же, как для снимка в прямой проекции, а затем приподнимают внутренний край стопы на 35—40°.
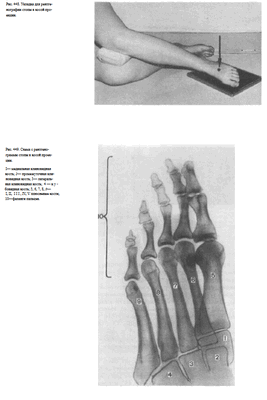
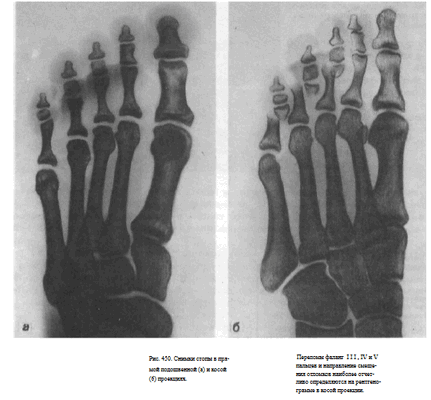
Информативность .снимков. На снимках видны кости предплюсны: таранная, ладьевидная, кубовидная и клиновидные, суставные щели между ними. Раздельно отображаются все кости плюсны и фаланг, видны их переднебоковые и зад небоковые поверхности. Прослеживаются рентгеновские суставные щели плюснефаланговых и межфаланговых суставов (рис. 449).
В этом случае снимки стоп в косых проекциях по сравнению с другими снимками являются наиболее информативными для выявления переломов плюсневых костей и фаланг (рис. 450, а, б).
СНИМКИ ПЯТОЧНОЙ КОСТИ
Назначение снимков — изучение формы и структуры пяточной кости при различных заболеваниях и травме
Укладки больного для выполнения снимков. Рентгенографию пяточной кости осуществляют в боковой и аксиальной проекциях.
Для изучения пяточной кости в боковой проекции чаще всего используют рентгенограмму стопы в боковой проекции, но иногда при той же укладке больного производят прицельный снимок пяточной кости, соответствующим образом диафрагмируя пучок рентгеновского излучения и направляя его в проекцию центра пяточной кости (рис, 451).
Укладку для выполнения снимка пяточной кости в аксиальной проекции производят следующим образом. Больной лежит на спине, обе ноги вытянуты. Стопа исследуемой конечности находится в положении максимального тыльного сгибания (рис. 452, а). Иногда ее оттягивают в тыльном направлении с помощью бинта, перекинутого через стопу, который удерживает сам больной.
Кассета размером 13X18 см лежит на столе в продольном положении. Стопа прилежит к ней задней поверхностью пятки.
Центральный пучок рентгеновского излучения скашивают в краниальном направлении под углом 35—45° к вертикали и направляют на пяточный бугор.
Снимок в этой же проекции может быть выполнен и при вертикальном положении больного. Больной упирается подошвой снимаемой конечности в поверхность кассеты, отставляя ногу назад таким образом, чтобы голень находилась под углом около 45° к плоскости кассеты. Для фиксации тела больному следует опереться на спинку поставленного пред ним стула.
Пучок рентгеновского излучения направляют под углом 20° к вертикали на задневерхний отдел бугра пяточной кости (рис. 452, б).
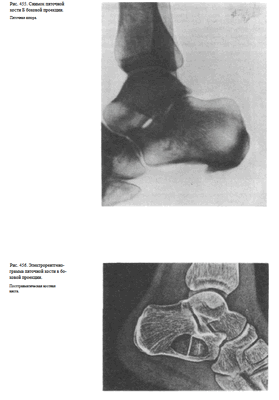
Информативность снимков. На рентгенограммах пяточной кости в боковой проекции выявляются структура и контуры пяточной и таранной костей (рис. 453).
На снимке в аксиальной проекции хорошо видны пяточный бугор, его медиальная и латеральная поверхности (рис. 454). Снимки информативны для выявления различных патологических изменений, переломов, пяточной шпоры (рис. 455), изменений структуры кости, в частности после травмы (рис. 456) и др.
СНИМКИ ПАЛЬЦЕВ СТОПЫ
Назначение снимков. Снимки пальцев стопы чаще всего выполняют при травмах.
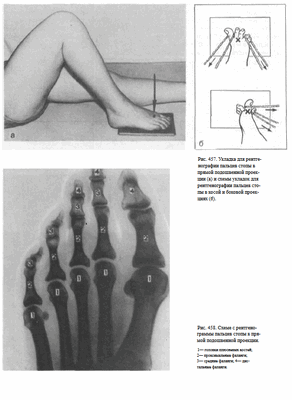
Укладки больного для выполнения снимков. Пальцы стопы хорошо видны на рентгенограммах стопы в прямой и косой проекциях. При необходимости в этих же проекциях выполняют прицельные снимки пальцев, соответствующим образом суживая пучок рентгеновского излучения и центрируя его на область пальцев (рис. 457, а).
В отдельных случаях прибегают к рентгенографии пальцев в боковой проекции, подкладывая под исследуемый палец завернутую в светонепроницаемую бумагу рентгеновскую пленку р а з м е р о м 4 x 5 см. При этом в случаях рентгенографии I и V пальцев стопу укладывают соответственно на латеральную и медиальную поверхности и отвесно на исследуемый палец центрируют пучок рентгеновского излучения. При рентгенографии I I , I I I , и IV пальцев вышерасположенные пальцы оттягивают бинтом книзу или кверху таким образом, чтобы их изображение проекционно не наслаивалось на изображение фаланг исследуемого пальца (рис. 457, б).
На рентгенограмме пальцев стопы в прямой проекции хорошо видны фаланги, частично — плюсневые кости, межфаланговые и плюснефаланговые суставы (рис. 458).
Теги: стопа
234567 Начало активности (дата): 30.12.2019 18:33:00
234567 Кем создан (ID): 989
234567 Ключевые слова: стопа, рентгенограмма, кости предплюсны, плюсневые кости, фаланги
12354567899
Переломы плюсневых костей

Плюсневые кости входят в группу мелких трубчатых костей скелета человека. Переломы плюсневых костей являются наиболее распространенным переломами костей стопы. А именно переломы основания пятой плюсневой кости, происходящие в результате инверсии стопы. Локализация перелома должна быть тщательно проанализирована врачом, так как лечение различных по локализации и характеру переломов достаточно сильно разнятся.
Виды переломов плюсневых костей стопы
Есть два основных типа переломов плюсневых:
- Травматические переломы - в связи с острой (внезапной) травмы к среднего и переднего отдела стопы.
- Стресс переломы - из-за чрезмерной длительной нагрузки или повторяющихся незначительных травм на фоне абсолютно нормальных плюсневых костей.
Так же переломы плюсневой кости стопы классифицируются по локализации, характеру перелома и наличию смещения:
- Переломы основания, тела или подголовчатые переломы плюсневых косте;
- Переломы плюсневой кости со смещением или без смещения;
- Переломы косые, поперечные, винтообразные, оскольчатые.
Распространенность
Переломы плюсневых костей составляют от 5% до 6% от всех переломов костей скелета. Они в равной степени распространено среди мужчин и женщин планеты.
Чтобы понять механизм переломов плюсневых костей, вероятно, лучше начать с краткого объяснения анатомии стопы.
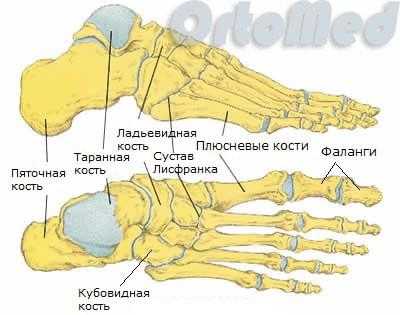
Стопа человека состоит из 26 костей:
- 5 плюсневых костей. Это трубчатые кости, которые расположены между костями предплюсны и фалангами пальцев. Функционально плюсневые кости играют важную роль в движении, выполняя роль рычага при движениях стопы (шаги, бег, прыжки).
- 14 фаланг пальцев. Первый палец состоит из двух фаланг, остальные пальцы - из трех.
- 3 клиновидные кости. Расположены между ладьевидной костью и первыми тремя плюсневыми костями.
- Кубовидная кость
- Ладьевидная кость
- Таранная кость
- Пяточная кость
Все вместе кости стопы образуют очень сложный механизм, который компенсирует колоссальные нагрузки в течение дня и помогает гасить удары при каждом шаге.
Причины переломов плюсневых костей
Основные причины переломов плюсневых костей стопы это:
- Интенсивные и продолжительные спортивные нагрузки
- Остеопороз (ослабление кости)
- Падение тяжелого предмета на стопу,
- Автодорожная травма
- Падение с высоты (прыжок)
Симптомы переломов
- Боль, которая развивается постепенно, увеличивается при нагрузках
- Отек стопы
- Подкожное кровоизлияние (синяк)
Пациенты с такими симптомами, как правило, испытывают внезапное начало острой, напряженной боли после травмы. Иногда пациент может слышать хруст или щелчок в момент травмы. Боль заставляет пациента хромать. Пациенты с переломом плюсневых костей также сопровождает отек, который нарастает в течение дня и уменьшается ночью. При тяжелых переломах плюсневых костей со смещением очевидной деформации может быть и незаметно.
Диагностика переломов плюсневых костей
Для более детального понимания проблемы, врач выясняет у пациента механизм травмы включая силу, место приложения и направление удара.
Стресс переломы обычно связаны с увеличением интенсивности или продолжительности повторяющихся движений, таких как бег, бальные танцы и др.
Осмотр: Тщательный осмотр и изучение всей стопы и голеностопного сустава имеет решающее значение в выявлении сочетанных повреждений. Деформация, отек и кровоизлияние визуализируются без труда.
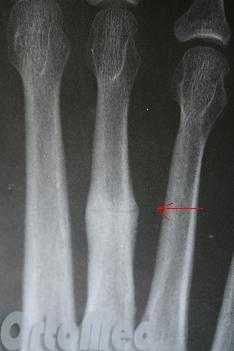
Рентгенограмм в 2-х проекциях обычно достаточно, чтобы диагностировать перелом. Но при стресс-переломах без смещения, иногда, их невозможно определить даже очень опытному врачу.
В таких случаях назначаются контрольные рентгенограммы через 10-14 дней, когда происходит резорбция костной ткани в месте перелома. Так же стресс переломы трудно увидеть на рентгеновских снимках, пока они не начали срастаться и не начала образовываться костная мозоль. Как раз её очень хорошо видно на рентгенограммах. Компьютерная томография или МРТ могут быть необходимы для исключения стресс перелома и других патологий стопы.
Первая помощь при переломах плюсневых костей
- Ограничение нагрузок и движений. Важно, ограничить движения и нагрузки на стопу, чтобы предотвратить дальнейшее повреждение.
- Холод местно. Использование льда поможет замедлить или уменьшить отек и обеспечить ощущение онемения, которое облегчит боль. Лед имеет смысл прикладывать к месту травмы в течение первых 48 часов после травмы. Никогда не держите лед более чем 20 минут за один раз, чтобы предотвратить отморожение. Перерыв 1,5 часа перед повторной экспозицией льда, это позволяет тканям вернуться к нормальной температуре и трофике, повторять по мере необходимости. Можно завернуть любой замороженный продукт в полотенце и приложить к месту повреждения. Лед должен быть применен как можно скорее после травмы. (Не кладите лед прямо на кожу. Кроме того, нельзя оставлять лед во время сна, и держать его более 30 минут. Это может вызвать отморожение).
- Эластичное бинтование. Нужно забинтовать ногу эластичным бинтом. Но забинтовать правильно, не слишком туго. Если пальцы стали холодными, появилось онемение, значит бинтование слишком тугое. Эластичный бинт ограничит отек и ограничит движения в суставе. Спать можно без бинта. Но передвигаться обязательно забинтовав ногу эластичным бинтом.
- Возвышенное положение. Придайте поврежденной ноге возвышенное положение, например, положив ногу на подушку лежа на диване или кровати. Если Вы сидите, можно положить ногу на стул, это уменьшит отек и боль.
Исключаются: нагревание поврежденной зоны в течение первой недели, растирание алкоголем и массаж, который может усугубить отек. Например, исключить горячие ванны, сауны. Тепло имеет противоположный эффект по сравнению со льдом. То есть, это стимулирует кровоток.
Важно ограничить нагрузку при ходьбе (не опираться полностью на стопу), пока повреждение не будет диагностировано доктором.
Лечение переломов плюсневых костей стопы
Консервативное лечение плесневой кости
Тактика лечения будет зависеть от локализации перелома и его тяжести.
Цель любого лечения переломов плюсневой кости - помочь пациенту вернуться к полноценной жизни. Соблюдение рекомендаций врача поможет быстрейшему восстановлению функции стопы и предотвращению дальнейших проблем в будущем.
Мы убеждены, что при переломах без смещения взрослым пациентам накладывать гипс нет необходимости, так как это доставляет много неудобств, и они в состоянии понять, что нужно ограничить нагрузку, для скорейшего сращения перелома. Смещения костных отломков не происходит без нагрузки. Но нашим юным пациентам трудно объяснить, что на ногу нельзя наступать или ходить только с опорой на пятку. Поэтому детей мы гипсуем.
Как правило при травматических переломах рекомендуют ходить только с опорой на пятку либо вовсе без опоры, передвигаясь с костылями.
При стресс-переломах рекомендуется ходить с частичной нагрузкой на стопу, но обязательно в индивидуальных ортопедических стельках, которые «разгружают» поврежденный участок.
Если перелом плюсневой кости с незначительным смещение, выполняется попытка репозиции и фиксация гипсовой лонгетой.
Если перелом сопровождается значительным смещением костных отломков (более чем на половину ширины плюсневой кости) решается вопрос об операции.
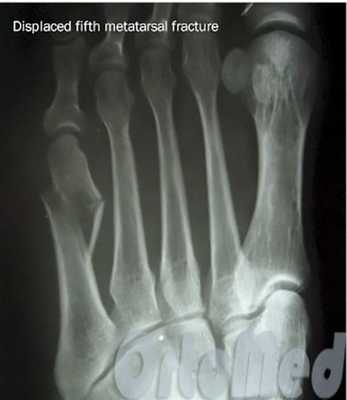
Операция при переломе плюсневой кости
Показанием к операции при переломе является смещение отломков плюсневой кости больше чем на половину ширины кости.
Чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
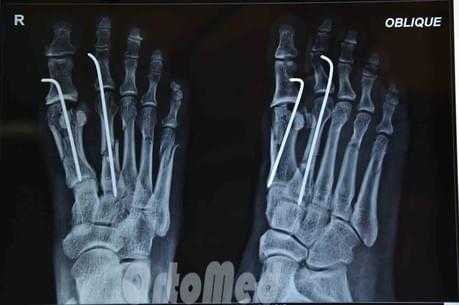
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца.
Минусы: концы спиц остаются над кожей, для того чтобы спицу можно было удалить после срастания перелома; риск инфицирования раны и проникновение инфекции в область перелома; длительное ношение гипсовой повязки 1 месяц; неудобства в повседневной жизни.
Открытая репозиция перелома
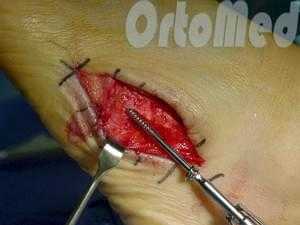
Открытая репозиция при переломе плюсневой кости стопы, накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной плюсневой кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении.
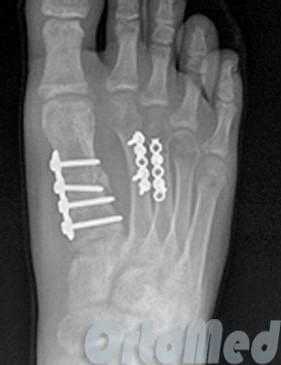
Гипсовая иммобилизация не проводится, так как металлоконструкция, фиксирует отломки.
Разрешается ходьба с опорой на пяточную область в течение месяца.
Реабилитация после перелома плюсневой кости
Как только перелом плюсневой кости срастется и уменьшится боль, врач позволит дозированно наступать на стопу, постепенно увеличивать нагрузку.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Перелом плюсневой кости
Переломы плюсневых костей - одна из наиболее частых травм стопы. Наиболее часто происходят переломы 5-й плюсневой кости. Переломы плюсневых костей встречаются чаще в социально и экономически активном возрасте, 2-5 декада жизни.
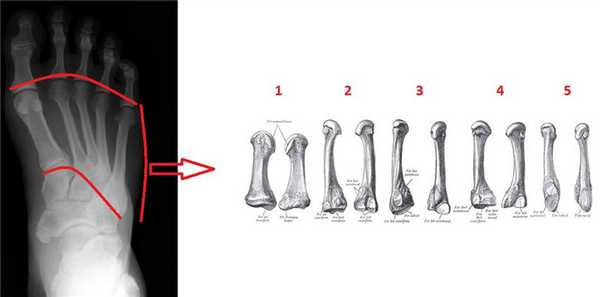
Типичными механизмами травмы являются прямой - падение тяжёлого предмета, раздавливание, или опосредованное воздействие силы - ротация ноги при фиксированном переднем отделе стопы. Другими возможными механизмами становятся избыточное подошвенное сгибание - эквиваленты повреждения Лисфранка, с множественными переломами оснований плюсневых костей, а также стресс-переломы (маршевые переломы), из-за постоянной повторяющейся микротравмы.
Классификация переломов плюсневых костей.
Классификация учитывает локализацию, тип перелома, степень смещения, угол, вовлечение суставных поверхностей, - все стандартные критерии классификации переломов трубчатых костей. Помимо этого можно выделить острые переломы, связанные с однократным воздействием избыточной травмирующей силы, и стрессовые переломы, связанные с функциональной перегрузкой и постоянно повторяющимися микротравмами.
Симптомы переломов плюсневых костей.
В зависимости от локализации и типа перелома первыми симптомами становятся боль и отсутствие возможности полноценно переносить вес на ногу. При осмотре следует обратить внимание не только на наличие отёка и кровоподтёка определённой локализации, но и на общие анатомические особенности строения стопы (нормальная, кавоварусная, плановальгусная). При оценке амплитуды движений также оценивается степень ротации пальцев стопы, их перекрещивание. В случае застарелых переломов возможны изменения свода стопы в виде коллапса сводов по сравнению с неповреждённой стороной.
Для диагностики обычно достаточно осмотра специалиста и рентгенограмм в прямой и боковой проекции. В случае стресс переломов может возникнуть необходимость в дополнительных методах обследования таких как КТ и МРТ.
Лечение переломов плюсневых костей.
При изолированных переломах 2-3-4 плюсневых костей без смещения показано консервативное лечение в брейсе или короткой гипсовой повязке с постепенным увеличением нагрузки по мере регресса болевого синдрома.
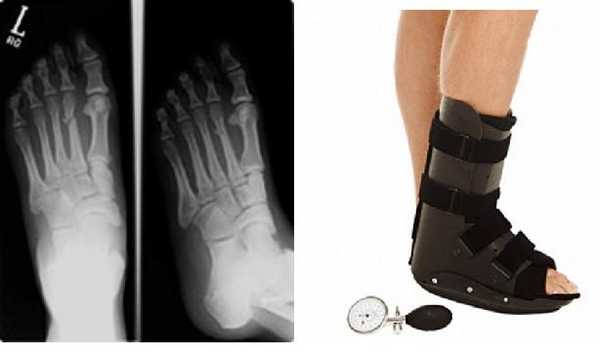
Это возможно благодаря множеству поперечных связок, выполняющих роль стабилизаторов отломков, благодаря шинированию с неповреждёнными плюсневыми костями. При повреждении более чем одной плюсневой кости, значимом смещении (более 4 мм), методом выбора становится оперативное лечение. Для оперативного лечения могут использоваться как вводимые интрамедуллярно спицы, винты или стержни (в случае ротационно относительно стабильных переломов), так и минипластины (как компрессирующие так и блокируемые) или же использование компрессирующих винтов (2-3) без пластины. В послеоперационном периоде требуется ходьба в ортезе без нагрузки до появления признаков консолидации.
Переломы 1-й плюсневой кости требуют оперативного лечения. Это связано с тем что во время ходьбы на первую плюсневую кость приходится 40-60% нагрузки, а также через неё передаётся сила подошвенного толчка, кроме того она самая короткая и связана с самой длинной из плюсневых костей, а в цикле ходьбы обладает наибольшей амплитудой движений. Данный вид переломов редко встречается в изолированном варианте.
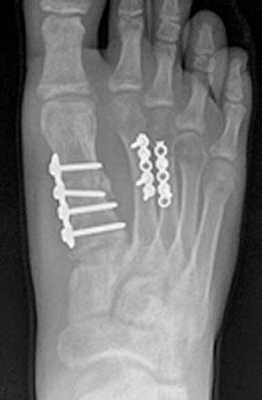
Для остеосинтеза чаще всего используются компрессирующие винты и пластины.
Переломы основания 5-й плюсневой кости освещены в отдельной статье. К переломам диафизарной части, шейки и головки 5-й плюсневой кости подход мало отличающийся от 2-3-4 плюсневых костей, при поперечных переломах - возможно использование интрамедуллярных спиц, винтов, стержней, компрессирующих пластин, при косых переломах - компрессирующих винтов и при многооскольчатых - блокируемых пластин. Возможны комбинации данных методов в зависимости от конкретных случаев.
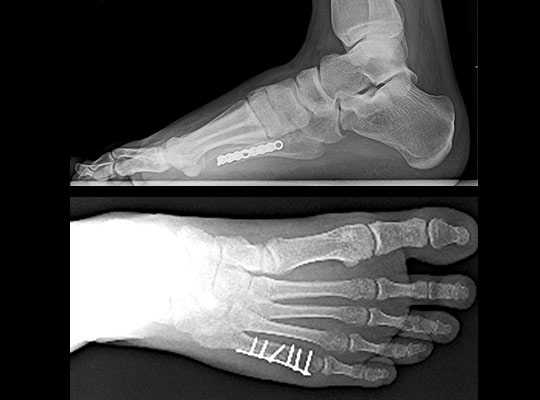
Стресс-переломы основания 2-й и 3-й плюсневой кости - «маршевые» переломы. Часто диагноз не удаётся поставить своевременно, так как рентгенологически диагностика на ранних стадиях затруднительна. Переломы часто происходят на фоне резкого увеличения физической нагрузке, изменения характера нагрузки. Боль в стопе сначала тупая и ноющая, постепенно становится всё более острой и локализуется в области повреждения.
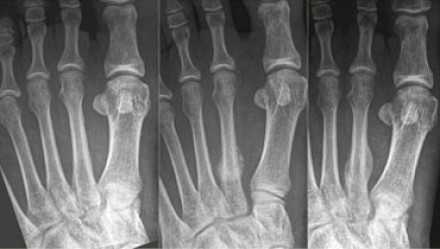
Лечение преимущественно консервативное. Помимо периода иммобилизации 6-8 недель, следует обратить внимание пациента на необходимость изменения режима тренировок, а зачастую и режима питания (часто такие переломы встречаются у очень худых пациентов с выраженными ограничениями в диете, а также остеопорозом). В случае если речь идёт о профессиональном спортсмене раннее хирургическое лечение с использованием компрессирующего интрамедуллярного винта с или без пересадки костной ткани показало лучшие результаты в плане скорости сращения и возвращения больного в большой спорт.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Перелом плюсневой кости стопы

В ортопедической практике перелом плюсневой кости стопы достаточно распространен: на плюсневые кости приходится 35% переломов стопы. Около 80% из них протекают без смещения и считаются неосложненными. У взрослых и детей старше 5 лет преимущественно диагностируют повреждение пятой и третьей плюсневых костей. На травматизацию со смещением приходится 35%. Терапевтические мероприятия зависят от характеристик травмы, осложнений, сопутствующих заболеваний. Лечение проводят ортопеды. Особое место занимает реабилитация после перелома, без помощи врача человек может получить инвалидность. Восстановительную программу составляют индивидуально для каждого пациента.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины переломов плюсневых костей стопы
В зависимости от патогенетического фактора различают переломы:
Травматические. Острые повреждения вызваны падением на стопу тяжелых предметов, скручиванием ее переднего отдела (чаще возникает перелом основания пятой плюсневой кости) и пр. На открытые повреждения приходится 10%.
Патологические. Ряд факторов — остеопороз, остеомиелит, опухолевый процесс, прием лекарств, генетические аномалии, несбалансированное питание с дефицитом минералов и витаминов — способствуют ослаблению костной ткани. Для получения перелома достаточно незначительного усилия.
Стрессовые. С воздействием постоянного травматического фактора низкой/умеренной интенсивности на стопы сталкиваются военные, вынужденные много маршировать, артисты балета, спортсмены. Вторая и третья плюсневые кости стопы фиксированы; первая, четвертая и пятая — относительно подвижны. Поэтому перелом 4 плюсневой кости стопы встречается часто. Во время ходьбы и танцев основная нагрузка приходится на вторую и третью плюсневые кости, поэтому риск усталостных переломов указанных структур выше.
Нейропатические. Перелом плюсневой кости (чаще - пятой) обнаруживают у пациентов с осложненным сахарным диабетом. При полинейропатии изменяется чувствительность в ногах, и человек не в состоянии контролировать силу воздействия по причине утраты чувствительности.
Симптомы перелома плюсневой кости стопы
Клинические признаки коррелируют с типом повреждения. Закрытый перелом костей плюсны проявляется:
- болью
- припухлостью
- усилением болезненности при пальпации над тыльной поверхностью ступни
- гематомой
Перелом первой плюсневой кости можно заподозрить при отеке большого пальца нижней конечности, его отклонения от привычной анатомической оси.
Признаки открытой травмы — выступание костных структур из раны во внешнюю среду, кровотечение, нестерпимая боль.
Стрессовые переломы не сопровождаются яркой симптоматикой. Первоначально тупые, ноющие боли в стопе возникают в момент двигательной активности, в дальнейшем присутствуют и в покое. У некоторых видна деформация ступни, вызванная тягой внутренних мышц.
У пациентов с нейропатией болевые ощущения снижены, на прием к ортопеду люди приходят с жалобами на изменение внешнего вида стопы.
Диагностика
Выбор способов обследования имеет решающее значение для правильного ведения больного и предотвращения осложнений. В зависимости от клинической картины пациенту может быть выполнены:
Рентгенография — базовое исследование, которое выполняют при травме стопы. Информации часто недостаточно. Стрессовый перелом на ранней стадии не визуализируется на обычных рентгенограммах или присутствует незначительная периостальная реакция, которую легко пропустить. Исследование показывает перелом костей плюсны, но не подходит для диагностики повреждений мягких тканей и связок.
Компьютерное сканирование предоставляет больше информации о патологии. Показания включают подозрение на стрессовый перелом при неоднозначных данных рентгенографии. КТ демонстрирует отрывные, оскольчатые повреждения и все патологии костной ткани.
Магнитно-резонансная томография — наиболее информативный способ исследования при сложной травме ступни с вовлечением мягких тканей и разрывом/растяжением связок. Снимок МРТ показывает отек костного мозга раньше, чем КТ. Магнитно-резонансная томография — лучший способ визуализации стрессовых переломов стопы, подходит для дифференциации последних и синовита, дегенеративных изменений. Оптимальный вариант для получения полной картины составляющих стопы — предплюсны, плюсны, пальцевых фаланг, твердых и мягкотканных структур — сочетание магнитно-резонансной томографии и компьютерного сканирования.
Ультразвуковое исследование в травматологии нашло применение благодаря доступности, простоте использования, но в качестве единственного способа диагностики УЗИ неприменимо.
К какому врачу обратиться
Первоначально лечением всех переломов занимается ортопед-травматолог, при патологических формах обоснована консультация остеопоролога, эндокринолога. Важно при сохраняющейся боли в течение 6 недель после травмы провести повторную диагностику.
Варианты строения плюсневых костей на рентгенограмме
- Обувь по индивидуальной ортопедической колодке
Своды стопы
Стопа состоит из 28 костей и 34 суставов, из них 18 выпукло-вогнутые и 16 плоские. Все кости объединены в предплюсну, плюсну и пальцы. Кости предплюсны следующие: таранная, пяточная, кубовидная, ладьевидная, 1, 2, 3 клиновидные; кости плюсны: 1, 2, 3, 4 и 5. Все пять пальцев содержат 14 костей: у большого пальца имеется 2 фаланги, а у 2, 3, 4 и 5 пальцев — по 3 фаланги. Положение стопы в кинематической цепи нижней конечности связано с положением голени. Во время роста скелета вальгус стопы и низкий свод способствуют вторичному повороту бедра и коленного сустава во внутрь. После окончания роста высота свода и угол между большеберцовой и пяточной костями влияют на положение оси коленного сустава во фронтальной плоскости. Чем ниже свод стопы, тем больше ее вальгус, тем сильнее вальгус коленного сустава и тем сильнее наклонена голень во внутрь. Вальгус способствует пронации стопы, растяжению связок по внутренней поверхности коленного и голеностопного суставов, а также подошвенного апоневроза, что влияет на функцию всей нижней конечности.
 | Рис. 1. Стопа, вид снаружи. Вилка голеностопного сустава удерживает таранную кость, под которой расположена пяточная кость, соединенная спереди с кубовидной костью |
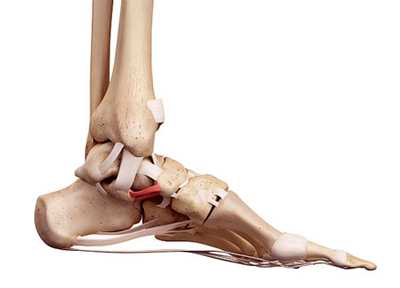 | Рис. 2. Стопа, вид изнутри. На подошвенной поверхности видна прыжковая связка и апоневроз |
Кости стопы формируют продольную и поперечную арки или своды. Продольная арка находится в сагиттальной плоскости и имеет протяженность от пяточного бугра до плюсне-фаланговых суставов. Продольный свод стопы состоит из внутренней и наружной арок. Внутренняя арка включает в себя 5 костей: пяточная, таранная, ладьевидная, 1 клиновидная и 1 пястная. Наружная арка состоит их трех костей: пяточная, кубовиидная, 5 плюсневая. Свод имеет форму арки, которая образована жесткими костными полудугами и основанием в виде подошвенного апоневроза.
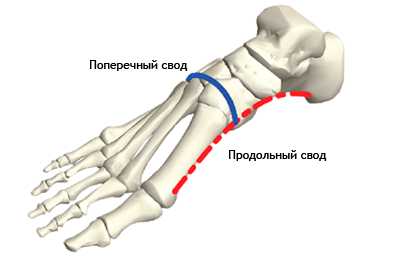 | Рис. 3. Продольный (красный) и поперечный (синий) своды стопы |
 | Рис. 4. Продольный свод стопы: пяточная, ладьевидная, клиновидная, плюсневая, основная и ногтевая фаланги |
Свод удерживается прыжковой связкой и подошвенной фасцией или подошвенным апоневрозом, который проходит через весь пролет арки. Подошвенный апоневроз расположен на подошвенной поверхности. Он является пассивным антагонистом трехглавой мышцы и проявляет свою функцию в зависимости от фазы ходьбы, которая связана с работой трехглавой мышцы голени. Апоневроз испытывает значительное растяжение, вызванное аксиальной нагрузкой и движением в плюсне-фаланговых суставах. Фасция представляет собой стабилизатор, функцией которого является затяжка арки и ее удержание. На подошвенной поверхности стопы расположены прыжковая связка. По сравнению с апоневрозом, прыжковая связка находится ближе к костям. Связка обладает низкими эластичными свойствами и препятствует смещению таранной кости.
В сагиттальной плоскости соотношение костей заднего, переднего отделов стопы и подошвенного апоневроза представлено в виде треугольника, две стороны которого идут от места, где ось голени пересекает поверхность голеностопного сустава и третья сторона идет по подошвенному апоневрозу.
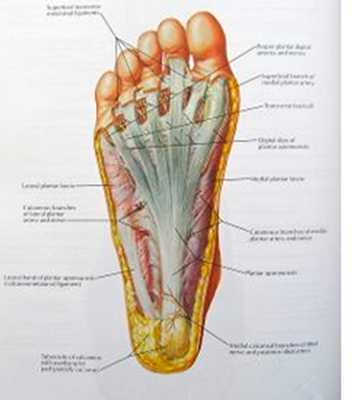 | Рис. 5. Подошвенный апоневроз соединяет пяточную кость и фаланги пальцев стопы |
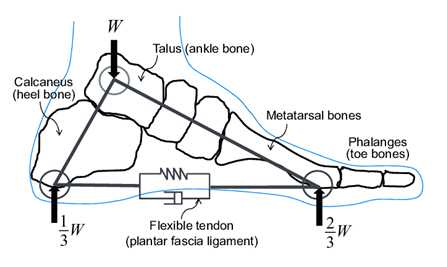 | Рис. 6. Апоневроз стопы наподобие пружины стягивает передний и задний отделы стопы |
Во фронтальной плоскости имеется поперечная арка стопы. Поперечный свод стопы состоит из 10 костей. Проксимальную часть арки составляет суставная поверхность пяточной и таранной кости, с которыми соединены кубовидная и ладьевидная кости, образующие пяточно-кубовидный и таранно-ладьевидный суставы. Кости расположены под углом друг к другу, что образует вогнутость по подошвенной поверхности стопы. Медиальней кубовидной кости расположены три клиновидные кости. Они обладают формой, широкой к тылу и узкой к подошве, благодаря чему образуется наиболее выпуклая часть арки. Кубовидная и клиновидные кости соединяются со всеми пятью плюсневыми костями в предплюсне-плюсневом суставе или суставе Шопара. Кости повторяют форму арки, формируют ее дистальную часть и придают ей глубину и высоту. Ближе к пальцам происходит уплощение поперечной арки. В области плюсне-фаланговых суставов свод сохраняется в молодом возрасте, а затем, в зрелом состоянии, распластывается под влиянием веса тела.
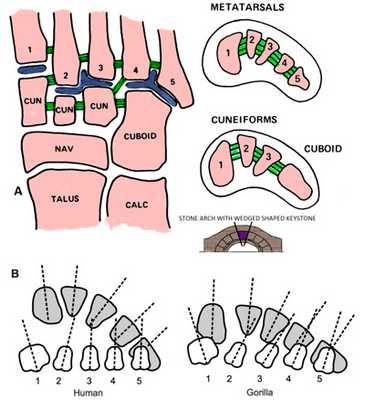
Рис. 7. Поперечный свод стопы. Кости плюсны: 1, 2, 3 клиновидные и кубовидная кости. Предплюсне-плюсневый сустав: 1, 2, 3, 4 и 5 плюсневые кости.
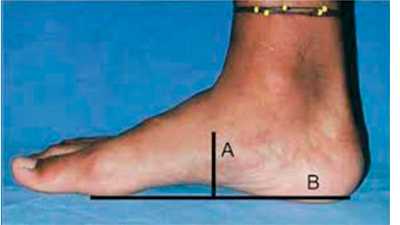
Рис. 8. Соотношение высоты (А) и длины (В) продольного свода
Жесткость свода стопы считается по тому, как он изменяется под нагрузкой. При переходе от сидения к стоянию нагрузка на стопу увеличивается на 40%. Жесткость свода представляет собой частное от деления 40% веса тела на разницу между индексом стопы сидя и индексом стопы стоя. Жесткость зависит от строения и пола. Свод стопы у женщин менее жесткий, чем у мужчин. У лиц с высоким сводом имеется повышенная жесткость стопы. У одного и того же человека жесткость стоп слева и справа одинакова.
Высота свода является одним из факторов, влияющего на величину реакции опоры, которая передается на нижние конечности. В ходьбе при низком своде имеется запаздывание пика реакции опоры и снижение вертикальной составляющей реакции опоры. При высоком своде имеется увеличение скорости вертикальной составляющей реакции опоры, уменьшение угла сгибания коленного сустава в фазу опоры на всю стопу и раннее начало сокращения латеральной порции четырехглавой мышцы.
Движение стопы осуществляется несколькими мышцами:
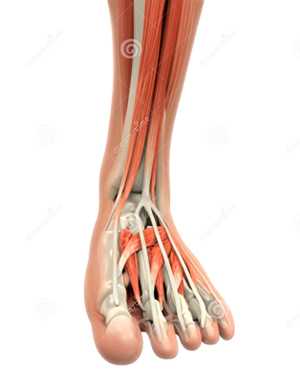 | Рис. 9. Мышцы и сухожилия на тыльной поверхности голени и стопы |
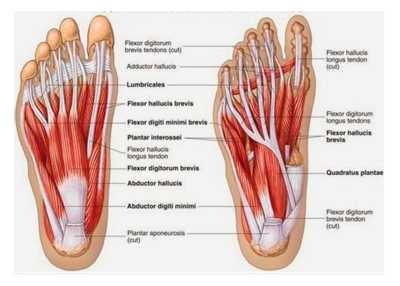 | Рис. 10. Мышцы стопы на подошвенной поверхности |
• Передняя большеберцовая мышца выполняет ряд функций. 1. Стабилизация стопы во фронтальной плоскости. 2. Разгибание стопы, в результате чего таранная кость входит в вилку голеностопного сустава своей широкой частью. 3. Подъем медиального края стопы, уменьшение нагрузки на медиальные связки. 4. Препятствование подворачиванию стопы в ходьбе.
• Длинная малоберцовая мышц. 1. Разгибание стопы, благодаря чему таранная кость занимает в вилке более устойчивое положение. 2. Пронация стопы, подъем ее наружного края, что центрирует таран в вилке голеностопного сустава и способствует установке стопы на опору. 3. Стабилизация суставов предплюсны и 1 плюсневой кости, удержание пяточно-кубовидного сустава.
• Трехглавая мышца делает отталкивание стопы от опоры во время ходьбы. Сокращение мышцы вызывает компрессию пяточной и таранной костей, что стабилизирует подтаранный сустав и обеспечивает устойчивое положение заднего отдела стопы при контакте с опорой.
• Квадратная мышца подошвы идет от нижней части пяточной кости и прикрепляется к сухожилию длинного сгибателя пальцев. Мышца регулирует натяжение длинного сгибателя пальцев и выпрямляет его сухожилие.
• Короткий сгибатель пальцев идет от пяточной кости и от подошвенного апоневроза. Он дает 4 сухожилия, каждое из которых прикрепляется к проксимальной фаланге 2-3-4-5 пальцев стопы, сгибает пальцы и укрепляет свод стопы.
• Мышцы тыльной поверхности стопы. Короткие разгибатели пальцев и короткий разгибатель 1 пальца вместе начинаются от пяточной кости и затем разделяются на 5 мышц, которые идут вместе с сухожилиями длинных разгибателей к 1-2-3-4-5 пальцам. Мышцы разгибают пальцы стопы, стабилизируют пястно-фаланговые суставы. Их роль в поддержании вертикального положения тела меньше, чем роль больших мышц.
Подвижность суставов стопы в разных плоскостях связана с их расположением. В сагиттальной плоскости происходит возрастание суммарной подвижности сегментов в направлении к периферии. Подвижность в голеностопном суставе меньше, чем суммарная подвижность в ладьевидно-1 клиновидном, 1клиновидном-1 плюсневом и 1 плюснефаланговом суставах. Подвижность в таранно-пяточном суставе меньше, чем в таранно-ладьевидном. Подвижность в клиновидно-ладьевидном суставе меньше, чем в 1 плюсне-клиновидном суставе. Во фронтальной плоскости подвижность суставов зависит от того, насколько сустав отдален от продольной оси стопы. Самая большая подвижность имеется в центральной части плюсны. В медиальной части плюсны подвижность больше, чем в центре, в латеральной части плюсны подвижность больше, чем в медиальной части. Подвижность в заднем и переднем отделах стопы являются взаимосвязанными процессами. Подвижность, которая задается в задних отделах стопы, передается в передний отдел стопы через суставы Шопара и Лисфранка. Амплитуда подвижности в суставах стопы увеличивается в дистальном направлении, таким образом, что, незначительные по амплитуде движения в заднем отделе стопы приводят к заметным изменениям движения в переднем отделе стопы. Эверсия и инверсия заднего отдела стопы вызывают аналогичные движения в переднем отделе стопы благодаря тому, что между ними расположены кости и суставы среднего отдела стопы. Эверсия заднего отдела лежит в основе пронации всей стопы, инверсия заднего отдела составляет основу супинации всей стопы. В переднем отделе инверсия стопы способствует увеличению разгибания 1 луча, эверсия способствует его сгибанию. Эверсия заднего отдела придает всем движениям гибкость и эластичность и позволяет осуществить ротацию в переднем отделе. При инверсии в заднем отделе вся стопа приобретает жесткость, необходимую в фазу заднего толчка для отталкивания от опоры. При ходьбе сгибание и разгибание в голеностопном суставе связаны с внутренней и наружной ротацией голени вокруг продольной оси и с пронацией - супинацией всей стопы. Перед контактом с опорой стопа в голеностопном суставе находится в состоянии разгибания. Во время контакта пятки с опорой стопа пронирована, голень ротирована во внутрь. Стопа совершает кратковременное сгибание в голеностопном суставе и прилегает к опоре своей подошвенной поверхностью. Когда стопа прислаивается к опоре, начинается разгибание в голеностопном суставе за счет того, что голень совершает движение сзади наперед по фиксированной стопе. Во время разгибания в голеностопе внутренний разворот голени сменяется на наружный и пронация стопы сменяется на супинацию. Во время отталкивания от опоры стопа согнута и супинировна, голень повернута наружу.
Стабильность всей стопы является многокомпонентным понятием, которое определяется рядом модальностей.
• Гравитационная стабильность стопы возникает за счет веса тела.
• Костная стабилизация осуществляется в 34 суставах. В плоских суставах предплюсны стабилизация осуществляется за счет плотного зацепления суставных поверхностей, что сопровождается высоким трением.
• Связочная стабилизация обусловлена прочностью связок и их расположением на нескольких уровнях.
• Мышечная стабилизация осуществляется мускулатурой, которая расположена вокруг берцовых костей. Спереди это большеберцовая мышца, снаружи - малоберцовые мышцы, сзади - трехглавая, изнутри - задняя большеберцовая мышца. Мышцы, которые расположены по разные стороны от оси движения голеностопного сустава, создают разные моменты, которые находятся в состоянии равновесия между собой. Сгибатели стопы обладают в 3 раза большей силой, чем разгибатели. Самой сильной мышцей является задняя группа мышц голени, которая дает половину силы отталкивания при ходьбе. Сила мышц инверторов и эверторов приблизительно одинакова.
Стопа выполняет функцию контакта с опорой. Контакт зависит от площади стопы и подвижности её суставов. Площадь переднего отдела стопы больше, чем заднего. При ходьбе во время переднего толчка стопа контактирует с опорой задним отделом, поэтому контактная стабилизация небольшая, а во время заднего толчка стопа контактирует широким передним отделом, в результате чего контактная стабильность становится больше. Использование латерального края стопы увеличивает площадь опоры. Использование пальцев, которые обладают большей подвижностью, чем задний отдел, способствует росту контакта стопы с опорой. Для увеличения стабильности пальцев, происходит их сближение друг с другом, что увеличивает межпальцевой контакт и дает рост устойчивости переднего отдела стопы.
Рис. 11. Отпечаток стопы при низком, среднем, и высоком продольном своде стопы
Форма стопы и высота свода оказывают влияние на отпечаток подошвенной поверхности стопы. Отпечаток используют для того, чтобы делать заключение о состоянии свода стопы и диагностировать плоскостопие. На основании этих данных принимают решение о примениии корригирующих ортопедических стелек или обуви.
Рис. 12. Варианты строения стопы и их отпечатки
| Форма стопы и ее отпечаток | Состояние свода. Рекомендации по обуви и стелькам |
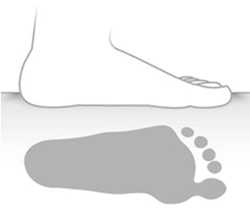 | Плоская стопа. Низкий свод стопы в положении сидя и стоя. Показания к ортопедической обуви для удержания всей стопы в ровном положении с берцами для стабилизации заднего отдела стопы |
 | Плоская стопа в положении стоя, свод определяется в положении сидя. Показаны индивидуальные ортопедические стельки, сделанные по отпечатку с мететарзальным валиком для р згрузки головок плюсневых костей. Подбор материалов для ортеза делают на основе их эластичности |
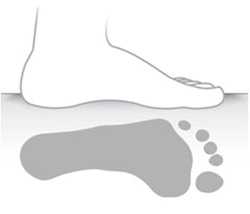 | Свод стопы определяется сидя, но при стоянии почти не контурируется. Имеются показания к назначению индивидуальных ортопедических стелек |
 | Свод стопы высокий, хорошо виден в положении сидя и стоя. Назначают ортопедические стельки с выкладкой продольного свода |
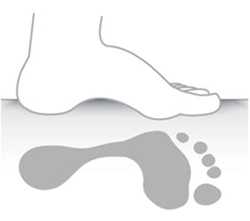 | Стопа не касается или почти не касается опоры своим наружным краем. Уменьшена площадь опоры стопы, под стопой развивается большое давление, что приводит к омозолелости. Рекомендуют стельки с выкладкой свода. При натоптышах под головками плюсневых костей показан метатарзальный валик. Делают подбор стелечного материала по эластичности |
Для диагностики состояния стопы применяют рентгенологические методы, КТ и МРТ. Рентгенограмму делают в нескольких проекциях. На рентгене видны кости стопы и голеностопного сустава, плотность костей, а также состояние свода стопы. С помощью рентгенологических методов определяют переломы костей, деформации пальцев, дегенеративно-дистрофические заболевания суставов.
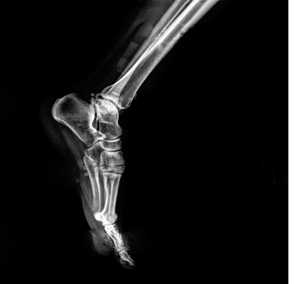 | Рис. 13. Рентгенограмма стопы в состоянии свободного виса. При сгибании в голеностопном суставе продольный свод стопы увеличен |
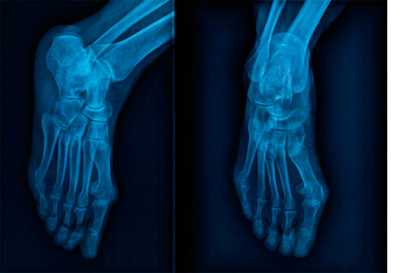 | Рис. 14. Рентгенограмма стопы и голеностопа взрослого человека в разных проекциях. Видны кости, образующие свод стопы |
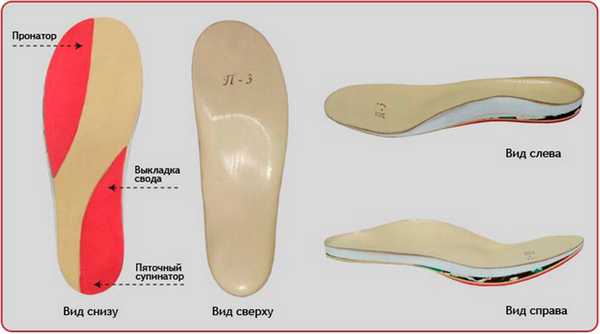
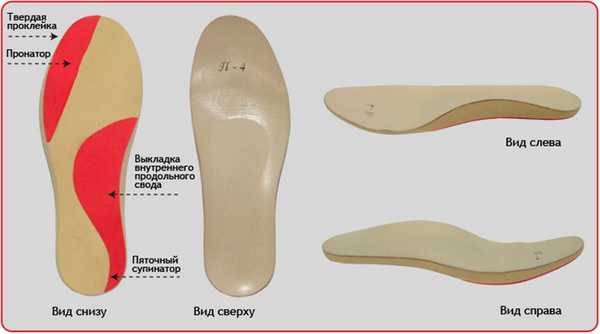
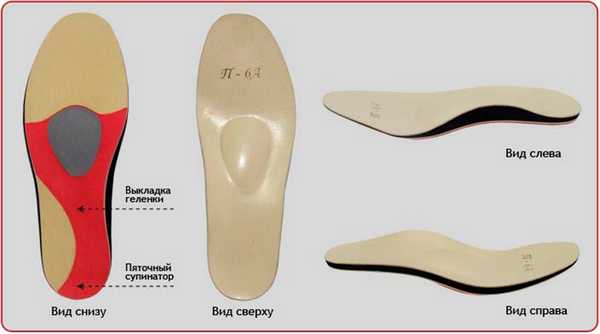
Рис. 15. Индивидуальные вкладные ортопедические ортезы компании Персей, сделанные по технологии 3D.
Читайте также:
