Влияние холинолитиков на желудок. Ганглиоблокаторы в лечении язвенной болезни
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Для защиты слизистой оболочки желудочно-кишечного тракта (ЖКТ) от воздействия всевозможных агрессивных раздражителей применяют гастроцитопротекторные средства.
Преферанская Нина Германовна
Доцент кафедры фармакологии института фармации им. А.П. Нелюбина Первого МГМУ им. И.М. Сеченова (Сеченовский университет), к.фарм.н.
Они повышают резистентность слизистых оболочек ЖКТ к действию повышенной активности пепсина или сильнокислой реакции желудка (рН 0,8-1,5). Гастроцитопротекторные средства стимулируют образование муцина железистыми клетками и слизистой оболочкой желудка, тем самым сохраняют целостность его защитного барьера. Препараты способствуют поддержанию рН желудочного сока на уровне 3,0-3,5 за счет повышения секреции бикарбонатов. При их применении повышается синтез защитных факторов (простагландинов) и уменьшается их инактивация. Улучшается регенерация клеток слизистой желудка за счет уменьшения повреждения микрососудов и улучшения регионарного кровотока. Стимулируется эпидермальный фактор роста, повышается барьерная функция слизистой оболочки. Стимулируется пролиферация и обмен эпителиальных клеток. Все это значительно улучшает репаративные процессы и способствует восстановлению дескваминированного (лат. desquamo — удаляю, отслаиваю) эпителия в желудке.
С этой целью применяют несколько подгрупп гастроцитопротекторных лекарственных средств:
1. Синтетические аналоги простагландинов — Мизопростол.
2. Препараты, повышающие синтез простагландинов — Ребамипид.
3. Препараты, образующие комплексные соединения (хелаты), — Висмута трикалия дицитрат, Сукралфат.
4. Препараты висмута: Висмута субнитрат, Викалин, Викаир.
5. Препараты природного происхождения — Солкосерил, Мумие и др.
Гастроцитопротекторные ЛС отличаются между собой не только составом, но и фармакологическими эффектами. Каждое лекарственное средство по-разному защищает слизистую оболочку и стимулирует восстановление клеток стенки желудка.
ГОРМОНОПОДОБНЫЕ ЛИПИДНЫЕ МЕДИАТОРЫ
Многочисленные исследования показали, что простагландины повышают устойчивость слизистой оболочки желудка к воздействию травмирующих факторов (соляной кислоте, пепсину, желчи, этанолу, НВПС, ГКС). Связано это с их влиянием на физиологические функции организма. НПВС и ГКС нарушают образование простагландинов Е и I2 Первым препаратом этой группы является синтетический аналог простагландина Е1 — Мизопростол (Misoprostol) — ТН "Миролют" —активирует регенерацию слизистой оболочки, усиливает кровообращение в микрососудах стенки желудка, подавляет выработку пищеварительного фермента пепсина и уменьшает продукцию желудочного сока. Он повышает воспроизводимость особыми (добавочными) клетками желудочной слизи, которая защищает его стенки от агрессивных факторов. Препарат оказывает слабое стимулирующее действие на гладкую мускулатуру ЖКТ антисекреторной активностью. Повышается устойчивость слизистой оболочки желудка, что предупреждает развитие эрозивно-язвенных поражений. Прием чаще назначают для профилактики НПВС-гастропатий. Самостоятельно Мизопростол лучше не назначать, даже если в качестве основного лекарства был назначен аспирин, который почему-то многие пациенты принимают не по назначению и довольно часто. У больных, принимающих НПВС, уменьшается частота развития язв желудка и двенадцатиперстной кишки, снижается риск язвенного кровотечения.
Важно! Препарат противопоказан при ИБС, гипертонической болезни, нарушении функции печени, беременности. Не рекомендуют принимать детям и подросткам. Простагландины опасны побочными эффектами, они вызывают: метеоризм, диарею, тошноту, головную боль, нарушение менструального цикла, вагинальные кровотечения и др.
Перед приемом препарата необходимо обязательно проконсультироваться у лечащего врача.
Ребамипид (Rebamipidum) — ТН "Ребагид" — оказывает цитопротекторное действие в отношении слизистой желудка при повреждающем воздействии этанола, кислот, щелочей и лекарственных средств (НПВС, ГКС). Способствует активации энзимов, ускоряющих биосинтез высокомолекулярных гликопротеинов, и повышает содержание слизи на поверхности стенки желудка. Ребамипид повышает содержание простагландина Е2 (PGE2) в слизистой желудка и повышает содержание PGI2 в желудке. Способствует улучшению кровоснабжения слизистой желудка, активизирует ее барьерную функцию, активизирует щелочную секрецию желудка, усиливает пролиферацию и обмен эпителиальных клеток желудка. При приеме препарата ингибируются продукты окислительного стресса, воспалительных цитокинов и хемокинов, при этом очищает слизистую от гидроксильных радикалов и подавляет супероксиды, продуцируемые полиморфноядерными лейкоцитами и нейтрофилами в присутствии Helicobacter pylori. Абсорбция при приеме внутрь — высокая. После приема в дозе 100 мг максимальная концентрация достигается приблизительно через 2 ч и составляет 340 нг/мл. Период полувыведения равен приблизительно 1 ч. Повторные приемы препарата не приводят к его кумуляции в организме. Приблизительно 10% препарата выводится почками, преимущественно в неизмененном виде.
Препарат принимают внутрь по 1 табл. 3 раза в сутки, запивается небольшим количеством жидкости. Курс лечения составляет 2-4 недели, в случае необходимости может быть продлен до 8 недель.
Важно! При применении препарата могут возникать побочные эффекты со стороны желудочно-кишечного тракта: запор, метеоризм, диарея, тошнота, боль в области живота, нарушение вкусовых ощущений, а также аллергические реакции и нарушение менструального цикла.
ЛП, ОБРАЗУЮЩИЕ ЗАЩИТНУЮ ПЛЕНКУ ИЗ МЕТАЛЛООРГАНИЧЕСКИХ КОМПЛЕКСОВ
Висмута трикалия дицитрат (Bismuthi trikalii dicitras) — ТН "Де-нол", ТН "Новобисмол",табл. 120 мг. В кислой среде желудка препарат образует нерастворимые висмута оксихлорид и дицитрат. Соединение дицитрата с гидроокисью висмута образует молекулярные комплексы различной структуры и размеров, что приводит к переходу водного раствора в коллоидную форму. Коллоидная форма препарата позволяет ему эффективно пенетрировать в желудочную слизь. Препарат хорошо проникает в глубь желудочных ямок, что позволяет ему уничтожать бактерии, находящиеся в недосягаемости для других антибактериальных препаратов. Обладает антихеликобактерным действием, которое проявляется в виде коагуляции белков микробной клетки и гибели спиралевидной жгутиковой грамотрицательной бактерии Helicobacter pylori. При применении препарат практически не всасывается из ЖКТ, выводится в основном с экскрементами.
Сукральфат (Sucralfatum) — ТН "Вентер", табл. 1,0 г — препарат смешанного типа действия: в желудке распадается на два активных метаболита: алюминия гидроокись, обладающую антацидным действием и сульфат сахарозы, который взаимодействует с белками некротизированной ткани, образуя хелатный комплекс, в виде клейкой массы, которая выстилает и защищает язву от повреждения. Алюминия гидроокись оказывает антацидное действие, нейтрализует соляную кислоту и повышает рН содержимого желудка. Основными побочными эффектами являются диспептические расстройства и аллергические реакции.
Препараты висмута обладают вяжущим, адсорбирующим и обволакивающим действием.
Висмута субнитрат (Bismuthi subnitras) — препарат на поверхности слизистой оболочки желудка коагулирует белки, образуя защитную пленку из денатурированных белков с образованием плотного альбумината. Оказывает сосудосуживающий эффект, уменьшает местный воспалительный процесс, подавляет рост и развитие Helicobacter pylori. Кроме того, препараты висмута обладают местной антимикробной активностью, действуя непосредственно на клеточную стенку бактерий, нарушают ее целостность. Висмут оказывает непосредственное бактерицидное действие, его минимальная ингибирующая концентрация в отношении Helicobacter pylori достаточна высокая.
При применении этого препарата могут возникать тошнота, рвота, головная боль, пигментации на языке и аллергические реакции.
Викалин (Vicalin), табл., покр. обол., — комбинированный препарат, в одной таблетке которого содержатся активные компоненты: висмута субнитрат (350 мг), магния карбонат — 400 мг, натрия гидрокарбонат (200 мг), кора крушины ольховидной (25 мг), корневище аира болотного (25 мг), рутозида + келлина по 5 мг.
Препарат обладает репаративными свойствами, оказывает вяжущее, адсорбирующее, обволакивающее действие. Дополнительно викалин проявляет спазмолитический, слабительный, притивовоспалительный эффект. При применении препарата снижается кислотность желудочного сока и уменьшается активность пепсина, возникает антацидное и бактерицидное действие. При применении викалина могут возникать учащение стула, тошнота, головная боль и аллергические реакции Таблетки применяют внутрь через 30-60 мин. после еды, запивая достаточным количеством теплой воды (0,5 стакана). Отмечается быстрое действие, хорошая переносимость и доступная стоимость препарата. Применение препарата запрещено больным детям в возрасте до 18 лет, при почечной недостаточности, беременным и во время кормления грудью.
Важно! Во избежание накопления в организме висмута, особенно при снижении выделительной функции почек, длительные курсы приема препарата не рекомендуются. При применении препарата может возникать тошнота, рвота и металлический привкус во рту.
Викаир (Vicair) — препарат в комбинации висмута субнитрата (350 мг), коры крушины ольховидной (400 мг), корневища аира болотного (200 мг), магния карбонат + натрия гидрокарбонат по 25 мг. Эффект препарата обусловлен свойствами его компонентов. В состав данного средства входит аир, обладающий спазмолитическим действием, крушина, обладает слабительным действием, способствуя улучшению пассажа по кишечнику. Препарат проявляет вяжущее, антацидное действие.
Режим дозирования индивидуальный, в зависимости от показаний, возраста пациента и клинической ситуации. Препарат противопоказан при гипоацидном гастрите, хронической почечной недостаточности, хроническом аппендиците, энтероколите, детском возрасте до 18 лет, беременности, в период лактации и при повышенной чувствительности к компонентам комбинации.
Важно! Длительно принимать препараты висмута нельзя, т.к. они вызывают различные побочные эффекты: дисфункцию кишечника, проявляющуюся запором или поносом, нарушают работу почек, печени, могут стать причиной бессонницы, энцефалопатии, снижения памяти.
ПРЕПАРАТЫ РАСТИТЕЛЬНОГО И ЖИВОТНОГО ПРОИСХОЖДЕНИЯ
Препараты, с успехом используемые для улучшения репаративных процессов: Солкосерил, Алоэ, Зверобой, Прополис, Мумие.
Солкосерил — зарекомендовавшее себя эффективное средство при язве желудка, изготовленное из телячьей крови. Это средство изобретено давно и используется как сильнодействующее ранозаживляющее средство и сейчас.
Это биогенный стимулятор, он быстро и эффективно устраняет симптомы болезни, уменьшает воспалительный процесс. Он активизирует процессы регенерации и метаболизма в организме, убирает воспаление. Солкосерил запускает механизм самооздоровления, происходит саморегуляция нарушений слизистой пищеварительного органа. И не только желудку становится легче, но и печени. Препарат выводит из организма накопившиеся из-за недуга токсичные вещества.
Его основное назначение — стимулировать кровоснабжение слизистой пищеварительного органа, ускорять рубцевание язв; активировать регенеративные возможности клеток, предупреждать атрофию слизистой желудка; улучшать обмен веществ и иммунитет.
Метилметионинсульфония хлорид (Витамин U) оказывает обезболивающий эффект и стимулирует заживление поражений слизистых оболочек. При его применении организм больного насыщается метильными группами, которые необходимы для биохимических процессов синтеза. Участвует в метилировании гистамина, превращая его в неактивную форму, что способствует уменьшению желудочной секреции. Назначают внутрь 2 табл. 3 раза в день, курс лечения — месяц, при необходимости курс повторяют.
Фитопрепараты, содержащие цветы ромашки аптечной, слизь семян льна, листья подорожника, траву зверобоя, обладают обволакивающим и вяжущим действием. Они менее эффективны, но их можно применять в качестве профилактического средства, предварительно посоветовавшись с гастроэнтерологом, аллергологом (у растительных препаратов также есть противопоказания к применению).
Биогенные стимуляторы — экстрат алоэ, сок каланхоэ, ФИБС, масло облепихи и шиповника — улучшают тканевую регенерацию.
Облепиховое масло благодаря содержанию токоферолов защищает биологические мембраны от повреждения, обладает умеренным ингибирующим влиянием на секрецию желудочного сока и ускоряет процесс заживления язв. Больным с локализацией язвы в желудке и двенадцатиперстной кишке назначают по 1 ч. л. за 30 мин. до еды 2-3 раза в день и на ночь. Для внутреннего применения противопоказано при воспалительных процессах в желчном пузыре, печени, поджелудочной железе и при желчнокаменной болезни.
Врач-гастроэнтеролог перед назначением препарата учитывает все его характеристики: механизмы и эффекты действия, отрицательные виды действия, побочные эффекты, противопоказания и индивидуально подбирает необходимое средство. Своевременное обращение к гастроэнтерологу и правильное применение гастроцитопротекторных средств позволяет больным нивелировать фазу обострений и оптимизировать фазу ремиссий.
Рекомендации врачу по лечению больных язвенной болезнью желудка и двенадцатиперстной кишки
Статьи Государственный медицинский центр Минздрава РФ Главный гастроэнтеролог МЗ России, Профессор П.Я. Григорьев Язвенная болезнь двенадцатиперстной кишки (ЯБДПК) этиологически и патогенетически всегда связана с инфицированием гастродуоденальной слизистой оболочки (СО) бактериями Helicobacter pylori (Н.р.). В результате этого развивается хронический активный антральный гастрит и проксимальный активный дуоденит, то есть хронический активный ограниченный гастродуоденит. Эту патогенную инфекцию и хронический активный геликобактерный гастрит при ЯБ обнаруживают в 100% случаев, а при язвенной болезни желудка (ЯБЖ) в 80% случаев.
Для первичной диагностики язвенной болезни (ЯБ) более достоверным методом является эндоскопическое исследование верхних отделов пищеварительного тракта.
Одновременно проводят исследования с целью выявления в СО желудка Н.р. Наиболее информативным методом обнаружения Н.р. является гистологический ("золотой стандарт"), а дополнительным методом обнаружения инфицированности СО желудка признан уреазный тканевой (по биотпату) диагностический тест (кло-тест, кампи-тест, де-нол-тест и др). При ЯБЖ эндоскопию желудка с цитологическим и гистологическим исследованием рекомендуется проводить при каждом обострении и в процессе лечения, а при ЯБДПК при отсутствии осложнений контролировать результат курсового лечения не рекомендуется, целесообразно оценивать результат эрадикационной терапии (не раньше 4-х недель и на позже 6 мес. после окончания лечения) с помощью комбинации гистологического и тканевого уреазного теста или с помощью только уреазного дыхательного теста, или копрологического теста на антиген Н.р.
Цель лечения при наличии Н. pylori в слизистой оболочке:
- в кратчайший срок купировать симптомы болезни (курс интенсивной специализированной терапии);
- уничтожить в гастродуоденальной слизистой оболочке бактерии Н.р.;
- купировать активное воспаление в СО желудка и двенадцатиперстной кишки;
- обеспечить заживление язв и эрозий;
- предупредить развитие обострений и осложнений, включая лимфому и рак желудка
Обязанности лечащего врача:
- обеспечить точную диагностику по клиническим данным и результатам дообследования;
- назначить оптимальное медикаментозное лечение с учетом диагностированного заболевания и наличия Н.р.;
- обеспечить наблюдение за больным после окончания лечения в течение не менее 2-х лет
Первый вариант 7-дневной эрадикациоиной терапии
+клабакс 1 )
+ Тинидазол 1 , метронидазол,
Второй (резервный) 10-дневный вариант эрадикационной терапии
+ Калиевая соль
двухзамещенного
итрата висмута 2
+ или 500 мг 4 раза в день
+ Метронидазол 2 500 мг 3 раза в день
или 200 мг 5 раза в день 10 дней
или 200 мг 5 раза в день
Оправдано применение комбинированного препарата "ПИЛОБАКТ" (омепразол, кларитромицин, тинидизол) с коллоидным висмутом субцитратом (де-нолом) 7 дней или антисекреторного препарата с гастростатом в течение 10 дней.
Обязанности больного ЯБЖ И ЯБДПК:
- прекратить курить;
- не употреблять крепкие алкогольные напитки;
- принимать пищу 4-5 раз в день в небольших количествах;
- исключить из рациона копчености и консервированные продукты;
- пунктуально выполнять рекомендации по режиму, образу жизни и медикаментозному лечению
Нередко успех в лечении зависит непосредственно от больного, от его образа жизни и четкости выполнения предписаний лечащего врача по режиму и приему лекарственных препаратов.
После окончания 7-10-дневного курса эрадикационной терапии продолжить прием антисекреторного препарата в течении 5 недель при ЯБДПК, а при ЯБЖ - 7 недель, то есть принимать омепразол (лосек, ромесек) или рабепразол (париет) по 20 мг в сутки или ланзопразол по 30 мг в сутки в 15 часов или ранитидин (зантак, гистак) по 300 мг в сутки или фамотидин 40 мг в сутки в 20 часов. В течении указанного срока принимается только один антисекреторный препарат.
При язвенной болезни, не ассоциированной с Н.р. инфекцией, проводить эрадикационную терапию не следует, но при этом надо иметь в виду, что антисекреторные препараты без комбинации с антигеликобактерными средствами, могут способствовать диссиминации H.pylori из антрума в тело желудка, то есть на этом фоне развивается хронический активный пангастрит с очагами атрофии, кишечной метаплазии, дисплазии с возникновением рецидивирующих эрозивно-язвенных повреждений слизистой оболочки желудка, то есть ЯБДПК как бы трансформируется в ЯБЖ, со всеми вытекающими отсюда последствиями, в том числе развитием лимфомы и рака желудка.
ЯБ нередко осложняется кровотечением, иногда оно возникает в результате применения нестероидных протавооспалительных средств (НПВС), в том числе аспирина в "малых" количествах и тогда больным следует проводить в порядке неотложных мероприятий:
1. остановку кровотечения с помощью диатермокоагуляции и других манипуляций через эндоскоп;
2. восстановление нарушений гемодинамики (введение реополиглюкина, эритроцитарной массы и др.);
3. в/венное введение лосека по 40 мг через каждые 8 часов в течении 3-х суток;
4. с 4-го дня в течении 7-ми суток назначать "ПИЛОБАКТ" (омепразол, кларитромицин, тинидизол) + де-нол (120 мг 4 раза в день).
Далее терапия проводится в зависимости от ситуации. Лечение чаще проводится в условиях хирургического и реанимационного стационара с участием врача-гастроэнтеролога. Только такая тактика может спасти жизнь больного и обеспечить благоприятный прогноз на будущее.
ЛЕЧЕНИЕ ЯЗВЕННОЙ БОЛЕЗНИ: АНТИХОЛИНЕРГИЧЕСКИЕ ЛС
В современной урбанизированной жизни немаловажное значение имеет правильное питание. Спровоцировать нарушение барьерной функции и регенерацию в гастродуоденальной зоне, ослабить сопротивляемость слизистой оболочки может неправильное питание (нерегулярное употребление пищи, еда на ходу и в сухомятку, злоупотребление острой пряной пересоленой пищей, крепким чаем, кофе). Вредные привычки, такие как злоупотребление алкогольными напитками, курение или сочетание курения с приемом алкогольных напитков, значительно увеличивают опасность образования язвы.
Преферанская Нина Германовна
Доцент кафедры фармакологии фармфакультета Первого МГМУ им. И.М. Сеченова, к.фарм.н.
Вышеперечисленные факторы приводят к повреждению стенки желудка и способствуют возникновению пептических язв, язвенной болезни желудка или 12-перстной кишки, гиперацидного гастрита, рефлюкс-эзофагита и др. кислотозависимых заболеваний. Очень часто возникает раздражение уже имеющихся язв, что вызывает спазм мышц желудка и болевой синдром.
Язвенная болезнь поражает людей в активном работоспособном возрасте от 30 до 55 лет, причем мужчины по сравнению с женщинами страдают в 4 раза чаще.
Эффективность антисекреторных средств состоит в том, что они создают снижение секреции соляной кислоты в париетальных клетках желудка, максимальное устранение болей и способствуют исчезновению других симптомов, таких как изжога или рвота. При применении антисекреторных ЛС создаются благоприятные условия для регенерации слизистой с быстрым рубцеванием язвы
К патогенетическим факторам, инициирующим и провоцирующим язвенную болезнь, относят:
а) наследственную предрасположенность;
б) различные отрицательные эмоции, стрессовые ситуации, часто повторяющиеся и переходящие в хронические; нервно-психическое перенапряжение; трудности в установке социальных контактов и межличностных отношений;
в) избыток агрессивных посредников в желудке (гистамин, ацетилхолин, гастрин), повышающих секрецию и активность желудочного сока;
г) нарушение образования защитной слизи, в норме покрывающую внутреннюю поверхность желудка;
д) понижение резистентности и ослабление регенераторных процессов в слизистой, за счет расстройств местного кровообращения, возникновения гипоксии или повреждения лекарствами, обладающими ульцерогенными свойствами;
е) размножение спиралевидной бактерии Helicobacter pylori .
АНТИХОЛИНЕРГИЧЕСКИЕ ЛС И СИНТЕТИЧЕСКИЕ АНАЛОГИ ПРОСТАГЛАНДИНОВ
К препаратам, понижающим секреторную функцию желудка и уменьшающим выработку соляной кислоты, относятся антихолинергические средства и синтетические аналоги простагландинов.
Антихолинергические (холинолитические) ЛС ослабляют или прекращают передачу нервных импульсов в синапсах парасимпатических нервов, нарушая взаимодействие ацетилхолина с холинорецепторами. Ацетилхолин активизирует специфические рецепторы, связанные с системой кальций/протеинкиназа С. В результате уменьшается влияние парасимпатической системы на париетальные клетки слизистой оболочки желудка. Эта группа подразделяется на неселективные: М1, М2, М3-холиноблокаторы, блокаторы Нг-холинорецепторов, расположенных в ганглиях вегетативной нервной системы (ганглиоблокаторы) и селективные: М1-холиноблокаторы. Препараты различают по длительности и силе антисекреторного действия, способности проникать через ГЭБ и связываться с центральными холинорецепторами и по проявлению побочных нежелательных эффектов. Эти лекарства применяются для понижения секреции соляной кислоты и пепсина, при язвенной болезни желудка и 12-перстной кишки, при болях, связанных со спазмами гладкой мускулатуры кишечника и др.
К М-холиноблокаторам неизбирательного типа действия относят средства растительного происхождения, иногда их объединяют под общим названием «группа атропина». В эту группу входит алкалоид красавки атропин, препараты красавки или белладонны (от латинского названия Atropa Belladonna ) - настойка белладонны, экстракт белладонны густой или сухой, Беллалгин, Белластезин, Бекарбон, Бесалол, Бускопан и алкалоид крестовника широколиственного ( Senecio platyphyllus ) - Платифиллин. Они снижают базальную и ночную секрецию соляной кислоты и пепсина, в меньшей степени влияют на стимулированную секрецию. Уменьшают количество и общую кислотность желудочного сока и снижают возможность травматизации слизистой оболочки ЖКТ. При введении препаратов «группы атропина» добиться глубокой блокады секреции не удается, поэтому их назначают в качестве дополнительных средств к основному лечению. Холиноблокаторы обладают непродолжительным действием (4-6 ч.), их рациональнее применять перед сном с целью воздействия на ночную секрецию соляной кислоты, которая особенно усиливается при язвенной болезни.
В растениях семейства пасленовых (красавка обыкновенная, белена черная, дурман обыкновенный), содержатся тропановые алкалоиды - гиосциамин, скополамин и их рацемическая смесь - А тропин . По биологической активности гиосциамин в 2 раза превышает атропин. Для медицинских целей получают атропина сульфат синтетическим путем. Атропин обладает болеутоляющим действием, выраженными спазмолитическими свойствами, слабыми ганглиоблокирующими и центральными холинолитическими эффектами. Антихолинергический эффект дозозависимый: меньшие дозы ингибируют секрецию слюнных и бронхиальных желез, снижают потоотделение, вызывают аккомодацию глаза, расширяют зрачок, повышают частоту сердечных сокращений; большие дозы снижают сократительную способность ЖКТ, мочевыводящих путей и подавляют желудочную секрецию. Уменьшая перистальтику ЖКТ, атропин увеличивает время пребывания в желудке пищи и перехода ее в дуоденум. Спазмолитический эффект распространяется на все гладкие мышцы, в т.ч. на желчевыводящие и мочевыводящие пути, желчный пузырь. Препарат выпускается в тб. по 500 мкг и 0,1% раствор 1 мл в амп.
Бесалол (препарат белладонны) содержит 10 мг экстракта красавки и 300 мг фенилсалицилата. Фармакологические свойства красавки в основном совпадают со свойствами атропина и оказывают спазмолитическое и болеутоляющее действие. Фенилсалицилат, представляющий собой фениловый эфир салициловой кислоты, обладает противовоспалительным и антисептическим действием и при этом малотоксичен, не вызывает дисбактериоза и др. осложнений.
Бускопан (гиосцина бутилбромид) является четвертичным аммониевым соединением, не проникает через ГЭБ и не оказывает центрального действия. Оказывает выраженное спазмолитическое действие на гладкую мускулатуру внутренних органов и снижает секрецию пищеварительных желез. Назначают в комплексной терапии кислотозависимых заболеваний (тб. и суппоз. ректал. 10 мг гиосцина бутилбромида).
Листья крестовника широколистного содержат высокоактивные алкалоиды, производные гелиотридана - платифиллин, сарацин, сенецифилин, обладающие атропиноподобными свойствами.
Платифиллин уступает аналогичному М-холинолитическому действию атропина, но отличается выраженным ганглиоблокирующим влиянием и проявляет миотропный эффект. Препарат проходит через ГЭБ, на ЦНС оказывает успокаивающее действие, угнетает функции сосудодвигательного центра. Платифиллин менее токсичен, чем атропин, его применяют в качестве спазмолитического и холинолитического средства при язвенной болезни желудка и 12-перстной кишки. Выпускается 0,2% р-р в амп. по 1 мл, вводят подкожно 2 мг/мл платифиллина гидротартрата. Применяется 0,5% р-р по 10-15 кап. д/приема внутрь 2-3 раза в сут.; суппоз. - по 10 мг 2 раза в сутки и в микроклизмах 20 кап. 0,5-1% раствор - 2-3 раза в сут.
√ При применении препаратов «группы атропина» может возникнуть ряд нежелательных эффектов: сухость во рту (в носу, кожи), тахикардия, преходящее нарушение аккомодации, задержка мочи, у пожилых снижение памяти (30%). При резкой отмене возможно появление синдрома отмены. К неселективным холинолитикам быстро развивается привыкание, после чего их фармакологическое действие снижается.
Введение избирательных М1-холиноблокаторов реабилитировало использование холиноблокаторов в терапевтической практике лечения кислотозависимых заболеваний (гастритов, дуоденитов, гиперацидных состояний, язвы желудка и 12-перстной кишки). К селективным М1-холиноблокаторам относится препарат Пирензепин (гастроцепин). Пирензепин избирательно блокирует М1-холинорецепторы энтерохромаффинных и G -клеток, расположенных в стенке желудка. Снижает секрецию соляной кислоты на 50%, угнетает выработку пепсина и снижает его активность. Препарат оказывает гастропротекторное действие, улучшает кровоток в слизистой желудка за счет расширения кровеносных сосудов, стимулирует желудочное слизеобразование и повышает устойчивость клеток слизистой оболочки желудка к повреждению, в небольшой степени снижает секрецию слюнных желез. Побочные эффекты у Пирензепина проявляются реже, чем у неселективных холиноблокаторов, т.к. он не влияет на рецепторы сердца (М2) и гладкую мускулатуру (М3). Выпускается в тб. по 25 мг, 50 мг; 10 мг сухого препарата в амп. по 2 мл с растворителем. При тяжелых формах язвенной болезни вводят в/в 10 мг каждые 8-12 ч.
√ Ганглиоблокатор - Пентамин (азаметония бромид), хотя и обладает противоязвенным эффектом, но в гастроэнтерологической практике не используется, т.к. появились препараты избирательного действия, обладающие меньшими побочными эффектами.
Синтетический аналог простагландина Е1 - мизопростол (Сайтотек) применяют для лечения эрозивно-язвенных поражений желудка и двенадцатиперстной кишки, возникших в результате приема лекарственных средств, обладающих ульцерогенным действием (например, НПВС, ГКС). Этот препарат оказывает дозозависимое угнетающее влияние на базальную и стимулированную секрецию соляной кислоты, не влияя на концентрацию гастрина. Защищает слизистую оболочку ЖКТ от воздействия разнообразных раздражителей, проявляет цитопротекторное действие. Предупреждает образование язв в ЖКТ, стимулирует секрецию слизи и гидрокарбонатов, усиливает региональное кровообращение. При его применении существенно уменьшается риск язвенных кровотечений. Противопоказания: беременность. Побочные эффекты: головная боль, схваткообразные боли в животе, тошнота, диарея (11-40%), кровянистые выделения из влагалища, аллергические реакции. Выпускается в таблетках по 200 мкг (0,0002 г), применяют 3 раза в сут. после еды и на ночь в течение всего периода лечения НПВС. У большинства больных при применении мизопростола без отмены НПВС позволяет добиться заживления эрозивно-язвенных поражений. Мизопростол 200 мкг + диклофенак натрия 50 мг или 75 мг (НПВС) выпускается в комбинированных таблетках с фиксированными дозами под ТН «Артротек».
Для лечения кислотозависимых заболеваний и купирования болей используют также средства, защищающие слизистую оболочку желудка и 12-перстной кишки от механических и химических повреждений, - гастропротекторы и антихеликобактерные ЛС, но об этом в следующих номерах.
Место холинолитиков в купировании абдоминальной боли при функциональных расстройствах желудочно-кишечного тракта
Рассматриваются возможности применения различных холинолитиков, включая гиосцина бутилбромид (Бускопан), для лечения хронической абдоминальной боли при функциональных расстройствах пищеварительного тракта. Подчеркивается, что препарат Бускопан с доказанным профилем эффективности и безопасности показан пациентам с функциональными гастроинтестинальными расстройствами, сопровождающимися спазмом гладких мышц, у которых он оказывает выраженное спазмолитическое действие на первом этапе сокращения мышечного волокна, купирует абдоминальную боль, снижает секрецию пищеварительных желез, не оказывает центрального антихолинергического действия и хорошо переносится при курсовом приеме.
Ключевые слова: функциональные расстройства, желудочно-кишечный тракт, хроническая абдоминальная боль, холинолитики, гиосцина бутилбромид
The article discusses the potentials for use of different cholinolytics, including hyoscine butylbromide (Buscopan), for the treatment of chronic abdominal pain in functional gastrointestinal disorders. It is emphasized that the Buscopan with proven efficacy and safety profile is indicated for patients with functional gastrointestinal disorders, accompanied by smooth muscle spasms; Buscopan has a pronounced antispasmodic effect at the first stage of contraction of muscle fiber, relieves abdominal pain, reduces the secretion of digestive glands, does not have central anticholinergic action and is well tolerated during long-term use.
Key words: functional disorders, gastrointestinal tract, chronic abdominal pain, cholinolytics, hyoscine butylbromide
В гастроэнтерологии и абдоминальной хирургии хроническая абдоминальная боль (ХАБ) является одной из основных проблем как с диагностической, так и с лечебной точки зрения. С ней ежедневно сталкиваются врачи многих специальностей, в первую очередь участковые терапевты и врачи скорой помощи. ХАБ в большинстве случаев является основным симптомом гастроэнтерологического заболевания.
Причины возникновения ХАБ многочисленны, а механизмы разнообразны. Вместе с тем основные характеристики боли разной этиологии (интенсивность, локализация, время возникновения, длительность и др.) не имеют строгой специфичности и часто схожи, что может приводить к диагностическим ошибкам и неправильному лечению.
Естественно, что при боли любого генеза традиционно используют анальгезирующие препараты разных групп, в т. ч. наркотические и ненаркотические (трамадол, нестероидные противовоспалительные средства, парацетамол, метамизол натрия и др.). Но, если при болевом синдроме неабдоминального происхождения применение анальгетиков полностью оправданно, при ХАБ их назначение имеет серьезные ограничения и противопоказания. С одной стороны, быстрое купирование боли безусловно является позитивным моментом и способствует улучшению самочувствия больного. С другой стороны, применение анальгетиков при ХАБ часто не оправданно, т. к. назначается врачом только с позиции интенсивности боли без учета механизмов ее возникновения, а часто и без понимания механизма действия лекарственных препаратов. Часто назначение анальгетиков маскирует истинные причины ХАБ, подменяя базисное лечение основного заболевания, вызывающего боль, что способствует его прогрессированию. Кроме того, в ряде случаев необоснованное или неконтролируемое применение анальгетиков ведет к полипрагмазии, лекарственным взаимодействиям и осложняет течение заболевания.
Для успешного воздействия на ХАБ необходимо оценивать болевой синдром с разных позиций. С нашей точки зрения, должны учитываться не только топография, интенсивность боли и другие ее характеристики, но и доминирующий механизм (или механизмы) ее формирования. Абдоминальная боль может быть острой, что свидетельствует скорее всего о катастрофе в брюшной полости. ХАБ может быть органической (воспаление, деструкция) и/или функциональной. В случае органического заболевания при правильно построенной эффективной патогенетической терапии боль купируется в результате базисного лечения и необходимость дополнительного назначения анальгезирующих средств, как правило, не возникает (язвенная болезнь, гастроэзофагеальная рефлюксная болезнь, хронический панкреатит, хронический холецистит, болезнь Крона). Однако рассмотрение ХАБ, обусловленной органическими гастроэнтерологическими заболеваниями, так же как и проблемы острой абдоминальной боли, не входит в задачу настоящей статьи.
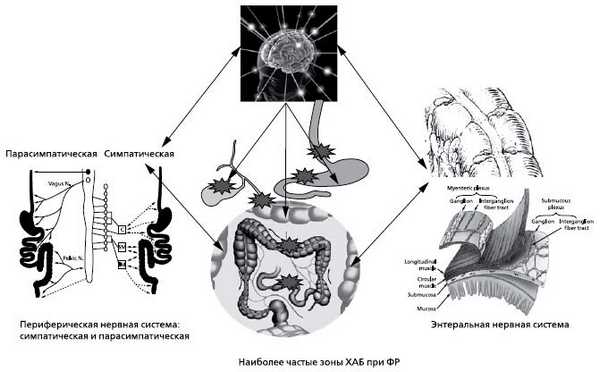
Рис. 1. Регуляторные взаимосвязи в ЖКТ
С нашей точки зрения, наибольшую сложность для врача представляет трактовка ХАБ функционального характера, т. е. боли, вызванной не органическими, а функциональными расстройствами (ФР) пищеварительной системы. Трудность в этих случаях заключается в том, что при обследовании не обнаруживается видимый органический или морфологический субстрат, вызывающий боль. Это определяет неправильную тактику ведения больных:
в лучшем случае их направляют к психотерапевту, в худшем они вообще остаются за пределами внимания врача.
| Именно этим больным чаще всего необоснованно назначают анальгетики, руководствуясь пониманием боли только как симптома - без учета ее механизмов. |
ФР принято называть симптомокомплексы со стороны различных органов пищеварительной системы, возникновение которых нельзя объяснить органическими причинами - воспалением, деструкцией и др. [1]. ФР широко распространены, особенно в промышленно развитых странах. Этими заболеваниями страдают предположительно 20-30 % населения земного шара. Среди больных, обращающихся в гастроэнтерологические кабинеты, от 30 до 50 % имеют симптомы различных ФР 3. В настоящее время ключом к пониманию и трактовке этой патологии является третий пересмотр положений о функциональных гастроинтестинальных расстройствах - Римские критерии III, которые указывают на следующие возможные причины и механизмы ФР: психосоциальные факторы, нарушения центральной, периферической и гуморальной регуляции основных функций желудочно-кишечного тракта (ЖКТ), нарушения моторики и висцеральная гиперчувствительность (гипералгезия) органов пищеварения, воспаление.
Ниже приведена классификация гастроинтестинальных ФР.
Функциональные гастроинтестинальные расстройства (Римские критерии III):
A. Пищеводные расстройства:
А1. Комок в горле.
А2. Регургитация, срыгивание.
А3. Функциональная боль за грудиной преимущественно пищеводного генеза *.
А4. Функциональное жжение за грудиной.
А5. Функциональная дисфагия.
А6. Неспецифические (неопределенные) пищеводные дисфункции.
B. Гастродуоденальные расстройства (функциональная диспепсия, аэрофагия, функциональная тошнота и рвота, пост-прандиальный дистресс синдром, эпигастральный болевой синдром *).
C. Кишечные расстройства:
C1. Синдром раздраженного кишечника (СРК) *.
C2. Функциональное вздутие живота.
C3. Функциональный запор.
C4. Функциональная диарея.
C5. Неспецифические (неопределенные) функциональные расстройства кишечника *.
D. Функциональная абдоминальная боль:
D1. Синдром функциональной абдоминальной боли *.
D2. Неспецифическая (неопределенная) абдоминальная боль *.
E. Билиарные расстройства:
Е1. Дисфункция желчного пузыря *.
Е2. Дисфункция сфинктера Одди (билиарная, панкреатическая) *.
F. Аноректальные расстройства.
G. Функциональные расстройства у детей *.
* ФР, чаще всего сопровождающиеся болью.
Патогенез ФР обычно обусловлен нарушением взаимодействий между больным органом-мишенью и регуляторными системами, т. к. любой висцеральный орган и весь ЖКТ в целом находятся под контролем многочисленных регулирующих влияний (рис. 1) 6. Функциональная патология вызвана нарушением координации на любом из указанных на рис. 1 уровней и всей системы в целом. Взаимозависимость центральных и всех периферических (симпатическая, парасимпатическая и энтеральная системы) влияний приводит не только к непосредственному нарушению функций ЖКТ, но и к различным нейропсихическим отклонениям.
В конечном итоге в основе всех ФР лежат нарушения моторной функции пищеварительной системы, обусловленные несостоятельностью регуляторных взаимоотношений на оси мозг-ЖКТ. В патологических взаимодействиях немаловажную роль играет нарушение баланса нейротрансмиттеров и регуляторных пептидов (ацетил-холин, субстанция Р, холецистокинин, мотилин, серотонин, нейротензин, норадреналин, энкефалины и эндорфины, вазоактивный интестинальный пептид, оксид азота), контролирующих основные кишечные функции [6].
Большая часть ФР из приведенного выше перечня сопровождается ХАБ соответствующей локализации. Самым распространенным и наиболее изученным среди ФР является синдром раздраженного кишечника (СРК). В соответствии с Римскими критериями СРК определяется как рецидивирующая абдоминальная боль (или дискомфорт), уменьшающаяся после дефекации и ассоциированная с изменением частоты и формы стула, возникающая с частотой хотя бы 3 раза в месяц в течение последних 3 месяцев. В зависимости от интенсивности основных симптомов или их комбинации выделяют четыре клинических варианта СРК:
- с преобладанием запоров;
- с преобладанием диареи;
- смешанный вариант (наличие запора и диареи в сравнимых пропорциях);
- неопределенный вариант.
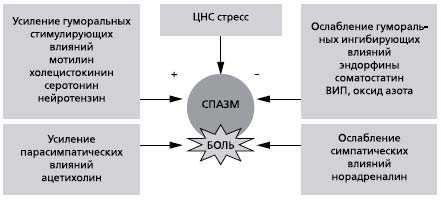
Рис. 2. Механизмы развития гладкомышечного спазма ЖКТ
Рис. 3. Возможные пути коррекции гладкомышечного спазма ЖКТ и боли
Для ФР, прежде всего для СРК с синдромом ХАБ, кроме моторных весьма типичны сенсорные нарушения, характеризующиеся висцеральной гиперчувствительностью (гипералгезией), т. е. изменением чувствительности рецепторного аппарата к различным раздражителям, что приводит к снижению болевого порога. В развитии гиперчувствительности участвуют те же механизмы, что и в нарушении моторики, причем в реализации болевых ощущений принимают участие как центральные, так и периферические болевые рецепторы. Полагают, что наибольшую роль в развитии гипералгезии играют серотонин и серотониновые рецепторы разных типов, холецистокинин и лиганды опиатных рецепторов (энкефалины и эндорфины) 9.
Абдоминальная боль без нарушения кишечных функций также выделяется в отдельную категорию и встречается как самостоятельный синдром приблизительно в 2-5 % случаев (пункт D классификации) [1].
| Существенная роль среди причин ХАБ принадлежит билиарным дисфункциям со стороны желчного пузыря или сфинктера Одди (пункт Е классификации) [3]. |
| В основе ФР сфинктера Одди лежат спастические сокращения гладкой мускулатуры сфинктерного аппарата. В соответствии с Римскими критериями III выделяют билиарные и панкреатические расстройства сфинктера Одди. |
Нарушения моторики при разных ФР также могут протекать по типу гипотонии и атонии. В этих случаях боль обусловлена не спастическим компонентом, а растяжением стенок полого органа с повышением внутрипросветного давления (гипотония желчного пузыря, гастростаз, дуоденостаз). В ряде случаев изменения имеют смешанный характер. Двигательные нарушения со стороны ЖКТ часто сопутствуют органическим заболеваниям и вносят дополнительный вклад в основные механизмы ХАБ при них (например, дуоденоспазм при хроническом панкреатите, язвенной болезни, калькулезном холецистите). В таких случаях они не рассматриваются как самостоятельная патология и не выносятся в диагноз, но должны быть обязательно учтены при назначении лечения.
Таблица 1. Механизмы действия спазмолитических препаратов
Поскольку гладкомышечный спазм является одной из основных составляющих боли, для снижения сократительной активности гладкой мускулатуры, устранения спазма и восстановления нормального транзита применяют релаксанты гладкой мускулатуры ЖКТ [10, 11].
| На настоящий момент препаратом выбора снятия спазма и купирования боли при ФР остаются спазмолитики. Сократительная активность гладких мышц в норме происходит поэтапно. Первый этап инициируется парасимпатической нервной системой и стимуляцией ацетилхолином М-холинорецепторов на клеточной мембране миоцита, вследствие чего открываются натриевые каналы, ионы натрия проникают в клетку и вызывают деполяризацию клеточной мембраны. |
В основном спазмолитики воздействуют на конечный этап формирования гиперкинезии на клеточном уровне независимо от ее локализации причины и механизма.
| При этом существует несколько групп спазмолитиков, различающихся по механизму действия: блокирующие холинорецептор, блокирующие натриевые каналы, блокирующие кальциевые каналы и блокаторы фосфодиэстеразы-4 (ФДЭ-4), ингибирующие поступление кальция в цитоплазму миоцита из внутриклеточных депо. |
Проведенный мета-анализ показал, что, например, при СРК все спазмолитики характеризуются достаточно высокой эффективностью и сравнимой частотой побочных эффектов [11]. Однако каждый из этих препаратов имеет свои особенности и преимущества, позволяющие предпочитать тот или иной из них в разных клинических ситуациях.
| Как было сказано выше, М-холино-рецептор является первой структурой, на которую нужно воздействовать, чтобы заблокировать поступление Са 2+ в клетку и препятствовать соединению актина и миозина, т. е. вызвать релаксацию гладкой мышцы. |
Таблица 2. Мускариновые рецепторы и их функции
| В настоящее время идентифицировано пять типов мускариновых рецепторов (табл. 2) [12]. С учетом высокой концентрации М3-холинорецепторов на мембранах гладкомышечных клеток и железистого аппарата ЖКТ можно ожидать, что М3-холиноблокаторы (гиосцина бутилбромид) будут обладать выраженным действием в отношении болевого синдрома [13]. |
Действие Бускопана опосредуется в основном М3-холинорецепторами, причем он является препаратом направленного действия, тропным к гладкой мускулатуре внутренних органов - ЖКТ, желчевыводящих и мочевыводящих путей.
- колики (желчная, кишечная, почечная);
- СРК (любой клинический вариант);
- билиарные дисфункции желчного пузыря и сфинктера Одди;
- пилороспазм, дуоденоспазм;
- хронический панкреатит;
- неязвенная диспепсия.
Рис 4. Регуляция гладкомышечных сокращений ЖКТ и точки приложения гиосцина бутилбромида (Бускопана)
ЭНС -энтеральная нервная система, АЦ-ацетилхолин, HP - никотиновый холинорецептор, НОР - норадреналин, МЗР- мускариновый рецептор 3-го типа, АР - адренорецептор, БС - Бускопан
| В 2009 г. был опубликован cистематический обзор с рекомендациями по использованию спазмолитиков при СРК (American College of Gastroenterology), в котором спазмолитики, в т. ч. гиосцина бутилбромид, рассматриваются как эффективные средства быстрого, кратковременного купирования боли. |
Все спазмолитики при функциональной ХАБ применяются курсами по 3-4 недели [21]. Именно при такой продолжительности лечения не только купируется боль, но и обеспечивается восстановление нормального пассажа кишечного (или билиарного) содержимого.
СРЕДСТВА, ПОНИЖАЮЩИЕ СЕКРЕЦИЮ СОЛЯНОЙ КИСЛОТЫ (Ч. 1)
Средства, понижающие секрецию соляной кислоты в париетальных (обкладочных) клетках желудка, называются антисекреторными.
Активность париетальных клеток, вырабатывающих соляную кислоту, контролируется рядом биологически активных веществ. Важное место среди них занимают ацетилхолин, гистамин, гастрин.
На базолатеральной мембране клетки локализованы рецепторы данных медиаторов: М3-холинорецепторы, Н2-гистаминорецепторы и холецистокининовые ССКв-рецепторы, стимуляция которых приводит к усилению желудочной секреции.
Существуют три фазы запуска секреции соляной кислоты. Начальная фаза — "мозговая", активируется условно-рефлекторно при раздражении дистантных рецепторов, возбуждаемых не столько мыслями о еде, раздражителями, формирующими аппетит, сколько видом, запахом и вкусом пищи. Импульсы, возникающие в центральной нервной системе (ЦНС), через холинергические волокна блуждающих нервов (парасимпатического отдела) достигают желудка. Нейронами выделяется медиатор ацетилхолин, действующий на париетальные клетки не только прямо, но и опосредованно.
Прямой путь действия ацетилхолина осуществляется за счет взаимодействия медиатора с М3-холинорецепторами на базолатеральной мембране гландулоцитов и стимуляцией энтерохромаффиноподобных клеток желудка. Энтерохромаффиноподобные клетки дна желудка являются источником гистамина.
Непрямой путь действия ацетилхолина связан с воздействием на специализированные клетки слизистой желудка, которые вырабатывают гастрин и гистамин. В результате паракринные клетки, локализованные в основном в пилорической части желудка, выделяют гистамин, а в антральном отделе G-клетками желудка выделяется гастрин. Гистаминпродуцирующие клетки находятся в фундальной части желудка. Рецепторы для гастрина на гистаминпродуцирующих и обкладочных клетках. При действии гастрина повышается активность декарбоксилазы гистидина, превращающей его в гистамин.
Вторая фаза — "нейрогуморальная", начинается при попадании пищи в желудок. Растяжение желудка усиливает выделение гистамина и гастрина. Секреция гистамина стимулируется кальцием (Са 2+ ), внутриклеточная концентрация которого повышается и увеличивается образование цАМФ. Ключевую роль в регуляции секреции соляной кислоты играет гистамин, представляющий собой паракринный фактор. Гистамин выделяется в межклеточную жидкость, действует местно и оказывает влияние на функции расположенных вблизи него клеток. Активация кальциевых каналов приводит к увеличению продукции кислоты протонной помпой. Энергозависимый ионный насос переносит ион водорода в просвет желудочной железы на внешнюю сторону секреторной цитоплазматической мембраны, а ион калия устремляется в париетальную клетку.
Фермент Н + /К + -аденозинтрифосфатаза (Н + /К + -АТФаза — протонный насос) отвечает за секрецию водородных ионов в апикальной секреторной мембране париетальных клеток слизистой оболочки желудка. На перенос ионов хлора влияет как градиент концентрации этих ионов между плазмой крови и желудочным соком, так и разность электрических зарядов по обе стороны слизистой оболочки желудка. Выход ионов водорода (Н + ) и хлора (Cl¯) в полость желудка образует соляную кислоту (HCl).
Третья фаза — "кишечная", происходит при попадании пищи в 12-перстную кишку, что вызывает высвобождение холецистокинина из поджелудочной железы. Холецистокинин приостанавливает движущую активность желудка, сокращает привратник желудка и блокируют секрецию соляной кислоты.
Повышенная секреция желудочного сока может привести к повреждению стенки желудка, возникновению пептических язв, что служит причиной развития язвенной болезни желудка или 12-перстной кишки, гиперацидного гастрита, рефлюкс-эзофагита и других заболеваний. Раздражение уже имеющихся язв вызывает спазм мышц желудка и болевой синдром.
К препаратам, понижающим секреторную функцию желудка и уменьшающим выработку соляной кислоты, относят холиноблокаторы, гистаминоблокаторы, синтетические простагландины и ингибиторы протонной помпы (протонного насоса).
Блокаторы холинорецепторов подразделяются на:
- селективные М1-холиноблокаторы — Пирензепин (Гастроцепин);
- неселективные М1,2,3-холиноблокаторы — Атропин, Платифиллин и комбинированный препарат белладонны (красавки) — Бесалол, состоящий из экстракта листьев белладонны и фенилсалицилата;
- ганглиоблокаторы, блокаторы Мn-холинорецепторов ганглиев вегетативной нервной системы — Азаметония бромид.
М-холиноблокаторы растительного происхождения: атропин, платифиллин и препараты красавки, относятся к препаратам неизбирательного типа действия. М-холинолитики являются одними из давно используемых препаратов для снижения секреции желудка. Однако глубокой блокады секреции при их введении добиться не удается, поэтому их назначают в качестве дополнения к основному лечению антацидами и диетами. Кроме того, препараты группы атропина имеют ряд нежелательных эффектов: сухость во рту, тахикардия, нарушение аккомодации. Не имеющий такого количества недостатков платифиллин менее эффективен. Холиноблокаторы рациональнее применять перед сном с целью воздействия на ночную секрецию соляной кислоты, которая особенно усиливается при язвенной болезни.
Бесалол (Besalol) — комбинированный препарат, содержащий экстракт красавки и фенилсалицилат. Экстракт красавки, блокируя М-холинорецепторы, снижает секрецию слюнных и бронхиальных желез, а также желез желудка, расслабляет тонус гладкомышечных органов. Фенилсалицилат не распадается в кислой среде, а расщепляется в щелочной среде тонкого кишечника на фенол и салициловую кислоту. На слизистую оболочку желудка препарат не оказывает раздражающего действия, не вызывает дисбактериоза. Образовавшаяся салициловая кислота оказывает анальгезирующее, жаропонижающее и противовоспалительное действие.
Действующие вещества препарата оказывают не только холиноблокирующее, антисекреторное, противовоспалительное и антисептическое действие, но и проявляют спазмолитический и болеутоляющий эффекты.
Препарат применяется при легких формах заболеваний для лечения ЖКТ (энтерит, колит, энтероколит), а также мочевыводящих путей (цистит, пиелит, пиелонефрит).
Азаметония бромид — ганглиоблокатор, хотя и обладает антисекреторным эффектом, но в медицинской практике с этой целью не используется, т.к. существуют препараты избирательного действия, обладающие меньшими побочными эффектами.
Пирензепин (Pirenzepine)/Гастроцетин является наиболее эффективным селективным препаратом среди М-холинолитиков. Форма выпуска: табл. 0,025 мг; 10 мг амп. с растворителем по 2 мл. Препарат избирательно блокирует М1-холинорецепторы на уровне интрамуральных ганглиев и выключает стимулирующее влияние блуждающего нерва на желудочную секрецию.
При применении препарата улучшается микроциркуляция слизистой желудка за счет расширения кровеносных сосудов, подавляется интрагастральный протеолиз (процесс ферментативного разложения белков), стимулируется желудочное слизеобразование, повышается устойчивость клеток слизистой оболочки желудка к повреждению, оказывает тем самым гастропротективное и противоязвенное действие. Максимальная концентрация в плазме крови создается через 3-4 часа. В небольшой степени Пирензепин снижает секрецию слюнных желез, что проявляется сухостью во рту. Побочные эффекты у пирензепина проявляются реже, чем у неселективных холиноблокаторов, т.к. он не влияет на рецепторы миокарда (М2-холинорецепторы) и гладкой мускулатуры (М3-холинорецепторы).
Препарат не проходит ГЭБ и плаценту, поэтому его можно назначать кормящим матерям. Противопоказан в первом триместре беременности. С осторожностью используют у пациентов с глаукомой и гипертрофией предстательной железы. При быстром субъективном улучшении не следует прекращать прием из-за возможного ухудшения состояния. При в/в введении необходимо следить за состоянием сердечно-сосудистой системы. Однако по кислотоблокирующим свойствам пирензепин сильно проигрывает не только ингибиторам протонного насоса, но и Н2-гистаминоблокаторам.
БЛОКАТОРЫ Н2-ГИСТАМИНОВЫХ РЕЦЕПТОРОВ
Механизм действия гистамина состоит в стимулировании гистаминовых рецепторов клеток различных органов. Различают два вида гистаминовых рецепторов: Н1 и Н2 (от первой буквы Histaminum). Возбуждение Н1-гистаминовых рецепторов приводит к сокращению мышц бронхов, желудочно-кишечного тракта, матки, расширению мелких кровеносных сосудов. Препараты, блокирующие Н1-гистаминорецепторы, применяются в медицинской практике в качестве антигистаминных, противоаллергических средств. При возбуждении Н2-гистаминовых рецепторов наблюдается усиление секреции желудочного сока, а также повышается его кислотность. Н2-гистаминовые рецепторы локализуются в железах желудка, в париетальных клетках. Считают, что при язвенной болезни желудка и гиперацидном гастрите (повышенной кислотности) активность Н2-гистаминовых рецепторов резко повышена. Гистаминоблокаторы блокируют Н2-гистаминовые рецепторы и тем самым подавляют черезмерную секрецию желудочного сока и уменьшают его кислотность, что благоприятно сказывается при лечении кислотозависимых заболеваний. Данные препараты вызывают «синдром рикошета», их нельзя резко отменять из-за резкого усиления выработки соляной кислоты. Для лечения хеликобактерной инфекции применять препараты не рекомендуется.
Блокаторы Н2-гистаминовых рецепторов различают по поколениям:
- первое поколение — Циметидин (Нейронорм) — в настоящее время не выпускается и не применяется;
- второе поколение — Ранитидин (ТН "Зантак", табл. 150 мг, 300 мг, табл. шип. 150 мг/300 мг; ТН "Ацилок", табл. 150 мг, табл. 300 мг, р-р д/инъек. 25 мг/мл, амп. 2 мл для в/м и в/в введ.; ТН "Ранисан", табл. 75 мг/150 мг);
- третье поколение — Фамотидин (ТН "Квамател", табл. 20 мг, 40 мг, пор. лиофилиз. 20 мг д/приг. р-ра; ТН "Фамосан", табл. 20 мг, 40 мг).
Ранитидин (Ranitidinum) — подавляет секрецию желудочного сока на 70%, обладает длительным действием (более 12 часов), поэтому обычная дозировка — 1 табл. (0,150) применяется 2 раза в день, таблетки по 300 мг — 1 раз на ночь. При применении препарата уменьшается объем и кислотность желудочного сока. Максимальная концентрация достигается через 2 часа. Препарат проходит через гистогематические и плацентарный барьеры, плохо ГЭБ. Определяется в грудном молоке. Период полувыведения составляет 2-3 часа.
Важно! Основными нежелательными эффектами препарата являются аллергические реакции (в виде покраснения и зуда), головокружения, сухость во рту.
В детском возрасте разрешен к применению с 12 лет, для лечения пептической язвы используют 2-4 мг/кг 2 раза в сутки. При применении препарат может вступать в многочисленные реакции лекарственного взаимодействия, повышая концентрацию в крови и усиливая токсичность других лекарств.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) сообщило о выявлении потенциального канцерогена в препарате "Ранитидин". Дискутируется вопрос об отзыве препарата с фармацевтического рынка из-за содержания в нем канцерогенного вещества N-нитрозодиметиламина (NDMA), который попадает в препарат из субстанции некоторых компаний-производителей. Однако последними исследованиями были выявлены низкие уровни NDMA, и в настоящий момент проводится оценка риска для пациентов.
Фамотидин (Famotidinum) оказался более эффективным. Препараты третьего поколения отличаются способностью блокировать желудочную секрецию до 80%, подавляют базальную и стимулированную гистамином, гастрином и ацетилхолином продукцию соляной кислоты. Одновременно с увеличением рН снижается активность пепсина. После приема внутрь быстро абсорбируется из ЖКТ. Максимальная концентрация в плазме крови достигается в течение 3 часов. Метаболизируется в печени, слабо ингибирует оксидазную систему цитохрома Р 450. Т½ составляет 4 часа. Элиминация в основном происходит через почки, 40% препарата выводятся с мочой в неизменном виде. Продолжительность действия препарата при однократном приеме зависит от дозы и составляет от 12 до 24 часов. Риск развития лекарственного взаимодействия значительно ниже, чем у Ранитидина.
Препарат отпускается по рецепту!
Важно! У препарата побочные эффекты выражены слабо и крайне редки. Он противопоказан при гиперчувствительности, во время беременности и кормлении грудью. Во время лечения препаратом могут возникать сухость во рту и кожи, потеря аппетита, сонливость, повышенная утомляемость, головная боль, мышечные боли, аллергические реакции. Детям назначать препарат не рекомендуется, с осторожностью применяют его при нарушениях функции печени. В период лечения необходимо воздержаться от вождения автотранспортом и других занятий, требующих повышенной концентрации внимания и быстроты реакции.
СИНТЕТИЧЕСКИЕ АНАЛОГИ ПРОСТАГЛАНДИНОВ
Мизопростол (Misoprostolum) — ТН "Сайтотек", табл. 200 мкг (0,2 мг) — применяют для лечения эрозивно-язвенных поражений желудка и двенадцатиперстной кишки, возникших в результате приема лекарственных средств, обладающих ульцерогенным действием (например, НПВС, ГКС). Этот препарат оказывает угнетающее влияние на секрецию соляной кислоты, защищает слизистую оболочку ЖКТ от воздействия разнообразных раздражителей, оказывая при этом цитопротекторное действие, стимулирует секрецию слизи и гидрокарбонатов, усиливает кровоток и предупреждает образование язв в ЖКТ.
Важно! Препарат противопоказан при беременности. Побочные эффекты: головная боль, схваткообразные боли в животе, тошнота, диарея, маточные кровотечения (более подробно об этом препарате мы расскажем в статье об гастропротекторах).
Читайте также:
- Фиброз поджелудочной железы
- Причины и диагностика гранулематоза Вегенера среднего уха
- Кровоизлияние в стекловидное тело: диагностика, лечение
- Случай лечения хронического ревматоидного артрита методом гомеосиниатрии
- Костно-мышечная система при алкоголизме
