Кровоизлияние в стекловидное тело: диагностика, лечение
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
При кровоизлиянии в стекловидное тело продукты распада форменных элементов крови (как гемоглобин и гемосидерин) оказывают на сетчатку токсическое воздействие. В результате кровоизлияния нарушается прозрачность стекловидного тела, внутри него происходят структурные изменения (образуются нити и тяжи, а на поздних этапах - спайки), которые при отсутствии лечения могут стать причиной появления проблем со зрением.
Стоимость лечения
Стоимость лечения кровоизлияний в стекловидное тело определяется объемом применяемых терапевтических и хирургических методов, применением общего наркоза и т.д. Стоимость первичного осмотра (комплексная услуга медицинских стандартов) составляет 3 500 руб., расширенного комплексного осмотра с использованием дополнительных методов исследования - 5 500 руб., витрэктомии - от 25 000 руб.
Симптомы гемофтальма
Проявления гемофтальма зависят от количества попавшей в полость глаза крови. Так, при незначительных кровоизлияниях пациент может жаловаться на появление плавающих точек («ниток», «червяков» и т.п.), ухудшение зрения, затуманивание зрения. Чем больший объем крови изливается в полость глаза, тем более выраженным будет снижение зрения, вплоть до светоощущения.
Косвенным признаком развившегося гемофтальма является некоторое улучшение самочувствия больного в утренние часы.
Видео нашего врача о заболевании

Диагностика
Осмотр больного с подозрением на кровоизлияние в полость глаза включает тщательный сбор анамнеза, наружный осмотр, обследование внутренних структур глаза, специальные методы исследования.
Во время опроса врач выясняет, когда и при каких обстоятельствах появились жалобы, как они менялись с течением времени, какие препараты пациент принимал до обращения к врачу.
Диагностическое обследование глаз включает наружный осмотр, определение остроты зрения, офтальмоскопию, осмотр с помощью щелевой лампы, при необходимости - дополнительные методы исследования (ультразвуковое В-сканирование, оптическую когерентную томографию - ОКТ).
Лечение гемофтальма
В случаях кровоизлияния, необходимо выявить их источник и остановить кровотечение, далее - применяют хирургическое лечение (витреоэктомия), с помощью которого удаляют кровь из полости глаза и делают профилактику грубых рубцовых изменений стекловидного тела.
Преимущества лечения гемофтальма в МГК
Оснащенность Московской Глазной Клиники позволяет провести тщательное обследование глаз с использованием современной аппаратуры. Диагностическая техника ведущих медицинских производителей позволяет выявить даже минимальные изменения и исключает ошибки.
Лечение пациентов с гемофтальмом возможно как амбулаторно (в условиях дневного стационара), так и после госпитализации в собственный стационар. Клиника работает семь дней в неделю, без выходных, с 9 до 21 часа.
В Московской Глазной Клинике прием ведут врачи-офтальмологи, имеющие от 7 до 39 лет практического опыта. Хирургическое лечение кровоизлияний в полость глаза - специализация витреоретинального хирурга, к.м.н. Ильюхина Олега Евгеньевича. Доктор Ильюхин неоднократно проходил специализацию в ведущих зарубежных (Австрии, Франции, Индии) и отечественных офтальмологических центрах, им успешно выполнено более 5000 сложных операций на сетчатке, хрусталике и стекловидном теле. В клинике также оперирует главный врач, хирург высшей категории Фоменко Наталия Ивановна. Наталия Ивановна имеет большой теоретический и практический опыт, более 12000 успешных операций разной категории сложности.
Гемофтальм - симптомы и лечение
Что такое гемофтальм? Причины возникновения, диагностику и методы лечения разберем в статье доктора Котельникова Сергея Валерьевича, офтальмолога со стажем в 14 лет.
Над статьей доктора Котельникова Сергея Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Гемофтальм — это проникновение крови в стекловидное тело или окружающие него пространства. Связано с повреждением сосудистой оболочки глаза, разрывом сетчатки или её новых неполноценных сосудов. Проявляется резким снижением зрения и появлением чёрной пелены перед глазом.
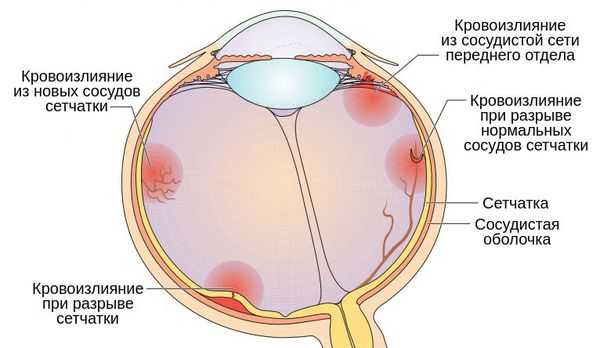
Гемофтальм возникает как осложнение основного заболевания, например диабетической ретинопатии, сосудистого тромбоза или миопии высокой степени. Другими причинами патологии могут стать: ушиб глаза, повреждение головного мозга, внутримозговое кровоизлияние, разрыв артериальной макроаневризмы сетчатки или офтальмологические операции (иридэктомия, трабекулэктомия и др.). В редких случаях гемофтальм развивается на фоне кавернозной гемангиомы сетчатки, меланомы или метастазов в сосудистую оболочку глаза [11] .
По наблюдениям шведских офтальмологов, частота гемофтальма составляет 7 случаев на 100 000 людей ежегодно. С возрастом заболеваемость увеличивается [11] .
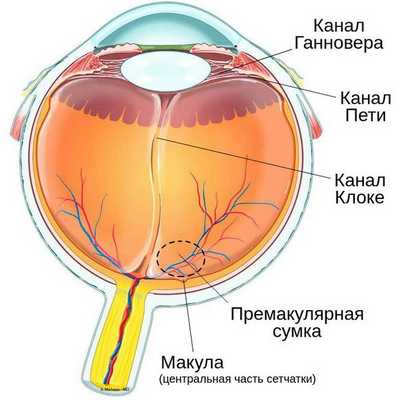
К потенциальным пространствам, в которые может проникнуть кровь, относят канал Пети, канал Ганновера, канал Клоке и премакулярную сумку. Эти пространства заполнены внутриглазной жидкостью. Анатомы не считают их частью стекловидного тела, однако кровоизлияние в эти области функционально рассматривается как гемофтальм. Точно так же относятся и к кровоизлиянию в пространство между отслоившимся стекловидным телом и сетчаткой [1] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Пациенты с гемофтальмом часто жалуются на мутность, облачность зрения, паутину или плавающие мушки перед глазами, визуальный туман, светобоязнь. При небольшом кровоизлиянии возникают множественные "мушки", при умеренном — тёмные полосы. Плотное кровоизлияние значительно ухудшает зрение вплоть до нарушения световосприятия.

Боль для гемофтальма не характерна. Исключение составляет кровоизлияние при травме, неоваскулярной глаукоме (связанной с появлением новых неполноценных сосудов) или тяжёлой острой глазной гипертензии (когда внутриглазное давлении поднимается выше 40 мм рт. ст.).
Возникающие вспышки могут свидетельствовать об отслойке задней части стекловидного тела, отслойке или разрыве сетчатки [11] .
Патогенез гемофтальма
На долю стекловидного тела приходится 80 % от объёма всего глазного яблока. На 99 % оно состоит из воды и на 1 % — из коллагена, гиалуроновой кислоты и таких растворимых компонентов, как ионы, белки и микроэлементы. Эти компоненты составляют желатиновую, но прозрачную структуру.
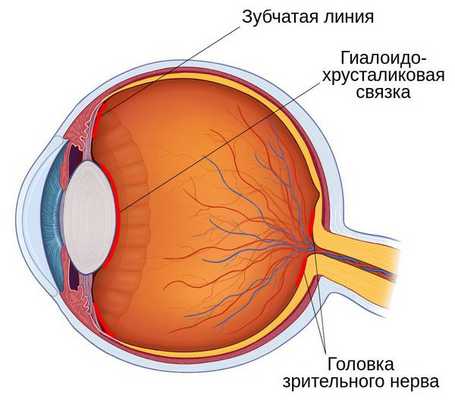
У стекловидного тела есть три сильных области прикрепления к окружающим отделам глаза:
- зубчатая линия — самое прочное место прикрепления;
- гиалоидохрусталиковая связка — находится между стекловидным телом и задней капсулой хрусталика;
- головка зрительного нерва — эта зона ослабевает с возрастом и легко отделяется от задней стенки стекловидного тела [13] .
Само по себе стекловидное тело неэластичное и бессосудистое, в отличие от сетчатки, с которой оно также тесно связано. Любое повреждение её сосудов может привести к кровоизлиянию в стекловидное тело. Однако кровь может проникнуть и из других внутриглазных структур.
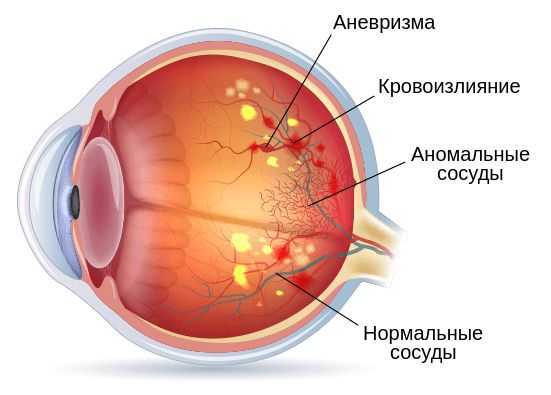
Кровоизлиянием в стекловидное тело осложняются различные виды ретинопатии: диабетическая, серповидноклеточная, ишемическая и ретинопатия недоношенных. Считается, что наиболее распространённым патогенезом кровотечений в этой группе расстройств является ишемия сетчатки, т. е. нарушение кровотока. Ишемия запускает процесс высвобождения белков, которые способствуют росту новых хрупких сосудов. Такой механизм поражения сетчатки характерен при диабете.
Помимо гемофтальма, у пациентов с серповидноклеточн ой ретинопатией может наблюдаться кровоизлияние в виде "лососевого пятна" — чёрной пигментации на сетчатке. Он о возникает из-за выброса в стенку сосуда слипшихся серповидных эритроцитов после резкой закупорки артериол.
Другим наиболее частым патологическим механизмом развития гемофтальма является разрыв сосудов сетчатки. Такое нарушение вызывает либо разрыв самой сетчатки, либо отслоение заднего стекловидного тела.
Развитию гемофтальма может способствовать замедление свёртываемости крови, вызванное лейкозом. Само по себе нарушение процесса свёртывания крови или антикоагулянтная терапия, предупреждающая образование тромбов, не вызывают кровоизлияния в стекловидное тело, однако повреждение сосудов сетчатки от прямой или непрямой травмы часто сопровождается гемофтальмом.
Менее распространённый механизм гемофтальма — субретинальное кровотечение. В начале кровь накапливается под сетчаткой, после чего распространяется в полость стекловидного тела [2] .
Классификация и стадии развития гемофтальма
Различают следующие разновидности гемофтальма:
1. По размеру кровоизлияния:
- частичный — поражено менее 1/3 стекловидного тела;
- субтотальный — от 1/3 до 2/3;
- тотальный — свыше 2/3.

2. По расположению в глазном яблоке:
- задний — около сетчатки;
- срединный — в центре глазного яблока;
- передний — в передней части глаза;
- смешанный.
3. По расположению относительно стенок глазного яблока:
- пристеночный;
- центральный;
- пристеночно-центральный.
4. По плотности кровоизлияния:
- I степень — небольшое кровоизлияние, с момента которого прошло 1-5 часов;
- II степень — кровоизлияние, с момента которого прошло 5-10 часов, скрывает центр сетчатки, иногда вместе с периферией;
- III степень — значительное кровоизлияние, закрывающее экватор сетчатки;
- IV степень — плотное кровоизлияние, наблюдается стойкое снижение зрения [17] .

Кроме того, существует отдельная классификация гемофтальма по уровню плотности кровоизлияния. В рамках этой классификации он делится на три разновидности: низкой, средней и высокой плотности. Для точного определения разновидности гемофтальма необходимо провести ультразвуковое исследование глаза [3] .
Осложнения гемофтальма
У молодых людей с полностью сформированным стекловидным телом гемофтальм исчезает медленно, в отличие от пациентов с удалённым или растянутым стекловидным телом. В среднем скорость рассасывания скопивш ейся крови в сутки обычно достигает 1 % от первоначального объёма кровоизлияния. В более быстром темпе рассасывается кровь, которая находится за пределами стекловидного тела.
Осложнения развиваются, если скопившаяся кровь остаётся в стекловидном теле дольше года. Единственное исключение из этого правила — пролиферативная витреоретинопатия. Это осложнение возникает быстрее других [14] .
При пролиферативной витреоретинопатии образуются новые сосуды и прорастают в полость стекловидного тела. Эти изменения запускают процесс рубцевания с дальнейшим отслоением сетчатки, которое сопровождается резким снижением зрения.
К другим осложнениям гемофтальма относятся:
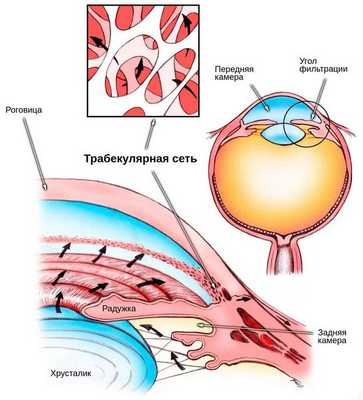
- Призрачная клеточная глаукома — разновидность вторичной глаукомы, развитие которой связано с призрачными клетками. Под клетками-призраками подразумеваются шарообразные жёсткие эритроциты цвета хаки, расположенные в старой гематоме. Внутри этих эритроцитов содержится разрушенный гемоглобин. Когда подобные клетки проникают в переднюю камеру глаза, из-за своей шарообразности и повышенной жёсткости они блокируют трабекулярную сеть, тем самым нарушая отток внутриглазной жидкости и повышая внутриглазное давление. Сопровождаются эти изменения снижением зрения. Появлению такого симптома может предшествовать гемофтальм, вызванный травмой [15] .
- Гемолитическая глаукома — ещё одна разновидность вторичной глаукомы. В этом случае трабекулярную сеть перекрывает несвязанный гемоглобин, гемоглобиновые макрофаги и остатки эритроцитов [4] . Это приводит к развитию глаукомы, повышению внутриглазного давления и последующему стойкому снижению зрения.
- Гемосидероз — серьёзное осложнение, спровоцированное токсическим воздействием железа. Его соединения высвобождаются во время распада гемоглобина. Этот процесс может протекать как внутри клеток крови, так и внеклеточно, связываясь с белками стекловидного тела. Чрезмерное отложение этих соединений после рассасывания крови приводит к стойкому снижению зрения.
Снижение зрения на фоне гемосидероза связано с повреждением сетчатки. Механизм её поражения до конца не выяснен. Считается, что ущерб может быть вызван прямой или косвенной токсичностью железа. Его ионы проникают через вторичные лизосомы с выделением содержащихся в них ферментов, повреждая сетчатку. Железо также участвует в высвобождении митогенного фактора роста, способствующего делению клеток.
Диагностика гемофтальма
Чтобы выяснить причину гемофтальма, врач опрашивает пациента относительно жалоб и истории болезни: были ли операции на глазу, есть ли диабет, серповидноклеточная анемия, лейкоз, заболевание сонной артерии или близорукость высокой степени. Полное обследование включает в себя выполнение непрямой офтальмоскопии и гониоскопии.
Офтальмоскопия позволяет обнаружить кровь в стекловидном теле и окружающих его пространствах. Её рекомендуется выполнять в сочетании со склеральной депрессией — надавливанием склеральным депрессором на белок глаза.
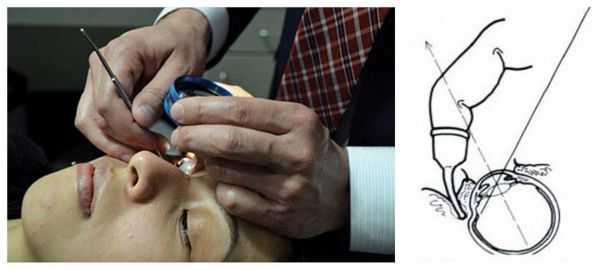
Гониоскопия проводится при постановке диагноза, решении вопроса о дальнейшей тактике лечения, а также после операции. Исследование позволяет осмотреть угол передней камеры глаза и выяснить, есть ли там новые неполноценные сосуды.
Если кровь перекрывает обзор заднего полюса, проводится УЗИ глаза. Для выявления конкретной причины кровоизлияния в этом случае требуется углубленное исследование второго глаза. Это позволит выявить диабетическую ретинопатию, которая могла спровоцировать гемофтальм.
Сам процесс обнаружения кровоизлияния не представляет труда. Если воспользоваться щелевой лампой и мощным микроскопом, можно заметить эритроциты позади хрусталика. Источник кровоизлияния и его точное место расположения можно выявить, если сгустки не мешают обзору сетчатки.
Когда кровоизлияние обнаруживается между стекловидным телом и сетчаткой (т. е. в субгиалоидном пространстве), его именуют преретинальным. Такое кровоизлияние имеет очертания лодки, так как стиснуто между задней поверхностью стекловидного тела и внутренней мембраной сетчатки.
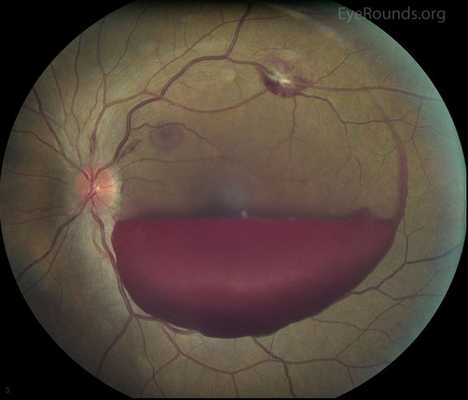
Рассеянное кровоизлияние не обладает чёткими очертаниями и может выглядеть по-разному: от нескольких маленьких, но хорошо заметных эритроцитов до тотального затемнения заднего полюса [7] .
Пациенты со свежим гемофтальмом обычно лечатся дома, находясь под пристальным амбулаторным наблюдением с акцентом на сотрудничество и следование инструкциям по лечению [11] . Рекомендуется соблюдать постельный режим. Голова должна лежать под углом 30-45°. Такое положение позволит крови осесть и увидеть верхнее периферическое дно глаза. При отслойке стекловидного тела стоит избегать приёма Аспирина , Варфарина и других препаратов, препятствующих свёртыванию крови, так как они увеличивают риск гемофтальма [16] .
В редких случаях пациенты с отграниченным кровоизлиянием в стекловидное тело могут быть госпитализированы для тщательного наблюдения.
Наиболее радикальным и эффективным методом лечения гемофтальма является витрэктомия — полное или частичное удаление стекловидного тела вместе со сгустками крови. Эта операция позволяет восстановить либо значительно улучшить зрение, сниженное в результате кровоизлияния.
Удалённое стекловидное тело замещается специальны газом, который в течение месяца рассасывается, а полость заполнятся внутриглазной жидкостью. Другое средство замещения — специальное силиконовое масло. Оно не рассасывается и подлежит удалению после нормализации состояния.
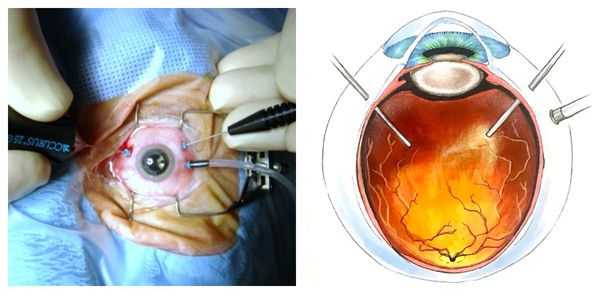
Показания к витрэктомии:
- кровоизлияние, вызванное отслоением сетчатки;
- длительное кровотечение (дольше 2-3 месяцев);
- кровоизлияние, связанное с рубеозом (патологическим ростом сосудов на радужке );
- осложнения гемофтальма (гемолитическая или призрачная глаукома) [5] .
У пациентов с ювенильным диабетом и двусторонним гемофтальмом, а также у детей до 3 лет и/или с подозрением на растяжение сетчатки витрэктомию можно выполнить, не дожидаясь 2-3 месяцев, но только при изолированном кровоизлиянии в стекловидное тело (например, без отслойки сетчатки) [3] .
Изначально витрэктомия выполнялась "под открытым небом": доступ к стекловидному телу осуществлялся путём разреза роговицы и склеры [2] . Процедура часто была неудачной: у многих пациентов возникало стойкое снижение зрения.
В 1970 году немецкий офтальмолог R. Machemer провёл первую закрытую витрэктомию — удалил нерассосавшийся гемофтальм через небольшие разрезы в области цилиарного тела [1] . Доктор создал устройство для всасывания стекловидного тела с закрытой системой постоянной подачи жидкости, которое впервые позволило контролировать доступ к заднему сегменту глаза, в том числе внутриглазное давление [12] .
Первоначально витрэктомия использовалась для очистки стекловидного пространства от пятен крови. Однако улучшение системы витрэктомии и появление передовых инструментов позволило использовать эту процедуру в гораздо большем числе случаев (например, при отслоении сетчатки, диабетической ретинопатии и др.).
Помимо удаления гемофтальма, важно как можно быстрее устранить его первопричину, если она известна. Например:
- отслоение сетчатки устраняют с помощью операции;
- разрывы сетчатки закрывают лазерной фотокоагуляцией или криотерапией (в отличие от криотерапии, лазерная фотокоагуляция может закрыть не только разрыв сетчатки, но и поражённый сосуд);
- пролиферативные заболевания, которые приводят к образованию новых сосудов сетчатки, так же лечат лазерной фотокоагуляцией или криотерапией (когда сетчатка не видна).
Прогноз. Профилактика
Прогноз и риск развития осложнений зависят от причины гемофтальма и от объёма кровоизлияния:
- если кровь занимает до 1/8 объёма стекловидного тела — зрение с большой вероятностью восстановится полностью;
- если кровью заполнено до 1/4 объёма — увеличивается риск отслойки сетчатки;
- до 75 % — вероятность восстановления зрения под сомнением;
- 100 % — зрение вряд ли получится восстановить: человек может полностью ослепнуть или будет плохо видеть.
Поэтому лечение откладывать не стоит. Чем раньше пациент заметит симптомы гемофтальма и обратится к врачу, тем больше шансов сохранить зрение [3] .
В целом у людей с длительным кровоизлиянием и относительно нормальной сетчаткой наблюдается относительно высокая острота зрения после регресса заболевания. Наихудшего прогноза можно ожидать тем, кто страдает диабетом или макулодистрофией.
Меры профилактики гемофтальма:
- избегать травмоопасных ситуаций (соблюдать правила техники безопасности, носить защитные очки во время работы, сопряжённой с риском получения травмы глаза);
- измерять уровень глюкозы в крови и корректировать его, если он превышает 5,5 ммоль/л;
- контролировать артериальное давление, чтобы его уровень не превышал 139/89 мм рт. ст.;
- поддерживать в норме уровень холестерина в крови с помощью терапии, назначенной врачом.
Пациенты с сахарным диабетом из-за риска развития пролиферативной ретинопатии должны следить за своим здоровьем и два раза в год посещать офтальмолога для профилактического осмотра: визометрии, тонометрии и биомикроскопии.
Разрыв сетчатки - симптомы и лечение
Что такое разрыв сетчатки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Левиной Дарьи Владимировны, офтальмолога со стажем в 8 лет.
Над статьей доктора Левиной Дарьи Владимировны работали литературный редактор Вера Васина , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова

Разрыв сетчатки (Retinal tear) — это повреждение тонкой внутренней светочувствительной оболочки глаза, которая создаёт зрение. В большинстве случаев он возникает, когда стекловидное тело истончено или плотно крепится к сетчатке и при отслойке тянет её участок.

Выделяют две противоположные по симптомам и лечению группы разрывов сетчатки: центральные (макулярные) и периферические.
Если разрыв произошёл в центральной зоне, или макуле, то развивается метаморфопсия, при которой пациент видит предметы и линии искажёнными. Если процесс прогрессирует, то в середине поля зрения одного глаза возникает чёрное пятно — центральная скотома.
Макулярные разрывы в 80 % случаев односторонние. После 60 лет они встречаются у 3 из 1000 человек, чаще среди женщин [3] .
Разрывы на периферии зачастую бессимптомны, но они опасны тем, что через дефект может затечь внутриглазная жидкость. Из-за этого отслаивается сетчатка и человек может ослепнуть.
![Разрыв сетчатки [19]](https://probolezny.ru/media/bolezny/razryv-setchatki/razryv-setchatki-19_s.jpg)
Факторы риска
Нельзя предсказать, у кого и когда произойдёт разрыв сетчатки, но можно выделить факторы риска, увеличивающие его вероятность:
- Пожилой возраст. — риск отслойки сетчатки до 60 лет при миопии более 5 дптр составляет 2,4 % [15] . — если на сетчатке есть тонкие места, то в них может произойти разрыв. Такое возможно при значительной физической нагрузке (при натуживании, сильном кашле, встряхивании тела и головы, наклонах с длительным пребыванием вниз головой), травме глаза, например при ударе кулаком и мячом, перепадах артериального давления [1] .
- Семейный анамнез разрывов или отслойки сетчатки.
- Предшествующая операция на глазах [10] .
Симптомы разрыва сетчатки
При центральном разрыве перед глазами появляется чёрное пятно. Разрывы в этой зоне могут быть расслаивающими, т. е. не на всю толщину, в таком случае зрение снижается постепенно, искажаются линии и объекты.

Если разрыв небольшой и находится на периферии, симптомов может не быть. Часто такие разрывы случайно выявляют на профилактических осмотрах. Но если разрыв крупный, то в поражённом глазу могут внезапно появиться вспышки света, молнии, чёрные пятна или «мушки». Это выглядит так, будто кто-то трясёт перед лицом банку с перцем.
Если разрыв произошёл по сосуду, то возникает гемофтальм — кровоизлияние в стекловидное тело. При этой патологии или отслойке сетчатки зрение становится нечётким, появляются чёрные пятна или «шторка», закрывающая часть бокового зрения.
Разрыв сетчатки, как правило, выявляют у 50-70 % пациентов с обнаруженным кровоизлиянием в стекловидное тело и жалобами на чёрное пятно в глазу. В 7-12 % случаев разрыв протекает бессимптомно и его обнаруживают случайно, во время профилактического осмотра [2] .
Патогенез разрыва сетчатки
Патогенез периферических разрывов. Стекловидное тело — это прозрачное гелеобразное вещество, которое заполняет полость глаза изнутри, контактируя с сетчаткой по всей её поверхности. Гель при рождении плотно прикреплён к сетчатке, но с возрастом отделяется. Этот естественный процесс называется задней отслойкой стекловидного тела (ЗОСТ). В большинстве случаев он не доставляет каких-либо проблем, но у людей с более «вязким» стекловидным телом при отделении оно натягивается (это называется витреоретинальной адгезией) и сетчатка разрывается на периферии.

Хотя разрывы на периферии сетчатки также могут возникать при травме, в большинстве случаев это происходит спонтанно из-за ЗОСТ. После образования разрыва жидкая часть стекловидного тела из витреальной полости перемещается в субретинальное пространство, формируя отслойку сетчатки.
Патогенез макулярных разрывов. Основную роль в этом случае играют радиальные волокна стекловидного тела, оставшиеся в этой зоне после ЗОСТ. Они создают на поверхности сетчатки плёнку и, постепенно сокращаясь, формируют округлое отверстие [3] .
В американской литературе отдельно от понятия «разрыв сетчатки», который возник из-за витреоретинальной адгезии, выделяют понятие «отверстие». Это такой же разрыв, но развившийся из-за прогрессирующего истончения сетчатки. Появившиеся отверстия обычно небольшие и реже приводят к отслойке. Российские врачи, работающие по Международной классификации болезней, понятие «отверстие» не используют.
Классификация и стадии развития разрыва сетчатки
Макулярный разрыв
Макулярные разрывы можно разделить на две группы:
- сквозной — полный дефект на всю толщину сетчатки;
- ламеллярный (ЛМР) — повреждение только внутренних слоёв сетчатки с сохранением наружных [11] .

Основные признаки ЛМР — неправильный контур центральной части макулы и наличие в ней полости с подрытыми краями (т. е. с потерей нижележащей поддерживающей ткани на краях) и видимым дефектом сетчатки. К дополнительным признакам относится разрастание ткани над сетчаткой и другие проявления, которые может интерпретировать только врач [12] .
При ламеллярных разрывах, в отличие от сквозных, может долго сохраняться хорошее зрение. Но как только процесс затрагивает эллипсоидную зону (линию соединения между наружными и внутренними сегментами фоторецепторов) и наружную пограничную мембрану, острота зрения значительно падает [13] .

Выделяют первичные и вторичные макулярные разрывы (МР) [4] . К первичным приводит витреомакулярная тракция (ВМТ), при которой происходит задняя отслойка стекловидного тела. Такие разрывы ещё называют идиопатическими, так как до сих пор неизвестно из-за чего возникают нетравматические круглые отверстия в макулярной области [3] .
Вторичные разрывы — это последствие глазных заболеваний, например макулярного отёка и шизиса (дегенеративного изменения сетчатки), травмы, выраженной миопии или хронической неоваскуляризации (патологического разрастания сосудов, ухудшающего зрение).
По размеру макулярные разрывы бывают малыми (≤ 250 нм), средними (250-400 нм) и большими (> 400 нм).
По состоянию стекловидного тела — с ВМТ или без неё.
Периферический разрыв
Периферические дефекты сетчатки разделяют на несквозные и сквозные:
- Несквозные:
- истончения и эрозии сетчатки;
- атрофические ретинальные отверстия.
- Сквозные:
- Разрыв сетчатки с «крышечкой» — может быть связан с развитием ЗОСТ. В этих случаях на отслоившейся задней гиалоидной мембране нередко видна «крышечка» — оторвавшийся участок сетчатки.
- Клапанный разрыв сетчатки — при осмотре выглядит как подковообразный дефект сетчатки, «язычок» клапана двигается при движении глаза.
- Отрыв сетчатки от зубчатой линии — происходит при травмах головы, ушибах и сотрясениях.
- Ретинальный диализ — это разрывы за зубчатой линией из-за врождённых дефектов сетчатки преимущественно в нижне-наружных квадрантах. Встречаются в основном у молодых пациентов, отслойка прогрессирует медленно и незаметно [1] .
Независимо от расположения все разрывы лечат хирургически: с помощью периферической лазерной коагуляции или витреоретинальной хирургии (при макулярных разрывах).
Стадии разрыва сетчатки
Согласно классификации Джона Гасса, выделяют четыре стадии макулярного разрыва:
- Стадия 1а — разрыва пока нет, но видна псевдокиста.
- Стадия 1б — сетчатка деформирована, её внешний слой немного отслаивается, но не повреждён.
- Стадия 2 — уже виден чёткий разрыв в форме овала или подковы, но он не больше 200 мкм.
- Стадия 3 — разрыв увеличивается до 200-400 мкм, сетчатка заметно деформирована.
- Стадия 4— виден округлый разрыв более 450 мкм, сетчатка резко деформирована.
Стадию разрыва определяют по результатам оптической когерентной томографии (ОКТ). От неё зависит выбор хирургического лечения макулярного разрыва [17] .
Осложнения разрыва сетчатки
Макулярный разрыв может осложниться атрофией нейроэпителия, которая проявляется потерей зрения и чёрным пятном перед глазами. Если разрыв существует долго, то зрение очень редко восстанавливается.
Периферические ретинальные разрывы в 55-83 % случаев приводят к регматогенной отслойке сетчатки. Если вначале при локальной отслойке выпадают поля зрения на периферии, то при достижении макулы наступает полная слепота. Это осложнение составляет 5-9 % из всех причин инвалидности по зрению [16] .

Регматогенная отслойка сетчатки развивается у 10-15 человек на 100 000 населения. Наиболее опасными считаются разрывы в верхних квадрантах: под силой тяжести отслойка сетчатки может достигнуть макулы за часы или дни и привести к слепоте. Без лечения 55 % пациентов полностью теряют зрение, у 36 % сохраняется только светопроекция — человек видит свет, но не всегда может указать, где находится его источник, а 9 % больных способны определить лишь движение руки у лица.
Также периферические разрывы могут осложняться кровоизлиянием в стекловидное тело. В 27 % случаев при этом снижается зрение и контрастная чувствительность, нарушается восприятие цветов и развивается косоглазие. В 5-7 % зрение утрачивается безвозвратно [14] .
Диагностика разрыва сетчатки
При диагностике разрыва сетчатки проводится:
- Опрос и сбор анамнеза — врач уточняет наличие факторов риска и спрашивает, есть ли жалобы на ухудшение зрения, тёмные пятна перед глазами, вспышки света и молнии.
- Стандартное офтальмологическое обследование — проверяют остроту зрения (визометрия), выявляют искажения сеткой Амслера и исследуют периферическое зрение (периметрия).
- Осмотр глазного дна с широким зрачком, во время которого врач описывает, схематически зарисовывает или фотографирует все патологические изменения.

Если обзор сетчатки ограничен из-за кровоизлияния, может потребоваться УЗИ глаза.
Макулярные разрывы видны и при офтальмоскопии, но для большей наглядности, а также чтобы уточнить размеры разрыва до и после операции, используется оптическая когерентная томография (ОКТ) макулярной зоны [5] [6] .
Лечение разрыва сетчатки
Консервативного лечения разрыва сетчатки не существует — его устраняют только хирургически [2] [3] .
Лечение центральных разрывов
При макулярных разрывах выполняют витрэктомию. Это единственный способ восстановить утраченное зрение, операция успешна в 85-100 % случаев [3] .

Операция проводится без разрезов с помощью трёх маленьких проколов, через которые подключаются инфузионная система, световод и витреотом — специальный полый инструмент с тонким лезвием, которым удаляют стекловидное тело. Чтобы лучше видеть остатки, в витреальную полость вводится Кеналог. Далее внутреннюю пограничную мембрану окрашивают и удаляют пинцетом, затем сквозной дефект закрывают. Последний этап — тампонада витреальной полости, чаще всего газовоздушной смесью. Она позволяет на время зафиксировать сетчатку.
Считается, что газовоздушная смесь дополнительно способствует закрытию разрыва — она создаёт поверхностное натяжение на границе раздела сред, не даёт жидкости проникать под сетчатку и устраняет отёк вокруг закрытого отверстия. В результате края разрыва сближаются, и макула восстанавливается [7] .
Сейчас хирурги ищут наиболее щадящий способ лечения, поэтому многие оперируют по разным техникам, чтобы добиться наилучшего результата.
Одной из наиболее щадящих технологий считается PRP-терапия — хирургия с применением богатой тромбоцитами плазмы [9] . Её берут непосредственно перед операцией и вводят в полость глаза, закрывая макулярный разрыв. Фибриновый компонент плазмы удерживает тромбоциты в зоне разрыва, затем образуется и уплотняется сгусток. Потом излишняя жидкость удаляется, и сгусток закрепляется. Всё это приводит к формированию биосовместимого прочного 3D-каркаса, который помогает моноцитам, фибробластам и другим клеткам выполнять свою работу — заживлять рану. Плазма также богата факторами роста, которые улучшают заживление ран.
У PRP-терапии есть несколько преимуществ:
- процедура безболезненна и не требует особой подготовки;
- она проще в исполнении, чем формирование инвертированного лоскута;
- не требуется повторное вмешательство как при тампонаде силиконовым маслом;
- можно получить хорошие результаты без больших материальных затрат, так как плазму получают из крови пациента.
Этот метод доступен в России, его активно используют многие клиники.
Лечение периферических разрывов
При периферических разрывах сетчатки проводят отграничительную лазерную коагуляцию. Процедура эффективна и безопасна, может выполняться в кабинете врача. Никаких ограничений после неё нет, но необходимо 5 дней применять противовоспалительные капли.
Чтобы максимально расширить зрачок, используются мидриатики и местная анестезия. Они нужны для установки на глаз специальной линзы — трёхзеркальной или широкоугольной Panfundus линзы. При этом вокруг краёв разрыва создаётся точечная «сварка», что почти исключает риск отслойки сетчатки. Процедура вызывает лишь небольшой дискомфорт.

Некоторые разрывы «лечат сами себя» — вокруг них откладывается пигмент, который не даёт разрыву распространяться, но такая особенность встречается редко и не гарантирует, что разрыв будет прочно заблокирован.
Оперативное лечение периферических разрывов (витрэктомия) рекомендуют только в особых случаях — при клапанных разрывах, если невозможно провести лазерное лечение (из-за низкой визуализации глазного дна при частичном гемофтальме или невозможности мидриаза), а также при его неэффективности [2] .
Реабилитация после витрэктомии
После витрэктомии пациент должен несколько дней находиться в вынужденном положении — лицом вниз или на боку. При макулярных разрывах до 400 мкм эта поза почти не отражается на результате, но она необходима при дефектах диаметром больше 400 мкм. Длительность такого положения хирург определяет индивидуально, обычно достаточно 3-4 дней [8] .
Зрительные нагрузки после операции ограничивать не нужно. Если была проведена тампонада газом, глаз не видит, пока собственная жидкость не заместит газ. Для этого потребуется 10-14 дней.
Если тампонада проводилась силиконом, то глаз «плюсит» — предметы видны как через аквариум, рефракция около +4/+5 дптр, что сильно мешает пациенту.
В течение месяца после операции нельзя посещать баню, сауну и бассейн, необходимо ограничить физическую нагрузку и не поднимать тяжести свыше 7 кг.
Если разрыв выявлен до перехода в отслойку сетчатки, то прогноз благоприятный. При маленьких и периферических разрывах зрение не пропадает.
Для профилактики регматогенной отслойки сетчатки при клапанных ретинальных разрывах проводят отграничительную лазерную коагуляцию, которая позволяет создать барьер вокруг разрыва. Процедура с успехом применяется многими врачами и эффективна в 75-100 % случаев [14] .
Для профилактики разрывов сетчатки пациентам из группы риска следует:
- раз в год посещать офтальмолога для осмотра периферии сетчатки;
- обращаться к врачу, если ухудшилось зрение и появились пятна перед глазами;
- не заниматься интенсивным физическим трудом и тяжёлыми видами спорта.
Также нужно учитывать, что лазерное лечение не снижает риск возникновения новых разрывов, поэтому даже после операции важно регулярно посещать офтальмолога [2] .
Кровоизлияние в стекловидное тело глаза
Особенно частой причиной кровоизлияний в стекловидное тело можно считать разрывы новообразованных сосудов. Такие сосуды в большом количестве встречаются в пораженной сетчатке больных сахарным диабетом. Такие же сосуды могут возникать при нарушении кровотока (закупорки русла) в венах сетчатки, что характерно для посттромботической ретинопатии, дегенерации центральной зоны сетчатки, с ростом новообразованных сосудов и ряде опухолей сосудистой оболочки органа зрения.
Часто к кровоизлиянию в полость глаза приводит отслойка сетчатки, сопровождающаяся разрывом или только разрыв сетчатки без отслойки ее.
Следующая причина — травма глаза, при которой кровотечение возникает, как итог проникающего ранения с деструкцией оболочек глаза и сосудов, либо травмы тупым предметом (контузии глаза).
Иногда кровоизлияние в стекловидное тело становится осложнением офтальмологических операций.
Общие заболевания системы крови человека либо ее сосудов, также могут вызывать кровоизлияния в глаз: гипертоническая болезнь, васкулиты (воспалительные заболевания сосудов), серповидно-клеточная анемия, онкологические болезни крови и пр.
У детей описаны случаи кровоизлияний в сетчатку глаза и стекловидное тело, из-за синдрома «жесткой тряски младенцев», то есть разрыв сосудов в глазу происходит при сотрясении тела ребенка, когда его пытаются успокоить при плаче.
Проявления кровоизлияний в стекловидное тело
Симптомы кровоизлияния в глаз обусловлены количеством излившейся внутрь глаза крови и могут проявляться, как незначительными помехами в виде плавающих точек, ниток и прочее, так и внезапной потерей зрения, с сохраняющимся светоощущением - способностью различать темноту и свет.
При произошедшем кровоизлиянии, качество зрения утром бывает лучше. Объясняется это тем, что в спокойном состоянии кровь, под своей тяжестью оседает в нижние отделы глаза. А когда человек некоторое время проводит в движении - вновь распределяется по всем средам.
Кровоизлияние в полость глаза, выявляется при офтальмологическом осмотре. В стекловидном теле, в норме прозрачном, могут обнаруживаться: отдельные сгустки крови, которые свободно плавают в полости глаза, если патология имеет небольшую выраженность, либо заполнение кровью полости глазного яблока, с невозможностью осмотра глазного дна, при выраженной патологии.
К дополнительным методам исследования можно отнести ультразвуковое исследование, которое определяет выраженность кровоизлияния и позволяет контролировать ход лечения.
Возможные осложнения
Кровоизлияния в полость глаза, имеют свои осложнения, которые связаны на ранней стадии с токсическим воздействием веществ, образующихся при разрушении клеток крови. Такое воздействие может вызывать повреждение сетчатой оболочки. А на поздних стадиях, с появлением в полости глаза рубцовой ткани и возникновения плотных спаек между стекловидным телом и сетчаткой, которые грозят отслойкой сетчатки.
Лечение кровоизлияний в глаз
При возникновении кровоизлияния в полость глаза, необходима срочная консультация врача-офтальмолога, чтобы определить масштаб повреждения. При этом, небольшие кровоизлияния, дальнейшего лечения не потребуют, но выявить и компенсировать поражение, которое привело к возникновению кровоизлияния, необходимо при любой выраженности состояния.
Лечение выраженного кровоизлияния в стекловидное тело, проводят в условиях стационара. Больным показан постельный режим, чтобы кровь оседала в нижние отделы глаза. Главная цель лечения свежего кровоизлияния - остановка кровотечения. Затем назначается рассасывающая терапия.
Кровоизлияние лучше всего рассасываются при применении лекарственной терапии. Правда, в случае повторяющихся случаев кровоизлияний, например, при сахарном диабете, с каждым новым кровоизлиянием, рассасывание происходит все хуже.
Поэтому, в случае многократных повторяющихся кровоизлияний, с выраженными рубцами в глазной полости, необходимо проведение хирургической операции, в процессе которой, полностью удаляют стекловидное тело с остатками крови и рубцовой тканью.
Даже если кровь после кровоизлияния рассасывается хорошо, необходимо установить причину, которая его вызвала, чтобы не происходило повторных кровоизлияний в дальнейшем и не возникло других возможных осложнений.

Московская Глазная Клиника занимается диагностикой и лечением патологий глаз любой сложности. Мы работаем без выходных, семь дней в неделю и готовы вам помочь с 9 утра до девяти вечера.
Отделение диагностики «Московской Глазной Клиники» предлагает пациентам комплексное обследование зрения, а это - первый и самый важный шаг к здоровью глаз. Диагностика помогает получить всю информацию о состоянии системы зрения и выявить глазные патологии даже в самом начале их развития.
В МГК работают специалисты мирового уровня, доктора с большой медицинской практикой, за плечами которых - тысячи довольных пациентов.
Узнать цену процедур можно по телефону 8 (800) 777-38 81 и (499) 322-36-36 или онлайн, с помощью соответствующей формы на сайте.
Гемофтальм глаза
Гемофтальм является одной из наиболее частых причин безболезненной и спонтанной потери зрения и представляет собой излияние крови в стекловидное тело глаза. Гемофтальм глаза мешает прохождению света к сетчатке, в результате чего возникает снижение остроты зрения, которое может быть как незначительное, так и снижено до уровня светоощущения, что определяется объемами попавшей в стекловидное тело крови.
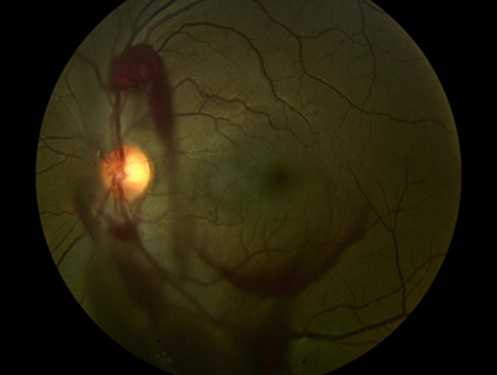 |
| Частичный гемофтальм |
Эпидемиология этой патологии напрямую коррелирует с частотой встречаемости вызывающих гемофтальм глазных и общесоматических заболеваний. Среди возрастного населения речь чаще всего идет о пролиферативной диабетической ретинопатии, у лиц молодого возраста причины гемофтальма глаза имеют, как правило, травматический генез. Частота возникновения болезни составляет 7 случаев на 100000 населения.
Что такое гемофтальм глаза?
Стекловидное тело - это прозрачная гелеобразная субстанция, заполняющая полость глазного яблока и являющаяся светопроводящей средой. Объем стекловидного тела у человека составляет около 4-5 мл или 80% всего объема глазного яблока. Структура стекловидного тела на 99% состоит из воды, 1% приходится на коллаген и молекулы гиалуроновой кислоты. В следовых количествах в составе стекловидного тела обнаруживаются различные ионы, протеины и частички клеточных мембран.
Все эти компоненты придают стекловидному телу гелеобразную, но обязательно прозрачную структуру. Кровеносных сосудов стекловидное тело не содержит. Попадание крови в прозрачное стекловидное тело называется гемофтальм глаза.
Наиболее частый источник кровотечения - задние отделы глазного дна, то есть сосуды сетчатки глаза. В результате кровоизлияния происходит пропитывание стекловидного тела элементами крови, в связи с чем оно теряет свою прозрачность, что и вызывает ухудшение зрения.
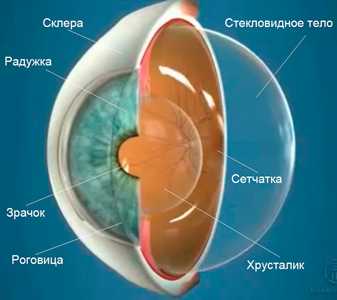 | 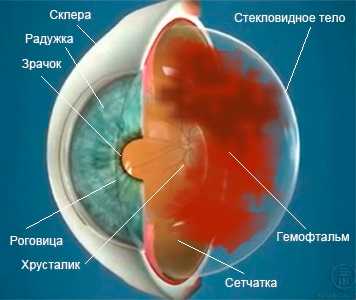 |
| Анатомия глазного яблока | Кровь в стекловидном теле |
Образовавшийся гемофтальм имеет свойство постепенно рассасываться. Однако скорость элиминации излившейся в стекловидное тело крови составляет всего около 1% от общего объема в сутки. Поэтому в зависимости от размера гемофтальм глаза может лизироваться от нескольких недель до нескольких месяцев. В некоторых случаях полного рассасывания крови в стекловидном теле так и не происходит.
Помимо зрительного дискомфорта и снижения зрения гемофтальм затрудняет осмотр глазного дна с целью верификации его причины и определения тактики лечения. При этом тотальный гемофтальм, субтотальный и гемофтальм глаза, имеющий рецидивирующий характер, сопровождаются формированием в стекловидном теле соединительной рубцовой ткани, фиксированной к сетчатке глаза. Это потенциально может спровоцировать ее отслойку, что чревато необратимым снижением остроты зрения, а в более тяжелых случаях даже слепотой.
Симптомы и разновидности гемофтальма
Единственным клиническим проявлением пропитывания стекловидного тела кровью является потеря или ухудшение зрения. В области стекловидного тела отсутствуют нервные окончания, поэтому при данном заболевании человек не может испытывать болевые ощущения или чувство давления. Визуальные симптомы у пациента зависят от размера гемофтальма. В зависимости от объема геморрагического содержимого, излившегося в стекловидное тело, различают тотальный гемофтальм, субтотальный гемофтальм и частичный гемофтальм глаза.
Тотальный гемофтальм — кровоизлияние составляет ¾ и более от общего объема стекловидного тела. Наиболее часто тотальный гемофтальм возникает вследствие травматических повреждений глазного яблока.
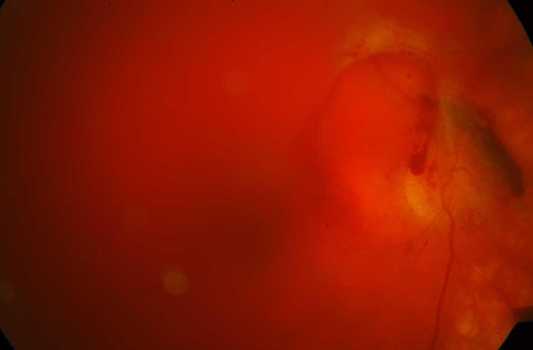 |
| Тотальный гемофтальм глаза |
Субтотальный гемофтальм - объем излившейся крови от 1/3 до ¾ полости глазного яблока. Как правило, субтотальный гемофтальм является осложнением пролиферативной диабетической ретинопатии, возникающей при сахарном диабете. Зачастую синдром Терсона также приводит к развитию субтотального гемофтальма.
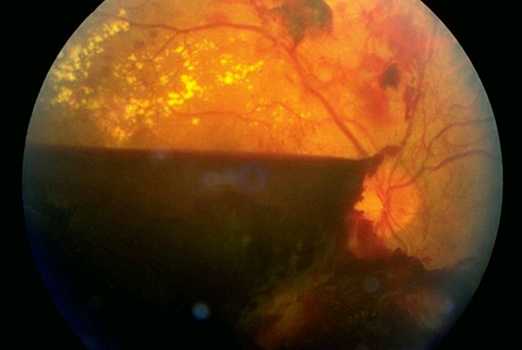 |
| Субтотальный гемофтальм |
Частичный гемофтальм глаза - объем составляет менее 1/3, такие проявления не редкость при артериальной гипертензии, разрывах и отслойке сетчатки, сахарном диабете. Частичный гемофтальм является наиболее распространенным, характеризуется достаточно легким течением и положительным прогнозом восстановления зрительных функций без оперативного лечения.
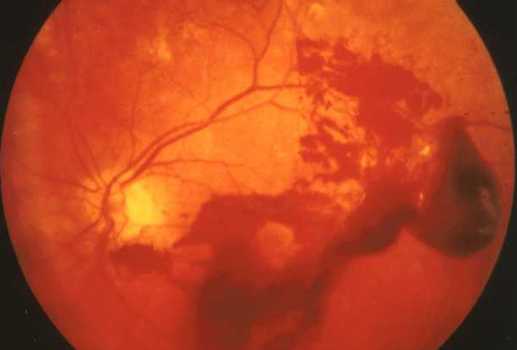 |
| Частичный гемофтальм |
Частичный гемофтальм глаза обычно сопровождается появлением в поле зрения флоттирующих черных точек, черной или красной полосы, а также общей дымки перед глазами или затуманенности зрения.
Субтотальный гемофтальм проявляется более массивными темными пятнами, закрывающие значимую часть поля зрения, а иногда и совсем его блокирующими. Предметное зрение значительно снижено, пациент может определять только силуэты людей, очертания объектов.
Тотальный гемофтальм приводит к полной утрате предметного зрения. Пациент может видеть только различия между светлым и затемненным пространством. Такие пациенты не могут ориентироваться в помещении или увидеть предмет, находящийся прямо перед глазами.
Подобная симптоматика обычно касается только одного глаза. Синхронное возникновение заболевания в обоих глазах - большая редкость. Исключением, пожалуй, является синдром Терсона, гемофтальм при котором, как правило, носит двухсторонний характер.
Причины гемофтальма
Причины возникновения кровоизлияния в стекловидное тело проще понять, ознакомившись с четырьмя основными патогенетическими механизмами этого заболевания.
 |
| Гемофтальм. Причины и этиопатогенез заболевания |
1. Сосудистые заболевания сетчатки, вызывающие ее ишемию. В подавляющем большинстве случаев гемофтальм глаза происходит именно по этой причине. Недостаточное поступление кислорода или ишемия сетчатки провоцирует выработку сосудистых факторов роста.
В частности, речь идет об эндотелиальном факторе роста, а также об основном факторе роста фибробластов. Эти ангиогенные биологически активные вещества провоцируют рост более хрупких новообразованных сосудов в области сетчатки и диска зрительного нерва. Такие новообразованные сосуды склонны к спонтанным разрывам, что впоследствии и приводит к попаданию крови в область стекловидного тела. Заболевания глаза, вызывающие ишемические процессы в сетчатке:
2. Несвязанные с ишемией сосудистые аномалии сетчатки. Важную группу причин возникновения гемофтальма составляют разрывы микроаневризм сетчатки, ассоциированных с системным атеросклерозом и артериальной гипертензией. Врожденные прекапиллярные сосудистые петли также способны привести к кровоизлиянию в стекловидное тело.
3. Разрыв нормальных ретинальных сосудов. Такие клинические ситуации зачастую возникают вследствие тракционных воздействий на ретинальные сосуды при задней отслойке стекловидного тела, которая может быть как спонтанной, так и спровоцирована тупой травмой органа зрения. Подобный сценарий также возможен при разрывах и отслоении сетчатки глаза. В эту же группу включен гемофтальм глаза, возникающий по причине проникающего ранения глазного яблока или при контузии. В этом случае, как правило, возникает тотальный гемофтальм, так как кровь изливается в стекловидное тело из множества источников.
4. Другие состояния, вызывающие разрыв неизмененных ретинальных сосудов:
- Синдром Терсона. При этом заболевании гемофтальм глаза ассоциирован с субарахноидальным кровоизлиянием. Возникает у 10-40% пациентов и обусловлен резким подъемом внутричерепного давления.
- Ретинопатия Вальсальвы - кровоизлияния в полость стекловидного тела возникают по причине резкого подъема внутригрудного давления. В такой ситуации появление гемофтальма может быть вызвано значительным физическим усилием, сильным кашлем или рвотой.
- Различная гематологическая патология также может стать причиной тотального или частичного гемофтальма. К истечению крови приводят анемии, нарушения коагуляции, в том числе спровоцированные приемом специфических противосвертывающих препаратов.
5. Еще один механизм возникновения заболевания - субретинальные кровоизлияния, проникающие через сетчатку в стекловидное тело, но не сопровождающиеся ее отслойкой. Источником субретинального кровоизлияния и, соответственно, причиной развития гемофтальма в таком случае является субретинальная неоваскулярная мембрана, возникающая при влажной возрастной дистрофии сетчатки глаза. Редко встречающиеся, но важные в этом ключе заболевания - меланома хориоидеи, а также полипоидная хориоидальная ангиопатия.
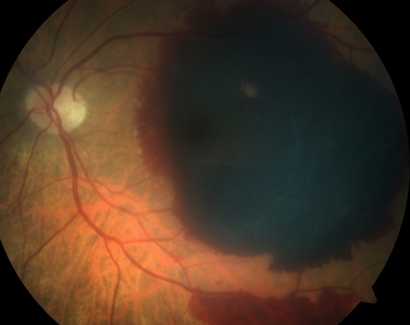 |
| Субретинальная мембрана с выраженной геморрагической активностью |
Факторы риска манифестации гемофтальма вытекают из причин, наиболее часто его вызывающих. Прежде всего, к ним относятся следующие заболевания и состояния:
- Сахарный диабет как основная причина неоваскуляризации.
- Травмы глазного яблока.
- Пациенты возрастных групп с явлениями частичной отслойки стекловидного тела или имеющие в анамнезе артериальную гипертензию, заболевания крови, или отягощенную наследственность.
- Сам по себе прием антиагрегантов и антикоагулянтов не вызывает кровоизлияния в стекловидное тело. Однако использование таких препаратов значительно повышает риски при наличии органических предпосылок.
- Пациенты с миопией имеют более высокие риски разрывов и отслойки сетчатки, что зачастую и ассоциировано с кровоизлиянием в стекловидное тело.
Гемофтальм. Лечение и прогнозы
Появление вышеописанных симптомов гемофтальма должно насторожить любого человека. Необходимо безотлагательно обращаться к врачу, поскольку при отсутствии соответствующего лечения гемофтальм глаза может привести к необратимому снижению зрения и слепоте.
При первичном обращении по поводу гемофтальма чаще всего применяется выжидательная тактика, что связано в первую очередь с тем, что свежие кровоизлияния в стекловидное тело, как правило, могут самостоятельно рассасываться в течение нескольких недель. Тем не менее, важным аспектом является экстренное исключение отслойки сетчатки и других осложнений, а также верификация основного заболевания, вызвавшего гемофтальм. Лечение, как правило, носит симптоматический характер.
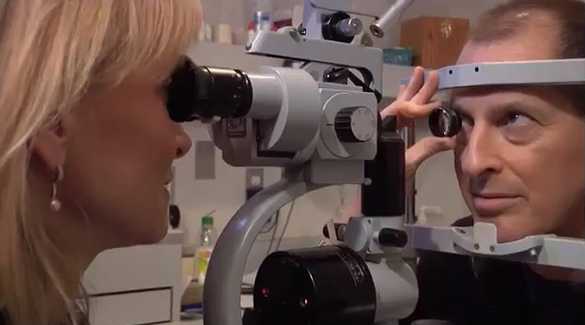 |
| Обследование и динамическое наблюдение |
Пациентам в процессе лечения гемофтальма рекомендуют избегать чрезмерной физической активности, так как резкие скачки артериального давления могут спровоцировать повторное кровоизлияние. Аспирин и другие дезагреганты не противопоказаны в процессе лечения, так как доказано не увеличивают риски рецидива заболевания.
Пациентам рекомендуют постельный режим, голова должна находиться в приподнятом положении. Назначают медикаментозное лечение, направленное на рассасывание гематомы. Используют различные гемостатики, витамины группы В и витамин С для укрепления сосудистой стенки. Однако консервативное лечение при гемофтальме глаза малоэффективно и не оказывает значимого влияние на скорость гемолиза крови из стекловидного тела. В то же время в обязательном порядке всем пациентам требуется лечение основного заболевания, вызвавшего кровотечение в стекловидное тело, с целью коррекции общесоматического статуса и подготовки к проведению оперативного лечения.
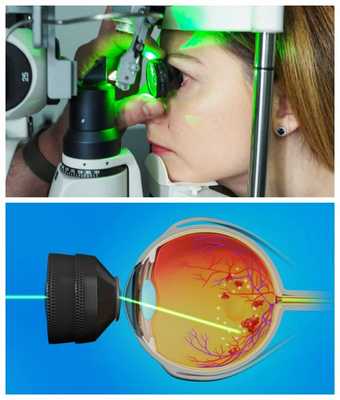
Лазерное лечение гемофтальма
Заболевания глаза, сопровождающиеся неоваскуляризацией сетчатки, в подавляющем большинстве случаев вызывают гемофтальм. Лечение с помощью лазера в объеме панретинальной лазерокоагуляции сетчатки на участках ее ишемии позволяет предотвратить развитие кровоизлияния в стекловидное тело в 80-85% случаев в течение ближайших 5 лет.
Тем не менее, при уже произошедшем гемофтальме значение лазерной фотокоагуляции сетчатки также велико. При этом лазерное лечение гемофтальма должны быть выполнено уже при первой возможности визуализировать сетчатку, так как приводит к регрессу новообразованных сосудов и снижает риск рецидива кровотечения в стекловидное тело.
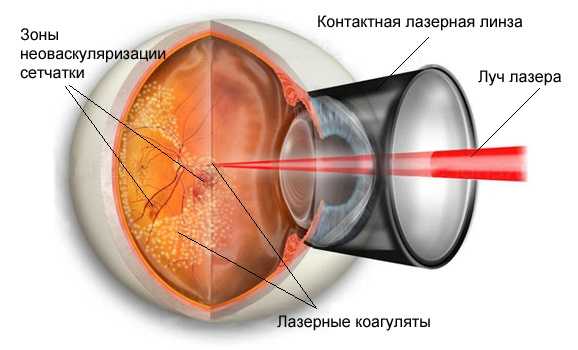 |
| Гемофтальм глаза. Лечение — лазерная коагуляция сетчатки |
Лечение гемофтальма антивазопролиферативными препаратами
Является одним из современных и эффективных методов борьбы с гемофтальмом глаза. Такие лекарственные средства, как бевацизумаб или ранибизумаб (Луцентис) вводятся интравитреально для остановки процессов неоваскуляризации сетчатки при пролиферативной форме ретинопатии, вызвавшей гемофтальм. Лечение с использованием антивазопролиферативных препаратов может быть использовано и как монотерапия, так и в сочетании с методами лазерного лечения гемофтальма или операцией.
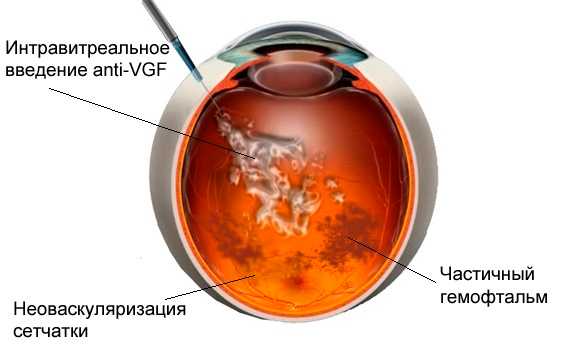 |
| Гемофтальм. Лечение. Введение anti-VEGF |
В качестве дополнительного метода антивазопролиферативное лечение используются перед выполнением витрэктомии для снижения риска интра- и послеоперационных кровотечений из участков неоваскуляризации сетчатки.
Гемофтальм. Операция
Наиболее эффективным методом при гемофтальме является хирургическое лечение. Операция называется витрэктомия. Наиболее весомым преимуществом оперативного лечения является то, что независимо от объема и давности кровоизлияния, и причин, вызвавших гемофтальм, операция позволяет в кратчайшие сроки вернуть пациенту предметное зрение.
Витрэктомия при гемофтальме глаза проводится по стандартной трехпортовой методике через специальные микроразрезы, размеры которых не превышают 0,5 мм. Минимальный инвазивный характер операции обеспечивает отсутствие необходимости наложения швов, возможность проведения операции амбулаторно в условиях местной анестезии и короткий реабилитационный период.
В ходе оперативного лечения офтальмохирург полностью удаляет имбибированное кровью стекловидное тело, при необходимости проводит лазерную коагуляцию сетчатки и заполняет полость стекловидного тела одним из его заменителей, в качестве которого могут быть использованы сбалансированный солевой раствор, стерильная воздушно-газовая смесь или силиконовое масло.
| Гемофтальм. Операция витрэктомия |
Тактику и объем оперативного вмешательства определяет врач на основании интраоперационной ситуации и причин, вызвавших гемофтальм. Операция необходима в следующих клинических случаях:
- Гемофтальм глаза не рассасывается в течение 2-3 месяцев при условии отсутствия отслойки сетчатки, а также задней отслойки стекловидного тела.
- Пациенты с запущенной пролиферативной ретинопатией после успешного лечения лазером при условии сохранения кровоизлияния в течение 6-8 недель после его появления.
- Тотальный гемофтальм глаза, сочетающийся с отслойкой сетчатки и ее разрывами или при проникающем ранении глазного яблока.
- В ситуации, когда сетчатка доступна для визуализации, однако, выжидательная тактика и консервативное лечение при этом невозможны или способны привести к осложнениям.
- Визуализировать сетчатку не представляется возможным, а причины гемофтальма точно не установлены.
- При отсутствии какой-либо динамики в течение 2-3 недель после тупой травмы глаза.
Современные технологии, используемые в нашей клинике, позволяют проводить операцию при гемофтальме абсолютно безболезненно без применения общего наркоза, что прекрасно переносится пациентами старшего и преклонного возраста. При этом витрэктомия при гемофтальме не требует госпитализации больного в стационар клиники, так как все лечение проводится амбулаторно.
Гемофтальм глаза - серьезное заболевание, провоцирующее возникновение тяжелых осложнений, потенциально приводящих к значительному снижению остроты зрения или даже к полной его потере. Игнорировать появление таких симптомов, как внезапная потеря или ухудшение зрения нельзя. Однако своевременное обращение за профессиональной помощью, оказание современных методов эффективного и высокотехнологичного лечения помогут сохранить хорошее зрение и здоровые глаза на долгие годы.
Appearance -> Widgets */ $theme->hook('sidebar_primary'); > $theme->hook("sidebar_primary_after"); ?>
Читайте также:
