Врожденный меланоцитарный невус: причины, симптомы и лечение
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Наблюдением невусов занимается также дерматоонколог. Удалить невус может дерматолог, дерматоонколог, хирург. Если невус расположен на конъюнктиве глаза, необходимо наблюдение офтальмолога.
Что такое невусы
Невусы — это доброкачественные новообразования кожи.
Формы и осложнения невусов
Различают меланоцитарные (содержащие пигментные клетки-меланоциты) и немеланоцитарные невусы (образованы другими клетками, кроме меланоцитов), которые включают эпидермальный невус, невус сальных желез, невус Беккера и некоторые другие доброкачественные образования, сосудистые невусы кожи.
Меланоцитарные невусы
Выделяют приобретенные и врожденные меланоцитарные невусы.
Приобретенные меланоцитарные невусы (ПМН) являются доброкачественными опухолями кожи. Как правило, они не имеют склонности к злокачественной трансформации. К особым формам приобретенных меланоцитарных невусов относят невус Шпица, невус Рида, пятнистый невус (спилус), галоневус (Сеттона), залегающий в глубоких слоях кожи синий невус (Ядассона-Тиче).
В отдельную группу выделяют атипичные (диспластические) невусы (АН). В отличие от обыкновенных приобретенных меланоцитарных невусов, атипичные меланоцитарные невусы могут иметь некоторые клинические характеристики меланомы, такие как асимметрия, нечеткие границы, несколько цветов или размер более 6 мм. Основное их отличие от злокачественной опухоли — стабильность, отсутствие изменений на протяжении долгого времени и сходные характеристики у одного человека. Атипичные меланоцитарные невусы имеют относительно повышенный риск злокачественной трансформации и требуют тщательного наблюдения.
Врожденные меланоцитарные невусы возникают как порок развития (гемартома) и обычно имеются уже при рождении ребенка. Врожденные меланоцитарные невусы больших размеров также ассоциируются с повышенным (но все же невысоким) риском злокачественной трансформации. Крайне редко они могут быть ассоциированы с патологическим накоплением меланоцитов в центральной нервной системе (нейрокожный меланоз). Врожденные меланоцитарные невусы с ожидаемым размером у взрослого (в течение жизни они будут увеличиваться пропорционально росту ребенка) также требуют повышенного внимания и наблюдения врача.
Меланоцитарную структуру имеют также невусы Ота и Ито, но в их основе не избыточное деление клеток, а их накопление в глубоких слоях кожи.
Причины появления невусов
Основной причиной их появления считаются ультрафиолетовые лучи (лучи солнца), может играть роль наследственная предрасположенность, особенности пигментации кожи и волос.
Симптомы невусов
Невусы выглядят как пятна или узелки на коже. Одни из них едва заметны, другие имеют насыщенный коричневый (меланоцитарные или пигментные) или красный (сосудистые невусы) цвет.
Невусы могут менять свой вид, увеличиваться на протяжении жизни. Важно правильно оценивать эти изменения, такие проявления могут быть не только вариантом нормы, но и служить одним из признаков злокачественных образований кожи.
Стадии изменений невусов
Для меланоцитарных невусов — как приобретенных, так и врожденных — характерны стадийные изменения на протяжении жизни. Классический путь развития включает 3 стадии, которые отличаются глубиной расположения образования:
- простой невус или пограничный представляет собой поверхностное плоское коричневое пятно;
- сложный или комбинированный невус располагается глубже и выглядит как коричневое пятно или возвышающееся образование на коже;
- внутридермальный невус представляет собой светлое, возвышающееся и расположенное глубоко в коже образование.
Лечение невусов
В большинстве случаев лечение не проводится, требуется только наблюдение, поскольку невусы являются доброкачественными образованиями. При подозрении на злокачественный характер и выявлении образований с высоким риском злокачественной трансформации проводится хирургическое иссечение. Возможно проведение удаления невуса по желанию пациента из эстетических соображений или из-за дискомфорта (например, при локализации в зонах частой травматизации одеждой).
Особенности методики лечения
Оптимально проведение хирургического иссечения невуса. Этот метод позволяет осуществить радикальное удаление скальпелем с последующим ушиванием раневой поверхности. В некоторых случаях, когда невусы выступают над поверхностью кожи, может применяться радионож, электро- или лазерный нож. Во всех случаях хирургического лечения меланоцитарных невусов необходимо проведение гистологического исследования удаленных тканей.
Как происходит лечение невусов в клинке Рассвет
Врач проведет осмотр кожного покрова пациента полностью, для исключения риска пропустить меланому или другой рак кожи. Подозрительные образования дополнительно изучаются с помощью прибора, позволяющего осмотреть кожу с увеличение в 10 раз - дерматоскопа. В карте пациента описываются невусы, требующие наблюдения. Подозрительные невусы врач предложит удалить хирургическим способом с последующим гистологическим исследованием удаленного материала (направляется в экспертную лабораторию). Удаление невусов по эстетическим показаниям может выполняться по желанию пациента.
Лечение МЕЛАНОЦИТАРНЫЙ НЕВУС - Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)

Эта статья была написана, чтобы помочь Вам лучше разобраться в меланоцитарных невусах (пигментных родинок). Она расскажет Вам, что они собой представляют, что их вызывает, что с ними можно сделать, и где Вы можете узнать больше о них.
Что такое меланоцитарные невусы?
Меланоцитарные невусы являются пигментными родинками. Слово «меланоцитарный» означает, что они состоят из клеток (меланоцитов), которые производят темный пигмент (меланин), который придает коже свой цвет. Меланоциты сгруппированы вместе в форме невуса. Этот тип родинок различается по цвету в разных тонах кожи, и их легче увидеть на розовой коже.
Некоторые родинки присутствуют при рождении или появляются в течение первых двух лет жизни, они называются врожденными меланоцитарными невусами. Большинство из них развиваются в детстве и раннем юношеском возрасте и, следовательно, называются приобретенными меланоцитарными невусами. Количество родинок увеличивается до 30-40 лет. После этого количество невусов уменьшается. Новые родинки, появляющиеся во взрослой жизни, должны контролироваться и проверяться, если они растут или меняются. Родинки можно найти где угодно на коже, в том числе на руках и ногах, гениталиях, глазах и голове.
Что вызывает меланоцитарный невус?
В некоторых семьях наблюдается тенденция к множественным меланоцитарным невусам.
Загар или чрезмерное пребывание на солнце способствуют формированию новых родинок, а люди со светлой кожей более подвержены риску.
Каковы симптомы меланоцитарных невусов?
Обычно таких симптомов нет. Приподнятые родинки могут цепляться за вещи. Родинки могут стать болезненными и воспаленными после травмы.
Как выглядят меланоцитарные невусы?
Те, которые присутствуют при рождении (врожденные меланоцитарные невусы), могут быть небольшими (менее 1,5 см в диаметре), средними (1,5-20 см) и большими или гигантскими (более 20 см в диаметре). Множество гигантских врожденных невусов имеют больший риск развития меланомы.
Существует три основных типа приобретенных меланоцитарных невусов:
- Узловые меланоцитарные невусы плоские, и обычно округлые. Их цвет обычно ровный и варьируется от средне- до темно-коричневого.
- Сложные меланоцитарные невусы представляют собой поднятые коричневые папулы, большинство из которых волосатые. Некоторые имеют слегка бородавчатую поверхность.
- Внутридермальные меланоцитарные невусы - поднятые, часто волосатые, папулы, похожие на сложные невусы, но более бледные (часто окрашенные в цвет кожи).
В детстве большинство родинок имеют узловой тип (плоский и обычно круглый). Позже в жизни некоторые становятся поднятыми и более волосатыми, а родинки на лице часто становятся бледными с течением времени.
Существует несколько других, менее распространенных типов родинки. К ним относятся:
- Голубой невус - безвредная родинка синего цвета.
- Галоневус - невус, окруженный бледным кольцом (по сравнению с кожей), который может постепенно пройти сам по себе.
- Диспластические или атипические невусы - они, как правило, множественные, с неправильной пигментацией и формой, и появляются в некоторых семьях. Они имеют большую тенденцию, чем большинство родинок, к перерождению в меланому, которая является раком кожи.
Как диагностировать меланоцитарные невусы?
Большинство родинок можно легко диагностировать по их внешнему виду. Дерматолог может использовать инструмент, называемый дерматоскопом, для тщательного изучения родинки. Это устройство увеличивает родинку (до 20 раз) и помогает более подробно изучить ее. Это безболезненная процедура. Если есть какая-либо озабоченность по поводу диагноза, Ваш врач организует удаление родинки и проверку в лаборатории. Иногда может быть трудно отличить родинку от себорейного кератоза (безопасная темная бородавчатая бляшка, которая распространен у пожилых людей), особенно если он воспален или травмирован.
Каков риск рака кожи меланомы с меланоцитарными невусом?
Существует некоторый риск развития меланомы при отдельных невусах. Тем не менее, существует сильная связь между чрезмерным или повторяющимся воздействием солнца и развитием меланомы при нормальной коже.
Можно ли вылечить меланоцитарные невусы?
Да. При необходимости их можно удалить хирургическим путем, но большинство из них лучше всего оставить в покое. Существует риск развития рубца или может потребоваться трансплантат для удаления крупных очагов. Не рекомендуется удалять родинку с помощью лазера, так как невозможно получить образец для гистологии.
Как можно лечить меланоцитарные невусы?
Существуют три основные причины удаления родинок:
- Если есть сомнения относительно диагноза, то родинку необходимо вырезать и исследовать под микроскопом.
- Если родинка регулярно травмируется.
- Косметические причины.
Самостоятельный уход
Если у Вас большое количество родинок
Кожу нужно исследовать ежемесячно, если имеются родинки, которые растут, или меняются:
- в размере (увеличивается),
- в форме (становясь асимметричным с нерегулярным рваным краем)
- в цвете (неравномерный цвет с различными оттенками черного, коричневого или розового).
Кроме того, если она имеет тенденцию к кровотечению, сочится или покрывается коркой, или если родинка сильно отличается от других родинок на коже.
Если Вы беспокоитесь о родинке или родинках, Вы должны как можно скорее посетить своего врача.
Попросите члена семьи или друга осмотреть Вашу спину, полезно будет и сфотографировать для отслеживания любых изменений в родинке.
Защитите себя и детей от слишком большого количества солнечных лучей. Например, будьте осторожны, чтобы не загорать и не сгорать, прикрывайте себя и используйте солнцезащитные кремы SPF 50 или выше. Не используйте солярии.
Лучшие советы по защите от солнца
- Защитите свою кожу соответствующей одеждой, надевайте шляпу, которая защищает Ваше лицо, шею и уши, и пару солнцезащитных очков от ультрафиолетового излучения. Выбирайте солнцезащитную одежду (с постоянно защищающей солнцезащитной тканью, широко доступной для взрослых и детей), если у Вас светлая кожа или много родинок.
- Проведите время между 11:00 и 15:00, когда солнечно, в тени. Уйдите с солнца, прежде чем Ваша кожа сможет покраснеть или сгореть.
- При выборе солнцезащитного крема обратите внимание на высокую защиту SPF (текущие рекомендации SPR 50 или 50+) для защиты от UVB, логотип UVA и / или 4 или 5 UVA звезд для защиты от UVA. Нанесите большое количество солнцезащитного крема за 15-30 минут до выхода на солнце, и повторно наносите его каждые 2 часа и сразу после купания и вытирания полотенцем.
- Не допускайте нахождения младенцев и маленьких детей под прямыми солнечными лучами.
- Британская ассоциация дерматологов рекомендует Вам сообщить врачу о любых изменениях на родинке или участке кожи. Если Ваш врач обеспокоен Вашей кожей, Вам посоветуют обратиться к дерматологу-консультанту - специалисту по диагностике рака кожи.
- Солнцезащитные ширмы не являются альтернативой одежде и тени, они обеспечивают дополнительную защиту. Никакой солнцезащитный крем не обеспечит 100% защиты.
Рекомендации по витамину D
Свидетельства, касающиеся влияния уровня сыворотки витамина D, воздействия солнечного света и потребления витамина D на здоровье, остаются неубедительными. Избегая воздействия солнечного света, если Вы страдаете от легкой восприимчивости или сокращаете риск возникновения меланомы и других раков кожи, Вы можете испытать дефицит витамина D.
Лица, полностью избегающие воздействия солнца, должны рассмотреть возможность измерения уровня витамина D. Если уровень уменьшен или недостаточен, они, возможно, пожелают рассмотреть возможность приема дополнительного витамина D3, 10-25 микрограммов в день и увеличения потребления продуктов с высоким содержанием витамина D, таких как жирная рыба, яйца, мясо, обогащенные маргарины и злаки. Добавки витамина D3 широкодоступны в магазинах здорового питания.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Врождённый меланоцитарный невус - симптомы и лечение
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
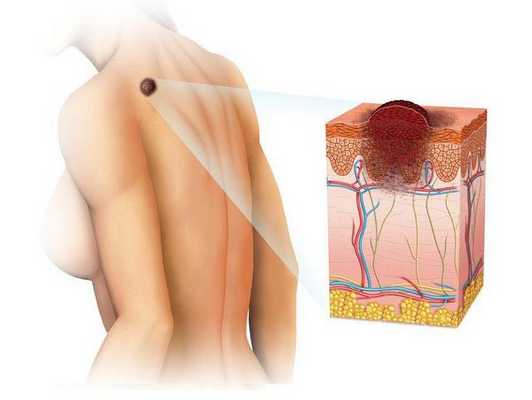
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1-3 % детей, крупные или гигантские — примерно у одного из 20-50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2-5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Меланома - симптомы и лечение
Что такое меланома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Беляниной Елены Олеговны, онколога со стажем в 25 лет.
Над статьей доктора Беляниной Елены Олеговны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Меланома (от греч. melanos - "чёрный", "тёмный") — это злокачественная опухоль, развивающаяся из меланоцитов (клеток, синтезирующих меланин). Чаще всего она образуется из кожных меланоцитов, то есть располагается на коже. В 7% случаев меланома локализуется на сетчатке глаза и в 1-3% случаев — на слизистых оболочках прямой кишки, полости рта, оболочках головного и спинного мозга. [1] [2]
Эта болезнь — одна из наиболее злокачественных опухолей, которая часто метастазирует в разные органы.
Заболеваемость меланомой продолжает увеличиваться. По росту смертности эта патология занимает второе место после рака лёгкого. [3]
В настоящее время и звестно значительное количество факторов, которые повышают вероятность заболевания меланомой. Ни один из них не может быть признан главным или обязательным дл я возникновения заболевания. Однако современные исследования чётко установили, что основная причина меланомы — воздействие ультрафиолетовых лучей естественного солнечного света (а также излучения солярия) на кожу человека. [1] [4]
Другие факторы риска развития меланомы:
- светлая кожа (склонность к солнечным ожогам, светлые или рыжие волосы, голубой цвет глаз);
- большое количество невусов (родинок), в том числе наличие атипичных;
- меланома в личном анамензе, а также наличие меланомы у кровных родственников;
- солнечные ожоги с образованием пузырей, наличие солнечных ожогов в детстве;
- существование врождённого невуса (риск возрастает пропорционально увеличению его размера).
Особенности меланомы у детей
У детей меланома бывает редко. Однако беспигментная меланома у детей может выглядеть как обычная бородавка. Также часто встречается разновидность невусов — невус Шпитц (резко очерченная куполообразная розовато-красная папулу или бляшку), который также не всегда можно отличить от меланомы. Для уточнения необходимо наблюдение и цифровая дерматоскопия.
Симптомы меланомы
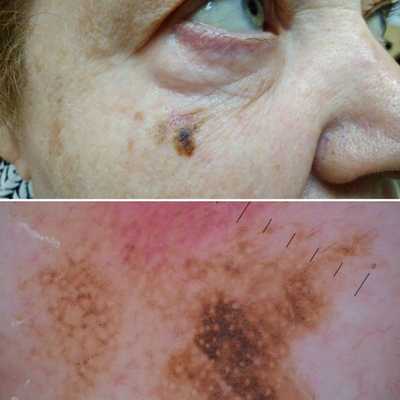
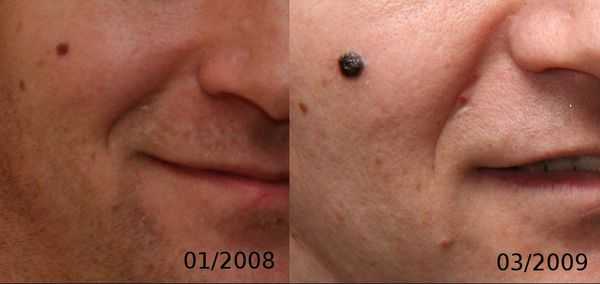
Первые признаки меланомы — появление на коже образования, непохожего на остальные по размеру, цвету и форме.
Меланома отличается от родинки следующими признаками: образование асимметричное по цвету и структуре, его края неправильные и зубчатые, оттенки в пределах одного образования отличаются, размер образования более 4 мм. С течением времени меланома изменяется по одному или нескольким ранее перечисленным критериям.
При обследовании важно учитывать, насколько пигментное образование отличается от остальных. Выявление "гадкого утёнка" среди родинок является причиной его более детального осмотра.
Клиническая картина меланомы достаточна разнообразна. Внешне она может представлять собой как незначительное пигментное пятно, так и узловое образование с изъязвлением. Цвет варьируется от светло-коричневого до чёрного.

Зачастую меланома возникает у взрослых, но иногда встречаются случаи врождённой формы заболевания. В детском возрасте меланома развивается редко.
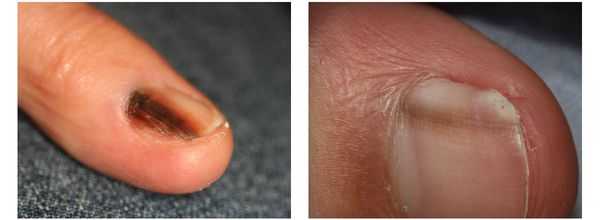
Меланома локализуется на любых участках кожи, в том числе и на ногтевой ложе.
Различают четыре основных типа меланомы в зависимости от клинической картины, течения заболевания, анатомического расположения и гистологических параметров.
1. Поверхностно-распространяющаяся меланома встречается в 65-75% случаев. Для неё характерно длительное течение. Сначала это пятно коричневого цвета, которое постепенно растёт и становится асимметричным по структуре и цвету (появляются вкрапления тёмно-коричневого, чёрного и розового цвета). При переходе в вертикальную фазу роста на пятне появляется утолщение — бляшка. Наиболее часто встречаемая локализация у мужчин — на спине, а у женщин — преимущественно на нижних конечностях.

2. Лентиго-меланома представлена в виде пятна неправильной формы и окраски. Она развивается у лиц пожилого возраста. Чаще всего локализуется на лице, шее и тыле конечностей. Лентиго-меланома растёт на фоне длительно существующего злокачественного лентиго (предракового меланоза Дюбрейля). При инвазии клеток меланомы за пределы эпидермиса на пятне появляются возвышающиеся участки.
3. Узловая меланома представлена выступающим над поверхностью кожи образованием тёмно-коричневого или чёрного цвета. Часто эти образования симметричны и не вызывают подозрений. Однако, как правило, такая меланома характеризуется быстрым ростом и плотные на ощупь. С ростом опухоли она может изъязвляться. Чаще всего располагается на спине, голове и шее.
4. Во всех формах возможны беспигментные варианты (около 2%). Беспигментная (амеланотическая) меланома достаточно сложна для диагностики, так как сначала выглядит как безвредная розово-красная папула.
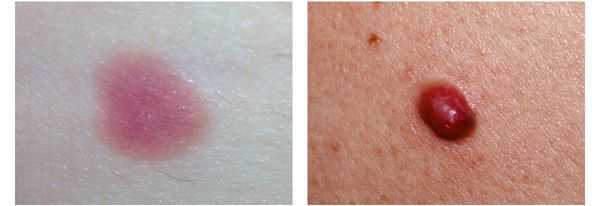
Поздние симптомы меланомы. Появление метастазов
Признаки метастазов зависят от того, в каком органе они появились:
- головной мозг — головные боли, неврологические симптомы (нарушение чувствительности к теплу, боли, расстройства памяти, координации и подвижности и т. п.);
- кости — боли в спине;
- лимфатические узлы — их увеличение и болезненность;
- на коже вблизи первичного очага — одновременное появление множества чёрных образований.
Патогенез меланомы
Патогенез меланомы, как и всех злокачественных опухолей, весьма сложный. Результат воздействия ультрафиолета на кожу человека (лучей А и В, длиной 280-340 нм) зависит от многих факторов, включающих дозу облучения и индивидуальный ответ организма (особенности иммунного ответа и генетическую предрасположенность).
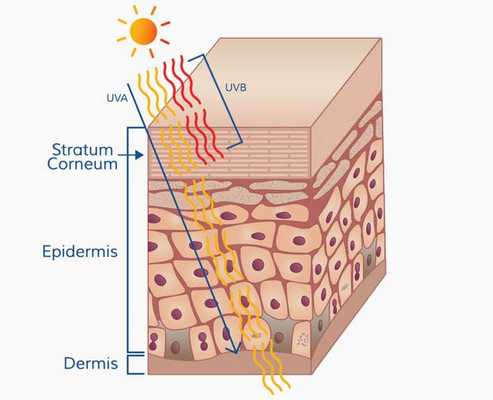
Ультрафиолетовое облучение вызывает:
- фотохимические реакции;
- повреждение молекулы ДНК (иногда повреждение восстанавливается);
- мутации (когда повреждение ДНК "не лечится" организмом);
- иммунные нарушения.
Образование пиримидиновых димеров (т. е. дефектов ДНК) под действием УФО — основная причина мутаций. [5]
Роль диспластических невусов в развитии меланомы недостаточно ясна. Проводимые исследования пока не ответили на вопрос, являются ли эти образования предраковым состояниям, или развитие меланомы в их зоне является статистически случайным событием.
По данным многочисленных гистологических исследований, около 30% меланом развиваются в области меланоцитарных невусов , остальные 70% развиваются на неизменённой коже. [6] [7] [8]
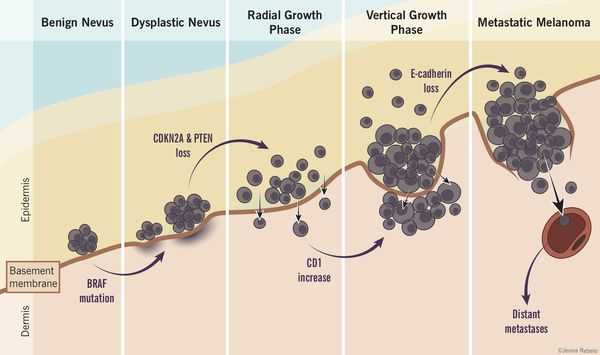
Таким образом, по имеющимся данным, на фоне невусов развивается небольшой процент всех случаев злокачественной меланомы. [4]
Атипичные невусы в первую очередь являются важными маркерами повышенного риска меланомы. При этом профилактическое удаление таких невусов нецелесообразно (они не являются 100% предшественником меланомы)
Пациенты с диспластическими невусами представляют собой группу повышенного риска и должны находиться под постоянным врачебным наблюдением.
В 7-15% всех случаев меланома является наследственной патологией. При этом обнаруживаются мутации в генах-супрессорах опухолевого роста.
Классификация и стадии развития меланомы
Стадию опухолевого процесса меланомы определяют в соответствии с классификацией TNM. Она зависит от толщины первичной опухоли, а также наличия или отсутствия регионарных и/или отдалённых метастазов.
Для определения стадии меланомы необходимо гистологическое исследование. Оценку состояния лимфоузлов для установления стадии выполняют при помощи клинического осмотра и ультразвукового исследования.
Критерий Т говорит о распространённости первичной опухоли (для классификации по этому критерию необходимо удалить первичную опухоль и провести её гистологическое исследование):
- pТis — первичная (неинвазивная) меланома (I уровень инвазии);
- pТ1 — толщина опухоли ≤ 1 мм:
○ pТ1а — II уровень прорастания опухоли в соседние ткани или III уровень без изъязвления опухоли;
○ pТ1b — IV или V уровень прорастания опухоли в соседние ткани или присутствие её изъязвления;
○ pТ2а — без изъязвления опухоли;
○ pТ2b — с изъязвлением;
○ pТ3а — без изъязвления;
○ pТ3b — с изъязвлением;
○ pТ4а — без изъязвления;
○ pТ4b — с изъязвлением.
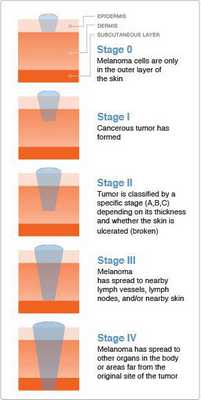
Критерий N говорит о существовании или отсутствии метастазов в регионарных лимфоузлах :
Меланоцитарные невусы у детей: изменяющиеся образования у растущих пациентов
Резюме: Обзор содержит актуальную информацию о наиболее часто встречающихся формах меланоцитарных невусов у детей с упором на их динамическую эволюцию в течение времени. Обсуждаются факторы риска и вопросы ранней диагностики меланомы в общей практике. Также обсуждается современное понимание рисков, связанных с врожденными меланоцитарными невусами разных размеров и стратегиями для ведения детей с врожденными и приобретенными меланоцитарными невусами.
Ключевые слова: меланоцитарный невус, приобретенный меланоцитарный невус, врожденный меланоцитарный невус, атипичный невус, ранняя диагностика меланомы кожи Summary: This review provides an update on common melanocytic nevi forms in children, focusing on their dynamic evolution over time. IVIarkers for increased risk of melanoma for generl practice srecilists are discussed. Current understanding of the risks associated with congenital melanocytic nevi of different sizes and strategies for the management of children with acquired and congenital nevi are also discussed.
Key words:melanocytic naevus, acquired melanocytic naevus, congenital melanocytic naevus, atypical naevus, skin melanoma early diagnosis
Практически у каждого здорового человека имеются одно или несколько пигментных образований на коже, называемых невусами, или родинками. Они могут существовать с рождения или появляются на протяжении первых десятилетий жизни под влиянием эндогенной предрасположенности или экзогенных провоцирующих факторов. Большинство пигментных образований кожи имеет доброкачественный характер.
Меланоцитарные невусы (МН) - доброкачественные образования, возникающие вследствие пролиферации меланоцитов. Невусы коричневого и черного цвета содержат пигмент меланин, и корректно также название «пигментные невусы». Основной функцией меланина является защита ДНК-клеток от повреждения ультрафиолетовыми лучами. Выделяют врожденные и приобретенные меланоцитарные невусы. Приобретенные меланоцитарные невусы (ПМН) являются доброкачественными опухолями кожи, а врожденные меланоцитарные невусы (ВМН) возникают как порок развития (гамартома). К особым формам МН относят невус Шпиц, невус Реед, невус спилус, галоневус, залегающий в глубоких слоях синий невус. Меланоцитарную структуру имеют также невусы Ота и Ито (эти формы пигментных образований кожи будут рассмотрены отдельно).
В период эмбриогенеза меланоциты из нервного гребня мигрируют в эктодерму, в первую очередь кожу и центральную нервную систему. Также меланоциты мигрируют в ткани глаза, уха, могут обнаруживаться в желудочно-кишечном и мочеполовом трактах [1]. В эпидермисе меланоциты находятся дискретно между клетками базального слоя. Тогда как в меланоцитарных невусах меланоциты образуют гнездные скопления не связанных между собой дендритными связями клеток. Такие клетки называются невусными.
Отмечается тенденция к наличию большего числа невусов у светлокожих лиц, по сравнению с лицами, обладающими более темной кожей. Врожденные меланоцитарные невусы встречаются намного реже приобретенных. Только около 2-3% новорожденных имеют один или более врожденных меланоцитарных невусов [2, 3, 4]. Как правило, это спорадические случаи, редко отмечаются семейные случаи врожденных невусов. Число невусов на коже как правило достигает максимума на третьем десятилетии жизни и в дальнейшем постепенно уменьшается с возрастом.
Скрининг меланомы кожи. Для первичного скрининга меланомы существуют различные алгоритмы. Самым простым является признак «гадкого утенка», основанный на выявлении одного или нескольких пигментных образований, обладающих отличными от большинства невусов пациента признаками [8, 9]. Пигментное образование, которое явно отличается от других у данного человека, должно считаться подозрительным, даже если оно не соответствует критериям ABCD-алгоритма, наиболее часто используемого для скрининга меланомы. Прогностическое значение симптома «гадкого утенка» систематически не изучалось, тем не менее, этот признак позволяет провести быструю оценку кожных образований в повседневной практике до обращения к узкому специалисту [10].
Наиболее часто используемым является правило ABCDE. Диагностический алгоритм и акроним впервые предложен в 1985 г. американскими дерматологами. Алгоритм предназначен для использования врачами, не специализирующимися в области новообразований кожи и для использования в повседневной жизни для самостоятельной оценки новообразований кожи [11, 12].
Asymmetry - если разделить образование по оси на две части, одна часть будет отличаться от другой.
Border - нечеткие границы.
Color - пестрая окраска, присутствуют различные оттенки красного, коричневого, розового, синего, серого или белого цветов.
Diameter - диаметр образования более 6 мм.
Evolution - изменения размера, формы, цвета или появление нового образования. Диагностический алгоритм АВСD предназначен для скрининговой оценки и позволяет выявлять меланому на ранней стадии. Пациент с изменяющимся образованием кожи и выявленным одним или более признаком в обязательном порядке должен быть направлен к специалисту в области дерматоонкологии для дальнейшего наблюдения, проведения дерматоскопии или диагностической биопсии. Алгоритм ABCDE позволяет с высокой точностью проводить скрининговую оценку для выявления поверхностно распространяющейся меланомы. Использование дерматоскопии, метода осмотра кожи с увеличением с помощью специального прибора, позволяет с высокой точностью диагностировать ранние формы меланомы, а также других видов рака кожи [13, 14]. Необходимо учитывать ограниченную диагностическую ценность алгоритма ABCDE для выявления беспигментной меланомы и некоторых других форм, таких как узловые, подногтевые или акральные меланомы, а также в диагностике меланомы у детей.
Возможно использование и других диагностических алгоритмов, таких как система 7 пунктов Glasgow, или правило ФИГАРО [15].
Приобретенные меланоцитарные невусы являются доброкачественными опухолями, возникшими из мигрировавших в кожу в эмбриональном периоде меланоцитов. Возникают ПМН обычно после 6 месяцев жизни, достигают максимальных размеров и числа в молодом возрасте, в дальнейшем регрессируют и могут исчезнуть полностью. Приобретенные меланоцитарные невусы могут локализоваться на коже, в том числе на коже волосистой части головы, коже ладоней и стоп (акральные невусы) или исходить из ногтевого матрикса, создавая сложности для диагностики и наблюдения. Факторами, способствующими их появлению, являются:
- семейная предрасположенность;
- уровень ультрафиолетового облучения кожи в детстве. Особенно важно интенсивное и прерывистое излучение (периодическое посещение регионов с высоким уровнем УФ-излучения). Показано, что использование фотозащитных кремов, фотозащитной одежды или других мер по снижению облучения кожи УФ-лучами, особенно в детском и подростковом возрасте, способствует возникновению меньшего числа невусов [16, 17]. Также усилению образования ПМН способствуют заболевания кожи, сопровождающиеся образованием пузырей (например, буллезный эпидермолиз), склераторофический лихен, химиотерапия, имуносупрессивные состояния, некоторые эндокринные состояния, а также беременность и роды [18, 19];
- фенотипические особенности - светлая кожа со значением фототипа I-II по Фицпатрику особенно в сочетании с рыжими волосами [19, 20].
Amelanotic - беспигментный;
Bleeding, bump - кровоточащий, уплотненный;
Color uniformity - однородно окрашенный;
De novo, any diameter - возникший de novo, любой диаметр;
Color is pink/red, changing - розовый/красный цвет, изменения;
Ulceration, upward thickening - изъязвление, утолщение, выступающее над поверхностью;
Pyogenic granuloma-like lesions, pop-up of new lesions -похожие на пиогенную гранулему.
Эти критерии не являются специфичными для меланомы, однако позволяют повысить чувствительность алгоритма ABCDE для выявления меланомы у детей.
Ведение пациентов с ПМН. Большинство приобретенных меланоцитарных невусов являются доброкачественными, не требуют никакого лечения и нуждаются только в продолжительном наблюдении. Поскольку большинство меланом кожи развивается de novo, т. е. вне предшествующих меланоцитарных невусов, а частота злокачественной трансформации банальных ПМН невысока, профилактическое иссечение невусов нецелесообразно. Если невус все же был удален, неважно по какой причине, обязательным является проведение гистологического исследования иссеченного материала [1, 19].
Атипичные (диспластические) невусы (АН). В отличие от обыкновенных ПМН, атипичные меланоцитарные невусы могут иметь некоторые клинические характеристики меланомы, такие как асимметрия, нечеткие границы, несколько цветов или размер более 6 мм. АН ведут себя стабильно на протяжении времени, не виодизменяются и, как правило, имеют сходные характеристики у одного индивида, что делает особенно важным оценку симптома «гадкого утенка». Термины «атипичный», или «диспластический невус», используются почти одинаково часто, однако термин «диспластический невус» более правильно использовать для гистологических характеристик образования. Их распространенность среди населения с белой кожей составляет 2-10% [36, 37]. Столь большая разница в частоте связана с различием критериев диагностики. И хотя большинство АН имеют доброкачественную природу, наличие АН является маркером повышенного риска развития меланомы [38, 39]. Наличие на коже АН требует повышенного внимания, проведения регулярных осмотров с использованием дерматоскопии, а в некоторых ситуациях, особенно при большом числе невусов, проведения фотодокументирования всей поверхности кожи с использованием специального оборудования. Клиническими признаками, свидетельствующими о возможном злокачественном процессе, являются наличие оттенков серо-голубого, красного, белого цвета; быстрые изменения (в течение нескольких месяцев) формы, цвета, размеров; появление нового образования, особенно в возрасте старше 40 лет.
Врожденные меланоцитарные невусы (ВМН)
ВМН на протяжении жизни так же, как и ПМН, могут изменяться. При рождении это, как правило, плоские, умеренно пигментированные пятна или тонкие бляшки. В дальнейшем они становятся толще, темнее, поверхность приобретает бугристый вид, могут появляться узлы, липоматозные утолщения, рост волос. У части детей, преимущественно со светлой кожей, отмечается тенденция к снижению интенсивности окраски врожденных меланоцитарных невусов на протяжении жизни. Особенно активные изменения ВМН происходят на протяжении первых месяцев жизни [28].
Нейрокожный меланоз (НКМ) является еще одним опасным состоянием, ассоциированным с ВМН. При этом заболевании, кроме ВМН, пролиферация меланоцитов возникает в центральной нервной системе. Развитие меланоза возможно как в лептоменингеальных оболочках, так и в тканях мозга. Протекать НКМ может бессимптомно или с неврологическим нарушениями, такими как судороги, задержка развития, проявления гидроцефалии или симптомов сдавления.
Факторами риска НКМ являются [52, 53, 54]:
- ВМН больших размеров, особенно более 40 см, с заднеаксиальным расположением;
- множественные сателлиты (особенно более 20);
- более двух ВМН средних размеров, особенно наличие множественных ВМН.
НКМ может также быть ассоциирован с невусом Ота, не относящимся к меланоцитарным образованиям [42].
Ведение пациентов с мелкими и средними ВМН
проводиться по индивидуальному плану, зависящему от имеющихся факторов риска, возможности наблюдения за образованием, степени выраженности эстетического недостатка и уровня тревоги пациента.
Ведение пациентов с большими и гигантскими ВМН должно проводиться дерматологом или дерматоонкологом. Нередко рекомендуется раннее удаление из-за возникающих эстетических и психологических проблем, а также из-за предполагавшейся возможности уменьшения рисков малигнизации [40, 57]. До настоящего времени это предположение не имеет достаточных доказательств и требует проведения исследований. Удаление больших и гигантских ВМН является непростой задачей. Как правило, требуется проведение нескольких этапов с использованием эспандеров или графтов клеток. Хирургическое лечение может растянуться на многие годы, достигая десятков операций в детские годы. Многочисленные крупные хирургические операции часто приводят к серьезной психологической и эмоциональной травме, вплоть до формирования посттравматического стрессового расстройства при относительно невысоком риске развития меланомы [58]. Осложнениями хирургического лечения могут быть рубцевание, в том числе ведущее к нарушению подвижности суставов, развитие инфицирования или даже неонатального сепсиса. Добиться полного удаления всех невусных клеток крайне сложно, особенно при больших размерах ВМН, а также вследствие анатомических особенностей локализации и вовлечения глубоко лежащих структур (жировая ткань, фасции, мышцы). Даже если предположить возможность полного удаления всех невусных клеток, это не сможет полностью решить проблему риска развития в дальнейшем меланомы из-за возможности ее развития у пациентов с большими и гигантскими ВМН в ЦНС или ретроперитонеально. В большинстве случаев консервативное наблюдение является обоснованным выбором [42, 53, 58].
В случаях, когда проведение хирургического иссечения невозможно, для получения косметического эффекта возможно использование кюретажа, аблативного лазера или дермабразии. Все эти процедуры, как и хирургическое иссечение, сопряжены с высоким риском рубцевания, инфицирования и не исключают возможность развития в дальнейшем меланомы как в зоне послеоперационного рубца, так и отдаленно. Пациенты, которым проведено хирургическое лечение любым из методов, также подлежат регулярным осмотрам и пальпации зоны рубца иссеченного ВМН, осмотрам интактного кожного покрова и проведению общеклинического наблюдения на протяжении всей жизни.
Появление новых образований часто отмечается в детском и подростковом возрасте. Невусы у детей и подростков могут изменяться или исчезать. Основным фактором, способствующим появлению невусов и меланомы кожи, являются ультрафиолетовые лучи солнца. Солнечное облучение кожи является контролируемым фактором риска не только меланомы, но и других видов рака кожи. Новый или изменяющийся меланоцитарный невус у ребенка или подростка часто вызывает обеспокоенность у родителей и врачей. Как правило, единичные невусы неопасны, тогда как для детей и взрослых с большим числом невусов риск развития меланомы на протяжении жизни повышается. Повышенный риск злокачественной трансформации связан с врожденными и диспластическими невусами. Знание естественного развития невусов и потенциально опасных признаков позволяет избежать чрезмерной тревоги и ненужных процедур.
Читайте также:
