Введение в лучевую диагностику паравертебрального пространства: лучевая анатомия, методы исследования
Добавил пользователь Morpheus Обновлено: 04.01.2026
Лучевые методы диагностики и лечения применяются врачами для определения изменений в почках и мочевыводящих путях. Почки представляют собой парный орган, бобовидной формы, главной функцией которых — мочеобразование и мочевыделение.
В современном мире многие урологические заболевания требуют ранней и полноценной диагностики, что позволяет избежать губительных последствий для жизни пациента.
Лучевые методы диагностики и лечения почек в основном использует рентгенографические исследования. Для визуализации анатомических особенностей почки используют специальные контрастирующие вещества.
Основным противопоказанием к проведению ионизирующей диагностики является наличие кардиостимуляторов и металлических имплантатов в теле пациента. Но и некоторые особенности состояния организма могут стать причиной отказа проведения исследований, которые включает в себя группа лучевых методов диагностики и лечения.
Лучевые методы диагностики и лечения в современном мире используются квалифицированными специалистами для подтверждения точного диагноза и назначения правильного и эффективного лечения.
Лучевые методы диагностики проводятся на базе отделения рентгенологии и рентгеноэндоваскулярных методов диагностики и лечения НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина. Врачи отделения проводят весь спектр рентгенодиагностических исследований, как для взрослых, так и для детей, включая в себя:
Обзорная рентгенография представляет собой метод лучевой диагностики, который охватывают область от верхнего края почек до мочевыводящих путей. На урограмме возможно оценить форму, размеры и расположение почки.
Показания к проведению:
- диагностика положения и величины почки и надпочечников;
- диагностика мочекаменной болезни.
Противопоказания: противопоказания отсутствуют. Условным противопоказанием считается проведение обзорной рентгенографии при беременности.
Данный метод исследования позволяет оценить не только форму, размеры и расположение почек, но и контрационную и мочевыделительную функцию мочевыводящих путей.
Методика исследования заключается во внутривенном введении специального констатирующего раствора, после которого проводятся снимки. Так через 5-7 минут после введения, потом спустя 15-20, третий снимок производится на 25-30 минуте. Сравнение снимков позволяет оценить функцию мочеотделения.
Показания:
- ; ;
- примесь крови в моче неясного характера;
- травмы почек; ; ;
- туберкулез.
Противопоказания:
- непереносимость лекарственных веществ, входящих в контрастирующий раствор;
- шок;
- почечная и сердечная недостаточность.
- Ретроградная пиелоуретерография
Особенностью метода является, что с помощью специального препарата (контраста), введенного в лоханку через устья мочеточника, путем цистографии, можно отследить строение органа, даже при потере функций почки. Негативным последствием проведения ретроградной пиелоуретерографии является возможное занесение инфекции в стерильную лоханку.
- невозможность проведения урографии через внутривенные вливания; ;
- исследование возможных аномалий почки;
- туберкулез.
- ;
- нарушения оттока мочи из лоханки.
- Почечная ангиография
Метод лучевой диагностики сосудистой системы почки проводится при её заболеваниях. Проведение ангиографии проводится двумя способами. Введение специального раствора (контраста) возможно через пункцию аорты в поясничной области, или путем пункции бедренной аорты.
Почечная ангиография проводится под местным наркозом.
- невозможность проведения ретроградной пиелографии;
- неясная гематурия;
- необходимость дифференцирования опухоли от кисты;
- нефрологическая гипертония; ;
- сложные аномалии почек.
- атеросклероз аорты;
- прогрессирующая почечная недостаточность;
- туберкулез легких;
- сердечно-сосудистая недостаточность.
- Цистография
Методика цистографии заключается в исследовании мочевого пузыря, с помощью специального раствора (контраста), который вводится внутрь катетером. Существует нисходящий и восходящий способ цистографии. При восходящей цистографии раствор вводится через уретру, при нисходящей внутривенно.
- острые воспалительные заболевания почек, уретры, мочевого пузыря.
- Рентгеновская компьютерная томография
Компьютерная томография (КТ) проводится с помощью рентгеновского стола, который заводится в арку-сканер. При проведении метода происходит движение сканера вокруг пациента. Если необходимо, то после первого снимка внутривенно вводится контрастирующее вещество.
- беременность;
- непереносимость веществ контрастирующего раствора;
- масса тела более 150 кг;
- неадекватное поведение больного.
- Ультразвуковые исследования
Наиболее безопасный метод исследования почек и мочевыводящих путей. Проведение УЗИ заключается в обследовании мочевыделительной системы с помощью датчика мощностью 3,5-6 МГц в параллельных, продольных, поперечных и косых срезах.
- изменение клинических анализов мочи;
- профилактика;
- острых и хронические нефрологические заболевания;
- травмы и ушибы;
- боли в почках;
- диагностика новообразований в почках.
Противопоказания: нет.
Метод исследования заключается в применении магнитного поля и радиочастотных импульсов. Использование магнитно-резонансной томографии позволяет рассмотреть самые мельчайшие изменения в тканях почки. Для проведения контрастирования производится внутривенное вливание специального парамагнитного раствора, и сразу после происходит снимок. Для осуществления изменений и реакций снимки повторяются через 90 секунд после вливания, и по истечению 10 минут.
- анатомическое исследование почки;
- кисты и доброкачественные опухоли; ;
- поражение почечных сосудов;
- поражение мочевых путей.
- почечная недостаточность;
- кардиостимуляторы и слуховые импланты;
- беременность;
- клаустрофобия.
- Радионуклидная диагностика.
Способ данной диагностики заключается во введении специального контраста внутривенно, затем с помощью гамма-камеры производятся многочисленные снимки в период всего исследования.
- выявление осложнений после трансплантации почки;
- выявление закупорки мочеточников;
- оценка функционирования почек.
- беременность и период грудного вскармливания;
- масса тела больше 120 кг.
Применение компьютерной томографии особенно незаменимо при мочекаменной болезни, новообразованиях в почках и забрюшинном пространстве, и аномалиях развития верхних мочевыводящих путей.
Целью лучевой диагностики в урологии является исследование функциональности и морфологических изменениях в почках и появление возможных патологий. Для эффективной оценки работы почек, а также их изменений используется группа лучевых методов диагностики и лечения.
Современная лучевая диагностика. Часть I
Трудно переоценить роль радиологических методов исследования в диагностике онкологических заболеваний, а также в оценке результатов лечения и динамики болезни. Лучевые методы диагностики позволяют обнаружить многие новообразования на ранних стадиях, поэтому их широкое применение является очень важным аспектом в развитии современной медицины.
У онкологических пациентов, а также у всех, кто хочет пройти обследование, чтобы быть уверенным в отсутствии угрозы заболевания, возникает множество вопросов по методам современной лучевой диагностики, о необходимости и достаточности проведения тех или иных исследований.
На наиболее часто встречающиеся вопросы пользователей сайта отвечает заведующий отделением лучевой диагностики НИИ онкологии им.Н.Н.Петрова, д.м.н., профессор Андрей Владимирович Мищенко.

Какой метод лучевой диагностики является наиболее эффективным в онкологии? Пациенты спрашивают, почему, например, в одних случаях назначают КТ, в других МРТ?
Сегодня в арсенале современной клиники имеется довольно широкий спектр лучевых методов. Зачастую приходиться объяснять не только пациентам, но и консультировать врачей, какой метод лучевой диагностики в данной ситуации наиболее предпочтителен. Лучевая диагностика на сегодняшний день объединяет в себе пять основных методов исследований:
- Рентгенодиагностика
- Компьютерная томография (КТ)
- Магнитно-резонансная томография (МРТ)
- Ультразвуковая диагностика (УЗИ)
- Радионуклидная диагностика
Каждый из методов лучевой диагностики имеет свои особенности, позволяющие увидеть те или иные ткани организма человека. Так, головной и спинной мозг, мягкие ткани (мышцы, сухожилия), органы малого таза лучше визуализируется при магнитно-резонансной томографии.
Ультразвуковое исследование дает хорошее отображение поверхностных структур, мышц, молочной железы, щитовидной железы, лимфатических узлов. С помощью УЗИ исследуются паренхиматозные органы живота, малого таза, особенно при использовании специальных датчиков для исследования женских половых органов и предстательной железы у мужчин.

КТ наиболее часто используется для диагностики органов груди (легкие, средостение), живота, на томографе хорошо видны костные изменения. Однако, иногда можно быстрее и с минимальным воздействием решить вопросы патологии легких или костей при помощи классической рентгенографии.
Радионуклидная диагностика применяется в онкологической практике в основном в виде сцинтиграфии для диагностики метастатического поражения костей, а при использовании специальных препаратов также позволяет диагностировать поражения лимфатических узлов.
При назначении обследования онкологического пациента в каждом конкретном случае учитывается не только тип самой опухоли и степень ее злокачественности, но и проведенное лечение (операция, лучевая терапия, химиотерапия или их комбинации), давность проведенного лечения, состояние организма пациента, сопутствующая патология и другие факторы.
Что делать, если при обследовании в другом лечебном учреждении выявлена опухоль, а пациент не уверен в правильности диагноза?
Я советую пациентам следовать рекомендациям своего лечащего врача. Если у пациента возникают вопросы по назначенному обследованию и лечению, то он может и должен обсудить их с врачом. И, конечно, пациент имеет право на «второе мнение», он может проконсультироваться в любом другом лечебном учреждении, включая и НИИ онкологии им. Н.Н. Петрова. Врач-онколог сопоставит клинические данные с имеющимися результатами обследования и, при необходимости, назначит дополнительные исследования.
Когда пациенты приезжают на лечение в НИИ онкологии из других регионов России, они часто предоставляют результаты КТ и МРТ-исследований, лучше если это будет запись на компакт-диске. К сожалению, иногда на практике мы встречаемся с тем, что качество этих исследований оставляет желать лучшего. Мы всегда стараемся при экспертном анализе предоставленных данных предоставить максимальную информацию врачу-онкологу для принятия решения. В том случае, если этого будет недостаточно, пациенту может быть назначено повторное исследование.
Какие существуют рекомендации по проведению лучевых исследований после проведенного лечения, операции?
Как правило, больные после лечения онкологических заболеваний выписываются под наблюдение онкологов районных поликлиник с четкими рекомендациями: какие исследования и в какие периоды необходимо проходить. При наблюдении за процессом лечения принципиальным моментом является анализ динамики изменений органов, а также самой опухоли, если она осталась.
При сравнении предыдущей картины с сегодняшними данными для врача очень важно соблюдение методики исследования. В связи с этим я рекомендую проходить лучевые исследования по поводу опухолей исключительно в специализированных и проверенных учреждениях.
Использование радионуклидной диагностики в современной медицине
Одним из прогрессивных методов обследования, позволяющим оценивать не только анатомическое, но и функциональное состояние органов и систем организма, является радиоизотопная или радионуклидная диагностика. С ее помощью удается обнаруживать заболевания (в том числе и онкологические) даже на ранних стадиях их развития, которые характеризуются отсутствием ярко выраженной симптоматики. Таким образом, у врачей появляется возможность оказать пациенту своевременную медицинскую помощь, а у больного - шанс на излечение заболевания.
В чем заключается сущность радионуклидной диагностики
Радиоизотопное исследование - это разновидность лучевой диагностики, основанная на регистрации излучения, исходящего от радиоактивных веществ, введенных в организм пациента или в биологическую жидкость, содержащуюся в пробирке. Данные вещества известны как радиофармацевтические препараты (РФП). Так принято называть химические или биохимические соединения, молекулы которых включают радионуклиды.
Применяемые в диагностических целях радиоактивные изотопы в медицине отличаются коротким периодом полураспада, что обуславливает низкую лучевую нагрузку на организм человека. Выводятся они вместе с мочой. Чаще всего для обследования используют радионуклиды технеция, радиоактивного йода.
После попадания радиофармпрепарата в организм от тела пациента начинает исходить гамма-излучение, которое фиксируется гамма-камерами, проходит компьютерную обработку и преобразовывается в плоское или объемное анатомическо-функциональное изображение исследуемого органа.
Исходя из скорости распределения радиоактивного вещества в организме человека и мест его наибольшей концентрации, медики делают выводы о размерах, форме органа, его расположении, наличии в нем очагов патологии, нарушениях его работы.
Врач имеет возможность получить большой объем информации об исследуемых органах - от данных о клеточном метаболизме (обмене веществ) в них до сведений об их функционировании. Поскольку радиоизотопная диагностика позволяет отслеживать динамику процессов, происходящих на молекулярном и клеточном уровнях, она не дублирует результаты ультразвукового исследования (УЗИ), компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ).
В каких случаях показано и противопоказано радионуклидное обследование
Радионуклидный метод диагностики имеет определенные показания и противопоказания. Так, радиоизотопное исследование может быть назначено с целью:
- обнаружения злокачественных новообразований и их метастазов в организме;
- выявления острых и хронических заболеваний сердца, легких, почек, печени, кишечника и других органов;
- оценки состояний органов после трансплантации;
- диагностики врожденных аномалий органов;
- обнаружения отклонений в работе органов и систем вследствие какого-либо заболевания;
- выявления нарушений кровообращения;
- оценки состояния органов после травм.
Противопоказания к обследованию подразделяются на абсолютные и относительные. В первую группу входит индивидуальная сверхчувствительность к радиофармпрепаратам, но встречается она крайне редко.
Вторая группа объединяет подозреваемую или установленную беременность и период грудного вскармливания у женщин, лихорадку, острые респираторные заболевания и психические расстройства, тяжелую печеночную и почечную недостаточность.
Назначая радиоизотопную диагностику пациентам, имеющим относительные противопоказания к ней, врач должен быть уверен, что ее потенциальная польза превысит возможный вред.
Методы радионуклидной диагностики
Для проведения диагностики используют радиоизотопные методы исследования in vivo и in vitro. В первом случае радиофармпрепарат вводится непосредственно в организм человека, после чего медики наблюдают за тем, как он распределяется в органах и тканях. Во втором же радиоактивное вещество добавляется в пробирку, содержащую исследуемую биологическую жидкость (к примеру, плазму, сыворотку крови, мочу), после чего проводится количественный учет результатов их взаимодействия при помощи методов радиометрии.
Радионуклидная диагностика in vivo позволяет установить, с какой скоростью проходит радиофармпрепарат через определенный орган и как быстро он выводится из организма. Исследование in vitro предоставляет возможность узнать концентрацию гормонов, ферментов, лекарственных препаратов в биологических жидкостях, даже если они там содержатся в ничтожно малых количествах.Радионуклидная диагностика
Как вводят радиофармпрепараты в организм
Существует несколько способов введения радионуклидов в организм пациента в диагностических целях:
- пероральный, который подразумевает всасывание радиоактивного вещества в кровь из желудочно-кишечного тракта и дальнейшее его накопление в исследуемом органе;
- внутривенный и внутриартериальный, при котором радионуклид сразу попадает в кровоток;
- ингаляционный, подразумевающий поступление радиофармпрепарата в организм через дыхательные пути;
- подкожный;
- в лимфатические сосуды;
- непосредственно в ткани исследуемого органа;
- в спинномозговой канал.
Способ введения радиоактивного вещества зависит от того, какой структурный компонент организма пациента необходимо исследовать.
Какими способами регистрируется распределение радиофармпрепарата в организме
Существует несколько разновидностей радионуклидной диагностики: радиометрия, радиография, томография, сцинтиграфия, радиоизотопное сканирование. Ключевое отличие между ними заключается в способе регистрации распределения радиофармпрепарата. Предлагаем вам подробнее ознакомиться с особенностями каждого из перечисленных выше видов исследования.
Что такое сцинтиграфия
Радиоизотопная сцинтиграфия является методом визуализации, позволяющим получать двухмерные изображения. Она бывает статической и динамической. В первом случае делают несколько сцинтиграмм (снимков), по которым изучают анатомо-топографическое состояние скелета, внутренних органов (почек, легких, щитовидной железы и так далее), а также обнаруживают в них очаги патологического скопления радиофармпрепарата.
Во втором случае с определенным интервалом выполняют серию двухмерных изображений. Путем их сложения получают динамические графики, отображающие характер перемещения радиоактивного вещества в исследуемом органе (к примеру, в почках, желчном пузыре, печени). Таким образом, удается оценить, насколько правильно он функционирует.
Исследование предоставляет возможность выявлять заболевания задолго до того, как произойдут изменения в тканях пораженных органов (в среднем, на 1-1,5 года раньше, чем рентгенодиагностика).
Сущность радиоизотопного сканирования «Whole body»
Радиоизотопное сканирование, выполняемое в режиме «Whole body», позволяет получать двухмерные изображения всего тела за счет использования особой гамма-камеры, обладающей большим полем зрения. Преимущество данного вида радиоизотопной диагностики, по сравнению со стандартной сцинтиграфией, заключается в большом объеме предоставляемых данных.
Для исследования не нужно несколько раз вводить радиофармпрепарат. Достаточно однократного его введения.
При помощи радиоизотопного сканирования удается обнаруживать метастазы злокачественных опухолей по всему организму, оценивать уровень эффективности лечения и планировать дальнейшую терапию.
Что являет собой радиометрия
Радиометрией в медицине принято называть метод измерения концентрации радиофармпрепарата в органах и тканях организма за определенный промежуток времени. Различают клиническую и лабораторную радиометрию. Первая используется для обнаружения злокачественных опухолей, расположенных на коже, слизистых оболочках матки, желудка, гортани.
Лабораторная радиометрия применяется для исследования биологических жидкостей в пробирках, в которые введен радиофармпрепарат. Радионуклидный анализ проводится с использованием автоматизированных радиометров, на конвейерах которых устанавливаются пробирки. Фиксируя излучение над емкостью с биологической жидкостью, устройства определяют концентрацию ферментов, гормонов в крови пациента.
Радиография как разновидность радиоизотопной диагностики
Радиографией называется исследование, направленное на регистрацию динамики накопления и процесса перераспределения радиоактивного вещества, введенного в организм пациента. Данная разновидность радионуклидной диагностики используется с целью исследования быстротекущих процессов (в частности, вентиляции легких, кровообращения).
Особенности и виды томографии
Томография - разновидность исследования, позволяющая получать послойную картину распределения радиоактивного вещества в органах и на основании этого создавать объемные (3D) изображения. Выделяют однофотонную эмиссионную компьютерную томографию (ОФЭКТ) и позитронно-эмиссионную томографию (ПЭТ). Отличие между ними заключается в том, что при ОФЭКТ после введения в организм пациента радиофармпрепарата стандартная камера захватывает по одному кванту (наименьшей частице энергии), исходящему от тела, а при ПЭТ - по два.
Томография как вид радионуклидной диагностики позволяет обнаруживать живые патологические ткани. Если, к примеру, после лечения рака на изображениях, полученных в ходе магнитно-резонансной томографии (МРТ) и компьютерной томографии (КТ), видны остатки разрушающейся опухоли, то ОФЭКТ и ПЭТ предоставляют возможность увидеть среди них даже единичные живые клетки.
В каких отраслях медицины чаще всего используется радионуклидная диагностика
Данная разновидность исследования нашла широкое применение в кардиологии, неврологии, урологии, эндокринологии, гастроэнтерологии, онкологии и других отраслях. О том, что помогает обнаружить радиоизотопное обследование различных органов, читайте далее.
Радионуклидная диагностика сердца
Методы радиоизотопного исследования в кардиологии применяются, если необходимо:
- установить точную локализацию повреждения миокарда (мышечного слоя сердца, составляющего основную его массу);
- провести диагностику ишемии (снижение кровоснабжения сердца в результате ослабления притока артериальной крови);
- подтвердить инфаркт (некроз сердечной мышцы в результате закупорки артерий или их спазма) миокарда;
- оценить систолическую (сокращение желудочков и предсердий при сердцебиении) и диастолическую (расслабление желудочков и предсердий при сердцебиении) функции сердца;
- определить степень атеросклеротического (связанного с отложениями холестерина) повреждения коронарных (доставляющих к миокарду насыщенную кислородом кровь) артерий;
- диагностировать стеноз (сужение) коронарных сосудов и так далее.
Радиоизотопное исследование сердца проводится, если нужно подтвердить необходимость хирургического вмешательства, а также оценить эффективность ранее назначенного пациенту лечения: химиотерапии, хирургической реваскуляризации (улучшение кровотока через коронарные сосуды путем их шунтирования) и других методов.
Радионуклидная диагностика печени и органов брюшной полости
Радиоизотопное исследование печени назначается, если есть подозрения на:
- цирроз (патологическое разрастание соединительной ткани в печени);
- гепатит (воспалительное заболевание печени);
- гепатомегалию (патологическое увеличение печени в размерах) и спленомегалию (патологическое увеличение селезенки в размерах);
- абсцессы (гнойные образования) в печени;
- добро- и злокачественные опухоли;
- метастазы рака других органов.
С помощью радионуклидной диагностики проводится оценка состояния органов брюшной полости после травм живота, моторики всего желудочно-кишечного тракта, концентрационной и двигательной способности желчного пузыря, проходимости желчных путей и кишечника.
Применение методов радионуклидного обследования для выявления рака
Радиоизотопная диагностика в онкологии позволяет определять:
- наличие опухоли в исследуемом органе (в том числе и на начальной стадии ее развития, когда отчетливые изменения в структуре органа не визуализируются, но функция его уже нарушена);
- доброкачественное это или злокачественное новообразование (дифференциальная диагностика);
- стадию развития опухоли;
- точное место локализации новообразования;
- наличие метастазов в регионарных (расположенных рядом) лимфоузлах в других органах.
Сцинтиграфия, ОФЭКТ и ПЭТ позволяют проводить анализ эффективности лечения рака на разных стадиях его развития и своевременно обнаруживать рецидивы.
Использование радиоизотопного обследования в других сферах медицины
Радионуклидная диагностика, кроме перечисленных возможных областей, применяется для:
- исследования анатомическо-функциональных особенностей почек (обеих сразу и каждой в отдельности);
- оценки обмена веществ в костной ткани в местах травм, определения наличия метастазов рака в разных участках скелета;
- выявления тромбоэмболии (закупорки) легочной артерии и ее ответвлений, изучения характера кровотока в легких при различных заболеваниях этого парного органа;
- исследования функциональной активности щитовидной железы;
- оценки кровотока в головном мозге при инсульте, черепно - мозговых травмах, психических расстройствах, эпилепсии.
Этот вид исследования используется для определения степени проходимости кровеносных и лимфатических сосудов, а также для изучения их анатомических особенностей.
Как подготовиться к исследованию
Перед процедурой пациенту нужно пройти специальную подготовку, особенности которой зависят от того, какой именно орган будет исследоваться. К примеру, если планируется радиоизотопная диагностика щитовидной железы, запрещено на протяжении как минимум трех месяцев до обследования делать рентгеновское исследование, принимать лекарственные средства, содержащие йод.
Исследование щитовидной железы, желудка, кишечника, печени, желчного пузыря проводится натощак (нельзя ужинать и завтракать пред процедурой). Перед радионуклидной диагностикой головного мозга, легких специальная подготовка не требуется.
За час до исследования всех без исключения органов и их систем пациенту рекомендуется выпить от 1 до 1,5 л негазированной воды.
Жидкость поможет предотвратить задержку радиоактивного вещества в организме и ускорит его выведение с мочой.
Непосредственно перед процедурой следует опорожнить мочевой пузырь.
Порядок проведения радиоизотопной диагностики
Сразу пациенту вводят радиофармпрепарат, а потом помогают ему принять такое положение тела, в котором удастся получить качественное изображение исследуемого органа. В течение первой минуты делают 1 кадр в секунду, а на протяжении следующих 20 минут - 1 кадр в минуту, чтобы посмотреть, как распределяется радиоактивное вещество. Диагностика длится около 20-40 минут, пока основная часть радиофармпрепарата не будет выведена вместе с мочой. В некоторых случаях с этой целью проводят катетеризацию мочевого пузыря.
Преимущества и недостатки радионуклидного исследования
Данная разновидность лучевой диагностики обладает спектром достоинств, среди которых следует назвать:
- неинвазивность;
- высокую информативность;
- универсальность (то есть использование для обследования различных органов и их систем);
- уникальность получаемых данных (сведения об анатомических особенностях органов в сочетании с информацией об их функционировании);
- минимальный риск аллергических реакций и прочих осложнений, отсутствие необходимости в специальной реабилитации пациента после процедуры.
Главными недостатками радиоизотопной диагностики считаются высокая стоимость, а также наличие (хоть и незначительное) лучевой нагрузки на организм пациента. Радиофармпрепараты здоровью взрослого человека вреда не причиняют, но способны негативно сказаться на развитии плода в утробе матери и на неокрепшем детском организме.
Итог
Радиоизотопная диагностика - прогрессивный метод исследования, неоспоримое преимущество которого состоит в предоставлении медикам данных об анатомическом и функциональном состоянии как отдельных органов, так и всего организма в целом. Лучевая нагрузка, которую получает пациент во время процедуры, ниже, чем при рентгенологическом исследовании. Благодаря высокому уровню информативности радионуклидной диагностики у пациентов есть шанс на полное выздоровление при своевременно начатом лечении обнаруженной болезни.
Методы рентгенодиагностики в стоматологии
Рентгенологические методы исследования являются ведущими в диагностике заболеваний челюстно-лицевой области, что обусловлено их достоверностью и информативностью. Методы рентгенодиагностики нашли широкое применение в практике терапевтической стоматологии (для выявления заболеваний пери- и пародонта); в ортопедической стоматологии (для оценки состояния сохранившихся зубов, периапикальных тканей, пародонта), что определяет выбор ортопедических мероприятий. Востребованы рентгенологические методы и челюстно-лицевой хирургией в диагностике травматических повреждений, воспалительных заболеваний, кист, опухолей и других патологических состояний.
Методика и техника рентгенологического исследования зубов и челюстей имеет свои особенности.
В стоматологической практике применяют следующие методы лучевой диагностики:
• Внутриротовая контактная рентгенограмма
• Внутриротовая рентгенография вприкус
• Внеротовые рентгенограммы
• Панорамная рентгенография
• Ортопантомография
• Радиовизиография
Дополнительные методы исследования:
• Компьютерная томография
• Магнитно-резонансная томография
• Методы с введением контрастных веществ
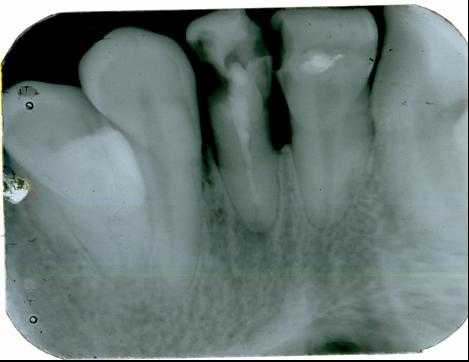
1. Внутриротовая контактная рентгенография
Основой рентгенологического исследования при большинстве заболеваний зубов и пародонта по-прежнему служит внутриротовая рентгенография.
Выполняется на специальном дентальном рентгеновском аппарате (хотя может быть выполнена и на обычном).
Для внутриротовой рентгенографии используют пакетированную или специально нарезанную (3x4 см) пленку, упакованную в светонепроницаемые стандартные пакеты.
На одном снимке можно получить изображение не более 2-3 зубов
2. Внутриротовая рентгенография вприкус.
Рентгенограммы вприкус выполняют в тех случаях, когда невозможно сделать внутриротовые контактные снимки (повышенный рвотный рефлекс, тризм, у детей), при необходимости исследования больших отделов альвеолярного отростка (на протяжении 4 зубов и более) и твердого неба, для оценки состояния щечной и язычной кортикальных пластинок нижней челюсти и дна полости рта.
Стандартный конверт с пленкой вводят в полость рта и удерживают сомкнутыми зубами. Рентгенограммы вприкус используют для исследования всех зубов верхней челюсти и передних нижних зубов.
Также окклюзионная рентгенография применяется и для получения изображения дна полости рта при подозрении на конкременты поднижнечелюстной и подъязычной слюнных желез, для получения изображения челюстей в аксиальной проекции. Она позволяет уточнять ход линии перелома в пределах зубного ряда, расположение костных осколков, состояние наружной и внутренней кортикальных пластинок при кистах и новообразованиях, выявлять реакцию надкостницы
3. Внеротовые (экстраоральные) рентгенограммы.
Внеротовые рентгенограммы дают возможность оценить состояние отделов верхней и нижней челюстей, височно-нижнечелюстных суставов, лицевых костей, не получающих отображения или видимых лишь частично на внутриротовых снимках.
Ввиду того что изображение зубов и окружающих их образований получается менее структурным, внеротовые снимки используют для их оценки лишь в тех случаях, когда выполнить внутриротовые рентгенограммы невозможно (повышенный рвотный рефлекс, тризм и т.п.).
Подбородочно-носовую проекцию применяют для исследования верхней челюсти, верхнечелюстных пазух, полости носа, лобной кости, глазницы, скуловых костей и скуловых дуг.
На рентгенограммах лицевого черепа в лобно-носовой проекции видны верхняя и нижняя челюсти, на них проецируются кости основания черепа и шейные позвонки.
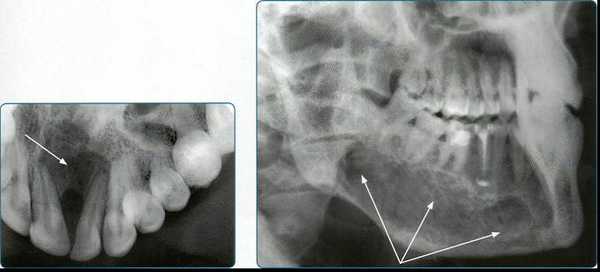
Рентгенографию тела и ветви нижней челюсти в боковой проекции проводят на дентальном рентгенодиагностическом аппарате.
Рентгенограмму черепа в передней аксиальной проекции выполняют для оценки стенок верхнече¬люстной пазухи, в том числе задней, полости носа, скуловых костей и дуг; на ней видна нижняя челюсть в аксиальной проекции.
4. Панорамная томография
Более трех десятилетий назад в арсенал рентгенодиагностики заболеваний зубочелюстной системы, ЛОР-органов и других отделов черепа вошла панорамная рентгенография. При этом методе исследования аппликатор рентгеновской трубки вводят в рот пациента, а кассета располагается вокруг верхней или нижней челюстной дуги. В обоих случаях пациент придерживает кассету с наружной стороны ладонями, плотно прижимая ее к мягким тканям лица.
Проводится также и боковая панорамная томография, на боковом панорамном снимке одновременно отображаются зубы верхнего и нижнего ряда каждой половины челюсти.
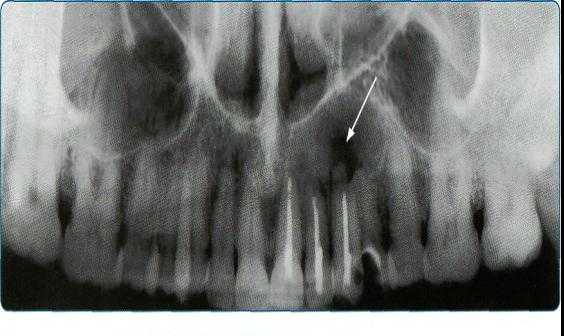
Прямые панорамные рентгенограммы имеют преимущество перед внутриротовыми снимками по богатству деталями изображения костной ткани и твердых тканей зубов. При минимальной лучевой нагрузке они позволяют получить широкий обзор альвеолярного отростка и зубного ряда, облегчают работу рентгенолаборанта и резко сокращают время исследования. На этих снимках хорошо видны полости зуба, корневые каналы, периодонтальные щели, межальвеолярные гребни и костная структура не только альвеолярных отростков, но и тел челюстей. На панорамных рентгенограммах выявляются альвеолярная бухта и нижняя стенка верхнечелюстной пазухи, нижнечелюстной канал и основание нижнечелюстной кости.
На основании панорамных снимков диагностируют кариес и его осложнения, кисты разных типов, новообразования, повреждения челюстных костей и зубов, воспалительные и системные поражения. У детей хорошо определяется состояние и положение зачатков зубов.
5. Ортопантомография
Панорамная зонография, или, как ее чаще называют, ортопантомография, явилась своего рода революцией в рентгенологии челюстно-лицевой области и не имеет себе равных по ряду показателей (обзор большого отдела лицевого черепа в идентичных условиях, минимальная лучевая нагрузка, малые затраты времени на исследование).
Панорамная зонография позволяет получить плоское изображение изогнутых поверхностей объемных областей, для чего используют вращение рентгеновской трубки и кассеты.
Преимуществом ортопантомографии является возможность демонстрировать межчелюстные контакты, оценивать Результаты воздействия межчелюстной нагрузки по состоянию замыкающих пластинок лунок и определять ширину периодонтальных путей.
Ортопантомограммы демонстрируют взаимоотношения зубов верхнего ряда с дном верхнечелюстных пазух и позволяют выявить в нижних отделах пазух патологические изменения одонтогенного генеза.
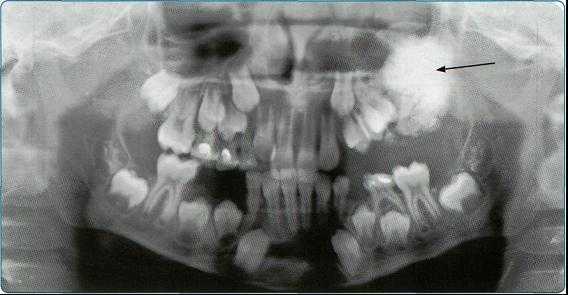
Особенно важно использовать ортопантомографию в детской стоматологии, где она не имеет конкурентов в связи с низкими дозами облучения и большим объемом получаемой информации. В детской практике ортопантомография помогает диагностировать переломы, опухоли, остеомиелит, кариес, периодонтиты, кисты, определять особенности прорезывания зубов и положение зачатков.
6. Радиовизиография
Радиовизиография дает изображение, регистрируемое не на рентгеновской пленке, а на специальной электронной матрице, обладающей высокой чувствительностью к рентгеновским лучам. Изображение с матрицы, по оптоволоконной системе передается в компьютер, обрабатывается в нем и выводится на экран монитора. В ходе обработки оцифрованного изображения может осуществляться увеличение его размеров, усиление контраста, изменение, если необходимо, полярности — с негатива на позитив, цветовая коррекция.
Компьютер дает возможность более детального изучения тех или иных зон, измерения необходимых параметров, в частности длины корневых каналов, денситометрии. С экрана монитора изображение может быть перенесено на бумагу — с помощью принтера, входящего в комплект оборудования. Из всех достоинств цифровой обработки рентгеновского изображения мы отметим особо такие: быстроту получения информации, возможность исключения фотопроцесса и снижение дозы ионизирующего излучения на пациента в 2-3 раза.
7. Компьютерная томография (КТ).
Метод позволяет получить изображение не только костных структур челюстно-лицевой области, но и мягких тканей, включая кожу, подкожную жировую клетчатку, мышцы, крупные нервы, сосуды и лимфатические узлы.
Компьютерная томография широко используется при распознавании заболеваний лицевого черепа и зубочелюстной системы: патологии височно-нижнечелюстных суставов, врожденных и приобретенных деформаций, переломов, опухолей, кист, системных заболеваний, патологии слюнных желез, болезней носо- и ротоглотки.
Метод позволяет разрешить диагностические затруднения, особенно при распространении процесса в крылонебную и подвисочную ямки, глазницу, клетки решетчатого лабиринта.
С помощью КТ хорошо распознаются внутричерепные осложнения острых синуситов (эпидуральные и субдуральные абсцессы), вовлечение в воспалительный процесс клетчатки глазницы, внутричерепные гематомы при травмах челюстно-лицевой области.
Компьютерная томография позволяет точно определить локализацию поражений, провести дифференциальную диагностику заболеваний, планирование оперативных вмешательств и лучевой терапии.
8. Контрастные методы.
Среди многочисленных способов контрастных рентгенологических исследований при челюстно-лицевой патологии наиболее часто используются артрография височно-нижнечелюстных суставов, ангиография, сиалография, дакриоцистография.
Сиалография заключается в исследовании протоков крупных слюнных желез путем заполнения их йодсодержащими препаратами. С этой целью используют водорастворимые контрастные или эмульгированные масляные препараты (дианозил, ультражидкий липойодинол, этийдол, майодил и др.). Перед введением препараты подогревают до температуры 37—40 °С, чтобы исключить холодовый спазм сосудов.
Исследование проводят с целью диагностики преимущественно воспалительных заболеваний слюнных желез и слюнокаменной болезни.
В отверстие выводного протока исследуемой слюнной железы вводят специальную канюлю, тонкий полиэтиленовый или нелатоновый катетер диаметром 0,6—0,9 мм или затупленную и несколько загнутую инъекционную иглу. После бужирования протока катетер с мандреном, введенный в него на глубину 2—3 см, плотно охватывается стенками протока. Для исследования околоушной железы вводят 2—2,5 мл, поднижнечелюстной — 1 — 1,5 мл контрастного препарата.
Рентгенографию проводят в стандартных боковых и прямых проекциях, иногда выполняют аксиальные и тангенциальные снимки.
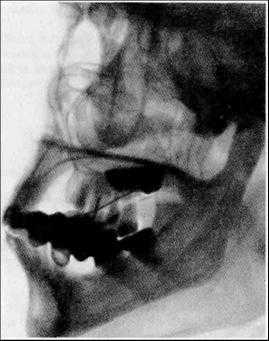
Введение контрастных веществ в кистозные образования осуществляют путем прокола стенки кисты. После отсасывания содержимого в полость вводят подогретое контрастное вещество. Рентгенограммы выполняют в двух взаимно перпендикулярных проекциях.
Контрастирование свищевых ходов (фистулография) выполняют с целью определения их связи с патологическим процессом или инородным телом. После введения контрастного вещества под давлением в свищевой ход производят рентгенограммы в двух взаимно перпендикулярных проекциях.
Для контрастирования артериальных и венозных сосудов челюстно-лицевой области (при образованиях, гемангиомах) контрастный препарат можно вводить тремя способами. Наиболее простым из них является пункция гемангиомы с введением контрастного вещества в толщу опухоли и регистрацией изображения на отдельных снимках. Чтобы получить представление о распространенности опухоли в прямой и боковой проекциях, пункцию выполняют 2 раза. Методика обеспечивает выявление характера венозных изменений, но не всегда позволяет увидеть детали кровотока, подходящие к гемангиоме сосуды, и не пригодна для контрастирования артериальной сосудистой сети.
При кавернозных гемангиомах и артериовенозных шунтах практикуют введение контрастных препаратов в приводящий сосуд, который выделяют операционным путем.
При пульсирующих артериальных и артериовенозных образованиях производят серийную ангиографию после введения контрастных препаратов в приводящий сосуд.
Целенаправленное комплексное использование в единой схеме обследования пациентов с патологией зубочелюстной области клинических и рентгенологических данных позволяет не только сделать более точной первичную и дифференциальную диагностику, но и объективно оценить эффективность проводимого лечения. Используя цифровое изображение, можно выполнить коррекцию искажений, благодаря улучшению визуальных характеристик добиться выявления тонких дифференциально-диагностических патологических состояний, осуществить передачу изображения по электронной почте для последующих консультаций специалистами.
Перспективы дальнейшего использования рентгенокомпьютерной сети в стоматологической практике связаны с увеличением технических возможностей современной рентген-аппаратуры, оптимизацией компьютерных программ для анализа изображения, а также разработкой рациональных диагностических алгоритмов комплексного клинико-рентгенологического обследования пациентов в зависимости от нозологической формы заболевания и задач предстоящего лечения.
Методы лучевой диагностики челюстно-лицевой области
Рентгенологический метод исследования является распространенным, доступным методом, характеризующимся простотой исполнения, дешевизной. Он позволяет выявить кисту, определить ее
размеры, локализацию, соотношение с зубами.
Признаком наличия кистозной полости является образование округлой или овальной формы достаточно однородной структуры с четкими ровными контурами. При лучевой диагностике радикулярной кисты удается проследить связь кистозной полости с верхушкой
корня зуба. Нередко корень зуба проникает в полость кисты. В структуре фолликулярной кисты всегда определяется коронковая часть непрорезавшегося, как правило, полностью сформированного зуба. На рентгенограммах изучаются такие симптомы: форма и размер кистозной полости, локализация, состояние кортикальных пластин челюсти, однородность структуры, наличие внутриполостных перегородок, степень деструкции костей и состояние зубов в проекции кисты. Контактные внутриротовые рентгенограммы обладают достаточной информативностью для определения кист небольших размеров и оценки состояния пародонта. При кистах больших размеров они не дают полной информации о рентгенологических признаках, а что особенно важно, не позволяют в полной мере оценить окружающие области, например верхнечелюстной синус. На рентгенограмме происходит суммация теней различных образований челюстно-лицевой области, что создает трудности при изучении рентгенограмм Радиовизиография с последующим компьютерным анализом оптической плотности изображения является диагностически значимым методом для оценки плотности костной ткани. Ее проводят для контроля процесса остеорегенерации в области костного дефекта после оперативного вмешательства.
Основной методикой рентгеновского исследования челюстно-лицевой области является ортопантомография (ОПТГ), которая совершенствуется, переходя на цифровой способ получения изображения. На ОПТГ отображается панорамный рентгеновский снимок зубочелюстной системы пациента, на котором видны верхняя и нижняя челюсти, развёрнутые в плоскости, корни, каналы зубов, имеющиеся имплантаты, ортопедические конструкции, пломбы, а также пародонтальные щели, гайморовы пазухи, носовые
ходы, височно-нижнечелюстные суставы, нижнечелюстной канал.
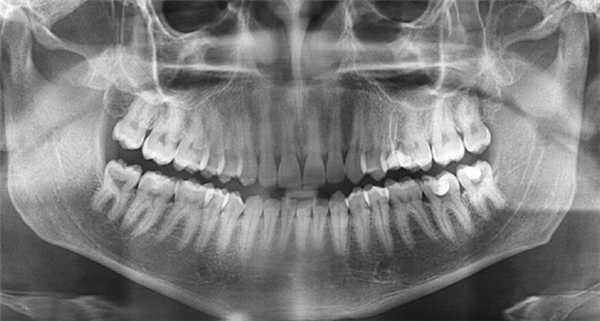
Методика оправдана для предварительных скрининговых исследований широких масс населения, поэтому активно используется при диспансеризации. Ортопантомография превосходит стандартные рентгеновские снимки и позволяет дифференцировать кисты одонтогенного и риногенного происхождения, оценивать окружающие структуры лицевого отдела головы. Однако ОПТГ имеет ряд ограничений — изображение является плоскостным, что не дает возможности оценить распространение кистозного процесса и состояние окружающих структур, а также не в полной мере дает информацию о состоянии корневых каналов.
Компьютерный томограф позволяет на основании стандартных изображений в аксиальной плоскости моделировать изображения лицевого отдела головы в любых произвольных проекциях для улучшения пространственной визуализации. Современные компьютерные томографы, имеют высокую разрешающую способность за счет возможности создания тонких срезов тканей. С применением оптической денситометрии удается определить структуру костной ткани в очаге деструкции, структуру содержимого кистозной полости, объективно оценить динамику восстановления костной ткани в патологическом очаге в процессе лечения. На компьютерном томографе с использованием трехмерной реконструкции можно установить «причинный» зуб, определить форму, истинные размеры кисты, направление ее роста и характер взаимоотношения с окружающими тканями. С помощью КТ может быть проведена дифференциальная диагностика между одонтогенной интрасинусальной кистой и истинной кистой пазухи путем выявления костной перегородки, отделяющей полость истинной кисты от полости пазухи, отсутствию связи с корнями зубов. МСКТ высокоэффективна в диагностике кист, но несет значительную лучевую нагрузку. МСКТ также требует оптимизации алгоритмов обследования и интерпретации полученных изображений в контексте стоматологической и челюстно-лицевой специфики с акцентом на определенные анатомические структуры. Перспективным направлением лучевой диагностики являются конусно-лучевые компьютерные томографы. Трехмерная конусно-лучевая компьютерная томография значительно увеличила возможности дифференциальной диагностики в специализированной амбулаторной стоматологии и челюстно-лицевой хирургии. В основе конусно-лучевых томографов используется рентгеновский луч конусной формы. Рентгеновский луч проходит через ограниченный объем ткани, с размером ребра куба не более 15 сантиметров, в итоге получается первичное трехмерное изображение высокого разрешения при минимальной дозе облучения. Конусно-лучевой томограф дает цифровое изображение высокого разрешения изучаемого объекта в трех плоскостях. С помощью конической формы луча толщина среза может быть установлена от 0,125 мм до 2 мм. При этом лучевая нагрузка на пациента в 6-10 раз меньше, чем при проведении стандартной спиральной компьютерной томографии.
Разрешающая способность у конусно-лучевого компьютерного томографа при визуализации корневых каналов зубов и костных структур альвеолярных частей не имеет аналогов. Конусно-лучевой компьютерный томограф позволяет проводить реконструкцию срезов под любым углом к зубной дуге. Благодаря этому лучевой диагност получает более полноценную и четкую визуализацию изображения. При лучевой диагностике патологии лицевого отдела головы особое внимание следует уделять оценке целостности костных стенок полости носа и верхнечелюстной пазухи, состоянию слизистой оболочки ЛОР-органов, наличию или отсутствию патологических соустий между полостью рта и носовой полостью через свищевой ход. Точность визуализации вышеперечисленных признаков влияет на выбор тактики лечения и прогноз в послеоперационном периоде.
Читайте также:
- Фиброзные и миксоматозные опухоли века глаза: признаки, гистология, лечение, прогноз
- Хирургическая анатомия переднего доступа к шейно-грудному переходу позвоночника
- Управление автомобилем пациентами с имплантируемым кардиовертером-дефибриллятором (ИКД)
- Техника трансфораминального межтелового спондилодеза поясничного отдела позвоночника
- Правила наложения повязки на катетер центральной вены
