Жалобы и симптомы заболеваний, повреждений слезоотводящих путей
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Воспалительные процессы в слезном мешке называются дакриоциститом, они возникают достаточно редко в сравнении с иными заболеваниями слезоотводящих органов и в несколько раз чаще поражают женщин, чем мужчин.
Виды дакриоциститов
Воспаления слезного мешка проходят в острой или хронической форме, с чередованием периодов выздоровления и обострения.
У взрослых причиной воспаления слезного мешка может стать нарушение оттока слезы, к примеру, из-за отека либо воспаления слизистой носа, в месте впадения носослезного канала. При этом, слеза вынуждена скапливаться в слезном мешке, не проходя дальше, что создает благоприятные условия для появления инфекции. При возникновении процесса воспаления, в слезном мешке начинает скапливаться гной. При отсутствии лечения, количество гноя увеличивается, процесс способен перекинуться на окружающие ткани либо даже сосуды крови, что потенциально опасно для жизни человека. Нередко гной самостоятельно прорывается наружу через кожу. После выраженного воспаления в слезном мешке образуется множество спаек, что увеличивает шансы на повторное его воспаление и переход дакриоцистита в хроническое течение.
Симптомы
Обычно дакриоциститы бывают односторонними. Острое воспаление слезного мешка сопровождается выраженным слезотечением, покраснением, отечностью и резкой болезненностью в зоне внутреннего угла щели глаза, в месте расположения слезного мешка.
Отек бывает настолько сильным, что глазная щель сужается. Вместе со слезой, слезные точки выделяют гной, что заметно при легком надавливании в области слезного мешка. Сильное воспаление проявляется симптомами общего недомогания, слабостью, головной болью и повышением температуры тела.
Диагностика
Дакриоцистит диагностируется при подтверждении характерных симптомов заболевания, проводится несколько проб с применением нейтральных красителей, которые показывают степень нарушения проходимости в носослезном протоке. Для этого, одна капля специфического красителя, к примеру, 3% раствора колларгола, закапывается в больной глаз и отмечается время, за которое краситель полностью прошел слезные точки, и время появления его в полости носа. В начальных стадиях дакриоцистита, когда слезный мешок не очень еще растянут, краситель способен пройти в него, однако позже, сделать это уже невозможно, в полости носа же краситель не появляется с начала болезни.
Лечение
Острое воспаление в слезном мешке требует стационарного лечения, так как существует, вероятность распространения инфекции посредством кровотока с, риском для жизни больного. При этом, как правило, назначаются антибактериальные, противовоспалительные, а также общеукрепляющие препараты. Появление гноя и вероятности разрыва слезного мешка, является поводом для проведения его хирургическое вскрытие через кожу с последующим промыванием растворами антисептиков и антибиотиков.
После выполнения лечения острого дакриоцистита, слезотечение нередко остается, даже когда исчезают остальные симптомы заболевания вследствие продолжающегося отека носослезного протока. Восстановить проходимость слезоотводящих путей возможно с помощью промывания растворами антисептиков.
Дакриоцистит новорожденных
Отдельная форма заболевания - дакриоцистит новорожденных. По большей части формирование системы слезоотведения происходит во внутриутробном периоде, завершаясь в первый месяц жизни. Однако, в редких случаях, носослезный проток новорожденных имеет остаточную тонкую мембрану или, так называемую, желатинозную пробку, которая становится преградой при отхождении слезной жидкости в полость носа. При этом, слезный мешок переполняется и растягивается. Зачастую в него вместе со слезой могут попадать болезнетворные микробы, вызывающие воспаление.
Первые признаки болезни, появляются у ребенка, как правило, к концу первой недели жизни, Они характеризуются появлением гноя, который выделяется из слезного мешка, развитием покраснения глаза, возникновением слезотечения. Изредка эта желатинозная пробка может рассасываться самостоятельно спустя 1-2 недели, все симптомы при этом проходят бесследно. Когда самостоятельное рассасывание невозможно, то без необходимого лечения высока вероятность перехода дакриоцистита в хроническую форму.
Лечение дакриоцистита начинают сразу, после появления начальных признаков заболевания. Ребенку необходимо закапать антибактериальные глазные капли или антисептик, для профилактики либо борьбы с инфекцией. Обильное отделение гноя делает необходимым перед закапыванием промыть глаза, к примеру, раствором фурацилина.
Одновременно стоит начать выполнять массаж слезного мешка. Ногти на руках для этого, желательно коротко остричь, тщательно вымыть руки. Массаж выполняют легкими движениями указательного пальца в виде толчков, сверху вниз в зоне расположения слезного мешка, стараясь таким образом пробить желатинозную пробку. Как правило, достаточно 4-5 таких движений. По окончанию массажа, нужно закапать глазные антибактериальные капли. Повторять подобный массаж стоит до 5 раз в день. Родители проводят подобные манипуляции около двух недель.
Обычно, желатинозная пробка под воздействием массажа разрушается и заболевание проходит. В случае сохранения симптомов, дополнительно проводят пробы с контрастным веществом, для проверки проходимости носослезного канала.
Очень редко, но случается, что зондирование оказывается неэффективным из-за нарушений хода носослезного протока. Помочь в таком случае способна только операция - дакриоцисториностомия, ее проводят детям после 5-6 лет.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам - получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Непроходимость носослезного канала
Непроходимость носослезного канала - патология, сопровождающаяся затруднением оттока слезы по физиологическому пути. Основные проявления заболевания - повышенная слезоточивость, симптом «мокрых» глаз, появление «тумана» перед глазами, чувство дискомфорта в медиальном углу глазницы, раздражение кожи век и лица. Диагностика включает в себя проведение компьютерной томографии, дакриоцистографии и диагностического зондирования. Консервативная тактика сводится к массированию зоны поражения. С лечебной целью осуществляется зондирование, а при недостаточном эффекте - дакриоцисториностомия со стентированием или без него.
Общие сведения
Непроходимость носослезного канала (непроходимость слезоотводящих путей) - широко распространенная патология раннего детского возраста. Обтурацию протоков диагностируют у 5% детей в период новорожденности. Статистические сведения о распространенности болезни среди взрослых пациентов отсутствуют. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. У больных с анатомической предрасположенностью к развитию патологии высока вероятность рецидивирующего или осложненного течения. Нарушение проходимости носослезного канала диагностируется повсеместно, географические особенности распространенности отсутствуют.
Причины непроходимости носослезного канала
Причиной нарушения проходимости слезоотводящих путей у людей с врожденным вариантом заболевания является гипоплазия или обтурация носослезного канала слизистой пробкой. При недоразвитии канала его длина и просвет значительно меньше нормы. К обтурации приводит попадание околоплодных вод в просвет канальцев. Основными причинами приобретенной формы патологии считаются:
- Закупорка инородными телами. Наиболее часто причиной непроходимости становится попадание в слезные протоки косметических средств, пыли или производственных химикатов. Обтурации способствует образование дакриолитов.
- Анатомо-физиологическая предрасположенность. Частые рецидивы наблюдаются у лиц с аномалиями строения век и лицевого черепа. Эпизоды закупорки возникают при синдроме Дауна, расщелинах неба или пороках строения наружного носа.
- Инфекционные заболевания глаз. При хроническом конъюнктивите или рините существует высокая вероятность образования спаек в носослезном протоке. Плотные синехии являются препятствием на пути оттока слезной жидкости.
- Травматические повреждения. Травмы слезоотводящих путей - частое явление при переломах носа, костных стенок глазницы и глазного яблока. Травмирование носослезного канала часто возникает при его зондировании или промывании.
- Патологические новообразования. При формировании опухолей носа, слезного мешка или костных стенок отмечается высокий риск нарушения оттока слезы. Раздражение новообразования слезной жидкостью еще больше усугубляет течение заболевания.
Патогенез
Слезы синтезируются слезной железой. После омывания слезной жидкостью передней поверхности глазного яблока слеза направляется к медиальному уголку глаза. Посредством слезных точек и канальцев она попадает в общий слезный канал и мешок, который переходит в носослезный канал. Слезный проток открывается под нижней носовой раковиной. При непроходимости носослезного канала отток слезы невозможен. Это приводит к тому, что все вышеописанные структуры переполняются слезной жидкостью. Длительный стаз усугубляет непроходимость, способствует вторичному образованию конкрементов из неорганических веществ, входящих в состав слезы (хлорида натрия, карбоната натрия и магния, кальция).
Классификация
Различают одно- и двустороннюю непроходимость слёзных протоков. Заболевание может возникать изолированно или быть следствием других патологий (дакриолитиаза, «волчьей пасти», трисомии по 21 хромосоме). Если установить этиологию непроходимости носослезного канала не удается, речь идет об идиопатической форме. Согласно клинической классификации выделяют следующие варианты болезни:
- Врожденный. При данной форме обтурация канала возникает в его нижней части. Дакриолиты имеют мягкую консистенцию. Болезнь диагностируют в неонатальном периоде.
- Приобретённый. Перекрытие просвета протока возможно в любой части, однако наиболее часто канал поражается в верхних отделах. Консистенция конкрементов плотная. Самостоятельное излечение практически невозможно.
Симптомы непроходимости носослезного канала
При врожденной патологии первые симптомы выявляются ещё в периоде новорожденности. Родители отмечают непроизвольную слезоточивость у ребёнка. Определяется симптом «мокрого» глаза. Если причина нарушения заключается в эмболии амниотической жидкостью или обструкции слизистой пробкой, легкое массирование протока способствует полной регрессии клинической симптоматики. Общее состояние ребёнка не страдает. Возможно самостоятельное излечение в течение первых 2 месяцев жизни. При анатомическом дефекте строения массирование зоны поражения не позволяет устранить симптомы. Симптоматика болезни усиливается при плаче.
Пациенты с приобретённой формой предъявляют жалобы на чрезмерную слезоточивость, светобоязнь, дискомфорт во внутреннем уголке глаза. Слезотечение усиливается в холодную погоду или на сильном ветру. Визуально определяется застой слез, что приводит к «затуманиванию» зрения. Со временем развивается чувство жжения глаз и раздражение кожных покровов нижнего века, окологлазничной области и носа, обусловленное стеканием слезной жидкости по медиальной поверхности носа и щекам. При присоединении инфекции отделяемое из глаз приобретает желто-зеленую окраску, ресницы могут склеиваться между собой. В ряде случаев для патологии характерно рецидивирующее течение.
Осложнения
Наиболее часто заболевание осложняется дакриоаденитом, дакриоциститом. Непроходимость слёзных путей потенцирует формирование дакриолитов, что влечет за собой развитие дакриолитиаза. Пациенты входят в группу риска возникновения воспалительных поражений переднего сегмента глазного яблока (конъюнктивит, кератит, блефарит). При прогрессировании спаечного процесса возможно тотальное нарушение проходимости протока. Постоянное раздражение кожи слезами способствует возникновению экземы. Частое выполнение инвазивных вмешательства становится причиной снижения обоняния.
Постановка диагноза базируется на проведении визуального осмотра и инструментального исследования. При врожденном варианте болезни часто не удается выявить слезные точки, иногда еще в первые дни жизни диагностируются врожденные пороки развития лицевого черепа или наружного носа. Специфические методы диагностики включают:
- Компьютерную томографию носо-орбитальной зоны. Методика позволяет изучить особенности строения слезоотводящих протоков. При врожденной форме заболевания диаметр просвета носослезного протока менее 1,5 мм у новорожденных и менее 2 мм у взрослых.
- Зондирование слезных путей. Зондирование носослезного протока может быть диагностическим или лечебным. Процедура дает возможность определить место обструкции, а в ряде случае и устранить причину болезни.
- Дакриоцистографию. При помощи этой методики удается установить локализацию зоны поражения, предположить, что является причиной заболевания. Выявляются дефекты прохождения контраста по носослезному протоку.
Лечение непроходимости носослезного канала
Тактика лечения определяется формой и характером течения болезни. При врожденном генезе патологии показана выжидательная тактика. Младенцам проводят массаж слезного мешка и следят за пассажем слез. Если массирование способствует оттоку слезной жидкости, родителям рекомендуют на протяжении 2 месяцев с момента рождения ребёнка ежедневно повторять эту процедуру. За это время слезоотводящие пути дозревают, симптоматика нивелируется. Если выполнение массажа не оказывает должного эффекта, со второго месяца жизни осуществляют зондирование. Манипуляцию желательно провести до 4-6 месяцев (начала прорезывания зубов).
Прогноз и профилактика
Для патологии характерен благоприятный исход. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к правильному уходу за конъюнктивой глаз и носовой полостью у новорожденных. При подозрении на непроходимость слезных путей показана консультация офтальмолога. Ребёнок с данной патологией в анамнезе должен находиться на диспансерном учете. Пациентам необходимо тщательно следить за гигиеной глаз (своевременно снимать макияж, наносить только качественную декоративную косметику). При работе в запылённом помещении или с химикатами следует использовать средства индивидуальной защиты (маску, очки).
Заболевания слезных органов
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Житель района
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский предоставляется скидка 5% на ВСЕ медицински.
Консультация офтальмолога - бесплатно!
Консультация офтальмолога БЕСПЛАТНО при удалении халязиона, новообразований (папиллом) век, инородных тел роговиц и конъюнктивы! (цена .
Ардамакова Алеся Валерьевна
Врач-офтальмолог, лазерный хирург
Кандидат медицинских наук
Никулина Ольга Васильевна
Мы в Telegram и "Одноклассниках"
"Жизнь Столички", журнал (август 2020г.)
"MediaMetrics", радиостанция, программа "Медицинские гаджеты" (ноябрь 2017г.)
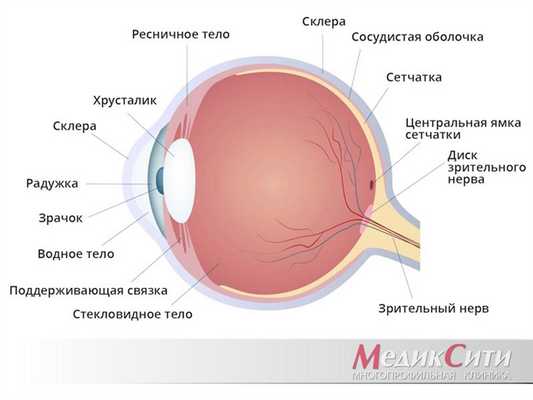
Слезные органы - система придаточного аппарата глаза, которая предохраняет глаза от высыхания, производит слезную жидкость и отводит ее в полость носа.
Слезные органы делятся на слезопроизводящие (слезосекреторные) и слезоотводящие.
Слезопроизводящий канал состоит из основной слезной железы и нескольких дополнительных, находящихся в конъюнктивальном мешке.
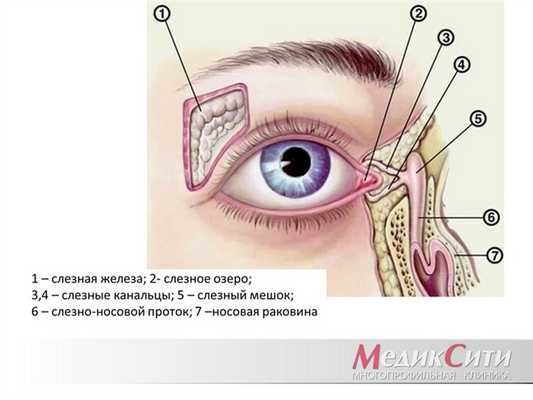
В слезотоводящие пути входят: слезные точки, слезное озеро, слезный ручей и другие образования, по которым движется слеза, прежде чем попасть в носовую полость.
Заболевания слезных органов. Диагностика и лечение
Для чего нужны слезы?
С помощью слез можно не только выразить свое эмоциональное состояние, в первую очередь, они нужны нам для защиты глаз. Тонкий слой слезной пленки покрывает поверхность роговицы и делает ее идеально прозрачной и гладкой, предохраняя глаза от высыхания.
В основе слезы находится антибактериальный фермент - лизоцим, помогающий очищению конъюнктивального мешка от мелких инородных тел и микроорганизмов.
В обычном состоянии для увлажнения глаза требуется маленькое количество слезы - 0,4-1 мл в сутки, ее производят дополнительные конъюнктивальные железы. Крупные слезные железы начинают работать при появлении дополнительных раздражителей: при сильной боли, эмоциональном напряжении, попадании инородного тела на конъюнктиву или роговицу. А также при слишком ярком свете, воздействии дыма и отравляющих веществ.
Расстройства слезных желез
Расстройства слезной железы проявляются в повышенном слезоотделении (гиперфункции) или в недостаточной выработке слезной жидкости (гипофункции).
Усиленное слезоотделение может появиться из-за яркого света, сильного ветра, холода и других внешних раздражителей или в результате нарушений иннервации глаза. Характерный признак патологии слезоотводящих путей - усиленное слезотечение (эпифора).
Гипофункция слезных желез (или «синдром сухого глаза») - одно из проявлений синдрома Шегрена. Также встречается при эндокринных, аутоиммунных заболеваниях, у пациентов находящихся на заместительной гормональной терапии, у людей, длительно работающих за монитором, у курильщиков.
Дакриоцистит
Воспаление слезного мешка (дакриоцистит) - заболевание, которое появляется при непроходимости носослезных канальцев, что приводит к скапливанию и размножению патогенных организмов и появлению воспалительных реакций.
Воспаление слезного мешка может быть острым и хроническим.
Причины заболевания
В связи с особенностями строения слезных протоков, данная патология чаще всего встречается у новорожденных. У взрослых заболевание появляется намного реже, причем у женщин чаще, чем у мужчин.
Основные причины воспаления слезного мешка:
- ;
- бактериальные и вирусные инфекции;
- врожденное сужение слезных протоков. или носовой пазухи
- перегрев организма или его переохлаждение; ;
- воспалительные заболевания, сопровождающиеся отеком носа;
- длительное пребывание в пыльном помещении;
- снижение иммунитета.
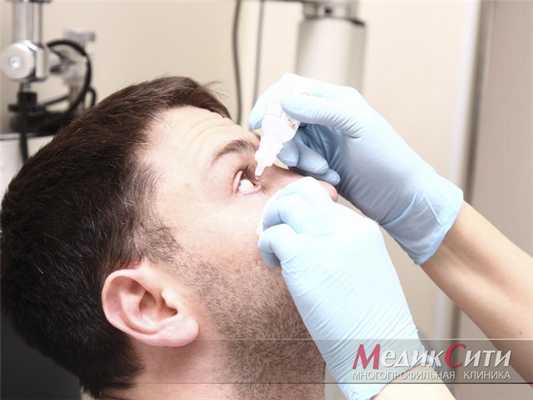
Симптомы воспаления слезного канала
Об остром дактриоцистите говорят следующие признаки:
- отечность век, сужение щели глаза, из-за чего человеку сложно видеть;
- покраснение в зоне слезного мешка;
- повышение температуры тела;
- быстрая утомляемость, слабость, интоксикация организма;
- болезненность тканей вокруг глаза, острая боль при касании.
В начале заболевания в области слезного мешка образуется плотная, красного цвета, болезненная припухлость. Затем она размягчается, и на ее месте появляется гнойник.
В запущенных случаях может образоваться флегмона слезного мешка. Ее главный признак - сильный отек в районе слезного мешка и окружающих тканей. Флегмона очень опасна, поскольку существует вероятность распространения инфекции на соседние области и мозг!
Иногда дакриоцистит может осложниться формированием свища, патология становится хронической.
Хронический дактриоцистит проявляется следующими симптомами:
- постоянное слезотечение с присутствием гноя;
- набухшие веки, переполненные кровью,
- при надавливании на область слезного мешка выделение гноя увеличивается;
- при внешнем осмотре можно увидеть продолговатую припухлость у внутреннего угла глаза.
В запущенной форме воспаления слезного канала кожа на веках становится тонкой, дряблой, легко растягивается. Частые воспалительные процессы в области век, слезоотводящих путей приводят к формированию стеноза и заращению слезных протоков.
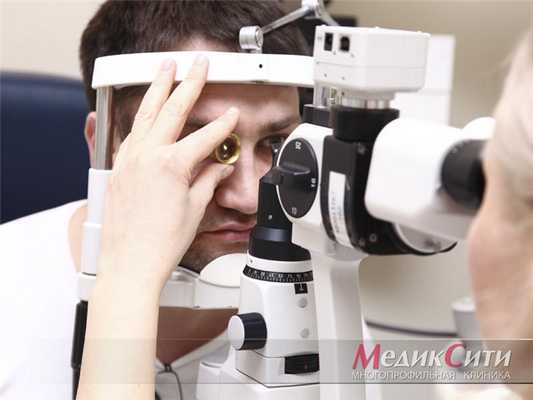
Диагностика дактриоцистита
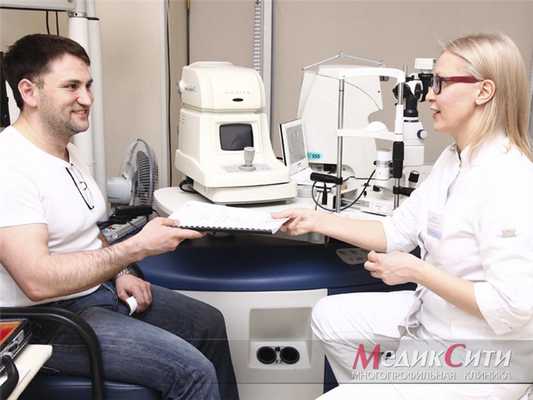
После визуального осмотра, врач-офтальмолог может назначить пациенту следующие исследования:
- ; ; ; ;
- рентгенография (специальное исследование с введением красителя в глазные протоки); .
Лечение воспаления слезного канала
Лечение слезного канала зависит от степени выраженности воспалительной реакции. Назначается местная и, по необходимости, общая антибактериальная терапия.
Воспаленный слезный канал промывают специальным раствором с дезинфицирующими свойствами.
Дальнейшее лечение будет зависеть от формы заболевания, причины патологии и возраста пациента.
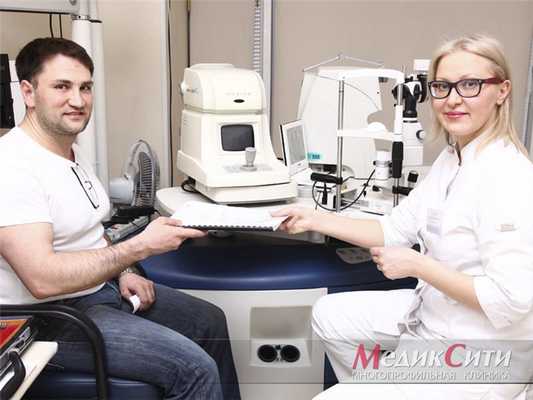
При запущенном воспалении слезного канала могут потребоваться следующие методы оперативного вмешательства:
Дакриоаденит
Дакриоаденит - это острое или хроническое воспаление слезной железы. Визуально отмечается припухлость верхнего века. У детей-дошкольников отмечается острая форма заболевания, появляющаяся в результате детских инфекций (скарлатина, корь, паротит).
У взрослых людей дакриоаденит встречается редко, в основном на фоне гриппа, ангины, ревматизма, брюшного тифа. Обычно протекает в хронической или подострой форме.
Симптомы дакриоаденита:
- гиперемия, утолщение, болезненность верхней части верхнего века;
- отечность в области слезной железы;
- головная боль, повышение температуры тела;
- возможное появление лимфаденита или флегмоны.
Острый дакриоаденит возникает в виде осложнений после общих заболеваний: гриппа, пневмонии, ангины, кори, скарлатины, и т.д. Заболевание бывает односторонним и двусторонним.
Болезнь начинается с сильного покраснения и припухлости в верхней, наружной части века. Характерны сухость в глазу, боль, повышенная температура тела, птоз, опущение глазного яблока вследствие отека. Если поднять верхнее веко, можно увидеть значительный отек слезной железы. Как правило, острая форма заболевания длится 10-15 дней.
При хронической форме дакриоаденита слезная железа несколько отечна и увеличена в размере, при пальпации безболезненна. Также может наблюдаться небольшой птоз глаза, легкая гиперемия конъюнктивной оболочки, слезопродукция в норме, движения глаза не нарушены. Болезнь может развиваться в течение нескольких месяцев.
Диагностика заболевания
Исследование данной патологии глаз начинается с внешнего осмотра в кабинете офтальмолога.
При острой форме заболевания возможны следующие методы диагностики:
Для изучения хронической формы добавляются следующие исследования:
- МРТ или КТ (чтобы выяснить природу опухоли века или слезной железы); .
В некоторых случаях возможно назначение таких дополнительных методов, как проба Манту, рентген грудной клетки, биопсия слюнной железы или легочной ткани.
Лечение дактриоаденита
Лечение острой формы заболевания проводят чаще всего терапевтическими методами, включающими в себя назначение противовоспалительных средств, анальгетиков, антибактериальных препаратов, а также физиотерапевтических процедур (УВЧ, «сухое тепло»).
При образовании абсцесса слезной железы применяются хирургические вмешательства, подразумевающие вскрытие абсцесса и дезинфицирование раны.
Терапия хронической формы дакриоаденита направлена на борьбу с основным заболеваниям. Внутрь или внутримышечно назначаются антибиотики и другие препараты.
Лечение воспалений слезных путей и слезной железы следует доверять лишь опытным специалистам. Только они могут выявить причины патологии и назначить адекватную терапию.
Слезоотводящая система глаза
Слезные точки - это выходы слезных канальцев, которые локализованы на поверхности слизистой оболочки. Они являются вершиной тупого угла, образованного на стыке внутреннего отрезка хрящевой части века с его кожной областью. Слезный каналец включает два отрезка: вертикальный и горизонтальный. Длина вертикального отрезка канальца составляет 1,5 мм, после чего он загибается под прямым углом, переходя в горизонтальный отрезок, длина которого - 10 мм. Горизонтальный отрезок подходит к слезному мешку в области носа. Одним либо двумя устьями, канальцы погружаются в слезный мешок - одну из составляющих слезного аппарата.
Слезный мешок локализуется вне области орбиты, кпереди от тарзоорбитальной фасции. Снаружи и спереди его покрывает фасция, берущая начало от надкостницы. В ней лежит переднее колено, принадлежащее внутренней связке, которое подходит к векам. Снизу этой связки и располагается купол, венчающий слезный мешок. Сам слезный мешок помещен в области слезной ямки, а его передняя стенка имеет соединение с внутренней кантальной связкой.
Слезную ямку образуют две костные составляющие: лобный отросток, принадлежащий верхней челюсти и слезная кость. Ограничивают ее задний и передний слезные гребешки. Шов, образующийся на стыке лобного отростка и слезной кости, обычно, располагается строго посередине, так что костные участки равнозначно участвуют в образовании слезной ямки. Сверху ямка похожа на купол, снизу она образует слезно-носовой канал. Известны случаи, когда сзади от слезного гребешка ответвляется дополнительный костный выступ, соединенный с передним гребешком так, что образуется костная перемычка. В этом случае у слезно-носового канала образуется два входных отверстия. В длину слезная ямка может варьироваться от 11 до 20 мм (в среднем 16 мм), а в ширину - от 3,5 до 10 мм (в среднем 8 мм).
Непосредственным продолжением слезного мешка, является отходящий от него перепончатый носослезный канал. Верхняя его часть остается в костном канале, нижняя - прилежит с наружной стороны к костной ткани. С остальных сторон его окружает слизистая носовой полости. Перепончатый носослезный канал имеет длину 12-14 мм, его костная часть - 10-12 мм. Размер диаметра канала составляет 3-4 мм. Выходом носослезному каналу служит область нижней носовой раковины в промежутке передней и средней трети. У выходного канала круглая форма, он удален на 10-12 мм от переднего конца, принадлежащего нижней пазухе носа и на 15-20 мм от дна носа.
Симптомы поражения слезоотводящей системы глаза
- Слезостояние или слезотечение.
- Припухлость и покраснение у внутреннего края глаза..
- Болезненность при пальпации слезного мешка.
- Появление патологического содержимого при надавливании на слезный мешок.
- Замедление цветной слезно-носовой пробы.
Болезни слезоотводящей системы глаза
Чаще всего болезни слезоотводящего аппарата представлены различными аномалиями развития, которые могут проявляться как:
Заболевания слезной железы, слезного мешка и слезных канальцев
Практически 6% всех заболеваний глаз приходится на болезни слезных органов. К приобретенным их патологиям принято относить нарушения секреции слезных желез, воспаления и опухоли. Состояниями, требующими неотложного вмешательства, считают острые воспалительные процессы слезопродуцирующих органов и слезоотводящих путей.
Дакриоаденит
Острый дакриоаденит представляет собой воспалительный процесс слезной железы. Он возникает, как осложнение общих инфекционных заболеваний (грипп, ангина, скарлатина, пневмония, эпидемический паротит, брюшной тиф и пр.).
Обычно острый дакриоаденит - состояние одностороннее, хотя встречаются и двусторонние поражения. Процесс начинается остро с возникновения отека и покраснения кожи верхнего века. Наружный угол его вследствие отека опускается, и глазная щель приобретает S-образную форму. Отек становится причиной смещения глазного яблока книзу и кнутри, а также ограничения его подвижности кверху и кнаружи. Из-за смещения глазного яблока может возникнуть диплопия. В области проекции пальпебральной зоны слезной железы видна гиперемированная, отечная конъюнктива, что выявляется при легком оттягивании верхнего века. При пальпации наружный отдел верхнего века резко болезнен. Возможно общее недомогание, повышение температуры, головная боль.
Лечение дакриоаденита проводится в стационаре. Назначают сухое тепло - УВЧ и облучение пораженной области ультрафиолетовыми лучами.
Проводят медикаментозную терапию противовоспалительными и антимикробными препаратами: растворами глюкокортикостероидов (дексаметазон); растворами нестероидных противовоспалительных средств (диклофенака натрия, диклоф, индоколлир); растворами антисептиков, антибиотиков и сульфаниламинов (витабакт, мирамистин, сульфацил-натрия, левомицетин). На ночь закладывают антимикробные мази: тетрациклиновую, эритромициновую, хлорамфеникол.
В случае возникновения абсцесса, его вскрывают со стороны кожи века вдоль края над местом наибольшей флюктуации. После вскрытия, устанавливают дренажи с раствором хлорида натрия. Назначают промывания растворами антисептиков (диоксидина, фурацилина, перекиси водорода). В дальнейшем для лучшей регенерации смазывают очистившуюся рану метилурациловой мазью или левомиколем.
Каналикулит
Каналикулитом называют воспаление слезных канальцев. Заболевание возникает из-за воспалительных процессов в области век, конъюнктивы или слезного мешка. Возбудителями каналикулита становятся гноеродные бактерии, вирусы и патогенные грибы. Хронический каналикулит развивается в случае острого воспалительного процесса в слезных канальцах или на конъюнктиве при отсутствии антибактериальной терапии. Причиной заболевания, также могут быть поражения хламидиями при трахоме, туберкулез, сифилисе.
Больные при этом отмечают слезостояние и слезотечение. Слой эпидермиса в области канальцев отечен, гиперемирован, с болезненностью при пальпации. Слезные точки расширены, отечны и гиперемированы. При надавливании на них может появляться слизисто-гнойное либо крошкообразное (при грибковой инфекции) отделяемое.
Лечение каналикулита начинают с удаления содержимого слезных канальцев. Его проводят путем надавливания и последующего промывания конъюнктивальной полости антисептическими растворами (фурацилина, перманганата калия).
При бактериальной инфекции назначают растворы антибиотиков (фторхинолонов), сульфаниламидов, антисептиков, которые закапывают в конъюнктивальный мешок. На ночь за веко закладывают антибактериальные мази.
В случае каналикулита, вызванного патогенными грибами, назначают инстилляции амфотерицина, а также раствора нистатина. На ночь закладывают мази с противогрибковыми веществами (нистатин).
При вирусных каналикулитах назначают растворы антиметаболитов, а также препараты интерферона и интерфероногенов ( Офтальмоферон, Актипол). Применяют противовирусные препараты (мазь ацикловир, Зовиракс).
В тяжелых случаях прибегают к рассечению слезного канальца и удалению содержимое с обработкой раны в последующем спиртовым раствором йода.
При стенозе, слезоотводящие протоки промывают раствором коллализина.
Дакриоцистит
Дакриоцистититом называют воспаление слезного мешка. Заболевание может протекать как в острой, так и в хронической формах. К хроническим формам дакриоцистита относится простая и эктатический катаральная, эмпиема и флегмона слезного мешка, а также стенозирующий дакриоцистит. Вместе с тем, принято выделять дакриоцистит новорожденных, который может проявляться в простой, эктатически катаральной, гнойной и флегманозной формах.
Острый дакриоцистит, как правило, является обострением хронического дакриоцистита и проявляется гнойным воспалением стенок слезного мешка. В случае вовлечения в процесс воспаления окружающей клетчатки, возможно формирование флегмоны слезного мешка.
Возникновение дакриоцистита обусловлено стенозом носослезного канала, когда в слезном мешке происходит застой слезной жидкости. Это способствует размножению внутри патогенной (чаще стафилококковой и стрептококковой) флоры. Причиной нарушения оттока слезы становится воспаление слизистой носослезного канала, обычно переходящее со слизистой носа. У новорожденных заболевание возникает из-за атрезии (заращения) в носослезном протоке выходного отверстия.
При остром дакриоцистите пациенты отмечают слезотечение, отек, покраснение и острую болезненность внутреннего угла глаза. Осмотр и пальпация слезного мешка, а также прилегающих областей носа и щеки, выявляет отечность и покраснение тканей, их плотность и болезненность. При отеке век, наблюдается сужение глазной щели. В начале заболевания, из слезных точек возможно выделение гноя при надавливании на слезный мешок, канальцевая проба положительная. Нередки: повышение температуры тела, общая слабость и головная боль. Спустя несколько дней происходит размягчение инфильтрата, появляется флюктуация. Как правило, сформировавшийся абсцесс вскрывается самопроизвольно.
Дакриоцистит новорожденных проявляется выделением из слезных точек слизи и гноя, канальцевая проба положительная, а носовая - отрицательная. Промывание слезных путей выявляет непроходимость жидкости в полость носа. Возможно осложнение заболевания, развивающееся как флегмонозный острый дакриоцистит.
Лечение острого дакриоцистита необходимо проводить только в стационаре. В качестве противовоспалительной терапии назначают инъекции антибиотиков и НПВС. До момента флюктуации применяют УВЧ-терапию. Растворы антибиотиков фторхинолонов (ципролоксацин, офлоксацин и пр.), также назначают и конъюнктвально.
При флюктуации, флегмону вскрывают и ставят дренаж с раствором хлорида натрия. Некоторое время раневую поверхность промывают растворами антисептиков. Затем назначают препараты для активации регенерации тканей (метилурациловая мазь, левомеколь).
Дакриоцистит новорожденных начинают лечить толчкообразным массажем слезного мешка сверху вниз. После него, конъктивально закапывают растворы антисептиков. Если эффект отсутствует, выполняют пассивное промывание слезоотводящих путей растворами антисептиков или зондирование слезного канальца боуменовским зондом.
Лечение хронического дакриоцистита - хирургическое, для чего выполняют дакриоцисториностомию (создают новый путь оттока слезы). В послеоперационном периоде системно и местно назначают антибиотики и НПВС.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты лечения будут ответственны одни из лучших российских специалистов. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз и индивидуальный подход к проблемам каждого пациента - гарантия высоких результатов лечения в Московской Глазной Клинике. Мы проводим диагностику и лечение у детей старше 4 лет и взрослых.
Наши врачи, которые решат Ваши проблемы со зрением:
Главный врач клиники, офтальмолог высшей категории, офтальмохирург. Хирургическое лечение катаракты, глаукомы и других заболеваний глаз.
Рефракционный хирург, специалист по лазерной коррекции зрения (ЛАСИК, Фемто-ЛАСИК) при близорукости, дальнозоркости и астигматизме.
Уточнить стоимость той или иной процедуры, записаться на прием в "Московскую Глазную Клинику" Вы можете по телефону в Москве 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись ФОРМОЙ ОНЛАЙН ЗАПИСИ.
Читайте также:
