Рассекающий остеохондрит медиального мыщелка бедренной кости лечение
Симптомы болезни Кенига коленного сустава
Наиболее часто рассекающий остеохондрит коленного сустава встречается у молодых людей, чаще у мужчин, чем у женщин, занятых физическим трудом, спортом. Для болезни Кенига не характерно острое начало. Развитие болезни провоцирует острая или хроническая травма при занятиях спортом – футболом, паэурлифтингом, единоборствами. Появляются и постепенно нарастают боли в суставе, которые носят тянущий либо ноющий характер. Внешне область сустава может выглядеть отечной. Ограничены движения в суставе. При УЗИ, КТ или МРТ можно обнаружить увеличение количества жидкости в суставной сумке и сам участок некроза непосредственно (при КТ или МРТ).
Как выглядит рассекающий остеохондрит на рентгенографии, КТ И МРТ
Для рассекающего остеохондрита коленного сустава характерна специфическая рентгеновская картина. В подавляющем большинстве случаев поражается эпифиз бедренной кости, а именно его медиальный мыщелок. Вблизи зоны прикрепления задней крестообразной связки появляется дефектный участок, обусловленный асептическим некрозом. Структура губчатого вещества на данном участке не прослеживается, контуры его обычно ровные, достаточно четкие.
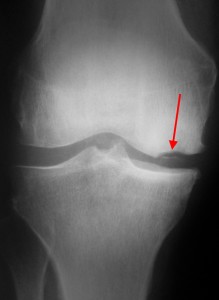
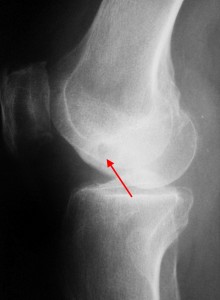
Рентгенологические признаки болезни Кенига при рентгенографии коленного сустава: имеется ниша в медиальном мыщелке бедренной кости.
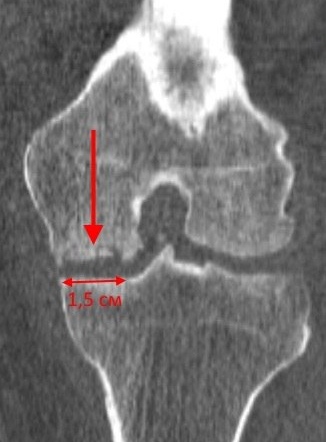
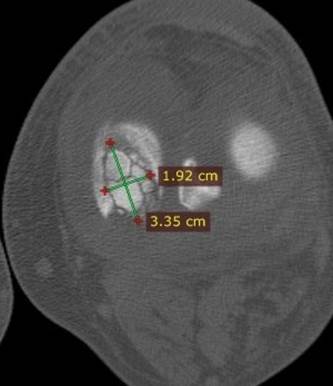
Рассекающий остеохондрит медиального мыщелка бедренной кости, КТ-исследование. Стрелкой отмечен дефектный участок мыщелка бедренной кости в виде ниши, внутри которой находятся фрагменты некротически измененной костной ткани — секвестра. Показаны размеры секвестра.
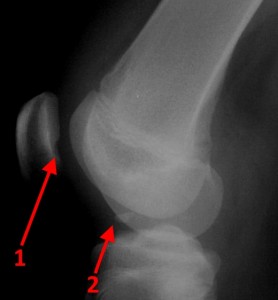
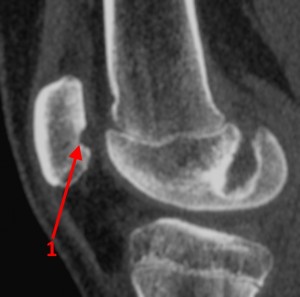
Рентгенограмма и КТ при рассекающем остеохондрите надколенника. Цифрой 1 отмечен дефект обращенной к бедру части надколенника, 2 – внутрисуставное свободное тело (суставная мышь).
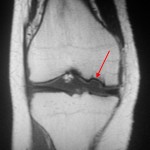
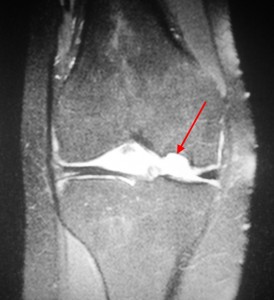
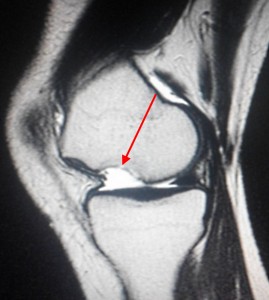
Болезнь Кенига, МРТ коленного сустава, Т1- и Т2-взвешенные последовательности. Дефектный участок в эпифизе бедренной кости в типичном месте, отграниченный зоной остеосклероза. Избыточное количество жидкости в полости сустава.
Стадии рассекающего остеохондрита по С. А. Рейнбергу
1) Некроз губчатого вещества эпифиза, замыкательной пластинки. Омертвения суставного гиалиновго хряща при этом не происходит, участок некроза имеет субхондральную локализацию. На рентгенограммах и при компьютерной томографии омертвевший участок не отличается от патологически не измененного губчатого вещества. МРТ более достоверно выявляет некроз на этой стадии путем изменения сигнала от омертвевшего участка.
2) Перелом (возникает не всегда). Вследствие перестройки структуры омертвевшего участка, уменьшения количества полноценных элементов костной ткани на единицу объема, кость становится неполноценной и не способна выдерживать прежние нагрузки. В результате возникает перелом сдавливание пораженного участка.
4) Отторжение — на этой стадии некротические массы выходят в полость сустава, образуя суставную мышь. Этот секвестр можно обнаружить в полости сустава при УЗИ, КТ, МРТ, обычно он располагается в одном из заворотов, где его можно иногда прощупать руками. В мыщелке при этом образуется ниша, отграниченная склеротическим ободком.
5) Репарация- восстановление структуры ткани кости за счет метаплазии проникших в нее соединительнотканных тяжей со стороны костной ткани и хрящевых островков со стороны гиалинового суставного хряща. В нише может образоваться типичная губчатая ткань. Репарация также происходит не у всех пациентов.
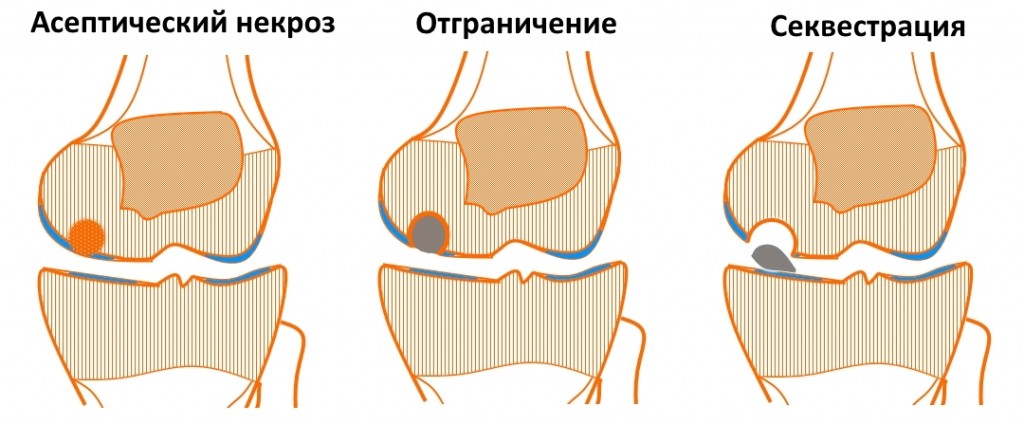
Дифференциальная диагностика болезни Кенига
Второе мнение при болезни Кенига
Оперативное лечение при болезни Кенига показано только в отдельных случаях, когда есть угроза развитию деформирующего артроза и других осложнений. Чтобы понять, в каких случаях можно обойтись без операции, нужен самый внимательный подход к анализу снимков рентгенографии, МРТ и КТ. Поэтому желательно не просто сделать КТ или МРТ-исследование, но и проконсультировать снимки у опытного специалиста. Такая консультация поможет уточнить стадию процесса, более точно определить размеры и локализацию пораженного участка кости, точнее оценить хрящ и мягкие ткани сустава.
Сегодня заказать Второе мнение по КТ или МРТ коленного сустава можно не выходя из дома. Через 24 часа после загрузки снимков в Национальную телерадиологическую сеть вы получите подробное официальное описание исследование с рекомендациями по дальнейшим обследованиям. Это описание будет составлено специализированными врачами-диагностами из профильных центров, которые предметно занимаются травматологией и ортопедией. Это поможет вам избежать врачебных ошибок и более ответственно подойти к лечению.
Василий Вишняков, врач-радиолог
Рассекающий остеохондрит – это асептический некроз, вследствие которого небольшой участок хряща отделяется от подлежащей кости и смещается в полость сустава, образуя свободно лежащее внутрисуставное тело. В основном страдает мыщелок бедренной кости, хотя возможно также поражение лучезапястного, локтевого, тазобедренного и голеностопного сустава. Заболевание проявляется незначительными болями в суставе. Со временем боли усиливаются. После формирования суставной мыши возникают блокады, замыкание и похрустывание в пораженном суставе. На начальных стадиях у детей достаточно эффективно консервативное лечение. После отделения участка хряща необходима операция.
МКБ-10

- Причины
- Патогенез
- Классификация
- Симптомы рассекающего остеохондрита
- Диагностика
- Лечение рассекающего остеохондрита
- Консервативное лечение
- Хирургическое лечение
- Цены на лечение
Общие сведения
Болеют преимущественно молодые спортсмены. Заболевание может возникнуть в любом возрасте, однако подавляющее число пациентов – люди, не достигшие 50 лет. Еще один вариант болезни – ювенильный рассекающий остехондрит, который развивается у детей младше 9-10 лет. Многие специалисты полагают, что рассекающий остеохондрит у детей и у взрослых – это два разных заболевания со сходными симптомами, поскольку прогноз в этих случаях сильно отличается. У детей болезнь заканчивается полным выздоровлением. У взрослых дефект хряща не восстанавливается, а посттравматический артроз может развиться даже после квалифицированного, адекватного лечения, включающего в себя операцию по удалению суставной мыши.

Причины
Большинство специалистов полагает, что причиной развития болезни являются незначительные повторные травмы, обусловленные интенсивными физическими нагрузками. Однако в ряде случаев болезнь возникает у людей, которые не имеют отношения к спорту, и при отсутствии других факторов риска. Если заболевание развилось без видимых причин, такую форму рассекающего остеохондрита называют криптогенной.
Патогенез
В норме суставные поверхности костей покрыты плотным, упругим и гладким гиалиновым хрящом. Это позволяет костям беспрепятственно скользить друг относительно друга при движениях. При рассекающем остеохондрите в небольшом сосуде, питающем участок кости, возникает тромбоз. Питание расположенного над этим участком хряща нарушается, формируется зона асептического некроза.
Классификация
В травматологии и ортопедии выделяют четыре стадии заболевания:
Симптомы рассекающего остеохондрита
Диагностика
Диагноз выставляется на основании истории болезни, жалоб пациента, данных физикального обследования и дополнительных исследований. Самым доступным, недорогим и, как следствие, популярным способом инструментальной диагностики является рентгенография. В ряде случаев участок некротизированной кости виден на рентгенограмме. Однако следует учитывать, что область некроза невелика в ряде случаев может не отображаться на снимках. Поэтому отсутствие изменений на рентгенограмме не является основанием для исключения диагноза рассекающий остеохондрит. Альтернативными, более точными способами инструментальной диагностики являются радиозотопное сканирование костей, КТ сустава и магнитно-резонансная томография, позволяющие выявлять расслаивающий остеохондрит на самых ранних стадиях.

Лечение рассекающего остеохондрита
Лечение рассекающего остеохондрита осуществляется врачами-ортопедами и может быть как консервативным, так и оперативным. Выбор тактики лечения осуществляется с учетом формы и стадии рассекающего остеохондрита.
Консервативная терапия более эффективна при ювенильной форме болезни, ее целью является стимуляция восстановительных процессов в пораженной области. Длительность лечения составляет 10-18 месяцев. На это время врачи рекомендуют больному полностью исключить повышенную нагрузку на сустав (в том числе отказаться от занятий спортом).
Первые два месяца пациент ходит, используя костыли. Комплексное консервативное лечение включает в себя сосудистые препараты и лекарственные средства, улучшающее питание и стимулирующее процессы восстановления суставного хряща. После уменьшения болевого синдрома в курс лечения включают лечебную физкультуру.
В ходе терапии для контроля над ходом восстановительных процессов пациента периодически направляют на радиоизотопное сканирование. При необходимости план терапии корректируют с учетом полученных данных. В 50% случаев консервативная терапия при ювенильной форме заболевания оказывается неэффективной. По показаниям больным предлагают хирургическое лечение. При развитии рассекающего остеохондрита у взрослых консервативная терапия не обеспечивает необходимого результата. Практически единственным способом лечения этой формы заболевания остается операция.
Хирургическое вмешательство проводится после отделения участка хряща и формирования свободного внутрисуставного тела. В ходе операции суставная мышь удаляется либо, если дефект суставной поверхности находится в функционально важной зоне, фиксируется специальными металлическими фиксаторами. Основной целью при этом является восстановление конгруэнтности сустава. Кроме того, для восстановления суставной поверхности может использоваться аллотрансплантат (кусочек трупной кости, обработанной с применением специальной технологии).
В настоящее время разрабатываются и постепенно внедряются в клиническую практику новые методики хирургического лечения рассекающего остеохондрита, в том числе – туннелизация кости с последующим введением жидкости, способствующей восстановлению хрящевой и костной ткани, а также имплантация в пораженную зону собственных хрящевых клеток пациента, взятых на другом участке.
Что такое “Рассекающий остеохондрит”?
Рассекающий остеохондрит – редкое хроническое заболевание коленного сустава, характеризующаяся асептическим некрозом мыщелка бедренной кости. Заболевание в одинаковой степени встречается как у пожилых людей, так и в детском возрасте.
Причины, приводящие к развитию рассекающего остеохондрита до сих пор неизвестны точно. Предполагают, что появлению патологического процесса предшествуют длительные повреждения одних и тех же участков коленного сустава. Особенно явно данная взаимосвязь прослеживается у спортсменов и лиц, чья профессия подразумевает подобные травмы. Влияние хронических воспалительных процессов (артрита) на остеохондрит не доказано.
Итак, мы уже сказали, что это заболевание при котором участок хряща, покрывающий кости, постепенно отслаивается и может даже полностью отделиться от кости. Если участок хряща отделится от кости, то он станет свободно перемещаться по коленному суставу, мешая движениям.
Лечебная тактика зависит от возраста человека, степени повреждения и устойчивости или нестабильности суставного хряща в суставе. Задача лечения-уменьшить боль, восстановить суставную поверхность, и снизить риск дальнейшего дегенеративного заболевания суставов.
Заболевание длительное время протекает бессимптомно, обращая на себя едва заметными болями, преимущественно в вечернее время. Рассекающий остеохондрит, прогрессируя постепенно, обращает на себя интенсивными болями с явлениями локального воспаления. В молодом возрасте лечение рассекающего остеохондрита может проходить без существенно вмешательства после стихания патологического процесса, так как образование костного мыщелка происходит в полной мере. У взрослых людей такого явления не наблюдается, что требует определенных корректив и возможного хирургического вмешательства.
Подробнее о лечении
Консервативное лечение
Данная терапия заключается в ускорении процесса регенерации и в восстановлении процесса целостности мыщелка сустава раньше окончания роста кости.
- Поскольку дефект субхондральной кости влечет за собой разрушение суставного хряща, большинство ортопедов рекомендуют ограничение активности.
- Рекомендуется хождние с костылями без опоры на ногу в течение одного-двух месяцев, т.е. коленному суставу необходимо обеспечить полный покой.
- Необходима иммобилизация (обездвиживание) с помощью гипсовой повязки или ортеза.
- Если нет боли, можно приступить к лечебной физкультуре.
Появление малейших симптомов или боли либо малейшее прогрессирование рассекающего остеохондроза по данным рентгенографии служит сигналом, что необходимо вновь исключить нагрузку на ноги, и уже на более длительный период. Часто больные теряют терпение и нарушают предписания, особенно подростки, поэтому необходимо подробное обсуждение недостатков и преимуществ консервативного или хирургического лечения.
Хирургическое лечение
Хирургическое лечение рассекающего остеохондрита показано в следующих случаях:
- сохранение или возникновение подвижного фрагмента несмотря на консервативное лечение;
- отсутствие эффекта от консервативного лечения у дисциплинированного больного;
- сохранение или усиление изменений на рентгенограмме или МРТ;
- полное или почти полное закрытие эпифизарных зон роста.
Вариант хирургического лечения определяется стадией заболевания. Принципиально есть два варианта: фиксировать фрагмент обратно и удалить его, а в месте, откуда он отделился, выполнить хондропластику, т.е. попытку восстановления хряща. К хондропластике относятся: туннелизация, мозаичная хондропластика, надкостничные трансплантаты, системы хондрогайд и их аналоги.
При неподвижных фрагментах и интактной суставной поверхности предпочтительнее артроскопическое высверливание (туннелизация) очагов. В результате образуются каналы, в которые через субхондральную кость могут прорастать сосуды. Многочисленные исследования продемонстрировали заживление (по рентгенологическим данным) и клиническое улучшение у 80—90% больных с открытыми эпифизарными зонами роста и только у 50—75% больных с закрытыми зонами роста. Эта операция может выполняться артроскопически, т.е. через два прокола длиной по одному сантиметру, что делает лечение рассекающего остеохондрит еще более эффективным и простым для самого пациента.
Метод туннелизации с успехом применяется и при небольших фрагментах, разщмером менее одного сантиметра, даже если они полуподвижны или уже отделились.
При полуподвижных (клапанных) фрагментах лечение выбирают в зависимости от состояния субхондральной кости. Соединительную ткань, связывающую костно-хрящевой фрагмент с субхондральной костью, иссекают. Если в субхондральной кости образовался значительный дефект, прежде чем водворить фрагмент на прежнее место и фиксировать его, рекомендуется уменьшить дефект субхондральной кости с помощью костного аутотрансплантата. Если фрагмент содержит достаточное количество субхондральной кости, чтобы прочно установить его на место, сразу приступают к фиксации фрагмента. Описаны различные методы фиксации, в том числе с помощью канюлированных винтов (включая компрессионные типа Герберта) или рассасывающихся винтов либо гвоздей. К сожалению, такая фиксация не всегда успешна (примерно в 10-20% случаев). Эта операция также может быть выполнена артроскопически, т.е. через два прокола длиной по одному сантиметру.
При крупных фрагментах простое их удаление давало неважные результаты: по рентгенологическим данным, быстро прогрессировал остеоартроз. При фрагментах площадью больше 2 квадратных сантиметров высверливание или метод микропереломов, требующие закрытия дефекта волокнистым хрящом, также давали плохие результаты. Кроме того, результаты ухудшаются со временем, о чем говорит нарастание рентгенологических изменений. При крупных фрагментах пробовали проводить аутотрансплантацию костно-хрящевых блоков (мозаичная хондропластика) и имплантацию культуры собственных хондроцитов.
Удаление свободных внутрисуставных тел. Отделившийся фрагмент без сомнений удаляют в том случае, если его размер меньше 2 квадратных сантимтетров или оно само по себе фрагментировано, имеет небольшую костную основу. Более крупные тела могут быть рефиксированы винтом к своему месту. Однако в случае, если надежда на их приживление невелика, то их все равно лучше удалить, а место, откуда отделился фрагмент, заполнить системами типа хондрогайд или выполнить мозаичную хондропластику.
Основное осложнение болезни Кёнига — артроз коленного сустава. Вероятность развития артроза коленного сустава зависит от локализации болезни Кёнига, размеров фрагмента, успешности, своевременности и адекватности проведенного лечения. Однако артроз может развиться несмотря на адекватное и своевременное лечение рассекающего остеохондрита. В зависимости от размеров и локализации повредждения артроз коленного сустава развивается в 5-40% случаев.
Упражнения по реабилитации после хондропластики коленного сустава вы можете посмотреть на нашем сайте в разделе “Реабилитация — Коленный сустав”.
Рассекающий остеохондрит коленного сустава — патология, представляющая собой асептический некроз ограниченного фрагмента губчатой кости. По форме омертвение напоминает линзу (плоско-, двояковыпуклую), чечевичное зерно. При отсутствии лечения заболевание прогрессирует — пораженный участок отделяется в суставную полость и блокирует движение. Своевременное выявление и качественная терапия обеспечивают благоприятный прогноз.
Немного истории и статистики

Латинское название патологии — Osteochondritis dissecans (коротко — OD, OCD).
Остеохондропатия имеет различную анатомическую локализацию. Область развития — колено (до 95% случаев); тазобедренный, голеностопный, лучезапястный, локтевой суставы. Изменения могут затрагивать мыщелок бедренной кости, надколенник. Реже выявляется поражения большеберцовой кости.
В медицинской литературе симптоматика патологического состояния была впервые представлена около 2 столетий назад. Хирург A. Pare, описывая собственную практику, детально рассмотрел случай удаления обнаруженного в колене внутрисуставного тела.
Свое второе название — болезнь Кенига — недуг получил в честь врача из Германии. F. Konig выявил, что травма — необязательный фактор для развития новообразований. Хирург также ввел термин Osteochondritis dissecans.
Согласно статистическим данным, OCD больше подвержены пациенты мужского пола в возрасте от 10 до 60 лет.
Анатомия коленного сустава
Выполняющий двигательную, опорную функции коленный сустав — сложное сочленение, образованное значительным количеством элементов. В их числе — кости (бедренная, большеберцовая, надколенник), мениски (пластины хрящевой ткани).
На самом крупном трубчатом образовании расположены мыщелки:
- Медиальный (с внутренней стороны).
- Латеральный (с наружной).
Поражаются болезнью преимущественно вышеуказанные области (частота выявлений — 75% и 15% случаев соответственно).
Поверхности костей покрывает не имеющий сосудов гиалиновый хрящ (место соединения называется субхондральным слоем), основная функция которого — облегчение скольжения элементов друг относительно друга. Получение им питательных веществ осуществляется путем диффузии из капилляров тканей трубчатых образований и внутрисуставной жидкости.
Причины рассекающего остеохондрита

Окончательная этиология недуга на сегодняшний день ясна не полностью. Существует несколько теорий, объясняющих причины появления патологий в суставах.
Наиболее вероятными поводами, провоцирующими развитие заболевание, признаны:
- генетический (наследственный) фактор;
- эмболия, спазм питающих костную ткань сосудов;
- получение повторных травм при повышенных физических нагрузках, занятиях спортом;
- сбои в процессах окостенения элементов скелета.
В особую группу выделяются криптогенные заболевания, возникающие в отсутствии оснований, вызывающих недуг.
Механизм развития
Если питание одного из участков хряща нарушается (происходит это вследствие закрытия просвета сосуда тромбом, резкого сокращения эластичных стенок образований), то в указанной зоне формируется очаг омертвления. Ткани в области некроза отслаиваются, образуя внутрисуставное свободное тело (суставную мышь).
Перемещаясь в сочленениях костей скелета, элемент блокирует движения, становится причиной перегрузок, вызывает дальнейшую травматизацию, провоцирует развитие осложнений.
Формы недуга
В основе классификации болезни — возраст пациента. По этому показателю OCD дифференцируется на 2 группы:
- взрослую;
- ювенильную (другие названия патологии — подростковая, детская).
Значительная часть OD, выявленных в педиатрической популяции, подвергается самоизлечению по окончании роста костей скелета ребенка.
Следует помнить: в 25% случаев возникает двусторонний тип заболевания. Врач, обнаруживший у пациента развитие остеохондрита коленного сустава одной ноги, обязательно будет осматривать обе конечности.
Взрослый вид болезни чаще купируется оперативным путем. Выздоровление в отсутствии терапии отмечается крайне редко.
В ряде медицинских справочников ювенильная форма упоминается как один из вариантов нормального роста костей.
Стадии заболевания

Рассматриваемая патология отличается медленным прогрессированием. Краткое описание этапов недуга — в таблице ниже.
Форма выявляемых новообразований различна. Контуры зависят от давности отслоения.
Симптомы
Варьирование признаков недуга обусловлено этапами болезни, местом локализации поражения.
Ранние стадии OD характеризуются наличием дискомфорта, приступами ноющей боли, усиливающимися при активных движениях.
Дальнейшее развитие остеохондрита сопровождается атрофией мышц, вызванной снижением нагрузки на конечность, небольшими отеками. Отделившееся образование препятствует скольжению суставных поверхностей, уменьшает амплитуду движения, вызывает хруст при ходьбе. Синовит (скопление жидкости) определяется путем пальпирования.
Возможность сгибания-разгибания ноги ограничивается; возникает блокада сустава, сопряженная с резкими болевыми ощущениями.
Выделяют ли врачи признаки недуга, общие для всех стадий OD, является положительным: пациент при ходьбе разворачивает пораженную конечность наружу (симптом Уилсона). На любом этапе OCD возможно возникновение хромоты.
Диагностика

При обнаружении признаков заболевания следует безотлагательно обращаться за помощью к врачу-ортопеду.
Первичное обследование заключается в опросе, осмотре посетителя, изучении предполагаемой этиологии недуга, пальпации сустава.
Дальнейшая диагностика включает:
- Рентгенографию пораженного и здорового сочленений. Отсутствие патологий на снимке — не основание для исключения возможности развития OD: маленький некротический участок может остаться невыявленным.
- Радиоизотопное исследование костей. Сцинтиграфия позволяет обнаружить нарушения в суставах на первой стадии.
- Артроскопию и КТ. Методы определяют этап OCD, глубину повреждения участка кости, площадь поражения.
- МРТ, помогающую выявить ранние формы недуга, уточнить параметры смещения очага омертвления суставного хряща.
Ряд врачей дополнительно задействует УЗИ. Цель манипуляций — получение данных о степени устойчивости измененных тканей.
Лечение
Схемы терапии выбираются с учетом возраста и общего самочувствия больного. Взрослым показано оперативное лечение, у маленьких пациентов симптомы недуга купируются консервативными методами. Первостепенные задачи всех процедур — минимизирование боли, восстановление суставной поверхности, уменьшение риска появления осложнений.

Ювенильная форма OD в педиатрической популяции пресекается путем иммобилизации подвижного соединения. Цель метода — снижение нагрузки на конечность, стимулирование процессов восстановления.
Лечение происходит при помощи гипсовых лонгет, их аналогов — ортезов. В ходе терапии пациент передвигается на костылях.
Дополнительно используются сосудистые препараты, анальгетики и витаминные комплексы. Широко применяют НПВС — Диклофенак, Напроксен и др.
Схемы консервативного лечения корректируются путем регулярного прохождения больным сцинтиграфии.
Полное выздоровление, по некоторым данным, наступает в 70-85% случаев.
Операция задействуется, если кости скелета пациента окончательно сформированы. Дополнительными показаниями к проведению вмешательства являются:
- неэффективность консервативной терапии при точном соблюдении больным всех врачебных рекомендаций;
- сохранение, усиление дегенеративных изменений суставных тканей;
- отслоение подвижного образования.

При наступлении облегчения пациенту назначают ЛФК. Легкие тренировки способствуют возвращению подвижности суставам, улучшают кровоснабжение.
В числе рекомендуемых упражнений:
- ритмичное сокращение мышц голени, бедра;
- движение пальцами пораженной конечности;
- разгибание-сгибание сочленений.
Подключение последней из перечисленных видов нагрузок происходит только после разрешения лечащего врача.
Для скорейшего выздоровления больному нужно следить за своим рационом. Питание должно быть сбалансированным и полноценным, содержать необходимое количество фруктов, овощей. Пациентам, страдающим ожирением, доктор посоветует заняться щадящей физкультурой. Спорт поможет похудеть (а значит, снизить нагрузку на суставы), восстановить утраченные функции подвижных соединений.
Для улучшения и закрепления результатов традиционного лечения допустимо использовать рецепты народной медицины.
Среди популярных методов:
- Задействование ванночек с отваром хвои, английской солью.
- Использование растираний. Ингредиентами составов являются: желток, скипидар (1 ч.л.), яблочный уксус (1 ст. л.); смесь листьев крапивы, плодов можжевельника (равные части) и несоленого сливочного масла (соотношение компонентов и пищевого продукта — 1:3); 300 г каштанов, настаивавшихся 14 суток в 0,5 л спирта.
- Травяные чаи из брусники, сырья череды, смородины, горечавки. Заваривают также измельченные цветы, корни одуванчика, цельные зерна ржи.
Запрещается применять альтернативные способы лечения без согласования с врачом.
Осложнения
Своевременная терапия позволяет полностью купировать болезнь. Если обнаруженный недуг находится в запущенной стадии, возможно развитие артроза коленного сустава хронического типа.
Медицинская литература дополнительно отмечает определенный процент случаев появления посттравматического заболевания по окончании оперативного вмешательства, выполненного квалифицированными специалистами.
Восстановление после перенесенного заболевания

Прогноз болезни — при соблюдении всех врачебных рекомендаций — благоприятный.
Длительность восстановительного периода варьируется с учетом тяжести операции.
Вернуться к спортивным занятиям, сопряженным с высоким риском травматизма, ортопед позволит не ранее, чем через 12 месяцев после перенесенных хирургических манипуляций.
Для тренировки мускулатуры рекомендуется заняться водной гимнастикой, плаванием.
Профилактика
Избежать развития OCD поможет своевременная диагностика заболевания, лечение выявленной патологии. Дополнительными профилактическими мерами являются:
- рациональное питание, насыщенное витаминами, минеральными веществами;
- спортивные занятия щадящего типа;
- пешие прогулки;
- контроль веса.
Следует помнить: регулярное посещение медклиники, прохождение всех назначаемых исследований позволит пресечь недуг на ранней стадии, избежать осложнений и сохранить здоровье.
Читайте также:


