Что такое туберкулез поджелудочной железы
Нарушается при туберкулезе и функция поджелудочной железы. При обследовании значительной группы больных мы могли еще в 1936 г. установить при эволютивных формах процесса порой значительные расстройства углеводного обмена. В таких случаях имеется наклонность к гипогликемии, повышается содержание молочной кислоты в крови и пировиноградной кислоты в моче, замедляется снижение сахарной кривой при нагрузке глюкозой и галактозой, уменьшается коэффициент использования углеводов и уровень гликогена в тканях, т. е. наблюдается картина гипоинсулинемии или скрытого субклинического диабета.
Эндокринные дисфункции при туберкулезе имеют сопряженный характер и поэтому при исследовании гормонального профиля больных с развитыми формами процесса удается часто обнаружить выраженную в той или иной форме и степени плюригландулярную недостаточность, например гипофункцию гипофизарно-адреналовой системы, щитовидной и поджелудочной желез и др.
При туберкулезе страдает функция печени прежде всего в связи с интоксикацией и нарушением общих регуляторных процессов в организме, а также вследствие развития в ней цирроза, амилоидоза, жировой инфильтрации, редко специфического процесса. В результате нарушается способность печени расщеплять и ассимилировать белки, жиры, углеводы, а также страдают ее обезвреживающая и выделительная (функции. Для выявления этих расстройств предложено около 500 различных проб.
Высокую степень информации о функциональном состоянии печени удается получить при определении активности различных сывороточных ферментов. Поглотительная и выделительная функции печени могут быть изучены по данным бромсульфалеиновой пробы и гепатографии с помощью радиоактивного бенгальского розового I131.
О морфологической структуре печени можно отчасти судить и по данным эхогепатографии, основанной на учете степени отражения ультразвуковых колебаний органов или тканей с различной акустической сопротивляемостью.
Комплексное клинико-лабораторное исследование 286 больных различными формами туберкулеза легких, проведенное в нашей клинике А. Г. Гольдман (1968), у части из них выявило различного рода нарушения функции печени и морфологические изменения в ней, причем нередко даже при отсутствии клинических симптомов. Частота этих нарушений зависит не столько от клинической формы туберкулеза легких, сколько от его давности, т. е. от длительности специфической интоксикации. У некоторых больных при применении туберкулостатических препаратов возникают диспепсические расстройства, клинико-лабораторные симптомы лекарственного гепатита. Однако следует иметь в виду, что у больных туберкулезом может развиться сывороточный и инфекционный гепатит, не связанный с приемом антибактериальных, в том числе так называемых гепатотоксических, средств (рифампицин, пиразинамид и др.). Недаром после организации централизованной стерилизации игл и шприцев частота гепатита в лечебных учреждениях резко снижается. В этом мы могли убедиться на опыте нашей и других клиник.
У части больных туберкулезом нарушается желудочная секреция. При очаговом, подостром диссеминироваином, инфильтративном процессах она нередко повышена. У больных хроническими формами, в особенности фиброзно-кавернозным туберкулезом легких, секреция и кислотность желудочного сока, наоборот, понижены вплоть до полной ахилии.
При туберкулезном мезадените Ф. Л. Элинсон (1967) наблюдала повышенную кислотность желудочного сока и его гиперсекрецию, а А. П. Качаева (1969), наоборот, — угнетение кислотообразовательной и секреторной функции, гипотонию и понижение перистальтики желудка, дискенезию двенадцатиперстной, тонкой и толстой кишок и желчевыводящих путей. Такие нарушения обусловлены не только нервнорефлекторными влияниями, но и морфологическими изменениями, обычно хроническим, атрофическим гастритом, который можно обнаружить при гастроскопии. Кроме того, отрицательно действуют на желудочную секрецию ПАСК, этионамид, пиразинамид, этоксид. В таких случаях возникают впервые или усугубляются паблюдавшиеся еще до химиотерапии диспепсические расстройства.
Эпидемиология
Туберкулёз ПЖ — относительно редкое заболевание. Даже у больных с активной формой туберкулёза лёгких поражение ПЖ встречается в 0,5—4,7% случаев. За последние несколько лет отмечено увеличение частоты поражения ПЖ микобактериями туберкулёза, достигающей в ряде исследований 14%. Данное обстоятельство обусловлено всемирным увеличением заболеваемости туберкулёзом и увеличением иммиграции из эндемических очагов заболевания.
Первичное поражение ПЖ (изолированный туберкулёз ПЖ) встречается крайне редко, в литературе описаны единичные случаи. Большинство описанных случаев изолированного туберкулёза ПЖ — случайные находки при аутопсии.
Этиология и патогенез
В последние годы поражение ПЖ микобактериями туберкулёза чаще возникает на фоне ВИЧ-инфекции, а также улиц, принимающих иммуносупрессивную терапию после трансплантации. В тоже время имеется достаточное количество сообщений о туберкулёзе ПЖ улиц без нарушений функций иммунной системы.
Предполагается, что редкая встречаемость поражения ПЖ микобактериями туберкулёза может быть связана с биологической защитой, обусловленной протективным эффектом панкреатических ферментов. Микобактерии туберкулёза попадают в ПЖ гематогенным (диссеминация из неизвестного очага, например из лёгких), лимфогенным или контактным путём. Теоретически возможно попадание микобактерии через вирсунгов проток. Отмечен также прямой путь — из прилежащих лимфатических узлов. В последние годы укрепилось мнение, что важнейшее условие туберкулёзного поражения ПЖ — состояние иммунодефицита.
Помимо прямого воздействия микобактерии туберкулёза на паренхиму ПЖ, возможна и токсико-аллергическая реакция ПЖ в ответ на туберкулёзное поражение друтих органов. Кроме того, поражение ПЖ при туберкулёзе может быть обусловлено токсическим действием на ПЖ противотуберкулёзных препаратов.
Различают несколько клинических форм туберкулёза ПЖ: первичный (изолированный) и вторичный (диссеминированньтй) туберкулёз ПЖ, вызванные Mycobacterium tuberculosis', а также диессминированный туберкулёз ПЖ, вызванный Mycobacterium bovis, при котором чаще всего поражаются слепая кишка и ретроперитоиеальные лимфатические узлы,
Патоморфология
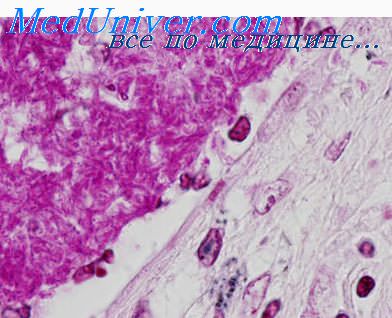
Выделяют несколько морфологических вариантов туберкулёзного поражения ПЖ. Наиболее часто встречается так называемый паренхиматозный панкреатит, для которого характерно развитие дегенеративно-дистрофических изменений паренхимы ПЖ. При диффузном поражении ПЖ в ряде случаев отмечают сужение ГПП. Достаточно редко в ПЖ обнаруживают специфические туберкулёзные бугорки, солитарные туберкуломы и каверны (см. рис. 6-1).
Микроскопически могут быть выявлены многочисленные микроабсцессы. Как правило, отмечается изменение размеров ПЖ — увеличение (гипертрофическая форма) или уменьшение (атрофическая форма). Кроме того, туберкулёз ПЖ может быть не только диффузным, но и локальным (очаговым). В этом случае в одном из отделов ПЖ, чаще в головке, обнаруживают очаг туберкулёзного воспаления. У больных СПИДом наряду с поражением ПЖ отмечают диффузную ретроперитонеальную лимфаденопатию.
Очаговая форма туберкулёза ПЖ, а также перипанкреатическая и ретро-дуоденальная лимфаденопатия могут имитировать опухоль ПЖ. В некоторых случаях отмечено образование локальных очагов кальцификации в ПЖ и перипанкреатических лимфатических узлах.
Клиническая картина
Возможно бессимптомное течение, однако значительно чаще симптомы туберкулёзного поражения ПЖ маскируются более выраженными проявлениями туберкулёза лёгких и других органов. Больные предъявляют жалобы на отрыжку, анорексию, потерю веса, боли в верхнем квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при развитии инкреторной недостаточности ПЖ), повышенную потливость, недомогание, лихорадку.
Может развиться механическая желтуха, обусловленная сдавленном общего жёлчного протока, железодефицитная анемия, абсцесс ПЖ, массивное желудочно-кишечное кровотечение, ОП, ХП, тромбоз селезёночной вены. При сочетанном остром милиарном туберкулёзе лёгких и ПЖ, ОП нередко осложняется острым респираторным дистресс-синдромом.
Кожа больных иногда приобретает тёмную окраску, как при Аддисоновой болезни, При пальпации ПЖ отмечают болезненность в месте её расположения, но сама железа, как правило, не пальпируется.
Диагностика
Заподозрить туберкулёз ПЖ можно у больных с милиарным туберкулезом лёгких, когда появляются вышеуказанные жалобы и симптомы, а также у страдающих иммунодефицитом и пребывающих в эндемичных для туберкулёза очагах лиц. Нельзя забывать, что у многих больных туберкулёзом ПЖ могут отсутствовать специфические изменения в лёгких, и анализы мокроты на Mycobacterium tuberculosis в этих случаях будут негативными. Это не должно быть поводом для исключения диагноза туберкулёза ПЖ.
Основные скрииинговые методы в диагностике туберкулёза ПЖ — гистологическое и микробиологическое исследования, включающие окраску по Цилю—Нильсену для кислотоустойчивых микроорганизмов, а также бактериологическое исследование и проведение ПЦР. Однако в ряде случаев результаты ПЦР-диагностики, микроскопического и бактериологического исследований могут расходиться, поэтому при подозрении на туберкулёз ПЖ следует использовать комбинацию вышеуказанных лабораторных методов. Внутрикожные пробы с очищенным белковым дериватом или кокцидиоидином при этом всегда положительны.
Высоко достоверный метод диагностики туберкулёза ПЖ — цитологическое исследование биоитата, взятого посредством чрескожной тонкоигольной биопсии под контролем КТ или УЗИ, которая позволяет избежать диагностической лапаротомии, имеющей относительно большую частоту осложнений. К сожалению, у большинства пациентов диагноз устанавливают при лапаротомии.
Данные ЭРХПГ, как правило, неспецифичны и не имеют большого значения при первичной диагностике. В ряде случаев выявляют стеноз ГПП. Достаточно редко в процесс вовлекается общий жёлчный проток, что сопровождается внутрипечёночной билиарной гипертензией.
При проведении КТ и УЗИ, как правило, выявляют картину локального панкреатита, чаще в области головки ПЖ, или признаки рака ПЖ (см. рис. 6-2). В связи с тем что типичные признаки при УЗИ и КТ отсутствуют, эти методы могут быть использованы лишь как дополнительные при постановке диагноза.
Таким образом, туберкулёз ПЖ необходимо дифференцировать от неспецифического и аутоиммунного панкреатита, злокачественных и доброкачественных опухолей ПЖ, в том числе от лимфомы. При диагностике необходимо учитывать, что туберкулёзом ПЖ чаще страдают молодые люди, находящиеся в эндемичных очагах туберкулёза, женщины преобладают над мужчинами. Напротив, карцинома ПЖ характерна для больных пожилого возраста. Наибольшие сложности в диагностике возникают при сочетании опухолевого и туберкулёзного поражения ПЖ.
Для диагностики иногда применяют лечение противотуберкулёзными средствами с последующей оценкой ответа выявленного опухолевидного образования на проводимое лечение.
Лечение
Лечение проводят в специализированных противотуберкулёзных клиниках специфическими противотуберкулёзными препаратами. Применяют общепринятые комбинации; изониазид + рифампицин + стрептомицин и изониазид + рифампицин + пиразинамид + стрептомицин или этамбутол. Продолжительность лечения составляет от 6 до 12 мес.
Необходимо отметить возможность резистентности некоторых штаммов Mycobacterium tuberculosis к лекарственным препаратам, о чём в ряде случаев свидетельствует долгое неэффективное их применение. Следует назначать дробное 5—6-разовое питание, щадящую диету №5п с ограниченным содержанием жиров, исключением острых продуктов и повышением содержания белка. При признаках внешнесекреторной недостаточности ПЖ назначают ферментные препараты, как при ХП.
Симптомы туберкулез поджелудочной железы
Туберкулез поджелудочной железы может протекать бессимптомно. Чаще всего проявления заболевания поджелудочной железы маскируются (скрываются) за симптомами туберкулеза легких.
В клинической картине туберкулеза поджелудочной железы выделяют несколько синдромов (совокупностей симптомов).
- Абдоминальный болевой синдром — боли в верхнем отделе живота, иррадиирущие (отдающие) в спину и позвоночник, часто опоясывающие (распространяющиеся на переднюю и боковые стенки живота, спину). Могут носить кинжальный характер.
- Экзокринная недостаточность (сниженная внешнесекреторная функция (выработка пищеварительного сока)).
- Рвота непереваренной пищей.
- Чувство горечи во рту, отрыжка.
- Сниженный (или отсутствующий) аппетит.
- Нарушения пищеварения – чувство тяжести в животе, изменения стула:
- полифекалия (каловые массы большого объема);
- стеаторея;
- каловые массы светлой или крайне темной окраски;
- диарея (частый жидкий стул).
- Эндокринная недостаточность (сниженная внутрисекреторная функция – выделение инсулина (гормона поджелудочной железы, регулирующего уровень глюкозы (сахара) в крови)).
- Частое мочеиспускание с выделением больших объемов мочи.
- Постоянная жажда.
- Повышенный уровень глюкозы в крови.
- Инфекционный синдром (проявления воспалительного процесса):
- лихорадка (повышение температуры тела);
- похудение (снижение массы тела);
- слабость;
- повышенная потливость.
Причины
Причиной развития заболевания является попадание и развитие в поджелудочной железе туберкулезных бактерий. Чаще всего к развитию туберкулеза поджелудочной железы приводит наличие туберкулеза легких.
Факторы, способствующие развитию туберкулеза поджелудочной железы:
- неполноценная диета (малое потребление продуктов, богатых животными белками (молока, мяса, яиц), витаминов (овощей, фруктов));
- проживание в развивающихся странах с низким уровнем медицинской помощи;
- ВИЧ-инфекция;
- прием иммуносупрессивных препаратов (веществ, угнетающих активность иммунной системы в лечебных целях (например, после пересадки органов));
- пребывание в местах лишения свободы (длительное нахождение в перенаселенном помещении, несбалансированное питание, тяжелый физический труд).
Врач фтизиатр поможет при лечении заболевания
Диагностика
- Анализ жалоб (когда (как давно) появились боли в животе, рвота, изменения стула и мочи, повышение температуры тела, слабость, потливость, похудание, с чем пациент связывает возникновение этих симптомов).
- Анализ анамнеза жизни (перенесенные в детско-юношеском периоде болезни, наличие хронических заболеваний желудочно-кишечного тракта, легких, инфекционных заболеваний (особенно ранее перенесенный больным или ближайшими родственниками туберкулез), нахождение в течение жизни в местах лишения свободы, характер питания).
- Осмотр больного.
- Осмотр кожных покровов и видимых слизистых оболочек на предмет их бледности и повышенной влажности.
- Определение веса больного (для выявления значимого снижения веса).
- Пальпация (ощупывание) живота — позволяет врачу только определить болезненность в некоторых отделах живота, а не заподозрить основное заболевание.
- Лабораторные методы исследования.
- Общий анализ крови — определение количества эритроцитов (красных кровяных телец), лейкоцитов (белых кровяных телец, клеток иммунной системы), скорости оседания эритроцитов (СОЭ, времени, за которое эритроциты оседают на дно пробирки). Позволяет оценить наличие воспалительного процесса и состояние иммунной системы организма.
- Биохимический анализ крови (определение в крови уровней различных веществ, отражающих работу печени, поджелудочной железы, почек, активность белкового и жирового обменов).
- Общий анализ мочи (исследование мочи с определением наличия в ней белка, крови, слизи и бактерий, а также лейкоцитов).
- Общий анализ кала (исследование кала на предмет наличия в нем крови, стеатореи, волокон и т.д.).
- Инструментальные методы исследования.
- Ультразвуковое исследование (УЗИ) органов брюшной полости – оценка размеров, расположения печени и поджелудочной железы, желчного пузыря, общего желчного протока и протока поджелудочной железы, их строения, наличия камней, обызвестленных (плотных, обложенных кальцием) участков и кист (образования в виде пузырей, содержащих жидкость) в органах живота.
- Эзофагогастродуоденоскопия (ЭГДС) – исследование слизистой оболочки пищевода, желудка и 12-перстной кишки с помощью специального оптического прибора (фиброгастроскопа) для осмотра устья (места открытия) протока поджелудочной железы, слизистой оболочки 12-перстной кишки с целью выявления туберкулезного поражения органов желудочно-кишечного тракта.
- Ретроградная холангиопанкреатография — введение контрастного вещества (видного на рентгеновском снимке) в протоки поджелудочной железы и общий желчный проток и выполнение серии рентгеновских снимков. Исследование позволяет определить проходимость и строение выводного протока поджелудочной железы.
- Магнитно-резонансная томография (МРТ) — метод исследования внутренних органов, основанный на действии электромагнитных волн в постоянном магнитном поле высокой напряженности. Позволяет оценить проходимость и строение выводного протока поджелудочной железы.
- Магнитно-резонансная холангиопанкреатография (МРХПГ) — введение контрастного вещества (видного на рентгеновском снимке) в проток поджелудочной железы и общий желчный проток и выполнение магнитно-резонансного исследования для оценки проходимости и строения выводного протока поджелудочной железы.
- Рентгенография грудной клетки – выполнение рентгеновского снимка органов грудной полости для обнаружения туберкулезных очагов (участков уплотнения, обызвествления легких, наличия полостей в ткани легких).
- Туберкулиновые пробы (проба Манту): больному под кожу вводится туберкулин (медицинский препарат из белка, специфичного (присущего только микобактериям) для возбудителя туберкулеза), затем через 72 часа врач измеряет диаметр папулы (выпуклости на коже, образовавшейся как реакция организма на введение препарата). Слишком большой или маленький размер папулы свидетельствует о возможном туберкулезе.
- Возможны также консультации гастроэнтеролога, терапевта.
Лечение туберкулез поджелудочной железы
Туберкулез поджелудочной железы требует скорейшего и длительного лечения, которое является консервативным (безоперационным) и состоит из нескольких принципов:
- Диетотерапия (стол №5 по Певзнеру):
- повышенное содержание легкоусвояемого белка (куриное мясо, телятина, мясо кролика, нежирная рыба);
- повышенное содержание клетчатки (свежие и обработанные овощи, фрукты, цельнозерновой хлеб, каши);
- ограничение употребления в пищу жиров (особенно животного происхождения – жирное мясо, сливочное масло, сливки);
- ограничение продуктов, усиливающих выделение пищеварительных соков (жареные, копченые, острые, пряные блюда).
- Заместительная терапия пищеварительными ферментами (особыми белками, способствующими перевариванию пищи) в виде минимикросфер (маленьких шариков) в капсулах — введение в организм с целью замещения отсутствующих или недостающих собственных пищеварительных ферментов.
- Заместительная терапия эндокринной недостаточности (недостаточной выработки гормонов поджелудочной железы), проявляющейся сахарным диабетом. Применяются сахароснижающие препараты или инсулин.
- Специфическое антитуберкулезное лечение антибактериальными препаратами – веществами, убивающими или останавливающими рост микобактерий (возбудителей туберкулеза). Антибактериальные препараты для лечения туберкулеза должны приниматься строго после назначения специалиста, по схеме и в течение не менее 6-ти месяцев.
Осложнения и последствия
- Холангит (воспаление желчных протоков (выводящих желчь из печени в 12-перстную кишку)).
- Мальабсорбция.
- Гиповитаминоз (дефицит витаминов (особенно A, D, E, K)).
- Сахарный диабет.
- Туберкулезный перитонит (воспаление брюшины (оболочки, выстилающей брюшную полость)).
Профилактика туберкулез поджелудочной железы
- Сбалансированное и правильное питание:
- достаточное употребление легкоусвояемого белка (куриное мясо, телятина, мясо кролика, нежирная рыба);
- достаточное употребление клетчатки (свежие и обработанные термически овощи, фрукты, цельнозерновой хлеб, каши);
- умеренное употребления в пищу жиров (особенно животного происхождения – жирное мясо, сливочное масло, сливки).
- Регулярные занятия физкультурой.
Дополнительно
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Фтизиатрия: национальное руководство. Под ред. М.И. Перельмана, 2010.
- Внутренние болезни. Под ред. В.С. Моисеева, А.И. Мартынова, Н.А. Мухина, 2013.
- Выбрать подходящего врача фтизиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Туберкулез пищеварительной системы. — Туберкулез пищевода представляет одну из редких локализаций этого заболевания и в большинстве случаев наблюдается у лиц с далеко зашедшими его легочными формами незадолго до смерти.
Этиология, патогенез
Туберкулезные микобактерии попадают в пищевод при заглатывании инфицированной мокроты, при активном туберкулезе гортани, надгортанника и глотки, реже лимфогенным или гематогенным путем, а также в результате непосредственного перехода туберкулезного процесса с окружающих органов: бифуркационных лимфатичес-ких узлов, позвоночника, щитовидной железы, гортани, глотки. Туберкулезные язвы возникают в результате казеозного распада туберкулезных бугорков. Встречаются также милиарная и стенозирующая формы туберкулезного поражения пищевода.
Симптомы, течение
Заболевание может протекать бессимптомно, однако чаще его симптомы затушевываются более выраженными проявлениями туберкулезного поражения других органов (прежде всего легких и гортани) и тяжелым общим состоянием больного.
Наиболее ярким симптомом является дисфагия, которая при наличии изъязвлений слизистой может сопровождаться резкой болью.
Рентгенологическое исследование выявляет крупные туберкулезные язвы и рубцовое сужение просвета пищевода.
| Наименование услуги | Стоимость |
|---|---|
| Прием врача гастроэнтеролога - эндоскописта, лечебно-диагностический, амбулаторный | 1 800 руб. |
| Прием врача-гастроэнтеролога, К.М.Н., лечебно-диагностический, амбулаторный | 1 800 руб. |
| Тест на H.Pylori (Helpil test - биоптат слизистой желудка и/или 12 перстной кишки ) | 1 320 руб. |
| Видеоэзофагогастродуоденоскопия / ВЭГДС | 3 400 руб. |
| Смотреть весь прайс-лист | |
Диагноз
Облегчает эзофагоскопия, биопсия, бактериологическое исследование материала, полученного из язвы.
Прогноз
Определяется выраженностью туберкулезных изменений в легких и других органах. Осложнения: фистулезные сообщения пищевода с трахеей, бронхами, плеврой, гнойный медиастенит; прорыв казеозной полости в крупный сосуд грозит профузным кровотечением. При заживлении туберкулезных язв образуются стриктуры пищевода, нарушается его проходимость: в результате спаечного процесса между бифуркационными лимфатическими узлами и стенкой пищевода образуются его тракционные дивертикулы.
Симптомы, течение. Заболевание может протекать бессимптомно или же сопровождаться болью в эпигастральной области, отрыжкой, рвотой, резким снижением аппетита; как правило, наблюдаются общее истощение, лихорадка, повышенная потливость.
Диагноз туберкулеза желудка подтверждается рентгенологическим исследованием и гастрофиброскопией. Поэтому особую ценность имеет прицельная биопсия. При исследовании желудочного сока часто выявляется ахилия, в желудочном содержимом (чаще в промывных водах) обнаруживают микобактерии туберкулеза.
Течение и прогноз в большинстве случаев определяются тяжестью легочной и других локализаций туберкулеза. Редкими осложнениями являются перфорация туберкулезной язвы желудка, желудочное кровотечение, рубцовый стеноз привратника.
Туберкулез поджелудочной железы встречается очень редко. Даже у больных активным туберкулезом легких он выявляется лишь в 0,5–2% случаев.
Симптомы, течение. Больные предъявляют жалобы на отрыжку, понижение аппетита, тошноту, боль в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при нарушении инкреторной функции поджелудочной железы), прогрессирующее истощение, повышенную потливость, недомогание, лихорадку. Кожа иногда приобретает темноватую окраску, как при аддисоновой болезни. При пальпации поджелудочной железы отмечается болезненность в месте ее расположения.
Диагноз. Для подтверждения диагноза проводят эхографию, ретроградную панкреатохолангиографию, вирсунгографию, сканирование поджелудочной железы, исследование ее внешней и внутренней секреции (характерна недостаточность функции). Дифференциальный диагноз проводят с неспецифическими панкреатитами, злокачественными и доброкачественными опухолями поджелудочной железы.
Туберкулез печени сопровождает туберкулез кишечника в 79–99% случаев. Туберкулезные микобактерии проникают в печень гематогенным или лимфогеннным путем, возможно также распространение процесса по желчным ходам. Чаще всего наблюдаются милиарная форма или множественные туберкуломы печени с казеозным распадом в центре. Встречаются также неспецифические изменения в печени при туберкулезе легких в виде реактивного гепатита, жировой дистрофии, амилоидоза или лекарственного гепатита (при длительном применении туберкулостатических средств).
Симптомы, течение. Анорексия, общее недомогание, слабость, повышенная потливость, субфебрилитет, боль в правом подреберье. Печень увеличена, край ее плотный, в ряде случаев поверхность неровная (при гранулематозной форме) или удается прощупать узел на ее поверхности (ту-беркулому). Нередко увеличена селезенка. Заподозрить туберкулезное поражение печени можно в том случае, если у больного легочным туберкулезом обнаруживается увеличение печени, отмечается боль в правом подреберье.
Диагноз подтверждается лапароскопией, пункционной биопсией печени, эхографией и сканированием.
Туберкулез кишечника обнаруживают у 60–90% лиц, умерших от туберкулеза. Туберкулезные микобактерии попадают в кишечник чаще всего гематогенным или лимфоген-ным путем либо при заглатывании инфицированной мокроты, слюны и слизи, особенно при туберкулезном поражении гортани и глотки. Чаще всего поражаются дистальные отделы подвздошной и слепой кишки, аппендикс, реже- восходящая, поперечная, ободочная кишка.
Симптомы, течение. Вначале туберкулезное поражение кишечника может протекать бессимптомно или с общими симптомами — нарушением аппетита, тошнотой и тяжестью в животе после еды, слабостью, недомоганием, субфебрильной лихорадкой, повышенной потливостью, вздутием кишечника. Неустойчивым стулом, малохарактерными болями в животе. В дальнейшем боль становится более постоянной, локализуется чаще в правой подвздошной области и около пупка, при пальпации определяются плотные болезненные утолщения стенок слепой кишки и конечной части подвздошной кишки. При поражении прямой кишки наблюдаются тенезмы и ложные позывы. При туберкулезном мезадените боль локализуется в глубине живота несколько влево и книзу от пупка или по ходу брыжейки тонкой кишки. Во время рентгенологического исследования кишечника обнаруживают изъязвления слизистой оболочки, дискинетические явления, рубцовые стенозы, иногда дефекты наполнения слепой кишки. Поражение толстой кишки может быть уточнено при колоноскопии. При исследовании кала отмечают положительные реакции на скрытую кровь и пробу ребунале на растворимый белок. В крови — гипохромная анемия, лейкопения с относительным лимфоцитозом, при обострении — нейтрофильный лейкоцитоз, увеличение СОЭ.
Течение туберкулеза кишечника при отсутствии соответствующего лечения обычно прогрессирующее. Прогноз в значительной степени определяется тяжестью туберкулезного поражения легких и других органов. Осложнения: сужение просвета кишки, перфорация туберкулезных язв, перитонит и кишечное кровотечение.
Диференциальный диагноз проводят с неспецифическим энтероколитом, болезнью Крона, неспецифическим язвенным колитом, раком слепой кишки.
Лечение проводят в специализированных противотуберкулезных больницах. При туберкулезных язвах пищевода внутрь, дополнительно назначают медицинские препараты. Назначают щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности поджелудочной железы назначают ферментные препараты.
Туберкулезное поражение поджелудочной железы (ПЖ) встречается достаточно редко, составляя до 2 % случаев при туберкулезе легких, несколько чаще обнаруживаясь у больных милиарным туберкулезом.

Предполагается, что редко встречаемое поражение ПЖ микобактериями туберкулеза обусловлено ее биологической защитой, вероятно обусловленной панкреатическими ферментами.
Первичное пора-жение ПЖ встречается крайне редко, в литературе описаны единичные случаи. Изолированный туберкулез ПЖ — чрезвычайно редкое явление. Большинство описанных случаев изолированного туберкулеза ПЖ диагностировано патолого-анатомами на аутопсии в качестве случайной находки. Еще в 1944 г. O.Auerback рассмотрел 1656 аутопсий больных туберкулезом, из них в 297 (17,9 %) случаях был диагностирован острый милиарный туберкулез и не было найдено ни одного случая изолированного туберкулеза ПЖ. Однако среди больных с острым распространенным туберкулезом ПЖ была поражена микобактериями в 14 наблюдениях (4,7 %). В исследованиях S. К. Bhansali из 300 случаев абдоминального туберкулеза не было отмечено ни одного изолированного туберкулезного поражения ПЖ. Чаще туберкулез ПЖ возникает у больных на фоне ВИЧ-инфекции, чем у лиц с нормальным иммунитетом.
Микобактерии туберкулеза попадают в ПЖ гематогенным, лимфогенным или контактным путем. Теоретически возможно попадание микобактерии через вирсунгов проток.
Выделяют несколько морфологических вариантов туберкулезного поражения органа. Наиболее часто встречается интерстициальный панкреатит, при котором отмечается внутридольковое и внутриацинарное разрастание соединительной ткани с замещением как ацинарной паренхимы, так и островков Лангерганса. Как правило, отмечается изменение размеров ПЖ — увеличение (гипертрофическая форма) или уменьшение (атрофическая форма).
Реже встречается так называемый паренхиматозный панкреатит, для которого характерно развитие дегенеративно-дистрофических изменений паренхимы ПЖ. Достаточно редко в ПЖ обнаруживают специфические туберкулезные бугорки, солитарные туберкулы и каверны (рис. 1). Одним из этиопатогенетических механизмов поражения ПЖ при туберкулезе можно считать и неспецифическое воздействие бактериальных токсинов и медикаментов. Косвенным подтверждением данного предположения могут служить результаты исследований L. S. Farer и соавт., в которых бактериологическое подтверждение экстрапульмонарного туберкулеза было отмечено только в 57 % случаев.
Клинически туберкулез ПЖ характеризуется разнообразными проявлениями болевого абдоминального синдрома и неспецифическими симптомами типа анорексии, потери веса. Характерной считается лихорадка, вечерняя потливость. Описаны случаи развития механической желтухи, железодефицитной анемии, абсцесса ПЖ, массивного желудочно-кишечного кровотечения, вторичного диабета, тромбоза селезеночной вены, объемного образования, имитирующего опухоль pancreas. Следует отметить, что описаны случаи изолированного поражения ПЖ, протекающие как ОП и ХП. Клиническая картина при туберкулезном поражении является типичной для панкреатитов и манифестируется болевым абдоминальным синдромом, симптомами внешнесекреторной и инкреторной недостаточности ПЖ. Ряд пациентов жалуются на боли в эпигастрии, левом подреберье с иррадиацией в поясницу, тошноту, вздутие живота, похудание.
По данным ЭРХПГ может быть диагностировано смещение и стеноз ГПП. По данным УЗИ и КТ определяются диффузно увеличенная поджелудочной железы, локальное псевдоопухолевое поражение или локальные гипоэхогенные зоны, чаще в проекции головки pancreas. Эти признаки не являются специфическими и могут встречаться при панкреатитах другой этиологии и при раке ПЖ. Существуют данные, что по данным УЗИ и КТ органов брюшной полости при туберкулезном поражении можно выявить и уменьшение ПЖ в размерах, неровный контур железы и обилие кальцинатов в строме органа. Нередко выявляются каверны, которые весьма похожи на псевдокисты, чаше каверна одна с неровным внутренним контуром.
Подозрение на туберкулезное поражение ПЖ обоснованно при наличии плотных увеличенных лимфатических узлов в перипанкреатической зоне и мезентериальных лимфатических узлов, асцита. В таких случаях правомерна рентгенограмма органов грудной полости, особенно у больных с локальными формами туберкулеза ПЖ, при молодом возрасте пациентов, проживающих в регионах, эндемичных по туберкулезу, и при семейном туберкулезном анамнезе, при наличии нормальной картины на ЭРХПГ.
Согласно литературным данным, прижизненный диагноз туберкулеза ПЖ чаще устанавливается после лапаротомии и открытой биопсии ПЖ. Согласно сообщениям за 1966—2003 г., только 7 из 74 случаев были диагностированы при помощи биопсии под УЗ-контролем. Диагностическая лапаротомия может применяться только в технически сложных случаях ввиду высокого риска развития осложнений у больных туберкулезом pancreas.
Лечение заключается в назначении противотуберкулезных препаратов на фоне диеты № 5 п. При необходимости в него включают ферментные препараты, спазмолитики и другие медикаменты, применяющиеся для лечения ХП. Ответ на противотуберкулезную терапию, как правило, позитивный. В случаях развития абсцесса ПЖ хороший эффект оказывают дренирующие операции. Показания к резекции ПЖ (например, панкреа-тодуоденальной резекции) весьма ограничены. Прогноз заболевания благоприятный. Так, из 74 найденных нами клинических наблюдений только в 4 случаях отмечена неудача как консервативного, так и оперативного лечения.
Читайте также:


