Этиология и патогенез туберкулеза в современных условиях
- Этиология туберкулеза
- Первичный патогенез
- Патогенез клинического туберкулеза
- Патологическая анатомия туберкулеза
- Патогенетическое лечение
Туберкулез — это опаснейшее инфекционное заболевание, с которым борются на протяжении многих столетий с переменным успехом. Патогенез туберкулеза основан на специфических воспалительных процессах, разрушающих ткани органов человека, в основном легких.

Многие выдающиеся ученые изучали туберкулез, этиологию, патогенез, и значительно продвинули вперед возможности медицины в борьбе с этим недугом. Но и в наше время, несмотря на то что его этиология и патогенез достаточно исследованы, туберкулез остается серьезным заболеванием, грозящим эпидемиями.
Этиология туберкулеза
Возбудителем туберкулеза становятся микобактерии специфичного туберкулезного комплекса. Источником появления бактерий являются люди, больные туберкулезом легких. Очень редко инфекция может передаваться от животных. Болезнетворные бактерии могут выделиться в виде мокроты, только через рот больного человека (при кашле, чихании, разговоре). Затем ее мельчайшие частицы (размером до 5 мкм) формируют аэрозольные облачка, которые много часов могут распространяться в воздухе.
Вдыхая воздух, здоровый человек получает порцию инфекции, которая и становится возбудителем болезни при благоприятных условиях. Такой аэрогенный путь проникновения бактерий в организм человека является основным в этиологии туберкулеза. Обычно заражение происходит в помещениях, где опасные аэрозоли сохраняются длительное время. Проветривание и вентиляция значительно уменьшают риск инфекции; кроме того, бактерии погибают под действием прямых солнечных лучей.
Помимо воздушно-дыхательного пути, инфекция может передаваться алиментарным, контактным и внутриутробным способами. Однако алиментарный (через загрязненные продукты и вещи) путь инфицирования встречается в 10000 раз реже, чем аэрогенный способ. Контактный путь проникновения бактерий может наблюдаться в основном при попадании зараженной крови. В целом туберкулез принято относить к социальным заболеваниям, связанным с низким уровнем жизни. К группе риска относятся лица без определенного места жительства, обитатели трущоб, люди, находящиеся в исправительных организациях.
Первичный патогенез
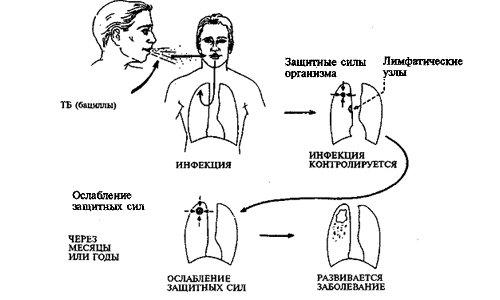
В общем случае патогенез туберкулеза можно охарактеризовать как воспалительный процесс гранулематозного типа, который вызывает появление многочисленных бугорков, склонных к разложению. Первичный патогенез заключается в локальном инфицировании входных ворот и регионарном лимфадените.
В абсолютном большинстве случаев (до 98%) легкие человека становятся входными воротами для инфекции. Несмотря на то что большинство возбудителей болезни погибает, небольшая их часть попадает в макрофаги, которые переносят бактерии в регионарные лимфатические узлы. В течение 10-80 дней в паренхиме легких и в лимфатических узлах активизируется воспалительный процесс. В паренхиме легких возникает казеозный некроз и инкапсуляция, которые заживляются при фиброзе. Очаг разрушения паренхимы может расшириться, что приводит к пневмонии или плевриту. При значительном размере некроза ядро очага разжижается и выделяет мокроту в бронхи, образуя каверну.

Очаги в лимфатических узлах также подвергаются фиброзу, и заживление их более затруднительно. Бактерии могут сохраняться в них несколько десятков лет. При первичном патогенезе лимфатические узлы могут не увеличиваться. В то же время прикорневые узлы могут значительно расшириться и сдавить бронх, что ведет к ателектазу. Возникает опасность разрушения стенки бронха с образованием свища. В результате всех процессов возникает очаг уплотнения.
Первичный патогенез туберкулеза протекает с проникновением бактерий практически во все ткани органа. Активное их размножение происходит в верхней части легких, почках и костях. При недостаточном клеточном иммунитете начинает проявляться диссеминированный туберкулез.
Патогенез клинического туберкулеза
При недостаточном функционировании макрофагов процесс размножения бактерий начинает развиваться в геометрической прогрессии. В пространство между клетками ткани проникает значительное число медиаторов и ферментов, приводящее к разрушению ткани путем ее разжижения. Воспалительный процесс распространяется на весь орган. Увеличивается проницаемость стенок сосудов, а в ткань проникают лейкоциты и моноциты. Появляются туберкулезные гранулемы с преобладанием некроза. Таким образом, первичная форма заболевания перерастает в клиническую форму.
Продолжительность периода до проявления клинических симптомов зависит от многих факторов. К первым таким признакам можно отнести возникновение диссеминированного туберкулеза и туберкулезного менингита. Время до их проявления составляет 2-6 месяцев. Туберкулезный бронхит может появиться через 3-9 месяцев. Развитие туберкулеза до клинической формы в костях может продолжаться несколько лет, а в почках — до 10 лет.
Патологическая анатомия туберкулеза

Патологическая анатомия туберкулеза характеризуется рядом специфических повреждений тканей. При диссеминированном туберкулезе наиболее характерны единичные бугорки в легких. В других органах они практически не встречаются. Генерализованный гематогенный туберкулез может проявиться в виде казеозных очагов, в основном в легких, но иногда встречается в других органах человека. В редких случаях диссеминированная форма заболевания ведет к сепсису.
Патологическая анатомия острой формы болезни указывает на многочисленные небольшие очаги, характерные при милиарном туберкулезе. Возникают благоприятные условия для миграции бактерий и возникновения лимфангитов. Вокруг капилляров возникают желтоватые выпуклости с размером до 2 мм. Процессы в легких ведут к поражению сосудов — вен и ветвей легочной артерии. В самом легком развиваются очаги размером до 10 мм.
В целом патологическая анатомия туберкулеза описывается такой картиной: специфические гранулемы, васкулиты и альвеолиты явственно проступают в тканях легких.
На следующей стадии преобладает интерстициальный сетчатый склероз.
Патогенетическое лечение
Обычное терапевтическое лечение туберкулеза ведет борьбу с общим воспалительным процессом. Патогенетическая терапия направлена воздействовать на определенные зоны, ответственные за патогенез туберкулеза.
Патогенетическое лечение основывается на выделении двух основных типов протекания туберкулеза. К первому типу относят резкое начало болезни через туберкулезную интоксикацию и разрушение тканей, заметное на рентгенограмме уже на первичной стадии. В легких главенствуют экссудативные реакции. Инфильтрационный процесс проходит с появлением очагов некроза. Ко второму типу причисляется слабовыраженный процесс (без явных симптомов). В этом случае в ткани легких имеют преимущество продуктивные реакции, а патологических отклонений не наблюдается. Вокруг очагов некроза образуются оболочки. Признаки туберкулеза диагностируются только при томографических исследованиях.

Номенклатура препаратов, используемых при патогенетическом лечении, достаточно широка. Для снижения воспалительных реакций вводятся глюкокортикоиды и гепарин натрия. Если возникает риск проявления фиброзных аномалий, то назначается гиалуронидаза, пирогенал, пеницилламин. Важное значение имеет устранение побочных воздействий антибиотиков, для чего рекомендуются антигистаминные средства, пиридоксин, глутаминовая кислота, пирацетам. Для укрепления защитных функций внутреннего органа используются иммуномодуляторы и иммунокорректоры. Особо выделяется применение поливалентных патогенетических препаратов, которые могут предотвращать и устранять некоторые патологические изменения.
Патогенетическое лечение назначается с учетом переносимости человеком лекарственных средств и степени устойчивости бактерий к ним. Вид терапии зависит от этапа развития болезни и применяемого противотуберкулезного лечения. В первой фазе патогенетическая терапия туберкулеза использует противовоспалительные и антигипоксические препараты, направленные на устранение побочных воздействий и выведение токсико-аллергических веществ. На втором этапе лечения патогенетическая терапия применяет методы активизации репаративных процессов.
Важными препаратами, используемыми в патогенетической терапии, являются глюкокортикоиды. Они уменьшают миграцию клеток из сосудов, оказывают противовоспалительное действие, обладают иммунодепрессивным и антигистаминным свойствами, участвуют в подавлении биологического синтеза коллагена. К наиболее эффективным препаратам этого ряда можно отнести преднизолон, триамианолон, дексаметазон. Они достаточно надежно помогают бороться с туберкулезом первого типа течения.
Туберкулез характеризуется специфичным патогенезом и этиологией. При лечении туберкулеза важно учитывать патогенетические процессы.
Использование методов патогенетической терапии позволяет повысить эффективность медикаментозного лечения.
Туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза и характеризующееся развитием клеточной аллергии, специфических гранулем в различных органах и тканях и полиморфной клинической картиной. Характерно поражение легких, лимфатической системы, костей, суставов, мочеполовых органов, кожи, глаз, нервной системы.
Классификация.
Основные клинические формы:
· Туберкулезная интоксикация у детей и подростков
· Туберкулез органов дыхания
- Первичный туберкулезный комплекс
- Диссеминированный туберкулез легких
- Миллиарный туберкулез
- Очаговый туберкулез легких
- Инфильтративный туберкулез легких
- Казеозная пневмония
- Туберкулема легких
- Кавернозный туберкулез легких
- Фиброзно-кавернозный туберкулез легких
- Цирротический туберкулез легких
- Туберкулезный плеврит
- Туберкулез трахеи и бронхов
- Кониотуберкулез
· Туберкулез других органов и систем
- Туберкулез мозговой оболочки, ЦНС
- Туберкулез кишечника,брюшины, брыжеечных лимфатических узлов
- Туберкулез костей и суставов
- Туберкулез мочевых, половых органов
- Туберкулез кожи и подкожной клетчатки
- Туберкулез периферических лимфатических узлов
- Туберкулез глаза
Туберкулез прочих органов
- Саркоидоз
Характеристика туберкулезного процесса:
· фаза (инфильтрациии, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления)
· амилоидоз внутренних органов
Остаточные изменения излеченного туберкулеза:
· органов дыхания: фиброзные, фиброзно-очаговые, буллезно-дистрофические, кальцинаты в легких и лимфатических узлах, плевропневмосклероз, цирроз, состояние после хирургического вмешательства и др.;
· других органов: рубцовые изменения в различных органах и их последствия, обызвествление, состояние после оперативных вмешательств.
Этиология. Туберкулез вызывают туберкулезные палочки, относящиеся к семейству микобактерий, группе актиномицетов. У человека ведущую роль играют М. tuberculosis, ответственные за большинство случаев заболевания; М. bovis – возбудитель туберкулеза рогатого скота, кроликов, M. avium вызывает заболевание у птиц и белых мышей. Все микобактерии являются неподвижными, аэробными, не образующими спор полиморфными палочками. Они с трудом окрашиваются из-за высокого содержания липидов в их клеточной стенке, но, восприняв окраску, они уже не обесцвечиваются под действием алкоголя и кислот. Особенностью микобактерий туберкулеза является их очень медленный рост на питательных средах. Под влиянием воздействия различных факторов среды возбудитель туберкулеза проявляет широкий диапазон изменчивости морфологии бактериальных клеток – от мельчайших фильтрующихся частиц и зерен до гигантских ветвистых форм, что влияет на их функциональные свойства.
В антигенной структуре микобактерий выделяют 4 группы антигенов:
1) общие для всех;
2) общие для медленнорастущих;
3) общие для быстрорастущих;
4) общие для определенного вида.
Антигенами являются белки и фосфатиды клеточной стенки, корд-фактор, эндотоксин - туберкулин. Факторами вирулентности возбудителей являются токсические компоненты клеточной стенки - высшие жирные кислоты (миколовая, туберкулостеариновая, фтионовая), корд-фактор (димиколат трегалозы) и эндотоксин - туберкулин.
Эпидемиология. Туберкулез – относительно распространенное заболевание, основным источником заражения детей являются взрослые, больные активной формой туберкулеза, и пораженный туберкулезом крупный рогатый скот.
Наиболее опасными являются больные с бактериовыделением. Основной путь передачи инфекции – воздушно-капельный. Остальные – алиментарный, контактный, через поврежденную кожу и слизистые оболочки – встречаются редко и не имеют большого эпидемиологического значения.
Клинические симптомы органов дыхания. Туберкулёз лёгких может длительное время протекать бессимптомно или малосимптомно и обнаружиться случайно при проведении флюорографии или на рентгеновском снимке грудной клетки. Факт обсеменения организма туберкулёзными микобактериями и формирования специфической иммунологической гиперреактивности может быть также обнаружен при постановке туберкулиновых проб.
При туберкулёзе лёгких основные симптомы это кашель, отхождение мокроты, хрипы в лёгких, насморк, иногда затруднение дыхания или боли в грудной клетке (указывающие обычно на присоединение туберкулёзного плеврита), кровохарканье.
Принципы лечения. Цель лечения больных туберкулезом – ликвидация клинических признаков туберкулеза и стойкое заживление туберкулезных изменений с восстановлением трудоспособности и социального статуса больных. Лечение больных туберкулезом проводят под наблюдением врача фтизиатра, который несет ответственность за правильность и эффективность лечения. Основные компоненты лечения – химиотерапия, хирургическое, патогенетическое лечение и коллапсотерапия.
Химиотерапия – основной компонент лечения туберкулеза, обязательно должна быть комбинированной, одновременно в течение достаточно длительного времени применяют несколько противотуберкулезных препаратов.
Хирургическое лечение проводят по показаниям как у впервые выявленных, так и страдающих
хроническими формами туберкулеза больных. Эти показания определяют в зависимости от развития осложнений туберкулеза, наличия лекарственно устойчивых микобактерий, непереносимости противотуберкулезных препаратов.
Патогенетическая терапия оказывает противовоспалительное и антигипоксическое действие, предупреждает развитие токсикоаллергических эффектов противотуберкулезных препаратов, стимулирует препаративные процессы. Применение патогенетических средств должно соответствовать I этапам течения туберкулезного процесса и фазам этиотропной противотуберкулезной терапии.
Клиническая фармакология противотуберкулезных. Классификация, фармакодинамика, фармакокинетика, показания, побочное действие, противопоказания, взаимодействие с другими средствами.
Классификация противотуберкулезных препаратов:
· Препараты 1 ряда:
Изониазид, Рифампицин, Пиразинамид, Этамбутол, Стрептомицин
· Препараты 2 ряда:
Канамицин (амикацин), Этионамид (протионамид), Циклосерин, Капреомицин, Аминосалициловая кислота, Фторхинолоны
· Препараты 3 ряда:
Кларитромицин, Амоксициллин+клавулановая кислота, Клофазимин, Линезолид
Препараты 1 ряда являются основными, их используют в основном для лечения больных, у которых туберкулез был выявлен впервые, и при этом возбудитель чувствителен к данным лекарственным средствам. Препараты 2 ряда называют резервными, их применяют для лечения больных туберкулезом в случаях, когда возбудитель устойчив к препаратам 1 ряда или при непереносимости этих лекарственных средств. В настоящее время в связи с утяжелением течения туберкулеза, ростом лекарственной устойчивости микобактерий туберкулеза обе группы противотуберкулезных препаратов следует рассматривать как основные и необходимые.
К комбинированным противотуберкулезным препаратам относят двух, трех, четырех и пятикомпонентные лекарственные формы с фиксированными дозами отдельных веществ: Рифинаг, Тибинекс, Римактазид, Фтизоэтам, Фтизопирам, Рифакомб, Римкур, Тубовит, Трикокс, Изокомб, Ломекомб, Протиокомб. Они обеспечивают более надежный контроль приема лекарственных средств, снижают риск передозировки отдельных противотуберкулезных препаратов, удобны при использовании. Их применяют и при остром процессе, и в фазе долечивания. Комбинированные препараты используют главным образом при лечении впервые выявленного лекарственно чувствительного туберкулеза. Исключением являются препараты ломекомб и протиокомб, применение которых возможно при умеренно выраженной устойчивости к изониазиду и рифампицину. Наличие ломефлоксацина позволяет повысить эффективность лечения при прогрессирующем течении туберкулеза, при присоединении неспецифической флоры.
Классификация по химической структуре:
· Производные ГИНК (гидразид изоникотиновой кислоты): изониазид, фтивазид, метазид.
· Производные ПАСК (парааминосалициловой кислоты): ПАСК, бепаск, ПАСК-АКРИ.
А) аминоглнкозиды: стрептомицин, амикацин.
Б) разные: рифампицин, флоримицин, циклосерин
а) производные никотинамида: этионамид, протионамид, пиразинамид, протионамид - акри
в) тиоцетазон (тибон)
г) фторхинолоны: флоксацин, ципрофлоксацин, ломефлоксацин, ломфокс
ПРОИЗВОДНЫЕ ГИНК. Тип действия – туберкулоцидный: изониазид конкурирует с никотиновой кислотой МБТ (микобактерии туберкулеза) в процессе формирования ферментной системы НАД-НАДН2: окисляясь пероксидазой микобактерии до изоникотиновой кислоты, изониазид вытесняет никотинами МБТ из НАД-зависимых гидрогеназ, которые теряют каталитическую активность. Это приводит к переключению с окислительных процессов на флавиновый путь, образованию перекиси водорода, что ведет к нарушению липидного обмена. Изониазид также угнетает синтез миколевых кислот, которые есть только у МБТ.
Спектр действия – узкий.
Фармакокинетика: быстро и хорошо всасывается при приеме внутрь, легко проникает во все ткани, хорошо проходит барьеры, в том числе и плацентарные, в больших количествах накапливается в полостях. Основной путь инактивации - ацетилирование в печени.
Показания. Изониазид - основной препарат при лечении легочного туберкулеза и различных форм внелегочного туберкулеза. Особенно эффективен при остро протекающих процессах. Используется также с профилактической целью у лиц с высоким риском развития заболевания.
Побочные реакции: Гепатит с повышением трансаминаз, периферическая нейропатия, склонность к судорогам, неврит зрительного нерва, головная боль, бессонница, эйфория, редко – психозы, аллергия.
Противопоказания: Эпилепсия, судорожные припадки и полиомиелит в анамнезе, нарушение функции печени и/или почек, атеросклероз.
Взаимодействия. С рифампицином возрастает риск развития гепатотоксического действия. С парацетамолом увеличивается риск развития гепатотоксического действия, т.к. изониазид индуцирует цитохром Р450, что приводит к увеличению содержания токсических метаболитов парацетамола. При одновременном применении изониазида с карбамазепином или фенитоином метаболизм последних подавляется, что приводит к повышению их концентраций в плазме крови и усилению токсического действия.
ПРОИЗВОДНЫЕ ПАСК. Спектр: только МБТ. Конкурирует с ПАБК МБТ, что ведет к нарушению транскрипции и трансляции -> к нарушению деления МБТ (таким образом, механизм похож на сульфаниламидный). Также возможна конкуренция ПАСК с другими жизненно необходимыми для МБТ витаминами (биотин, пантотеновая кислота). Тип действия: туберкулостатический.
Фармакокинетика: активен при приеме внутрь, из ЖКТ всасывается хорошо, проникая в плевральную полость, в спинномозговую жидкость. Ацетилируется в печени, выводится почками в неактивном виде.
Показания: все формы туберкулеза, но в комбинации с другими препаратами (слабое лекарство).
Побочные: диспепсия (из-за местно-раздражающего действия); аллергия; гепато- и нефротоксичность; зобогенный эффект (- увеличение размера щитовидной железы, при длительном использовании).
Противопоказания. Индивидуальная непереносимость препарата, тяжелые заболевания почек и печени, сердечная недостаточность в стадии декомпенсации, язвенная болезнь желудка и двенадцатиперстной кишки, энтероколит в фазе обострения, микседема в фазе декомпенсации.
Взаимодействия. Повышает концентрацию изониазида в крови, нарушает всасывание рифампицина, эритромицина и линкомицина, нарушает усвоение витамина В12, вследствие чего возможно развитие анемии, может усилить действие антикоагулянтов (производных кумарина или индандиона).
АНТИБИОТИКИ.
СТРЕПТОМИЦИН. Спектр действия: на некоторые виды гр.+, на большинство гр.-, на кислотоустойчивые МБТ.
Блокирует синтез белка на уровне 3ОS-субъединицы бактериальных рибосом: блокируют связывание аминоацил-тРНК с А-участками (аминоацильный участок). Также нарушают процессы считывания кода мРНК, что ведет к синтезу функционально неактивных белков; повышает проницаемость цитоплазматической мембраны.
Тип действия: туберкулоцидный.
Фармакокинетика: Вводят в/м на 0,5% новокаине. Плохо проходит ГЭБ, но хорошо через плаценту.
Показания: острые, впервые выявленные случаи туберкулеза. Реже используют при перитоните, инфекции мочевых путей, кишечных инфекциях, туляремии, тяжелых пневмониях.
Побочные эффекты: Нейротоксичность, нервно-мышечная блокада (курареподобный эффект), нефротокснчность.
Противопоказания: беременность, гиперчувствительность, тяжелая хроническая почечная недостаточность.
РИФАМПИЦИН - полусинтетический бактерицидный антибиотик широкого спектра действия.
Блокирует РНК-полимеразы -> прекращение синтеза РНК. Но тип действия: бактерицидный.
Фармакокинетика. Хорошо всасывается в ЖКТ. Проходит через ГЭБ. Выделяется из организма с желчью, мочой, частично со слюной и слюнной жидкостью. Используются короткими курсами, так как быстро развивается лекарственная устойчивость.
Показания: главное - туберкулез (в сочетании с изониазидом и др. средствами); профилактика и лечение атипичных микобактериозов у ВИЧ-инфицированных больных (в сочетании с азитромицином); лепра; легионеллез.
Побочные реакции: в виде диспепсии, окрашивании мочи, слюны, слезы в оранжевый цвет (из-за метаболита), гепато- и гемототоксичность (гемолиз).
Противопоказания. Грудной возраст, беременность, при желтухе, заболевании почек, гепатите и гиперчувствительности к препарату.
Взаимодействия. Препарат активирует микросомальные ферменты печени и тем самым ускоряет метаболизм многих лекарственных средств: пероральных контрацептивов (в результате чего утрачивается их активность), варфарина, циклоспорина и преднизона(что ведет к отторжению трансплантата или обострению воспалительного процесса ),верапамила и дилтиазема (в связи с чем приходится увеличивать их дозы).
ПРОИЗВОДНЫЕ НИКОТИНАМИДА.
ПИРАЗИНАМИД бактерицидный, так как механизм похож на производные ГИНК.
Фармакокинетика. Высоко активен в кислой среде, которая типична для казеозного туберкулеза. Пепарат хорошо проникает внутрь клеток, в которой среда может быть кислой.
Побочные реакции: повышение мочевой кислоты в крови, вплоть до острых приступов подагры; гематотоксичность.
Показания. используют в схеме терапии туберкулеза в кратковременном режиме (2 мес.)
Противопоказания. Острые заболевания печени; подагра.
Взаимодействия. Гепатотоксичность увеличивается при совместном применении с рифампицином.
ЭТАМБУТОЛ. Спектр действия: только МБТ. Нарушает синтеза РНК. Тип действия: туберкулостатический. Препарат менее активен, чем изониазид и рифампицин. Но этамбутол подавляет рост МБТ, устойчивых к изониазиду, ПАСК, стрептомицину и канамицину. Особенно показан при деструктивном туберкулезе. К препарату быстро развивается устойчивость МБТ, поэтому он используется в сочетании с изониазидом и/или рифампицином.
Побочные действия: расстройство цветового восприятия (на красный и зеленый цвет), снижение остроты зрения из-за неврита зрительного нерва. В больших дозах может быть ретробульбарный неврит.
Противопоказания. Гиперчувствительность, подагра, неврит зрительного нерва, катаракта, воспалительные заболевания глаз, диабетическая ретинопатия, нарушение функции почек.
Взаимодействия. Усиливает эффекты противотуберкулезных средств и нейротоксичность аминогликозидов, аспарагиназы, карбамазепина, ципрофлоксацина, имипенема, солей лития, метотрексата, хинина. Не рекомендуется применять одновременно с этионамидом ввиду их фармакологического антагонизма. Антациды, содержащие алюминия гидроксид, уменьшают всасывание этамбутола. Одновременный прием ЛС, оказывающих нейротоксическое действие, повышает риск развития неврита зрительного нерва, периферического неврита и других поражений нервной системы.
ТИБОН - показан при туберкулезе слизистых и серозных оболочек, при лимфадените. Препарат слабый и токсичный.

Патогенез туберкулеза основывается на особом воспалении, вызывающем разрушение тканевых структур наиболее уязвимых органов и систем. В большинстве случаев они затрагивают легкие. В течение многих лет ведущие ученые пытались исследовать этиологию этой болезни, чтобы найти эффективные методы лечения, однако она по-прежнему остается опасной и трудноизлечимой.
Этиология
Этиология туберкулеза подробно описывает механизм заражения, симптоматику и формы осложнений заболевания. Патология возникает на фоне деятельности микобактерий туберкулезной палочки и передается от больных пациентов. В редких случаях инфекцию переносят животные. Вредоносные бактерии выделяются через рот при разговорах, кашле или чихании в виде мокрот, которые создают аэрозольные облачка и долго сохраняют активность в воздухе.
При вдыхании зараженных воздушных масс в организм здорового человека поступает порция инфекции, являющаяся возбудителем туберкулеза. Поскольку аэрогенный способ заражения считается наиболее распространенным, больных изолируют от окружающего мира и назначают им жесткий курс лечения.
Также применяются профилактические меры в виде проветривания и вентиляции помещения.
Существуют и другие пути распространения туберкулеза:
- Алиментарный. Является крайне редким и встречается в 10 тыс. раз реже, чем остальные.
- Контактный. Замечается при заражении крови.
- Внутриутробный. Передается от больной матери.
В зоне риска оказываются люди, живущие в трущобах с плохой экологической ситуацией и без постоянного места жительства.
Этиология и патогенез туберкулеза происходит при поражении организма палочкой Коха или Mycobacterium. Возбудитель отличается высокой устойчивостью к окружающей среде, температурным скачкам и прочим внешним влияниям.
Поскольку палочку Коха нельзя назвать высококонтагиозным агентом, она редко поражает внутренние органы и системы здоровых людей. При неактивной форме отсутствует необходимость перемещения больного в стационар и ограничения передвижений или деятельности. Если пациент остается в социальной среде, важно следить как за клинической картиной, так и за его личной гигиеной, избегая антисанитарии. Еще следует принять радикальные меры для усиления иммунной системы живущих в доме людей и проводить диагностику с целью определения факта инфицирования на ранних стадиях.
Чаще всего туберкулез передается аэрогенным путем в результате распространения инфицированных воздушных масс. Возбудитель попадает в организм через органы дыхания, оказывается в слизистой бронхов и с потоком крови распространяется по остальным системам.
Иногда встречаются случаи контактного или внутриутробного заражения.
Иммунная система человека воспринимает Mycobacterium как инородное тело, поэтому она активизирует защитные функции и начинает активно устранять возбудитель. Прогрессирование заболевания происходит в двух случаях:
- Если иммунитет сильно ослаблен, из-за чего не происходит выработки антител (пациент перенес сложные заболевания, и защитные функции организма были подавлены).
- Если возбудитель долго воздействовал на организм, а пациент игнорировал необходимость лечения и профилактики.
Существует ряд предрасполагающих факторов, способствующих снижению иммунитета и обеспечивающих благоприятные условия для проникновения вредоносных агентов:
- Злоупотребление табачными изделиями, вызывающими ряд заболеваний бронхолегочной системы, которые подавляют местные иммунные функции.
- Алкогольная зависимость и прием наркотических веществ.
- Врожденная склонность к заболеваниям органов дыхания за счет имеющихся аномалий их строения, хронического воспаления и прочих проблем со здоровьем.
- Очаги воспалительного процесса в важных органах и тканях.
- Повышенный уровень сахара в крови и болезни эндокринной системы.
- Неправильное питание, дефицит питательных элементов и витаминов.
- Нарушения невротического характера, частые депрессии и низкая устойчивость к стрессовым ситуациям.
- Вынашивание ребенка.
- Плохая экологическая и санитарная обстановка.
Изучая специфику туберкулеза, этиологию и патогенез болезни, вызванной туберкулезной палочкой, важно обратить внимание на группы риска. Они представлены двумя категориями:
- Люди, находящиеся в близком и постоянном контакте с больным.
- Люди, не имеющие сильной иммунной системы.
Вероятность поражения пациента туберкулезом определяется локализацией, формой и клинической картиной заболевания.
В большинстве случаев максимально быстро распространяется патогенез очагового туберкулеза, затрагивающего органы дыхания. Содержащиеся в мокротах больного туберкулезные бактерии оказываются в воздухе и попадают в организм здоровых людей. Инфицирование происходит при вдыхании воздушных масс или пребывании в такой среде в течение долгого времени.
Если здание обладает небольшими размерами, а система вентиляция работает недостаточно хорошо, передача бактерий будет осуществляться быстрее и интенсивнее. В подобной обстановке концентрация палочки чрезмерно высокая.
Патогенез инфильтративного туберкулеза легких поражает только 1/3 людей, которые оказались в зоне инфицирования. Отдельные группы быстрее заражаются палочкой Коха.
Это связано с наличием тяжелых заболеваний, приемом сильных медицинских препаратов, которые ухудшают защитные функции иммунной системы, ВИЧ-инфекциями, сахарным диабетом, почечной недостаточностью, онкологическими патологиями и силикозом.
Еще группами риска по патогенезу диссеминированного туберкулеза считаются:
- Постоянные контакты с больными.
- Маленькие дети и пожилые люди.
- Люди с любой формой зависимости.
- Люди, которые контактируют с иммигрантами из стран третьего мира, где замечаются эпидемии туберкулеза.
Читайте также:


