Туберкулезный увеит обычно развивается в результате
ЛЕКЦИЯ № 17. Увеиты
Увеит – воспаление сосудистой оболочки (увеального тракта) глаза. Различают передний и задний отделы глазного яблока. Иридоциклит, или передний увеит, – это воспаление переднего отдела радужки и ресничного тела, а хориоидит, или задний увеит, – воспаление заднего отдела, или сосудистой оболочки. Воспаление всего сосудистого тракта глаза называют иридоцик-лохориоидитом, или панувеитом.
Этиология и патогенез. Основной причиной заболевания является инфекция. Инфекция проникает из внешней среды при ранениях глаза и прободных язвах роговицы и из внутренних очагов при общих заболеваниях.
В механизме развития увеита большую роль играют защитные силы организма человека. В зависимости от реакции сосудистой оболочки глаза различают атопические увеиты, связанные с действием аллергенов внешней среды (пыльцы растений, пищевых продуктов и др.); анафилактические увеиты, обусловленные развитием аллергической реакции на введение в организм иммунной сыворотки; аутоаллергические увеиты, при которых аллергеном является пигмент сосудистой оболочки или белок хрусталика; мик-робно-аллергические увеиты, развивающиеся при наличии в организме очаговой инфекции.
Клиническая картина. Наиболее тяжелой формой увеита является панувеит (иридоциклохориоидит). Он может протекать в острой и хронической формах.
Острый панувеит развивается в связи с заносом микробов в капиллярную сеть сосудистой оболочки или сетчатки и проявляется резкими болями в глазу, а также снижением зрения. В процесс вовлекаются радужка и ресничное тело, а иногда стекловидное тело и все оболочки глазного яблока.
Хронический панувеит развивается в результате воздействия бруцеллезной и туберкулезной инфекции или герпетического вируса, встречается при саркоидозе и синдроме Фогта—Коянаги. Заболевание протекает длительно, с частыми обострениями. Чаще всего поражаются оба глаза, в результате чего снижается зрение.
При сочетании увеита с саркоидозом наблюдается лимфаденит шейных, подмышечных и паховых лимфатических желез, поражается слизистая дыхательных путей.
Периферический увеит поражает людей двадцати—тридцати пяти лет, поражение обычно бывает двусторонним. Заболевание начинается со снижения зрения и светобоязни. В дальнейшем в связи с помутнением стекловидного тела и его отслаиванием отмечается резкое снижение зрения.
При периферическом увеите возможны следующие осложнения: катаракта, вторичная глаукома, вторичная дистрофия сетчатки в макулярной области, отек диска зрительного нерва. Основой диагностики увеита и его осложнений является биомикроскопия глаза. Используются и общепринятые методы исследования.
Лечение. Для лечения острого увеита необходимо введение антибиотиков: внутримышечно, под конъюнктиву, ретробульбар-но, в переднюю камеру глаза и стекловидное тело. Обеспечивают покой органу и накладывают повязку на глаз.
При хроническом увеите наряду со специфической терапией назначают гипосенсибилизирующие препараты и иммунодепрес-санты, а по показаниям проводят иссечение шварт (спаек) стекловидного тела. Терапия периферического увеита ничем не отличается от лечения других форм увеита.
1. Гриппозный увеит
Для гриппозного увеита характерно острое начало во время и после гриппа. В передней камере определяется серозный экссудат, задние синехии легко разрываются при закапывании мидриа-тиков, преципитаты обычно мелкие. Заболевание длится две-три недели и заканчивается при своевременном лечении, как правило, благополучно. У детей оно нередко сопровождается явлениями реактивного папиллита.
Лечение общее: внутрь – дюрантные (пролонгированные) препараты антибиотиков широкого спектра действия (тетрацик-линового ряда) и сульфаниламиды в возрастных дозах, а также антибиотики и сульфаниламиды, к которым чувствительна конъюнктивальная бактериальная флора, аспирин; внутривенно – 40 %-ный раствор уротропина; местно – мидриатики и витамины.
2. Ревматический увеит
Начинается остро, часто на фоне ревматической атаки, очень характерна его сезонность. У детей отмечается подострое течение процесса. Часто поражаются оба глаза. В передней камере обнаруживается желеобразный экссудат, очень много легко разрывающихся задних синехий. У детей наблюдается значительное помутнение стекловидного тела. Заболевание длится пять-шесть недель, отмечается склонность к рецидивам. В постановке диагноза помогают положительные иммунные реакции на С-реактивный белок, высокие титры АСГ и АСЛ-О, положительная ДФА-проба, положительная кожно-аллергическая проба с фиброаллерген-стрепто-кокком.
Лечение общее: внутрь – аспирин (пирамидон, салициловый натрий, бутадион), преднизолон, инъекции кортизона, АКТГ (внутримышечно), дюрантные препараты пенициллина. Дозы определяются в соответствии с возрастом. Рекомендуются диета, богатая солями кальция и калия, ограничение поваренной соли и жидкости, местно назначаются мидриатики, витамины, корти-костероиды, сульфаниламиды, ионофорез с пирамидоном.
3. Увеит при фокальной инфекции
Для увеита при фокальной инфекции характерно наличие воспалительного очага в организме (в придаточных пазухах носа, миндалинах, зубах и т. д.), разнокалиберных преципитатов, хлопьевидных помутнений в стекловидном теле.
Лечение. Необходимо прежде всего воздействовать на первопричину – удалить кариозные зубы и корни, особенно гранулемы с кистами. Проводятся операции на придаточных пазухах на фоне применения антибиотиков и средств местной терапии.
4. Увеит при туберкулезной инфекции
Лечение. Комплексная терапия, специфические антибактериальные средства. Применяют препараты первого ряда (стрептомицин, фтивазид, салюзид, тубазид) и препараты второго ряда (циклосерин, тибон, этоксид и др.). Лечение антибиотиками следует сочетать с ПАСК, но назначать ПАСК следует осторожно при геморрагических формах. Все препараты назначают по схеме соответственно возрасту.
Показаны десенсибилизирующие и дезаллергизирующие средства (димедрол, дипразин, кортизон, хлористый кальций, рыбий жир), витаминотерапия (витамины D, A, B2, B1, рутин или витамин Р), диетотерапия (пища, богатая жирами, но с ограничением углеводов и поваренной соли), климатотерапия. Рекомендуется длительное пребывание на свежем воздухе, соблюдение режима труда и отдыха.
При лечении гранулематозного туберкулезного увеита местно следует назначать ПАСК в виде капель, а также субконъюнкти-вальные инъекции свежеприготовленного 2,8 %-ного раствора ПАСК, чередуя их с субконъюнктивальным введением кислорода, ионофорезом с хлористым кальцием, стрептомицином, салю-зидом под конъюнктиву и др. Показаны также мидриатики и кор-тикостероиды.
5. Увеит при неспецифическом инфекционном полиартрите
Следует помнить о том, что при этом системном заболевании, обусловленном поражением соединительной ткани, могут поражаться и глаза. Заболевание чаще возникает у детей в возрасте трех-четырех лет. Характерны острое или подострое начало, боли в суставах, увеличение лимфатических узлов.
Наблюдается поражение соединительно-тканных элементов в строме роговицы, конъюнктиве, склере, увеальном тракте, что выражается в сухом кератоконъюнктивите, дистрофии роговицы, склеритах и эписклеритах. Прежде всего поражается сосудистый тракт. Первыми признаками вовлечения глаз в патологический процесс являются сухие серые разнокалиберные преципитаты на задней поверхности роговицы. Постепенно развивается хронический пластический иридоциклит с образованием грубых стро-мальных задних синехий, ведущих к сращению и заращению зрачка. Последние являются причиной повышения внутриглазного давления.
Далее наступают дистрофические изменения в роговице у лимба соответственно глазной щели на трех и девяти часах. В последующем помутнение принимает лентовидную форму. Постепенно развивается помутнение хрусталика, как правило, с передних слоев.
Таким образом, наличие неспецифического полиартрита, лентовидной дегенерации роговицы, хронического иридоциклита и последовательной катаракты – характерные признаки болезни Стилла. Однако нередки случаи, когда изменения подобного рода длительное время не сопровождаются инфектартритом и являются, следовательно, наиболее ранними, а иногда и единственными признаками данной разновидности коллагенозов.
Лечение комплексное, общеукрепляющее: внутривенно – 40 %-ный раствор глюкозы, гемотрансфузии, лечебная физкультура, гимнастика суставов, электрофорез области суставов с хлористым кальцием, противоаллергическое и противовоспалительное лечение (глюконат кальция, аспирин, бутадион, хлорохин, де-лагил, кортикостероиды и др.).
Витаминотерапия: внутримышечно назначают витамины В1, В12, В6; внутрь – витамины А, Е, В1, В2, С. Рассасывающая терапия: дионин, кислород, ультразвук. Оперативное лечение: частичная послойная кератоэктомия, иридоэктомия, экстракция катаракты в стадии ремиссии.
6. Токсоплазмозный увеит
Глазная форма токсоплазмоза протекает в виде вялотекущего серозного иридоциклита со значительным помутнением стекловидного тела. Чаще наблюдается центральный или периферический экссудативный хориоретинит.
Центральный хориоретинит проявляется резким снижением остроты зрения. При офтальмоскопии в центральной зоне сетчатки обнаруживаются крупные белые хориоретинальные очаги с пигментом. Помогают диагностические положительные серологические реакции (РСК с сывороткой крови больного) и кожная проба с токсоплазмином.
Кроме того, при врожденном токсоплазмозе можно наблюдать дефекты общего развития ребенка, гидро– или микроцефалию в сочетании с умственной отсталостью. Рентгенологически могут определяться очаги обызвествления в головном мозге.
Лечение. По схеме в определенной дозировке в зависимости от возраста назначают хлоридин в сочетании с сульфаниламидными препаратами и кортизоном. Местная симптоматическая терапия.
7. Принципы местного лечения увеитов различной этиологии
Увеиты требуют как общего, так и местного лечения. Местное лечение направлено на предупреждение развития спаек радужки с капсулой хрусталика, создание покоя радужки и цилиарного тела, для чего необходимо добиться максимального расширения зрачка применением препаратов, парализующих сфинктер (1 %-ного раствора сернокислого атропина, 0,25 %-ного раствора скополамина) и стимулирующих дилататор (0,1 %-ного раствора хлористоводородного адреналина).
Для снятия болевого синдрома показаны новокаиновая блокада и пиявки на кожу виска. В качестве противовоспалительных средств применяются инъекции под конъюнктиву 2 %-ного раствора пирамидона или 0,5–1 %-ного раствора кортизона, электрофорез с хлористым кальцием.
8. Метастатическая офтальмия
Заболевание развивается при проникновении инфекции эндогенным путем, в результате заноса возбудителя током крови в глаз при пневмонии, церебральном менингите, эндокардите, сепсисе и др., чаще у детей младшего возраста, ослабленных, на фоне очень тяжелого общего состояния. Как правило, поражается один глаз.
Процесс развивается по типу эндо– или панофтальмита. Отмечается быстрое падение остроты зрения. При эндофтальмите воз никает смешанная инъекция глаза, в проходящем свете в стекловидном теле виден желтоватый очаг различных размеров. Паноф-тальмит характеризуется резким отеком конъюнктивы – хемо-зом, массивной смешанной инъекцией глазного яблока. Влага передней камеры мутнеет, радужка становится желто-бурой, в стекловидном теле определяется гнойный желтый экссудат, общее состояние больного тяжелое. При высокой вирулентности инфекции и резком ослаблении организма может наблюдаться гнойное расплавление тканей глаза, приводящее к его гибели. Иногда процесс заканчивается атрофией глазного яблока.
Лечение. Воздействуют на основную причину заболевания, назначаются антибактериальная и десенсибилизирующая терапия, антибиотики внутримышечно, внутривенно, внутриарте-риально и под конъюнктиву глазного яблока, сульфаниламиды, местно показаны атропин, сухое тепло, УВЧ-терапия. При неблагоприятном течении процесса и атрофии глазного яблока производится энуклеация.
В последнее время туберкулез широко распространен даже в развитых странах; и при наличии у пациента увеита следует обязательно назначить все тесты на возбудителя туберкулеза – микобактерию туберкулеза (Mycobacterium tuberculosis). Заболевание передается воздушно-капельным путем. К высокой группе риска по заболеваемости относится медицинский персонал и социальные работники; люди, посещавшие или проживавшие в эндемических районах; люди с ослабленным иммунитетом (хронические заболевания, ВИЧ-инфекция и т.д.), а также люди пожилого возраста.
Возбудитель имеет аффинитет к тканям с высокой оксигенацией – поэтому туберкулезные поражения чаще всего встречаются в верхушках легких и хориоидеи. Туберкулезный увеит возникает как в результате активного инфекционного процесса, так и при иммунологической реакции организма на возбудитель. Увеит при туберкулезе может протекать в виде иридоциклита (диффузного или очагового) или хориоретинита. Диффузный туберкулезный иридоциклит протекает остро с образованием приципитатов на задней поверхности роговицы, накоплением пигмента в области зрачкового края и появлению воспалительных сероватых узелков на радужке. У пациентов также образуется задние синехии. При отсутствии лечения или неэффективности лечения в дальнейшем происходит помутнение стекловидного тела, помутнение хрусталика и развитие вторичной глаукомы.

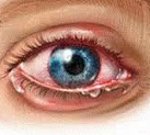
Острый туберкулезный иридоциклит (с гипопионом и задними синехиями)
Очаговая форма туберкулезного иридоциклита характеризуется плавным началом. Пациенты жалуются на ухудшение зрения, покраснение глаз, болезненность. При осмотре выявляется перикорнеальная инъекция. Эта инъекция может быть незначительна. При осмотре передней камеры видна помутневшая влага, на роговице образуются крупные преципитаты. Радужка изменена в цвете и рисунке, гиперемирована, возможно образование туберкул – в виде узелков. Туберкулы могут быть разного цвета: от серовато-желтых до розоватых. Размер туберкул сперва небольшой, но затем они увеличиваются в размерах. Для туберкул характерно длительное, рецидивирующее течение; в исходе туберкул образуются синехии.
Туберкулезные задние увеиты (хориоидиты) обычно образуются при гематогенном распространении возбудителя и попадании его в сосудистый тракт. При туберкулезных хориоидитах, в отличие от туберкулезных иридоциклитов, пациенты в первую очередь жалуются на снижение зрения и скотомы. Передний отрезок глаза может быть не изменен. При осмотре: выявляются воспалительные очаги в парамакулярной и макулярной областях с перифокальными воспалительными изменениями сетчатки. Очаги – небольшого размера, желтоватого цвета, с нечеткими границами, несливные. При распространении воспалительного процесса поражаются сосуды сетчатки с образованием геморрагий и последующим образованием рубцов.

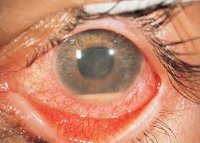
Туберкулезный хориоретинит (видны мелкие, несливные, желтоватые очажки с нечеткими границами)
Диагноз туберкулез подтверждается обнаружением возбудителя Mycobacterium tuberculosis в культуре клеток и тканей. Поскольку не всегда это удается, то назначают диаскин-тест и рентгенографию органов грудной клетки. Лечение пациентов с туберкулезным увеитом проводят в стационаре вместе с врачом-фтизиатром. Специфическим лечением являются противотуберкулезные препараты (изониазид, ПАСК-натрий и т.д.) в различных индивидуально подобранных сочетаниях. Курс лечения длительный и может быть проведен в течение одного года с обязательным последующим профилактическим назначением препаратов.
При иридоциклитах из местного лечения назначают: мидриатики (1% раствор атропина сульфата), 0,1% раствор дексаметазона, антибиотики (гентамицин и т.д.). Дополнительно назначают кальция хлорид и курс витаминотерапии.
При хориоретинитах также назначают мидриатики и кортикостероиды (при сильной воспалительной реакции). Субконъюнктивально вводят стрептомицин с хлоридом кальция (ежедневно или через день) в дозе 25000-50000 единиц и 0,3-0,5 мл 5 % салюзида. Назначают курс витаминотерапии, физиотерапию (электрофорез с хлоридом кальция и т.д.).
Увеит – общее понятие, обозначающее воспаление различных частей сосудистой оболочки глаза (радужки, цилиарного тела, хориоидеи). Увеит характеризуется покраснением, раздражением и болезненностью глаз, повышенной светочувствительностью, нечеткостью зрения, слезотечением, появлением плавающих пятен перед глазами. Офтальмологическая диагностика увеита включает визометрию и периметрию, биомикроскопию, офтальмоскопию, измерение внутриглазного давления, проведение ретинографии, УЗИ глаза, оптической когерентной томографии, электроретинографии. Лечение увеита проводят с учетом этиологии; общими принципами являются назначение местной (в виде глазных мазей и капель, инъекций) и системной лекарственной терапии, хирургическое лечение осложнений увеита.
Общие сведения
Увеит или воспаление увеального тракта встречается в офтальмологии в 30-57% случаев воспалительных поражений глаза. Увеальная (сосудистая) оболочка глаза анатомически представлена радужной оболочкой (iris), цилиарным или ресничным телом (corpus ciliare) и хориоидеей (chorioidea) - собственно сосудистой оболочкой, лежащей под сетчаткой. Отсюда основными формами увеита являются ирит, циклит, иридоциклит, хориоидит, хориоретинит и др. В 25-30% наблюдений увеиты приводят к слабовидению или слепоте.
Большая распространенность увеитов связана с разветвленной сосудистой сетью глаза и замедленным кровотоком в увеальных путях. Данная особенность в определенной мере способствует задержке в сосудистой оболочке различных микроорганизмов, которые при определенных условиях могут вызывать воспалительные процессы. Другая принципиально важная особенность увеального тракта заключается в раздельном кровоснабжении его переднего отдела, представленного радужкой и ресничным телом, и заднего отдела – хориоидеи. Структуры переднего отдела снабжаются кровью задними длинными и передними ресничными артериями, а хориоидея - задними короткими ресничными артериями. За счет этого поражение переднего и заднего отделов увеального тракта в большинстве случаев происходит раздельно. Иннервация отделов сосудистой оболочки глаза также различна: радужку и ресничное тело обильно иннервируют цилиарные волокна первой ветви тройничного нерва; хориоидея не имеет чувствительной иннервации. Названные особенности влияют на возникновение и развитие увеитов.

Классификация увеитов
По анатомическому принципу увеиты делятся на передние, срединные, задние и генерализованные. Передние увеиты представлены иритом, передним циклитом, иридоциклитом; срединные (промежуточные) – парс-планитом, задним циклитом, периферическим увеитом; задние – хориоидитом, ретинитом, хориоретинитом, нейроувеитом.
В передний увеит вовлекается радужка и цилиарное тело – эта локализация заболевания встречается чаще всего. При срединных увеитах поражается ресничное тело и хориоидея, стекловидное тело и сетчатка. Задние увеиты протекают с вовлечением хориоидеи, сетчатки и зрительного нерва. При вовлечении всех отделов сосудистой оболочки развивается панувеит – генерализованная форма увеита.
Характер воспалительного процесса при увеитах может быть серозным, фибринозно-пластинчатым, гнойным, геморрагическим, смешанным.
В зависимости от этиологии увеиты могут быть первичными и вторичными, экзогенными или эндогенными. Первичные увеиты связаны с общими заболеваниями организма, вторичные – непосредственно с патологией органа зрения.
По особенностям клинического течения увеиты классифицируются на острые, хронические и хронические рецидивирующие; с учетом морфологической картины – на гранулематозные (очаговые метастатические) и негранулематозные (диффузные токсико-аллергические).
Причины увеитов
Причинными и пусковыми факторами увеитов служат инфекции, аллергические реакции, системные и синдромные заболевания, травмы, нарушения обмена и гормональной регуляции.
Самую большую группу составляют инфекционные увеиты – они встречаются в 43,5 % случаев. Инфекционными агентами при увеитах чаще всего выступают микобактерии туберкулеза, стрептококки, токсоплазма, бледная трепонема, цитомегаловирус, герпесвирус, грибки. Такие увеиты обычно связаны с попаданием инфекции в сосудистое русло из любого инфекционного очага и развиваются при туберкулезе, сифилисе, вирусных заболеваниях, синуситах, тонзиллите, кариесе зубов, сепсисе и т. д.
В развитии аллергических увеитов играет роль повышенная специфическая чувствительность к факторам среды – лекарственная и пищевая аллергия, сенная лихорадка и пр. Нередко при введении различных сывороток и вакцин развивается сывороточный увеит.
Увеиты посттравматического генеза возникают после ожогов глаз, вследствие проникающих или контузионных повреждений глазного яблока, попадания в глаза инородных тел.
Развитию увеита могут способствовать нарушения обмена и гормональная дисфункция (при сахарном диабете, климаксе и т. д.), болезни системы крови, заболевания органа зрения (отслойка сетчатки, кератиты, конъюнктивиты, блефариты, склериты, прободение язвы роговицы) и др. патологические состояния организма.
Симптомы увеита
Проявления увеитов могут различаться в зависимости от локализации воспаления, патогенности микрофлоры и общей реактивности организма.
Показателем активности передних увеитов служат роговичные преципитаты (скопление клеток на эндотелии роговицы) и клеточная реакция во влаге передней камеры, выявляемая в процессе биомикроскопии. Осложнениями передних увеитов могут являться задние синехии (сращения между радужной оболочкой и капсулой хрусталика), глаукома, катаракта, кератопатия, макулярный отек, воспалительные мембраны глазного яблока.
Наиболее тяжелой формой заболевания служит распространенный иридоциклохориоидит. Как правило, данная форма увеита возникает на фоне сепсиса и часто сопровождается развитием эндофтальмита или панофтальмита.
При увеите, ассоциированном с синдром Фогта-Коянаги-Харада, наблюдаются головные боли, нейросенсорная тугоухость, психозы, витилиго, алопеция. При саркоидозе, кроме глазных проявлений, как правило, отмечается увеличение лимфоузлов, слезных и слюнных желез, одышка, кашель. На связь увеита с системными заболеваниями может указывать узловатая эритема, васкулиты, кожная сыпь, артриты.
Диагностика увеита
Офтальмологическое обследование при увеитах включает проведение наружного осмотра глаз (состояния кожи век, конъюнктивы), визометрии, периметрии, исследование зрачковой реакции. Поскольку увеиты могут протекать с гипо- или гипертензией, необходимо измерение внутриглазного давления (тонометрия).
С помощью биомикроскопии выявляются участки лентовидной дистрофии, преципитаты, клеточная реакция, задние синехии, задняя капсулярная катаракта и т. д. Гониоскопия при увеитах позволяет выявить экссудат, передние синехии, неоваскуляризацию радужки и угла передней камеры глаза.
В процессе офтальмоскопии устанавливается наличие очаговых изменений глазного дна, отека сетчатки и ДЗН, отслойки сетчатки. При невозможности проведения офтальмоскопии (в случае помутнения оптических сред), а также для оценки площади отслойки сетчатки используется УЗИ глаза.
Для дифференциальной диагностики задних увеитов, определения неоваскуляризации хориоидеи и сетчатки, отека сетчатки и ДЗН показано проведение ангиографии сосудов сетчатки, оптической когерентной томографии макулы и ДЗН, лазерной сканирующей томографии сетчатки.
Важные диагностические сведения при увеитах различной локализации могут давать реоофтальмография, электроретинография. Уточняющая инструментальная диагностика включает парацентез передней камеры, витреальную и хориоретинальную биопсию.
Дополнительно при увеитах различной этиологии может потребоваться консультация фтизиатра с проведением рентгенографии легких и реакции Манту; консультация невролога, КТ или МРТ головного мозга, люмбальная пункция; консультация ревматолога, рентгенография позвоночника и суставов; консультация аллерголога-иммунолога с проведением проб и др.
Из лабораторных исследований при увеитах по показаниям выполняется RPR-тест, определение антител к микоплазме, уреаплазме, хламидиям, токсоплазме, цитомегаловирусу, герпесу и т. д., определение ЦИК, С-реактивного белка, ревматоидного фактора и др.
Лечение увеита
Лечение увеита осуществляется офтальмологом при участии других специалистов. При увеитах необходима ранняя дифференциальная диагностика, своевременное проведение этиотропного и патогенетического лечения, корригирующая и заместительная иммунотерапия. Терапия увеитов направлена на предупреждение осложнений, которые могут привести к потере зрения. Одновременно требуется лечение заболевания, вызвавшего развитие увеита.
Основу лечения увеитов составляет назначение мидриатиков, стероидов, системных иммуносупрессивных препаратов; при увеитах инфекционной этиологии - противомикробных и противовирусных средств, при системных заболеваниях – НПВС, цитостатиков, при аллергических поражениях – антигистаминных препаратов.
Инстилляции мидриатиков (тропикамида, циклопентолата, фенилэфрина, атропина) позволяют устранить спазм цилиарной мышцы, предупредить образование задних синехий или разорвать уже сформировавшиеся сращения.
Главным звеном в лечении увеитов является применение стероидов местно (в виде инстилляций в конъюнктивальный мешок, закладывания мазей, субконъюнктивальных, парабульбарных, субтеноновых и интравитреальных инъекций), а также системно. При увеитах используют преднизолон, бетаметазон, дексаметазон. При отсутствии лечебного эффекта от стероидной терапии показано назначение иммуносупрессивных препаратов.
При повышенном ВГД используются соответствующие глазные капли, проводится гирудотерапия. По мере стихания остроты увеита назначается электрофорез или фонофорез с ферментами.
В случае неблагоприятного исхода увеита и развития осложнений может потребоваться рассечение передних и задних синехий радужки, хирургическое лечение помутнений стекловидного тела, глаукомы, катаракты, отслойки сетчатки. При иридоциклохориоидите нередко прибегают к проведению витреоэктомии, а при невозможности спасти глаз - эвисцерации глазного яблока.
Прогноз и профилактика увеита
Комплексное и своевременное лечение острых передних увеитов, как правило, приводит к выздоровлению через 3-6 недель. Хронические увеиты склонны к рецидивам в связи с обострением ведущего заболевания. Осложненное течение увеита может привести к формированию задних синехий, развитию закрытоугольной глаукомы, катаракты, дистрофии и инфаркта сетчатки, отека ДЗН, отслойки сетчатки. Вследствие центральных хориоретинитов или атрофических изменений сетчатки значительно снижается острота зрения.
Профилактика увеита требует своевременного лечения болезней глаз и общих заболеваний, исключения интраоперационных и бытовых травм глаза, аллергизации организма и т. д.
Туберкулезные увеиты. Поражения сосудистого тракта туберкулезной этиологии встречаются чаще в подростковом возрасте. У детей 10—15 лет, болеющих увеитами, туберкулезные увеиты встречаются почти в половине случаев.
Передние туберкулезные увеиты (иридоциклиты) по форме делятся на узелковые (гранулематозные), развивающиеся преимущественно в детском возрасте в период первичного комплекса, и негранулематозные — чаще у взрослых.
Гранулематозные туберкулезные иридоциклиты при недостаточно сформированном иммунитете и гиперергической реакции организма протекают по типу казеоза (некроза). Для нормергического состояния организма характерно развитие отдельных специфических бугорков. Клинически заболевание проявляется незначительной смешанной инъекцией. Боли в глазах и светобоязнь у детей чаще отсутствуют или выражены умеренно. В радужке, в области малого астернального круга, на фоне отечной и гиперемированной ее стромы обнаруживаются мелкие серовато-розоватые узелки размером с просяное зерно, окруженные сосудами. По строению узелки являются истинными туберкулами. Сливаясь, они могут образовать конглобированный туберкул. В дальнейшем реактивное воспаление в тканях вокруг туберкула приводит к образованию синехий, сращению зрачка. При вовлечении в процесс цилиарного тела возникает гипотония и появляются беловато-желтоватые, средней величины преципитаты.
На задней капсуле хрусталика и в передних отделах стекловидного тела появляются нежные помутнения, его структура грубеет. На глазном дне — небольшие явления папиллита (гиперемия диска зрительного нерва, некоторая стушеванность его контуров и расширение сосудов).
Негранулематозные туберкулезные увеиты развиваются в тех случаях, когда микобактерии туберкулеза попадают в увеальный тракт человека с хорошо сформированным иммунитетом; чаще это бывает у взрослых. В тканях глаза происходит разрушение бактерий, и продукты их распада создают повышенную тканевую чувствительность. Повторное попадание микобактерий туберкулеза вызывает аллергическую реакцию. Глазной процесс пои этом характеризуется незначительной перикорнеальной инъекцией, гиперемией и выраженным расширением сосудов радужной оболочки, запотелостью эндотелия и отдельными преципитатами на роговице. В ряде случаев на радужной оболочке вблизи ее малого круга кровообращения появляются так называемые летучие узелки. Они имеют округлую форму, сероватый цвет, сравнительно быстро исчезают и не оставляют после себя никакого следа. Нередко на первый план выступают помутнения задней капсулы хрусталика и стекловидного тела. Внутриглазное давление то повышается, то понижается, что связано с накоплением и резорбцией экссудата в углу передней камеры, увеличением белка в составе камерной влаги и образованием гониосинехий. Гистологически процесс является неспецифическим воспалением. Заболевание протекает вяло, длительно, с ремиссиями и обострениями. Помутнения в стекловидном теле и хрусталике прогрессируют, не рассасываются, и зрение резко снижается.
Задние туберкулезные увеиты (хориоидиты), наблюдаются в виде конглобированного туберкула, милиарного хориоидита, рассеянного хориоидита.
Конглобированный туберкул чаще всего встречается у детей при прогрессирующем течении первичного туберкулезного комплекса в стадии генерализации.
В начале заболевания воспалительных явлений может не быть. Затем появляется раздражение глаза, иногда хемоз конъюнктивы, отложение преципитатов на задней поверхности роговицы, экссудат в стекловидном теле. На глазном дне обнаруживается образование серовато-желтоватого цвета, расположенное в хориоидее, размером иногда до трех диаметров диска зрительного нерва. Сетчатка над этим очагом в начале заболевания может быть прозрачной, но затем мутнеет. При обратном развитии процесса в сосудистой оболочке и сетчатке возникают атрофические изменения, появляются округлые очаги, белесовато-желтоватые, с отчетливыми, неровными контурами и отложением глыбок пигмента по краю. Иногда по периферии очага можно наблюдать мелкие рассеянные бугорки — хориоидальные фокусы. Процесс может сопровождаться экссудативной отслойкой сетчатки. Локализации и площади поражения сосудистой оболочки и сетчатки соответствуют различные зрительные расстройства (искажение предметов, скотомы, понижение центрального зрения, сужение границ поля зрения и др.). Нередко изменение функций является первым признаком болезни.
Милиарный хориоидит можно заподозрить на основании понижения зрения. Внешне глаза спокойны. При офтальмоскопии видны мелкие, розовато-желтые очажки с нечеткими границами, рассеянные по всему глазному дну, а также отдельные более крупные очажки приблизительно до половины диаметра диска зрительного нерва. Очаги появляются одновременно, и в этом характерное отличие данного процесса от диссеминированного хориоидита, при котором очаги в разных местах появляются в различное время. Появление туберкулов всегда обусловлено вспышкой интраторакального туберкулеза и поэтому является плохим прогностическим признаком общего заболевания. При благоприятном течении основного процесса хориоретинальные очажки быстро подвергаются обратному развитию. На их месте образуются округлые желтовато-сероватые атрофические участки сосудистой оболочки. Из других изменений глазного дна при милиарном хориоидите можно отметить небольшую гиперемию и неотчетливость очертаний диска зрительного нерва. Калибр сосудов заметно не изменен, но определяются изгибы сосудов в области очагов. При биомикроскопии в глубоких задних отделах стекловидного тела могут встречаться нежные помутнения, которые с затиханием процесса обычно исчезают. Периметрия выявляет микроскотомы. Больные могут отмечать искажение формы предметов (метаморфопсии).
Рассеянный (диссеминированный) хориоидит по клиническому течению не отличается от милиарного туберкулезного хориоидита, однако он проявляется без активного туберкулезного процесса в легких или лимфатических узлах. Очажки, расположенные на периферии, могут остаться незамеченными. Наиболее часта парамакулярная локализация с вовлечением в процесс сетчатки, сопровождающаяся падением остроты зрения и дефектами в поле зрения.

Диагностика туберкулезных увеитов предполагает большой комплекс исследований, так как по одной клинической картине далеко не всегда можно дифференцировать туберкулезное поражение глаз с заболеванием другой этиологии.
В диагностический комплекс входит: подробный анамнез с учетом контактов с туберкулезными больными и перенесенных в прошлом заболеваний легких (плеврит, бронхит, пневмония); объективное разностороннее тщательное обследование глаз (биомикроскопия, офтальмоскопия, калиброметрия, ангиоскотометрия, исследования функций); проведение кожно-аллергических туберкулиновых проб (градуированная реакция Пирке, реакция Манту); общий анализ крови (обратить внимание на лимфо- и моноцитоз, СОЭ) до и после проведения туберкулиновых проб; исследование белковых фракций до и после туберкулиновых проб, обращают внимание на динамику альбуминов, альфа-и гамма-глобулинов; исследование мокроты, промывных вод желудка, спинномозговой жидкости и др.; исследование очаговой реакции в глазу на реакцию Манту и на подкожное введение 0,1 мл туберкулина в разведении 1 : 100 000 000 (изменение остроты зрения, увеличение слепого пятна, снижение темновой адаптации, появление новых преципитатов, новых сосудов в радужке, экссудата в передней камере, новых воспалительных очагов,, изменение калибра сосудов сетчатки, понижение внутриглазного давления и др.). Появление подобных изменений через 24—48—72 ч после внутрикожного, накожного или подкожного введения туберкулина доказывает туберкулезную этиологию процесса.
Применение очаговых проб противопоказано при аллергии, при наличии активного внеглазного очага, при геморрагических формах туберкулезных хориоретинитов.
Лечение туберкулезных увеитов общее и местное. В связи с высокой сенсибилизацией и интоксикацией организма при острых процессах до специфической терапии и параллельно ей проводится десенсибилизирующее неспецифическое лечение в виде внутривенных вливаний 10% раствора хлорида кальция (по 5—10 мл), подкожных инъекций 0,25% раствора хлорида кальция, назначения внутрь глюконата кальция, супрастина, димедрола в дозах, соответствующих возрасту, и др.
Специфическая терапия проводится фтизиатром и состоит в назначении внутримышечных инъекций стрептомицина, тубазида или фтивазида, ПАСК внутрь. Местное лечение включает назначение мидриатиков, под конъюнктиву вводят 5% раствор салюзида по 0,3—0,5 мл через день, стрептомицин-хлоркальциевый комплекс по 25 000—50 000 ЕД. На фоне специфической терапии по показаниям в стадии затихания проводится общее и местное (0,5—1% суспензия кортизона, гидрокортизона, адрезона, 0,3% раствор преднизолона в виде инстилляций и субконъюнктивальных инъекций) лечение кортикостероидами. При задних увеитах препараты вводят в эписклеральное пространство, ретробульбарно и даже в перихориоидальное пространство. Иногда проводят туберкулино-терапию.
Исключительно большое значение в терапии туберкулезных увеитов имеет правильное питание больных с высоким содержанием в рационе белков, жиров, витаминов А, С и группы В, употреблением овощей и фруктов, но с ограничением поваренной соли и углеводов. Необходимо пребывание больных на свежем воздухе.
После курса лечения в стационаре в течение 1,5—3 мес показано долечивание больного в санатории с продолжением курса специфического лечения на протяжении 7—9 мес. В дальнейшем в течение 3 лет необходимо весной и осенью по 2 мес проводить противорецидивный курс лечения.
Все дети и взрослые, больные туберкулезом глаза, должны состоять на учете в противотуберкулезном диспансере. Лечение определяет офтальмолог совместно с фтизиатром. Амбулаторное лечение проводится бесплатно независимо от его длительности. Всем детям, родители которых болеют туберкулезом, проводится активная профилактика болезни путем применения тубазида (фтивазида), хлорида кальция, витамино- и диетотерапии, а также режима (сухой, теплый и солнечный климат). Основной мерой профилактики туберкулеза является вакцинация детей вакциной БЦЖ.
Читайте также:


