При гриппе можно делать узи
Сам вирус свиного гриппа был открыт в 1930 году Ричардом Шоупом (США). В течение 50-60 лет данный вирус встречался и циркулировал только среди свиней в Северной Америке и Мексике. Затем свиной грипп регистрировался эпизодически у человека, в основном у работников свиных ферм, ветеринаров.
Все мы помним последнюю нашумевшую эпидемию свиного гриппа в 2009 году (так называемую Калифорнию/2009), о чем эмоционально и настойчиво информировали население средства массовой информации. Эпидемия распространялась с марта 2009 года. Первые случаи зараженя неизвестным штаммом вируса были зарегистрированы в Мехико, а затем в Канаде и США. В эпидемический процесс были вовлечены многие страны – США, Канада, Мексика, Чили, Великобритания, Франция, Германия, Австралия, Россия, Китай, Япония и многие другие. По состоянию на конец октября по данным Всемирной Организации Здравоохранения (ВОЗ) лабораторно подтверждено 537 248 случаев свиного гриппа. Наибольшая восприимчивость отмечалась среди группы лиц от 5 до 24 лет, на втором месте дети до 5 лет. В ходе эпидемии вирусу присвоен 6 класс опасности (то есть регистрация пандемии свиного гриппа, который легко передается от человека к человеку, а болезнь захватывает многие страны и континенты). По официальной информации ВОЗ случаи смертельного исхода по итогам пандемии (Калифорния/2009) составили 17, 4 тысяч человек. В Россию пандемия пришла осенью 2009 года, пик же пришелся на конец октября — начало ноября. Всего было зарегистрировано более 2500 пациентов с подтвержденным диагнозом. Были летальные исходы.
Возбудитель свиного гриппа
Существует несколько подтипов вируса гриппа у свиней (H1N1, H1N2, H3N2, H3N1), однако высокопатогенные свойства и способность передаваться от человека к человеку приобрел только подтип H1N1. Вирус гриппа А(H1N1) – результат скрещивания человеческого вируса гриппа А (H1N1) и вируса свиного гриппа, в итоге вирус мутировал и стал высокопатогенным, а называется он – пандемичный вирус Калифорния/2009. Также как и обычный вирус гриппа человека, пандемичный вирус имеет в оболочке гемагглютинин (способствует прикреплению вируса к клетке) и нейраминидазу (способствует проникновению вируса внутрь клетки).
Вирус свиного гриппа
Причины распространения свиного гриппа
Источник инфекции — свиньи (больные или носители вируса) и больной человек. Больной человек становится заразным за сутки до появления симптомов заболевания и еще в течение недели болезни. Соответственно, большое эпидемическое значение имеют потенциальные больные в конце периода инкубации. До 15% больных на фоне лечения продолжают выделять вирус в течение 10-14 дней.
Механизмы заражения:
— аэрогенный (воздушно-капельный путь) – опасны выделения пациента при чихании, кашле – в диаметре 1.5-2 метра;
— контактно-бытовой – опасны выделения пациента на руках окружающих, а также на предметах обихода (столы, поверхности, полотенца, чашки) – вирус сохраняет свои свойства в течение 2х и более часов (занести можно вирус с рук на слизистые ротовой полости и глаз).
Восприимчивость к инфекции всеобщая. Существуют группы риска по развитию тяжелых форм свиного гриппа:
— дети до 5 лет;
— взрослые старше 65 лет;
— беременные женщины;
— лица с сопутствующими хроническими заболеваниями (хронические легочные заболевания, онкология, заболевания крови, болезни печени, мочевыводящей системы, сердца, сахарный диабет, а также инфекционные иммунодефициты, например, ВИЧ).
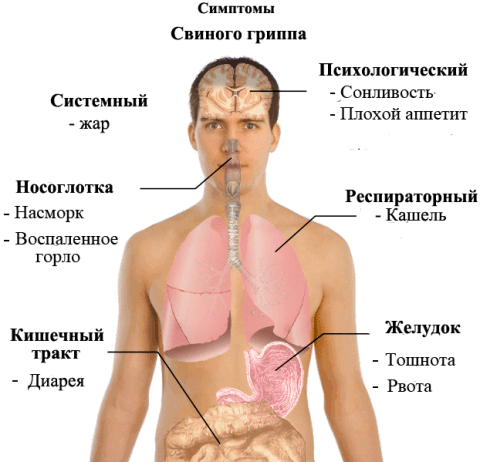
Симптомы свиного гриппа

Клинические симптомы свиного гриппа схожи с симптомами обычного сезонного гриппа с небольшими особенностями. Инкубационный период (с момента инфицирования до появления первых жалоб) при свином гриппе длится от суток до 4х дней в среднем, иногда продлевается до недели. Больных беспокоят симптомы интоксикации (высокая температура до 38-39°, выраженная слабость, мышечные боли, тошнота, рвота центрального генеза, то есть на фоне высокой температуры, ломота в теле, вялость).
Другая группа жалоб связана с развитием респираторного синдрома (сухой кашель, выраженное першение в горле, чувство нехватки воздуха), а также вероятность быстрого развития одного из осложнений – развитие воспаления легких на ранних сроках (2-3й день болезни).
Отличием от сезонного гриппа является наличие у 30-45% больных диспепсического синдрома – у больных появляется постоянная тошнота, неоднократная рвота, нарушение стула.
Проявления тяжелых форм свиного гриппа
В первые дни болезни интенсивные головные боли, боли в глазных яблоках, светобоязнь, которая нарастает при движении глаз. Возможно развитие серозного менингита, энцефалита. Мышечные боли являются одним из выраженных симптомов болезни.
Одним из опасных осложнений при свином гриппе является развитие пневмонии. Воспаление легких может явиться следствием воздействия вируса гриппа (первичная; может быть связана с присоединением вторичной бактериальной флоры (вторичная); может быть следствием действия и вируса и сопутствующего наслоения бактериальной флоры (смешанная).
Первичная пневмония развивается на вторые-третьи сутки от начала заболевания и характеризуется развитием симптомов острой дыхательной недостаточности: больной часто дышит (около 40 дыханий в минуту при норме — 16), в акте дыхания активно участвуют вспомогательные мышцы (диафрагма, мышцы живота), выраженный сухой или малопродуктивный кашель (отделяемое слизистое и прозрачное), выраженная одышка, посинение кожных покровов (цианоз). При выслушивании легких: влажные хрипы в нижних отделах легких преимущественно на высоте вдоха, притупление перкуторного звука при простукивании легких.
Нередко первичные пневмонии приводят к образованию респираторного дистресс-синдрома (развитие отека легкого) с возможным смертельным исходом.
Вторичная пневмония возникает на 6-10 день от начала заболевания. Чаще всего имеет место пневмококковая обсемененность (у 45% больных), реже золотистый стафилококк (не более 18%), а также гемофильная палочка. Особенностью данной пневмонии будет усиление кашля: он становится мучительным, практически постоянным, на фоне усиления кашля у больного вторая волна лихорадки и интоксикации, пациент практически не принимает пищу. Нарастает боль в грудной клетке при кашле и даже дыхании. Отделяемое легких (мокрота) уже не прозрачное, а имеет гнойный оттенок. При рентгенографии – очаги воспаления в легких. Течение вторичной пневмонии продолжительное, больные не могут поправиться месяц-полтора. Нередко стафилококковые пневмонии приводят к образованию абсцесса легких.
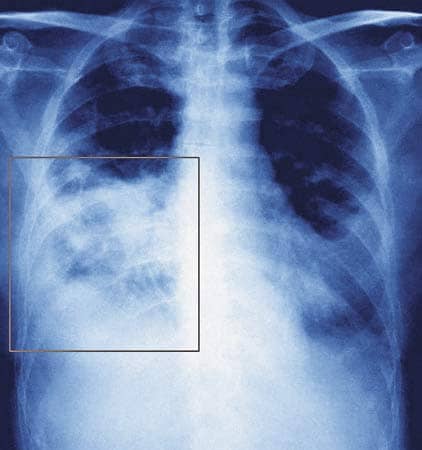
Пневмония при свином гриппе
Смешанные пневмонии имеют клинические симптомы и одной, и второй пневмонии, протекают длительно (проградиентно), трудно поддаются лечению.
перикардит, инфекционно-аллергический миокардит, геморрагический синдром.
Для взрослых:
— Одышка и усиление ее в течение суток;
— Боли в грудной клетке при дыхании и кашле;
— Выраженное головокружение, появляющиеся внезапно;
— Периодически спутанное сознание (забывчивость, выпадение отдельных событий из памяти);
— Многократная и обильная рвота;
— Вторая волна с температурой, кашлем, одышкой.
Иммунитет после перенесенного свиного гриппа типоспецифический и непродолжительный (1 год).
Диагностика свиного гриппа
Предварительная диагностика затруднительна по причине схожести симптомов болезни с обычным сезонным гриппом. В помощь доктору будут следующие особенности:
— контакт с больным гриппом, а также приезд из эндемичной по свиному гриппу зоны (страны Северной Америки);
— жалобы пациента на желудочно-кишечные расстройства на фоне температуры и респираторного синдрома;
— невыраженные или отсутствие болей в горле на фоне сильного кашля преимущественно сухого;
— развитие на 2-3 сутки воспаления легких с характерными симптомами (описано выше).
Сегодня отличить грипп от других ОРВИ не составляет особого труда, потому как современные экспресс-тесты позволяют за считанные минуты самостоятельно определить вирус гриппа при первом же подозрении на заражение. Они продаются в аптеках, определяют грипп типа А, В и в том числе определяет подтип H1N1 — свиной грипп.
Окончательная диагностика возможна после лабораторного подтверждения болезни:
— ПЦР-диагностика образцов носоглоточной слизи для выявления РНК вируса гриппа А (H1N1) Калифорния/2009;
— Вирусологический метод посева носоглоточной слизи, мокроты на определенные среды.
Лечение свиного гриппа

Основная цель лечения – снизить количество больных с тяжелым и осложненным течением свиного гриппа.
1. Организационно-режимные мероприятия – на момент постановки предварительного диагноза госпитализация проводится по клиническим показаниям (тяжелые формы, а также среднетяжелые у детей, лиц преклонного возраста и лиц с хроническими сопутствующими заболеваниями). При лабораторном подтверждении диагноза свиного гриппа проводится обязательная госпитализация с назначением специфической терапии. На весь лихорадочный период и 5-7 дней нормальной температуры назначается постельный режим с целью профилактики осложнений.
— При обнаружении симптомов свиного гриппа оставаться дома, не выходить в места скопления людей.
— Дома оградить окружающих Вас близких от распространения инфекции – надеть маску и менять ее каждые 4 часа.
— Вызвать врача на дом. Если вы приехали из эндемичных стран (Мексика, США), то скажите об этом врачу.
Для усиления сопротивляемости организма показан физиологически полноценный рацион с достаточным количеством белка и повышенным содержанием витаминов А, С, группы В. Для снижения лихорадки показан прием достаточного количества жидкости (лучше морсы из черной смородины, шиповника, черноплодной рябины, лимона). Все продукты назначаются в теплом виде, избегаются острые, жирные, жареные, соленые, маринованные блюда.
2. Медикаментозная терапия включает:
Противовирусные средства – осельтамивир (Тамифлю) и занамивир (Реленза), которые существенно влияют на выход новых вирусных частиц из клеток, что ведет к прекращению размножения вируса. Прием тамифлю и реленза рекомендуется в следующих случаях:
1) Если у пациента есть один из перечисленных симптомов (высокая температура, заложенность носа, кашель, одышка);
2) Выделенный лабораторно вирус гриппа А/2009 (H1N1);
3) Возрастная группа младше 5 лет;
4) Лица преклонного возраста — старше 65 лет;
5) беременные женщины;
6) людям с тяжелыми сопутствующими заболеваниями и иммунодефицитом;
Обычно курс лечения составляет 5 дней, иногда больше в зависимости от тяжести.
Легкие и среднетяжелые формы свиного гриппа допускают назначение следующих противовирусных препаратов – арбидол, интерферон альфа 2b (гриппферон, виферон), интерферон альфа 2а (реаферон липинд) и гамма-интерферон (ингарон), ингавирин, кагоцел, циклоферон.
При возникновении пневмонии бактериального характера назначаются антибактериальные препараты (цефалоспорина III-IV поколения, карбапенемы, фторхинолоны IV поколения, ванкомицин).
Патогенетическая терапия включает инфузионную дезинтоксикационную терапию, глюкокортикостероиды, симпатомиметики с целью снижения проявлений интоксикации, облегчения дыхания (проводится в стационаре). В домашних условиях при легкой форме свиного гриппа показано обильное питье (морсы, чай, медовая вода).
Симптоматические средства: жаропонижающие (парацетамол, ибупрофен), сосудосуживающие для носа (назол, тизин, називин, отривин и прочие), для облегчения кашля (туссин, стоптуссин, амброксол, ацц и другие), антигистаминные (кларитин, зодак).
Особое внимание уделяется детям и беременным женщинам. Детям – прием аспиринсодержащих препаратов запрещен из-за опасности развития синдрома Рея (энцефалопатия с отеком головного мозга и развитие печеночной недостаточности), поэтому из группы жаропонижающих предпочтение отдается парацетамолу, нурофену. Из противовирусных средств показаны – тамифлю, реленза, виферон 1, гриппферон, реаферон липинд, кагоцел с 3х лет, анаферон.
Беременным – обильное питье при отсутствии отеков;
— при легких формах — из противовирусных средств – виферон в свечах, гриппферон, арбидол, при невозможности принимать таблетки (рвота) – введение панавира внутримышечно; при тяжелых формах тамифлю, реленза, виферон;
— для снижения выраженности лихорадки – парацетамол, аскорутин;
— при развитии бактериальной пневмонии – цефалоспорины III-IV поколения, макролиды, карбапенемы;
— в период эпидемии показана обязательная госпитализация всем беременным с выраженной интоксикацией.
Профилактика свиного гриппа
Мероприятия для здоровых (по рекомендации ВОЗ):
• Чаще мойте руки с мылом, можно спиртсодержащими растворами.
• Избегайте близкого контакта с больными людьми.
• Избегайте объятий, поцелуев и рукопожатий.
• Если вы заболели, оставайтесь дома и ограничьте контакты с другими людьми.
• При появлении симптомов гриппа немедленно обращайтесь за медицинской помощью. Если вы заболели, оставайтесь дома в течение 7 дней после выявления симптомов во избежание инфицирования окружающих.
Для неспецифической медикаментозной профилактики используются следующие препараты: кагоцел, арбидол, анаферон, гриппферон, виферон для беременных, тамифлю.
Для специфической профилактики на сегодняшний день создана вакцина от высокопатогенного вируса свиного гриппа (H1N1). Данная вакцина защищает от гриппа В, и штаммов A/H1N1 (свиной) и H3N2 гриппа А (Гриппол плюс), то есть и от свиного гриппа, и от сезонного гриппа. Заболеть после прививки невозможно, так как она не содержит цельный вирус, а содержит только поверхностные антигены вирусов, которые сами по себе вызвать болезнь не могут. Вакцина вводится ежегодно.
Действительно, аномалии плода возникают, если произошло внутриутробное инфицирование, но это бывает далеко не всегда при гриппе. Может пострадать только плацента ( в частности возникнет преждевременное созревание).
Если насморк является проявлением вирусной инфекции, то повлиять может. Лучше обратиться за консультацией к доктору, наблюдающему вашу беременность.
Как правило, ОРЗ протекают без риска для развития плода. За исключением редких случаев с выраженными симптомами интоксикации.
Все что вы принимали, препараты местного действия. Риск для плода минимальный.
В Вашем случае повышен риск внутриутробной гибели плода и выкидыша на сроке до 8 недель. После этого срока риск будет такой же как у всех.
Прогноз не предсказуем. Поэтому первое УЗИ рекомендую сделать в 7-8 недель. А затем - по плану скрининговых исследований.
Нет, не повлияет- не беспокойтесь.
Если полностью выздоровели, то – можете.
ВПР плода из-за всего, что Вы написали – маловероятны. Для исключения желательно сделать экспертное УЗИ в сроке 20-21 неделя.
Острый инфекционный процесс в I триместре беременности оказывает прямое токсическое влияние на плод вплоть до его гибели. В ряде случаев происходит инфицирование плаценты с развитием в дальнейшем плацентарной недостаточности, формированием ЗРП и внутриутробной инфекционной патологии плода. Отмечают формирование пороков развития (при инфицировании в I триместре беременности — от 1 до 10%), угроза прерывания беременности в 25–50% случаев, внутриутробное инфицирование плода, плацентарная недостаточность с формированием задержки внутриутробного развития и хронической гипоксии плода. Возможна отслойка плаценты в 3,2% случаев. При возникновении ОРВИ обязательна консультация врача в связи с высоким риском возникновения осложнений как у беременной, так и у плода.
Рекомендуем обратиться к врачу для назначения лечения.
Риск патологии плода в Вашем случае практически не повышен по сравнению с популяционным. УЗИ делайте по обычному плану. Если нет никаких необычных ощущений.
На ранних сроках беременности невозможно высказаться о тератогенном действии препарата, необходимо динамическое наблюдение.
В Вашем случае повышен риск внутриутробной гибели плода и выкидыша на сроке до 8 недель. После этого срока риск будет такой же, как у всех – популяционный.
Если беременность в дальнейшем протекает гладко, все анализы в норме, по УЗИ с малышом и плацентой все нормально, то, скорее всего, волноваться не о чем, с ребенком все хорошо.
В Вашем случае риск пороков развития у плода повышается примерно на 3-4%. Показаний для прерывания не достаточно. Рекомендовано сделать УЗИ экспертного уровня в сроке 20-21 неделя беременности.
В Вашем случае риск ВПР у плода практически не повышен по сравнению с популяционным (таким, как у всех).
Если температура продолжатся более 3-х дней, умеренно повышается риск врождённых пороков развития у плода.
Никак не повлияет.
Риска для плода нет. Может сохранять беременность.
Высокая температура более 38,5 может привести к замершей беременности.
Да, может. После выздоровления стоит провести УЗИ, чтобы посмотреть, продолжает ли развиваться беременность.
Применять капли и делать ингаляции можно.
На прием к врачу-генетику нужно прийти на прием после того, когда сделаете экспертное УЗИ на сроке 21-22 недели беременности, если результаты скринингов будут хорошие. Если нет – то раньше.
Если применяете местно – нет.
Да, любая инфекция может быть опасной для развивающегося малыша.
В данной ситуации рекомендуем Вам уточнить состояние шейки матки. Для этого необходимы осмотр на кресле и УЗИ влагалищным датчиком.
Адекватное лечение можно подобрать только на приеме гинеколога после соответствующего обследования.
На здоровье плода это не отразится.Чтобы знать, как отразилось на сперме – сделайте анализ спермограммы.
Да, это стоит сделать, особенно если болезнь протекала с повышением температуры.
Ультразвуковое исследование, выполненное на качественном диагностическом оборудовании, предоставляет возможность для тщательного врачебного осмотра печени, почек, селезенки и мочевого пузыря. Анализ размеров и формы, структуры и расположения внутренних органов поможет вовремя определить имеющиеся отклонения от нормы и назначить действенное лечение. Высокая результативность, доступность, скорость выполнения (15-20 минут), безболезненность позволяют рекомендовать этот метод для повсеместного обследования как взрослых, так и детей.
Какие внутренние органы оцениваются при УЗИ брюшной полости?
УЗИ является неинвазивным исследованием, в рамках которого для получения объективной картины состояния внутренних органов пациента используются ультразвуковые волны. Последние, отражаясь от тканей, в виде эхосигналов поступают в специальную медицинскую установку, благодаря чему на мониторе выводится черно-белая картина – отображение среза исследуемого органа.
Данная процедура дает возможность провести комплексное исследование следующих внутренних органов:
- печени;
- почек;
- селезенки;
- поджелудочной железы;
- желчного пузыря;
- мочеполовой системы;
- сосудов.
Вместе с тем исследование желудочно-кишечного тракта с помощью данной методики крайне затруднительно из-за наличия в этих органах газов – в этом случае используются другие, не менее действенные методы аппаратной диагностики.
На выполнение УЗИ внутренних органов пациента направляет врач, если имеются жалобы на общее недомогание, сопровождающееся резкими болевыми ощущениями в животе или в боку. Кроме того, показанием для проведения обследования является чувство тяжести после еды и горечь во рту, повышенное газообразование, которое не связано с употреблением продуктов, вызывающих метеоризм. Если женщина беременна, ультразвуковое исследование назначается при любых подозрениях нарушения работы внутренних органов. Также УЗИ органов брюшной полости обязательно выполняется при подозрении на развитие онкозаболеваний, панкреатите и сахарном диабете.
Диагностическая процедура помогает врачам выявить кисты и новообразования, цирроз и гепатит, камни в желчном пузыре и почках, полипы и холецистит, даже перенесенный мононуклеоз, а также ряд других хронических воспалений, внутренние травмы органов брюшной полости.
Питание
Подготовка к УЗИ брюшной полости начинается за трое суток до процедуры: чтобы избежать повышенного газообразования и вздутия, из рациона следует исключить ряд продуктов:
- бобовые;
- хлеб, сладкие и мучные изделия;
- сырые овощи и фрукты, содержащие клетчатку;
- квашеную капусту;
- молоко;
- газированные напитки;
- алкоголь и никотин;
- жевательную резинку и др.
Специалисты рекомендуют несколько дней придерживаться специальной диеты, предполагающей употребление нежирного мяса и рыбы (в идеале готовить на пару), печеных яблок, зерновых каш, приготовленных на воде. Питание должно быть дробным, переедание исключено!
В дни соблюдения специального режима питания рекомендовано употреблять не менее 1,5 л жидкости (негазированная чистая вода или чай – лучше несладкий или с минимальным содержанием рафинада).
Особенности питания детей, беременных женщин, людей с заболеваниями
Подготовка к УЗИ органов брюшной полости для диабетиков, младенцев, беременных женщин предполагает более щадящую диету.
- Людям, имеющим сахарный диабет, разрешается употребление легкого завтрака непосредственно перед диагностикой (традиционно врачи советуют таким пациентам выпить едва подслащенный чай и съесть один-два сухарика).
- Младенцев можно покормить в день проведения УЗИ, однако настойчиво рекомендуют, чтобы последний прием пищи был за 3-3,5 часа до исследования (то есть необходимо пропустить одно кормление) – в противном случае не представится возможным провести качественную диагностику состояния поджелудочной железы и желчного пузыря. Детям постарше можно сделать перерыв между приемами пищи до 4 часов (если ребенок не может вытерпеть вынужденную голодовку, разрешается дать малышу немного воды).
- Для беременных женщин диета перед исследованием также предполагает щадящий режим, однако если будущая мама в силах терпеть, то лучше отказаться от еды за пару часов до УЗИ (по этой причине беременным чаще всего назначают процедуру на утро).
Медикаменты
Рекомендуется проконсультироваться с лечащим врачом в отношении приема лекарственных средств. Это касается как препаратов, принимаемых на регулярной основе, так и в отношении медикаментов, выписанных непосредственно перед процедурой – для улучшения пищеварения или в целях исключения метеоризма.
Если вы страдаете разного рода нарушениями в работе ЖКТ, заранее позаботьтесь об очищении кишечника. Очень важно, чтобы кишечник перед исследованием был пуст. Если у вас часто наблюдается нарушение стула, за 12 часов примите слабительное или ректально поставьте свечу. Если за несколько часов кишечник все еще не опорожнился, сделайте очистительную клизму.
Помните, что при проведении исследования почек следует накануне выпить 1-1,5 л жидкости (это может быть, как бутилированная негазированная вода, так и некрепкий чай, а вот сок – под вопросом) – проведение УЗИ возможно лишь при наполненном мочевом пузыре. Вся остальная часть подготовительного процесса идентична исследованию других органов.
Диагностику проводит врач профильной квалификации , обычный терапевт или медицинский работник без глубоких теоретических знаний и практического опыта проведения ультразвуковых исследований процедуру осуществлять не имеет права.
Исследования органов брюшной полости проводятся с применением специальных аппаратов УЗИ , называемых эхотомоскопами – современное оборудование установлено в крупных медицинских центрах и небольших районных поликлиниках. С его помощью возможно в кратчайшие сроки (до 30 минут, если клиническая картина не предполагает ряда дополнительных исследований) и совершенно безболезненно получить объективную клиническую картину по тому или иному органу.
Порядок проведения процедуры очень прост и не предполагает каких-либо усилий от пациента. Иногда доктор может попросить на несколько секунд задержать дыхание или изменить позу – чтобы более детально рассмотреть целевой орган. В целом же вам нужно будет просто неподвижно лежать на кушетке в предложенной позе, в то время как врач будет водить по части тела специальным датчиком. Для более качественного сканирования внутренних органов на поверхность тела наносится специальный гель – вязкая субстанция помогает ультразвуковым волнам беспрепятственно проходить сквозь кожу.
Процедура абсолютно безболезненная , в ходе ее проведения пациент не чувствует дискомфорт. Разве что в самом начале при нанесении на тело смазки возможен легкий холодок, однако уже спустя пару минут при интенсивном движении ручного датчика по телу холод пропадает. Иногда пациенты жалуются на небольшую боль из-за давления датчика, однако это скорее исключение из правил.
Многие спрашивают, можно ли делать УЗИ брюшной полости часто ? На самом деле никаких ограничений по количеству процедур в день/месяц/год нет. Ультразвуковое исследование проводится ровно столько раз, сколько это необходимо для получения четкой картины – в отличие от рентгена, УЗИ не приносит человеку ровным счетом никакого вреда. Именно поэтому никто не запрещает делать УЗИ брюшной полости при беременности и проводить процедуры детям.
Проводя УЗИ, врач-диагност сначала изучает клиническую картину на экране монитора и лишь потом пишет заключение. Традиционно результатов исследования долго ждать не приходится – их выдают пациенту спустя несколько минут после проведенной диагностики. На бланке-протоколе УЗИ зафиксированы все нормативные показатели и данные по конкретному пациенту.
Врача могут насторожить отклонения от нормы, выявленные на УЗИ: воспаление либо явное повреждение внутренних органов, смещение органа вследствие разрастания участков ткани вокруг него. Пациента могут отправить на дополнительные обследования при обнаружении кист и наростов (опухолей), жидкости в брюшной полости, вокруг желчного пузыря. Камни в почках и желчном пузыре также не являются нормой и требуют дальнейшего лечения.

Развитие и совершенствование аппаратных методов диагностики, предоставляет возможность выбора способа проведения исследования, неограниченного ни качеством, ни стоимостью получаемых результатов. Однако далеко не все диагностические процедуры сочетают в себе высокую информативность, ценовую доступность и отсутствие негативного влияния на организм.
Особенно актуален вопрос выбора при необходимости проведения исследования органов брюшной полости, когда симптоматическая картина носит нечеткий характер, а причины плохого самочувствия могут скрываться в самых различных заболеваниях. УЗИ, в этом случае, является первым шагом, позволяющим не только быстро и без вреда для здоровья выполнить исследование брюшной полости и забрюшинного пространства, но и получить в результате довольно подробную информацию, уточнить которую, при необходимости, можно с помощью рентгенографии или МРТ.
Нередко заболевания таких органов, как печень или поджелудочная железа требуют проведения систематического мониторинга за течением болезни, и выполнять его с помощью рентгенографии недопустимо, а с помощью МРТ – дорого. Оптимальным вариантом в этом случае можно считать УЗИ. Однако, возникает закономерный вопрос, насколько информативно УЗ-исследование и как часто можно делать УЗИ брюшной полости взрослому человеку? Попробуем разобраться.
Влияние ультразвука на организм
В основе метода УЗИ лежит эффект эхо-локации, позволяющий по степени отражения или поглощения направленных ультразвуковых волн на определенную область тела человека, определять положение и форму органа, находящегося в проекции УЗ-луча, однородность или неоднородность его внутренней структуры.
Стоит отметить, что, несмотря на широкий диапазон возможностей ультразвука, способного довести биологические ткани до закипания или разрушить конкременты в желчном пузыре и почках, мощность, используемая при диагностике, составляет лишь сотую долю мощности высокоинтенсивного ультразвука, применяемого в лечебной хирургии.
Немаловажную роль в нивелировании опасности ультразвука играет длительность обследования. Всем известно, что обычное УЗИ занимает немногим более 20 минут, а для того чтобы достигнуть даже незначительного нагревания тканей с использование гораздо более мощного излучения, необходимо около 3 часов.
Важно! Существует предположение, что определенное влияние, ультразвук способен оказывать на развитие мозга эмбриона. Но поскольку не существует полной доказательной базы, способной опровергнуть или подтвердить данную теорию, количество сеансов УЗ процедур на начальных сроках беременности нужно свести к минимуму.
Допустимое количество процедур
Преимуществом ультразвукового исследования, выполненного на современном оборудовании, является возможность получения двух- или трехмерного компьютерного изображения, дающего полную информацию о размере, положении исследуемого органа и наличии в нем гипо- или гиперэхогенных зон.
При необходимости, данные, полученные в результате проведенной процедуры, при возникновении сомнений, можно повторно пересмотреть. Соблюдая определенные правила подготовки к УЗИ брюшной полости, суть которых сводится к исключению из рациона любых продуктов, способных повлиять на появление газов в кишечнике, можно свести время проведения процедуры к минимуму.
Кратность выполнения диагностики полностью зависит от основной цели УЗИ. Например, плановое исследование необходимо делать 1 раз в год, а целенаправленное изучение состояния того или иного органа, особенно при наличии патологических образований, может проводиться столько раз, сколько это необходимо.
Не существует ограничений для многократного повторения диагностических процедур в послеоперационном периоде, при этом основной целью УЗИ, является контроль за восстановлением организма после проведения оперативного вмешательства на органах брюшной полости. При диагностике состояния печени и поджелудочной железы, не рекомендуется употреблять какую-либо пищу за 6-8 часов до процедуры, однако если основной целью является исследование почек, то необходимо выпить не менее 0,5 литра воды за 0,5-1 часа до УЗИ.
Органы брюшной полости
К органам брюшной полости, изучаемых при помощи ультразвука относятся:
- желудок;
- двенадцатиперстная кишка;
- поджелудочная железа;
- почки;
- печень;
- желчный пузырь;
- селезенка;
- кишечник.
Очень часто, заболевания брюшной полости, например, жировое перерождение печени, желчекаменная болезнь, могут практически ничем не проявляться и на наличие заболевания, в этом случае, указывают косвенные признаки (плохой цвет лица или пожелтение белков глаз). Такие состояния могут длиться довольно долгое время и выявляться при плановом УЗИ.
Поскольку УЗИ с уверенностью можно считать безопасной диагностической процедурой, проходить обследование надо при малейших признаках нарушений работы внутренних органов:
- появление привкуса горечи во рту;
- постоянные или приступообразные боли в области живота;
- изменение цвета белков глаз или кожи;
- потеря аппетита;
- нарушение пищеварения;
- повышенная сонливость или утомляемость;
- нарушения диуреза.
Также показанием к систематическому наблюдению за состоянием органов, является наличие хронических заболеваний, таких как сахарный диабет, хронический холецистит или панкреатит. При обнаружении на УЗ-картине очаговые изменения, характерные для злокачественного перерождения тканей, нельзя ставить однозначный диагноз без проведения биопсии.
Регулярная УЗ-диагностика позволяет получить не только реальную картину состояния внутренних органов, но и оценить степень эффективности проводимого лечения, при диагностированном ранее заболевании. Поскольку никаких ограничений к проведению УЗИ нет, количество исследований в определенном временном промежутке может быть любым и зависит от решения врача.
Читайте также:


