Вирус краснухи эпштейн барр
Вирус Эпштейна – Барр (вирус герпеса человека IV типа, вирус Эпстайна – Барр, ВЭБ, герпевирус человека IV типа) является представителем семейства герпевирусов подсемейства гаммагерпесвирусов. Он может реплицироваться в лимфоцитах, клетках иммунной и центральной нервной системы, слизистой оболочки верхних дыхательных путей, внутренних органов. Вирус Эпштейна – Барр, в отличие от других герпевирусов, не приводит к гибели инфицированных клеток, а наоборот, способствует их активному размножению (пролиферации).
Вирус Эпштейна – Барр широко распространен среди населения. По данным ВОЗ его носителями являются свыше 90% людей, в числе которых и дети грудного возраста. При этом он все еще остается недостаточно хорошо изученным.
Заражение вирусом Эпштейна – Барр приводит к развитию скрытой инфекции, т. е. вирусоносительства, которое может длиться в течение всей жизни человека, никак не проявляя себя клинически. Однако на фоне общего снижения иммунитета вирус способен активизироваться и вызывать развитие целого ряда заболеваний.
Механизм заражения и пути инфицирования
Источником инфекции является человек с активной формой вируса Эпштейна – Барр, заразный с последних дней инкубационного периода и на протяжении 6 месяцев. По данным медицинской статистики около 20% людей, перенесших активную форму инфекции, остаются распространителями инфекции на протяжении многих лет.
Считается, что большинство взрослых людей является вирусоносителями Эпштейна-Барр, поэтому важны мероприятия, направленные на укрепление иммунитета, которые позволяют предотвратить возникновение обострений, т. е. вторичная профилактика.
К группе риска по инфицированию вирусом Эпштейна – Барр относятся:
- беременные;
- дети в возрасте до 10 лет;
- пациенты с иммунодефицитами различного генеза;
- ВИЧ-позитивные лица.
Вирус Эпштейна – Барр может передаваться от человека к человеку следующими путями:
- контактно-бытовым (через поцелуи, предметы личной гигиены, общие полотенца, игрушки, посуду);
- воздушно-капельным (при кашле, чихании или разговоре);
- трансмиссивным (при переливании крови и ее компонентов, пересадке органов и костного мозга);
- вертикальный (от матери к ребенку в процессе беременности, родов или грудного вскармливания);
- алиментарный (через пищевые продукты и воду).
При заражении вирус Эпштейна – Барр проникает в клетки слизистой оболочки ротовой полости, верхнего отдела дыхательных путей, слюнных желез или миндалин. Здесь он начинает активно размножаться, а затем вирионы с током крови попадают и в клетки других органов и тканей.
Поражение вирусом B-лимфоцитов сопровождается ростом их популяции. Это вызывает активизацию Т-лимфоцитов, которые начинают атаковать пораженные иммунные клетки. Клинически этот процесс проявляется увеличением всех групп лимфатических узлов.
При нормально функционирующей иммунной системе заражение вирусом Эпштейна – Барр может не проявляться никакими клиническими симптомами, что связано с наличием сформированного иммунитета к различным типам вирусов простого герпеса. Но в некоторых случаях заражение приводит к развитию острого инфекционного процесса, называемого инфекционным мононуклеозом (болезнью Филатова). Он сопровождается активной выработкой иммуноглобулинов, способных удерживать вирус Эпштейна – Барр на протяжении многих лет в B-лимфоцитах. Болезнь Филатова во многих случаях остается недиагностированной ввиду стертого течения или же ошибочно расценивается врачами как респираторная вирусная инфекция.
При низком иммунитете пациента, особенно при недостаточном количестве Т-лимфоцитов, формируется скрытая хроническая инфекция, не имеющая внешних признаков.
На фоне значительного дефицита Т-лимфоцитов у пациентов может развиться генерализованный патологический процесс, при котором вирус поражает сердце, селезенку, печень, центральную нервную систему. Поэтому данная инфекция представляет особую опасность для людей с ВИЧ-инфекцией (особенно на стадии СПИДа), так как у них отмечается резкое снижение количества Т-лимфоцитов.
При хроническом скрытом течении инфекции любое снижение функций иммунного ответа способствует активизации вируса Эпштейна – Барр и создает предпосылки для возникновения целого ряда ассоциированных с ним заболеваний:
- токсический гепатит;
- вирусная или бактериальная (обусловленная присоединением вторичной инфекции) пневмония;
- снижение количества тромбоцитов в крови, проявляющееся склонностью к кровоизлияниям;
- менингит;
- синдром хронической усталости;
- злокачественные новообразования (рак кишечника, желудка, пищевода, миндалин, носоглотки, а также лимфома Беркитта, болезнь Ходжкина);
- аутоиммунные заболевания (ревматоидный артрит, аутоиммунный гепатит, системная красная волчанка, сахарный диабет I типа, рассеянный склероз).
При проведении исследовании биопсионного материала, полученного от онкологических больных, примерно в 50% проб обнаруживают вирус Эпштейна – Барр. Сам по себе он не обладает способностью вызывать образование опухолевых клеток, но способен усиливать действие других канцерогенных факторов.
Развитие аутоиммунных заболеваний на фоне инфицирования вирусом Эпштейна – Барр имеет следующее объяснение: вирус совместно с другой патогенной микрофлорой извращает иммунный ответ, что становится причиной распознавания иммунной системой собственных тканей как чужеродных и активного их повреждения.
На фоне хронического течения инфекции у многих пациентов со временем развивается общая вариабельная иммунная недостаточность. Клинически она проявляется часто возникающими инфекционными заболеваниями, которые отличаются длительным и тяжелым течением. Недостаточно сформированный иммунный ответ приводит к тому, что у пациентов могут наблюдаться повторные случаи краснухи, ветряной оспы, кори и других инфекционных заболеваний, к которым в норме должен формироваться стойкий иммунитет. Бактериальные инфекции также протекают тяжелее обычного и способны осложняться развитием септических состояний.
Нарушение функций иммунной системы вирусом Эпштейна – Барр способно стать причиной развития и тяжелых, генерализованных аллергических реакций (синдром Стивенса-Джонса, синдром Лайела, эритема).
Симптомы при вирусе Эпштейна – Барр
Клинические симптомы при вирусе Эпштейна – Барр отличаются полиморфизмом, что объясняется множеством вызываемых им заболеваний.
Инфекционный мононуклеоз – это одна из наиболее часто встречающихся инфекций, развитие которой обусловлено вирусом Эпштейна – Барр, у детей. Инкубационный период при данном заболевании длится 4–15 суток. По его окончании у пациента резко повышается температура тела до 38-40 °С, что сопровождается ознобом. Одновременно с этим возникают и интоксикационные симптомы (резкое ухудшение общего самочувствия, головная и мышечная боль, ощущение разбитости, отсутствие аппетита). Через несколько часов присоединяются гриппоподобные симптомы: больные начинают жаловаться на боль в горле и заложенность носа. Примерно у 85% пациентов на 5–7 сутки заболевания происходит увеличение лимфатических узлов. Проявления лимфаденита сохраняются до конца периода разгара инфекционного мононуклеоза. У некоторых пациентов может наблюдаться гепатоспленомегалия (увеличение селезенки и печени).
Вирус Эпштейна – Барр у детей грудного возраста вызывает стертую клиническую картину инфекционного мононуклеоза. Чем старше ребенок, тем ярче проявляются симптомы заболевания.
При синдроме хронической усталости (СХУ) утомление, недомогание, ощущение общей слабости и снижение трудоспособности наблюдаются у пациента постоянно и не проходят даже после полноценного отдыха.
Наиболее часто СХУ поражает людей молодого и среднего возраста. Его основные признаки:
- постоянное чувство усталости;
- мышечная слабость;
- ломота в теле;
- головные боли;
- нарушения сна (трудности при засыпании, кошмарные сновидения, частые ночные просыпания);
- гриппоподобные признаки (заложенность носа, першение в горле, субфебрильная температура);
- нарушения со стороны психики (лабильное настроение, разочарование в жизни, безразличие к окружающему, психозы, депрессивные состояния);
- пониженная концентрация внимания;
- забывчивость.
Развитие СХУ объясняется воздействием вируса Эпштейна – Барра на головной мозг, что приводит к длительному перевозбуждению нейронов коры, а затем и к их истощению.
Генерализованное течение инфекции обычно наблюдается у людей с резко ослабленным иммунитетом, например, у пациентов, страдающих СПИДом или перенесших трансплантацию красного костного мозга, забранного у донора, являющегося носителем вируса Эпштейна – Барр.
Заболевание начинается с признаков инфекционного мононуклеоза, однако через короткое время к ним присоединяются симптомы, свидетельствующие о поражении практически всех жизненно важных органов:
- центральной нервной системы (отек головного мозга, менингит, энцефалит);
- сердечно-сосудистой системы (эндокардит, миокардит, остановка сердца);
- легких (дыхательная недостаточность, интерстициальная пневмония);
- печени (токсический гепатит с явлениями печеночной недостаточности);
- крови (ДВС-синдром, коагулопатии);
- почек (острая почечная недостаточность на фоне тяжелого нефрита);
- селезенки (значительное увеличение ее размеров, приводящее к высокому риску разрыва);
- лимфатической системы (острый пролиферативный синдром).
Генерализация инфекции, вызванной вирусом Эпштейна – Барра, нередко приводит к летальному исходу.
Заражение вирусом Эпштейна – Барр приводит к развитию скрытой инфекции, т. е. вирусоносительства, которое может длиться в течение всей жизни человека, никак не проявляя себя клинически.
Диагностика
Диагностика инфекционного процесса, вызванного вирусом Эпштейна – Барр, осуществляется лабораторно, с применением серологических методов исследования, которые основаны на выявлении специфических антител к вирусным белкам. В клинической практике чаще всего используют реакцию Хенле (реакция непрямой иммунофлюоресценции), при помощи которой определяют антитела (IgM, IgG, IgA) к капсидным, некапсидным ранним и ядерным антигенам. Диагностические титры специфических антител обнаруживают обычно на 15–30 день от начала болезни.
Титры IgМ и IgG к капсидным антигенам достигают своего максимума на 3-4 неделе заболевания. Затем происходит резкое снижение титра IgМ, и спустя 3 месяца определить их становится невозможным. Титры IgG также постепенно снижаются, однако в незначительном количестве циркулирую в крови пациента всю его жизнь.
Персистенция IgG в высоких титрах может наблюдаться при длительном течении инфекционного процесса, на фоне хронической почечной недостаточности, лимфомы Беркитта, назофарингеальной карциномы, лимфомы Ходжкина, ВИЧ-инфекции, иммунодефицитных состояний и ревматоидного артрита.
В первые 2-3 месяца заболевания в крови у 80-90% пациентов выявляют антитела к ранним антигенам. Примерно в 20% случаев они могут быть выявлены и у пациентов с хроническим вариантом течения инфекционного процесса. Высокие титры этих антител наблюдаются у беременных, а также у пациентов, страдающих онкологическими заболеваниями и носителей ВИЧ.
Антитела к ядерным антигенам начинают выявляться через два месяца от момента инфицирования вирусом Эпштейна – Барр. Они персистируют в низких титрах, а их отсутствие предполагает нарушение иммунного статуса пациента.
При остром течении инфекции Эпштейна – Барр отмечаются и характерные изменения со стороны картины крови:
- лейкоцитоз;
- лимфоцитоз;
- моноцитоз;
- гипергаммаглобулинемия;
- тромбоцитопения;
- повышение концентрации билирубина;
- появление криоглобулинов;
- наличие не менее 80% атипичных мононуклеаров (клеток-предшественниц цитотоксических Т-лимфоцитов, уничтожающих зараженные вирусом В-лимфоциты).
Заболевания, вызванные вирусом Эпштейна – Барра требуют дифференциальной диагностики с целым рядом других патологических состояний, прежде всего, со следующими болезнями:
Лечение вируса Эпштейна – Барр
В настоящее время среди специалистов нет единого мнения, касающегося схемы лечения вирусной инфекции Эпштейна – Барр.
При инфекционном мононуклеозе пациентов госпитализируют в инфекционный стационар. В остром периоде, помимо основной терапии, им назначают полупостельный режим, обильное питье и диетическое питание. Из рациона исключают сладкие, соленые, копченые и жирные продукты. Пищу следует принимать часто, небольшими порциями. В меню обязательно вводят кисломолочные продукты, свежие овощи и фрукты.
Существующая терапия инфекции Эпштейна – Барр не позволяет добиться полного выздоровления пациента, вирус сохраняется в B-лимфоцитах пациента пожизненно.
При синдроме хронической усталости общими рекомендациями являются:
- прием комплекса поливитаминов с минералами;
- полноценное рациональное питание;
- положительные эмоции;
- регулярные занятия спортом;
- длительные прогулки на свежем воздухе;
- нормализация сна;
- соблюдение режима чередования труда и отдыха.
При необходимости проводится медикаментозное лечение вируса Эпштейна – Барр. Оно направлено на устранение симптомов заболевания, повышение иммунитета, предотвращение или лечение возможных осложнений. Для этого используют лекарственные средства следующих групп:
- иммуноглобулины – препараты, которые содержат в себе уже готовые антитела, способные связывать вирус Эпштейна – Барр и выводить его из организма. Наиболее эффективны в остром периоде вирусной инфекции Эпштейна – Барр, а также при обострениях хронического инфекционного процесса. Вводятся внутривенно в условиях стационара;
- препараты, подавляющие активность ДНК-полимеразы – назначаются пациентам с генерализованной формой инфекции, а также при злокачественных новообразованиях, ассоциированных с вирусом Эпштейна – Барр. При остром инфекционном мононуклеозе не оказывают необходимого терапевтического действия;
- препараты, оказывающие иммуностимулирующее и/или неспецифическое противовирусное действие – при тяжелом течении инфекционного мононуклеоза и в период обострений хронического инфекционного процесса;
- антибиотики – показаны при присоединении вторичной бактериальной инфекции. Пациентам с инфекционным мононуклеозом не следует назначать препараты пенициллинового ряда;
- нестероидные противовоспалительные препараты – показаны для купирования лихорадки, головной и мышечной боли. Не рекомендуется назначение аспирина (ацетилсалициловой кислоты) ввиду высокого риска развития синдрома Рея;
- глюкокортикостероиды – показаны при генерализованном течении инфекции Эпштейна – Барр или тяжелом течении инфекционного мононуклеоза;
- гепатопротекторы – способствуют восстановлению клеток печени и улучшению их функций. Назначают при развитии у пациента токсического гепатита;
- антигистаминные препараты – обладают противоаллергическим действием, их назначение в период разгара инфекционного мононуклеоза способствует снижению риска развития осложнений;
- витамины – сокращают период реконвалесценции инфекционного мононуклеоза, улучшают общее состояние пациентов с синдромом хронической усталости.
При выраженном СХУ в схему медикаментозной терапии включают противовирусные и сосудистые средства, антидепрессанты, седативные препараты, поливитамины, ноотропы.
Возможные последствия и осложнения
Инфекции, вызванные вирусом Эпштейна – Барр, способны приводить к развитию целого ряда осложнений:
- крапивница, дерматит;
- многоформная эритема;
- моноартрит;
- паротит;
- орхит;
- менингит;
- увеит, неврит зрительного нерва;
- эписклерит;
- нефрит;
- гепатит и некроз печени;
- пневмония, плеврит;
- миокардит, перикардит;
- мальабсорбция;
- острый психоз;
- синдром Гийена – Барре (острая аутоиммунная полинейропатия);
- поперечный миелит;
- синдром Рея (один из вариантов острой печеночной энцефалопатии);
- гемолитический уремический синдром;
- апластическая анемия;
- разрыв селезенки.
Прогноз
Существующая терапия инфекции Эпштейна – Барр не позволяет добиться полного выздоровления пациента, вирус сохраняется в B-лимфоцитах пациента пожизненно. При ослаблении иммунитета вирус способен активизироваться, что приводит к обострению инфекционного процесса, а в некоторых случаях и развитию онкологических заболеваний.
Профилактика
Первичных мер профилактики, направленных на предотвращение заражения вирусом Эпштейна – Барр, не существует. Считается, что большинство взрослых людей является вирусоносителями, поэтому важны мероприятия, направленные на укрепление иммунитета, которые позволяют предотвратить возникновение обострений, т. е. вторичная профилактика. К таким мерам относятся:
- рациональное питание;
- отказ от вредных привычек (курение, злоупотребление спиртными напитками);
- регулярная, но при этом умеренная физическая активность;
- соблюдение режима дня (особенно важен полноценный ночной отдых);
- закаливающие процедуры;
- избегание стрессов, психической и физической перегрузки;
- своевременная диагностика и активное лечение любых соматических и инфекционных заболеваний.
Видео с YouTube по теме статьи:
Вирус Эпштейна-Барр (ВЭБ) или вирус герпеса человека 4 типа является наиболее встречающимся у людей вирусом. Согласно статистике, вирусоносителями является 90% человечества.
Попадая в организм, патогенный агент поражает иммунную систему, слизистые, дыхательные пути, нейроны ЦНС и почти все внутренние органы.
Пути передачи
Источником заражения вирусом Эпштейна-Барра может быть больной человек в острой фазе, начиная с последних дней латентного периода и на протяжении полугода с момента инфицирования ВЭБ, а также вирусоноситель, который переболел, но способен выделять возбудитель и представлять угрозу для окружающих.
Наибольшая вероятность заражения существует у детей младше 10 лет, женщин в положении, пациентов с различными формами иммунодефицита, в том числе ВИЧ-положительных граждан.
Вирусная инфекция Эпштейна-Барра передаётся различными путями:
- Контактно-бытовой. Чаще всего возбудитель передается со слюной при поцелуях. Через личные вещи, в том числе и игрушки, посуду заражение наблюдается реже, так как ВЭБ не устойчив во внешней среде.
- Аэрозольный. Вирус выделяется со слюной при разговоре, кашле и чихании и при вдыхании попадает на слизистые дыхательных путей здорового человека.
- Гемоконтактный. Заражение возможно при гемотрансфузии, пересадке органов.
- Вертикальный. Вирус может передаваться от женщины к плоду или ребенку, в период беременности, родоразрешения и грудного вскармливания.
- Алиментарный. Инфицирование возможно через еду и воду.
Клиническая картина у взрослых
При остром инфицировании вирус Эпштейн Барра у взрослых вызывает такие же симптомы, как наблюдаются при простудных заболеваниях, ОРЗ и ОРВИ. Это состояние получило название инфекционного мононуклеоза.
Находясь в организме, вирус Эпштейн Барра у взрослых в форме острого мононуклеоза провоцирует следующие симптомы:
общая слабость, повышенная температура тела, ринит, увеличенные лимфатические узлы;- красное, воспаленное горло;
- нарушенное дыхание, кашель;
- потливость;
- миалгия и артралгия;
- головная боль, вертиго, бессонница, проблемы с памятью и вниманием, подавленное настроение;
- увеличенная в размерах печень и селезенка, болевые ощущения слева под рёбрами, желтуха.
Вирус Эпштейн-Барра в хронической форме у взрослых провоцирует следующие симптомы:
- синдром повышенной утомляемости, появившийся непосредственно после перенесенного заболевания;
- малокровие;
- аутоиммунные патологии: ревматоидный артрит (артралгия), красная волчанка (краснота и сыпь на кожных покровах), болезнь Шенгера (воспаление слезных и слюнных желёз);
- частые инфекции, спровоцированные вирусами, грибами и бактериями;
- нарушение пищеварения, угри, высыпания;
- злокачественные новообразования.
Вирус Эпштейн-Барра в вялотекущей форме у взрослых кроме описанных симптомов часто провоцирует другие герпетические и бактериальные заболевания. Болезнь приобретает обширный характер, ее сложно диагностировать и лечить. Она обычно маскируется под прочие хронические инфекции с волнообразным течением — когда ремиссии сменяются обострением.
Если наблюдается вирусоносительство, то вирус Эпштейна- Барра у взрослых может протекать бессимптомно, и человек даже не будет знать, что заражен. Но болезнь никак не проявляет себя, лишь пока иммунная система функционирует нормально.
Активацию вируса могут спровоцировать:
- хроническая интоксикация (алкогольная зависимость, гербициды, выбросы в атмосферу вредных веществ);
- стресс;
- химиотерапия, облучение;
- трансплантация органов;
- хирургическое вмешательство;
- вакцинация.
После активации возбудитель мигрирует из лимфоцитов на слизистые оболочки и отсюда попадает к другим людям и становится причиной инфицирования.
Клиническая картина у детей
Когда иммунная система функционирует нормально, вирус Эпштейна-Барр у детей не вызывает каких-либо симптомов. Поэтому у дошкольников и детей младшего школьного возраста инфекция обычно протекает скрытно, без лихорадки, воспаления и других клинических проявлений болезни.
Вирус Эпштейн-Барра у детей-подростков, как правило, провоцирует типичные для инфекционного мононуклеоза симптомы (боль в горле, лихорадка, увеличеная селезенка и лимфатические узлы). Дело в том, что в подростковом возрасте из-за гормональной перестройки ослабляется иммунитет, поэтому ВЭБ активируется.
Инфекция вирусом Эпштейна-Барра у детей имеет некоторые особенности:
- Сокращается инкубационный период: симптомы заражения вирусом Эпштейна-Барр у детей появляются на 10—20 сутки (у взрослых латентный период длится 40—50 дней).
- Сроки выздоровления напрямую зависит от состояния иммунной системы, у ребенка она обычно функционирует лучше, чем у взрослого (сказываются вредные привычки, гиподинамия). Поэтому у детей клинические проявления болезни проходят быстрее.

Отличия ВЭБ от других вирусов
Герпесвирус человека тип 4 имеет несколько отличий от остальных вирусов герпеса:
- ВЭБ не убивает клетки человека, а наоборот провоцирует их деление и запускает патологический процесс разрастания тканей – полиферацию. Зачастую она приводит к образованию опухолей.
- Если остальные вирусы герпеса хранятся в ганглиях спинного мозга, то ВЭБ депонируется в В-лимфоцитах. Эти клетки в норме защищают организм от патогенных агентов и рака. И в отличие от ВИЧ, герпесвирус их не убивает, а меняет их генетический код, в результате они начинают делиться, что и становится причиной рака.
Из-за того, что ВЭБ мутирует, при вторичном заражении Эпштейн Барра вирусом симптомы могут повториться, поскольку инфекции не поддаются воздействию антител, которые были выработаны раньше при первой встрече.
Диагностика
Врач диагностирует вирус Эпштейна Барр у детей и взрослых на основании жалоб пациента, клинических признаков и лабораторных анализов.
Врачом может быть назначен ряд исследований:
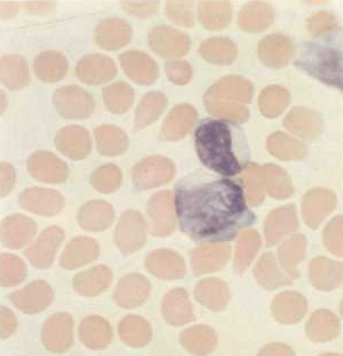
Атипичные мононуклеары при заражении инфекционным мононуклеозом, вызываемом вирусом Эпштейна-Барр
- Клинический анализ крови. В нем будет выявлено повышение лейкоцитов, СОЭ, появление атипичных мононуклеаров. Тромбоциты и гемоглобин могут быть как выше, так и ниже нормы.
- Биохимия крови. Проведенный анализ покажет высокий уровень билирубина, ферментов печени и ряда других энзимов, белки острой фазы, такие как фибриноген, С-реактивный белок.
- Иммунологическое исследование, которое позволит оценить состояние иммунитета больного.
- Оценить количество и класс иммуноглобулинов с помощью серологических реакций. При остром течении заболевания будут преобладать lg M, а позже спустя 2—4 месяца будут выявлены lgG, в этом случае на бланке с результатами анализов будет написано Эпштейна-Барр вирус igg положительный.
- ДНК-диагностика. Она проводится с помощью ПЦР и позволяет выявить возбудитель в различных биоматериалах, в том числе слюне, ликворе, мазках со слизистой органов дыхания, биоптатах внутренних органов.
Если есть показания, могут быть назначены дополнительные обследования:
- сонография абдоминальной полости;
- рентген грудной клетки и околоносовых синусов;
- коагулограмма;
- консультация врача-иммунолога, отоларинголога, онколога, гематолога.
Некоторые факты о медицинской диагностике вируса Вы также можете почерпнуть из приведенного ниже видео.
Осложнения вируса Эпштейна-Барр
Если произошло заражение вирусом Эпштейна-Барр, и симптомы заболевания были оставлены без внимания и не пролечены, то существует риск развития различных осложнений. Согласно статистике, самыми распространенными из них являются:
-
анемия, появляется из-за снижения всех форменных элементов крови, иногда она может сопровождаться желтухой и появлением гемоглобина в моче;
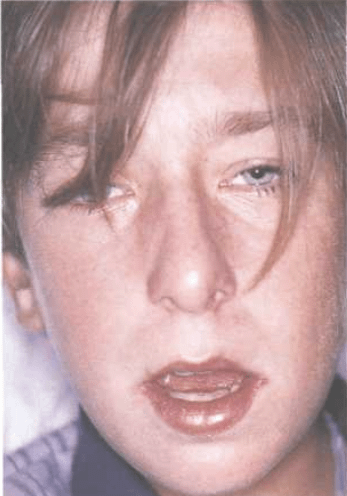
Характерные признаки инфекционного мононуклеоза
Инфекционный мононуклеоз (ИМ), также называемый железистой лихорадкой, является клиническим синдромом, который чаще всего вызывается вирусом Эпштейн-Барр (ВЭБ).
ИМ обычно проявляется у подростков и молодых взрослых как лихорадочное заболевание с болью в горле и увеличенными лимфатическими узлами. Обычно наблюдается атипичный лимфоцитоз и положительный тест на гетерофильные антитела. Заболевание у детей, как правило, протекает в умеренно выраженной форме, но более тяжело у взрослых. После разрешения острого заболевания обычно следует пожизненное носительство латентной инфекции, причем у более 90% взрослого населения, инфицированного во всем мире.
Инфекции, вызванные вирусом Эпштейн-Барр, могут протекать бессимптомно, вызывают незначительно выраженные, неспецифические симптомы или вызывают инфекционный мононуклеоз с симптомами и усталостью продолжительностью до 6 месяцев или более.
Вирус Эпштейн-Барр (EBV), также известный как вирус герпеса человека 4, является этиологическим агентом примерно в 80-90% случаев инфекционного мононуклеоза. В оставшихся случаях синдром мононуклеоза, не связанный с вирусом Эпштейн-Барр, также может быть вызван вирусом герпеса человека 6 (9%), ЦМВ (5-7%), ВПГ-1 (6%) и редко стрептококковыми пиогенами, Toxoplasma gondii, ВИЧ-1, аденовирусом , а также Corynebacterium diptheriae, Francisella tularensis, вирусами гепатита A и B, краснухи или энтеровирусами. Этот синдром может быть также вызван заболеваниями соединительной ткани, злокачественными новообразованиями и медикаментозными реакциями. Этиология большинства случаев инфекционного мононуклеоза, не связанных с вирусом Эпштейн-Барр, остается неизвестной.
Заражение людей происходит главным образом через слюну, отсюда и название заболевания — «болезнь поцелуев«. В одном исследовании у всех пациентов с ИМ, вызванным EBV, вирус выделялся из ротоглотки в течение 6 месяцев после начала заболевания.
В проспективном исследовании 22 из 24 здоровых людей с прошлым анамнезом инфекции EBV выделяли вирус со слюной в течение 15 месяцев. Нет доказательств сексуального пути передачи вируса ЭБ. Было показано, что у молодых женщин, риск EBV сероконверсии возрастает с увеличением числа сексуальных партнеров. В одном исследовании риск заражения EBV был ниже среди студентов университета, которые всегда использовали презерватив, чем среди тех, кто имел половые сношения без презервативов. Поскольку в половых выделениях уровень EBV значительно ниже по сравнению со слюной, половой акт, вероятно, не самый важный путь передачи. Однако и слюна, и генитальные выделения считаются неэффективными путями передачи.
Сообщалось о редких случаях передачи EBV через продукты крови, при трансплантации органов и о внутриматочной передаче. Риск приобретения EBV инфекции при переливании крови является крайне низким. Люди и, возможно, приматы, являются единственным известным резервуаром EBV. Определение четких факторов риска невозможно из-за высокой распространенности инфекции (свыше 90% инфицированных людей являются взрослыми).
Вирус Эпштейн-Барр (EBV) имеет литический и латентный жизненные циклы. Ранняя первичная инфекция (литическая), вероятно, встречается в орофарингеальных В-клетках, когда EBV напрямую контактирует с этими клетками через тонзиллярные крипты. Циркулирующие В-клетки затем переносят инфекцию в печень, селезенку и периферические лимфатические узлы, что вызывает гуморальный и клеточный иммунный ответ на вирус. Антитела, продуцируемые в ответ на инфекцию, направлены против структурных белков EBV, таких как вирусные капсидные антигены (VCA), ранние антигены (EAs) и ядерный антиген EBV (EBNA); эти антитела используются для серологического диагноза EBV-инфекции. Быстрый клеточный ответ Т-клетками имеет решающее значение для подавления первичной инфекции EBV и определяет клиническую экспрессию EBV-инфекции.
Симптоматическая первичная инфекция, вызванная вирусом ЭБ, обычно сопровождается скрытой стадией. Латентная инфекция связана с самореплицирующейся внехромосомной нуклеиновой кислотой, эписомами.
При латентной инфекции, вызванной EBV, вирус удлиняет продолжительность жизни инфицированных лимфоцитов; то есть он преобразует нормальные лимфоциты человека с ограниченным сроком жизни in vitro в непрерывные клеточные линии. У здорового серопозитивного по вирусу ЭБ взрослого приблизительно 0,005% циркулирующих В-клеток инфицированы EBV. Вполне вероятно, что при латентности наблюдаются низкие уровни продолжающейся репликации вируса и инфекции В-клеток в тонзиллярных и лимфоидных тканях, контролируемых остаточными популяциями EBV-специфических Т-клеток. Наблюдательное исследование у пациентов с бессимптомной первичной инфекцией свидетельствует о том, что симптомы могут возникать из-за гиперактивного иммунного ответа, а не самой вирусной инфекции.
-
Шейная или генерализованная лимфоаденопатия:
-
Узлы обычно болезненные. Наиболее заметными они становятся после второй недели болезни. Наблюдается в 94% случаев.
-
Часто напоминает фарингит, вызванный Streptococcus pyogenes. Проходит на второй неделе. Петехии могут обнаруживаться на мягком небе. Обнаруживаются у 84% больных.
-
Изменяется от 37,8 ° C до 41,1 ° C; обычно Длится 1-2 недели; редко до 5 недель. Обнаруживается в 76% случаев.
-
Спленомегалия (Увеличение начинается в первую неделю. Длится 3-4 недели) Гепатомегалия (Чаще встречается у детей младшего возраста. Повышение аминотрансфераз выявляется чаще, чем обнаруживается гепатомегалия) Сыпь:
-
Встречается в 10% случаев и у одной трети пациентов педиатрических отделений. Появляется в первые дни болезни; длится 1 неделю. Может быть эритематозной, макулярной, папулезной или морбилиформной. Макулопапулезная зудящая сыпь обычно наблюдается у взрослых с инфекционным мононуклеозом после начала лечения ампициллином, амоксициллином или бета-лактамными антибиотиками при фарингите. Отек слизистой оболочки и век чаще встречается у взрослых.
-
Взрослые с меньшей вероятностью имеют боль в горле и лимфаденопатию, но чаще имеют гепатомегалию и желтуху (из-за гепатита). Вовлечение печени при острой EBV-инфекции проявляется в виде умеренного гепатита с преимущественно холестатическими признаками, но не всегда проявляется как клинически выраженная желтуха.Общая частота желтухи у подростков и взрослых составляет около 9%.
Инфекционный мононуклеоз может развиться у людей с первичным инфицированием вирусом Эпштейна–Барр (ВЭБ), но такое возникает не во всех случаях и зависит от возраста заражения и других факторов организма хозяина.
В развитых странах подозреваемый инфекционный мононуклеоз у пациентов возрастом 10– 30 лет проявляется лихорадкой, утомляемостью, чувством общего недомогания, фарингитом и шейной или генерализованной лимфаденопатией.
![]()
Для заболевания типично постепенное развитие, но у некоторых пациентов может наблюдаться резкое начало. У детей младшего возраста могут наблюдаться симптомы, подобные таковым у взрослых, но чаще инфекция у детей является субклинической или имеет легкую степень с неспецифическими симптомами. Симптомы мононуклеозного синдрома, не связанного с ВЭБ, обычно менее выражены. Легкие продромальные симптомы, которые длятся в течение нескольких дней, включают чувство общего недомогания, утомляемость, иногда лихорадку, и переходят в острую фазу.
Клиническая картина инфекционного мононуклеоза у детей и взрослых с ослабленным иммунитетом может быть аналогичной картине заболевания у пациентов со здоровым иммунитетом. Симптомы инфекционного мононуклеоза могут разрешаться в течение нескольких дней или могут сохраняться на 3–4 недели (у некоторых пациентов до 8 недель). В отдельных случаях может возникать двухфазное заболевание с усугублением симптомов после первичного улучшения. Полное разрешение некоторых симптомов инфекционного мононуклеоза, как, например, утомляемость, может занять несколько месяцев.
В течение длительного времени необходимо проводить мониторинг людей с ИМ на предмет возможного развития осложнений, среди которых обструкция дыхательных путей, гемолитическая анемия и тромбоцитопения.
| Исследование | Результат |
| |
|
|
|
|
|
|
|
|
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
|
| |
| Гепатит А |
|
|
| Острая ВИЧ-инфекция |
|
|
| Аденовирусы |
|
|
| Вирус герпеса человека-6 |
|
|
| Инфекция ЦМВ |
|
|
| Вирус простого герпеса-1 |
|
|
ИМ, как правило самоограничивающееся состояние, которое не требует никакого специального лечения. Основой терапии является поддерживающее лечение. Поддерживающее лечение включает в себя хорошую гидратацию, жаропонижающие и болеутоляющие средства, такие как парацетамол и нестероидные противовоспалительные препараты. Аспирин не должен назначаться детям из-за возможности развития синдрома Рея.
Отдых является частой рекомендацией, но его польза неизвестна при лечении ИМ. При инфекционном мононуклеозе во избежание возможного разрыва селезенки желательно воздержаться от активного спорта (включая контактный спорт) в первые 3-4 недели заболевания.
Ацикловир временно снижает вирусную пролиферацию в ротоглотке, но не помогает при разрешении симптомов заболевания или уменьшении частоты осложнений. Поэтому ацикловир и аналогичные противовирусные препараты не назначаются.
Больные с тяжелым системным проявлением ИМ и осложнениями должны направляться в больницу. Системные кортикостероиды нужно использовать у пациентов с тяжелой обструкцией дыхательных путей, тяжелой тромбоцитопенией ( Постинфекционный синдром хронической усталости
Сообщаемая частота этого синдрома у пациентов с анамнезом ИМ варьирует в разных источниках, но в целом он не считается очень распространенной. Несколько небольших исследований показали рост вероятности того, что вирус Эпштейн-Барр (EBV) может сыграть определенную роль в патогенезе синдрома хронической усталости в подгруппах этих пациентов. До сих пор нет достоверных данных о том, чтобы рутинно считать вирус ЭБ этиологическим агентом этого широко распространенного синдрома. Скорее, новые данные свидетельствуют о том, что пост-инфекционный синдром хронической усталости представляет собой общий и стереотипный результат действия нескольких вирусных и невирусных инфекций.
В продольном когортном исследовании у половины молодых пациентов с синдромом хронической усталости после ИМ с длительной нетрудоспособностью отмечалось значительное улучшение, в том числе в виде занятости на полный или неполный рабочий день, тем самым подтверждая лучшие результаты, чем ожидалось.
Читайте также:


