Артроскопия при ревматоидном артрит
Хирургическое вмешательство является радикальным методом лечения запущенных артритов. Операцию выполняют только в тех случаях, когда консервативная терапия оказывается неэффективной. Чаще всего это происходит при острых гнойных артритах, а также хронических прогрессирующих гонартритах, которые сопровождаются выраженными дегенеративными изменениями в суставных хрящах, костях и периартикулярных тканях.
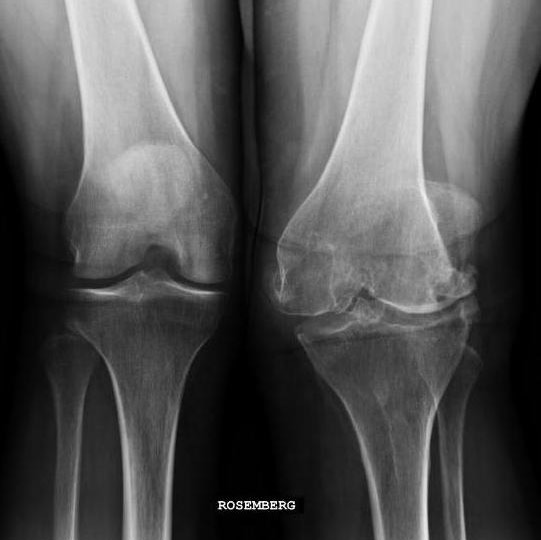
Гонартрит коленного сустава на рентгене.
Что такое артрит коленного сустава
Артриты коленного сустава (гонартриты) — это обширная группа воспалительных заболеваний. В отличие от гонартрозов, они чаще встречаются в молодом возрасте и имеют инфекционно-воспалительную или иммунно-воспалительную природу. В то время как деформирующий артроз развивается после 60 лет и характеризуется дегенеративно-деструктивными изменениями в коленном суставе. Воспаление при гонартрозе возникает вторично, на поздних стадиях болезни.
- Инфекционный (гнойный септический, вирусный, туберкулезный, бруцеллезный). Развиваются вследствие проникновения патогенных микроорганизмов в суставную полость.
- Реактивный (урогенитальный, постэнтероколитный, постстрептококковый). Возникают в результате образования в крови циркулирующих иммунных комплексов (ЦИК), их проникновения в суставную полость и оседания на синовиальной оболочке.
- Посттравматический. Встречается у спортсменов, которые занимаются экстремальными видами спорта. Воспалительный процесс у них является следствием механического повреждения структур коленного сустава.
- Ревматоидный. Развивается в основном у женщин старше 40-50 лет. При болезни поражаются мелкие суставы кистей рук, однако в воспалительный процесс может вовлекаться и крупные суставы (коленный, тазобедренный).
- Псориатический. Возникает у некоторых пациентов с псориазом и обычно имеет тяжелое течение.
Острые инфекционные и реактивные гонартриты хорошо поддаются консервативному лечению. Хирургическое вмешательство при этих заболеваниях требуется крайне редко и обычно ограничивается малоинвазивными процедурами (пункцией сустава или артроскопией).
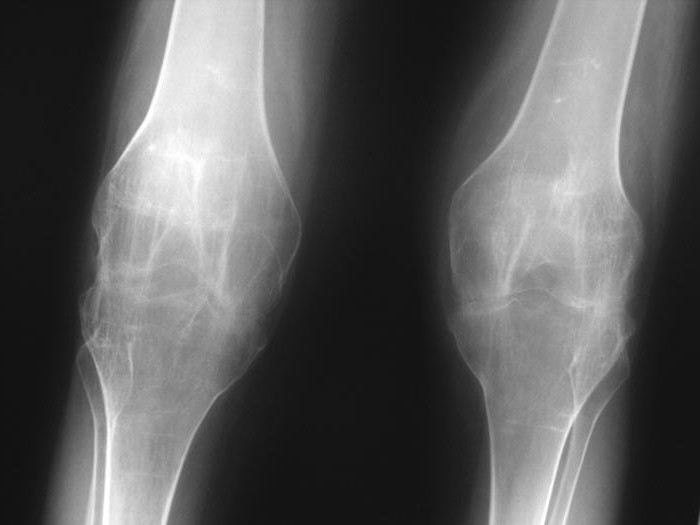
Двухсторонний анкилоз коленного сустава.
Ревматоидный и псориатический гонартриты чаще имеют тяжелое течение. Они приводят к массивным дегенеративным изменениям в суставах, повреждению костей и периартикулярных тканей, формированию анкилозов. Подобное случается и у людей с запущенными посттравматическими артритами. Из-за серьезного поражения суставов таким пациентам нередко требуется хирургическое вмешательство.

Стадии гонартрита
Всего выделяют три стадии заболевания:
- Начальная. Характеризуется воспалением внутренней поверхности синовиальной оболочки. Начальная стадия продолжается недолго, поскольку воспалительный процесс быстро распространяется на другие структуры.
- Ранний гонартрит. Воспаление поражает синовиальную оболочку и хрящевые ткани. Происходит утолщение капсулы сустава, она становится отечной. При инфекционной природе заболевания в суставной полости может скапливаться гнойный экссудат, при реактивной — транссудат.
- Запущенный гонартрит. На третьей стадии в синовиальной оболочке и хрящах появляются деструктивные изменения. Позже патологический процесс распространяется на костные и околосуставные ткани. У больного нарушается подвижность колена и, как следствие, всей нижней конечности.
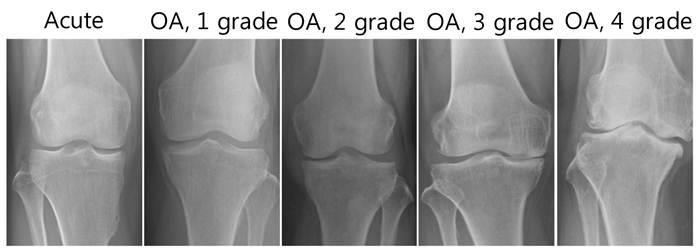
Стадии артрита коленного сустава на рентгене.
Развитие некоторых видов артритов можно остановить, если вовремя начать лечение. Зачастую болезнь удается полностью вылечить, не допустив перехода второй стадии в третью. Большинство инфекционных, реактивных и ранних посттравматических гонартритов хорошо поддаются лечению, при условии своевременности и адекватности проводимой терапии.
Что касается ревматоидного, псориатического и запущенного посттравматического артритов, они имеют хроническое прогрессирующее течение. Это значит, что даже эффективное и своевременное лечение не может остановить их развитие. Поэтому большому количеству больных рано или поздно приходится делать операцию. По статистике, в замене коленного сустава нуждается каждый восьмой пациент с ревматоидным артритом и каждый пятый больной с тяжелыми травмами колена.
Диагностика
Чтобы установить природу и стадию гонартрита, необходимо полноценное обследование. Лишь получив его результаты, врачи могут подобрать адекватную схему лечения и дать ориентировочный прогноз.
Методы диагностики:
- Анализы крови. Позволяют обнаружить признаки воспаления, такие как повышение СОЭ, лейкоцитоз. У пациентов с ревматоидным артритом могут выявлять высокие уровни С-реактивного белка.
- Иммунологические исследования. С их помощью оценивают состояние иммунной системы организма, выявляют специфические антитела и ЦИК. Иммунологические анализы необходимы для выявления причины воспаления, постановки или уточнения диагноза.
- КТ, МРТ, УЗИ. Это высокоинформативные визуализирующие методы позволяющие обнаружить практически любые изменения в синовиальных оболочках, хрящах, связках и т.д.
- Рентгенография. Метод информативен при наличии патологических изменений в костях. С его помощью, по косвенным признакам, также можно обнаружить скопление гноя при остром септическом гонартрите.
- Исследование синовиальной жидкости. Выполняется редко, поскольку для забора жидкости необходима пункция сустава. Процедуру могут делать при острых гнойных артритах, чтобы выявить и идентифицировать возбудителя инфекции.
- Артроскопия. Инвазивный метод диагностики, который чаще всего используют при свежем посттравматическом артрите. Артроскопия позволяет осмотреть суставную полость изнутри и, при необходимости, выполнить в ней несложные манипуляции (эвакуировать скопившуюся кровь, удалить фрагменты разорванного мениска, сшить поврежденную связку).
Можно ли обойтись без операции
Консервативному лечению поддаются только некоторые виды гонартритов: острые инфекционные, реактивные и свежие посттравматические, не сопровождающиеся массивным кровоизлиянием и повреждением структур сустава. При наличии гемартроза, разрыве менисков и связок больным требуется хирургическое вмешательств. В этом случае чаще всего выполняют артроскопию.
При гнойных артритах пациентам нередко требуется пункция коленного сустава. Во время процедуры врачи удаляют скопившийся экссудат, промывают суставную полость и вводят антибиотики.
Ревматоидный, псориатический и другие аутоиммунные артриты на начальных стадиях лечатся консервативно. Однако при позднем назначении медикаментозной терапии и высокой активности заболеваний у больных нарушаются функции колена и появляются хронические боли. В этом случае может возникнуть потребность в эндопротезировании, то есть замене коленного сустава искусственным эндопротезом.
Операция по замене сустава при артрите колена
Замена коленного сустава требуется на поздних стадиях артритов, когда дегенеративные изменения в суставах мешают вести привычный образ жизни. В таких случаях эндопротезирование является единственно эффективным методом хирургического лечения. Операцию делают, чтобы избавиться от болевого синдрома и восстановить нормальную подвижность конечностости.
Показания к тотальному эндопротезированию:
- все виды артритов, сопровождающиеся потерей двигательных функций колена;
- болезнь Бехтерева с поражением коленного сустава;
- тяжелые последствия травм (деформирующий остеоартроз, внутрисуставные переломы, неправильно сросшиеся переломы мыщелков бедренной и большеберцовой кости).
Операция необходима, если у больного есть хотя бы один из этих симптомов:
- хронический болевой синдром, который не поддается лечению;
- вальгусная деформация 20 градусов и более;
- варусная деформация 15 градусов и более;
- сгибательная контрактура 15 градусов и более;
- наличие сложной нестабильности в пораженном суставе.
В замене коленного сустава могут нуждаться не только люди с артритами и их последствиями. Одним из частых показаний к операции является деформирующий остеоартроз (ДОА). Заболевание развивается в пожилом возрасте и сопровождается дегенеративно-деструктивными изменениями в хрящевой и костной ткани. У многих больных выявляют сопутствующий остеопороз.
Перспективы восстановления после операции
Эндопротезирование — самый эффективный метод лечения патологических изменений коленного сустава. Он позволяет избавиться от хронических болей, полность восстановить подвижность колена и вернуть человеку возможность двигаться. При отсутствии осложнений и благоприятном течении восстановительного периода человек уже через несколько месяцев может вернуться к полноценной жизни.
Что касается пациентов с ревматоидным артритом, после хирургического вмешательства им придется и дальше принимать базисные противовоспалительные и генно-инженерные препараты. Медикаментозная терапия необходима для того, чтобы уменьшить активность заболевания, избежать дальнейшего разрушения крупных суставов и еще одной операции.
В некоторых случаях операция остается единственным эффективным методом лечения артрита и его последствий. Она помогает избавиться от постоянных болей и восстановить подвижность колена. Эндопротезирование является спасением для тех людей, которым не помогли остальные методы консервативного и хирургического лечения. При удачном выполнении операции их трудоспособность восстанавливается уже через 4-6 месяцев.
Ревматоидный артрит — хроническое воспаление суставов. Для этой болезни характерно стремительное развитие, что чревато разрушением здоровых тканей и деформацией костных сочленений. Наиболее эффективным будет терапия, начатая на ранних этапах развития воспалительного процесса. Чтобы заблаговременно начать лечение патологии мелких и крупных суставов, необходимо знать, когда и как осуществляется диагностика артрита этого типа.

Особенности ревматоидного артрита
Системное поражение суставов не имеет точно установленной причины возникновения. Однако медиками доказано, что наиболее частыми провоцирующими факторами являются аутоиммунные аномалии и генетическая предрасположенность.
Аутоиммунное поражение соединительной ткани обусловлено сбоем в работе иммунной системы. По неустановленным этиологическим причинам, иммунитет ошибочно принимает клетки собственного организма за патогенные и начинает атаковать органы и соединительные ткани защитными антителами и киллерными клетками. В результате возникает воспалительный процесс, который уничтожает здоровые ткани и провоцирует развитие анкилоза — сращение фиброзных, костных и хрящевых тканей.
При инфекционных возбудителях, болезнь может развиваться как реактивный симметричный артрит, реже в качестве разновидности ревматизма. Патогенная микрофлора при аутоиммунном признаке является провокатором защитной реакции организма и ложной атаки иммунитета.
Отличительной чертой ревматоидного артрита является симметричность в поражении парных групп костных сочленений. Это означает, что при поражении одной руки или ноги, боль и дискомфорт со временем должны проявиться в сочленениях другой конечности.
Чаще всего воспаление сначала поражает пальцы и кисть руки, коленные суставы, голеностопный отдел и стопы, а затем распространяется на более крупные.
Основные критерии диагностики
Критерии диагностики и лечения ревматического артрита, описанные в 1987 году Американской коллегией ревматологов, по сей день используются в медицине.
К симптоматическим проявлениям относят:
- Утреннюю скованность и онемение конечностей. Суставами трудно двигать, напряжение ощущаются в прилегающих мышцах. Данное явление длится от 30 минут до часа после пробуждения.
- Симметричность поражения — зеркальная воспалительная реакция парных групп костных сочленений.
- Ревматоидные узелки — безболезненные подкожные уплотнения на сгибательных группах суставов (пальцы, кисти, локти, колени).
Признаки беспокоят больного дольше месяца.
При физикальном обследовании врач обращает внимание на следующие признаки:
- Поражение 3 и больше сочленений — при осмотре припухлость и выпот обнаруживается более чем в трех пораженных суставах одного отдела.
- Первое проявление в костных сочленениях кисти. Сюда входят межфаланговые суставы пальцев, ладони и лучезапястные сочленения.
Основным критерием лабораторных и аппаратных исследований является:
- Положительный анализ на ревматоидный фактор — результаты показывают наличие ревматоидных маркеров в сыворотке крови.
- Рентгенограмма — на снимке видны дегенеративные изменения тканей хряща и костные эрозии.
Ревматоидный артрит диагностируют, если совпадают хотя бы 4 основных критерия. А также наличие у пациента других разновидностей суставных патологий не исключает возникновение ревматоидной аномалии.
Чтобы повысить эффективность критериев, разработанных более 20 лет назад, современные медики разработали дополнительные методы диагностики. Сюда входят:
- Исследование антител к циклическому цитруллинированному пептиду (АЦЦП) — способ иммунологической диагностики направленный на определение и расшифровку клеток антигенов участвующих в развитии заболевания, а также исследование их влияния на измененные белки синовиальной оболочки при воспалении.
- МРТ-исследование — магнитно-резонансная томография помогает определить изменения в структуре сустава до появления деструкции заметной на рентгене. С помощью этого вида диагностики можно распознать изменения в синовиальной оболочке и суставной капсуле, заметить раннее истончение хряща и увеличение выпота.
На совершенствование методов современной диагностики возлагают большие надежды при определении начальной стадии патологии. Это актуально, так как критерии 1987 года позволяют распознать только уже развившуюся патологию.
Нюансы диагностики на разных этапах патологии
Первая стадия или дебют ревматоидного периода — это период до 6 месяцев после появления первого симптома. На ранних стадиях развития ревматоидного артрита установку точного диагноза осложняет слабо выраженная симптоматика, которую легко спутать с проявлениями других заболеваний.
По этой причине пациент часто обращается первым делом к терапевту, который в отличие от квалифицированного ревматолога, легко может ошибиться с постановкой диагноза на начальной стадии артрита. А также на сегодняшний день не существует достоверных способов убедиться в возникновении ранней ревматической патологии лабораторным путем.
В 30% случаев деструктивные изменения костных сочленений при данном типе артрита развиваются быстро — в течение трех месяцев.
- повышенная локальная и общая температура тела, при ощупывании сустав горячий;
- припухлость более 3–4 суставов;
- признаки утренней скованности беспокоят около 30 минут после пробуждения;
- дискомфорт появился в межфаланговых и плюсневых сочленениях пальцев и суставах кистей;
- при сжатии области воспаления появляются болезненные ощущения.
На 2–3 стадии формируются первые признаки дегенеративных изменений пораженной хрящевой ткани. Среди них специфические подкожные уплотнения — ревматоидные узелки.
Боли беспокоят больного в состоянии покоя и могут появляться во второй половине ночи.
Лабораторные исследования
Для анализа крови при ревматоидном артрите необходим забор венозной крови. Далее, исследование делится на несколько этапов:
- Определяются признаки содержание в крови маркеров воспаления — скорость оседания эритроцитов (СОЭ), С-реактивный белок и фибриноген. Высокий уровень данных показателей указывает на активную фазу патогенного процесса. Повышенное содержание С-реактивного белка сопутствует деструктивным изменениям суставов. Фибриноген — это белок, влияющий на процесс свертывания крови, а его высокие показатели указывают на сильный воспалительный процесс. Высокая концентрация белков в плазме крови увеличивает риск сердечно-сосудистых осложнений при ревматическом артрите.
- Общий анализ крови и лейкоцитарная формула. Гематологические показатели указывают на развитие анемии при артрите ревматоидного типа. Для различных аутоиммунных заболеваний характерна анемия хронических заболеваний, при которой снижен уровень ретикулоцитов, вырабатываемых кроветворной системой. Поскольку эти клетки являются предшественниками эритроцитов, их показатели также становятся меньше. Нередко этот вид анемии сопровождается снижением уровня железа, вследствие развивается железодефицитная анемия. Поэтому возникает потребность в исследовании уровня железа в крови.
- Биохимический анализ крови направлен на определение показателей печеночных ферментов и общего белка крови. Исследования гепатотоксичности печеночных ферментов необходимо, чтобы оценить возможности применения базисных препаратов и их дозировки. Белковый баланс часто претерпевает увеличение при хронических аутоиммунных патологиях. Однако отклонения в показателях белка не является обязательным условием воспалительного процесса при ревматоидном артрите.
- Иммунологические показатели указывают на наличие в сыворотке крови ревматоидного фактора и уровень АЦЦП. Специфические иммуноглобулины, называющиеся ревматоидным фактором, проявляются у 75% больных ревматоидным артритом. У 40% исследования дают возможность определить их наличие на ранних этапах болезни. Изменения ревматических маркеров указывает на степень развития патологии и деструктивные прогрессирующие изменения костных и хрящевых тканей. Антител к циклическому цитруллинированному пептиду — еще один специфический маркер ревматической патологии. При ранней диагностике они более эффективны — примерно в 60% случаев. Их наличие также указывает на деструктивный прогноз заболевания.
Синовиальная жидкость обеспечивает здоровую функцию сустава и служит смазочным материалом, предотвращающий изнашивание хряща во время движений. При наличии патологии, именно в синовиальной оболочке прогрессирует воспалительный процесс. Забор синовиальной жидкости делается посредством стерильной пункции сустава. Проводится макроскопический анализ, включающий оценку следующих характеристик:
- Повышение объема синовиальной жидкости.
- Окрас — при ревматическом артрите цвет варьируется от насыщенно-желтого до зеленого оттенка.
- Мутность — в здоровом суставе она прозрачная.
- Вязкость — при аутоиммунных заболеваниях отличается высокий уровень этого показателя.
- Муциновый сгусток — при воспалении концентрация сгустка рыхлая и наблюдаются трудности с его образованием.
- Цитоз — высокое количество вырабатываемых клеток указывает на дистрофическую прогрессию воспаления.
- Клетки тканей содержащихся в синовиальной жидкости — наблюдается наличие рагоцитов, характерных для ревматоидного воспаления.
Аппаратная диагностика
Аппаратная диагностика ревматоидного артрита проводится с целью определить тяжесть повреждений, которые нанесло суставу воспаление:
- Рентгеновские снимки помогают определить уплотнение мягких и костных тканей, динамику развития дегенеративных изменений и истончения хрящей, эрозивные образования и анкилозную деформацию костей.
- Магнитно-резонансная томография определяет признаки развития воспалительного процесса в синовиальной оболочке — состояние суставной капсулы и количество жидкости в синовиальной оболочке.
- Артроскопия — хирургическая манипуляция с использованием артроскопа позволяет взглянуть на поврежденный сустав изнутри и определить степень повреждения хряща и синовиальной оболочки.
Методы терапии при ревматическом артрите
Получив результаты диагностики, специалист назначает индивидуальную схему лечения.
Для устранения болезненных проявлений и улучшения общего состояния больного назначают прием нестероидных противовоспалительных препаратов.
Чтобы подавить аномалию иммунной системы, применяется базисная терапия иммуносупрессорами.
Когда базисные препараты не справляются при острых воспалительных обострениях, при ревматоидном артрите назначаются антибиотики.
Самостоятельно изменять предписания врача при ревматоидном артрите нельзя, поскольку это может осложнить течение болезни появлением побочных эффектов.
Популярное лекарство для снятия боли и воспаления — Сустафаст. Это многокомпонентный препарат, который устраняет дегенеративно-дистрофические процессы в суставных тканях и к тому же не имеет побочных эффектов. Узнайте больше об этом средстве и изучите инструкцию по применению Сустафаста в статье по ссылке.
Комплексы физиотерапевтических процедур и лечебной физкультуры (ЛФК) играют важную роль в лечении ревматоидного артрита.
К наиболее эффективным и доступным в Москве процедурам относятся:
- электрофорез;
- магнитная терапия;
- УФ облучение;
- криотерапия;
- водная гимнастика;
- бальнеотерапия;
- парафиновые обертывания;
- массаж.
Для того чтобы назначить курс и методику ЛФК, проводится диагностика функционально-двигательных способностей. В этот тест входит ряд простых упражнений и функциональных задач. Специалист наблюдает за тем, как больной справляется с их выполнением и ставит соответствующие оценки. Результаты теста определяют, какой тип гимнастики подходит пациенту — групповой, домашний или индивидуальный.
Не маловажную роль при терапии играет продуманное питание больного. Следует знать, что нельзя есть при ревматоидном артрите суставов, чтобы лечение протекало быстрее. Изучите список запретных продуктов в одной из наших статей.
Современные методы диагностики помогают эффективно лечить аутоиммунные нарушения суставов, а также помогают составить актуальные схемы лечения и прогноз на развитие болезни. А также результаты обследований помогают не только проводить терапию в периоды обострения, но и предпринимать профилактические меры при достижении стойкой ремиссии.
Артроскопия коленного сустава — это информативное и минимально травматичное оперативное вмешательство, которое проводится врачами для диагностики либо лечения повреждений внутренних частей сустава. Такое исследование подразумевает использование артроскопа — это прибор с оптоволоконной камерой, являющийся разновидностью эндоскопа, его вводят внутрь структур сустава сквозь небольшой разрез. Такое приспособление позволяет увидеть внутреннюю структуру сустава, подробно рассмотреть ее и провести хирургическое лечение под визуальным контролем. Благодаря минимальной травматичности артроскопии она имеет массу преимуществ перед классической открытой хирургией, в частности, на порядок ускоряет процесс восстановления после оперативного вмешательства и увеличивает вероятность успеха проведения такого лечения.
Когда проводится артроскопия коленного сустава?
Большинство современных врачей рассматривают артроскопию, как перспективное направление в травматологии и ортопедии. Такая процедура помогает уменьшить число диагностических ошибок и снизить количество открытых вмешательств на крупных суставах. В соответствии с данными статистики, артроскопия коленного сустава помогает в 94-96% установить верный диагноз, в 7 раз ускорить постановку диагноза, в 3 раза сократить сроки госпитализации и достичь хороших отдаленных данных терапии.
Артроскопия коленного сустава показана при:
- повреждении менисков и наличии кисты;
- повреждении крестообразных связок (одних из главных стабилизаторов коленного сустава);
- повреждениях и болезнях синовиальной оболочки;
- травмах и заболеваниях жирового тела (жировых тел Гоффа);
- травмах и заболеваниях суставного хряща;
- деформирующем артрозе;
- ревматоидном артрите;
- привычном вывихе или подвывихе надколенника;
- наличии свободных тел в суставе;
- внутрисуставных переломах.
Как проводится и что показывает?
Артроскопия коленного сустава проводится под обезболиванием, как правило, медики отдают предпочтение эпидуральной анестезии, в ряде случаев также может выполняться общий наркоз либо проводниковая анестезия. Врач осуществляет всего несколько небольших разрезов — для введения артроскопа, а также специальных хирургических инструментов (они имеют очень небольшой размер).
Проведение артроскопии позволяет в режиме реального времени наблюдать суставную область на видеомониторе. Для лучшей видимости врачи могут вводить в сустав специальную жидкость. При необходимости могут осуществляться дополнительные небольшие разрезы — чтобы более точно рассмотреть все элементы сустава.
После визуализации всех структур сустава, а также выявления внутрисуставных повреждений и заболеваний, врачи могут поводить лечебные манипуляции на менисках, связках, хрящах либо синовиальной оболочки. В частности, при артроскопии врач может выровнять, удалить либо сшить поврежденные части мениска, устранить хрящевые повреждения либо повреждения крестообразных связок и пр. После окончания вмешательства сустав промывается специальной стерильной жидкостью, в его полости может быть установлена дренажная трубка.
Заключительным этапом артроскопии становится накладывание небольших швов на места проколов, сверху область вмешательства прикрывается стерильной повязкой.
Артроскопия коленного сустава — это не новый вид диагностики. Тем не менее, ученые всего мира постоянно стараются сделать такое вмешательство более информативным и безопасным. В частности, в 2019 г. вышла статья китайских ученых (Department of Biomedical Engineering, School of Medicine, Tsinghua University, Beijing, China) о возможности применения современных виртуальных систем наблюдения при артроскопии. Применение специального стерео-шлема позволяет сделать вмешательство более точным и увеличить площадь осматриваемых участков сустава. Надежность системы подтверждается рядом клинических исследований, что делает ее очень перспективной для применения в медицине.
Как и любое медицинское вмешательство артроскопия коленного сустава имеет ряд противопоказаний к проведению:
- тяжелое общее состояние пациента;
- аллергия на анестетики;
- спайки в суставной области (они мешают продвижению артроскопа);
- контрактура сустава (при склерозе связок и спазме мышц врач не может поместить артроскоп в суставную полость);
- активный воспалительный процесс в суставе.
Существует также ряд временных относительных противопоказаний к артроскопии, среди которых инфекционные заболевания, лихорадка, наличие кожных заболеваний в месте проведения вмешательства и пр.

Ревматоидный артрит является хроническим (длительным) заболеванием, которое вызывает воспаление и деформацию суставов. Симптомы могут приходить и уходить или меняться, но обычно включают боль в суставах, утреннюю сковать в них и ограничение движения. Это состояние можно контролировать с помощью комбинации методов лечения.
Ревматоидный артрит является второй наиболее распространенной формой артрита и в России поражает 1-2% населения. В три раза чаще встречается у женщин, чем у мужчин. Ревматоидный артрит встречается во всех этнических группах, климатах и высотах.
Основная информация
Ревматоидный артрит является следствием изменений в иммунной системе организма, которые (по непонятным причинам) поражают мягкие ткани суставов, вызывая воспаление, отек и боль. Если процесс продолжается, повреждение хряща и других мягких тканей может привести к деформации суставов.
В здоровом суставе хрящ равномерно покрывает кость, действует как подушка и позволяет костям в суставе плавно скользить друг над другом. Сустав содержится в суставной капсуле, которая выстлана синовиальной оболочкой (synovium). Синовиальная оболочка производит синовиальную жидкость - прозрачную жидкость, которая смазывает и питает сустав. Окружающие мышцы, сухожилия и связки поддерживают сустав, позволяя ему двигаться плавно и без боли.
Ревматоидный артрит вызывает воспаление и утолщение обычно тонкого синовия, что приводит к накоплению синовиальной жидкости и вызывает боль и отек. Кроме того, хрящ и кости внутри сустава могут быть повреждены и разрушены, что приведет к потере функции и деформации сустава.
Ревматоидный артрит может повлиять на любой сустав в организме, но обычно поражает мелкие суставы в руках и ногах. При прогрессировании заболевания могут поражаться другие, более крупные суставы. Суставы обычно поражаются симметрично (как левая, так и правая сторона тела).
Состояние может развиваться в любом возрасте, хотя, скорее всего, оно будет развиваться в возрасте от 25 до 50 лет.
Признаки и симптомы
Усталость может быть одним из симптомов ревматоидного артрита для людей, с которым сложно справиться. Другие симптомы могут включать в себя:
- Боль в суставах (основной симптом при ревматоидном артрите)
- Отек сустава (часто сопровождается покраснением и повышение температуры в его области)
- Скованность в суставах (обычно хуже по утрам и после периодов отдыха)
- Боль в мышцах
- Легкая лихорадка
- Потеря аппетита
- Изменения кожи и ногтей
- Также может возникнуть анемия, часто усугубляющая чувство усталости и общее ощущение нездоровья.
Поскольку ревматоидный артрит является системным заболеванием (то есть он может оказывать влияние на весь организм), симптомы могут быть похожи на наличие гриппа. Ревматоидный артрит может вызвать проблемы с другими частями тела. Они включают:
- Воспаление кровеносных сосудов (васкулит)
- Воспаление слизистой оболочки легких или сердца
- Сухость глаз и рта.
Приблизительно у четверти людей с ревматоидным артритом развиваются маленькие твердые подвижные комочки под кожей, называемые ревматоидными узелками. Они обычно появляются под кожей вокруг суставов и на верхней части рук и ног. Редко ревматоидные узелки могут возникать на тканевых мембранах, которые покрывают легкие и на слизистой оболочке головного и спинного мозга. Ревматоидные узелки обычно не вызывают каких-либо проблем и обычно не требуют лечения.
Приблизительно у каждого шестого человека с ревматоидным артритом развивается значительная деформация сустава в результате повреждения хряща, костей и поддерживающих структур, таких как связки и сухожилия.
Причины ревматоидного артрита
Причина ревматоидного артрита неизвестна. Понятно, однако, что многие факторы участвуют в развитии состояния. Возможные факторы развития ревматоидного артрита включают в себя:
Состояние, по-видимому, встречается в семьях, что предполагает, что генетические факторы могут влиять на его развитие.
Возможно, что ревматоидный артрит вызван ненормальным ответом иммунной системы организма (аутоиммунным ответом) на некоторые инфекции.
Изменения или недостатки определенных гормонов могут быть связаны с развитием ревматоидного артрита.
Курение является фактором риска развития ревматоидного артрита
Диагностикаревматоидного артрита
Нет единого теста, который диагностирует ревматоидный артрит. На начальных стадиях может быть трудно отличить ревматоидный артрит от других форм воспаления соединительной ткани, таких как подагра, системная красная волчанка, фибромиалгия и другие. Для диагностики ревматоидного артрита врач обычно проводится следующее:
- Полная история болезни, включая любую семейную историю ревматоидного артрита
- Обсуждение текущих симптомов
- Физическая оценка, например: суставов, кожи, состояние внутренних органов
- Рентген и / или МРТ
- Анализы крови
Для диагностики ревматоидного артрита обычно используются два типа анализа крови:
Эти тесты оценивают уровни белков и антител в крови, включая белок, называемый ревматоидным фактором (RF), антиядерные антитела (ANA) и иногда другие антитела. Ревматоидный фактор присутствует у 80% людей с ревматоидным артритом.
Могут проводиться анализы крови для оценки скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ). Обычно оба маркера повышены у людей с ревматоидным артритом, и они могут быть хорошим индикатором степени заболевания.
Лечение ревматоидного артрита
Лечение ревматоидного артрита направлено на лечение симптомов. Цели лечения:
- Уменьшить боль
- Уменьшить воспаление
- Минимизировать и / или предотвратить повреждение суставов
- Максимизировать совместное движение.
Для достижения этих целей обычно рекомендуется сочетание методов лечения. К ним относятся:
К распространенным типам лекарств, используемых для лечения симптомов ревматоидного артрита, относятся:
Противоревматические препараты, модифицирующие заболевание (DMARD).
Это препараты, которые используются для лечения ревматоидного артрита. Они замедляют прогрессирование заболевания, помогая предотвратить постоянное повреждение суставов. К ним относятся метотрексат, лефлуномид и гидроксихлорохин. Считается, что метотрексат является основным препаратом в лечении ревматоидного артрита. Эти препараты назначаются только врачом при наличии определенных анализов.
Нестероидные противовоспалительные препараты (НПВП).
Эти препараты действуют путем лечения воспаления в суставах. Принимать рекомендуются по назначению врача
Кортикостероиды
Эти препараты, например: преднизолон, метипред действуют для уменьшения воспаления и являются более мощными, за счет другого механизма действия, чем НПВП, но обладают большим количеством побочных эффектов. При длительном приеме могут вызывать зависимость.
Биологические препараты
Эти лекарства, которые являются новым типом модифицирующих препаратов, нацелены на различные аспекты иммунной системы, чтобы помочь замедлить прогрессирование заболевания. они включают адалимумаб, этанерцепт и голимумаб. Они работают более эффективно, если их принимать вместе с небиологическим модифицирующими препаратами, таким как метотрексат.
Ряд физиотерапевтических процедур используется для уменьшения боли, улучшения движений, укрепления мышц и сохранения независимости. Рекомендуется проходить физиолечение не в период обострения
Необходимо соблюдать баланс между физическими упражнениями и отдыхом. При активизации болезни, увеличение отдыха может быть уместным. Отдых поможет уменьшить усталость, боль и воспаление. Упражнения важны для увеличения мышечной силы, уменьшения деформаций суставов и жесткости, а также для поддержания подвижности. Кинезиотерапевт может порекомендовать соответствующий режим упражнений.
Совместные методы защиты могут быть эффективными при уменьшении боли в суставах и усталости. Профессиональный терапевт или физиотерапевт может дать совет по этим вопросам. Может быть предложено использование шин или щадящих устройств.
Когда боль является выраженной и деформации суставов не позволяют выполнять обычные функции (ходьба, самообслуживание), может быть показана операция по восстановлению поврежденных суставов. Обычно это включает в себя протезирование суставов, восстановление сухожилий или удаление воспаленной синовиальной оболочки (синовэктомия).
Все остальные виды терапии (иглоукалывание, медитация, техники расслабления и гомеопатия, пищевые добавки) помогают справиться с симптомами, но не должны заменять основную терапию.
Резюме
Ревматоидный артрит невозможно предупредить, но в большинстве случаев можно поддерживать активную жизнь. Вовремя начатая терапия позволит предупредить развитие тяжелых симптомов. Для получения дополнительной информации и поддержки, пожалуйста, свяжитесь с нами по телефону +7 (4852) 58-88-28.
Читайте также:


