Чем лечить инфекцию в венах

Ноющая, тянущая боль в икроножных мышцах по ходу вен может возникать после долгого пребывания на ногах или ближе к вечеру. Обычно проходит под утро. Причина болей — нарушение работы сосудистых клапанов, из-за чего кровь начинает течь в обратном направлении, при этом давление в венах возрастает.
По базовым стандартам системной терапии варикоз необходимо лечить комплексно: повышая венозный тонус, а также снижая вязкость крови. Благодаря уникальному составу* АНГИОНОРМ ® совмещает в себе венотонизирующие и антиагрегантные свойства.
Препарат с комплексным действием.

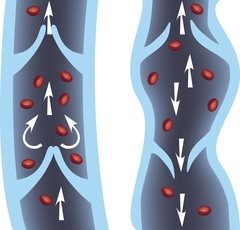
Пусковым механизмом в развитии варикозной болезни считается нарушение нормальной работы венозных клапанов с возникновением обратного тока (рефлюкса) крови. В результате этого кровь становится густой и застаивается в венах, давление в них возрастает, тонус сосудов снижается — стенки начинают расширяться и утончаться.

Флавоноиды не синтезируются организмом человека и не накапливаются в нем. Поэтому при варикозе необходимо активно компенсировать их недостаток либо с пищей, либо с помощью специальных лекарственных средств, содержащих флавоноиды.
Варикозное расширение вен лучше всего поддается лечению на начальных стадиях, когда еще только начинают беспокоить такие симптомы, как боль и тяжесть, ощущение жжения и покалывания, отечность и судороги в ногах. Поэтому внимательное отношение к своему самочувствию и своевременное обращение к врачу — залог красоты и здоровья ваших ног!

АНГИОНОРМ ® — уникальный комплекс флавоноидов, эсцина (в составе семян конского каштана) и витамина С (в составе плодов шиповника)*.
Подробнее.

Лечение вен: с чего начать?
- трофические язвы;
- острый венозный тромбоз и тромбофлебит.
Несмотря на то что предрасположенность к варикозной болезни закладывается генетически (если в семье оба родителя страдают от этой болезни, вероятность ее появления у потомков достигает 90% [2] ), развивается заболевание под воздействием внешних факторов, которые способствуют повышению давления внутри вены. Среди них:
Высокую нагрузку прежде всего не выдерживают венозные клапаны, которые в норме должны обеспечивать ток крови только в одном направлении — снизу-вверх. Клапан начинает пропускать кровь в обратном направлении (сверху-вниз), и на ограниченном им участке давление внутри вены существенно возрастает: сосуд расширяется, появляется варикозный узел. Клапаны на этом участке окончательно перестают выполнять свою функцию, венозное давление становится еще выше — порочный круг замыкается, и изменения начинают распространяться на соседние участки.
Рано или поздно развивается хроническая венозная недостаточность — состояние, вызванное постоянным застоем крови в измененных венах.
В стенках сосудов возникает хроническое воспаление. Венозная стенка становится более проницаемой, и содержимое вены, в том числе клетки крови, выходит в окружающее пространство, вызывая отеки. Эритроциты, разрушаясь, оставляют под кожей гемоглобин, вызывая гиперпигментацию. А макрофаги — клетки, которые созданы для того, чтобы удалять из организма чужеродные белки и поврежденные ткани, — начинают в прямом смысле пожирать все вокруг, формируя трофическую язву (или, в современной терминологии, варикозную язву), поскольку окружающие вену ткани также повреждены воспалением.
Однако специалисты-флебологи считают, что не столь страшна сама варикозная болезнь, сколь появляющийся на ее фоне венозный тромбоз. Хроническое воспаление в сочетании с нарушенной скоростью кровотока усиливает свертываемость крови. Может развиться тромбофлебит — воспаление стенки вены с формированием в ней тромба. От 30 до 60% внезапных смертей, вызванных тромбозом глубоких вен, случились на фоне нелеченого тромбофлебита, осложнившего варикозную болезнь вен [5] . Вена становится болезненной и плотной, превращаясь в набухший покрасневший тяж. Сама пораженная конечность отекает и синеет. Такое состояние смертельно опасно и требует немедленного лечения.
Если же в процесс вовлекаются не только подкожные, но и глубокие вены, после перенесенного тромбоза может возникнуть посттромбофлебитический синдром. Закупоривший вену тромб постепенно реканализируется — частично рассасывается, открывая кровоток, но поскольку просвет восстанавливается не полностью, признаки нарушенного кровообращения — боль, отеки, цианоз конечностей, появление трофических язв — сохраняются.
Словом, запущенная варикозная болезнь — это не только некрасивые ноги, но и серьезные проблемы. Но самое неприятное заключается в том, что после того как вена расширяется, не остается ни одного эффективного способа вернуть ее прежнее состояние. Можно только удалить сосуд целиком или так или иначе его закупорить — введя склерозирующее вещество или с помощью луча лазера.
Именно поэтому начинать лечение вен нижних конечностей нужно при самых первых симптомах — предвестниках варикозной болезни, а это:
- тяжесть в ногах, которая появляется к концу дня;
- боли в конце дня, которые проходят после прогулки или если подержать ноги в приподнятом положении;
- отеки к вечеру;
- парестезия — ощущение мурашек, дискомфорта, нарушение чувствительности;
- жжение в мышцах;
- синдром беспокойных ног — дискомфорт в ногах мешает заснуть, заставляя ерзать в поисках удобного положения;
- ночные судороги.
Именно на этой стадии, когда никаких серьезных внешних проявлений вроде бы нет, нужно немедленно обращаться к специалисту — флебологу.
Прежде всего врач расспросит о жалобах и тщательно осмотрит пациента. Иногда на этом обследование заканчивается — если диагноз не вызывает сомнений, а хирургическое лечение не планируется. Либо могут быть назначены инструментальные исследования.
Дуплексное сканирование (ультразвуковое ангиосканирование) позволяет визуализировать сосуд и исследовать состояние кровотока и функцию клапанов, определить рефлюкс (обратный ток крови). Это основной метод диагностики варикозной болезни вен нижних конечностей, и обычно его бывает достаточно для постановки точного диагноза. В современной медицинской практике УЗДС вен проводит сам флеболог, который в дальнейшем будет координировать лечение, а не специалисты УЗИ.
Если есть подозрения на непроходимость поверхностных или глубоких вен и планируется оперативное лечение, используют рентгеноконтрастную флебографию, при которой в кровоток предварительно вводится специальное вещество, непроницаемое для рентгеновских лучей (контраст).
В этом же случае используется компьютерная томография с контрастом или магниторезонансная томография.
Склонность к повышенному тромбообразованию определяют с помощью специального комплекса исследований крови:
- общий анализ крови с подсчетом числа клеток;
- коагулограмма;
- гомоцистеин плазмы;
- полиморфизм гена V фактора (Лейденская мутация);
- полиморфизм 20210 в гене протромбина;
- резистентность к активированному протеину С (АПС-резистентность);
- активность протеина С;
- уровень свободного антигена к протеину S
- активность протеина S;
- активность антитромбина III;
- антикардиолипиновые антитела IgG и IgM;
- антитела к β2;
- антитела к гликопротеину-1 IgG и IgM;
- волчаночный антикоагулянт;
- активность факторов VIII, IX, XI.
Рекомендовать весь комплекс целиком или выборочно, а также интерпретировать результаты может только врач. По итогам обследования им же назначается лечение.
Методы лечения будут зависеть от того, насколько далеко зашел процесс.
- Венотоники (флебопротекторы). Это лекарственные вещества для приема внутрь (в виде таблеток) или назначаемые местно (в виде мазей и гелей). Они особенно эффективны на начальных стадиях процесса (когда еще не появились видимые изменения венозной стенки), поскольку помогают предотвратить развитие заболевания. Доказанной эффективностью в лечении варикоза и хронической венозной недостаточности обладают средства на основе очищенных биофлавоноидов (растительных экстрактов) и экстракта конского каштана [6] . Медикаментозная терапия препаратами на основе этих действующих веществ — важнейшая составляющая в лечении варикоза. Препараты для приема внутрь предназначены для лечения причины развития варикоза — для восстановления работы клапанов и повышения тонуса сосудистой стенки. Препараты местного применения нужны для скорейшего облегчения симптомов заболевания: как правило, они обладают успокаивающим и освежающим действием. Притом, согласно базовым стандартам терапии варикоза [7] , назначение венотоников должно обязательно сопровождаться назначением средств с антиагрегантным действием: для улучшения кровообращения, снижения вязкости крови и профилактики образования тромбов. Поэтому оптимальным будет выбор единого венотоника, обладающего всем комплексом необходимых для лечения варикоза действий: венотонизирующим, ангиопротекторным и антиагрегантным.
- Компрессионная терапия. Это специальный медицинский трикотаж, обладающий разными степенями компрессии, который продается по рецепту. Его подбирает врач, исходя из того, как сильно изменена венозная стенка и есть ли обратный ток крови. Если начать носить такие колготки, чулки или гольфы своевременно и делать это постоянно (в сочетании с медикаментозной терапией), можно предупредить развитие варикозной болезни.
- Полностью излечить варикозную болезнь на поздних стадиях можно только одним способом — ликвидировав измененную вену. Это может быть хирургическое вмешательство — флебэктомия, или малоинвазивные операции — склеротерапия, эндовазальная лазерная коагуляция вен (ЭВЛО, ЭВЛК). К сожалению, ни один из этих способов не гарантирует, что варикозная болезнь не появится на других подкожных венах ног (так называемый ложный рецидив, поскольку в том же месте ввиду отсутствия вен варикозная болезнь вновь появиться не может).
Что касается таких неприятных последствий варикоза, как венозные трофические язвы, то их лечат и местно, используя для перевязки специальные покрытия, и системно, назначая антибиотики, антигистаминные и противовоспалительные препараты. Также способом с признанной эффективностью считается хирургическое вмешательство, в том числе малоинвазивное, поскольку оно позволяет перекрыть кровоток в измененной вене, т.е. устранить первопричину ее появления.
И, конечно же, нужно устранить факторы, провоцирующие развитие варикоза: если работа сидячая — добавить в распорядок дня хотя бы часовую прогулку, отказаться от умопомрачительных каблуков или абсолютно плоской подошвы, а также по возможности снизить вес.
Благодаря особому составу активного компонента препарата «Ангионорм, в частности — содержанию в экстракте конского каштана эсцина, средство обладает мощным венотонизирующим действием, а также помогает улучшать кровообращение, способствуя:
- повышению тонуса венозной стенки;
- снижению вязкости крови и риска тромбообразования;
- улучшению микроциркуляции крови в ногах и выведению жидкости.
В состав препарата также входят вспомогательные вещества — лактоза и сахароза.
Список противопоказаний у препарата небольшой: индивидуальная непереносимость отдельных действующих и вспомогательных компонентов, тяжелые хронические заболевания внутренних органов, возраст до 18 лет, беременность и период лактации.
На курс лечения достаточно 1 упаковки в 100 таблеток, что делает стоимость курсового приема лекарственного средства предельно доступной. Препарат обычно принимают по 1 таблетке 3 раза в день.
В основе болезней вен лежат 2 фактора: врожденная недостаточность или неполное смыкание внутренних клапанов и внешние вредности – стоячая и сидячая работа, чрезмерная физическая нагрузка, недостаточный отдых. Кровь в венах течет против силы тяжести, поэтому болезни вен встречаются часто.
Варикоз
Варикозные поражения – наиболее частые болезни периферических вен. Расширение вен нижних конечностей в той или иной мере знакомо каждой рожавшей женщине, а также мужчинам, занимающимся тяжелой физической работой, проводящим на ногах много времени. В группе риска – продавцы и парикмахеры, хирурги и официанты.
Боль, отечность, чувство тяжести в ногах, быстрая утомляемость при ходьбе – постоянные проявления варикоза.
Флебит
Это осложнение варикоза, или воспаление вен. Флебит – самое распространенное усугубление варикозного расширения. Острым флебитом обычно поражаются подкожные вены, которые легко различить и прощупать. Воспаление нарастает быстро, в течение суток или нескольких часов.
Симптомы – тупая ноющая боль по ходу сосуда, уплотнение, которое хорошо прощупывается, местное повышение температуры, покраснение кожи. Боль иногда бывает настолько сильной, что воспаленного участка невозможно коснуться. Прилегающие к вене ткани могут быть горячими на ощупь, покрасневшими.
При большой протяженности воспаления могут быть признаки общей интоксикации – озноб, лихорадка, потеря аппетита, слабость. Воспаление вен, или флебиты нуждаются в немедленном лечении для предотвращения опасных для жизни осложнений.
Важно! Если вовремя не остановить воспаление, оно может распространиться на глубокие вены или спровоцировать образование тромбов, что может привести к некрозу или омертвению тканей.
Тромбофлебит
Следующая стадия развития варикозной болезни вен. При длительном застое крови в венах форменные элементы вступают во взаимодействие и образуются тромбы – плотные нерастворимые образования, похожие на комочки. Чаще всего тромбы связаны со стенкой вены, образуясь непосредственно на ней. Образование тромбов еще больше ухудшает кровоснабжение.
Симптомы закупорки вен во многом похожи на те, что бывают при флебите, но они более выражены. При тромбофлебите сразу появляется озноб, повышается температура тела, присоединяется легкая синюшность или цианоз. Проявления тромбофлебита зависят от величины тромбов. Они, как правило, небольшие, оставляют для прохождения крови достаточно места.
Тромбофлебит нельзя оставлять без лечения. Лучший способ – хирургический, когда участок воспаленной вены с тромбами удаляют. Если общее состояние здоровья не позволяет этого сделать, проводят литическую или рассасывающую терапию.
Трофические язвы
Еще одно осложнение болезни периферических вен, возникает при длительной недостаточности венозного оттока. Излюбленное место – нижняя треть голени, чаще внутренняя сторона. В месте будущей язвы возникает мышечная атрофия, синюшность и снижение температуры кожи. Способствуют язвенному процессу микротравмы – ушибы, царапины, укусы насекомых.
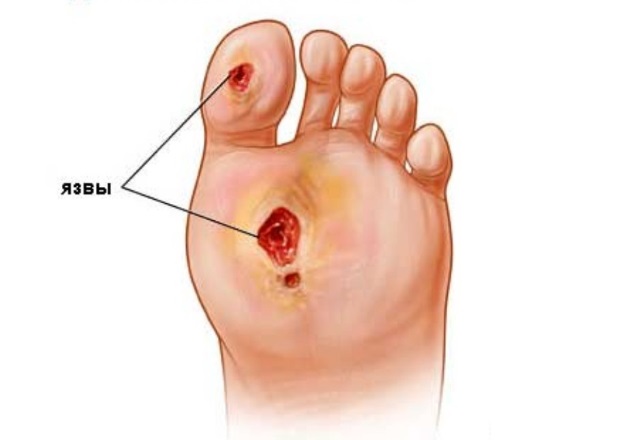
Возникшая язва постепенно увеличивается в размере, зудит и мокнет. Лечение включает местные противовоспалительные и ранозаживляющие мероприятия, совмещенные с восстановлением нормального кровотока.
Профилактика – своевременное лечение венозного застоя, избегание травм, пересмотр привычной двигательной нагрузки. В запущенных случаях рекомендуется смена деятельности, изменение условий работы.
Хроническая венозная недостаточность
Возникает при тромбозе глубоких вен. Болезни вен, симптомы которых схожи, часто развиваются на фоне венозной гипертензии. Отток крови из поверхностных вен в глубокие происходит при сокращении мышц голени, когда кровь проталкивается из синусов (естественных емкостей) вглубь. Если в поверхностных венах образовались тромбы, они вместе с кровью движутся естественным путем и закупоривают глубоко расположенные сосуды.
Симптомы нарастают медленно и постепенно, беспокоят боли, судорожные подергивания мышц голеней, чувство переполнения, утомляемость, ощущение мурашек. Проявления усиливаются при ходьбе и стоянии, стихают в покое, особенно при поднятых ногах. На коже развивается дерматит, мышцы гипотрофичны, часто возникают язвы.
Профилактика – антикоагулянты после любого тромбоза и компрессионное белье в течение 2-х лет.
Тромбоэмболия
Самое тяжелое, смертельно опасное осложнение болезней вен. Отрыв тромба провоцирует резкое движение, кашель, натуживание, быстрый переход в положение сидя или стоя.
Тромбы из поверхностных вен голени или глубоких легко попадают в общий кровоток, где могут закупорить сосуды:
- головного мозга;
- сердца;
- кишечника;
- легких;
- нижних конечностей.
В участке, откуда кровь отводит пораженная вена, кровоток внезапно останавливается. Это приводит к ишемии или недостаточному питанию тканей. Клинические признаки зависят от диаметра сосуда и его расположения. Не всегда возможно оказать помощь, поскольку тромбоэмболия развивается стремительно, иногда в течение нескольких минут.
Тромбоэмболия легочной артерии или ТЭЛА в подавляющем большинстве случаев ведет к мгновенной гибели пациента.
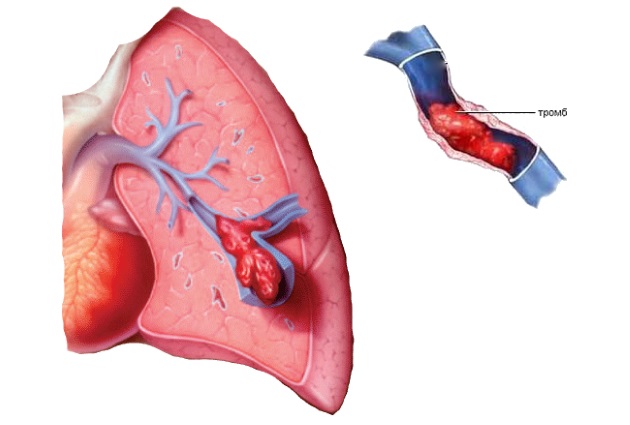
Закупорки вен головного мозга характерны для пожилого возраста, возникают во время сна. Симптоматика развивается медленно, начинаясь с дезориентации и заканчиваясь мостомозжечковым инсультом.
Эмболию артерий брыжейки до операции практически невозможно отличить от перитонита или воспаления брюшины. Закупорки коронарных вен приводят к инфаркту миокарда.
Наиболее благоприятно протекают эмболии вен нижних конечностей, там возможно восстановление кровотока в ходе оперативного пособия.
Варикоцеле
Это расширение и разрыв вен семенного канатика у мужчин, которое резко нарушает отток крови от яичка. Симптомы:
- одностороннее увеличение мошонки;
- боль в яичке;
- распирающая и тянущая боль в яичке, жжение;
- дискомфорт при ходьбе.
По данным ВОЗ, варикоцеле развивается у 17% мужчин на планете. Чаще всего бывает левосторонним, и только в 2% случаев поражаются оба яичка. Варикоцеле ведет к угасанию детородной и половой функции, яичко сморщивается, нарушается сперматогенез.
Тяжесть расширения вен семенного канатика имеет 3 стадии. В начальных стадиях мужчины редко обращаются за помощью, что ухудшает ситуацию. Вопрос об оперативном лечении остается открытым, есть много противников этого способа у взрослых мужчин, уже имеющих детей. У подростков операция по восстановлению кровотока выполняется эндоскопическим методом, максимально щадящим.
Лимфаденит
Это воспаление лимфатического узла. Поражаются чаще подчелюстные, шейные, подмышечные и паховые узлы. Инфекция попадает в них с током крови из любого места воспаления в организме. Лимфаденит может быть катаральным и гнойным, острым и хроническим, одиночным и множественным. По характеристике возбудителя различают неспецифический и специфический. Специфический – вызванный определенными бактериями: туберкулезом, сифилисом, грибками.
Международный классификатор болезней, травм и причини смерти относит заболевания лимфатических узлов в одну рубрику с болезнями вен по анатомическому признаку.
Острый лимфаденит начинается внезапно и длится не более двух недель, хронический – течет вяло и тянется более месяца. В некоторых случаях требуется хирургическое вскрытие или удаление расплавленного узла. Выздоровления при специфических процессах следует ожидать не ранее чем через 8 месяцев.
Лимфангит
При воспалении крупных лимфатических узлов процесс переходит и на лимфатические сосуды. Это состояние называется лимфангитом или лимфангоитом. Обычно это происходит на верхних и нижних конечностях.
Кожа над воспаленными лимфатическими сосудами краснеет и отекает, становится болезненной при прикосновении, присоединяются слабость, лихорадка и озноб.
Инфекция попадает из межтканевого пространства вначале в мелкие сосуды, этот процесс называется сетчатым лимфангитом. Затем процесс переходит на лимфатические стволы и узлы. Механизм воспаления таков, что внутренняя стенка сосудов (эндотелий) набухает, фибрин или высокомолекулярный белок, основа любого тромба, собирается в сгустки. Уплотняясь, фибрин образует прочные тромбы, которые в дельнейшем расплавляются. При протяженном процессе вовлекаются мышцы и суставы.
Лимфедема
Это лимфатический отек, который возникает при закупорке или расплавлении сосудов разного калибра. Отек имеет необычный вид: он плотный, при надавливании пальцем не остается ямка, а сама конечность приобретает бурый цвет.
Излечиться полностью от этого не удается, можно только улучшить состояние, предотвратить образование трещин на коже. Лимфедему связывают с генетическими болезнями, лучевым лечением, тяжелыми стадиями хронической венозной недостаточности.
Посттромбофлебитическая болезнь
Это скорее синдром, чем болезнь. Состояние развивается вслед за тромбозом глубоких вен, симптоматика зависит от уровня, величины и поведения тромба.
В зависимости от величины тромба дальнейшее развитие ситуации может идти двумя путями: сгусток постепенно рассасывается и венозный отток восстанавливается или просвет вены закрывается совсем, а в окружающих тканях формируется фиброз или склеротическое сморщивание.
Геморрой
Воспаление и тромбирование венозных узлов, окружающих прямую кишку. Узлы могут выпадать, кровоточить, зудеть и болеть. Геморрой сильно затрудняет опорожнение кишечника, усугубляясь физической нагрузкой, употреблением алкоголя и специй.
Регулярные небольшие кровотечения из геморроидальных вен ведут к формированию анемии. В тяжелых случаях развивается нагноение и омертвение тканей, окружающих анальное кольцо.
Тромбоз вен
Закупорка тромбом глубоких или поверхностных вен, чаще ног. Обратное развитие тромба и восстановление кровотока может занять от нескольких месяцев до нескольких лет.
Особую опасность представляет тромбоз вен внутренних органов, в частности воротной вены. Болезни воротной вены развиваются незаметно. От воротной вены зависит кровоснабжение печени, селезенки, тонкого кишечника.
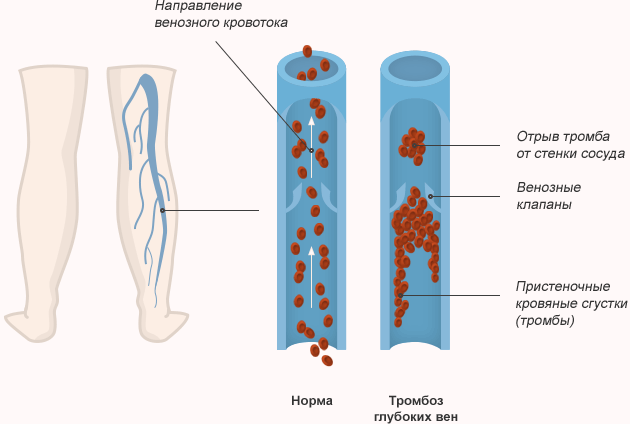
При тромбозе воротной вены развивается портальная гипертензия, или синдром повышенного давления. Болезни воротной вены приводят к увеличению селезенки, расширению вен пищевода, водянке брюшной полости и поражению мозга.
Отеки ног
Обязательный спутник болезней, связанных с пораженными венами. Отличить их от сердечных и почечных отеков можно по поражению одной конечности. Чем ярче выражено воспаление или закупорка, тем сильнее отек.
Флебопатия
Флеботромбоз
Это состояние традиционно включает образование тромба в бедренной и подвздошной вене или. Тромбы здесь большие, при отрыве грозят эмболией крупных сосудов.
Сосудистые звездочки
Правильное название – телеангиоэктазии, или расширение кожных капилляров. Проблема эта, скорее, косметическая, чем врачебная. Сосудистые звездочки образуются на лице и ногах. По форме могут быть линейными, точечными, паукообразными или древовидными. Их наличие с болезнями вен напрямую не связано, они могут образовываться и у здоровых людей.
Все болезни вен требуют своевременной диагностики, лучший метод – ангиография. Обилие венотоников или препаратов, улучшающих состояние венозной стенки, дает возможность людям сохранять трудоспособность. Обязательно исследуется свертывающая система крови для предупреждения образования тромбов.
Правильная профилактика – подвижный образ жизни, при котором мышцы ног сокращаются и помогают проталкиванию венозной крови. Отличная профилактика – компрессионное белье, которое не дает венам расширяться.
Варикозная болезнь – очень распространенное явление. По статистике, в России разные формы варикоза встречаются у 30 млн человек. Женщины сталкиваются с заболеванием чаще, чем мужчины 1 .

На правах рекламы
При варикозном расширении вен стенки сосудов теряют свою эластичность и истончаются. Сами вены становятся извилистыми, под кожей появляются узловатые выпячивания. Из-за деформации сосудов нарушается венозный отток крови 2 .
При варикозном расширении вен симптомы различаются в зависимости от стадии заболевания 3 .
варикоз может никак не проявляться, поэтому диагностировать болезнь довольно трудно. Однако без лечения со временем возникают чувство тяжести и распирания в ногах, отеки, икроножные судороги. К признакам варикоза у женщин добавляется сосудистая сеточка, но без сопутствующих симптомов это может быть просто косметический дефект.
отеки и усталость уже не проходят после ночного отдыха. Кожа на ногах может стать менее чувствительной, появляется сухость и шелушение, иногда – красноватые или темные пятна, зуд.
изменения вен и кожи видны невооруженным глазом. Венозные сосуды становятся вздутыми. Появляется постоянная боль в ногах, кожа местами приобретает синюшный оттенок. Пациентов всё чаще беспокоят судороги в икрах. Начинаются системные проблемы из-за нарушения кровотока, например, головные боли.
проявления варикоза прогрессируют. В местах воспаления на коже появляются трофические язвы. Возрастает опасность образования тромбов и тромбофлебита – воспаления вен.
Также при варикозе может повышаться местная температура. На поздних стадиях даже небольшие ушибы и ранки на голени приводят к мелким кровоизлияниям 4 .
Бывает первичное и вторичное варикозное расширение вен 5 :
• первичный варикоз вызван врожденными, чаще наследственными, факторами: недостаточностью венозной стенки или клапанов, направляющих кровоток из нижних конечностей к сердцу;
• на развитие вторичной формы варикоза влияют образ жизни и род занятий человека.
Больше всего рискуют представители профессий со статической нагрузкой, когда приходится долго неподвижно сидеть или стоять, либо поднимать тяжести. Это, например, хирурги, учителя, официанты. Болезнь чаще развивается у людей с ожирением 6 .
Некоторые причины появления варикоза относятся только к женщинам 7 :
• дисгормональные состояния, в том числе вызванные приемом гормональной контрацепции, заместительной терапией;
• беременность также повышает риск заболевания, но у большинства женщин после родов вены возвращаются в здоровое состояние.
Многие изменения в венах необратимы, поэтому при первых признаках варикоза нужно обратиться к врачу-флебологу. Чтобы поставить диагноз, специалист проведет осмотр, аппаратную диагностику и назначит анализы.
Если болезнь выраженная, основное лечение будет хирургическим. Возможны малоинвазивные методы, такие как склеротерапия или лазерная коагуляция 8 .
На ранних стадиях варикоза достаточно консервативного лечения, которое может включать:
• венотоники, улучшающие кровоток и укрепляющие стенки сосудов. Например, Венолайф дуо ® – комплексный препарат, который способствует укреплению капилляров и повышению венозного тонуса 9 ;
• антикоагулянты, которые разжижают кровь и не дают образовываться тромбам. Гель Венолайф ® препятствует тромбообразованию, помогает справиться с отеками и болями в ногах, ускоряет заживление трофических язв 10 ;
Для профилактики варикоза рекомендуется нормализовать вес, правильно питаться и заниматься физкультурой. Если работа сидячая или стоячая, можно носить компрессионные гольфы или чулки.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ ПРОКОНСУЛЬТИРУЙТЕСЬ СО СПЕЦИАЛИСТОМ.
Товары по теме: Венолайф гель , Венолайф Дуо .
Комментарии
Надо искать причину возникновения варикоза,А для профилактики рекомендуется нормализовать вес, правильно питаться и заниматься физкультурой и конечнопринимать препараты такого типа.
Лимфостаз нижних конечностей: чем грозят отеки ног?
Ноги отекают у достаточного большого числа людей. Когда вечером наблюдается отечность стопы или нижней части голени с напряженными венами, а утром отек исчезает, то в этом мало хорошего: это отдаленные предвестники варикоза вен или тромбофлебита… Но если отек с каждым днем становится все заметнее и по утрам никуда не девается, то здесь вероятен не менее тревожный диагноз - лимфостаз нижних конечностей.
Лимфостазом медики называют патологию лимфатической системы, которая выражается в полном прекращении циркуляции лимфы (лимфотока). То есть лимфа перестает выполнять свои функции и осуществлять постоянный дренаж тканей организма. И отек является клиническим проявлением этого патологического процесса. При этом больше всего страдают ноги, и у женщин в пять раз чаще, чем у мужчин.
Лимфостаз нижних конечностей (лимфедема, лимфатический отек) – хроническое заболевание с отеком только одной или сразу обеих ног. Болезнь сама собой не проходит, а прогрессирует в необратимую форму, при которой образование фиброзных тканей приводит к утолщению ног – слоновости (элефантизму).
аза нижних конечностей может крыться в хроническом поражении лимфатических сосудов стрептококком и другими микроорганизмами на фоне ослабленного иммунитета. Помимо этого, причиной лимфостаза могут быть врожденные дефекты лимфатической системы.
При врожденной аномалии лимфостаз называется первичным, и болезнь начинает давать о себе знать еще в детстве, обостряясь с возрастом. Приобретенный лимфостаз нижних конечностей определяется как вторичный и появляется, как правило, только на одной ноге - вследствие травм, воспаления, опухолей лимфоузлов или лимфатических сосудов, перенесенной лучевой терапии или хирургического лечения сосудов конечности. Лимфостаз нижних конечностей при беременности чаще всего наблюдается в том случае, когда нарушения циркуляции лимфы у будущей мамы носят врожденный характер, и это первичная лимфедема.
Следует отметить, что нарушение оттока лимфатической жидкости при лимфостазе сопровождается не только отеками. Застой лимфы тормозит вывод шлаков из клеток ткани, а это – в свою очередь – повышает уровень кислотности кожных покровов, вызывая неприятные ощущения зуда. Как результат, кожа становится более толстой и плотной, ее защитная функция снижается, и микробы с верхнего слоя кожи могут беспрепятственно проникать в подкожные ткани, вызывая различные воспаления.
Симптомы лимфостаза нижних конечностей
Течение лимфостаза нижних конечностей имеет три стадии: обратимый отек (лимфедема), необратимый отек (фибредема) и слоновость.
Типичная локализация отечности при первой стадии заболевания – область голеностопного сустава, основания пальцев и мышечный слой между плюсневыми костями на тыле стопы. Отек легко прощупывается, практически безболезненный, кожа над отекшим местом бледная и часто образует складку. В холодное время года после нескольких часов отдыха отеки могут почти исчезать или значительно уменьшаться.
Основной симптом лимфостаза нижних конечностей на второй стадии (необратимый отек) заключается в распространении вверх по ноге постоянного отека, который не проходит даже после длительного отдыха. Причем меняется и характер отека: он становится более плотным (долго остается след от нажатия), а кожу собрать в складку просто невозможно. Пациенты с хроническим лимфостазом нижних конечностей жалуются на боль и чувство тяжести в пораженной ноге. Нога начинает деформироваться, и больному становится трудно сгибать ее при ходьбе. А при длительном пребывании на ногах могут быть судороги.
Эта стадия протекает в течение долгого времени, и по мере развития болезни кожные покровы пораженной конечности темнеют (иногда с синюшным оттенком), кожа натягивается и вызывает боль, а роговой слой эпидермиса утолщается и грубеет (гиперкератоз).
Симптомы слоновости - третьей стадии лимфостаза нижних конечностей - разрастание соединительной ткани в коже, подкожной клетчатке и между мышцами ноги и увеличение объема ноги настолько, что она напоминает конечность слона. При этом даже кости становятся более толстыми, а на коже могут появляться изъязвления и воспаления.
Диагностика лимфостаза нижних конечностей
Диагностика лимфостаза нижних конечностей начинается, как обычно, с анамнеза и осмотра больной ноги. Также назначается сдача биохимического анализа крови и анализа мочи. Чтобы исключить возможную хроническую венозную недостаточность или тромбоз кровеносных сосудов конечностей, делается дуплексное сканирование вен. Для определения точного размера и структуры поражения врач назначает УЗИ мягких тканей и сосудов ног. А также УЗИ органов брюшной полости и малого таза – для выявления провоцирующих или сопутствующих патологий.
С целью более развернутого обследования состояния лимфатической системы пациента, а также для подтверждения окончательного диагноза может быть использована лимфография или лимфосцинтиграфия, которые дают четкую картину лимфатических сосудов конечностей и степени их проходимости.
Лечение лимфостаза нижних конечностей
Где лечат лимфостаз нижних конечностей? В специализированных клиниках или отделениях клиник широко профиля, где есть врачи-лимфологи или врачи-флебологи. В лечении этой болезни самодеятельность чревата инвалидностью. Ведь появление стойкой отечности ног может быть симптомом многих других зоболеваний, поэтому первоочередная задача – поставить правильный диагноз. И сделать это по силам только специалистам.
Лечение лимфостаза нижних конечностей – дело непростое, и врачи ведут борьбу с этим заболеванием одновременно в двух направлениях – физическом и медикаментозном. Таким образом, комплексное лечение лимфостаза нижних конечностей включает, в первую очередь, попытку механическим путем избавить лимфатическую систему от излишних объемов лимфы.
Для этого пациентам рекомендуется как можно чаще держать больную ногу в приподнятом положении, а на ночь подкладывать под нее валик или подушку.
Также назначается массаж при лимфостазе нижних конечностей. Это не просто массаж, а специальный лимфодренажный массаж (ручной лимфатический дренаж), который активизирует сокращение лимфатических сосудов и тем самым помогает продвижению лимфы. За счет этого отеки ног существенно уменьшаются, а объем больной ноги при первых двух стадиях лимфостаза нижних конечностей (лимфедеме и фибредеме) может сократиться на 10-15 см.
Кроме этого, применяют аппаратный массаж – пневмокомпрессию. При этом обязательным условием достижения положительных результатов физиотерапевтических методов лечения лимфостаза нижних конечностей является использование специального бинтования - бандажирования. Для этого лечащий врач подбирает эластичный бинт соответствующей плотности или медицинский компрессионный трикотаж в виде специальных чулок и гольфов.
Медикаментозное лечение лимфостаза нижних конечностей
Главная задача лечения лимфостаза нижних конечностей – максимально возможное восстановление оттока лимфы из тканей больной ноги. Для этого применяются так называемые препараты-флеботоники, фармакологическое действие которых направлено на улучшение лимфатического дренажа и микроциркуляции в тканях.
Самый распространенный из них (в том числе и в европейской медицинской практике) – биофлавоноид детралекс (диосмин, флебодиа, вазокет). Препарат детралекс применяется для лечения симптомов венозно-лимфатической недостаточности: по таблетке дважды в сутки (во время приема пищи). Курс лечения – от двух до шести месяцев. Лекарство практически не имеет побочных действий, кроме диареи и диспепсии при индивидуальной непереносимости. Применение при беременности и кормлении грудью допустимо.
Такие препараты при лимфостазе нижних конечностей, как троксерутин, троксевазин, паровен, венорутон эффективны в лечении отеков на первой и второй стадиях заболевания.
Они повышают тонус вен и улучшают их лимфодренажную функцию. Гель троксерутин наносят утром и вечером на кожу отекшего участка ноги, слегка массируя до полного всасывания (препарат наносят только на неповрежденную кожу). А троксевазин принимают по 1 капсуле 3 раза в день.
Гомеопатический препарат лимфомиазот стимулирует обмен веществ, улучшает лимфатический дренаж и усиливает выведение токсинов из тканей. Форма выпуска - таблетки для приема внутрь или под язык, а также капли. Доза для взрослых - 10 капель 2-3 раза вдень за 30 минут до еды. Лимфомиозот Н в ампулах по 1,1 мл предназначен для инъекций: взрослым назначается по одной ампуле до трех раз в неделю, в случае острого заболевания - ежедневно. Данное лекарство противопоказано при заболеваниях щитовидной железы.
Гликозид сапонин из плодов конского каштана лежит в основе венотонизирующего и антиэкссудативного препарата эсцин (другие торговые названия – аэсцин, веноплант, эскузан, венастат, венитан, Тайсс Венен гель). Препараты имеют разную форму выпуска. Так, венастат в форме таблеток принимается - по 40 мг 3 раза в сутки после еды, запивая большим количеством воды. Гель венастат наносят на кожу пораженных участков конечностей несколько раз в сутки. Противопоказания: гиперчувствительность, почечная недостаточность, ранние сроки беременности, период лактации, нарушения функции почек.
В числе побочных действий препарата: ощущение жара, тошнота, кожная сыпь, крапивница, отек подкожной ткани.
В медикаментозном лечении лимфостаза нижних конечностей используют препараты для системной энзимотерапии (вобэнзим, флогэнзим), которые оказывают противовоспалительное, противоотечное и фибринолитическое воздействие и повышают иммунитет. Доза вобэнзима – по 5 таблеток трижды в день за 40 минут до еды (запивая стаканом воды). Флогэнзим принимается 3 раза в день по 2 таблетки - за полчаса до принятия пищи, также запивая большим количеством воды.
Диуретики (мочегонные средства) в лечении лимфостаза нижних конечностей специалисты используют с осторожностью, поскольку жидкость, скапливающаяся в тканях (транссудат) при лимфатических отеках, отличается способностью быстро набирать потерянный объем. Так что мочегонные препараты (например, фурасемид) при лимфедеме назначаются не всегда.
При сопутствующих лимфостазу нижних конечностей воспалении подкожной клетчатки (роже) или лимфатических сосудов (лимфангите) прибегают к инъекциям антибактериальных препаратов группы пенициллина, окситетрациклина и сульфаниламидов.
Если комплексное лечение лимфостаза нижних конечностей не дало нужного эффекта и на больной ноге появились лимфатические мешки и фиброз, то за дело берутся хирурги. В ходе операции создаются обходные пути для оттока лимфы (лимфовенозные анастомозы), и это дает возможность существенно улучшить состояние пациентов с хроническим лимфостазом нижних конечностей.
Лечение лимфостаза нижних конечностей народными средствами
Проверенное и весьма эффективное народное средство лечения лимфостаза нижних конечностей – компрессы с печеным репчатым луком и березовым дегтем. Для этого нужно луковицу в шелухе испечь в духовке, очистить и смешать со столовой ложкой березового дегтя (его можно купить в аптеке). Масса наносится на х/б ткань и прикладывается (с фиксацией бинтом) на больное место на ночь. Курс таких процедур длится два месяца.
В народной медицине есть рецепт лечебного настоя, для приготовления которого следует взять 350 г меда и 250 г измельченного чеснока. Смесь настаивают в течение одной недели, а потом два месяца принимают по столовой ложке три раза в день – за час до приема пищи.
Рекомендуется отвар из листьев подорожника (1 часть), листьев одуванчика (1 часть) и цветков бессмертника (2 части). Смесь лекарственных растений заливают 0,5 литра кипятка, настаивают 5-6 часов и принимают по 100 мл 4 раза в день перед едой - в течение месяца.
Полезно дважды в день употреблять такой напиток: в стакан теплой кипяченой воды добавить столовую ложку натурального яблочного уксуса и чайную ложку пчелиного меда.
Лечение лимфостаза нижних конечностей пиявками
При лечении лимфостаза нижних конечностей главная задача состоит в том, чтобы с помощью комплексного использования всех методов (физиотерапия, бинтование, лекарственные препараты) освободить лимфатическую систему ног от излишков лимфатической жидкости и добиться восстановления циркуляции лимфы в пораженных нижних конечностях.
Длительное применение противовоспалительных и мочегонных препаратов, а также препаратов, направленных на повышение тонуса вен и на улучшение реологических свойств крови (то есть на снижение вязкости крови), к сожалению, не всегда приводит к желаемому результату.
Специалисты отмечают, что в комплексном лечении лимфостаза нижних конечностей, в том числе его крайне тяжелой формы – слоновости, целесообразно использовать гирудотерапию: с помощью медицинских пиявок можно значительно улучшить лимфодренажную функцию вен. Применение пиявок повышает общий терапевтический эффект лечения, поскольку снижается отечность и напряженность нижних конечностей. Это продлевает период ремиссии больных и повышает уровень их активности.
Пиявки ставятся - по 3-5 штук дважды в неделю (курс лечения составляет 8-10 сеансов) - на собирательные лимфатические сосуды (лимфатические коллекторы) и на места, соответствующие проекции венозной системы ног. В результате лечебного воздействия пиявок происходит стимуляция коллатерального (окольного) лимфотока, так как к выводу лишней лимфы из тканей пораженных конечностей подключаются добавочные лимфатические сосуды, которые не были главными путями оттока лимфы.
Однако некоторые специалисты-лимфологи отмечают, что лечение лимфостаза нижних конечностей пиявками бесполезно, так как пиявки не способны снять отек.
ЛФК при лимфостазе нижних конечностей
Следующие упражнения при лимфостазе нижних конечностей рекомендуется делать дважды в день по 10-15 минут. Выполнять эти упражнения нужно только с компрессионной повязкой (или в компрессионных чулках).
Следующее упражнение (и все остальные) выполняются сидя на полу (15-20 раз):
Как видите, упражнения простые, главное – делать гимнастику при лимфостазе нижних конечностей ежедневно.
Диета при лимфостазе нижних конечностей
Питание при лимфостазе нижних конечностей имеет большое значение, так как в преимущественном большинстве случаев этому заболеванию подвержены люди с избыточной массой тела.
Диета при лимфостазе нижних конечностей предполагает ограниченное употребление соли и жидкости. Как известно, излишне соленая пища способствует накоплению жидкости в тканях и затрудняет выздоровление.
Диетологи советуют употреблять в день не более 100 г белка растительного и животного происхождения. Далее – жиры. Больным с данным диагнозом следует употреблять в пищу не менее 10 г животного жира и 20 г растительного масла – в течение суток.
Для снижения калорийности необходимо ограничить употребление углеводов, так что откажитесь от хлеба из пшеничной муки (батоны, булочки и пр.), сахара, макарон, манной и рисовой каши, не говоря уже о конфетах, халве и мороженом. А вот кисломолочные продукты, а также капуста, кабачки, тыква, морковь, свекла, яблоки и цитрусовые – это не только полезно для вашего здоровья, но и очень вкусно.
Читайте также:


