Дискоидная красная волчанка этиология патогенез
Системная красная волчанка (Lupus erythematosus, СКВ) – заболевание из группы системных заболеваний соединительной ткани (СЗСТ), развивающееся на основе генетически обусловленного несовершенства иммунорегуляторных процессов, что приводит к образованию множества АТ к собственным клеткам и их компонентам и возникновению иммунокомплексного воспаления, следствием чего является поражение многих органов и систем.
Эпидемиология: распространенность 50-150 на 100 тыс., женщины болеют в 10 раз чаще (эстрогены способствуют развитию заболевания), возрастной пик 15-40 лет.
Этиология СКВ достоверна неизвестна, предполагают следующие этиологические факторы:
а) хроническая вирусная инфекция (Эпштейна-Барр, цитомегаловирус, эпидемический паротит, вирус Коксаки, ВГВ, ВГС и др.)
б) генетическая предрасположенность (СКВ часто ассоциирована с HLA A11, B8, В35, DR2, DR3)
Провоцирующие факторы для развития СКВ: инсоляция, санаторно-курортное лечение, переохлаждение, психические и физические травмы, беременность и роды.
Иммунные нарушения (дефицит Т-супрессорной функции лимфоцитов, генетические и/или приобретенные дефекты системы комплемента, отсутствие рецепторов, связывающих аутоантитела и не дающих им оседать на эндотелии сосудов) ® продукция большого количества аутоантител (антинуклеарных, к ДНК, микросомам, лизосомам, митохондриям, форменным элементам крови и др.) ® образование иммунных комплексов, активация системы комплемента ® отложение иммунных комплексов в различных органах ® иммунокомплексное воспаление с повреждением внутренних органов.
Отдельно выделяют также лекарственноиндуцированную (медикаментозную) волчанку, которая в отличие от классической СКВ отличается редким поражением почек, отсутствием повышения титра АТ к ДНК, возможным полным излечением при отмене препарата. Медикаментозную волчанку чаще вызывают: гипотензивные (гидралазин, метилдопа), антиаритмические (некардиоселективные бета-адреноблокаторы), противосудорожные (дифенин), тиреостатики (мерказолил), АБ (пенициллины, тетрациклины, сульфаниламиды) и др. ЛС.
а) по характеру течения:
1) острое – внезапное начало болезни, высокая температура тела, острый полиартрит с резкой болью в суставах, выраженные кожные изменения, тяжелые полисерозиты, поражение почек, быстрая прогрессия.
2) подострое – постепенное развитие болезни, нормальная или субфебрильная температура тела, умеренный суставной синдром, минимальные кожные изменения, длительные ремиссии
3) хроническое – удовлетворительное общее состояние в течение долгого времени, чаще моносиндромное поражение суставов или кожи, медленная прогрессия процесса с постепенным поражением других органов и систем
б) по степени активности процесса:
1) активная фаза: высокая (III) степень, умеренная (II) степень, минимальная (I) степень
2) неактивная фаза (фаза ремиссии)
в) в зависимости от локализации поражения: поражение кожи, суставов, серозных оболочек, сердца, легких, почек, нервной системы
Клинические проявления СКВ:
1) лихорадка – может быть фебрильной, субфебрильной, перемежающейся без ознобов и проливных потов; характерен максимальный подъём температуры утром (связан с ритмом надпочечников)
2) снижение массы тела, общая слабость
3) генерализованная лимфаденопатия
4) кожные изменения и поражения слизистых – разнообразны, наиболее характерными являются следующие:
- волчаночная бабочка - эритема на щеках и переносице, отечные эритематозные пятна с четкими границами на шее, груди, в области локтевых, коленных, голеностопных суставов; при хроническом течении СКВ характерна инфильтрация, гиперкератоз, шелушение, рубцовая атрофия кожи в области эритематозных очагов
- кольцевидные высыпания с телеангиэктазиями и депигментацией в центре на лице, шее, груди, конечностях
- яркая эритема всех открытых участков тела (из-за фотосенсибилизации)
- красные отечные пятна с телеангиэктазиями, атрофией кожи в области подушечек пальцев, на ладонях и подошвах (волчаночные капилляриты)
- трофические нарушения: выпадение волос (аллопеция), сухость кожи, ломкость, хрупкость ногтей
- афтозный или язвенно-некротический стоматит, энантема слизистой полости рта (участки эритемы с геморрагиями и эрозиями)
- люпус-хейлит (выраженное покраснение губ с сероватыми чешуйками, эрозиями, корочками с последующим развитием очагов атрофии на красной кайме губ)
5) мышечный синдром по типу милагий или полимиозитов
6) вазоспастический синдром Рейно
7) суставной синдром – неэрозивный недеформирующий симметричный артрит с поражением практически любых суставов (интенсивные и длительные боли, выраженная утренняя скованность пораженных суставов, сгибательные контрактуры пальцев рук из-за тендинитов и тендовагинитов)
- люпус-нефрит (с малым мочевым синдромом, с выраженным мочевым синдромом, с нефротическим синдромом)
- поражение сердечно-сосудистой системы: перикардит (обычно сухой, иногда экссудативный), миокардит, бородавчатый эндокардит Лимбмана-Сакса с формированием недостаточности митрального или (реже) аортального клапанов, кардиосклероз, поражение артерий среднего и мелкого калибров (с возможным развитием инфарктов внутренних органов)
- поражение нервной системы: головные боли, психозы, судорожный синдром, нарушение функции черепно-мозговых нервов, нарушения мозгового кровообращения
- легочно-плевральный синдром: сухой или экссудативный плеврит, чаще двусторонние; волчаночный пневмонит (клинически проявляется как пневмония), синдром легочной гипертензии
- абдоминальный синдром: эрозии слизистой пищевода, желудка, ДПК, абдоминальный криз (сильные боли в животе, преимущественно вокруг пупка, ригидность мышц брюшного пресса из-за поражения сосудов брыжейки), волчаночный гепатит (гепатомегалия, желтуха различной выраженности, повышение в крови аминотрансфераз)
1. Лабораторные данные:
а) ОАК: значительное повышение СОЭ, лейколимфопения со сдвигом влево, гипохромная анемия, тромбоцитопения, LE-клетки – зрелые нейтрофилы, фагоцитировавшие ядра своих разрушенных собратьев, при этом собственное ядро лейкоцита оттеснено на периферию (диагностически значимо обнаружение 10 и более волчаночных клеток на 1000 лейкоцитов)
б) ОАМ: протеинурия, цилиндрурия, микрогематурия при люпус-нефрите
в) БАК: гиперпротеинемия и диспротеинемия (из-за гипергаммаглобулинемии за счет антинуклеарных и др. АТ), биохимические признаки воспаления (повышение сиаловых кислот, фибрина, серомукоида, гаптоглобина, СРБ)
г) иммунограмма крови: антитела к ДНК, антинуклеарный фактор (IgG, направленный против ядер клеток больного), АТ к фосфолипидам, снижение общей гемолитической активности комплемента менее 40 ЕВ по 50% гемолизу (коррелирует с активностью люпус-нефрита), изменение количества и функциональной активности Т-лимфоцитов (особенно Т-супрессоров), гиперфункция В-лимфоцитов
д) серологическое исследование крови – часто положительная реакция Вассермана
2. Инструментальная диагностика: биопсия почек, кожи, л.у., синовиальных оболочек для морфологической верификации диагноза и др. исследования в зависимости от пораженных органов.
Диагностические критерии СКВ Американской ревматологической ассоциации (АРА,1982):
1) эритема на щеках и скулах
2) дискоидные высыпания в виде эритематозно приподнятых пятен с прилегающими чешуйками, фолликулярными пробками с развитием со временем атрофических рубцов
3) фотосенсибилизация (яркая эритема открытых участков тела из-за необычной реакции на солнечный свет)
4) изъязвления в полости рта
5) неэрозивный артрит
6) серозит (плеврит или перикардит)
7) неврологические нарушения (судороги или психозы)
8) почечные нарушения (протеинурия > 0,5 г/сут. и/или цилиндрурия и/или микрогематурия)
9) гемолитическая анемия с ретикулоцитозом или лейкопения (
Не нашли то, что искали? Воспользуйтесь поиском:
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
Туберкулезная волчанка представляет собой тяжелую форму туберкулезного поражения кожи.
Эпидемиология. В настоящее время заболевание встречается редко.
Этиология и патогенез. Возбудителем служит Mycobacterium tuberculosis. Заболевание развивается в результате гематогенного метастазирования при наличии туберкулезного процесса другой локализации. Возможен переход с окружающих структур (кожи лица, конъюнктивы).
Клинические признаки и симптомы nуберкулезной волчанки. Как правило, в толще кожи образуются мелкие полупрозрачные желтовато-розовые бугорки размером с просяное зерно. Процесс постепенно распространяется на прилежащие участки кожи, она становится инфильтрированной, уплотненной.
В редких случаях отмечаются торпидные туберкулезные абсцессы век.
Диагноз и рекомендуемые клинические исследования. Диагноз может быть установлен на основании данных анамнеза и особенностей клинической картины.
Лабораторные методы исследования туберкулезной волчанки:
-микробиологическое исследование содержимого свищевых ходов;
- постановка специфических проб (реакция Манту).
Дифференциальный диагноз проводят с абсцессом век, халазионом, актиномикозом, споротрихозом.
Общие принципы лечения туберкулезной волчанки:
Необходимо проведение длительной специфической терапии:
Изониазид внутрь 300 мг 1 р/сут, 2 мес
Пиразинамид внутрь 15—20 мг/кг 1 р/сут, 2 мес
Рифампицин внутрь 8—10 мг/кг 1 р/сут, 2 мес
Лоратадин внутрь 10 мг 1 р/сут (взрослым и детям старше 12 лет) или 5 мг 1 р/сут (детям 2—12 лет), 7—10 сут
Кальция хлорид, 10% р р, в/в 10 мл 1 р/сут, 7—10 сут.
Сразу после завершения первого курса лечения назначают противотуберкулезные лекарственные средства по одной из следующих схем:
Изониазид внутрь 15 мг/кг/сут 3 р/нед, 4 мес
Рифампицин внутрь 15 мг/кг/сут 3 р/нед, 4 мес или Пиразинамид внутрь 50—70 мг/кг
3 р/нед, 4 мес или Метазид внутрь по 500 мг 2 р/сут 3 р/нед, 4 мес
Пиразинамид внутрь 50—70 мг/кг 3 р/нед, 4 мес.
Оценка эффективности лечения. Критериями эффективности лечения служат исчезновение местных симптомов, а также улучшение функции других органов.
Осложнения и побочные эффекты лечения туберкулезной волчанки. При использовании пиразинамида, рифампицина, реже изониазида возможно выраженное нарушение функции печени.
На фоне применения рифампицина может возникнуть поражение почек. Кроме того, возможно развитие аллергических реакций.
Нерациональное применение и/или недостаточно полное обследование больного перед назначением противотуберкулезных лекарственных средств может привести к поражению печени и почек. Несвоевременная и недостаточно активная терапия приводит к возникновению выраженных рубцовых изменений кожи.
Прогноз. В исходе процесса образуются грубые рубцовые изменения век.
40.Глубокая форма красной волчанки. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения.
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
Глубокая красная волчанка Капоши-Ирганга проявляется подкожными глубокими плотными узлами застойно-красного цвета, не спаянными с подлежащими тканями. На поверхности узлов имеются очаги фолликулярного гиперкератоза и участки атрофии. Глубокая красная волчанка сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ). Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы.
Эпидемиологические исследования последних лет показали, что СКВ встречается чаще, чем предполагалось ранее, заболевает в разных регионах ежегодно 1 человек из 400—2000. По данным J. Klippel и J. Decker (1987), выявляют 50—70 вновь заболевших в год на 1 млн населения, а распространенность составляет примерно 500 больных на 1 млн населения. Возможно, обнаруживаемая большая частота СКВ отчасти объясняется улучшением диагностики заболевания, внедрением в практику более совершенных иммунологических методов исследования.
Соотношение мужчин и женщин, заболевших СКВ, составляет, по данным разных исследовании, от 1:8 до 1:10, однако среди детей соотношение мальчиков и девочек составляет 1:3. В период между 13 и 30 годами почти 90% заболевших женского пола. Американские авторы отмечают увеличение частоты СКВ среди лиц черной расы, пуэрториканцев, китайцев.
Этиология, патогенез, классификация
Этиология cистемной красной волчанки остается неясной, так как конкретный этиологический фактор, вызывающий болезнь, не установлен. Имеется ряд косвенных подтверждений пусковой роли РНК-содержащих и так называемых медленных вирусов (ретровирусов) в развитии патологического процесса. Установлено, например, что ведущая роль в развитии СКВ у мышей и собак принадлежит вирусам.
Косвенным доказательством роли хронической вирусной инфекции при СКВ является образование множества антител к ДНК и РНК-содержащим вирусам, присутствие парамиксовирусных цитоплазматических включений, обнаруженных с помощью электронной микроскопии, так называемых тубулоретикулярных структур в сосудах эндотелия и внутри лимфоцитов, выявление включений типа С-онкорнавируса в биоптате почек и кожи.
Дополнительным доказательством возможного вирусного воздействия служит наличие лимфоцитотоксических антител у некоторых родственников, членов семьи больных cистемной красной волчанкой, обслуживающего медицинского персонала. Однако попытки выделить вирус из тканей, включая плаценту рожениц, больных СКВ, не увенчались успехом, несмотря на применение методов гибридизации, кокультивации и др. В последние годы вновь поставлен вопрос о роли вируса при СКВ в связи с обнаружением сходства иммунных нарушений при cистемной красной волчанке и СПИД.
Объединяют обе болезни такие признаки, как лимфоцитопения, снижение количества Т-хелперов и цитотоксичности, нарушение функции моноцитов и активация В-лимфоцитарного синтеза, повышение уровня циркулирующих иммунных комплексов, b2-микроглобулина, кислотолабильного интерферона, антител к фосфолипидам и др. Вместе с тем в возникновении СКВ имеют значение генетические, эндокринные факторы, а также факторы окружающей среды.
Влияние генетического фактора на развитие СКВ подтверждается эпидемиологическими исследованиями. Показано не только увеличение частоты cистемной красной волчанки в семьях больных с этим заболеванием, но и повышение частоты других болезней соединительной ткани, а также различных иммунных нарушений у родственников. Более того, такие изменения, как гипергаммаглобулинемия, выявление антинуклеарных и лимфоцитотоксических антител, ложноположительные тесты на сифилис встречаются обычно у клинически асимптомных лиц первой степени родства.
Значение генетического фактора проявляется в большей частоте развития СКВ у монозиготных близнецов (69%) по сравнению с дизиготными (3%). В генетических исследованиях особенно существенны два момента: 1) повышенный риск развития СКВ у имеющих ложноположительную реакцию Вассермана; 2) частое развитие cистемной красной волчанки при наследственном дефиците комплемента, особенно его компонентов С1, С2, С4. Что касается исследования HLA-антигенов, то к настоящему времени достоверно показано, что при СКВ чаще, чем в популяции, встречаются HLA-B8, DR2, DR3, а также селективные В-клеточные аллоантигены.
Наличие DR3, как правило, ассоциируется с анти-Ro (SSA) антителами, а DR2 — с дефицитом компонентов комплемента С2 и С4. Достоверное возрастание частоты DR2 и DR3 при СКВ позволяет предполагать, что по крайней мере один из генов, обусловливающий риск возникновения cистемной красной волчанки, фиксирован на 6-й хромосоме, где располагается главный комплекс гистосовместимости. Важно отметить, что связь HLA-антигенов и риска возникновения СКВ варьирует в зависимости от групп больных СКВ, проживающих в различных регионах.
Так, в двух континентальных Европейских клиниках положительная связь cистемной красной волчанки обнаружена с DR3 и не выявлена с DR2, тогда как в Великобритании выше частота DR2, а не DR3. Такие различия, возможно, объясняются значительным изменением популяционных связей, характеризующих разные кавказские этнические подгруппы. Например, доминирующий кавказский гаплотип HLAA3B7DR2 изначально является нордическо-северорусским, тогда как индивидуумы с HLAA1B8DR3 исходно являются североиндоевропейскими.
Среди японцев, например, четкой связи люпусриска с какой-либо из laDR аллелей не выявлено. Таким образом, согласно последним исследованиям, риск заболевания СКВ обусловливается по крайней мере четырьмя независимыми сегрегирующими генами, часть из которых непосредственно связана с определенными иммунными функциями. Генетическая гетерогенность, возможно, обусловливает и клинический полиморфизм СКВ.
Значение гормонального фактора в развитии cистемной красной волчанки привлекает внимание уже с самого начала изучения этого заболевания хотя бы потому, что женщины заболевают значительно чаще, чем мужчины. Известно отрицательное влияние эстрогенов на течение СКВ, что проявляется значительным ухудшением состояния больных в период беременности и непосредственно после родов. У женщин с СКВ повышена эстрогенная активность, а у мужчин обнаружено снижение содержания тестостерона и относительное повышение уровня эстрадиола.
Возрастание частоты развития cистемной красной волчанки у больных с синдромом Клайнфелтера (наследственный гипогонадизм) подтверждает положение о протективной роли андрогенов в отношении СКВ. Изучение спонтанной волчанки у новозеландских мышей показало более раннее начало и тяжелое течение нефрита у мужских особей. Развитие нефрита у них ассоциировалось с переключением синтеза IgM-антител к ДНК на синтез нефритогенных IgG-антиДНК-антител.
Причем синтез IgG-антител у женских особей задерживался введением андрогенов, а мужских — усиливался при их кастрации. A. Steinberg и соавт. (1978) наблюдали значительное улучшение течения нефрита у мышей при лечении антагонистами эстрогена. Показано, что эстрогены подавляют ответ лимфоцитов на фитогемагглютинин и конконавалин Ainvitro.
Эстрадиол усиливает В-клеточную дифференциацию при митогенной стимуляции лимфоцитов, тогда как тестостерон не обладает таким свойством. Известно, что эстрогены подавляют функциональную активность Т-супрессоров у человека и мышей, а также редуцируют естественную киллерную активность лимфоцитов. О связи половых гормонов с иммунокомпетентными органами свидетельствует факт атрофии вилочковой железы у животных при применении гонадотропных гормонов и индуцирование ее гиперплазии при орхиэктомии.
Из факторов окружающей среды, способствующих возникновению СКВ, следует особо отметить: ультрафиолетовое облучение, воздействие бактериальной и уже упомянутой вирусной инфекции, различных лекарственных препаратов. Полагают, что эти факторы оказывают влияние через различные звенья иммунной системы. Например, в эксперименте показано значительное изменение антигенности ДНК под воздействием ультрафиолетового облучения, когда начинают возникать антитела к ДНК. Подобное действие оказывают и бактериальные липополисахариды (потенциальные поликлональные активаторы В-клеток), вызывая образование циркулирующих иммунных комплексов и антител к одно и двуспиральной ДНК.
Таким образом, несмотря на активное изучение cистемной красной волчанки в течение последних десятилетий, не выявлено определенного агента, вызывающего это заболевание, и основной концепцией остается полиэтиологическая, когда любой из факторов начинает действовать под влиянием неблагоприятных условий.
Многочисленными исследованиями установлено, что СКВ — это в основном иммунокомплексное заболевание, для которого характерна неконтролируемая продукция антител, образующих иммунные комплексы, обусловливающие различные признаки болезни, особенно поражение почек и ЦНС. Что касается развития патологических процессов, то пересмотр патогенеза СКВ в последние годы показал немногочисленность постоянных дефектов иммунного ответа и отсутствие их универсальности.
Совершенно очевидно, что в основе патологического процесса лежит дисфункция как Т-, так и В-лимфоцитов, нарушение процессов их взаимодействия. Многочисленными исследованиями подтверждено значительное снижение абсолютного числа Т-лимфоцитов при cистемной красной волчанке, что очевидно по реакциям на различные митогены, а также кожным пробам. Роль различных аутоантител в этом дефекте требует дальнейшего уточнения, однако полагают, что лимфоцитотоксические антитела могут принимать участие в истощении определенных подгрупп лимфоцитов, например селективно удалять субпопуляцию Т-супрессоров.
При более глубоком изучении функции лимфоцитов выявлено снижение естественной киллерной активности (ЕКА) лимфоцитов при СКВ в среднем в 2 раза по сравнению со здоровыми лицами. Изменение количества и функции Т и В-клеток взаимосвязано. J. Kallenberg и соавт. (1982) показали, что обострению СКВ всегда сопутствует большое количество активированных поликлональных В-лимфоцитов. Циркуляция множества антител и аутоантител обусловлена, как полагают в последнее время, именно гиперактивностью В-клеток, продуцирующих эти антитела.
Установлено, что у больных cистемной красной волчанкой в крови и костном мозге возрастает число клеток, секретирующих различные иммуноглобулины, причем при активной СКВ в 10 раз больше клеток, спонтанно секретирующих IgG и IgA, чем у здоровых лиц и больных в неактивную фазу болезни. Исследования Института ревматологии АМН СССР подтвердили корреляцию выраженности нарушений в числе и функции Т и В-клеток с клинически высокой активностью болезни и серологическими изменениями.
Так, при наличии нефрита и других тяжелых висцеритов выявлены более глубокая Т-лимфопения, уменьшение числа В-лимфоцитов с рецептором СЗЬ и увеличение с рецептором C3d, что совпадало с повышением уровня иммунобластов и повышенной бласттрансформацией в ответ на стимуляцию ДНК. При этом в сыворотке крови отмечены высокие титры антинуклеарного фактора и антител к ДНК, криопротеины, гипокомплементемия,
Таким образом, неконтролируемая продукция антител происходит как из-за спонтанной гиперреактивности В-клеток, так и вследствие гиперфункции Т-хелперов на фоне дисфункции Т-супрессоров.
Среди множества антител при СКВ основная роль принадлежит антителам к ДНК, образующим с антигенами циркулирующие иммунные комплексы, которые повреждают органы и ткани. Именно ДНК-содержащие иммунные комплексы выявляют в элюатах из гломерул при активном люпус-нефрите. Более того, показано, что только особые, высокоавидные антитела играют роль в образовании нефритогенных иммунных комплексов. Реже при cистемной красной волчанке обнаруживают иммунные комплексы, содержащие антитела к РНК, Roантигену, однако патогенность этих иммунных комплексов недоказана.
Иногда иммунные комплексы содержат РФ, сконцентрированный в криопротеинах, антирибосомальные и/или антилимфоцитарные антитела. В эксперименте у мышей со спонтанным люпус-нефритом выделены особые иммунные комплексы, содержащие гликопротеин (ГП)70 и антитела к нему. Сывороточный ГП70 подобен по структуре протеину оболочки ретровируса, синтезируется клетками печени и является острофазовым реактантом.
Циркулирующие иммунные комплексы откладываются в субэндотелиальном слое базальной мембраны сосудов многих органов. Место фиксации депозитов (кожа, почки, хориоидальное сплетение, серозные оболочки) определяется такими параметрами антигена или антитела, как размер, заряд, молекулярная конфигурация, класс иммуноглобулинов, комплементфиксирующие свойства. Так, исследованиями последних лет показано, что только определенные антитела к ДНК способны вызвать нефрит, связываясь с негативно заряженной базальной мембраной гломерул. Более того, число нефритогенных антител настолько ограничено, что позволяет выделить антитела — идиотипы.
Отложившиеся в тканях иммунные комплексы вызывают воспалительную реакцию, активируя комплемент, миграцию нейтрофилов, высвобождая кинины, простагландины и. другие повреждающие вещества. Причина, объясняющая, почему образующиеся в норме иммунные комплексы становятся при СКВ повреждающими, не совсем ясна. Вероятно, имеет значение несколько факторов: избыток поступающего антигена и образование клона агрессивных антител на фоне дефекта кооперации Т- и В-клеток, появления слишком большого количества циркулирующих иммунных комплексов, от которых ретикулоэндотелиальная система не успевает очистить организм, а также генетическая предрасположенность.
Многие положения о патогенезе СКВ в целом разъясняются и подтверждаются при исследовании спонтанной модели нефрита у инбредных линий мышей. Мышиная модель нефрита позволяет детальнее изучить различные стороны патогенеза cистемной красной волчанки, в том числе те, которые невозможно изучить у человека. В частности, в эксперименте изучаются не только периферические лимфоциты, но и лимфоциты из основного лимфоидного органа. Кроме того, у животных можно провести гистоморфологические исследования на любом этапе болезни, а быстрая генерация мышей позволяет обеспечить большое число инбредных животных, необходимое для генетических и иммунологических исследований.
Близость механизма развития СКВ у аутоиммунных животных и у людей ассоциируется некоторыми общими этиологическими факторами.
Таким образом, схематическипатогенез СКВ можно представить как воздействие генетических, гормональных и иммунорегуляторных факторов окружающей среды на продукцию антител В-лимфоцитами. Некоторые антитела могут оказывать прямое повреждающее действие на ткани, тогда как другие действуют через иммунорегуляцию Т-клеток, образование иммунных комплексов и активацию комплемента с образованием продуктов его распада, повреждающих ткани.
Классификация cистемной красной волчанки, используемая в нашей стране, разработана В. А. Насоновой (1967, 1989). Она основана на определении варианта течения болезни в зависимости от характера ее начала (острое, подострое или хроническое) и степени активности болезни в соответствии с выраженностью клинических симптомов и уровня лабораторных показателей (I — минимальная, II — умеренная, III — высокая).
При остром течении болезни, помимо высокой температуры тела, уже в ближайшие месяцы развивается полисиндромная картина с вовлечением в процесс жизненно важных органов и систем. Подострое течение характеризуется волнообразностью симптомов (лихорадки, артрита, полисерозита, поражения кожи), которые на протяжении 1—1,5 лет проходят самостоятельно без лечения, однако в последующем поражаются, как правило, почки и/или ЦНС.
При хроническом течении на протяжении многих лет заболевание протекает моноолигосимптомно, среди симптомов могут быть артрит, нарушение свертывающей системы крови, нерезко выраженная протеинурия, судорожные подергивания, эпилептиформные припадки.
Сигидин Я.А., Гусева Н.Г., Иванова М.М.
Кожные формы красной волчанки в течение года встречаются в количестве 3 – 4-х случаев на 100 тыс. населения, из которых дискоидная форма красной волчанки составляет в среднем 75%. Она является дерматозом, относящимся к группе аутоиммунных заболеваний соединительной ткани (коллагенозы) и характеризующимся высыпаниями эритематозного типа, фолликулярным гиперкератозом и рубцовой атрофией.
Болезнь также называется эритематозом или рубцующимся эритематозом. Заболеваемость среди взрослого населения России составляет в среднем 1:100 тыс. Наиболее часто начало болезни отмечается в 20 – 40-летнем возрасте, причем женщины болеют чаще мужчин (1:3). Кто лечит эту форму красной волчанки?

Этиопатогенез и факторы риска
Точная причина развития заболевания не установлена. Основную роль играют аутоиммунные реакции на фоне наследственной предрасположенности, что подтверждается значительным числом случаев развития этой патологии у лиц, являющихся близкими родственниками.
Наиболее важными звеньями механизма развития патологии являются:
- влияние ультрафиолетовых лучей;
- формирование аутоантител;
- развитие в организме реакций аутоиммунного типа;
- расстройство регуляции функцией Т-лимфоцитарных клеток и особых разнородных, так называемых, антигенпрезентирующих дендритных клеток, выполняющих различные иммуннорегуляторные функции.
Факторами риска, или пусковыми факторами являются, преимущественно:
- Избыточное воздействие солнечных лучей.
- Прием лекарственных средств, провоцирующих развитие болезни, в том числе и способствующих повышению кожной чувствительности к ультрафиолетовому облучению — препараты тетрациклинового ряда, сульфаниламиды, фторхинолоны, нейролептики, тербинафин, блокаторы кальциевых каналов, бета-блокаторы, противосудорожные средства, левуфлонамид и некоторые другие.
- Длительное воздействие низких температур и холодного ветра.
- Частое или/и длительное травмирование определенных участков кожи.
- Первый фототип кожи. Для половины людей с этим заболеванием характерна повышенная светочувствительность.
- Лекарственная непереносимость и аллергические реакции.
- Очаги хронической инфекции в организме.
- Изменение содержания в крови половых гормонов.
- Курение.
Таким образом, наиболее часто заболеванию подвержены лица, работающие на производстве с высокими температурными условиями труда, в сельском хозяйстве, строители, рыбаки, работники лесной промышленности, а также люди, проживающие в местностях с высокой влажностью и холодным климатом.
Самым серьезным пусковым фактором считаются ультрафиолетовые лучи, особенно если они сочетаются с другими факторами риска. Они являются причиной увеличения синтеза белков, которые ассоциированы с регулированием процессов запрограммированной гибели клеток.
У больных дискоидной красной волчанкой выявлены повышенная чувствительность к наведению (индукции) апоптоза и нарушение процессов выведения из тканей апоптотических телец (фрагменты разрушенных клеток), являющихся аутоантигенами. Это приводит к накоплению последних в коже, к развитию массивного аутоиммунного воспаления и разрушению кожных клеток.
В соответствии с современными представлениями механизм развития заболевания очень сложный. Он включает генетические, иммунные, метаболические, нейроэндокринные и экзогенные факторы.
При системной красной волчанке механизмы развития такие же, как и при дискоидной форме, однако у последней воспалительный процесс ограничивается только кожей, не распространяясь на внутренние органы, сосуды и суставы. Поэтому смертность при дискоидной красной волчанке, лечением которой занимаются дерматологи с привлечением консультативной помощи ревматологов, не наблюдалась, однако в 2-7% случаях встречается ее трансформация в системную красную волчанку, что возможно в связи с идентичностью их патогенеза. Лечение же системной формы патологии — это прерогатива ревматолога совместно с другими специалистами (кардиолог, нефролог, пульмонолог и др.).
Симптомы
Клиническая картина характеризуется появлением высыпаний в основном на открытых участках тела. Они локализуются, преимущественно, на лице, особенно в области скуловых зон, крыльев носа, щек, реже — лба и ушных раковин. Достаточно частая локализация, а иногда и единственная, особенно у женщин — волосистая часть головы в зоне волосяного роста. Кожные покровы шеи, плечевого пояса и верхних отделов передней и задней поверхностей грудной клетки поражаются значительно реже. Еще реже сыпь появляется на тыльной поверхности кистей, особенно в случаях их изолированного поражения, и других областях тела и особенно редко — на слизистой оболочке полости рта и глаз.
Выраженность симптоматики может быть неодинаковой, на что влияют характер и длительность патологического процесса. Хотя общепринятой классификации дискоидной красной волчанки не существует, однако федеральные клинические рекомендации по ведению больных этой патологией выделяют клинические формы:
- Ограниченную, при которой на кожных покровах могут быть от 1 до 3-х очагов.
- Распространенную, или диссеминированную — более 3-х очагов.
В зависимости от характера течения патологического процесса выделяют три стадии развития ограниченной формы:
- Эритематозную.
- Инфильтративно-гиперкератотическую.
- Рубцово-атрофическую.
Эритематозная стадия
Первый клинический симптом — это розоватые или красно-розового цвета пятна (эритемы), не сопровождающиеся зудом. Их границы четкие, диаметр составляет от 5 до 10-20 мм. Они несколько возвышаются над поверхностью здоровой кожи.
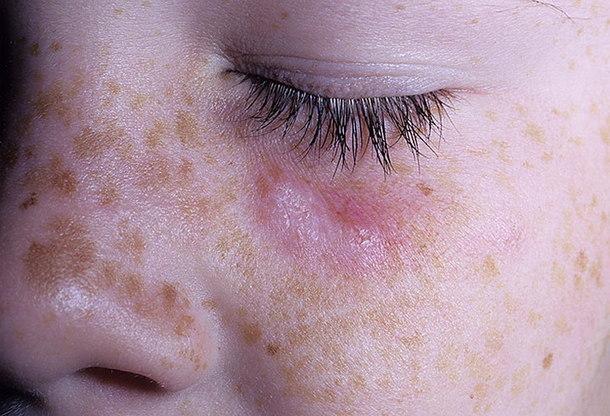
Эритематозная стадия ограниченной формы дискоидной красной волчанки
Инфильтративно-гиперкератотическая стадия
Эритематозные пятна постепенно увеличиваются в диаметре, приобретают плотность и трансформируются в отечные бляшки, своей формой напоминающие диски. Этот процесс сопровождается фолликулярным гиперкератозом, в результате чего поверхность очагов покрывается многочисленными небольшими серовато-белыми чешуйками рогового эпителия и шелушится.
Очаги могут быть как одиночными, так и множественными. Бляшки нередко склонны к слиянию друг с другом с формированием крупных инфильтративно-эритематозных очагов значительных размеров.
Рубцово-атрофическая стадия
Развивается по мере уменьшения признаков воспаления, а также исчезновения инфильтрата и эритематозного пятна. В течение некоторого времени на границах зоны поражения возможно появление новых участков покраснения, инфильтрации и ороговения. В центральных же отделах формируется атрофический участок, на котором кожа становится значительно тоньше и легко собирается в складки. Наиболее быстро атрофические участки возникают на коже в области волосяного покрова.
В результате этих процессов в волчаночном очаге формируются следующие 3 зоны:
- центральная, или зона рубцовой деформации;
- зона фолликулярного гиперкератоза, расположенная вокруг центральной зоны;
- периферические зоны гиперпигментации, депигментации или телеангиоэктазий.
Таким образом, типичные для дискоидной красной волчанки симптомы представляют собой триаду в виде:
- Эритемы.
- Фолликулярного гиперкератоза.
- Рубцовой атрофии кожи.
На особенности некоторых симптомов оказывает влияние расположение высыпаний. Так, например:
- При локализации процесса на лице
- На волосяной части головы
Еще одним проявлением болезни является внезапное выпадение волос. Начальные симптомы поражения волосистых отделов головы имеют сходство с признаками себорейной экземы. Отличие состоит в выраженности фолликулярного гиперкератоза. Как правило, размеры эритематозного очага увеличиваются, кожа его центральных отделов становится бледной, тонкой, блестящей. В периферической зоне сохраняются эритема с шелушащейся поверхностью. Затем формируются рубцовая атрофия и стойкая алопеция, оставляющая после себя рубец и способная перерождаться в плоскоклеточный рак кожи.
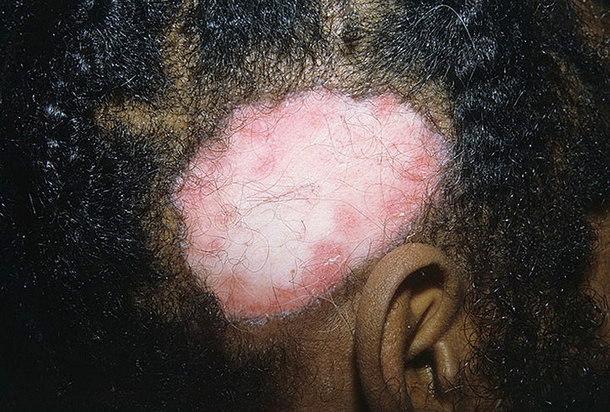
Проявление заболевания на волосяной части головы
- В области кистей
Редко встречающаяся локализация заболевания представлена мелкими очагами овальной или округлой формы без шелушения и атрофии, имеющими красную окраску с цианотичным оттенком. В некоторых случаях центр очага западает, на этом участке кожи бывают телеангиоэктазии и атрофические явления. Изредка могут быть поражены ногти на руках. Они утрачивают блеск, становятся грязно-серыми или желтыми, утолщенными и ломкими. Рост пораженных ногтей прекращается, они деформируются и могут отторгаться.
Такая локализация не исключена, но встречающаяся крайне редко. Возможно поражение слизистых оболочек десен, языка, щек, твердого и мягкого неба. Очаги имеют вид резко отграниченных высыпаний красной или красновато-синюшной окраски. Они слегка возвышаются над здоровыми участками слизистой оболочки. Их белесоватая центральная зона, на которой находятся многочисленные телеангиоэктазии, беловато-нежные полосы и точки, атрофична и слегка западает. Очаги могут быть также представлены отечным ярким эритематозным элементом, склонным к образованию эрозии и изъязвлению. Больной жалуется на болезненность и жжение во время приема пищи. Высыпания на слизистой оболочке полости рта сочетаются, как правило, с кожными проявлениями. При поражении глаз развиваются конъюнктивит, кератит или блефарит с соответствующей симптоматикой.
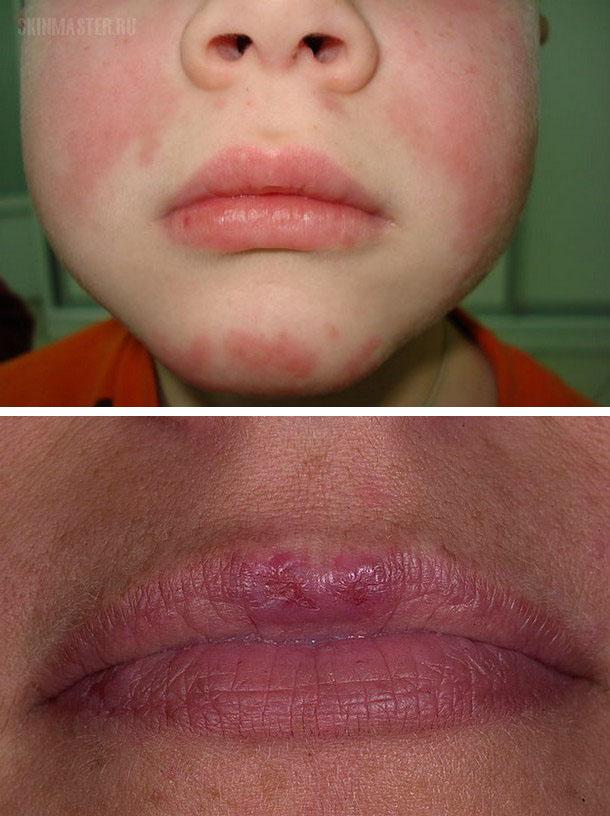
- Поражение красной каймы губ
Представлено вторичным гландулярным хейлитом, как правило, нижней губы. На ней появляются отечная эритема, гиперкератоз, трещины, обильные наслоения плотно сидящих чешуек или корочек. Очаг поражения нередко распространяется на слизистую оболочку и расположенные рядом кожные участки.
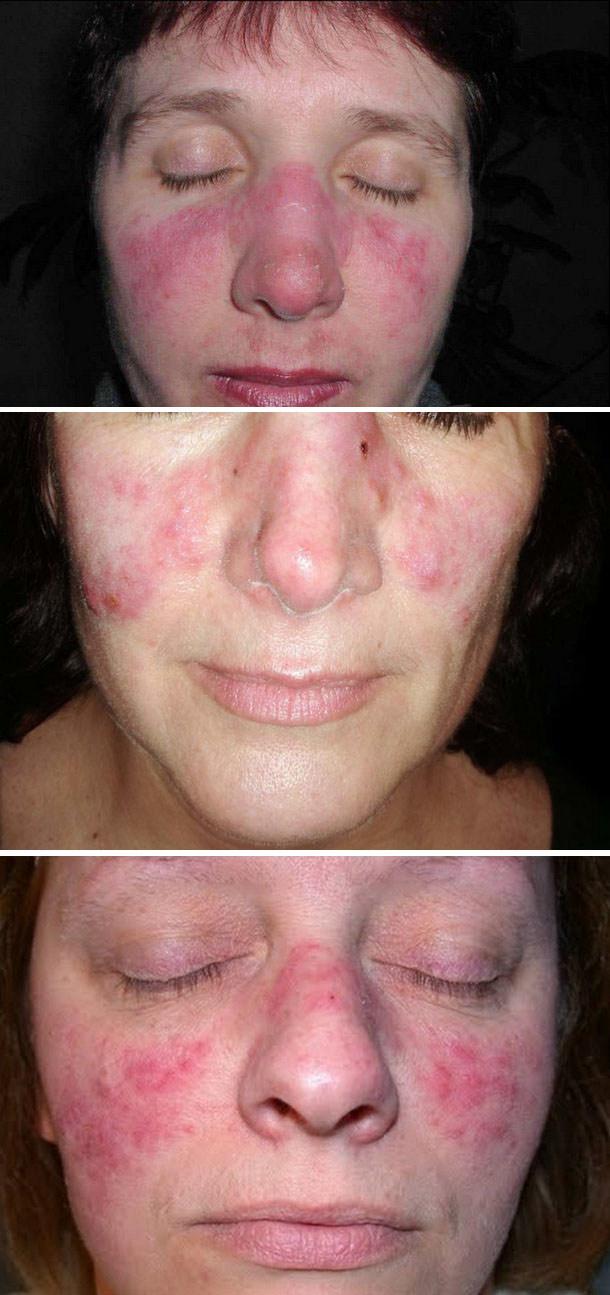
Диссеминированная форма отличается от ограниченной большим числом эритематосквамозных очагов, которые появляются, преимущественно, на открытых участках кожных покровов, но нередко и на верхних отделах груди и спины.
Кроме того, возможна локализация элементов на разгибательной поверхности предплечий, тыльной поверхности кистей, в том числе и в области ногтевых валиков без распространения на зону межфаланговых суставов. Наряду с типичными эритемами могут быть пятна, которые имеют нечеткие и расплывчатые очертания и бурую или красную окраску, а также телеангиоэктазии.
Нередко больных распространенной формой дискоидной красной волчанки беспокоят повышенная температура тела, общая слабость и недомогание, болезненность в области суставов. Вероятность перехода этой формы в системную красную волчанку значительно возрастает.
Кроме описанной выше типичной формы заболевания и ее вариантов выделяют другие, редко встречающиеся формы:
- Центробежную поверхностную эритему Биетта, которая встречается у 3% людей, страдающих дискоидной красной волчанкой, и у 75% — системной. Она отличается отсутствием или незначительной выраженностью рубцовой атрофии и гиперкератоза. Обычная локализация — средняя зона лица.
- Глубокую красную волчанку Капоши — Ирганга — очаги представляют собой один или несколько безболезненных, резко отграниченных узлов диаметром 2-10 см, расположенных в подкожной клетчатке в области щек, лба, плеч, ягодиц, бедер. Кожа над узлами имеет нормальный или синюшно-красный цвет. Узлы в процессе регресса могут кальцифицироваться или оставлять после себя глубокие изменения атрофического характера.
- Папиломатозную, или веррукозную, имеющую сходство с бородавчатым красным лишаем. Типичными для нее являются возвышающиеся над поверхностью кожи очаги роговых наслоений, имеющие вид бородавок и локализующиеся на коже кистей и волосистых отделов головы. Эта форма расценивается как начальная стадия рака.
- Гиперкератотическую, очаги которой гипсовидные или имеющие сходство с кожным рогом. Эта форма очень близка к предыдущей и также рассматривается в качестве раковой трансформации.
- Опухолевую, встречающуюся крайне редко и характеризующуюся слабо выраженным гиперкератозом, значительным возвышением над окружающей поверхностью отечных очагов красно-цианотичной окраски, на которых видны множественные рубцы.
- Дисхромическую, при которой центральная зона очагов депигментирована, а периферическая — гиперпигментирована.
- Пигментную, представленную пигментными пятнами с незначительно выраженным гиперкератозом.
- Телеангиоэктатическую, также крайне редкую, которая проявляется только очагами сосудиков, расширенных в виде сеточки.
Кроме перечисленных редких форм, встречаются совсем редкие и казуистические, такие как туберкулоидная, геморрагическая, буллезная.
Диссеминированная форма заболевания
Как вылечить это заболевание? Особое значение для проведения эффективного лечения имеет правильная диагностика с учетом причин и всех нюансов развития патологического состояния.
Диагностика
Первичная диагностика основана на наружном осмотре. При этом учитываются не только характер очагов поражения, но и фототип кожных покровов, профессия больного, специфика и условия работы, сопутствующие заболевания, наличие в организме пациента очагов хронической инфекции и других заболеваний, прием лекарственных препаратов, наличие аллергических реакций, а также наличие заболеваний коллагенозами у близких родственников.
После этого проводятся общие и специальные лабораторные исследования. В общих анализах основные неспецифические изменения возможны в виде ложноположительной реакции Вассермана при диссеминированной форме заболевания, увеличения СОЭ, снижения числа тромбоцитов, увеличения нейтрофилов и эозинофилов при снижении общего количества лейкоцитов и лимфоцитов. В биохимических анализах крови возможно определение повышенного количества гамма-глобулинов, увеличение концентрации креатинина и мочевины, снижение комплемента. Однако эти исследования конкретной диагностической ценностью не обладают. Они позволяют судить лишь о тяжести заболевания и его переходе в системное.
К специальным лабораторным исследованиям, включенным в федеральные клинические рекомендации общества дерматологов и косметологов РФ, относятся определение наличия:
- в сыворотке крови, так называемых, волчаночных клеток. Они характерны, в основном, для системной красной волчанки, но в 3-7% случаев выявляются у больных дискоидной красной волчанкой;
- в сыворотке крови антинуклеарных антител и антител к компонентам ядер, что указывает на активность иммунных реакций. Несмотря на то, что исследование специфично для системной красной волчанки, антинуклеарные антитела обнаруживаются в среднем у 35% больных дискоидной красной волчанкой;
- реакции иммуннофлуоресценции с биопсийным материалом (прямая) или с сывороткой крови (непрямая), позволяющие выявить комплексы антиген-антитело.
Достоверное подтверждение диагноза возможно посредством проведения гистологического исследования кожных биоптатов. При этом характерными признаками являются фолликулярный гиперкератоз, атрофические процессы в эпидермальном ростковом слое, отек с лимфоцитарным инфильтратом в области дермальных придатков и сосудов, дегенеративные процессы коллагеновых белков и некоторые другие.
Основная дифференциальная диагностика проводится с системной красной волчанкой, при которой отмечается отсутствие фолликулярного кератоза и незначительность атрофических процессов в очагах поражения. Кроме того, для системного заболевания характерны васкулиты, наличие артралгий, полисерозитов, поражения почек, эндокарда, центральной нервной системы и т. д.
Дифференциальную диагностику необходимо также проводить с дерматомиозитом, туберкулезной волчанкой, телеангиоэктатическим вариантом саркоидоза Бека, ограниченным псориазом, красным плоским лишаем, себорейным дерматитом, эозинофильной гранулемой лица, а также с фотодерматозами.
Лечение дискоидной красной волчанки
Многие люди любят применять нетрадиционные методы лечения, например, такие, как часто рекомендуемый в качестве наиболее эффективного средства настой на оливковом масле смеси череды и цветков фиалки. Однако следует отметить, что эффективность народных средств и методов крайне низкая. Применять их можно только дополнительно к основной терапии, назначенной врачом, и причем только по согласованию с последним. Кроме применения медикаментозной терапии, необходимо избегать прямого воздействия солнечных лучей, холодного ветра и низких температур воздуха.
Главными целями лечения являются:
- остановка дальнейшего прогрессирования патологии;
- ограничение или предотвращение процессов формирования рубцов.
Основой лечения являются топические глюкокортикостероидные препараты в виде крема, мази (при локализации очагов на теле) или лосьона (для волосистых отделов головы), а также системные антималярийные средства в качестве моно- или комбинированной терапии. В случаях резистентности к последним применяются ретиноиды, хотя из-за большого числа побочных эффектов и быстрого развития рецидива после отмены к оптимальным препаратам их не относят.
Из топических глюкокортикостероидов рекомендуется применять при локализации очагов:
- на лице — средства низкой или средней активности. К ним относятся крем, мазь, гель или линимент флуоцинолона ацетонид ;
- на туловище и конечностях — препараты со средней активностью. Таковыми являются мазь с триамцинолоном или мазь и крем с бетаметазоном;
- на волосистых отделах головы и кистях — препараты, имеющие высокую активность (клобетазол в составе крема или мази).
В случае отсутствия эффекта возможно применение суспензии триамцинолона или раствора бетаметазона в виде инъекций в локализованные очаги. При отсутствии эффективности глюкокортикостероидов (препараты первой линии) назначаются средства второй линии, к которым относятся ингибиторы кальциневрина (мазь Такролимус и крем Пимекролимус).
Из противомалярийных препаратов для системной терапии применяются гидроксихлорохин и хлорохин в виде таблеток для приема внутрь. К препаратам второй линии, применяемым в целях проведения системной терапии, относятся ацитретин и изотретиноин в капсулах.
В комплексную терапию также рекомендовано включать антиоксиданты (витамиин “E”), ангиопротекторы и корректоры процессов микроциркуляции (пентоксифиллин в таблетках и никотиновая кислота в виде инъекций).
Лечение, как правило, осуществляется в амбулаторных условиях. При тяжелом и упорном течении дерматоза, а также в случае отсутствия эффектов от лечения дальнейшая терапия должна проводиться в специализированном стационаре.
Читайте также:


