Физиопроцедуры при воспалении челюстного сустава
Боль в области височно-нижнечелюстного сустава (ВНЧС) вызывает значительный дискомфорт и может стать причиной нетрудоспособности. Такая боль имеет суставное и/или мышечное происхождение.
Локализованная боль в области ВНЧС приводит к рефлекторному ограничению активности прилегающих мышц для защиты сустава от повреждения. В свою очередь, это ограничивает подвижность в ВНЧС. В результате все артрогенные височно-нижнечелюстные расстройства (ВНЧР) приобретают миогенную составляющую, что также требует лечения. Физиотерапевтические методы достаточно эффективны при мышечной патологии, поэтому могут применяться при лечении ВНЧР.
Физиотерапия направлена на устранение воспаления, что ведет к уменьшению болевой симптоматики и нормализации функции ВНЧС и жевательной мускулатуры. Кроме того, некоторые физиотерапевтические упражнения способствуют улучшению координации в области ВНЧС, повышению эффективности жевательной мускулатуры и исправлению осанки, поскольку шейный отдел позвоночника и черепно-нижнечелюстной комплекс тесно взаимосвязаны.
ВНЧС и осанка
Влияние осанки на развитие и/или прогрессирование ВНЧР обсуждается в течение нескольких десятилетий, однако однозначного мнения по этому вопросу до сих пор нет. Как отмечалось выше, шейный отдел позвоночника и черепно-нижнечелюстной комплекс тесно взаимосвязаны. Патологическая нагрузка на мускулатуру и скелетные структуры ведет к раздражению тройничного нерва. Таким образом, повреждение шейного отдела может быть взаимосвязано с соответствующей симптоматикой поражения шейных нервов. Со своей стороны тройничный нерв играет важную роль в осуществлении контроля движений головы и плечевого пояса, а значит ВНЧР могут опосредованно влиять на эту функцию и наоборот.
Отмечается взаимодействие между нарушениями осанки и наличием ВНЧР. Несмотря на недостаток строгих научных доказательств влияния осанки на развитие и прогрессирование ВНЧР, в некоторых исследованиях была выявлена эффективность физиотерапевтических методов коррекции осанки при лечении таких расстройств.
Эффективность физиотерапии
Обычно физиотерапия включает в себя мануальные методы воздействия на ВНЧС, самомассаж, упражнения, направленные на разминку жевательной мускулатуры и развитие координации, а также наложение влажных теплых компрессов на болезненные мышцы, расслабляющие упражнения и коррекцию осанки.
На сегодняшний день однозначного мнения об эффективности указанных методов, несмотря на в целом благоприятные наблюдения, нет, однако исследований, посвященных изучению физиотерапевтических методов и удовлетворяющих высоким методом методологическим стандартам, было проведено недостаточно.
Но, тем не менее, во всех исследованиях было выявлено, что активные и пассивные упражнения для нижней челюсти, мануальная терапия, коррекция осанки и релаксирующие методы в совокупности повышают эффективность лечения остеоартрита ВНЧС.
Физиотерапевтические методы
- Чрескожная стимуляция нервов (уменьшение боли, улучшение открывания рта).
- Ультразвук (уменьшение миофасциальной боли).
- Коротковолновая диатермия, мегапульс (устранение миофасциальной боли).
- Радиочастотная пульсирующая терапия (увеличение ограниченной амплитуды движений нижней челюсти).
- Лечение мягким лазером (уменьшение миогенной и артрогенной болей в области ВНЧС).
Программа упражнений для лечения ВНЧР включает в себя три составляющие:
- Мануальная терапия ВНЧС и жевательной мускулатуры.
- Домашние упражнения для ВНЧС и жевательной мускулатуры.
- Домашние упражнения для коррекции осанки.
В выполнении двух первых участвует квалифицированный мануальный терапевт. Коррекцией осанки может заниматься сам пациент после соответствующей подготовки и обучения.
- Мануальная терапия ВНЧС и жевательной мускулатуры.
При выполнении всех манипуляций пациент находится в положении лежа.
Применяется при лечении всех видов ВНЧР. Физиотерапевт просит пациента открыть рот, после чего помещает большой палец на моляры нижней челюсти и оказывает на него давление. Эта манипуляция проводится в течение 10-30 с и повторяется несколько раз. В результате растягивается капсула ВНЧС и в нем увеличивается вертикальное пространство.
Методика захвата (нормализации положения) диска
После вытяжения ВНЧС на него оказывают небольшую компрессию, затем нижнюю челюсть отводят в исходное положение. Повторяют несколько раз до стабилизации диска на головке нижней челюсти.
Акупунктура жевательной мускулатуры
На тригерные точки оказывается давление, которое увеличивается постепенно до ощущения пациентом слабой боли. Давление сохраняют до ее исчезновения, после чего снова увеличивают давление. Повторяют несколько раз, пока не исчезнет боль при увеличении давления.
Жевательная мышца (внутриротовое воздействие)
Находясь напротив пациента с открытым ртом, физиотерапевт оказывает давление на жевательные мышцы изнутри рта (на правую большим пальцем левой руки, и наоборот). Триггерные точки располагаются в проекции моляров верхней челюсти.
Латеральная крыловидная мышца
И.п. то же, что в предыдущей манипуляции. Специалист оказывает давление на латеральные крыловидные мышцы пациента мизинцами (на правую мизинцем левой руки, и наоборот). Триггерные точки располагаются позади моляров верхней челюсти.
Медиальная крыловидная мышца
И.п. то же. Давление оказывается на медиальные крыловидные мышцы.
Жевательная мышца (внеротовое воздействие)
Физиотерапевт позади пациента, рот которого закрыт. Давление оказывается на жевательные мышцы указательными пальцами аналогичным способом. Триггерные точки располагаются в средней части жевательной мышцы и области угла нижней челюсти.
И.п. то же. Давление происходит на височные мышцы указанным выше способом. Триггерные точки расположены в области виска.
И.п. то же. Давление на двубрюшные мышцы указанным выше способом. Триггерные точки позади подбородка.
Голову пациента немного поворачивают и наклоняют в противоположную сторону от мышцы. Физиотерапевт, находясь позади пациента, надавливает на верхнюю и среднюю триггерные точки средним пальцем, а на нижнюю – указательным, при этом опора обеспечивается большим пальцем.
Самомассаж жевательной, височной и двубрюшной мышц
Осуществляется указательным и средним пальцами контралатеральной руки. Необходимо выявить болезненную зону в области жевательной мышцы и массировать эту точку в течение 1 мин. слабыми циркулярными движениями. После чего проводится акупунктура этой мышцы описанным выше способом. Массаж височной и двубрюшной мышц проводится аналогично указательным и средним (большим) пальцами односторонней руки.
Упражнения для разминки жевательной мускулатуры
Показаны при ограниченном открывании рта в результате гипертонуса и/или анатомического укорочения жевательной мышцы. И.п. – сидя за столом, положив одну руку на лоб. Открыть рот как можно шире и положить пальцы второй руки на правые и левые премоляры нижней челюсти, стабилизируя ее положение. Затем неплотно сомкнуть зубы примерно на 10 с, чтобы нижняя челюсть не двигалась. После чего нужно расслабить мышцы и опустить нижнюю челюсть, увеличивая открывание рта. Повторить несколько раз
Упражнения для улучшения координации ВНЧС
Выполняют 3 раза в день. Следует медленно открывать и закрывать рот 20 раз, расположив указательные пальцы на латеральных полюсах ВНЧС. Чтобы контролировать движения нижней челюсти и сохранение параллельности между ее срединной и вертикальной, нарисованной на зеркале, линиями.
При переднем смещении диска с вправлением необходимо выполнять боковые движения нижней челюсти для нормализации положения суставного диска. После захвата диска нужно делать нижней челюстью возвратно-поступательное движение с небольшой амплитудой, а также движения в стороны, удерживая между зубами небольшую пластиковую трубку.
- Домашние упражнения для коррекции осанки.
Увеличивают подвижность шейного отдела позвоночника, уменьшают переднее положение головы и укрепляют мышцы шеи. Выполняются несколько раз в день.
Повышение подвижности шейного отдела позвоночника
И.п. – сидя прямо, медленно наклонять голову вперед, стараясь прижать подбородок, чтобы уменьшить лордоз шейного отдела позвоночника. Положение сохранять 10 с, после чего расслабиться. Повторить несколько раз, затем поместить указательные пальцы обеих рук под затылок и несколько раз повернуть голову вверх-вниз для увеличения амплитуды движений. В конце пальцы переместить вниз на следующие позвонки и повторить упражнение.
Упражнения для укрепления мышц шеи
И.п. – то же. Положить два пальца на лоб, затылок и слегка упереться головой в них на 10-15 с. Повторить 3 раза с интервалом в 30 с. Очень важно сохранять и.п. и избегать вовлечения грудино-ключично-сосцевидной или трапециевидной мышц.
Разминка грудино-ключично-сосцевидной мышцы
Сесть прямо, повернуть голову в противоположную сторону и зафиксировать ключицу большим пальцем противоположной руки. После чего указательным и средним пальцами односторонней руки надавить на лоб. Затем напрячь грудино-ключично-сосцевидную мышцу на 10 с, чтобы зафиксировать положение головы. В конце мышцы расслабляют и снова надавливают на лоб, увеличивая разгибание шеи. Повторить несколько раз.

Для наших постоянных пациентов уникальная акция! Комплекс гигиенических процедур (снятие зубного камня и налета с помощью Air Flow и ультразвука, скейлинг, полировка, фторирование) для постоянных пациентов 1 раз в 6 месяцев за 3000р!
Air Flow и полировка всего за 1500р для пациентов с брекетами!
Физиотерапия
Физиотерапия при заболеваниях височно-нижнечелюстного сустава уменьшает боль, суставные шумы, улучшает функцию сочленения. В зависимости от характера патологического процесса и его стадии назначают тот или иной физический фактор.
При остром артрите и обострении хронического артрита с целью обезболивания, улучшения кровоснабжения тканей, рассасывания продуктов тканевого распада применяют флюктуоризацию, электрофорез или амплипульсфорез 2% раствора новокаина, диадинамотерапию.
Флюктуоризация — применение переменного тока звуковой частоты 100—2000 Гц, напряжением 40—60 В и силой, измеряемой в миллиамперах или долях миллиампера. При этом частота, амплитуда и интенсивность импульсов тока беспорядочно меняются. Для флюктуоризации применяют аппарат АСБ-2. Форма тока № 1 характеризуется равновероятной величиной импульсов обеих полярностей, N° 2 — преобладанием импульсов одной полярности, № 3 — полным отсутствием одной из полярностей и может быть применена для флюктуофореза. Наиболее часто используют первую форму тока, которая оказывает выраженное обезболивающее и противовоспалительное действие.
Электрод с активной верхушкой вводят в ретромолярное пространство верхней челюсти (между верхним восьмым зубом и щекой). Пассивный электрод (пластинчатый) размером 2 χ 3 см фиксируют на коже в области пораженного сустава. Доза слаботепловая (до 1 мА на 1 см2 площади активного электрода) с переходом на среднюю (не более 2 мА на 1 см2 площади, активного электрода), длительность воздействия 8—10 мин. Процедуры проводят ежедневно; на курс 3—7 процедур (методика Рубина).
Электрофорез лекарственных веществ — сочетанное влияние гальванического тока и лекарственного вещества, вводимого с его помощью в организм. Проводится по той же методике. Под пассивный электрод на кожу в области сустава помещают химически чистую фильтровальную бумагу, смоченную лекарственным веществом. Силу тока увеличивают до появления ощущения легкого покалывания в области электродов (не более 1,5—2 мА), продолжительность воздействия 20 мин; на курс лечения 15—20 процедур, проводимых ежедневно или через день.
Режим работы переменный, род работы III и IV (по 3—5 мин), сила тока до ощущения выраженной, но безболезненной вибрации под электродами. При наличии болевого синдрома глубина модуляции 25—50%, по мере стихания болей — 75—100%. Частота модуляций при сильных болях 80—100 Гц, при уменьшении болей 20—30 Гц. Длительность посылок 2—3 с. Процедуры проводят ежедневно, до 8—12 на курс.
Можно проводить лечение синусоидальными модулированными токами, применяя то же расположение электродов, что при "лекарственном электрофорезе и флюктуоризации. По последним данным, полученным на курсе физиотерапии Московского медицинского стоматологического института, форез новокаина при помощи синусоидальных модулированных токов дает более выраженный эффект, чем электрофорез новокаина.
При травматическом артрите в целях предупреждения инфицирования тканей сустава, а также для снятия отека, что имеет место как при острых, так и при обострении хронических процессов в суставе, применяют УВЧ-терапию — метод лечения, основанный на местном и общем воздействии на организм электрического поля УВЧ с целью равномерного и глубокого прогревания тканей. Для УВЧ-терапии используют аппараты УВЧ-4, УВЧ-30, УВЧ-66
К области сустава с обеих сторон подводят малые конденсаторные пластины (одну — перед ушной раковиной, другую — над сосцевидным отростком). Мощность 40 Вт, доза слаботепловая, воздушный зазор 1—1,5 см, длительность воздействия 10 мин. Первые процедуры проводят ежедневно, затем через день; на курс 5—10 процедур.
При обострении хронических артритов используют также индуктотермию и электрофорез йода (6% раствор йодида калия) или 2% раствора новокаина.
Облучение кожи короткими инфракрасными лучами значительно улучшает ее электроповодимость, повышая тем самым эффективность действия постоянного тока. С этой целью кожу в области сустава облучают лампой соллюкс в течение 15—20 мин, затем проводят электрофорез йода по внутриротовой методике в течение 20 мин; на курс лечения 10—15 процедур, проводимых ежедневно.
При артритах ревматической этиологии показаны индуктотермия, электрофорез салицилатов, пчелиного яда (вирапин), медицинской желчи, лидазы Электрофорез медицинской желчи рекомендуется проводить после предварительного воздействия на область сустава тепловых процедур (соллюкс, парафинотерапия, грязевые аппликации и т. п.).
Методика электрофореза вирапина следующая. В течение 2—4 дней втирают вирапин в область сустава. Перед процедурой 2—3 мин втирают вирапин, затем накладывают электроды на кожу в области височно-нижнечелюстного сустава (анод) и в ретромолярное пространство верхней челюсти (катод). Сила тока не более 1,5—2 мА, длительность процедуры 10 мин; на курс лечения 10 процедур. Электрофорез вирапина противопоказан при заболеваниях почек, печени, поджелудочной железы, а также в тех случаях, когда противопоказано воздействие постоянным током.
При хронических артритах и обострившихся артрозах с успехом могут применяться ультразвуковая терапия и ультрафонофорез гидрокортизона в область пораженного сустава.
Для ультразвуковой терапии используют аппарат Ультразвук Т-5, УТП-1. Действие ультразвука расценивают как использование высокочастотных механических колебаний для микромассажа тканей, активации крово- и лимфообращения, повышения фагоцитоза. Терапевтические дозы ультразвука вызывают в тканях сдвиг pH в сторону алкалоза, что приводит к анальгезии. Ультразвук оказывает рассасывающее действие на рубцовую и спаечную ткань — истончает, размягчает ее. Применяют ультразвук небольшой интенсивности (0,05—0,2 Вт/см2) при длительности воздействия 3—5 мин.
Ультрафонофорез — сочетанное воздействие ультразвука и вводимого с его помощью лекарственного вещества. Ультрафонофорез анальгина, гидрокортизона, прополиса, йодида калия показан при мышечно-суставных дисфункциях, обострении хронических артритов после того, как закончено воздействие электрическим полем УВЧ либо синусоидальными модулированными токами. Используют импульсный режим (4 имп/мс), интенсивность 0,2 Вт/см2, методика подвижная. Продолжительность воздействия 3 мин на каждый сустав или 6 мин на одну сторону. Для ультрафонофореза анальгина приготавливают смесь анальгина, ланолина, вазелинового масла и дистиллированной воды (по 10 г каждого компонента).
Ультрафонофорез проводят следующим образом. На область сустава накладывают смесь эмульсии гидрокортизона (5 г) с вазелином и ланолином (по 25 г), Затем ультразвуковой головкой производят поглаживание кожи в области височно-нижнечелюстного сустава. Указанной дозы эмульсии гидрокортизона достаточно на весь курс лечения (8—10 процедур, проводимых через день). По окончании процедуры эмульсию оставляют на коже.
При хронических заболеваниях височно-нижнечелюстного сустава ультрафонофорез можно чередовать с диадинамотерапией или флюктуоризацией (при наличии тризма), индуктотермией, электрофорезом йода, парафинотерапией. Необходимо учитывать, что после курса лечения ультразвуком (или фонофорезом) повторное применение физических факторов возможно через 1—3 мес.
Индуктотермия — применение энергии переменного магнитного поля высокой частоты с помощью электрода вихревых токов для глубокого прогревания тканей, улучшения обменных процессов. Индуктотермия проводится с помощью аппарата для УВЧ-терапии при использовании электрода вихревых токов (ЭВТ-1), который представляет собой индуктор с настроенным в резонанс контуром. Резонансный индуктор состоит из конденсатора и катушки, имеющей специальную форму для ограничения действия электрического поля. Периферические витки, имеющие наибольший потенциал, находятся на большем расстоянии от плоскости, обращенной к коже больного, чем центральные. Т. Ф. Дзанагова применила ЭВТ-1 диаметром 6 см, который фиксировался в электрододержателе аппарата УВЧ-30, работающего при частоте 40 и 68 мГц и выходной мощности 15—30 Вт.
Больного усаживают на стул. Голову фиксируют на деревянном подголовнике. Плоскость защитного колпака индуктора размещают на расстоянии 0,5 см от кожи в области сустава или непосредственно на коже. Длительность воздействия 10 мин, доза слаботепловая; на курс 10—12 процедур, проводимых ежедневно.
Парафин представляет собой смесь высокомолекулярных углеводородов. Его получают при перегонке нефти и бурых углей. Основой лечебного применения парафина являются большая теплоемкость, малая теплопроводность и значительная теплоудерживающая способность. В процессе застывания парафин уменьшается в объеме на 10—15% и оказывает на ткани компрессионное действие. Сдавление сосудов кожи способствует ее анемизации и обусловливает ее глубокое и интенсивное прогревание. Под действием интенсивного теплового раздражения улучшается кровоснабжение тканей, усиливаются обменные и регенеративные процессы, предотвращаются отеки. Для лечебных целей используют парафин с температурой плавления 52—55°С, который для стерилизации нагревают на водяной бане до 100 0C в течение 10 мин.
Применяют две методики наложения парафина: 1) нанесение парафина на кожу в области сустава и жевательных мышц до толщины слоя 2—2,5 см с помощью кисточки. Длительность воздействия 40—50 мин, температура парафина 50—52° С; 2) салфетно-аппликационную методику. На кожу наносят слой парафина толщиной 0,5 см, а затем накладывают на него марлевую салфетку (8—10 слоев марли), пропитанную расплавленными парафином температуры 50—52°С. Салфетку покрывают клеенкой, а затем специально сшитым ватничком. Продолжительность воздействия 30—40 мин. Парафинолечение проводят при артрозах и артритах височно-нижнечелюстного сустава.
Можно применять сочетанную методику — чередование ультрафонофореза гидрокортизона с парафинотерапией (через день). Весьма эффективен лекарственный электрофорез, осуществляемый непосредственно после парафинотерапии.
Наряду с ультрафонофорезом в сочетании с другими методами физиотерапии при лечении дисфункций и хронических заболеваний сустава успешно используется микроволновая терапия. Микроволны — это сверхвысокочастотные электромагнитные колебания, имеющие длину волны от 1 м до 1 мм и частоту от 300 до 300 000 мГц. Они распространяются, подчиняясь законам лучистой энергии: могут отражаться от одних сред (тканей) и поглощаться другими. Поглощение микроволновой энергии происходит наиболее гидратированными тканями (кровь, лимфа, мышцы и др.), где образуется эндогенное тепло.
Воздействуя на кожные рецепторы, а также на рецепторы подлежащих тканей и сосуды, микроволны вызывают начальный рефлекс с хемо-, баро- и терморе-цепторов в месте облучения. Образуются биологически активные вещества, которые разносятся кровью по организму и оказывают общее физиологическое воздействие путем включения центральных регулирующих механизмов. Микроволны усиливают окислительно-восстановительные процессы, стимулируют трофические и регенеративные функции, обладают анальгезирующим, противовоспалительным и бактериостатическим действием.
Микроволновая терапия дает благоприятный результат не только при хронических, но и при острых формах артроза и является методом выбора. Противопоказания к физиотерапии: новообразования, гипертоническая болезнь II—III стадии, сердечно-сосудистая недостаточность III стадии, состояние после инфаркта миокарда, выраженная гипотония, наклонность к кровотечениям.
Дисфункция височно-нижнечелюстного сустава (ВНЧС) — это обширный симптоматический комплекс различных артрологических, неврологических, ревматических и инфекционных проявлений. Болезненность ВНЧС возникает при открывании рта, приеме пищи или прочих функциональных действиях нижней челюсти.
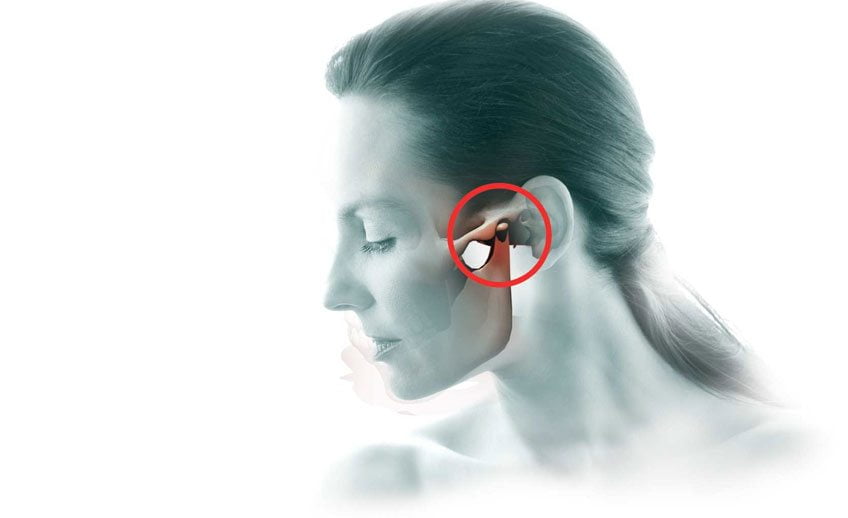
Лечение височно-нижнечелюстного сустава – это сложнейший процесс восстановления парного диартроза на черепе костного скелета человека, наиболее часто встречающегося в детском и старческом возрасте. Однако от ударно-механического поражения не застрахован никто.
Анатомия ВНЧС
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Височно-нижнечелюстное образование – это парный черепной сустав, образованный в месте сочленения эпифиза нижнечелюстной кости с височной ямкой в черепе человека, позволяющее осуществлять синхронную подвижность нижней челюсти с правой и левой сторон.
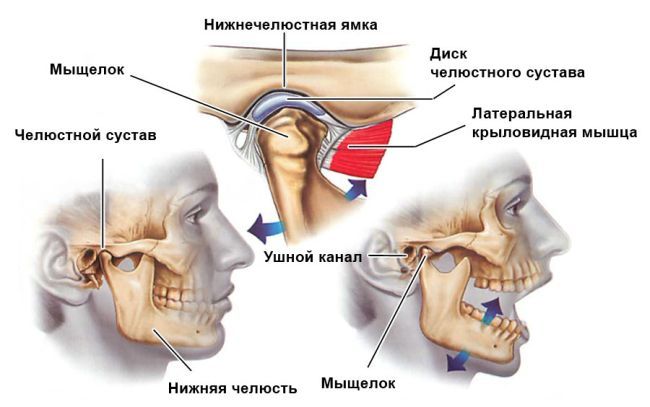
В анатомическую структуру височно-нижнечелюстного сочленения входят:
- непосредственно суставные поверхности – нижнечелюстная головка и ямочное образование височной кости;
- окружает наружную часть ВНЧС суставная капсула;
- между соединительными элементами суставных поверхностей находится диск, или хрящ, который образует с капсулой ВНЧС жёсткое сцепление.
Вся височно-челюстная система окутана связочно-мышечным аппаратом, который позволяет не только фиксировать нижнюю челюсть, но и производить ею движения в трех плоскостях:
- открывание и закрывание рта осуществляется по фронтальной оси при жестко зафиксированном суставном диске. Возможно смещение головки нижней челюсти;
- смещение по сагиттальной оси головки и суставного диска; позволяет производить движение нижнечелюстного аппарата вперед и/или назад;
- движения нижней челюстью вправо или влево по вертикальной оси – это результат боковой ротации головки нижней челюсти относительно суставной височной впадины (ямки).
Чувствительная иннервация осуществляется через ушно-височные каналы и жевательные ветви, исходящие из нервных волокон тройничного нерва. Артериальное кровяное снабжение транспортируется по магистральной линии наружной сонной артерии, преимущественно через поверхностную височную артерию, а венозный отток через нижнюю челюсть продолжает движение по яремной шейной вене.
Нарушение функций височно-челюстного сустава вызывает различного рода воспалительные процессы, которые требуют тщательного диагностического обследования и адекватного лечения. Ярким примером может быть синдром патологического прикуса, или синдром Костена.
Такая дисфункция ВНЧС была впервые описана американским врачом-отоларингологом Джеймсом Костеном в 1934 году. Однако боль в височно-нижнечелюстном регионе черепа может быть спровоцирована прочими различными причинно-следственными факторами.
Причины воспаления
Клинической височно-челюстной и/или челюстно-лицевой патологии может предшествовать множество факторов, которые в дальнейшем влияют на правильное лечение дисфункции ВНЧС. Височно-нижнечелюстному поражению суставов могут способствовать:
- механическое повреждение;
- инфекционное поражение суставных элементов черепной коробки;
- воспаления суставов, связанных с системной патологией.
Рассмотрим наиболее детально частое нарушение функции височно-челюстного сустава, лечение которого зависит от степени тяжести повреждения или от сложности воспаления.
После приведения ударной силы, в результате несчастного случая, при умышленном повреждении суставных компонентов черепной коробки возможны следующие критические состояния:
- разрыв околосуставного связочного узла или капсулы ВНЧС;
- полостное кровоизлияние в височных и/или челюстных суставах;
- трещины на поверхности костно-суставных сегментов черепного короба.
В случае прямого контакта с патогенным носителем, из-за травмы дисфункция височно-челюстного сустава определяется степенью инфекционного поражения. При занесении инфекции страдает не только целостность суставной капсулы, но и сама полость сустава, когда доступ микроорганизмов в эти зоны становится неограниченным. При атаке инфекционных или бактериальных агентов в открытые суставные области возможны различные воспаления, как специфического характера, например, поражение палочкой Коха (туберкулез) или бактериями бледной трепонемы (сифилис), так и неспецифического порядка – стафилококковое или стрептококковое воспаление.
Обеспечить контактное инфицирование лицевым суставам могут различные заболевания гнойно-воспалительного или грибкового характера:
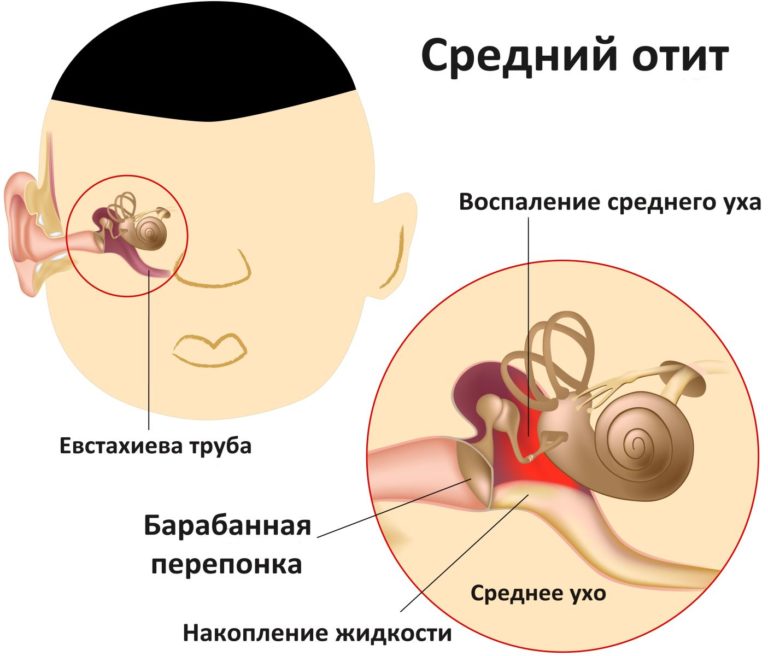
- гнойное воспаление околоушных слюнных желез;
- отит среднего уха;
- костный остеомиелит;
- инфекционное поражение зубов, полости рта;
- флегмона или абсцесс мягких тканей;
- гематогенное инфицирование.
Среди возможных причин дисфункции челюстно-лицевого сустава — ревматическое поражение костно-суставных сегментов, которое проявляется генерализованным течением воспалительного процесса, задевая все новые органы и тканевые структуры системы жизнедеятельности.
Клинические симптомы
Вне зависимости от причинно-следственных факторов симптомы дисфункции височно-нижнечелюстного сустава всегда отзываются болезненностью различной степени интенсивности. Воспалительный процесс в суставных сегментах черепа может протекать по острому или хроническому течению.
При остром воспалении проявляется повышенная нервная чувствительность организма, а воспалённые суставные регионы имеют ярко выраженное покраснение и отечность мягких тканей.
Среди прочих острых клинических состояний можно выделить:
- болевой рефлекс, обеспеченный острой, колющей или режущей болью в челюсти, усиливающийся при резких движениях;
- тканевая отечность с покраснением мягких тканей иррадиирует в смежные органы, образуя небольшие гематомы;
- местное повышение температуры – это обязательное симптоматическое условие, так как дисфункция суставов приводит к расширению кровеносных сосудов, притоку крови к воспалительному очагу;
- из-за распространения воспалительного процесса происходит сужение слуховых каналов, что сказывается на работе слухового аппарата.
Пациенты жалуются на боль и ломоту в лицевых мышцах, частое головокружение, головную боль, быструю утомляемость, общую слабость.
Несвоевременное лечение дисфункции височно-нижнечелюстного сустава приводит к постепенному затуханию воспалительных реакций; симптомы острого поражения ВНЧС приобретают хроническое течение. Из-за ограничения количественного состава экссудата в полостной суставной среде, возможного проявления пролиферативных осложнений внутрисуставные структуры начинают неадекватно воздействовать друг на друга.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Хронические симптомы височно-челюстного нарушения:
- сужение суставной щели, сближение соседствующих костно-суставных поверхностей издают специфический треск, щелчок или хруст при смещении сустава;
- длительное бездействие суставного региона из-за болевых ощущений вызывает ответную реакцию – скованность движений лицевых мышц и суставных участков;
- хроническое повреждение ухудшает слуховые качества.
Нередко общая разбитость организма приводит к нарушению психического и нервного баланса. Хроническое течение обеспечивает организму умеренно воспалительную реакцию, когда температура тела держится в субфебрильных пределах (37-37,5 ºС). Вся эта симптоматика требует диагностической оценки.
Методы терапии
При функциональном нарушении связочно-мышечного аппарата или костно-суставной системы черепного скелета требуется дифференцированный диагностический подход и соответствующее адекватное лечение ВНЧС. Лечение на первоначальном этапе предусматривает купирование болевых синдромов и снижение воспалительных процессов. Последующая терапия – это физиопроцедуры, специальная лечебно-восстановительная гимнастика, массаж, мануальная терапия.
На любом этапе медикаментозного, физиотерапевтического или восстановительно-реабилитационного лечения пациенту рекомендуется снижение нагрузок на височно-нижнечелюстную суставную область. Ему следует ограничить речевую активность и принимать пищу только мягкой консистенции.
К лечению привлекаются профильные медицинские специалисты: остеопаты, травматологи, ортопеды, стоматологи, ортодонты, вертебрологи.
В зависимости от причинно-следственной обусловленности предусмотрено различное фармакотерапевтическое лечение. Дисфункция ВНЧС устраняется препаратами нестероидной противовоспалительной активности, седативными средствами лечения, внутрисуставными блокадами глюкокортикостероидной группы.
Для максимального расслабления жевательной мускулатуры иногда к комплексному лечению подключается Бос-терапия (биологическая обратная связь).
В случае воспаления височно-нижнечелюстного сустава из-за инфекционного поражения вначале проводятся мероприятия по выявлению возбудителя, а затем подбирается схема антибактериального воздействия на пораженные участки.
Оказание первой помощи
После получения травмы или повреждения прочим ударно-механическим воздействием естественная реакция у человека – это боль. Оказание первой медицинской помощи требует навыков и практического опыта.
Рассмотрим алгоритм экстренных действий, перед тем как пациент перейдет в руки врача:
- Необходимо создать условия по полному обездвиживанию пораженного региона височно-нижнечелюстного сустава. Все, что нужно сделать – это наложить жестко фиксирующую повязку из подручных средств. Мягкую подбородочную пращу можно сделать из любой ткани или эластичной широкой резины, которая будет жестко фиксировать подбородок к затылку и теменному участку головы.
- После получения травмы происходит расширение кровеносных сосудов, возникает отечность мягких тканей. Приложенный к пораженному суставу холод, а лучше лед, вызывает спазмирование (сужение) сосудов, предотвращая жидкостное выпотевание в суставную полость и в окружающую тканевую часть. Лед способствует снижению чувствительности нервных ответвлений в зоне поражения, что также благоприятно устраняет болевой рефлекс.
- Если у пациента нет аллергической реакции или противопоказаний на противовоспалительные, обезболивающие лекарственные средства, то можно при помощи фармакологических препаратов на некоторое время обезболить поврежденный регион суставного сочленения.
До приезда скорой медицинской помощи пострадавшему человеку запрещены любые движения нижней челюстью.
После оказания первой медицинской помощи пациент направляется в лечебное учреждение, где после диагностического обследования будет принято решение о дальнейшем выборе лечения.
При вывихе или растяжении связок предусмотрена более длительная иммобилизация суставных сегментов, а в случае перелома будут предприняты меры по оперативной коррекции.
Артрит (артроз) височно-челюстного сустава
Дисфункция височно-челюстного сустава, лечение которого обусловлено ревматическими заболеваниями, проводится вместе с основным — медикаментозным, физиотерапевтическим, лечебно-профилактическим — воздействием. Снижению активности болевого и воспалительного процесса на лицевые суставы при артрите и артрозе будут способствовать фармакологические комбинации нестероидной противовоспалительной группы (Диклофенак, Нимесулид, Целекоксиб), препараты стероидной противовоспалительной активности (Преднизолон), лекарственные формы, относящиеся к моноклональным антителам (Инфликсимаб, Этанерцепт, Адалимумаб).
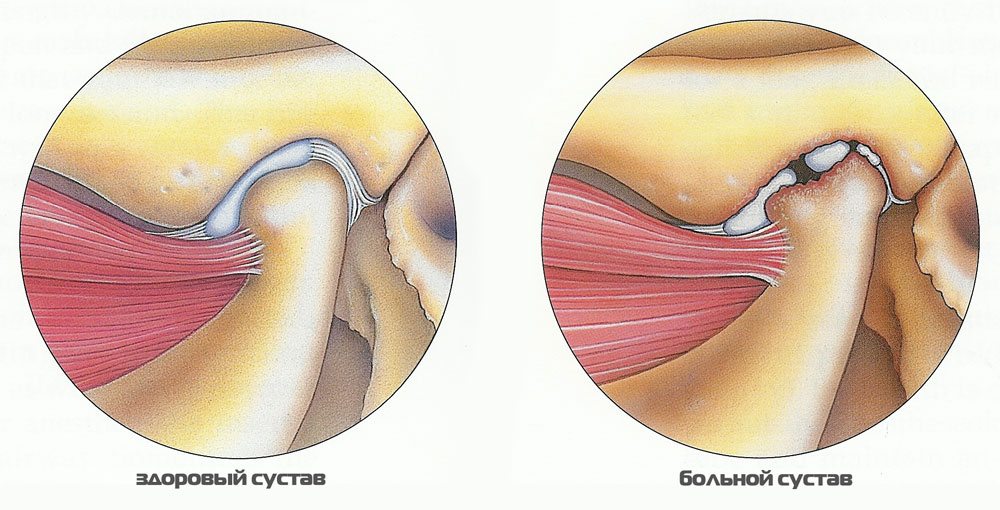
Существуют народные методы устранения симптоматического воспаления височно-нижнечелюстного сустава:
- отвар корня лопуха окажет болеутоляющее, противовоспалительное действие;
- настой душистого грыжника обеспечит антибактериальный, противовоспалительный эффект при инфицировании и ревматическом воспалении;
- обезболить на некоторое время пораженные ревматизмом костно-суставные сегменты поможет спиртовая настойка прополиса.
Любые рецепты необходимо согласовывать с профильным специалистом или лечащим врачом во избежание возможных аллергических последствий. Особую осторожность к народному лечению нужно проявлять людям с хронической или острой патологиями ЖКТ, мочеполовой системы, детям до 14 лет, беременным женщинам.
Комплексное медицинское лечение предусматривает специальные упражнения, направленные на усиление подвижности суставов. Их выполняют во время основного лечения и в восстановительно-реабилитационный период.
Восстановительная терапия
Для предотвращения возможных осложнений рекомендуется специально разработанный комплекс гимнастических упражнений. Он поможет как можно быстрее восстановить мышечную и костно-суставную подвижность височной и челюстной группы черепного скелета:
- гимнастической палкой прижимаем подбородок снизу. Открыв рот, преодолеваем сопротивление медленным опусканием челюсти. Не снижая давления на подбородок, возвращаемся в исходное положение;
- выступающая часть подбородка жестко охватывается руками и медленно оттягивается вниз;
- сдавливанием ладони бокового отдела нижней челюсти провоцируем ее смещение в противоположную сторону. Аналогичное упражнение проводится с другой стороны;
- преодолевая приложенные усилия на переднюю часть подбородка, необходимо выдвинуть нижнюю челюсть вперед.
Каждое упражнение выполняется не менее 5 раз, по 3-4 подхода в день.
Гимнастический комплекс восстановительной терапии выполняется при отсутствии воспалительных реакций и болевых ощущений.
Прогноз и последствия
Чем же грозит несвоевременное или неправильное лечение пораженного височно-нижнечелюстного сустава? Определяющим фактором возможных осложнений является причина возникновения патологического состояния. Точно установленный диагноз и грамотная тактика медицинского реагирования может уже через несколько дней восстановить утраченную физиологическую активность суставов.
При отсутствии же адекватной терапии проблемные суставы могут не только продолжать беспокоить человека периодическими болевыми вспышками, но и значительно ухудшить ситуацию различными осложнениями.
Среди возможных последствий некачественного лечения или запущенности клинической патологии выделяют:
- анкилоз – клиническая форма неподвижности суставов, наступающая в результате костно-суставного, хрящевого или фиброзного сращения сочленяющихся между собой двигательных сегментов. Причина – острая и хроническая патология инфицирования суставного региона или запущенная травма. Способ устранения – оперативное вмешательство;
- абсцесс – нарыв на мягких тканевых или мышечных структурах, при котором образуется гнойно-воспалительная полость. Возбудитель абсцесса – стафилококковая или стрептококковая микрофлора. Остановить гнойное разложение и избавиться от агрессивного воздействия микроорганизмов возможно лишь оперативным вскрытием абсцесса;
- контактное или гематогенное инфицирование суставных компонентов височно-нижнечелюстного аппарата может способствовать развитию воспалительных процессов в оболочке головного мозга, то есть образованию сложнейшего и смертельно опасного заболевания – менингита. Осложнение проявляется сильнейшими головными болями, лихорадкой, повышением температуры тела до 40-41 ºС. Также образуется светобоязнь, часто возникает потеря сознания. При отсутствии адекватной антибактериальной терапии в 95 % случаев наступает летальный исход;
- флегмона височной зоны – это гнойно-воспалительный процесс клеточного пространства; в отличие от абсцесса не имеет чётко определяемых границ поражения. Возбудители гнойной патологии — микроорганизмы, однако преимущественное поражение возникает в результате атаки бактерий стафилококка. Лечебные меры – оперативное устранение гнойных масс с подкожно-жировых клеток, мышечных или мягких тканей.

Не будет лишним вспомнить о технике безопасности при выполнении определенных видов работ, занятиях спортом. Важно соблюдать правила собственной безопасности в экстремальных ситуациях.
Чтобы избежать ревматических патологий или инфицирования суставов, необходимо заниматься укреплением иммунной системы, вести здоровый образ жизни, следуя правилам личной и санитарной гигиены. Берегите себя и будьте всегда здоровы!
Читайте также:


