Обязательно ли пить антибиотики при бактериальных инфекциях
Антибиотики – большая группа лекарственных препаратов, каждый из которых характеризуется своим спектром действия, показаниями к применению. Все назначаемые при бактериальной инфекции антибиотики могут воздействовать на микроорганизмы бактерицидно или бактериостатически. В первом случае бактерии погибают, а во втором микроорганизмы лишаются возможности размножаться. Отсутствие потомства приводит к гибели патогенов и их полному исчезновению.
Применяемые при бактериальной инфекции антибиотики могут вводиться в организм самыми разными способами. Препараты производят для всех возможных путей введения. Есть таблетки и капсулы для приема внутрь, растворы для внутривенного, внутримышечного введения, спреи, мази, свечи.

Особенности приема
Применение антибиотиков при бактериальной инфекции должно выполняться по следующим правилам:
- Антибиотики должны назначаться врачом. Выбор препарата зависит от характера, тяжести патологии.
- Противомикробные препараты не используются для лечения вирусных инфекций.
- Эффективность терапии антибиотиком оценивается в первые трое суток лечения. Если он оказывает желаемый эффект, то курс продолжается. В противном случае врач решает вопрос о замене медикамента.
- Во время приема препарата могут возникать побочные эффекты в виде тошноты, появления неприятного привкуса во рту. Эти проявления не всегда требуют отмены препарата. Зачастую достаточно скорректировать дозу, чтобы уменьшить побочное действие препарата. Точные меры по нейтрализации побочного действия препарата определяются лечащим врачом.
- В результате приема может возникнуть диарея. При появлении жидкого стула необходимо незамедлительно обратиться к врачу. Не стоит пытаться самостоятельно лечить диарею, возникшую на фоне приема антимикробного препарата.
- Запрещается самостоятельно изменять дозировку. В малых дозах препараты могут быть опасны, так как у микроорганизмов вырабатывается устойчивость к ним.
- Применять препарат следует строго в определенное время, чтобы поддерживать нужный уровень концентрации вещества в крови.
- Антибиотики должны применяться строго или до еды, или после – в зависимости от вида препарата. В противном случае лекарство будет хуже усваиваться. Особенности приема необходимо уточнить у лечащего врача.
Классификация антибиотиков
За последние сто лет создано огромное количество антибиотиков. При бактериальной инфекции применяют самые разные препараты. Какие-то только из антибиотиков только вводят в клиническую практику, а какие-то уже не применяют.
Все противомикробные препараты делят на следующие виды:
- По происхождению. Выделяют натуральные, полусинтетические, синтетические препараты. Природные получают из клеток растений, животных. Полусинтетические – путем модификации природных молекул, а синтетические получают в лабораторных условиях.
- Деление по направлению действия. Антибиотики могут применяться при кишечных, нейрохирургических инфекциях, патологиях дыхательных, мочевыводящих путей, половой системы, кожи, мягких тканей и пр.

Резистентность
В результате приема антибиотиков при бактериальной инфекции у детей и взрослых может возникать резистентность. Основной механизм развития этого явления заключается в генетической мутации, происходящей в бактериях. Бактерии получают информацию о генетической устойчивости и переносят эти сведения следующим поколениям. В результате у микроорганизмов изменяется обмен веществ, появляется невосприимчивость к определенному веществу. Исчезает мишень для воздействия антибиотика.
Резистентность возникает из-за нерегулярного применения препаратов, вопреки инструкции. Причиной может также быть самостоятельное лечение, без консультации с врачом.
Действие антибиотиков
При бактериальной или вирусной инфекции антибиотики назначаются, таким образом, понятно. На вирусы они никакого действия не оказывают, но могут назначаться при присоединении к вирусной бактериальной инфекции.
Антибиотики делят на две большие группы:
- Бактериостатические. Они препятствуют размножению патогенных микроорганизмов.
- Бактерицидные. Препараты, вызывающие гибель патогенных микроорганизмов.
Механизм биологического действия обеих групп основывается на следующем:
- подавляется синтез клеточной стенки - подобным образом на бактерии воздействуют пенициллины, цефалоспорины, фосфомицины, гликопептиды, карбопенемы, монобактамы;
- воздействует подавляюще на функции ДНК: сюда относятся препараты групп триметопримы, нитроимидазолы, анзамицины, нитрофураны;
- подавление синтеза белков на рибосомах: макролиды, линкозамины, левомицетины, аминогликозиды, тетрациклины;
- нарушение функции мембран: имидазолы, полимиксины, грамицидины, полиеновые препараты.
Группы антибактериальных препаратов
Бактериальные инфекции лечатся антибиотиками, которые должны подбирать индивидуально для каждого больного.
В основе классификации антибиотиков лежит химическая структура. Так, в одну группу включены препараты, имеющие схожую формулу, но отличающиеся некоторыми фрагментами.
Пенициллиновая группа
Цефалоспориновая группа
Цефалоспориновые антибиотики при бактериальной инфекции у детей и взрослых применяют в тех случаях, когда пенициллиновый ряд не дает желаемого результата или же у пациентов есть аллергическая реакция.
Цефалоспорины вырабатываются грибами и способны убивать микроорганизмы. Выделяют несколько поколений антибактериальных препаратов:
Различие поколений - в спектре действия. Более поздние препараты обладают широким спектром действия и считаются более эффективными.
Макролиды
Достоинством медикаментов группы является способность проникать в клетки человеческого организма. Из-за этой специфики макролиды применяют для лечения микоплазмоза, хламидиоза.
Аминогликозиды
Тетрациклиновая группа
Недостатком препаратов является то, что они способны вызывать устойчивость у бактерий. Причем если таковая возникнет, то микроорганизмы будут устойчивы ко всем препаратам группы.
Фторхинолоны
Фторхинолоны чаще всего применяются для лечения дыхательных путей, лор-органов.
Другие группы
А какие антибиотики при бактериальной инфекции еще могут быть назначены? Помимо вышеуказанных, есть следующие группы:
Применение
Подбирая терапию, врач должен определить, какие антибиотики лечат бактериальную инфекцию эффективнее всего. После этого определяется форма препарата, схема применения. К основным способам введения лекарств относятся:
Какие антибиотики принимать при бактериальной инфекции тому или иному пациенту, решает только врач. Он же определяет способ применения с учетом уровня всасываемости, общего состояния пациента. Некоторые медикаменты вводятся только одним способом.

Чувствительность к препаратам
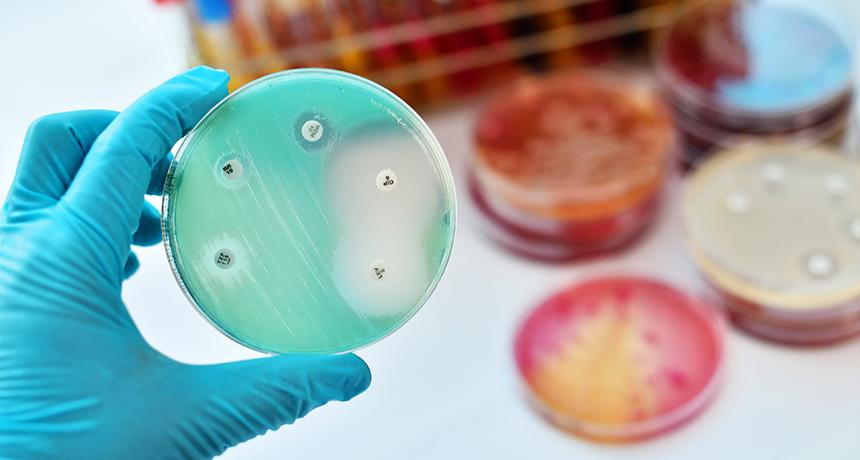
Каждый организм привыкает к любым условиям, и микроорганизмы - не исключение. При длительном воздействии противомикробных препаратов у бактерий вырабатывается устойчивость. Из-за этой особенности было введено понятие устойчивости.
Выбор препарата основывается на знания ученых о чувствительности бактерии к антибиотику. В идеальных условиях доктора подбирают препараты, оказывающие воздействие на те бактерии, которые привели к патологии. Однако чтобы провести анализ по выявлению чувствительности патогена к препарату, необходимо несколько дней, а за это время инфекция может привести к серьезному осложнению, вплоть до летального исхода. Чтобы не терять времени, врачи подбирают препарат с учетом эпидемиологической обстановки в регионе. Обычно применяют препараты широкого спектра действия.
Как только результат анализа будет готов и станет известен возбудитель, доктор может сменить препарат на более эффективный. Также замена лекарства выполняется при отсутствии эффекта на третьи сутки терапии.
Эффективность препаратов
А обязательно ли пить антибиотики при бактериальной инфекции и всегда ли они помогают? При бактериальной и грибковой инфекции принимать противомикробный препарат обязательно. Это единственный способ избавиться от патогенных микроорганизмов.

Алкоголь и антибиотики
При одновременном приеме алкоголя и антибиотиков усиливается нагрузка на печень. Наличие в крови антибактериального препарата и спиртосодержащего напитка приводит к сильной нагрузке на печень – она не успевает обезвредить спирт. В результате повышается вероятность развития неприятных симптомов, таких как тошнота, расстройство кишечника, рвота.


Антибиотики при коронавирусе нужны только при развитии осложнения – воспаления легких, вызванного присоединением бактериальной инфекции. При поступлении больного в крайне тяжелом состоянии антибиотики назначают сразу (Амоксиклав, Линезолид), после получения результатов анализов схему могут изменить. Минимальный курс введения – 10-14 дней, отмена проходит только после нормализации состояния и анализов.
Никогда коронавирус не лечат только антибиотиками, нужны противовирусные и другие препараты, включенные во временные схемы терапии. Антибактериальные средства нельзя использовать для профилактики коронавирусной инфекции.
Антибиотики при коронавирусе: причины, почему нельзя
Антибиотики не убивают коронавирус, так как они целенаправленно действуют на клеточную оболочку бактерии. Если пациент решит самостоятельно принимать препарат или вводить его в уколах при коронавирусной инфекции, то никакого улучшения не будет, но резко возрастает риск возникновения побочных реакций.
На фоне вирусной пневмонии и из-за подавления коронавирусом иммунитета зачастую в легкие проникает один или несколько видов бактерий (стафилококк, пневмококк, синегнойная палочка и другие). Это можно узнать по анализам крови и посевам мокроты. В таких случаях антибиотики жизненно необходимы. Если их не применить вовремя, то развивается сепсис (заражение крови), а в крайне тяжелых случаях и септический шок, чаще всего со смертельным исходом.
Какими и когда все же коронавирус лечат антибиотиками
Антибиотиками лечат при коронавирусе пневмонию, показаниями к применению могут быть:
- обширное поражение легких;
- наличие обильной мокроты в дыхательных путях, особенно желтой (гнойной);
- хронические воспалительные заболевания бронхов, легких – бронхит, хроническая обструктивная и бронхоэктатическая болезнь;
- применение гормональной и противоопухолевой терапии перед поступлением в стационар.
В рекомендациях Минздрава указано, что при поступлении больного в крайне тяжелом состоянии антибиотики начинают вводить даже до получения результатов анализов. Такая терапия называется упреждающей, она может включать один из препаратов:
В дальнейшем ориентируются на анализы, поэтому к первому препарату могут добавить Оксациллин, Ванкомицин, а также может быть и полная замена. Наиболее универсальными считают Линезолид и Зинфоро. Антибиотики при осложнении коронавируса пневмонией в обязательном порядке сочетают с основным лечением – противовирусной терапией. Если больной был подключен к аппарату искусственного дыхания, то могут понадобиться еще и противогрибковые средства.
Если при коронавирусе не пьют антибиотики, то какие есть самые лучшие и эффективные препараты
Антибиотики не пьют при коронавирусе с легким течением и средней тяжести, больным назначается (после подтверждения диагноза) терапия, останавливающая развитие вирусной инфекции COVID-19. Важно учитывать, что все схемы используются, как временные. Они основаны на опыте применения этих медикаментов в очагах вспышек нового заболевания и досконально не изучены. Может быть рекомендовано одно из лекарственных средств или комбинация двух:
- хлорохин (Делагил),
- гидроксихлорохин (Плаквенил),
- лопинавир/ритонавир (Калетра),
- бета-интерферон (Бетаферон).
Для лечения коронавируса у человека в 2020 Всемирной организацией здравоохранения было разрешено применять препараты, в инструкции к которым нет указания на такое применение. Например, Делагил и Плаквенил ранее назначали при малярии, ревматоидном артрите.
Есть также и схемы, в которых есть антибиотик Азитромицин (в сочетании с Плаквенилом). Он рекомендован не потому, что действует на коронавирус, а из-за способности его стимулировать фагоцитоз (уничтожение вируса клетками иммунной системы). Этот российский антибиотик хорошо изучен, он может помочь от коронавируса, но категорически запрещено его применять самостоятельно.
Сколько колят при симптомах коронавируса антибиотики
Так как колят антибиотики только при коронавирусной пневмонии с тяжелым течением (редко средней тяжести), то минимальный курс обычно составляет не менее 10-14 дней. Их использование целесообразно в стационарных условиях, а критериями отмены является нормализация общего состояния: исчезновение лихорадки, уменьшение кашля и одышки, а также снижение острофазовых показателей в крови (С-реактивный белок, СОЭ, число лейкоцитов, сдвиг лейкоцитарной формулы).
Нет смысла в продолжительной антибактериальной терапии пациентов с коронавирусом, так как антибиотики только уничтожают вторичную инфекцию, но они не могут уменьшить воспаление или нормализовать иммунитет. Их необходимо применять при острой воспалительной реакции, а после ее стихания потребуется введение растворов, откашливающих и противовоспалительных средств.
Есть ли антибиотики для профилактики коронавируса широкого спектра
Для профилактики коронавируса не применяют антибиотики, особенно широкого спектра действия, это опасно развитием осложнений:
- снижение лейкоцитов, иммунной защиты, что угрожает быстрым заражением и более тяжелым течением инфекции;
- снижение эритроцитов в крови (анемия), усиливающая дыхательную недостаточность, чаще необходима искусственная вентиляция в легких;
- возбужденное состояние или сонливость, затуманивание сознания;
- потеря вкуса и обоняния;
- мышечная слабость;
- судороги;
- ухудшение зрения, слуха;
- сильное сердцебиение, боли в груди, нарушения сердечного ритма;
- падение или повышение артериального давления;
- тошнота, понос, рвота, отвращение к пище;
- ухудшение работы почек, печени;
- аллергические реакции.
Все эти проявления могут быть причиной неправильной постановки диагноза, ухудшению реакции на лечение. Если пациент применял антибиотики для профилактики, то организм на противовирусное лечение реагирует хуже, а необходимые медикаменты (обычно токсичные) приходится применять в более низкой дозе. Все это негативно сказывается на результатах терапии.
Антибиотики не нужны при коронавирусе за исключением вирусной пневмонии с тяжелым течением. Особенно опасно применять их для самолечения, они запрещены при вирусной инфекции для профилактики.
[youtube.player]Разобрались вместе с врачами в главных мифах вокруг антибиотиков
С появлением антибиотиков — веществ, подавляющих рост бактерий и тем самым останавливающих воспалительный процесс в организме, вызванный этими бактериями, — люди перестали умирать от многочисленных инфекционных заболеваний и стали дольше жить в целом. Нередко антибактериальные препараты можно купить в аптеке без рецепта врача, хотя все эти средства рецептурные. Бесконтрольный прием ведет к тому, что бактерии сильно меняются (появляются устойчивые формы) и препараты против них больше не действуют. Кроме того, повышается риск побочной реакции, которая может оказаться тяжелее самой болезни. Как правильно принимать антибиотики, когда их пить бесполезно, а в каких случаях опасно, The Village выяснил у врачей.
Текст: Евгения Скворцова



к. м. н., инфекционист, терапевт клиники H-Clinic
Как работает антибиотик
Когда нужна профилактика антибиотиками
Другой пример так называемой постконтактной профилактики — назначение антибиотика ребенку, который контактировал с больным коклюшем или менингококковой инфекцией. Такая профилактика прерывает распространение возбудителя и снижает риск развития заболевания.
Почему антибиотики запрещают
Антибактериальные препараты делятся на группы, отличаются своим воздействием и нежелательными эффектами. Степень тяжести побочных эффектов и вероятность аллергии на антибиотик — то, что влияет на выбор антибактериального препарата в каждом конкретном случае. Реакция на препарат зависит не только от самого средства, но и от организма пациента. Если у человека есть хронические заболевания, их течение может ухудшиться во время приема назначенного антибиотика. Поэтому так важно рассказывать врачу о сопутствующих заболеваниях и наличии аллергии, даже если она была очень давно. Симптомы последней — кожный зуд, отек дыхательных путей или даже анафилактический шок (обычно после инъекции антибиотика), когда давление резко падает, возникает полуобморочное состояние и человеку требуется срочная реанимация.
Головокружение, головная боль, тошнота, рвота, вздутие живота, жидкий стул — частые проявления в ответ на антибактериальную терапию. Но это не весь список токсических реакций. Некоторые антибиотики гепатотоксичны (амфотерицин, эритромицин) — ухудшают работу печени и повышают риск желтухи, а в 60-е годы прием антибиотиков и вовсе мог обернуться потерей слуха. Виной тому вещества группы аминогликозидов: неомицин, стрептомицин, канамицин, гентамицин, амикацин. Раньше ими лечили кишечные инфекции (сегодня эту проблему научились решать по-другому — как правило, без антибиотиков). В настоящее время старые аминогликозиды применяются крайне редко и только по строгим показаниям (например, при гнойных инфекциях брюшной полости и малого таза в сочетании с другими средствами) — их вытеснили более современные и безопасные препараты.
Достаточно большая группа антибактериальных препаратов используется в педиатрии. Но есть антибиотики, которые противопоказаны в детском возрасте из-за способности влиять на рост и отсутствия данных об их безопасности. К примеру, тетрациклиновые антибиотики нельзя принимать до девяти лет, фторхинолоны — до 15 лет. При назначении антибиотика доза препарата должна быть рассчитана с учетом возраста и веса ребенка.
С большой осторожностью принимать антибиотики следует беременным, если без такого лечения действительно не обойтись (например, в случае пневмонии, пиелонефрита, холецистита). Они особенно опасны в первом триместре беременности, когда идет закладка основных органов и систем будущего организма. При беременности абсолютно противопоказаны тетрациклины (могут привести к нарушению формирования костей, зубов у плода), аминогликозиды (могут вызывать ото- и нефротоксичность), а также левомицетин, сульфаниламиды и нитрофураны. Беременным женщинам назначают только относительно безопасные антибиотики, официально разрешенные при беременности: пенициллины, цефалоспорины, макролиды.
Бактерии, которые не боятся антибиотиков
С другой стороны, устойчивость бактерий к антибиотикам — большая проблема в медицине. Микробы мутируют, и появляются формы бактерий, на которые существующие антибиотики уже не действуют. В результате эффективность привычных препаратов заметно снижается, а новые средства появляются крайне редко.
Один из ключевых факторов развития резистентности — бесконтрольное и неправильное применение антибактериальных препаратов. При неверно подобранном антибиотике, его недостаточной дозе, несоблюдении срока лечения микробы не погибают, а изменяют свою структуру, и в следующий раз тот же самый антибиотик пациенту уже не поможет. Выход из ситуации пока один: не принимать антибиотики без надобности, а если их назначил врач, то соблюдать все рекомендации. Важно помнить и о профилактике распространенных бактериальных и вирусных болезней с осложнениями: прививаться от гриппа следует ежегодно, а сделать прививку от пневмококка — одного из главных возбудителей заболеваний дыхательных путей — достаточно один раз.
Как пить антибиотики
Показания к применению должен определять лечащий врач. Вот правила, которые следует соблюдать, чтобы лечение антибиотиком было на пользу:
Не нарушать дозировку, время и кратность приема
Важно, чтобы концентрация препарата в крови сильно не снижалась: размножение бактерий не должно возобновляться.
Запивать антибиотики простой водой и пить больше жидкости во время всего лечения
Стоит также есть меньше жирной пищи и не увлекаться острыми приправами.
Следить за своими ощущениями
Эффективность противомикробной терапии определяется на третий день. Это не значит, что к этому времени наступает выздоровление, но положительная динамика должна быть. Если ее нет, врач может заменить антибиотик на другой. Незамедлительная помощь специалиста также потребуется, если на препарат возникнет аллергия (обычно она проявляется в первые сутки приема).
Проходить полный курс лечения
При острой неосложненной инфекции он обычно занимает пять — семь дней. Не нужно бросать прием назначенного препарата просто потому, что стало лучше: исчезновение симптомов — не всегда показатель того, что инфекция полностью уничтожена. Но и растягивать курс лечения без необходимости — лишнее: по словам врачей, при длительном применении антибиотики могут не только перестать помогать в дальнейшем, но и ухудшить работу иммунной системы.
Делать чекап, если лечение — долгое
Однако в тяжелых случаях и при хронических заболеваниях лечение может быть продлено до двух недель и более. К примеру, внутриклеточные инфекции быстро не лечатся. Самые длительные антибактериальные курсы применяются при туберкулезе, болезни Лайма и микобактериозах и могут занимать не один год.
Чтобы не посадить печень и не нанести еще больший вред здоровью, следует сдавать биохимический анализ крови: если показатели АЛТ и АСТ в норме, значит, печень справляется. При этом антибиотики могут иметь побочные эффекты — в таком случае врач назначит чекап с учетом хронических заболеваний пациента и особенностей антибиотика.
Таблетки или инъекции — что лучше?
Антибиотики и алкоголь
Любое вещество, попавшее внутрь организма, должно быть выведено из него. Для этого работают ферменты, которые расщепляют сложные молекулы до простых и выводят все лишнее. При наличии алкоголя в крови ферментные системы блокируются — организм получает двойное токсическое воздействие на собственные клетки и ткани. Реакция на такое воздействие может быть разной (зависит от группы антибиотика и количества выпитого спиртного) — от аллергической сыпи до анафилактического шока, поэтому лучше не рисковать.
Восстановление после лечения
Ценность лечения антибиотиками в том, что они бьют точно в цель: блокируют или убивают возбудитель заболевания. Однако во время такого лечения страдает не только патогенная, но и нормальная флора кишечника, которую необходимо восстановить.
Но пока использование пробиотиков носит только рекомендательный характер. А вот пить во время лечения много воды — точно не помешает.
Что касается витаминов, то, по словам врачей, в острый период инфекционного заболевания они не показаны, а эффективность иммуномодуляторов (веществ, способных оказывать регулирующее действие на иммунную систему) и вовсе под большим вопросом — не проводилось серьезных рандомизированных исследований этих препаратов, а значит, последствия их применения непредсказуемы.
[youtube.player]Что такое антибиотики?
Чем они отличаются от антисептиков и противомикробных препаратов?
Как они работают?
Почему антибиотики уничтожают бактерии, но не трогают нас?
Когда нужно пить антибиотики?
Чем опасны антибиотики?
Надо ли после антибиотиков восстанавливать иммунитет и печень?
Может ли бактериальная инфекция пройти без антибиотиков?
Как правильно пить антибиотики?
И что же нам делать?
Как же принимать антибиотики, чтобы не сделать хуже?

Почему нельзя бежать в аптеку за антибиотиком после каждого чиха и что делать, чтобы человечество не вымерло от суперинфекции.
Что такое антибиотики?
Антибиотики — это препараты, которые уничтожают бактерии. Первый антибиотик — пенициллин — выделил из плесневого гриба Александр Флеминг в 1928 году. А к началу 1940-х пенициллин научились применять на практике About Bacteria & Antibiotics .
С тех пор открыли и синтезировали множество классов антибиотиков.
Чем они отличаются от антисептиков и противомикробных препаратов?
Противомикробные средства — это более широкое понятие, которое включает в себя всё, что убивает микроорганизмы, то есть и вирусы, и бактерии, и грибы, и простейшие.
Антисептики — это препараты, которые уничтожают микроорганизмы на поверхностях, например на столе, на коже рук.
Антибиотики действуют только на бактерии и работают внутри организма, куда антисептикам не добраться. В узком смысле к антибиотикам относят только препараты, которые имеют природное происхождение или аналогичны природным.
Как они работают?
Цель антибиотика — проникнуть в организм, прицепиться к бактерии и либо разрушить её, либо не дать ей размножиться How do antibiotics work? : тогда она сама умрёт, а новая не появится.
Для этого антибиотики находят мишень. Как правило, это белок, фермент или часть ДНК бактерии. Действуя на мишень, антибиотик ломает процессы, происходящие в микроорганизме. Это очень упрощённое описание.
У каждого антибиотика есть своя мишень и механизм действия, поэтому для разных возбудителей применяют разные лекарства. Есть и антибиотики широкого спектра действия: они уничтожают сразу много видов бактерий.
Почему антибиотики уничтожают бактерии, но не трогают нас?
Это не совсем так. Существуют антибиотики, которые могут навредить человеку, но по понятным причинам их не используют.
В качестве лекарств выбирают вещества, которые прицельно бьют по мишеням бактерий и не задевают наши клетки.
Когда нужно пить антибиотики?
Поэтому грипп и ОРВИ не лечатся антибиотиками.
Вирусы атакуют не только верхние дыхательные пути (то есть нос и горло), но и бронхи, лёгкие, кишечник (ротавирус или энтеровирус), слизистые других органов, кожу (герпес, ветрянка, корь) и даже мозг (как клещевой энцефалит). Во всех этих случаях антибиотики будут неэффективными.
Чем опасны антибиотики?
У антибиотиков встречаются побочные эффекты Antibiotics — Side effects . Самые распространённые:
- Тошнота.
- Диарея.
- Боль в животе.
- Головокружение.
- Аллергические реакции.
Это общий список, но антибиотиков очень много, и у каждого свои особенности приёма. Например, некоторые группы противомикробных лекарств нельзя давать детям и беременным. Некоторые таблетки надо пить три раза в день, а другие — только один раз. Какие-то антибиотики применяют только до еды и не смешивают с молоком, какие-то — после еды и смешивают с чем угодно. Поэтому обязательно читайте инструкцию и консультируйтесь с врачом перед тем, как купить препарат.
Надо ли после антибиотиков восстанавливать иммунитет и печень?
Нет, не надо. Никаких особенных мер по спасению организма после действия антибиотиков принимать не надо. Достаточно обычного здорового образа жизни, чтобы восстановиться после болезни, из-за которой и пришлось пить лекарства. Ни иммуномодуляторы (средства для повышения иммунитета), ни гепатопротекторы (средства, которые защищают печень) не имеют доказанной эффективности.
Может ли бактериальная инфекция пройти без антибиотиков?
Да, может. Если бы наш иммунитет не умел справляться с бактериями, человечество проиграло бы битву за выживание. Многие бактериальные инфекции не требуют антибиотикотерапии, если проходят в лёгкой форме. Например, бронхиты, синуситы, отиты могут пройти сами собой Appropriate Antibiotic Use for Acute Respiratory Tract Infection in Adults .
Антибиотики точно нужны Antibiotics если:
- Без них инфекция не пройдёт и станет хронической.
- Больной человек может заразить других людей.
- Антибиотики значительно ускорят и облегчат выздоровление.
- Без них могут развиться осложнения.
Как правильно пить антибиотики?
Строго по назначению врача и по инструкции.
Оптимально сдать анализы, чтобы определить, какой же именно микроб вызвал заболевание и какой антибиотик эффективен в его отношении When & How to take Antibiotics .
Нельзя самостоятельно назначать себе антибиотик, потому что:
- Мы можем ошибиться и перепутать бактериальную инфекцию с вирусной.
- Мы можем купить антибиотик, который не будет работать именно с той бактерией, что атаковала нас.
- Мы можем неправильно рассчитать дозу.
- Из-за того, что мы употребляем слишком много антибиотиков, бактерии становятся устойчивыми к лекарствам.
Что это значит?
Это значит, что бактерии мутируют и их новые поколения больше не боятся антибиотиков.
Бактерии — маленькие и довольно простые организмы, они живут недолго и быстро меняются, поэтому успевают приспособиться к новым для них условиям.
Чем больше антибиотиков мы применяем, тем изобретательнее и крепче становятся микробы.
В больницах, например, живут самые неубиваемые бактерии, которые научились выживать после всех обработок в стремлении к стерильности. Сельское хозяйство — ещё одна сфера, где массово применяют антибиотики, хотя это и лучше, чем распространять заражённые продукты.
Это опасно?
Да, очень. Уже сейчас врачи сталкиваются с болезнями, которые вызвали микробы, устойчивые ко всем антибиотикам Рост устойчивости гонореи к антибиотикам: необходимы новые лекарственные средства . Их называют супербактериями. Например, от лекарственно-устойчивого туберкулёза уже ежегодно умирают около 250 000 человек В докладе ВОЗ подтверждается, что в мире разрабатывается недостаточно антибиотиков . А есть ещё устойчивый стафилококк, синегнойная палочка и многие другие инфекции, от которых ничего не помогает.
И что же нам делать?
- Изобретать новые антибиотики. Гонка вооружений с микробами продолжается, фармацевты находят новые вещества, способные уничтожить бактерии. Эти препараты намного дороже, не все ещё исследованы, и рано или поздно бактерии выработают устойчивость и к ним.
- Искать новые формы борьбы с микробами. Например, развивать направление бактериофагов — вирусов, которые безвредны для человека, но опасны для бактерий. Пока бактериофаги — средства с недоказанной эффективностью Бактериофаги – враги наших врагов , но, может быть, у учёных получится с ними.
- Подключать здравый смысл, когда речь заходит об антибиотиках, и не считать, что они спасут от всех бед.
Как же принимать антибиотики, чтобы не сделать хуже?
Есть несколько принципов, по которым нужно лечиться:
Однако недавно учёные пришли к выводу, что курсы антибиотиков могут быть короче, чем мы привыкли, и Всемирная организация здравоохранения обновляет рекомендации Как остановить распространение устойчивости к антибиотикам? Рекомендации ВОЗ .
[youtube.player]Читайте также:


