Операция замена таранной кости
Переломы таранных костей стопы чрезвычайно трудны в лечении, что обусловлено сложным анатомическим строением суставных поверхностей таранных костей, которые несут самую большую нагрузку из всех суставов скелета, сложностью хирургических доступов, особенностями кровоснабжения таранных костей.
При тяжелых оскольчатых переломах таранных костей с повреждением суставных поверхностей традиционным хирургическим способом лечения является артродезирование. Эта операция заключается в полном удалении поврежденных суставных поверхностей и замыкании сустава, при этом сустав теряет способность к движению, меняется походка, возможна хромота, мышечная атрофия голени, но это является наименьшим злом по сравнению с хроническими болями и постоянными отеками суставов после лечения в гипсовых повязках. Иногда при переломах таранной кости возможно выполнение эндопротезирования голеностопного сустава. Это позволяет сохранить движения в суставе, но влечет необходимость повторных операций по замене искусственного сустава целиком или отдельных его компонентов по причине износа.
Последней тенденцией в современной травматологии является сохранение сустава, восстановление суставных поверхностей даже при их тяжелом повреждении с применением специальных мини-имплантов.
Специалистами Ортоцентра была прооперирована девушка 23 лет с тяжелыми переломами обеих таранных костей c многооскольчатым повреждением суставных поверхностей после падения с большой высоты на ноги.
Данные компьютерной томографии до операции:




По классическим представлениям при таких тяжелых повреждениях нужно было без операции дождаться сращения отломков хотя бы в порочном положении для создания костного субстрата для артродеза и эндопротезирования. Далее в отсроченном периоде выполнить артродезирование сустава справа и эндопротезирвание сустава слева. Это привело бы к неизбежным и возможно неразрешимым проблемам у молодой девушки, обусловленным ограничением движений в суставах, постоянной хромотой, необходимостью ограничивать нагрузки.
Специалистами Ортоцентра было принято решение отказаться от традиционного подхода. Последовательно за один наркоз выполнены операции по восстановлению суставных поверхностей обеих таранных костей с костной аутопластикой дефектов кости и фиксацией отломков мини-винтами, не требующими удаления, с временной фиксацией суставов спицами.
На рентгенограммах после операции видно, что суставные поверхности таранных костей полностью восстановлены.




На рентгенограммах после удаления спиц через 8 недель после операции видно, что суставные поверхности правильной формы, переломы срастаются.




Вид конечностей через 20 недель после операции.





Видно, что ноги выглядят нормально, движения в суставах практически в полном объеме.
На видео видно, что походка полностью восстановилась, чего невозможно было бы добиться при артродезировании и эндопротезировании.
Результат через 4 года после операции подтвердил оправданность выбранной нами тактики лечения.
На фотографиях представлена полная функция голеностопных суставов.





На видео представлено, что через 4 года результат лечения полностью сохранен, походка абсолютно нормальна в т.ч. с нагрузкой.
Благодаря лечению выполненному специалистами Ортоцентра на самом современном уровне пациентка (молодая девушка) живет полноценной жизнью, не испытывая ни физических, ни социальных трудностей, которые были бы ей обеспечены при выполнении артродезирования и эндопротезирования, нет абсолютно никакой хромоты, болей ни в покое, ни при нагрузках.
Суть операции
Артроз лодыжки развивается после травмы или деформации, потому до проведения замены сустава нужно разобраться со всеми сопутствующими патологиями. Голеностопный сустав, управляемый икроножной мышцей, самой выносливой в теле человека рассчитан на огромные нагрузки. Он выдерживает вес тела, но благодаря согласованности работы мышц вокруг других суставов и правильного падения центра тяжести. Сгибание и разгибание стопы начинает и завершает основное жизненно важное движение – шаг.

Проблема эндопротезирования состоит в том, что часто замена элементов суставов не решает проблему. Восстановление голеностопа – это применение конструкции, которые должны функционировать в течение длительного периода. Исход операции во многом зависит от умения хирурга, который обязательно исправляет предыдущие травматические состояния.
Связочный и мышечный аппарат влияет на функцию сустава. Перед эндопротезированием хирург должен разобраться в причинах износа хряща, исправить деформации, связанные с переломами или вывихами. Без предварительного вмешательства протезы служат недолго.
Хирургу нужно оценить визуально все нарушения в функции суставов нижней конечности, поскольку стопа может быть отправным и конечным пунктом многих дисфункций. Исправление существующих дефектов необходимо для того, чтобы держать сустав в вертикальном положении. Иногда требуется остеотомия большеберцовой и пяточной кости, работа со средней частью стопы – плоскостопием, замена сухожилий и прочее.
Результаты замены голеностопа были проанализированы многочисленными исследованиями: пятилетняя безотказная работа протеза достигает 92,7%. К наиболее распространенным осложнениям относится медленное заживление ран, перелом латеральной и медиальной лодыжек. Частота побочных эффектов снижается с компетенцией хирурга.
Показания и противопоказания
Точных показаний для протезирования голеностопного сустава не существует. Вмешательство подходит людям со здоровым иммунитетом, нормальными сосудами и плотностью костной ткани. Условием успеха является хороший баланс стопы и лодыжки, что встречается крайне редко. Люди с тяжелым артрозом голеностопа, которым не помогли консервативные методы, обычно плохо переносят артропластику. Им требуется процедура артродеза или сращение сустава.
Эндопротезирование противопоказано в следующих случаях:
![]()
при выявлении неврологических причин дегенеративных поражений суставов;- инфекциях;
- при асептическом некрозе таранной кости;
- рассекающем остеохондрите;
- неправильным положении задней части стопы — лодыжки;
- при чрезмерной гипермобильности или повреждениях мягких тканей;
- снижении чувствительности или объема движений в нижних конечностях.
При ревматоидном артрите воспалительные процессы проявляются отеком, деформациями сустава. На первом и втором году заболевания происходит эрозия суставов, что визуализирует рентген.
У больных сахарным диабетом может развиваться подагрический артрит в голеностопном суставе из-за накопления кристаллов мочевой кислоты. Симптоматический артрит лодыжки в конечной стадии деформации требует эндопротезирования. Но чаще в замене сустава нуждаются пациенты с посттравматическими переломами или деформациями.
Молодым людям потребуется повторное эндопротезирование, поскольку протезы изнашиваются через 10-15 лет. Пациенты с невропатическими заболеваниями, такими как диабет, травмы нервов и мышц, не получат облегчения от замены сустава. Аваскулярной некроз голени – противопоказание к установке протеза.
Пациенты должны быть достаточно физически активными, чтобы оправдать тяжелую операцию. Однако молодым людям наоборот предстоит ограничивать активность, отказываться от бега и прыжков.
Противопоказания также включают: активный инфекционный процесс, заболевание периферических сосудов, недостаточная поддержка мягких тканей, остеопороз, артропатия Шарко, остеонекроз голени.
Выбор эндопротеза
На протяжении 30-летнего периода протезирования голеностопа сменилось несколько поколений имплантатов:
На заметку! Цементированные конструкции приводили к осложнениям и утрате функции стопы. Новые – восстанавливают функциональность.
Исследования не показали существенных различий в показателях долговечности или функции различных марок современных имплантатов. Средний уровень осложнений составляет 10% по всему миру.
Существует несколько подходов к классификации протезов:
- По количеству осей движений: связанные – одна ось движения, большая стабильность, но высокий процент болевых синдромов; несвязанные – многоосевые протезы снижают нагрузку на место крепление имплантата.
- По способу движения: одноосные и многоосные. Последние позволяют поддержать супинацию и пронацию стопы.
К наиболее популярным эндопротезам относятся: Star, Agility, Inbone. Их сравнительная характеристика не показала преимуществ и недостатков в функции.
Квота и особенности получения
Основанием для получения квоты является индивидуальная программа реабилитации. Она составляется только при оформлении инвалидности, группа которой позволяет компенсировать затраты на установку протеза.
Существует два условия для покрытия стоимости эндопротезирования:
- Оформление инвалидности до 1 января 2015 года дает основание на операцию за счет бюджета. Выдается фиксированная сумма в 160 тыс. рублей.
- При оформлении инвалидности после указанного срока — в таком случае покупка эндопротеза покрывается за счет полиса обязательного медстрахования.
По законодательству эндопротезы не входят в список реабилитационных средств, которые представляются инвалидам бесплатно. Процедура возмещения стоимости операции по страховому полису не продумана окончательно.
Индивидуальную программу реабилитации разрабатывают после медико-социальной экспертизы, где рассматривается вариант включения устройства в процедуру. С 2015 года на получение эндопротеза претендуют пациенты с ограниченной функцией голеностопа. Но даже анкилоз (фиксация ступни в разгибании или сгибании) не является поводом для бесплатного протезирования. Каждый случай инвалидности рассматривается индивидуально.
Ход операции
Для выполнения эндопротезирования пациента размещают, лежа на спине, со слегка приподнятыми бедрами. На проксимальной части бедра накладывается жгут для ограничения кровотока. По центральной линии сустава выполняется разрез длиной 10 см, чтобы раскрыть анатомические структуры. Происходит осмотр сустава, поиск нервов и сухожилий для того, чтобы защитить и не травмировать их во время вмешательства.

Особое внимание уделяют малоберцовым нервам, передней большеберцовой мышце и разгибателю большого пальца. Структуры важны для правильного выравнивания таранной и большеберцовой кости, баланса мягких тканей, чтобы протез функционировал полноценно.
Одновременно производится очистка остеофитов, исправление других дефектов, которые могут влиять на нестабильность голеностопа. В зависимости от естественного угла голеностопного сустава (варусная или вальгусная) большеберцовая кость может располагаться медиально или латерально. При установке протеза производится резекция, чтобы выровнять голень относительно стопы.
После исправления костей сустава и выравнивания лодыжек, проверяются другие компоненты для поддержания стабильности. При ограничении разгибания стопы требуется работа над ахилловым сухожилием. Проводится реконструкция связок на латеральной и медиальной сторонах лодыжки. При плоско-вальгусной деформации проводится подтаранный артроэрез.
Пациентам, которые прошли полную замену сустава из-за травмы, вызвавшей ограничение подвижности, боль и нарушение ходьбы, накладывают гипсовую повязку. Стабильность голеностопа определяется состоянием костного, связочного и мышечного аппарата.
Гипс накладывают сразу после ушивания послеоперационной раны на шесть недель. Нога постоянно должна находиться на возвышении. Реабилитацию начинают с дыхательных и антитромботических упражнений в положении лежа. Затем пациента усаживают со свисающими с кровати ногами на несколько минут. При появлении сильной боли необходимо прилечь. Адаптация к вертикальному положению происходит в первую неделю после операции.
После допускается ходьба с помощью костылей или ходунков, при этом прооперированная нога не касается пола. Двигаться нужно не менее 10-15 минут. Гипс ограничивают физиотерапевтические процедуры на стадии реабилитации. Время иммобилизации зависит от первоначального состояния сустава – от 1,5 недель до 2 месяцев. После гипс заменяют ортезом, который позволяет проводить физиотерапию.
Лазером достигается обезболивание и биостимуляция для заживления тканей. При сохранении отечности подключают лимфатический дренаж, криотерапию.

После планового снятия гипса начинается работа над подвижностью голеностопа. Используются активно-пассивные упражнения в сагиттальной плоскости. Боль при этом должна быть переносимой. Перед началом ЛФК проводится криотерапия, массаж для мягкого растяжения ахиллова сухожилия. Иногда требуется тракция с небольшим весом на 2-5 минут в сутки, если образовалась контрактура. Процедура проводится 2-3 раза в день.
К активным движениям приступают, когда достигается безболезненный диапазон движений. Для правильной ходьбы необходимо, чтобы стопа сгибалась на 20 градусов и разгибалась на 15 градусов. Выполняются упражнения для икроножной и камбаловидной мышц в положении лежа и сидя. При увеличении мышечной силы добавляют сложность с помощью резиновых лент-эспандеров. Затем пациента переводят в положение стоя, тренируя подъемы на носки. Диапазон движения усиливается с помощью постизометрической релаксации сгибателей и активных упражнений на разгибатели голеностопного сустава.
Упражнения на супинацию и пронацию добавляют, когда достигается полное активное сгибание и разгибание стоп. Порядок реабилитационных упражнений соблюдают строго, чтобы не допустить дестабилизации сустава и смещения протеза. При появлении боли во время полной нагрузки конечности нужно использовать костыли, ортезы для поддержки.
На заметку! После полной замены голеностопного сустава функция ступни восстанавливается через год после операции.
Примерная стоимость и отзывы
Цену протеза определяет сложность конструкции, изготовитель и место установки, которое влияет на стоимость фиксирующих и других дополнительных материалов. Операции в России и Украине проводят за 2500-4000 долларов, а в Европе цены начинаются от 10 тыс. долларов. Необходимо ориентироваться на опыт клиники в подобных вмешательствах, поскольку опыт хирурга важен для результата. Он должен разбираться в биомеханике движений. Отзывы о замене голеностопного сустава от врачей и пациентов – противоречивы, поскольку операции очень редки. Многие хирурги советуют выполнять артродез из-за плохой функциональности протезов.
Заключение
Эндопротезирование голеностопного сустава проводится редко из-за сложности подбора конструкции. Зачастую протезы изнашиваются, поскольку другие факторы дисфункции стопы не устраняются операцией. Пациентам требуется длительная реабилитация, отказ от многих видов активности после установки эндопротеза.
Остеоартроз голеностопного сустава — тяжелая дегенеративно-дистрофическая патология, для которой характерно постепенное необратимое разрушение хрящей. Для стабилизации сустава во время движения начинают формироваться остеофиты, повреждающие кровеносные сосуды, мышцы, нервы, соединительнотканные структуры. Ведущие симптомы деформирующего артроза — выраженные боли, скованность движений по утрам, анкилоз на конечной стадии. Так как прогрессирование патологии неминуемо приводит к обездвиживанию, инвалидизации, терапия проводится непосредственно после обнаружения заболевания.
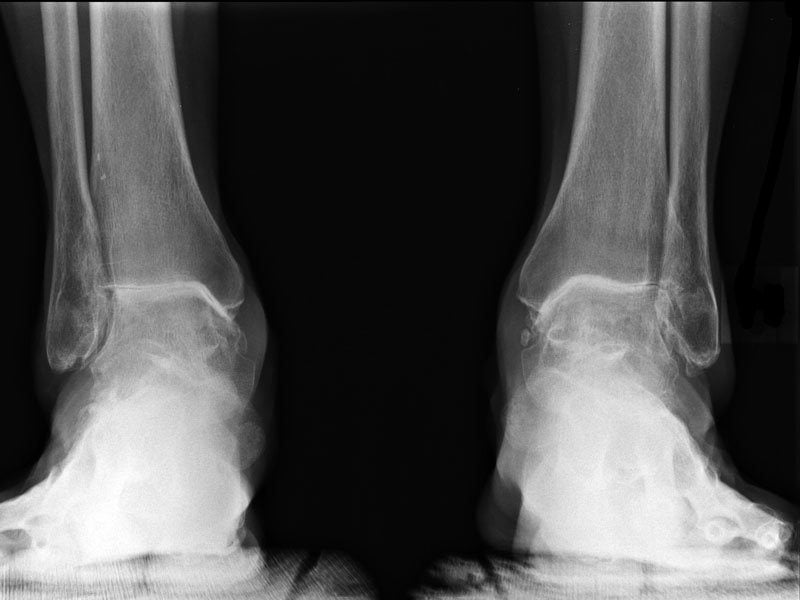
Признаки артроза хорошо визуализируются на рентгенологических снимках. Наблюдается сужение или сращение суставной щели, объединяющей берцовую и таранную кости. Это свидетельствует о значительном поражении всех хрящевых тканей. Методы консервативной терапии тут безрезультативны. Если сохранить сочленение артроскопическими методами лечения (санацией, трансплантацией хрящевых тканей) невозможно, то проводится эндопротезирование голеностопного сустава — его полная замена искусственным протезом.
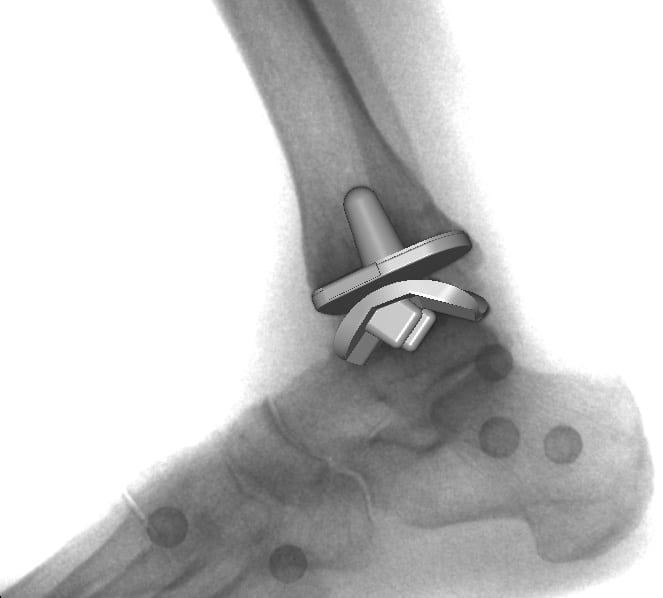
Характерные особенности операции
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Самый часто используемый метод хирургического вмешательства при деформирующем артрозе — артродез. Но даже при тщательной реконструкции голеностопного сустава велика вероятность развития серьезных осложнений. Во время операции сочленение дополнительно травмируется, а в реабилитационный период ухудшается трофика околосуставных тканей. Все это ведет к возникновению вторичного остеоартроза. Применение артродезирования становится причиной функциональной несостоятельности стопы, утраты ее компенсаторных функций. Развивается постхирургический остеоартроз, поражающий практически все сочленения стопы. Для него характерны контрактуры, интенсивный болевой синдром. Перераспределяются нагрузки на тазобедренные, коленные, подтаранные, плюсневые суставы, что со временем провоцирует стрессовый деформирующий артроз. Возникает необходимость артродезирования и этих поврежденных суставов.
Поэтому травматологи часто сразу проводят эндопротезирование. Это процедура сложная, трудоемкая, но самая результативная. Используются протезы:
- связанные. Не компенсируют механические особенности сочленения, поэтому оно подвергается избыточной физической нагрузке в области фиксации протеза, где цемент контактирует с костными тканями;
- несвязанные. Преимущество этих моделей — стабильность формирующих их элементов. Импиджмент-синдром возникает значительно реже из-за сниженной нагрузки в области крепления.
Сложность их конструкции обусловлена анатомическим строением голеностопного сустава, разнообразием осуществляемых функций. При создании всех моделей учитывались статико-динамические нагрузки, составляющие 3-13% массы тела. При конструировании тотальных имплантатов используются следующие элементы:
- округленные металлические пластины, защищающие поверхность таранной кости;
- металлические пластины для закрытия части большой берцовой кости;
- подвижное ядро из высокомолекулярного полиэтилена.
Иногда применяются керамические эндопротезы или имплантаты из легированных кобальто-хромовых сплавов. Их отличают легкость, прочность, биосовместимость.

Показания и противопоказания
Протезирование голеностопного сустава показано пациентам при деформирующем артрозе 3 степени и на 4 рентгенологической стадии. Но хирурги-ортопеды иногда рекомендуют замену сочленения больным со 2 степенью патологии. Это продиктовано быстрым прогрессированием остеоартроза, несмотря на все применяемые консервативные методы терапии — прием препаратов, ношение ортезов, регулярные занятия лечебной физкультурой. Пациента готовят к эндопротезированию при диагностировании следующих патологий:
- дегенеративная и посттравматическая деструкции костей — разрастание краев костных пластинок, реактивный остеосклероз замыкательных пластин и губчатого вещества тела позвонка, формирование кистовидных образований в суставных концах сочленяющихся костей;
- тяжелый артрит голеностопного сустава, сопровождающийся вялотекущим воспалением с одновременным поражением гиалиновых хрящей;
- развитие контрактуры (ограничение пассивных движений в суставе), анкилоз (частичная или полная неподвижность сочленения), выраженный устойчивый болевой синдром, плохо устраняемый даже внутрисуставным введением глюкокортикостероидов.
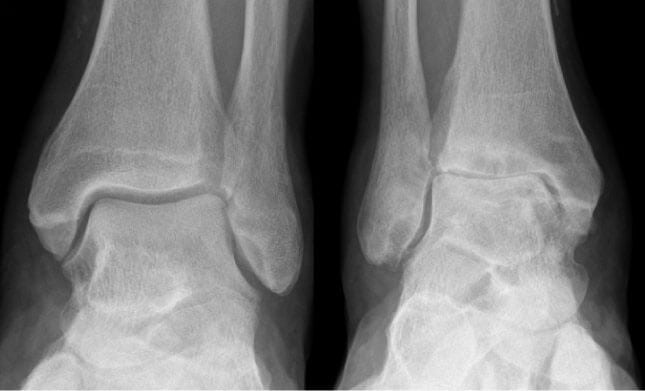
Операция по замене голеностопного сочленения не проводится при остром воспалении, полной деструкции сустава, псевдоартрозе, артропатических изменениях, вирусных, бактериальных, грибковых инфекциях. Противопоказаниями также становятся суставные деформации любой этиологии.
Маленьким детям и подросткам эндопротезирование не проводят. Хирургическое вмешательство возможно только после полного формирования опорно-двигательного аппарата. Остеопороз (снижение костной массы) на начальной стадии — относительное противопоказание. Несмотря на использование фармакологических препаратов, патология может медленно, но уверенно прогрессировать. При истончении костей сочленения существует высокий риск смещения протеза, появления тяжелейших осложнений.
Причиной развития многих суставных заболеваний становится лишний вес. Он провоцирует разрушение хрящей, связочно-сухожильного аппарата, стабилизирующего голеностоп. Поэтому операция может быть ненадолго отложена, пока пациент не избавится от лишних килограммов.
Подготовительный этап
Перед эндопротезированием врач оценивает состояние здоровья больного, выбирает подходящую для него модель протеза. Обязательно проводится осмотр пациента травматологом, ортопедом, при необходимости к обследованию подключаются врачи других узких специализаций: эндокринолог, невропатолог, ревматолог. Они корректируют режим дозирования лекарств, влияющих на биохимические процессы в костных, хрящевых мягких тканях. Показана консультация аллерголога при наличии у больного гиперчувствительности к определенным группам фармакологических препаратов. На основании выданного ими заключения анестезиолог выбирает лекарственные средства для наркоза. Нужный размер, конфигурацию эндопротеза устанавливают после инструментальных исследований:
- контрастная ангиография голеностопного сустава;
- рентгенография в нескольких проекциях;
- УЗИ всех сочленений ног;
- компьютерная и позитронно-эмиссионная томография;
- диагностическое артроскопическое обследование.
Инструментальная диагностика позволяет оценить состояние суставов, связочно-сухожильного аппарата, нервов, мышц, кровеносных и лимфатических сосудов. Результаты биохимических исследований помогают установить наличие или отсутствие в суставных структурах воспалительного процесса, в том числе инфекционной этиологии.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При выборе эндопротеза учитывают изменение осанки, походки пациента в результате деформации сочленения. По возможности устраняется отечность и болезненные ощущения, купируется воспаление.
Пациент принимает непосредственное участие в подготовке к хирургическому вмешательству. За 1-2 месяца он должен отказаться от употребления алкоголя и курения, ухудшающих кровообращение в голеностопе. Больной направляется к физиотерапевту для выбора костылей и жестких ортезов, необходимых в реабилитационном периоде.
Хирургическое вмешательство
При замене голеностопного сочленения искусственным протезом используется спинномозговой наркоз, или эпидуральная анестезия, при которой лекарственные препараты вводятся в эпидуральное пространство позвоночника через катетер. Суть хирургического вмешательства заключается в ампутации определенных частей таранной и большой берцовой костей. Из-за сложной структуры голеностопного сустава проводится тотальное протезирование, хотя некоторые клиники практикуют и частичную замену сустава. Как хирурги-ортопеды проводят операцию:
- делают разрез вдоль голеностопа;
- открывают сочленение, отодвигая нервы, сухожилия, кровеносные и лимфатические сосуды;
- обнажают суставную чашечку;
- иссекают части сочленения, хрящевые поверхности формирующих его элементов.
Наглядное видео проведения операции:
Такой способ хирургического вмешательства считается щадящим, так как сохраняется значительное количество суставных структур. Ранее при проведении операции могли использоваться длинные стержни. Теперь крепление пластин таранной кости осуществляется штифтами для плотного анатомического облегания костных поверхностей имплантационным покрытием. При его изготовлении применяется особый пористый материал, способствующий прорастанию сосудов и тканей. Это обеспечивает естественную и прочную фиксацию пластины. Короткий дюбель используется для крепления нижней защитной пластины, а вот ядро не закрепляется вовсе. Оно предназначено для обеспечения плавного скольжения между верхней и нижней металлическими пластинами. Верхний элемент имеет ограничитель, предупреждающий смещение ядра.
На заключительном этапе операции рассеченные ткани закрепляются в анатомическом положении и накладываются швы.
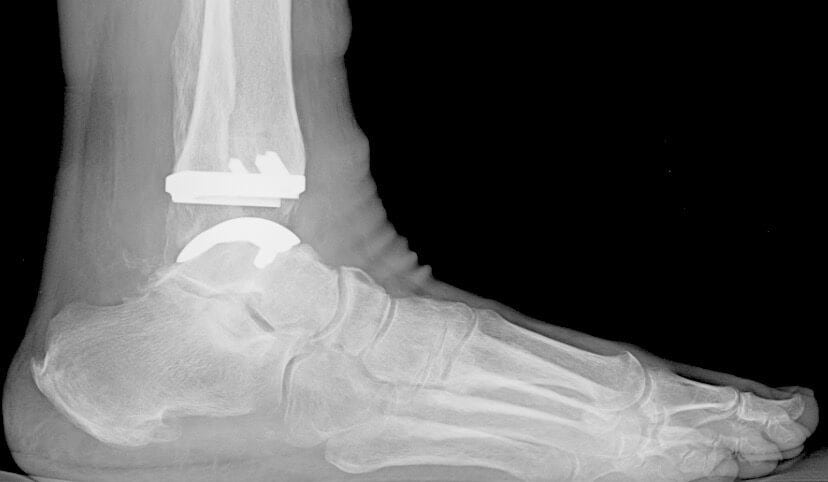
Установленный искусственный протез имеет те же функциональные характеристики, что и голеностопное сочленение. При его вживлении хирурги используют программное обеспечение для контроля баланса и фиксации имплантата. Это способствует длительному сроку службы протеза и отсутствию дискомфортных ощущений во время эксплуатации. Объем движений полностью восстанавливается, а за счет полимерных элементов в конструкции снижается трение, компенсируется нагрузка при соприкосновении собственных костных тканей пациента с имплантатом.
Реабилитационный период
После эндопротезирования пациент в течение нескольких дней остается в стационарных условиях для быстрого выявления медицинским персоналом возможных осложнений и оказания срочной помощи. Проводится регулярный инструментальный мониторинг (обычно рентгенологический) голеностопа для визуализации операционного поля. В терапевтические схемы включаются препараты для устранения болезненных ощущений: анальгетики, нестероидные противовоспалительные средства, миорелаксанты и глюкокортикостероиды. Производится дренаж раны для эвакуации патологического экссудата и промывания ее антисептическими растворами. Прооперированный голеностоп иммобилизуется шиной или жестким ортезом.
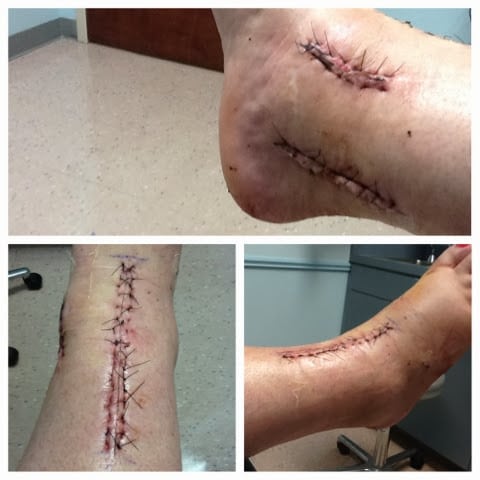
Присаживаться пациенту разрешается чрез 2-3 дня, а спустя еще сутки показано дозированное передвижение по больничной палате. Из медицинского учреждения его выписывают при отсутствии негативных последствий хирургического вмешательства. Еще 2 недели голеностоп разрабатывается под контролем врача с помощью лечебной гимнастики.
В течение восстановительного периода пациент соблюдает щадящий режим, исключающий воздействие на прооперированный сустав значительных физических нагрузок. Ему показан прием обезболивающих препаратов, физиотерапевтические процедуры, массаж. А врач ЛФК составляет индивидуальный комплекс упражнений для устранения тугоподвижности голеностопа.
Доклад «Неоперативное лечение артроза голеностопного сустава«, Дмитрий Евгеньевич Каратеев (Москва, Россия).
Читайте также:



