От каких инфекция умирают дети

На новогодние каникулы пятилетняя Эвелина вместе с мамой поехали из Москвы в Санкт-Петербург. Несколько дней в городе на Неве пролетели как один миг, один светлый миг.
Рождественское утро 2018 года стало переломным в истории семьи. 7 января мама (Яна Савченко) и дочь должны были возвращаться домой в Москву. Ещё в гостинице маленькая путешественница почувствовала озноб. В поезде Яна измерила температуру ребёнку — ртутный столбик "полыхал" на отметке 39,5.
После жаропонижающего ребёнок ненадолго уснул. Спустя несколько часов девочка проснулась и попросила воды. Лицо ребёнка было не узнать: сухие губы, полопались сосуды в глазах, бледность. Температура не спадала, маленькая Ева (так её называли близкие) металась в бреду.
Во время остановки в Твери в вагон вошли вызванные начальником поезда медики. Они осмотрели пациентку, вкололи жаропонижающее и обезболивающее. Ничего смертельного специалисты не увидели и намекнули матери, что сходить с поезда и мчаться в больницу нет смысла, можно доехать до Москвы. Женщина доверилась врачам и подписала отказ от госпитализации.
Поезд тронулся в путь. Маленькая Ева всё время лежала на боку и вдруг вскрикнула, морщась от боли: "Мама, ты сломала мне ногу!" В это время Яна растирала дочке её худенькие ножки, но у ребёнка нестерпимо болело всё тело. Появилась и характерная сыпь.
"Это всё аллергия", — резюмировали врачи в медпункте Ленинградского вокзала. Обещанную скорую к поезду никто не вызвал. Только когда мама упомянула, что у дочки болела нога, врачи решили проверить маленькую Еву на симптомы менингита.

Окончательный диагноз "менингококковая инфекция" девочке поставили только во 2-й инфекционной больнице Москвы, но уже посмертно. Спасти девочку не удалось, драгоценное время было упущено. Пятилетняя Ева умерла за 30 минут до окончания Рождества.
Эту историю мама девочки опубликовала на своей страничке в "Фейсбуке". Молодая женщина призывает своих подписчиков запомнить симптомы, которые она перечислила. Их стоит знать всем родителям, чтобы сберечь жизнь своих детей, ведь даже врачи не смогли вовремя понять, что случилось с Эвелиной.
По данным Роспотребнадзора, за январь — октябрь 2017 года заболеваемость менингококковой инфекцией выросла на 13%. Заболели 693 человека, 496 из них — дети.
Врачи подтверждают: болеть менингококковой инфекцией действительно стали чаще. Дело в том, что вспышки возникают примерно каждые 8–10 лет. Возможно, сейчас как раз одна из них. Учитывая, что прививка от этой инфекции необязательная, многие родители даже не знают, как защитить ребёнка от менингита.
— За последний год был отмечен рост случаев менингококковой инфекции в открытой форме. Можно носить в себе возбудителя (а это целый ряд бактерий), и никаких симптомов не будет проявляться. В результате ничего не подозревающие люди заражаются от тех, кто внешне абсолютно здоров, — сказала Екатерина Морозова, врач-педиатр клиники "Медицина".
К сожалению, уже традиционно встаёт вопрос: почему же несколько бригад врачей не смогли вовремя диагностировать тяжёлую болезнь у маленького ребёнка?
— Увы, не все наши коллеги готовы быстро решить вопрос с госпитализацией таких больных, — сказала терапевт Анастасия Краснова. — Во-первых, такие пациенты действительно встречаются нечасто — то есть у врачей мало практики в диагностике. Во-вторых, не везде есть возможность провести оперативный лабораторный анализ, чтобы подтвердить диагноз. В-третьих, симптомы первичной менингококковой инфекции похожи на признаки обычной ОРВИ — это может сбить с толку врача. Это, конечно, не оправдание для медиков, которые допустили смерть ребёнка, но точно повод заняться просветительской работой.
Менингококковая инфекция — острое инфекционное заболевание, возбудителем является коварная бактерия менингококк. Коварность заключается в том, что носитель менингококка (передают заболевание только люди воздушно-капельным путём) сам может вообще не заболеть. Или он может, как говорят в народе, простудиться.
Это называется назофарингит. Симптомы — воспаление слизистых (горла и носа), небольшое повышение температуры, першение в горле и другие симптомы простуды. Обычно это проходит в течение недели. Но зачастую назофарингит становится предвестником тяжёлой формы менингококковой инфекции.
А бывает, что болезнь сразу начинается с тяжёлой стадии. Это как раз тот случай, который произошёл с Эвелиной. Судя по симптомам, описанным матерью, у девочки был менингококковый менингит (воспаление оболочек мозга). Это острая форма заболевания, которая протекает молниеносно.

Повышение температуры до 39 и даже 40 градусов происходит в одну секунду, ребёнок хватается за голову от боли, может быть даже рвота, которая не принесёт облегчения, по всему телу появляется сыпь.
Пожалуй, самый яркий признак менингита — это поза "легавой собаки". Ребёнок лежит на боку, подгибая колени и обхватывая себя руками. Как раз на это вовремя не обратили внимание врачи, которые встретили Эвелину с мамой на вокзале.
Есть и другие тяжёлые формы менингококковой инфекции. Это сепсис (заражение крови) и гипертоксическая (молниеносная) форма инфекции. Болезнь моментально поражает кровеносную систему и, соответственно, все органы. Из-за этого у ребёнка сыпь распространяется быстрее, может даже развиться гангрена (отмирание тканей) конечностей, больной может также впасть в кому.
Без своевременной помощи все тяжёлые формы менингококковой инфекции могут привести к смерти. Чтобы избежать трагедии, при первых симптомах болезни ребёнка немедленно нужно доставить в инфекционную больницу, провести все необходимые анализы и начать лечение.
Как защитить малышей от менингита
Самым эффективным способом защиты от менингококка давно признана вакцинация. Но в России такая прививка не входит в Национальный календарь прививок (то есть не является обязательной).
— Дело в том, что прививка вносится в Национальный календарь, когда порог заболеваемости превышает два случая на 100 тысяч населения. У менингококковой инфекции по стране этот показатель пока ниже (0,3 случая на 100 тысяч населения. — Прим. Лайфа). Но по эпидемиологическим показаниям в регионах могут закупать вакцину. Если где-то возникла вспышка менингита, то для предотвращения эпидемии прививки делают всем, особенно детям, — рассказал Михаил Костинов, заведующий лабораторией НИИ вакцин и сывороток.
По словам эксперта, вакцина от менингококковой инфекции дорогая, в среднем одна доза может стоит около четырёх тысяч рублей. Для сравнения, цена на вакцину от гриппа — от 200 рублей.

— Я думаю, что в ближайшее десятилетие вакцинацию от менингококка внесут в число обязательных, потому что болезнь смертельно опасная и страдают ею чаще всего маленькие дети. Конечно, если есть возможность, детям нужно делать такую прививку. У нас есть вакцины и отечественного, и зарубежного производства, они достаточно безопасны, а главное — эффективны, — добавил эксперт.
— Прививку от менингококковой инфекции можно делать уже в первый год жизни ребёнка, — сказал педиатр Кирилл Калистратов. — Перед этим нужно обязательно проконсультироваться с педиатром. Менингит — это смертельно опасное заболевание, хотя и встречается нечасто, по сравнению с другими инфекциями. Но пренебрегать элементарными методами защиты не стоит.
1. Болезнь Крейтцфельтда-Якоба
1 место среди смертельных инфекций досталось губчатой энцефалопатии, она же болезнь Крейтцфельда-Якоба. Инфекционный агент-возбудитель обнаружен сравнительно недавно – с прионными заболеваниями человечество познакомилось в середине ХХ века. Прионы – белки, вызывающие нарушение функций, а затем и гибель клеток. Из-за особой устойчивости могут передаваться от животного к человеку через пищеварительный тракт – человек заболевает, съев кусок говядины с нервной тканью зараженной коровы. Болезнь дремлет годами. Затем у пациента начинают нарастать расстройства личности – он становится неаккуратным, сварливым, впадает в депрессию, страдает память, иногда – зрение, вплоть до слепоты. За 8-24 месяца развивается деменция (слабоумие), больной погибает от нарушений мозговой деятельности. Заболевание очень редкое (за последние 15 лет заболело всего 100 человек), но абсолютно неизлечимое.


4. Геморрагическая лихорадка
Под этим термином прячется целая группа тропических инфекций, вызываемых филовирусами, арбовирусами и аренавирусами. Некоторые лихорадки передаются воздушно-капельным путем, некоторые через укусы комаров, некоторые – напрямую через кровь, зараженные вещи, мясо и молоко больных животных. Все геморрагические лихорадки отличаются высокой устойчивостью инфекционных носителей, не разрушаются во внешней среде. Симптоматика на первом этапе сходная – высокая температура, бред, боли в мышцах и костях, затем присоединяются кровотечения из физиологических отверстий тела, кровоизлияния, нарушения свертываемости крови. Часто поражаются печень, сердце, почки, из-за нарушений кровоснабжения может возникнуть некроз пальцев рук и ног. Смертность – от 10-20% при желтой лихорадке (самая безопасная, существует вакцина, поддается лечению) до 90% при лихорадке Марбурга и Эбола (вакцин и лечения не существует).

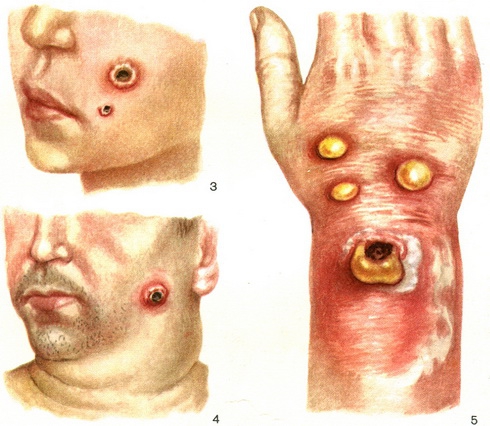
6. Сибирская язва
8. Менингококковая инфекция
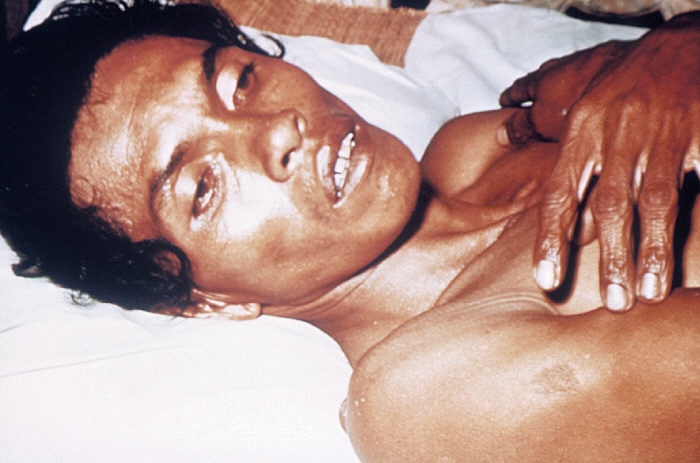
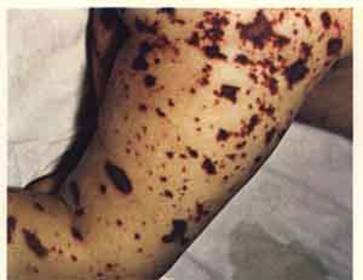
Менингококк Neisseria meningitidis – самый коварный инфекционный агент из особо опасных. Организм поражает не только сам возбудитель болезни, но и токсины, выделяющиеся при распаде погибших бактерий. Носителем является только человек, передается воздушно-капельным путем, при тесном контакте. Заболевают в основном дети и люди с ослабленным иммунитетом, около 15% от общего числа бывших в контакте. Не осложненное заболевание – назофарингит, насморк, ангина и температура, без последствий. Менингококкемия отличается высокой температурой, сыпью и кровоизлияниями, менингит – септическим поражением головного мозга, менингоэнцефалит – параличами. Смертность без лечения – до 70%, при своевременно начатой терапии – 5%.
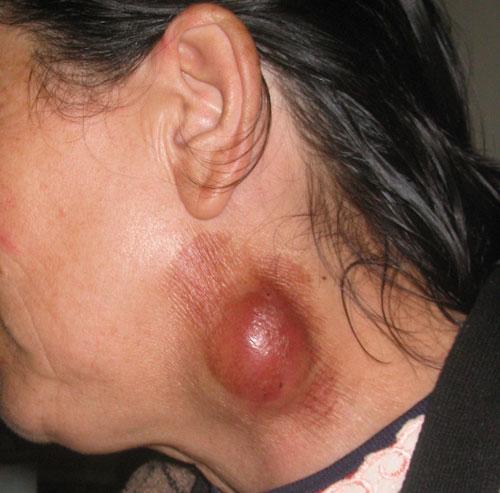

10. Вирус Эбола
Вирус Эбола передается при прямом контакте с кровью, выделениями, другими жидкостями и органами инфицированного человека. Воздушно-капельным путём передача вируса не происходит. Инкубационный период составляет от 2 до 21 дня.
Для лихорадки Эбола характерны внезапное повышение температуры тела, выраженная общая слабость, мышечные и головные боли, а также боли в горле. Зачастую это сопровождается рвотой, диареей, сыпью, нарушением функций почек и печени, а в некоторых случаях как внутренними, так и внешними кровотечениями. В лабораторных тестах выявляются низкие уровни белых кровяных клеток и тромбоцитов наряду с повышенным содержанием ферментов печени.
В тяжелых случаях заболевания требуется интенсивная заместительная терапия, так как пациенты часто страдают от обезвоживания и нуждаются во внутривенных вливаниях или пероральной регидратации с помощью растворов, содержащих электролиты.
Специального лечения геморрагической лихорадки Эбола или вакцины против неё до сих пор не существует. По состоянию на 2012 год ни одна из крупных фармакологических компаний не вложила деньги в разработку вакцины против вируса Эбола, так как подобная вакцина потенциально имеет очень ограниченный рынок сбыта: за 36 лет (с 1976 года) было лишь 2200 заболевших.
Численность населения Земли в 21 веке перевалила за 7,5 миллиардов человек. В большей степени обусловлено это ростом рождаемости в развивающихся странах. Но кроме естественного прироста, на Земле наблюдается также постоянная убыль населения. Одним из факторов, регулярно уменьшающих количество проживающих на Земле людей, являются болезни.
Всего лишь 9 болезней ежегодно уносят жизни почти 40 миллионов человек.
1. Сердечно-сосудистые заболевания
По оценкам Всемирной организации здравоохранения (ВОЗ) в 2008 году от сердечно-сосудистых заболеваний умерло порядка 17,3 миллионов человек. Это 30% от общего количества умерших в мире. Из этих 17,3 миллионов смертей, 7,3 миллиона приходится на смерть от ишемической болезни сердца и 6,2 миллиона – на смерть от инсульта. При этом более 80% летальных случаев приходится на страны со средним уровнем доходов.
Сердечно-сосудистые заболевания – это болезни сердца и кровеносных сосудов, включающие в себя:
Предотвратить возникновение сердечно-сосудистых заболеваний можно отказавшись от употребления табака, перейдя на здоровое питание и увеличив физическую активность.
2. Онкология
Из-за онкологии в 2008 году (по данным ВОЗ) умерло 7,6 миллиона человек. Это 13% от всех умерших в мире. Чаще всего к смерти приводят такие онкологические заболевания, как рак легких, печени, желудка, молочных желез и толстого кишечника. Около 70% смертей от рака приходится на страны с низким и средним уровнем доходов.
Рак – это злокачественные опухоли и образования, способные поразить любую часть тела. Основной причиной смерти при раке являются метастазы – аномальные клетки, разрастающиеся вне своих границ и способные проникать и распространяться в близлежащие органы и части тела.
Ожирение и высокий индекс массы тела, недостаток в рационе питания свежих овощей и фруктов, отсутствие физических нагрузок, курение и употребление алкоголя являются основными факторами риска возникновения рака.
3. Диабет
Диабет – это хроническое заболевание, развивающееся в том случае, если поджелудочная железа не вырабатывает необходимое количество инсулина, или когда сам организм не справляется с переработкой выработанного инсулина. Инсулин – это гормон, который регулирует содержание сахара в крови.
Профилактикой диабета служат здоровое питание, регулярные физические нагрузки, отказ от курения и борьба с избыточным весом.
4. Хроническая обструктивная болезнь легких
Более 64 миллионов человек в мире страдало от хронической обструктивной болезни легких (ОХБЛ) в 2004 году. В 2005 году по данным ВОЗ от ОХБЛ умерло более 3 миллионов человек. При этом более 90% случаев приходится на страны с низким и средним уровнем доходов.
Хроническая обструктивная болезнь легких – это заболевание легких, при котором нарушается движение воздуха из легких. Болезнь неизлечима, можно лишь замедлить ее течение.
Основная причина, из-за которой развивается ОХБЛ – курение.
5. Диарея
По данным ВОЗ, диарея является одной из основных причин детской смертности. Более 1,5 миллиона детей в мире ежегодно умирает от диареи. Как правило, это дети до 2-х лет. Диарея – это жидкий или неоформленный стул более 3-х раз в день, который является симптомом кишечной инфекции. При этом ребенок погибает от обезвоживания организма. Передается инфекция через загрязненную питьевую воду и продукты питания, или же от инфицированного человека при несоблюдении правил гигиены.
6. Туберкулез
По данным ВОЗ в 2011 году туберкулезом заразилось 8,7 миллиона человек. Умерло от болезни 1,4 миллиона человек. В более чем 95% случаях смерть наступила в странах с низким и средним уровнем доходов.
Туберкулез – это инфекционное заболевание, вызываемое микробактерией туберкулеза (палочкой Коха) и передающееся воздушно-капельным путем. Основным источником инфекции является мокрота.
Около 30% населения мира инфицированы бактериями туберкулеза, но не болеют.
Факторами риска заражения туберкулезом являются ВИЧ, ослабленный иммунитет, диабет, неполноценное питание, курение.
7. Гепатиты В и С
Гепатит В – это инфекционное заболевание, поражающее печень. Приводит к развитию хронического заболевания печени, увеличивает риск возникновения рака и цирроза печени. Самый тяжелый вирус гепатита.
По данным ВОЗ более 2 миллиардов человек в мире заражены гепатитом. От гепатита В ежегодно умирает более 600 тысяч человек в мире.
Гепатит С – один из самых распространенных вирусов, поражающих печень. Около 3-4 миллионов человек ежегодно заражаются вирусом гепатипа С. Более 350 тысяч человек от гепатита С умирает.
Передается гепатит через кровь и при половом контакте.
8. ВИЧ-инфекция
По данным ВОЗ за последние 30 лет от СПИДа умерло более 25 миллионов человек, или более 830 тысяч человек в год.
В 2011 году насчитывалось более 34 миллионов людей инфицированных ВИЧ. ВИЧ неизлечим, однако антиретровирусная терапия позволяет существенно облегчить течение болезни.
Вирус иммунодефицита человека – это заболевание, которое в первую очередь поражает иммунную систему, в результате чего человек становится уязвим к различным инфекциям и отдельным видам рака. Последней стадией ВИЧ является СПИД.
Предается ВИЧ через кровь, грудное молоко, при половом контакте.
9. Малярия
По данным Всемирной организации здравоохранения в 2010 году были инфицированы малярией 216 миллионов человек. Для 655 тысяч заболевание закончилось смертью.
Максимальный показатель смертности наблюдается в Африке, где ежеминутно от малярии умирает 1 ребенок.
Более 80% смертей приходится на 14 африканских стран, 80% заболевших малярией живут в 17 странах мира.
Малярия – это инфекционное заболевание, передающееся человеку при укусе комаров, инфицированных паразитами Plasmodium. Заболевание, которое можно предотвратить и излечить.
Дети – это одна из самых уязвимых групп риска для инфекционных заболеваний.
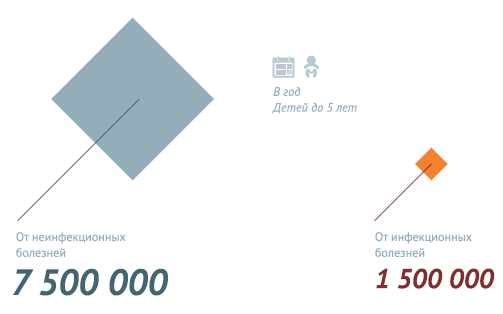
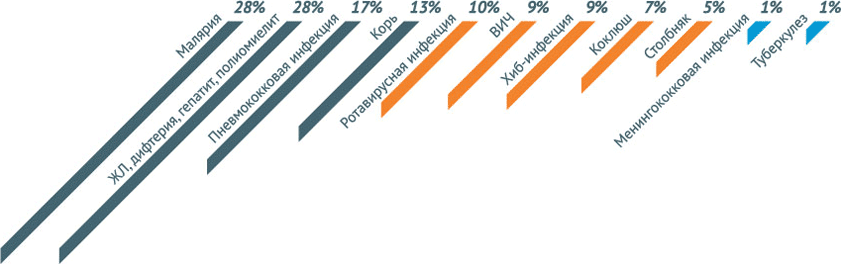
По оценочным данным, благодаря иммунизации по всем возрастным группам населения ежегодно предотвращается 2,5 миллиона случаев смерти. Несмотря на это беспрецедентное достижение около 1,5 миллиона детей по-прежнему умирают от болезней, предупреждаемых с помощью вакцин. Это составляет почти 20% от общей смертности среди детей до пяти лет, достигающей в настоящее время около 6,5 миллионов случаев в год (почти 19 000 детей умирает ежедневно и почти 800 – ежечасно).
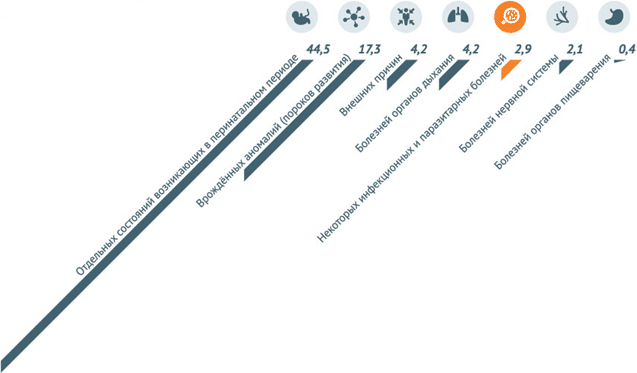
По данным за 2013 год, наибольшее количество младенческих смертей в РФ – 44,5 на 10 тыс. – вызвано отдельными состояниями, возникающими в перинатальном периоде. 17,3 из 10 тыс. младенцев погибают из-за врожденных аномалий и 4,2 – от внешних причин. Инфекционные заболевания становятся причиной смерти детей в возрасте до 1 года в 2,9 случаях на 10 тыс. малышей.
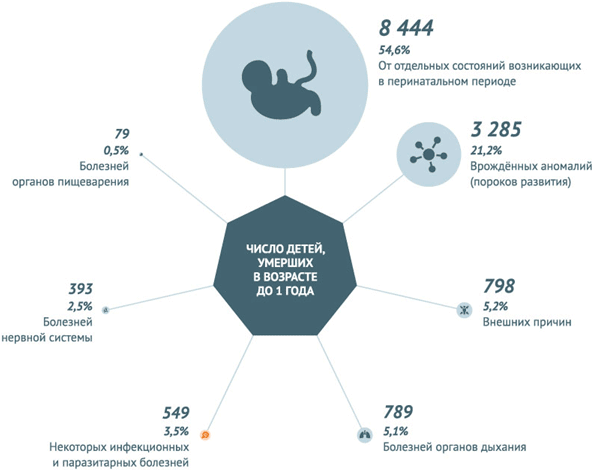
Инфекционные заболевания и паразитарные болезни в 2013 году унесли 549 (3,5%) жизней детей, не достигших годовалого возраста
По данным ВОЗ, в 2013 году в глобальных масштабах зафиксировано 145 700 случаев смерти от кори — почти 400 случаев в день.
Конечно, некоторые инфекционные заболевания поддаются излечению. Например, туберкулез, который можно излечивать в большинстве случаев – при условии надлежащего обеспечения и приема эффективных лекарств. Однако у невакцинированных лиц не только сама болезнь протекает тяжело, но и лечение длится долго, а риск осложнений крайне высок. В то время как прививка обеспечивает защиту от развития таких опасных осложнений как туберкулезный менингит и диссеминированная форма ТБ у младенцев и детей младшего возраста.
В то же время некоторые болезни невозможно излечить в принципе. Например, не существует лечения от полиомиелита, его можно только предотвращать с помощью вакцинации.
Вакцинопрофилактика направлена на предотвращение возникновения эпидемий, снижение смертности и предотвращение осложнений и инвалидизации в результате заболеваний.
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
Эпидемия новой коронавирусной инфекции COVID-19 превратилась в пандемию: ежедневно регистрируются новые случаи заражения в разных странах. Государства вводят карантинные меры, а обычные граждане закупают провизию и средства гигиены. Насколько оправдано такое беспокойство? Что скрывается за термином "пандемия"? В чем отличие коронавируса от гриппа, и когда заболеваемость коронавирусом во всем мире начнет уменьшаться? Об этом рассказал автор учебника по вирусологии, кандидат биологических наук, профессор кафедры микробиологии СПбГУ Алексей Потехин.
Что такое коронавирус SARS-CoV-2?

Коронавирус SARS-CoV-2 — это один из представителей семейства коронавирусов, которые и раньше находились в группе возбудителей ОРВИ человека. COVID-19 — не чума, не оспа, не корь и даже не атипичная пневмония, вспышку которой вызвал другой коронавирус в 2002 году. Нынешний возбудитель убивает, как и положено любому вирусу, только что попавшему к людям от другого зверя, но убивает умеренно. В мире ежедневно умирает от туберкулеза или от малярии столько же людей, сколько пока что умерло за все время (чуть более трех месяцев) от COVID-19. Просто за этими цифрами мы не следим в режиме онлайн.
В чём разница между коронавирусом и гриппом?
Вирус SARS-CoV-2, к сожалению, более заразный, чем грипп, но менее заразный, чем свинка или краснуха, не говоря о кори. Важно подчеркнуть, что коронавирус вообще не похож на вирус гриппа, и поэтому он не будет держать человечество в карантинах годами и десятилетиями. У коронавирусов нет особенностей и механизмов, обеспечивающих высокую изменчивость, присущую вирусам гриппа. Они, вероятно, пойдут по обычному пути таких инфекций: чем дольше вместе с человеком, тем мягче будет симптоматика, новые формы будут появляться редко и не смогут эффективно преодолевать иммунный барьер, возникающий после первого заражения. Однако примерно на полгода, по моей оценке, текущая эпидемическая ситуация может растянуться. Постепенно COVID-19 станет частью вирусного пейзажа, многие люди переболеют, и человечество начнет возвращаться к нормальной жизни.
Что такое пандемия и насколько она опасна?
Не нужно бояться слова "пандемия". Оно означает только то, что случаи заболевания выявлены в большинстве стран мира, а не то, что человечество стоит перед угрозой вымирания. Вирус вырвался за пределы одной страны, и точки роста (вспышки) возникли по всему миру. Это было неизбежно.
На наше воображение действуют растущие в реальном времени цифры инфицированных и умерших, поэтому мысленно мы подставляем к ним слово "уже". В Петербурге "уже" 8 случаев, в России — "уже" 93, в Китае было "уже" 80 тысяч. На самом деле правильнее было бы говорить "всего", потому что 80 тысяч случаев на миллиардный Китай за почти три месяца эпидемии — это не очень много. Паника сильно преувеличена.
Для каких категорий людей COVID-19 наиболее опасен?
С точки зрения биологии, если мы посмотрим на человека как на один из видов животных, коронавирус не должен был бы рассматриваться как нечто невероятно опасное. От него погибают люди с ослабленным иммунитетом, как и от любой инфекционной болезни. К счастью, дети почти не болеют, хотя могут переносить вирус бессимптомно. Здоровые взрослые люди, скорее всего, перенесут инфекцию "на ногах": кто-то немного потемпературит, кто-то переболеет как сильным гриппом. В больницах по показаниям, то есть при угрозе жизни, окажутся немногие. В целом ситуация не страшнее гриппа, одним из самых неприятных и опасных осложнений которого тоже является пневмония. Судя по текущей статистике, в группе по-настоящему высокого риска оказались люди за 75 (в странах с более низким уровнем жизни — за 70), особенно с какими-либо сопутствующими заболеваниями.
Возможно ли контролировать распространение вируса?
Коронавирус SARS-CoV-2 больше никуда не денется из нашей жизни: сам он не исчезнет, его не уничтожат карантинами, лекарств против него, как и против большинства вирусов, а все врачебные рекомендации — это поддерживающая терапия. Скорее всего, предположительно к лету, появится вакцина, но в массовую практику она выйдет не раньше конца года, так как время испытаний любой вакцины сократить нельзя. Поэтому подавляющая часть населения планеты этим вирусом обречена переболеть. И это важно, потому что лучшее средство от инфекционных заболеваний — коллективный иммунитет: чем больше людей переболело и приобрело иммунитет, тем меньше новых случаев заболевания будет происходить, и постепенно болезнь отойдет на задний план. Не верьте слухам о повторных заражениях: на коронавирусы иммунитет обязан вырабатываться надежно.
Зачем тогда нужен карантин?
Карантины направлены на то, чтобы не достигнуть китайских показателей за короткое время. Меры безопасности, которые принял Китай и сейчас принимает Европа и остальной мир, абсолютно беспрецедентны. Их главная цель: снизить одновременную нагрузку на больницы при массовых вспышках (что сейчас происходит в Италии и выглядит трагично), а также растянуть распространение инфекции во времени. Многие люди рано или поздно заболеют, но главное — чтобы не все сразу.
К тому же мы не хотим отдавать этому вирусу ни одного из наших стариков, среди которых — чьи-то родители, бабушки и дедушки. Для этого их необходимо вовремя положить в специально оборудованную палату в больнице, в том числе — с аппаратом для искусственной вентиляции легких. Мы знаем, что количество палат ограничено, приборов для ИВЛ тоже не очень много, к тому же они постоянно требуются массе других людей, которые не могут сами дышать по другим причинам — не из-за коронавируса.
Нужна полная изоляция?
Не надо путать полную самоизоляцию с разумным снижением социальной активности. Нет весомых причин скупать годовой запас продовольствия в магазинах: их, очевидно, не закроют, а макароны потом придется долго доедать. Не нужно бояться выходить на улицу.
Бояться нужно за бабушек и дедушек. Вот им как раз лучше поменьше выходить из дома и общаться с другими людьми: не только не ездить на маршрутках, но и не выбираться в филармонию, музеи и другие места проведения культурного досуга. Их это вряд ли обрадует, но в ближайшее время им лучше реже встречаться с детьми и внуками, которые могут принести опасную инфекцию, сами того не зная. Объясните это вашим пожилым родственникам и друзьям, а также постарайтесь сами обеспечить им режим минимальных контактов.
Читайте также:


