Дифтерия в каких странах
























По информации Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека и данным Всемирной организации здравоохранения в 2018 году в ряде регионов мира регистрируется эпидемическое неблагополучие по кори. На территории Европы распространение кори наблюдается в 28-ми странах, при этом, 76% составляют случаи местной передачи инфекции.
На территории Украины с начала 2018 года зарегистрировано более 20,5 тысяч случаев кори, из них 8 331 - среди взрослых и 12 222 - среди детей, от осложнений кори умерло 11 человек. Наибольшее число случаев регистрируется в Львовской, Закарпатской, Ивано-Франковской, Одесской, Черновицкой областях, в г.Киеве.
Также, корь распространяется на Американском континенте. В текущем году очаги регистрировались в Аргентине, Бразилии, Колумбии, Эквадоре, Мексике, Перу, а также в Канаде и США.
Одна из наиболее сложных ситуаций складывается в Венесуэле, где в 2017 году было зарегистрировано 952 лабораторно подтвержденных случая заболевания, из них большинство - в штате Боливар.
Основной причиной эпидемического неблагополучия кори являются низкие охваты иммунизацией.
Масштабное применение вакцины против дифтерии в рамках плановых программ иммунизации помогло элиминировать это инфекционное заболевание в большинстве стран мира. Тем не менее, внушает беспокойство возвращение дифтерии в страны, где население недостаточно охвачено медико-санитарной помощью.
В 2017 году об эпидемиях дифтерии сообщили Венесуэла, Индонезия, Йемен и Бангладеш (в Кокс-Базаре).
С начала 2018 года на территории Луганской области зарегистрированы первые два случая дифтерию. По оценкам Всемирной организации здравоохранения в связи с низким охватом иммунизацией в 2018-2019гг. Украине грозит вспышка дифтерии.
По данным Всемирной организации здравоохранения 21 мая 2018 года в Папуа-Новая Гвинея впервые за 18 лет после того, как страна была официально объявлена свободной от полиомиелита, был зарегистрирован случай заболевания у шестилетнего ребёнка из провинции Моробе. Эксперты Центра инфекционных заболеваний США обнаружили вирус полиомиелита в анализах кала других детей из этой провинции и сделали вывод о циркуляции возбудителя в данном регионе. В стране циркулирует вирус VDPV тип 1.
Корь - острое инфекционное вирусное заболевание с воздушно-капельным путем передачи. Клинически проявляется в виде: кашля и/или насморка, конъюнктивита, общей интоксикации, температуры 38°C и выше, поэтапного высыпания пятнисто-папулезной сливной сыпи с 4-5 дня болезни (1 день - лицо, шея; 2 день - туловище; 3 день - ноги, руки) и пигментации. Опасны возможные осложнения после перенесенной инфекции со стороны центральной нервной системы , дыхательной системы, желудочно-кишечного тракта . Лица, не болевшие корью и не привитые против нее, остаются высоко восприимчивыми к кори в течение всей своей жизни и могут заболеть в любом возрасте.
Дифтерия - острое антропонозное инфекционное заболевание (токсикоинфекция), вызываемое коринебактерией дифтерии. Характеризуется фибринозным воспалением в месте входных ворот, чаще всего ротоглотки и интоксикацией организма с преимущественным поражением сердца, почек, нервной системы. Источником инфекции является больной или носитель токсигенных коринебактерий. Инфекция передаётся воздушно-капельным путём, возможен контактно-бытовой путь передачи (через предметы, с которыми соприкасался больной). Коринебактерии дифтерии длительно выживают в окружающей среде: в пыли они сохраняют свою жизнеспособность до 5 недель, в сухой дифтерийной пленке - до 7 недель, на одежде, постельных принадлежностях, на предметах в окружении больного - до 15 дней, на игрушках - до двух недель, в воде и молоке - до 6 - 20 дней.
Единственной профилактической мерой в отношении кори, дифтерии и полиомиелита является иммунизация. В Российской Федерации прививки против этих инфекций проводятся в рамках Национального календаря профилактических прививок.
Первичная вакцинация против кори осуществляется детям, достигшим возраста 1 год. Ревакцинация (вторая прививка) против этой инфекции проводится детям в возрасте 6 лет.
Взрослые от 18 до 35 лет (включительно), а так же взрослые от 36 до 55 лет (включительно), относящиеся к профессиональным группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы, лица, работающие вахтовым методам), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори подлежат обязательной иммунизации против кори. Интервал между первой и второй прививкой должен составлять не менее 3-х месяцев.
Защищенным от кори считается лицо, получившее две прививки против кори.
Вакцинация против дифтерии осуществляется детям в возрасте 3-4,5-6 месяцев, повторные прививки (ревакцинация) проводится в возрасте 18 мес., в 6 лет, 14 лет и 18 лет.
Взрослым в возрасте от 18 лет ревакцинация против дифтерии осуществляется каждые 10 лет с момента последней ревакцинации.
Основной (базисный) иммунитет против полиомиелита формируется у ребенка после проведения вакцинации, состоящей из 3-х прививок, две первые из которых проводятся инактивированной (ослабленной вакциной). Для поддержания базисного иммунитета проводятся повторные прививки (ревакцинация) в возрасте 18, 20 месяцев жизни детей и в 14 лет.
Получение к 15 годам 6-и прививок от полиомиелита позволяет предупредить заболеваемость и смертность от данной инфекции.
Благодаря массовой иммунизации населения Костромской области отсутствует регистрации в течение 11 лет случаев дифтерии, с 1969 года - полиомиелита, с 2002г. по 2011г. - кори. В 2012-2014гг., 2018гг. регистрировались завозные случаи кори из Республики Чечни, г.Москва, Республики Казахстан и Краснодарского края.
Работа посвящена необходимости принятия новой российской классификации дифтерии с учетом обобщенного опыта последней эпидемии дифтерии в России и приведения классификации в соответствие с современными представлениями о дифтерийной инфекции.
The paper is concentrated on the necessity of accepting a new Russian classification of diphtherias considering generalized experience of the latest diphtherial epidemic in Russia and bringing the classification in conformity to modern concepts of diphtherial infection.
Дифтерийная инфекция (ДИ) отличается клиническим многообразием от бессимптомного течения (бактерионосительство) до очень тяжелых форм [1–6].
Актуальность проблемы заключается в постоянной циркуляции штаммов в окружающей человека среде. Классическая дифтерия, вызванная C. diphtheria (КБД), ранее рассматривалась как исключительно антропонозная инфекция. Существование естественного резервуара ДИ проявляется клиническими случаями заболевания повсеместно и наличием эндемичных очагов высокой заболеваемости в Африке к югу от Сахары, в Индии и Индонезии. В 2013 г. дифтерия привела к гибели 3300 человек.
До сих пор остается открытым вопрос о наличии связи между массовым одномоментным выводом советских войск в 1990 г. из эндемичного по ДИ Афганистана и началом эпидемии дифтерии в 90-х годов в России и в республиках СССР. По оценкам Красного Креста в СССР в 1991 г. было 2000 случаев заболевания дифтерией, а в 1998 г. эти цифры выросли в 100 (!) раз и число смертельных исходов превысило 6000 [6, 8–11].
В настоящее время заболеваемость дифтерией находится на спорадическом уровне. Например, в 2015 г. в России официально зарегистрировано 2 случая заболевания дифтерией.
Это не дает повода успокоиться, так как наблюдается постоянная трансформация циркулирующих штаммов с изменением степени их патогенности, с одной стороны [12–14].
С другой стороны, родственная по микробиологическим характеристикам C. ulcerans, постоянно циркулирующая в окружающей среде, вызывает сходное по клинике с классической дифтерией заболевание. Описаны случаи экссудативного фарингита и острых респираторных заболеваний, вызванных Corynebacteruium pseudodiphtheria, Nondiphtheriae Corynebacterium species и нетоксигенными штаммами КБД. Клинические проявления заболеваний, вызванных указанной выше группой возбудителей, могут быть различными: поражения кожи, клапанов сердца, урогенитального тракта, верхних и нижних дыхательных путей [15–20].
Ранее в медицинской практике C. ulcerans не рассматривалась как возбудитель болезни, пока в 2000 г. официально не была зарегистрирована смерть пациентки, связанной с C. ulcerans. Почти все случаи инфицирования патогенными штаммами C. ulcerans сопровождались развитием сходных с классической дифтерией симптомов, что объясняется наличием в хромосоме возбудителя генов умеренного β-профага, несущего оперон дифтерийного токсина [21–23].
В настоящее время заболевания, вызванные различными патогенными коринебактериями, постоянно регистрируются среди животных, находящихся рядом с человеком (зоопарки, фермы, охотоведческие хозяйства) с подтвержденной передачей возбудителя от больного животного к человеку [24–32].
Полученные материалы заставляют ученых пересмотреть точку зрения на дифтерию как на исключительно антропонозное заболевание, особенно после того, как Bonnet и Begg (1999) доказали возможность передачи инфекции от животного к человеку.
Эпидемические подъемы дифтерии в мире регистрируются в среднем каждые 25 лет. Хронологическое описание цикличности эпидемий ДИ внутри и за пределами Российской Федерации подробно представлено в монографиях Л. А. Фаворовой с соавт. (1988) и Н. М. Беляевой с соавт. (1996, переизд. 2012) [1–2].
С момента последней эпидемии 90-х годов XX века врачи утратили бдительность в отношении дифтерийной инфекции, не соблюдается требование обязательного исследования мазков из ротоглотки на наличие C. diphtheria при всех случаях лакунарной ангины [12–13, 35].
Последняя эпидемия дифтерии (90-х годов XX века) побудила международное сообщество к созданию в 2000 г. межгосударственного комитета по изучению ДИ в Европе и к принятию новой международной классификации дифтерийной инфекции, которая приводится ниже [2, 8, 10].
Предложенная классификация Н. Бегга удобна, так как позволяет вести эпидемиологический учет клинических форм дифтерии исходя из локализации первичного очага инфекции. Существенным недостатком международной классификации является полное отсутствие в ней упоминания о специфических дифтерийных поражениях внутренних органов (табл. 1).
Хотя кроме классификации ВОЗ существует еще и МКБ-10, в России врачи продолжают пользоваться классификацией дифтерии, сформулированной профессором С. Н. Розановым еще в 1949 г. (!) (табл. 2).
Даже в скорректированном виде эта классификация сохранила устаревшие нозологические формы — субтоксическая, токсическая (I, II и III степеней) и гипертоксическая дифтерия, тогда как многочисленными работами было доказано, что дифтерийный токсин обнаруживается в крови при любых вариантах, включая субклиническое течение болезни (рис. 1) [2].
Тогда как при дифтерии гортани рыхлый, тестоватой консистенции отек над областью подчелюстных лимфоузлов и на шее может отсутствовать. При дифтерийном крупе отсутствие наружного отека ПКШ часто приводит к диагностическим ошибкам [2]. Аналогичная ситуация имеет место при дифтерии половых органов с развитием выраженного отека половых органов, распространяющегося по наружной поверхности бедер [3].
Таким образом, существующая классификация специфический дифтерийный отек рассматривает как патогномоничный критерий тяжести дифтерии только при респираторном пути инфицирования и не учитывает других клинических вариантов (табл. 2).
В 1996 г. Н. М. Беляевой и сотрудниками кафедры инфекционных болезней РМАПО была предложена российская классификация ДИ, которая предполагала принципиальную замену устаревшей классификации 50-х годов XX века (табл. 3) [2].
Предложенная классификация была более удачной, так как авторы впервые указали в ней, что специфическое поражение сердца, нервной системы и почек, развивающееся при дифтерии, является не осложнениями (!), а ведущими синдромами заболевания (табл. 3).
Слабым звеном существующей классификации остается привязка дозы противодифтерийной сыворотки к форме болезни (к степени отека ПКШ, а не к тяжести состояния больного), что приводило к рассогласованному назначению лечебных доз ПДС. В России в последнюю эпидемию дифтерии курсовые дозы сыворотки колебались в интервале от 100 тысяч единиц до нескольких миллионов (!) [2, 11].
Нами была установлена взаимосвязь между сывороточной болезнью и острым поражением почек (r = 0,229; р = 0,002). Риск развития острого поражения почек на фоне сывороточной болезни у больных дифтерией был выше в 3,6 раза.
Как демонстрирует следующий рисунок, у больных дифтерией без поражения почек средняя курсовая доза ПДС была 142 ± 41 тыс. МЕ, а у больных с поражением почек она была выше в 2 раза — 333,4 ± 20,8 тыс. МЕ (рис. 4).
Сывороточная болезнь не влияла статистически значимо на летальность (r = 0,151; р = 0,15), но усугубляла почечную патологию (рис. 4, 5).
Поэтому при старте сывороточной терапии целесообразно руководствоваться принципом оптимально достаточной дозы ПДС исходя из тяжести состояния больного, а наличие отека ПКШ — вспомогательный инструмент диагностики генерализованной (токсической) дифтерии и определения стартовой дозы ПДС.
Специфические органные поражения как клинические признаки генерализации инфекционного процесса были описаны многими авторами [1–4].
С нашей точки зрения, комбинированную дифтерию, дифтерию носа и дифтерию половых органов правильнее обозначать отдельными кодами, так как анатомическая локализация и площадь дифтерийных пленок влияют на тяжесть заболевания [1–6].
Степень тяжести дифтерии следует определять по совокупности эпидемиологических, клинических и лабораторных данных исходя из:
1) определения числа анатомических областей, вовлеченных в инфекционный процесс (с оценкой размеров фибриновой пленки);
2) обнаружения специфического дифтерийного отека подкожной клетчатки и окружающих тканей в области первичного очага инфицирования;
3) результатов лабораторного исследования на обнаружение возбудителя дифтерии и уровень ДТ-токсинемии;
4) клинической картины поражения органов-мишеней.
Для предварительного диагноза дифтерии и начала сывороточной терапии достаточно первого и второго пунктов.
Окончательный диагноз дифтерии устанавливают по результатам динамического наблюдения с учетом лечебного эффекта введенной ПДС, результатам бактериологического и инструментального исследования (ларингоскопия и др.) и клинической картины поражений органов-мишеней.
Ниже предлагаются варианты формулировки клинического диагноза (табл. 5):
- Локализованная дифтерия носа, легкое течение (КБД gravis tox +).
- Генерализованная дифтерия ротоглотки и гортани, тяжелая форма. Стеноз гортани II–III ст. Дифтерийное поражение сердца (миокардит, неполная AV-блокада, НК I). Дифтерийное поражение нервной системы (парез IX–X пары ЧМН). Дифтерийное поражение почек (протеинурия, гематурия). Диагноз установлен клинически (в мазке со слизистой ротоглотки КБД не обнаружена). Осложнения: левосторонняя нижнедолевая пневмония. ДН I.
Обобщая результаты вышеизложенного материала, можно сделать следующие выводы:
Замена прежней классификации дифтерии на более современный вариант — актуальная задача практического здравоохранения.
Литература
- Фаворова Л. А., Астафьева Н. В., Корженкова М. П. Дифтерия. М.: Медицина, 1988. 208 с.
- Беляева Н. М., Турьянов М. Х., Царегородцев А. Д. и др. Дифтерия. СПб: Нестор-История, 2012. 254 с.
- Ляшенко Ю. И., Финогеев Ю. П., Павлович Д. А. Дифтерия редких локализаций у взрослых // Журнал инфектологии. 2011. Т. 3. № 1. С. 45–52.
- Батаева С. Е., Харченко Г. А., Буркин B. C. Токсические формы дифтерии у привитых детей // Эпидемиология и инфекционные болезни. 2004. № 3. С. 53–55.
- Митрофанов А. В., Овчинникова Т. А., Комарова Т. В., Гасилина Е. С. Сочетание субтоксической дифтерии ротоглотки и острой цитомегаловирусной инфекции на фоне персистенции Эпштейна–Барр вируса у ребенка 5 лет (клиническое наблюдение) // Вестник Российского университета дружбы народов. Серия: Медицина. 2010. № 4. С. 338–341.
За полным списком литературы обращайтесь в редакцию.
Е. Г. Фокина, кандидат медицинских наук
ФБУН Центральный НИИ эпидемиологии Роспотребнадзора, Москва
Аннотация и введение
Аннотация
В странах со спорадическими случаями не были вакцинированы 32% пациентов, и 66% были в возрасте ≥15 лет, что соответствовало ослабевающему иммунитету после вакцинации. Глобальный охват АКДС3 недостаточно оптимален. Достижение высокого охвата АКДС3 и применение рекомендуемой ревакцинации необходимы для снижения заболеваемости дифтерией. Сбор и использование данных по субнациональному охвату и ревакцинации, расширение лабораторных возможностей и эпиднадзор за случаями заболевания улучшит качество данных.
Введение
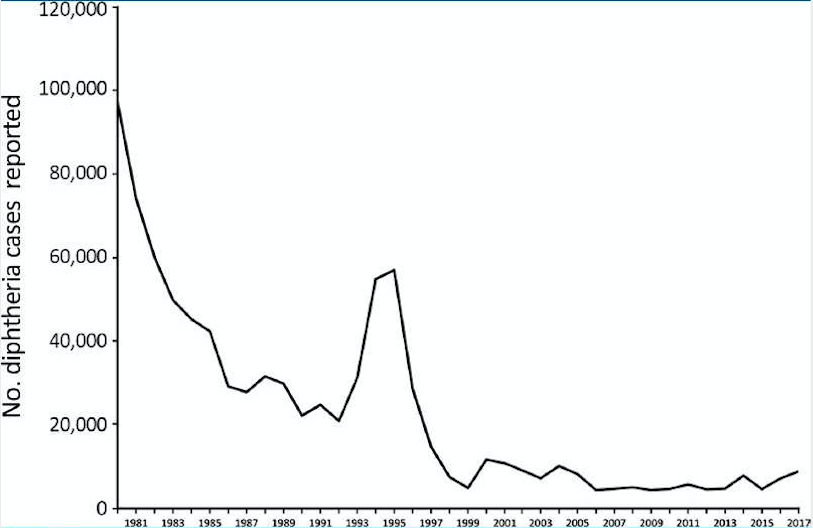
Заболеваемость в менее развитых странах также снизилась после запуска Расширенной программы иммунизации Всемирной организации здравоохранения (ВОЗ) в 1974 году [2], в которой всем детям рекомендовалось ввести три дозы вакцины АКДС в возрасте до 6 месяцев. В 1990-х годах в новых независимых государствах бывшего Советского Союза произошел пик заболеваемости (Рисунок 1), который привел к > 157000 случаев и 5000 смертей. [1] Этот всплеск продемонстрировал потенциальную возможность серьезных вспышек дифтерии в популяциях с большим количеством неиммунных взрослых и слабым охватом вакцинацией детей.
В течение 2016–2019 гг. вспышки дифтерии были зарегистрированы во многих странах, включая Бангладеш, Йемен и Венесуэлу. Несколько вспышек были отмечены среди уязвимых популяций или в районах социального потрясения и конфликтов. Авторы в некоторых странах с низким и средним уровнем дохода сообщают о повторном появлении дифтерии или о сдвиге заболеваемости к более старшему возрасту. [6–8] Однако качество данных, сообщаемых в эпиднадзор, различается; 26 из 130 стран сообщили об отсутствии системы эпиднадзора за дифтерией, и только 55 сообщили об эпиднадзоре за случаями заболевания с лабораторным подтверждением [9]. В этом контексте необходим анализ последних эпидемиологических тенденций, чтобы лучше охарактеризовать недавние вспышки.
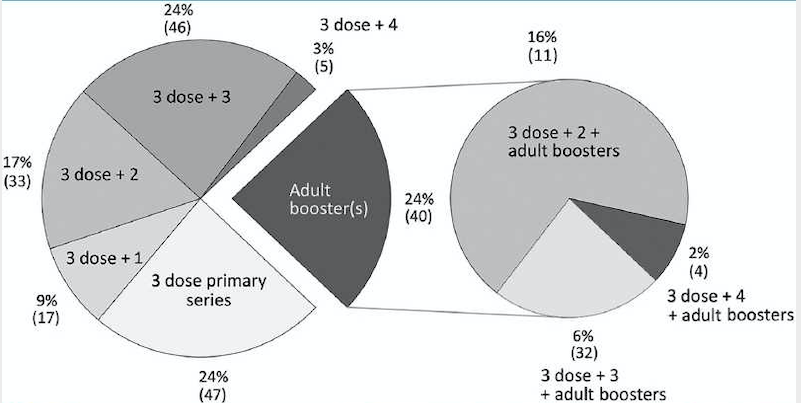
Учитывая отсутствие предыдущего глобального руководства по ревакцинации против дифтерии после первичной серии вакцинации из 3 доз, по состоянию на 2018 год в разных странах были приняты разнообразные схемы ревакцинации. [10–12] Двадцать четыре процента стран использовали только серию из 3 доз, а другие страны предлагали 1-3 ревакцинации по разным графикам; 24% стран также включали ≥1 ревакцинацию для взрослых, определяемую как доза, рекомендованная в возрасте 18 лет или старше (Рисунок 2). Глобальных оценок охвата ревакцинацией нет, имеющиеся данные свидетельствуют о том, что во многих странах этот показатель ниже, чем для охвата первичными сериями [13].
В августе 2017 г. ВОЗ выпустила измененные рекомендации по вакцинации против дифтерии. [14] В дополнение к первичной серии из 3 доз в младенческом возрасте новые рекомендации включают 3 ревакцинации, содержащие дифтерийный анатоксин, в возрасте 12–23 месяцев, 4–7 лет и 9–15 лет.
Кроме того, в настоящее время рекомендуется использовать комбинированную вакцину, содержащую столбнячный и дифтерийный анатоксин во время беременности и в тех случаях, когда необходима профилактика столбняка из-за травмы, вместо использования только столбнячного анатоксина. Целью данного исследования был обзор эпидемиологии дифтерии с 2000 года, включая глобальные совокупные данные эпиднадзора, данные об охвате вакцинацией и доступные данные, касающиеся возраста и статуса вакцинации инфицированных людей.
Методы
Таблица 1. Стратегия систематического литературного поиска для дифтерии, 1 января 2000 г. - 18 сентября 2018 г.*
Первоначальная стратегия поиска
(Diphtheria/AND Disease Outbreaks/) OR (diphtheria.ti AND (outbreak* OR cluster* OR epidemic*).ti,ab.) OR (diphtheria ADJ3 (outbreak* OR cluster* OR epidemic*)).ab.
(Diphtheria/AND Disease Outbreaks/) OR (diphtheria.ti AND (outbreak* OR cluster* OR epidemic*).ti,ab.) OR (diphtheria ADJ3 (outbreak* OR cluster* OR epidemic*)).ab.
TITLE-ABS-KEY(diphtheria W/2 outbreak*)
Вторичная стратегия поиска
*diphtheria/or diphtheria.ti,ab. AND Epidemics/OR Disease Outbreaks/OR (outbreak* OR cluster* OR epidemic*).ti,ab. AND Limit 2000–
*diphtheria/or diphtheria.ti,ab. AND Epidemic/OR (outbreak* OR cluster* OR epidemic*).ti,ab. AND Limit 2000–
diphtheria/OR diphtheria.ti,ab,sh. AND Epidemics/OR (outbreak* OR cluster* OR epidemic*).ti,ab,sh. AND Limit 2000–
(MJ diphtheria) or (TI diphtheria) OR (AB diphtheria) AND (MH "Disease Outbreaks") OR (MH Epidemics) OR (TI (outbreak* OR cluster* OR epidemic*)) OR (AB (outbreak* OR cluster* OR epidemic*)) AND Limit 2000- ; Exclude Medline records
[mh diphtheria] or diphtheria:ti,ab AND [mh "Disease Outbreaks"] OR [mh Epidemics] OR (outbreak* OR cluster* OR epidemic*):ti,ab AND Limit 2000–
Diphtheria AND (outbreak* OR cluster* OR epidemic*)
INDEXTERMS(Diphtheria) AND INDEXTERMS("disease outbreak*" OR epidemic*) AND (LIMIT-TO(PUBYEAR,2015) OR LIMIT-TO(PUBYEAR,2014) OR LIMIT-TO(PUBYEAR,2013) OR LIMIT-TO(PUBYEAR,2012) OR LIMIT-TO(PUBYEAR,2011) OR LIMIT-TO(PUBYEAR,2010) OR LIMIT-TO(PUBYEAR,2009) OR LIMIT-TO(PUBYEAR,2008) OR LIMIT-TO(PUBYEAR,2007) OR LIMIT-TO(PUBYEAR,2006) OR LIMIT-TO(PUBYEAR,2005) OR LIMIT-TO(PUBYEAR,2004) OR LIMIT-TO(PUBYEAR,2003) OR LIMIT-TO(PUBYEAR,2002) OR LIMIT-TO(PUBYEAR,2001) OR LIMIT-TO(PUBYEAR,2000)) AND (LIMIT-TO(DOCTYPE,"ar") OR LIMIT-TO(DOCTYPE,"re")) AND (LIMIT-TO(EXACTKEYWORD,"Diphtheria"))
*CINAHL – Совокупный указатель литературы по сестринскому делу и смежным областям здравоохранения (Cumulative Index to Nursing and Allied Health Literature); LILACS - Литература по здравоохранению в Латинской Америке и Карибском бассейне (Latin American and Caribbean Health Sciences Literature).
Данные о дифтерии из Европейской системы эпиднадзора были предоставлены Испанией, Латвией, Германией, Италией, Литвой, Нидерландами, Великобританией, Финляндией, Швецией, Францией, Австрией и Бельгией и выпущены Европейским центром профилактики и контроля заболеваний (Стокгольм, Швеция) (Приложение, ссылка 60). В других регионах аналогичные данные о случаях заболевания дифтерией не были доступны. Из-за многочисленных источников данных мы консервативно исключали случаи, идентифицированные как потенциальные дубликаты, при сопоставлении по возрастной группе, местоположению и году. Окончательный набор данных включал 15380 случаев дифтерии (15068 включали данные о возрасте и 7242 включали данные о статусе вакцинации) из 34 стран.
В совокупности в Индии, Непале и Индонезии зарегистрированы 96–99% случаев заболеваний в Юго-Восточной Азии с 2000 года. Между тем, количество случаев, зарегистрированных в европейском регионе ВОЗ, уменьшилось в результате ослабления крупной вспышки в бывших советских республиках в течение 1990-х.
Полнота и точность данных наблюдения
Мы сопоставили годы и страны с заболевшими в полном наборе данных обзора с данными из единой формы отчетности. В целом, когда данные были перепроверены между совокупными данными из единой формы отчетности и данными о случаях дифтерии, собранными из статей и отчетов о вспышках, мы выявили 36 случаев, в которых данные о дифтерии, сообщенные через единую форму отчетности, не соответствовали данным, опубликованным в литературе. В 20 случаях во время обзора мы обнаружили данные о случаях дифтерии из стран, в которых отсутствовали данные из единой формы отчетности по дифтерии за соответствующий год (годы); в 7 случаях страны сообщили об отсутствии заболевших за соответствующий год (годы); и еще в 9 случаях число заболевших, обнаруженных в обзоре, превысило число, сообщенное в единой форме отчетности.
Статус вакцинации заболевших дифтерией
Анализ показал, что 65% пациентов в полном наборе данных не были вакцинированы, 13% были частично вакцинированы, и 22% были вакцинированы ≥3 дозами вакцины, содержащей дифтерийный анатоксин. В анализе чувствительности, который включал только случаи, которые имели более точные данные о статусе вакцинации, мы обнаружили, что доля невакцинированных пациентов увеличилась до 72%.
В странах с более высоким числом случаев большинство пациентов не были вакцинированы (Рисунок 4). Среди пациентов с известным статусом вакцинации в полном наборе данных (n = 7242) 66% в странах с более высоким числом случаев не были вакцинированы; этот процент составлял 73% в анализе чувствительности, ограниченном пациентами с точными данными о статусе вакцинации (n = 1534). Исключение случаев из Индии показало, что эти процентные значения были сходными (63% в первичном наборе данных и 66% в наборе данных для анализа чувствительности). В странах со спорадической заболеваемостью статус вакцинации заболевших дифтерией был более равномерным; самая большая доля была в частично вакцинированной категории как в основном анализе (46%), так и в анализе чувствительности (38%).
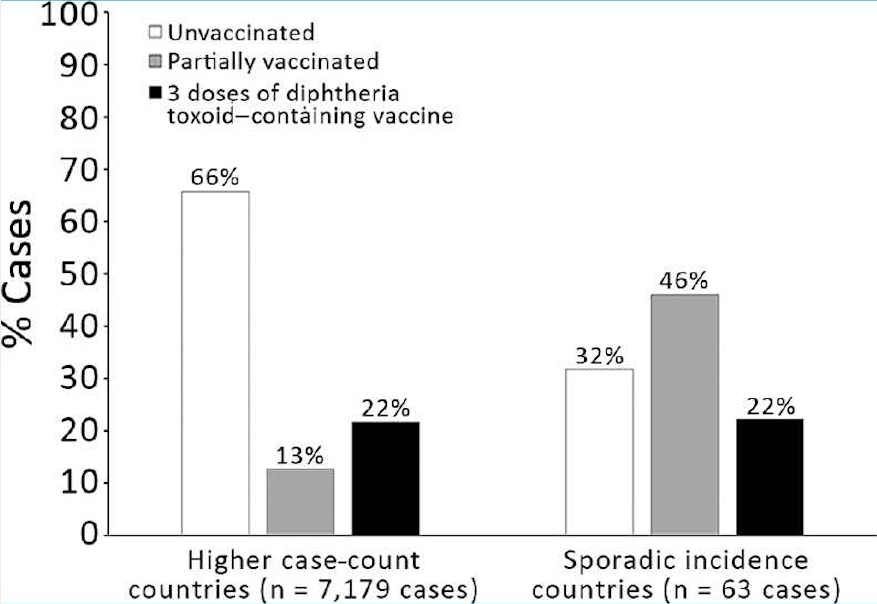
Статус вакцинации заболевших дифтерией в странах с более высоким числом случаев и в странах со спорадической заболеваемостью (полный набор данных, 34 страны), 2000–2017.
Возраст заболевших дифтерией
Когда данные из Индии были дополнительно исключены среди стран с более высоким числом случаев, доля пациентов в возрасте ≥15 лет в основном наборе данных (15%) и в наборе данных с более точными данными о возрасте (34%) была еще меньше. И наоборот, в странах со спорадической заболеваемостью 66% пациентов в полном наборе данных и в анализе чувствительности были в возрасте ≥15 лет.
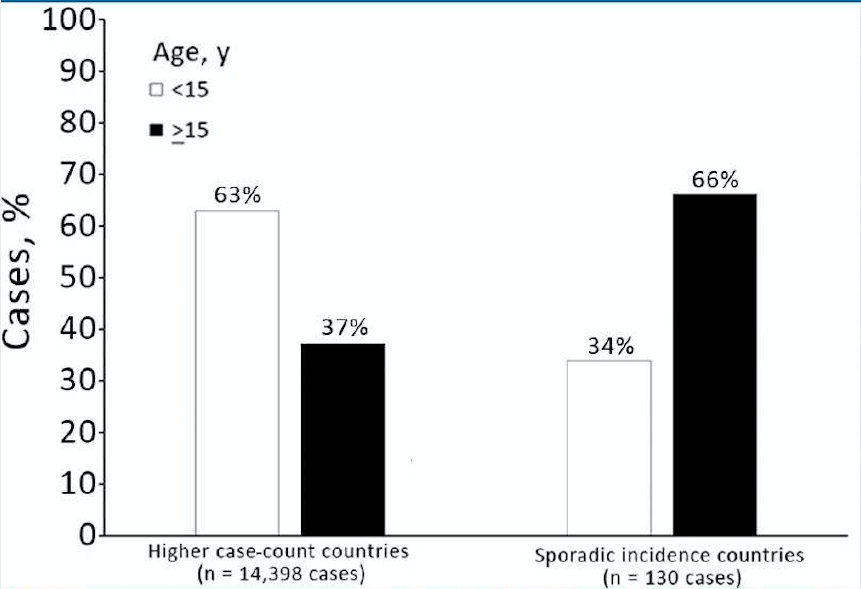
Доля заболевших дифтерией в возрасте 90% больше половины случаев дифтерии были зарегистрированы среди лиц в возрасте ≥15 лет.
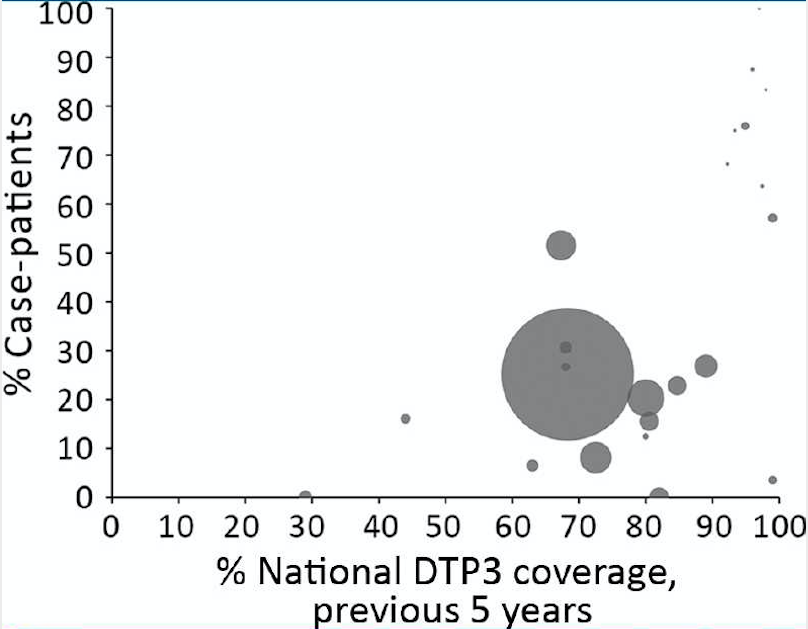
Процент заболевших дифтерией в возрасте ≥15 лет в зависимости от национального охвата АКДС3, 2000–2017 годы. Каждый кружок обозначает страну, а его размер пропорционален среднему количеству случаев, зарегистрированных в стране за год, в наборе данных. Самая большая точка данных представляет собой большое количество случаев за один год среди рохинджийских беженцев из Мьянмы. Охват вакцинацией в популяции рохинджийских беженцев неизвестен; поэтому был использован средний показатель охвата АКДС3 в штате Ракхайн в Мьянме в 2016–2017 гг. (18). АКДС3 - вакцина против дифтерии, столбняка и коклюша; ЮНИСЕФ - Детский фонд Организации Объединенных Наций; ВОЗ - Всемирная организация здравоохранения.
Обсуждение
В Юго-Восточной Азии зарегистрировано большинство случаев дифтерии с 2000 года, что может быть обусловлено большими популяциями нескольких стран региона с эндемическим заболеванием. Однако неполные данные из других регионов могут скрывать дополнительные основные очаги заболеваемости. Глобальные и региональные тенденции могут быть сформированы неполными данными, включая годы отсутствия регистрации случаев заболевания или занижения данных в густонаселенных странах и странах с высоким уровнем заболеваемости.
Данные о дифтерии, ежегодно представляемые ВОЗ и ЮНИСЕФ в единой форме отчетности, имеют существенные ограничения с точки зрения качества и отражают возможности улучшения эпиднадзора за болезнями. При сопоставлении с литературой мы обнаружили, что эти данные были неполными, что указывает на вероятную недооценку заболеваемости во всем мире и снижение понимания бремени заболевания. Тем не менее, в некоторых странах с меньшими возможностями лабораторной диагностики лабораторное подтверждение есть лишь для небольшой доли случаев, что может привести к завышению показателей в некоторых ситуациях [19]. Возможность использовать агрегированные данные для планирования мероприятий ограничена отсутствием основных переменных, в том числе статуса вакцинации, возраста и места проживания на субнациональном уровне.
Внедрение эпиднадзора за случаями заболевания дифтерией в сочетании с наличием данных о субнациональном охвате вакцинацией позволит улучшить понимание эпидемиологии дифтерии и расширить возможности по предотвращению вспышек и действиях при вспышках. Анализ недостатков в диагностике дифтерии в Европейском Союзе в 2017 году выявил существенные пробелы, в том числе отсутствие достаточных лабораторных систем с методами определения токсигенности, трудности с получением первичной культуры и проблемы с получением дифтерийного антитоксина как для лабораторной диагностики, так и для лечения заболевших. [20] Аналогичные оценки проводятся в настоящее время для лучшего понимания масштабов проблем в других регионах (A. Efstratiou, Национальная система мониторинга за инфекционными заболеваниями, Лондон, Великобритания, личный комментарий, 1 августа 2019 г.).
Во всем мире только 55 стран сообщают о проведении национального эпиднадзора за случаями дифтерии с лабораторным подтверждением [9]. В ответ на ограничения существующих систем эпиднадзора ВОЗ выпустила новые комплексные рекомендации по эпиднадзору [21]. В отношении дифтерии для всех вспышек рекомендуется незамедлительное расследование и сбор данных о случаях заболевания. Эти рекомендации предоставляют набор рекомендуемых минимальных элементов данных, подлежащих регистрации, а также рекомендуемый анализ и использование собранных данных. Эти стандарты предоставляют возможность улучшить и стандартизировать имеющиеся данные с широким внедрением, но потребуют инвестиций как в эпиднадзор, так и в лабораторные службы.
Уровень охвата АКДС3 во всем мире с 2010 года остается на уровне 84–85% [23], и улучшение этого охвата за счет улучшения равенства возможностей и доступности регулярной иммунизации является ключевым фактором в борьбе с дифтерией. Страны со спорадической заболеваемостью дифтерией имеют более равномерное распределение статуса вакцинации среди заболевших. Данные о возрасте из этих стран также отражают более высокую долю случаев среди подростков и взрослых. Преобладание пациентов старшего возраста в этих странах, наряду с большей долей пациентов, получивших как минимум 3 дозы вакцины против дифтерии в младенческом возрасте, указывают на то, что ослабление поствакцинального иммунитета также является серьезной проблемой. Эта проблема может быть решена с помощью повсеместного введения 3 ревакцинаций дифтерийным анатоксином, рекомендованных ВОЗ в 2017 году и недавно утвержденных в качестве будущих инвестиций в инвестиционную стратегию Глобального альянса по вакцинам и иммунизации на 2021–2025 годы [24].
В нашем наборе данных по мере увеличения охвата вакцинацией в стране также увеличивался процент пациентов в возрасте ≥15 лет. Это увеличение доли пациентов старшего возраста не является уникальным для дифтерии, потому что аналогичные изменения были отмечены в эпидемиологии других заболеваний, предупреждаемых вакцинацией, по мере увеличения охвата [25]. Эти данные указывают на то, что большая доля пациентов в возрасте ≥15 лет в странах со спорадической заболеваемостью, вероятно, представляет собой пропорциональное, а не абсолютное увеличение, поскольку высокий охват вакцинацией в детстве привел к уменьшению числа восприимчивых людей в этой возрастной группе. Многие взрослые могли вырасти в то время, когда ревакцинация не проводилась, хотя информация об исторических изменениях графиков вакцинации является неполной. Поскольку страны внедряют или изменяют графики ревакцинации в соответствии с новой рекомендацией ВОЗ, данные об охвате ревакцинацией позволят улучшить понимание восприимчивости к заболеванию в разных возрастных группах.
Ограничения этого анализа включают гетерогенные методы, используемые доступными источниками для агрегирования данных о возрасте пациента и статуса вакцинации. Поскольку имеющиеся данные могут не быть репрезентативными, результаты нельзя обобщить для всех ситуаций. Из-за нехватки лабораторных мощностей в некоторых условиях многие случаи в литературе не подтверждены микробиологическими методами. Сильные стороны этого анализа включают сбор всех известных доступных данных о возрасте и статусе вакцинации пациентов, больных дифтерией; это подчеркивает, что данные об опубликованных вспышках заболеваний являются полезным источником для описания эпидемиологических изменений и для триангуляции с другими источниками данных. Ограничения набора данных были учтены как можно более полно с помощью анализа чувствительности подмножеств случаев заболевания с более точными данными для подтверждения тенденций, наблюдаемых при анализе полного набора данных.
В свете недавнего увеличения числа зарегистрированных случаев заболевания необходимы действия для достижения прогресса в борьбе с дифтерией. Тем не менее, многие национальные графики вакцинации отстают от современных рекомендаций, а отсутствие данных о случаях заболевания дифтерией ограничивает возможности для внедрения целенаправленных мер. Усиленные меры по улучшению охвата плановой вакцинацией АКДС-3 и внедрению рекомендуемых ревакцинаций помогут уменьшить количество случаев дифтерии как за счет снижения восприимчивости детей, так и решения проблемы ослабления поствакцинального иммунитета у подростков и взрослых.
Читайте также:


