Частичная торакомиопластика. Ограниченная торакопластика
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Заболевание пищевода, сопровождающееся воспалением его слизистой оболочки.
Диагностика:
- эзофагогастродуоденоскопия;
- эзофагогастродуоденоскопия с биопсией.
Тромбозы и эмболии артерий - внезапная закупорка магистральных сосудов. Мгновенное прекращение доставки крови к органу приводит к гибели органа и запускает механизмы, приводящие к гибели всего организма. Тромбозом магистральной артерии называется образование тромба на измененной стенке артерии с закупоркой просвета сосуда. Основной причиной тромбоза является атеросклероз при котором изменение сосудистой стенки ведет к турбуленции крови, склеиванию эритроцитов и тромбоцитов и оседанию их на стенке. Эмболия это перенос током крови организованного тромба из другой области (сердца или аорты) в другой сосуд и закупоркой его.
Наиболее часто эмболии случаются при болезнях сердца (инфаркт миокарда, мерцательная аритмия, инфекционное поражение сердечных клапанов) и при расширении крупных сосудов - аневризмах. При попадании его в мозговые сосуды развивается инсульт, в кишечник - мезентериальный тромбоз, в руку или ногу - гангрена. При тромбозе или эмболии, нормальное кровоснабжение в бассейне закупоренного сосуда внезапно прекращается и развивается патологическое состояние называемое острой ишемией. При ишемии кислородный голод приводит к прекращению функционирования, а в последующем, и гибели тканей пораженного органа. Выключение функции начинается с нервной ткани. При этом вначале происходит ее раздражение, что приводит к сильной боли, затем прекращается проведение нервного импульса - исчезает чувствительность, конечность "деревенеет". В итоге развивается паралич мышц - активные движения прекращаются.После гибели нервной ткани наступает умирание мышечной ткани. Этот процесс сопровождается окоченением отдельных мышц и их групп с развитием тугоподвижности суставов, а в последующем и невозможности согнуть конечность ни в одном суставе.
Подобное состояние называется мышечной контрактурой. Наиболее жизнеспособна кожа. Нередко приходилось наблюдать полную гибель мышц, тогда как кожа внешне остаётся не измененной. Полная мышечная контрактура свидетельствует о гибели конечности и необходимости срочной ее ампутации с целью спасения жизни, так как всасывание продуктов мышечного распада приводит к необратимому отравлению организма с нарушением функции всех жизненно-важных органов. Процесс развития острой ишемии достаточно быстрый, но на определенных этапах обратимый. Если орган или конечность утратили свою функцию, но еще не погибли, то восстановление кровообращения дает шанс полного их восстановления. В поздние сроки восстановление может быть неполным, потеря времени лишает всякой надежды.
Срок, отпущенный острой ишемией для существования конечности, зависит от многих факторов. При тромбозе гибель конечности наступает не сразу и не всегда, так как сосуд был изначально сужен атеросклеротической бляшкой, а конечность привыкла вести "полуголодное" существование. Развивались окольные пути кровоснабжения. Однако изменение условий кровоснабжения углубляет дефицит кислорода и постепенно приводит к умиранию органа.
При тромбозах в зависимости от объема и жизненной важности органа есть 2-5 дней для спасения. При эмболиях нарушение кровоснабжения наступает мгновенно, что приводит к резкому спазму артерий и выключению коллатерального кровообращения. Отсутствие доставки кислорода к органу или конечности запускает механизмы острой ишемии. При эмболиях лучшие результаты лечения для восстановлении кровотока в головном мозге минуты, внутренних органах от 30 минут до 1 часа, конечностях до 6 часов, от начала заболевания. До 12 часов можно спасти только 60% конечностей, после 24 часов лишь 20 %. Боль при недостаточности крови возникает в начале болезни. При эмболии боль сильнее и напоминает удар и бывает очень сильной. При тромбозах болевые ощущения менее выражены и часто характеризуются "нога затекла, онемела". Постепенно болевые ощущения затихают, что связано с гибелью нервных окончаний. Второй основной признак - изменение окраски кожных покровов и резкое снижение температуры конечности. Она становится "ледяной" на ощупь. При эмболии чаще вначале кожа резко бледнеет, затем по мере уменьшения боли начинает синеть, становится "мраморной". Следующим этапом исчезает чувствительность. При этом сохраняется чувство тупой боли, но покалывание иглой, прикосновение горячим и холодным не ощущается. Вслед за исчезновением чувствительности исчезают и движения. Пораженная конечность не воспринимается, как своя, но пассивные движения еще возможны. Этот этап является последним, когда еще можно восстановить функцию конечности. В дальнейшем развивается отек мышц, частичная и полная мышечная контрактура.
От скорости обращения больного к сосудистому хирургу зависит исход лечения. Ни в коем случае нельзя согревать больную конечность. В стационаре при эмболии в ближайшие часы сделают экстренную операцию по извлечению тромбов (эмболэктомию). При тромбозе часто есть несколько дней для обследования. Производятся операции шунтирования или протезирования закупоренного участка сосуда. Для исключения таких состояний любые боли или неприятные ощущения в конечностях должны стать поводом к обращению за консультацией сосудистому хирургу.
Эмпиема плевры – воспаление плевральных листков с накоплением гноя между ними. По характеру возбудителя воспаления различают специфическую (туберкулезную, актиномикотическую) и неспецифическую эмпиему плевры. Среди возбудителей неспецифической эмпиемы плевры превалируют стафилококки, стрептококки, протей, синегнойная палочка, кишечная палочка, которые преимущественно находятся в ассоциации с неклостридиальной анаэробной микрофлорой (более чем в 50% случаев): фузобактериями, бактероидами, пептококками, пептострептококками.
Различают первичную и вторичную эмпиему плевры. На практике чаще встречается вторичная, которая является осложнением какого-либо другого гнойного воспаления – пневмонии, абсцесса или гангрены легкого, остеомиелита ребер, медиастинального лимфаденита. При первичной эмпиеме плевры инфекция попадает в плевральную полость при травме груди, резекции легких, реже гематогенно при сепсисе.
Классификация эмпием плевры.
По клиническому течению:
- острые (до 3 месяцев);
- хронические (свыше 3 месяцев).
По наличию деструкции легкого:
- эмпиема без деструкции легкого (простая);
- эмпиема с деструкцией легкого;
- пиопневмоторакc.
- Закрытые.
- Открытые:
- с бронхоплевральным свищем;
- с плеврокожным свищем;
- с бронхоплевральнокожным свищем;
- с решетчатым легким;
- с другим полым органом.
- ограниченные (чаще осумкованные спайками);
- субтотальные;
- тотальные.
Клиническая картина.
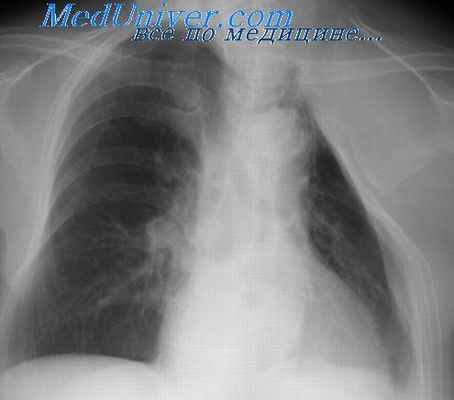
Клинические проявления острой эмпиемы зависят от распространенности гнойного процесса, вирулентности микрофлоры, степени деструкции легочной ткани, реактивности больного, а также от своевременности и полноценности проводимого лечения (Рис. 2.3.). В большинстве случаев заболевание протекает на фоне дыхательной и сердечно-сосудистой недостаточности, которые обусловлены полным или частичным спадением легкого, смещением средостения, сдавлением крупных сосудов и нарастающей эндогенной интоксикацией.
При объективном обследовании отмечается бледность кожи и слизистых оболочек, тахикардия, одышка. Грудная клетка на стороне поражения становится бочкообразной со сглаженными межреберьями. Перкуторно отмечается притупление легочного звука в нижних отделах и коробочный звук выше горизонтальной линии жидкости. Аускультативно – резкое ослабление или отсутствие дыхательных шумов. При закрытой эмпиеме, при отсутствии воздуха в плевральной полости и сращений, верхняя граница тупости соответствует линии Эллиаса-Дамуазо, а над зоной тупости отмечается тимпанический звук (признак Шкоды).
Диагностика.
Рентгенологически на стороне эмпиемы определяется интенсивное затенение, смещение средостения в здоровую сторону. При пиопневмотораксе верхняя граница жидкости становятся горизонтальной. Над уровнем жидкости определяется воздушная полость. В зависимости от степени коллапса легкого различают ограниченный, субтотальный и тотальный пиопневмоторакс. При ограниченных эмпиемах плевры для уточнения формы, размеров, наличия бронхиальных свищей проводят плеврографию – введение водорастворимых контрастных веществ в полость эмпиемы с помощью пункции или через фистулу при наличии плеврокожного свища.
В последние годы в диагностике острых и хронических эмпием плевры все большее распространение получает ультразвуковое исследование, особенно при осумкованных, ограниченных эмпиемах, когда скопления жидкости маскируются массивными плевральными швартами и оказываются недоступными для рентгенологического распознавания. В ряде случаев при отграниченной гнойной полости возможно выполнение пункции и дренирования ее под контролем ультразвука. В трудных для диагностики ситуациях в первую очередь для выявления деструкции в легком используют компьютерную томографию.
Одним из обязательных этапов диагностики эмпиемы плевры является диагностическая пункция плевральной полости. Она позволяет окончательно установить этиологическую причину накопления выпота в плевральной полости – геморрагический при раке легкого, гной при туберкулезе, актиномикозе, неспецифической эмпиеме. Цитологическое, биохимическое и бактериологическое исследования содержимого плевральной полости является обязательным.
Лечение эмпиемы плевры включает:
1. Полноценную аспирацию гноя и санацию плевральной полости, которые при ограниченных эмпиемах достигаются регулярными пункциями, аспирациями гноя, промываниями полости эмпиемы антисептиками и введением антибиотиков; при открытых, тотальных и субтотальных эмпиемах – дренированием и промыванием полости эмпиемы.
2. Мероприятия, направленные на скорейшее расправление легкого (дренирование с активной аспирацией, при наличии бронхиального свища – с временной окклюзией бронха, или дренирование по Бюлау).
3. Массивную антибактериальную терапию (цефалоспорины III-IV поколения, фторхинолоны, карбапенемы).
6. Общеукрепляющую терапию, направленную на восстановление функций жизненно важных органов и систем.
Возможны следующие основные варианты санации плевральной полости: пассивное дренирование с фракционным лаважем; постоянная активная аспирация с фракционным лаважем или непрерывное промывание полости. Однако наиболее эффективным приемом лечения острой эмпиемы плевры является фракционный лаваж или непрерывное промывание полости в сочетании с активной аспирацией. Точку для пункции или дренирования полости плевры определяют на основании многоосевой рентгеноскопии. Сроки нахождения дренажной трубки в плевральной полости во многом зависят от быстроты расправления легкого и прекращения отделения гноя, но в среднем составляют 2-3 недели.
При лечении эмпиемы плевры отсасывают по возможности весь экссудат. При наличии густого гноя, пленок фибрина или казеозных масс применяют протеолитические ферменты, способствующие разжижению вязкого гноя, лизису напластований фибрина на плевральных листках и потенцирующему действию антибиотиков. Наряду с ферментами в полость плевры вводят растворы антибиотиков, которые подбирают с учетом характера и чувствительности выделенной из экссудата микрофлоры. У больных с острым гнойным плевритом такое лечение обычно уже через 2-3 недели приводит к прекращению накопления экссудата в плевральной полости, улучшению общего состояния, ликвидации явлений интоксикации и в конечном итоге к выздоровлению.
Если не удается добиться облитерации полости и расправления легкого, формируется хроническая эмпиема плевры. В этих случаях единственно эффективным методом лечения является оперативное вмешательство – плеврэктомия с декортикацией легкого, а при наличии деструкции в легком, бронхоэктазов – резекция легкого.
Частичная торакомиопластика. Ограниченная торакопластика
Частичная торакомиопластика. Ограниченная торакопластика
Справедливость требует отметить большую заслугу Н. В. Антелава, который первым в Советском Союзе стал применять и пропагандировать ограниченную торакопластику. Им разработан целый ряд вариантов селективной торакопластики, описание которых будет дано ниже.
Необходимо также упомянуть о той большой роли в развитии ограниченной торакопластики, которую сыграла клиника проф. В. Л. Эйниса, отличавшаяся всегда выраженным физиологическим направлением. В. Л. Эйнис и возглавлявший хирургическое отделение его клиники Б. М. Гармсен прекрасно учли, как важно для туберкулезного больного сохранение непораженных участков легкого.
В настоящее время имеется ряд вариантов частичной торакопластики, начиная от верхушечной, ограничивающейся 2—3 ребрами и кончая расширенными торакопластиками с резекцией 7—8 ребер. Нередко эти варианты не представляют чего-либо оригинального и отличаются друг от друга только направлением разреза, но несомненно, что каждым автором руководила одна и та же мысль—учесть размеры поражения и топографию каверны.
Однако к каждой торакопластике мы должны предъявлять еще одно требование — это наименьшая травматичность и наиболее легкий и доступный в техническом отношении подход. В этом отношении многие авторы сильно грешат, предлагая варианты, чрезвычайно трудные в техническом отношении. Интересно отметить, что если сравнить результаты, получаемые при различных вариантах частичной торакопластики, то они будут приблизительно одинаковыми, с небольшими отклонениями в ту или другую сторону. Это дает право каждому хирургу выбирать метод, наименее сложный в техническом отношении.
Мы считаем, что обычная задняя торакопластика должна применяться наиболее часто, так как каверны в подавляющем большинстве случаев располагаются ближе кзади. Однако в тех случаях, когда торакопластика предпринимается по поводу больших каверн или каверн, расположенных медиально, даже если они прилежат кзади, одной задней торакопластики бывает недостаточно и приходится удалять также передние отрезки верхних ребер.
Значительно реже каверны располагаются ближе к передней грудной стенке, и тогда, конечно, никакая задняя торакопластика не может дать полных результатов. Денк и Доманик на трупах искусственно создавали отверстия в различных местах легких и затем производили торакопластику. При расположении этих отверстий в заднем отделе легкого задняя торакопластика давала полное спадение этих отверстий, при переднем же их расположении полного спадения после задней торакопластики не получалось.
Таким образом, при выборе варианта верхней торакопластики правильное определение месторасположения каверны имеет решающее значение для успеха операции.
В дальнейшем изложении мы не будем описывать все предложенные варианты верхней торакопластики, а укажем только те из них, которые отвечают всем требованиям, предъявляемым к верхней торакопластике, или которые послужили основой для разработки наиболее целесообразных вариантов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Отделение туберкулезное легочно-хирургическое (торакальное) № 3
Ведущий научный сотрудник (Руководитель направления "Интервенционная пульмонология"), врач-торакальный хирург, к.м.н.
Кудряшов Григорий Геннадьевич
Основные научно-практические направления:
- одномоментная первичная миопластика культи правого главного бронха при пневмонэктомиях;
- повторная пластика культи правого главного бронха при несостоятельности и эмпиемах плевры с бронхиальным свищем;
- дополнительная плевризация культи резецированного долевого или главного бронха;
- оментопластика культи бронха при пневмонэктомиях;
- этапная торакостомия при рецидивирующем внутриплевральном кровотечении и прогрессирующей эмпиеме плевры;
- субтотальная торакомиопластика;
- миопластика полости эмпиемы;
- расширенная лимфаденэктомия как элемент хирургического лечения прогрессирующего туберкулеза легких;
- остеопластическая стернотомия как хирургический доступ при одномоментной двусторонней резекции легких, при реампутации культи бронха;
- хирургические вмешательства в этапном варианте при двустороннем деструктивном туберкулезе, включая операции на единственном легком;
- этапная кавернопластика;
- одномоментная интраплевральная корригирующая торакопластика с миопластикой купола плевры.
Консультативная деятельность
Врачи отделения осуществляют очные консультации по нижеперечисленным стационарам СПб (ТБ №7, ТБ №8), Ленинградской области (ТБ Мануйлово, ТБ Соколинская, Туб. отделение Сланцевской ЦРБ, ТБ Дружноселье, Лен. обл. туб. б-ца г.Тихвина, ТБ Зеленый Холм), а также по многим стационарам Российский Федерации (Новгородский ОПТД, Псковский ОПТД, Республиканский ПТД г.Петрозаводска, Мурманский ОПТД, Калининградский ОПТД, ОПТД г. Архангельска, ОПТД Р. Дагестан, и.т.д) Кроме этого по линии заочной консультации к хирургам отделения отправляются эпикризы и рентгенологические архивы больных практический из всех регионов страны, а также из других стран.
Методы лечения
- Усиленная химиотерапия в предоперационном и раннем послеоперационном периодах
- Адъювантная лимфотропная химиотерапия (до и после операции)
- Иммунотерапия
- Одномоментная первичная миопластика культи правого главного бронха при пневмонэктомиях
- Повторная пластика культи правого главного бронха при несостоятельности и эмпиемах плевры с бронхиальным свищем
- Дополнительная плевризация культи резецированного долевого или главного бронха
- Оментопластика культи бронха при пневмонэктомиях
- Этапная торакостомия при рецидивирующем внутриплевральном кровотечении и прогрессирующей эмпиеме плевры
- субтотальная торакомиопластика
- Миопластика полости эмпиемы
- Расширенная лимфаденэктомия как элемент хирургического лечения прогрессирующего туберкулеза легких
- Остеопластическая стернотомия как хирургический доступ при одномоментной двусторонней резекции легких, при реампутации культи бронха
- Хирургические вмешательства в этапном варианте при двустороннем деструктивном туберкулезе, включая операции на единственном легком
- Этапная кавернопластика
- Одномоментная интраплевральная корригирующая торакопластика с миопластикой купола плевры
- Видеоассистент - торакоскопические (ВАТС) резекции легких при ограниченных формах туберкулеза (video-assistant pulmonary surgery)
- Торакоскопическая лобэктомия, сегментэктомия.
- Видеоторакоскопическая остановка послеоперационного внутриплеврального кровотечения, санация полости эмпиемы
- Санация полости эмпиемы и каверны с помощью воздушно-плазменного скальпеля-коагулятора-стимулятора
- (NO –терапия)
- Аргон-плазменная и холодноплазменная коагуляция плевры, легкого, стенок каверны
- Низкочастотная ультразвуковая обработка плевральной полости, каверны
- Проточная санация плевральной полости озоном (озонотерапия)
- Бескровное хирургическое разъединение тканей и спрей-коагуляция
- Лазерная допплеровская флоуметрия
Лечебные и диагностические эндоскопические манипуляции
- Эндобронхиальное введение противотуберкулезных препаратов
- Временная клапанная бронхоблокация
- Прижигание свища бронха
- Обкалывание свища бронха антибиотиками и 96% спиртом
- Временная окклюзия бронхов (ВОБ) поролоновым блокатором
- Эндоскопическая аргонплазменная коагуляция (АПК) грануляционной и опухолевой ткани
- Эндоскопическая NO-терапия
- Эндоскопическая эндо- и чрезбронхиальная биопсия
- Эндоскопический интраоперационный мониторинг
- Эндоскопическая поисковая окклюзия бронхов, селективная бронхография
- Медиастиноскопия
- Тонкоигольная чрезбронхиальная аспирационная биопсия
Гемодинамический мониторинг в анестезиологии и интенсивной терапии
- Мониторинг минутного объема кровообращения
- Транспульмональная термодилюция
Разработки и достижения
Применение этапного хирургического лечения в сочетании с комплексом медикаментозных и физических методик позволяет обосновать возможность оказания помощи по сути «инкурабельным» больным туберкулезом легких, снижает риск вмешательств, число послеоперационных осложнений, что, в свою очередь, послеоперационную летальность и улучшает ближайшие и отдаленные результаты лечения
Нами используется метод лечения туберкулеза легких путем применения эндобронхиального обратного клапана. Принципиально новым в предлагаемом методе лечения туберкулеза легких является создание лечебной гиповентиляции в пораженном участке легкого с сохранением дренажной функции блокированного бронха и полости деструкции. Клапан сделан из резиновой смеси 52-336/4 (санитарно-эпидемиологическое заключение № 77.ФЦ.29.251.Т.000486.12.02. от 16.12.2002 г.), индифферентной для организма человека, и представляет собой полый цилиндр.
Клапан позволяет отходить из очага поражения воздуху, мокроте, бронхиальному содержимому при выдохе и кашле. При этом необходимо отметить, что обратного поступления воздуха в пораженные участки легкого не происходит, тем самым, достигая постепенного состояния лечебной гиповентиляции и ателектаза легочной ткани.
Видеоторакоскопия (ВТС)
Видеоторакоскопия (ВТС) – это современный малотравматичный метод диагностики и лечения различных патологий в плевральной полости, в том числе для устранения спонтанного пневмоторакса, эмфиземы легких (субтотальная париетальная плеврэктомия при рецидивирующем пневмотораксе), которая в Ростове-на-Дону проводится в Ростовской областной клинической больнице на базе Хирургического отделения № 3.
В ходе процедуры хирург делает два или три небольших – менее 2 сантиметров – разреза (порта) в стенке грудной клетки между ребрами. Один из портов предназначен для торакоскопа, камера которого передает видеоизображение внутри грудной клетки на монитор. Через другие вводятся специальные хирургические инструменты, которые дают возможность удалить ткань или жидкость, взять образец на анализ.
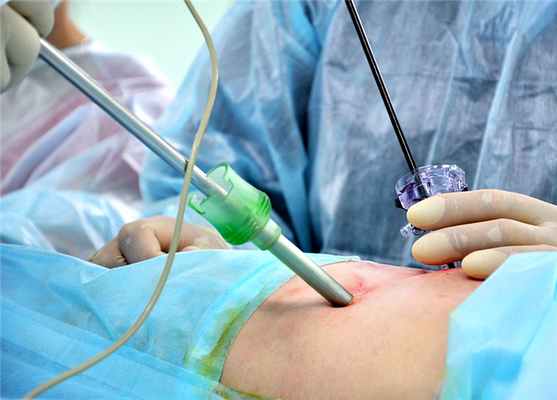
Для проведения видеоторакоскопии хирургу необходимо
сделать два или три небольших – менее 2 сантиметров -
разреза (порта) в стенке грудной клетки между ребрами.
Все преимущества видеоторакоскопической операции перед традиционной процедурой связаны с отсутствием большого травмирующего хирургического доступа с разведением ребер. Вследствие этого:
- минимизируется риск осложнений;
- послеоперационный дискомфорт значительно снижен, как правило, нет необходимости помещать больного в отделение реанимации;
- срок пребывания в стационаре, в целом, восстановления заметно сокращается – больные зачастую могут вставать уже в день операции, быстро возвращаются к обычному образу жизни, трудоспособному состоянию;
- хорошие косметические свойства.
Показания к проведению видеоторакоскопических операций:
- доброкачественная периферическая опухоль легкого;
- единичный метастаз в легком;
- диссеминированный процесс в легком (биопсия легкого);
- медиастинальная лимфаденопатия (биопсия внутригрудных лимфоузлов);
- периферический рак легкого (T1-2N0M0);
- определение стадии рака легкого (биопсия внутригрудных лимфоузлов);
- спонтанный пневмоторакс;
- плеврит неясной этиологии;
- доброкачественная опухоль средостения;
- проникающие ранения грудной клетки (для исключения повреждения органов средостения, перикарда);
- в сомнительных случаях – для решения вопроса о целесообразности выполнения торакотомии.
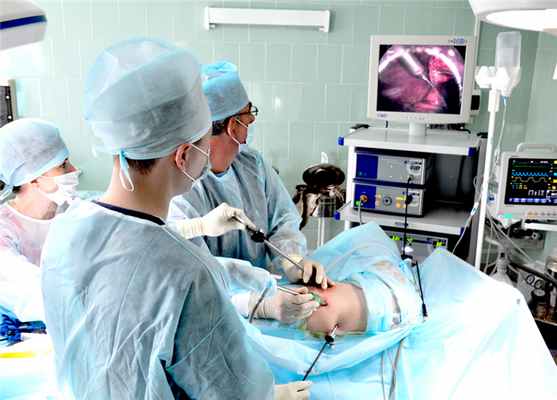
Через один из портов вводится торакоскоп, камера которого
передает изображение внутри грудной клетки на монитор.
Противопоказания:
- чрезмерная облитерация плевральной полости;
- невозможность осуществить однолегочную вентиляцию;
- обширное вовлечение в процесс структур ворот легкого;
- проведенная предоперационная индукционная химио- и химиолучевая терапия;
- выраженная коагулопатия.
В Хирургическом отделении № 3 Ростовской областной клинической больницы успешно проводятся следующие видеоторакоскопические процедуры:
- видеоторакоскопические (ВТС) биопсии легкого, плевры и лимфоузлов средостения;
- видеоторакоскопические (ВТС) и открытые операции удаления опухолей и кист средостения (эхинококковые кисты, бронхогенные кисты, невриномы, саркомы, тератомы, тимомы при генерализованной миастении и т.д.);
- видеоторакоскопические (ВТС) и открытые операции при заболеваниях плевры (как острых, так и хронических);
- видеоторакоскопические (ВТС) операции по поводу спонтанного пневмоторакса, эмфиземы легких (субтотальная париетальная плеврэктомия при рецидивирующем пневмотораксе).
Важно отметить, что при спонтанном пневмотораксе и буллезной эмфиземе видеоторакоскопию, вследствие ее малой травматичности, можно применять не только для лечения рецидивного спонтанного пневмоторакса, но и в случае первого эпизода пневмоторакса. В РОКБ такая процедура доступна в рамках оказания высокотехнологичной медицинской помощи.
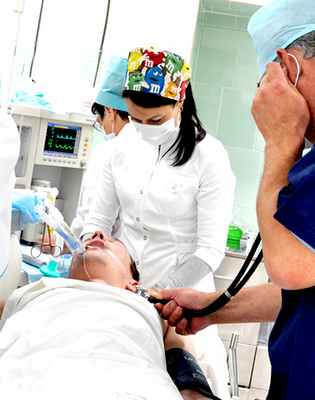
Процедура проводится под общим наркозом,
для чего в РОКБ используются современные
наркозно-дыхательные аппараты, а
дискомфорт после операции снижен
настолько, что не требует помещения
пациента в отделение реанимации.
Для резекции буллезно измененного участка легкого хирурги применяют сшивающие аппараты последнего поколения Endo Gia, Echelon flex, что позволяет добиться качественной герметизации легочной ткани и скорейшего расправления легкого. Использование одноразовых троакаров Versaport V2, Endopath XCEL, клипаппликаторов и другого эндоскопического инструментария практически полностью исключает инфекционные послеоперационные осложнения.
Благодаря широкому использованию видеоторакоскопии для лечения спонтанного пневмоторакса и буллезной эмфиземы торакальные хирурги РОКБ накопили солидный опыт, который позволяет свести к минимуму возникновение рецидивов спонтанного пневмоторакса, – всем больным выполняется частичная апикальная париетальная плеврэктомия, приводящая к плевродезу в наиболее рискованной части легкого и одновременно сохраняющая возможность провести торакотомию в дальнейшем.
- Посмотреть расписание врача
- Подготовиться к консультации
- Найти нужного специалиста
- Оставить отзыв о работе РОКБ
- Узнать о процедуре или операции
- Воспользоваться правом на ВМП
- Подготовиться к исследованию
- Подготовиться к госпитализации
- Изучить больничные правила
При использовании материалов сайта активная ссылка на страницу обязательна
© 2015 Государственное бюджетное учреждение Ростовской области
«Ростовская областная клиническая больница» (ГБУ РО «РОКБ»)
Лечение воронкообразной груди
Существующие в настоящее время методы консервативного лечения (физиотерапия, массаж, лечебная гимнастика) не приводят к устранению деформации, хотя и целесообразны с целью укрепления мышечного каркаса и физического развития ребенка.
Наиболее сложным и окончательно нерешенным является вопрос о показаниях к хирургическому лечению. Операция, безусловно, показана при выраженной деформации, сочетающейся со значительными функциональными (сердечно-легочными) нарушениями. При отсутствии жалоб и функциональных изменений пли при умеренных расстройствах на первый план выступает косметический дефект. В подобных случаях показания к операции должны, с нашей точки зрения, ставиться с осторожностью, строго индивидуально. Это определяется тяжестью и травматичностью оперативного вмешательства, которое часто неадекватно достигаемому косметическому результату.
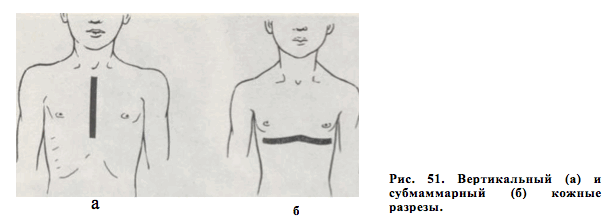
В литературе нет единого мнения об оптимальном возрасте для выполнения операции у детей. Н. И. Кондрашин (1970), Г. А. Баиров (1968) считают показанной операцию у детей в возрасте старше 5 лет. Другие рекомендуют оперировать детей до 2—3 лет (М. Ravitch, 1961; О. Swen- son, 1958) и даже в более раннем возрасте.
Абсолютным противопоказанием к хирургическому лечению служат тяжелые сочетанные пороки.
Подготовка к операции
Необходима санация носоглотки. Целесообразны общеукрепляющие мероприятия (ЛФК, рациональное питание и режим). До операции проводят тщательное исследование функций основных органов (сердца, легких, печени, почек) и коррекцию выявленных нарушений. Особое внимание обращают на устранение дефицита ОЦК и его компонентов.
Оперативное лечение
К настоящему времени известно около 30 методов оперативных вмешательств при воронкообразной деформации грудной клетки. Их можно разделить на две группы:
1. Торакопластика без применения тракционных швов или фиксаторов;
2. Торакопластика с применением внутренней или наружной фиксации.
Первая операция при воронкообразной деформации была выполнена в 1911 г. L. Meyer. Операция была паллиативной и заключалась в частичном исправлении деформации за счет резекции наиболее деформированных участков ребер. На перадикальность таких операций указывал F. Sauerbruch, который уже в 1913 г. произвел обширную резекцию наиболее деформированных ребер и частично грудины. Операции были выполнены у взрослых. Среди отечественных хирургов первым выполнил торакопластику по поводу воронкообразной грудной клетки у взрослого больного Н. А. Богораз (1949). Он произвел резекцию тела мечевидного отростка грудины, заполнив дефект расщепленными трансплантатами из VIII ребра. Первые торакопластики у детей в нашей стране произведены были Г. А. Баировым в 1960 г. и Н. И. Кондрашиным в 1961 г.
Наибольшее распространение получила торакопластика по Равичу
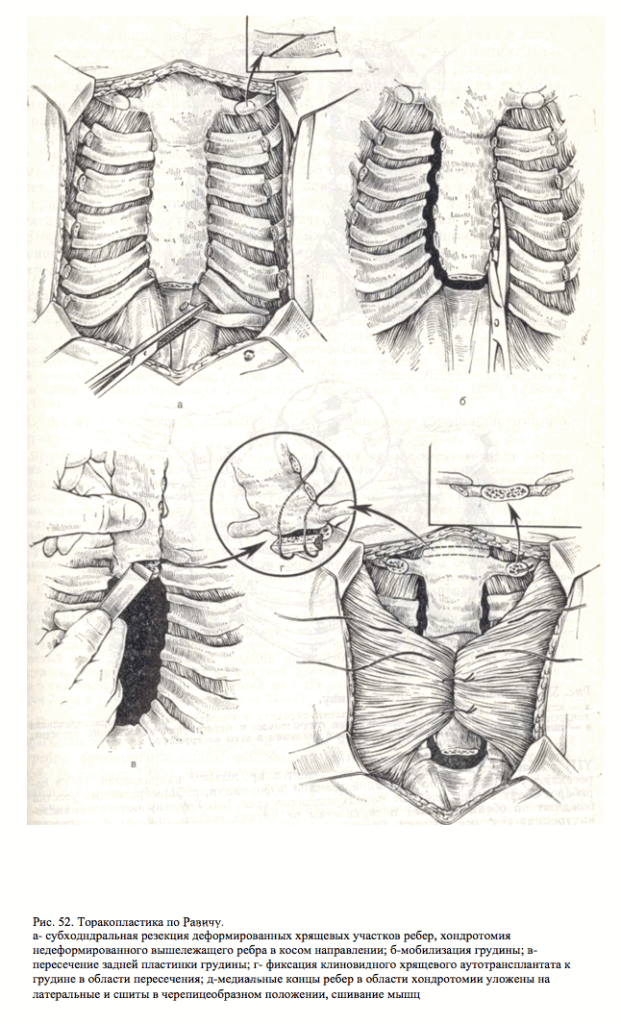
Кожный разрез у мальчиков проводят вертикально, над грудиной, у девочек — волнообразно, субмаммарно (рис. 51). Кожу с подкожной клетчаткой отслаивают в обе стороны, грудные мышцы пересекают и отслаивают от ребер. Мечевидный отросток отсекают от грудины и удаляют. Загрудинно тупым путем отслаивают плевральные листки в обе стороны, полностью высвобождают заднюю поверхность грудины. По обеим парастернальным липиям II или III ребро пересекают в косом направлении. Над деформированными участками реберных хрящей (обычно со II по YII) с обеих сторон надхрящницу рассекают в продольном паправлении. Ребра пересекают у грудины и но наружной границе деформации, деформированные участки ребер с обоих сторон удаляют поднахрящнично (рис. 52). Грудину полностью высвобождают по обеим боковым поверхностям от мягких тканей, при этом датируют внутренние грудные артерии. Грудину поднимают максимально кверху за дистальный конец крючком или проволочной петлей. Пересекают долотом заднюю ее пластинку и в образовавшийся разрез вставляют клиновидную распорку, выкроенную из хрящевой части ребра, которая фиксирует грудину в гиперкорригированном состоянии. Клип фиксируют к грудине капроновыми швами. Концы косо пересеченных ребер с обеих сторон сшивают друг с другом капроновыми швами так, чтобы медиальная часть располагалась на латеральной.
Пересеченные грудные мышцы с обеих сторон подшивают к грудине. Важно закрыть мышцами раневые поверхности. На кожу накладывают шелковые швы.
Торакопластика по Кондрашину
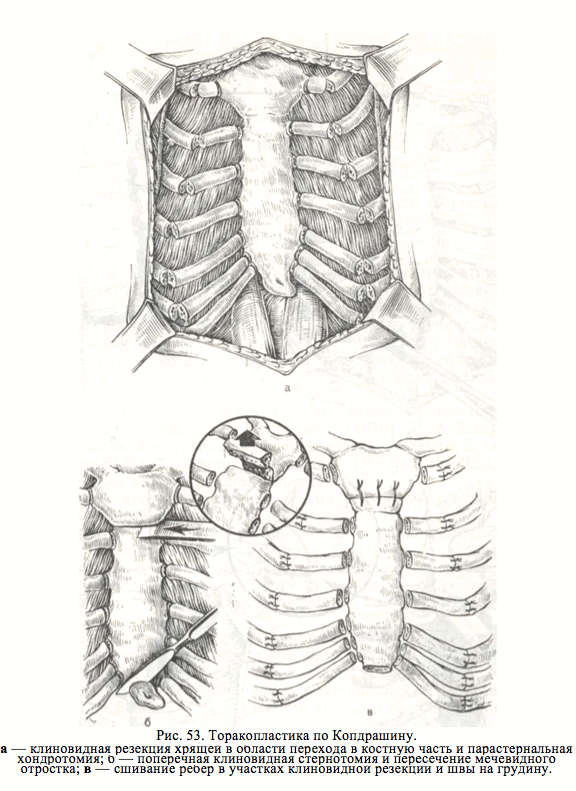
Предусматривает клиновидную резекцию небольших участков реберных хрящей по наружной границе деформации и пересечение деформированных ребер у грудины, а также поперечную клиновидную стернотомию на верхней границе деформации. Кроме того, производят широкое отслаивание диафрагмы от реберных дуг. Реберные хрящи в области клиновидной резекции сшивают, на грудину в области пересечения накладывают швы, удерживающие ее в положении гинеркоррекции (рис. 53).
К группе оперативных вмешательств без дополнительной фиксации относится операция иссечения грудино-реберного комплекса и поворот его на 180° с фиксацией перевернутого трансплантата к соответствующим ребрам шелковыми швами. Настоящая операция получила распространение при плосковороночной деформации, когда с помощью других методов достигнуть удовлетворительного косметического эффекта не удается.
Вторая группа вмешательств предусматривает торакопластику с применением наружнофиксирующих тракционных проволочных швов или внутреннюю фиксацию.
Радикальные торакопластики с использованием тракциопных швов в послеоперационном периоде произвели А. Ochsner и М. De Вакеу (1939). После мобилизации хрящевой части передней стенки грудной клетки, частичной резекции реберных хрящей, клиновидной стерпотомин и иссечения грудино-диафрагмальпой связки в послеоперационном периоде производилось вытяжение за тело грудины с помощью проволочного шва. В качестве тракционных швов одни авторы использовали толстый шелк, капрон пли лавсан, другие дополняли операцию Брауна продольным рассечением грудины, производя Т-образпую стерпотомию (R. Gross, 1958; A. Brun- пег, 1954).
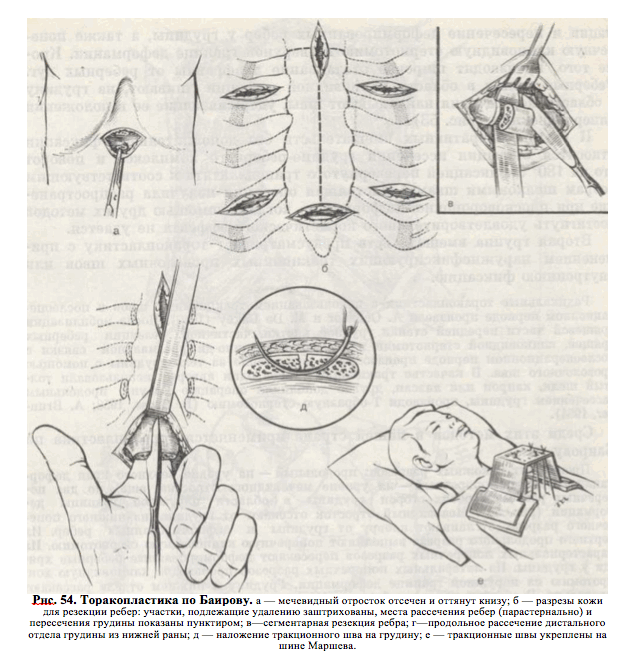
Среди этих методов в нашей стране применяется торакопластика по Баирову
В последние годы получили распространение операции, при которых торакопластика сочетается с применением внутренней фиксации грудины и ребер в корригированном положении с помощью спиц (R. Overholt, 1958; Е. Sieber, 1959), металлических пластинок, костных ауто- и гомо- трансплантатов (А. П. Биезипь, 1967; P. Adkins, 1958; R. Dorner, 1950).
Учитывая травматичность оперативных вмешательств, во время операции производят капельное внутривенное введение крови, количество которой зависит от величины кровопотери и должно быть восполнено к моменту окончания операции. Сразу же после операции производят рентгенографию грудной клетки с целью исключения пневмоторакса, гемоторакса и при необходимости пункцию обеих плевральных полостей.
В послеоперационном периоде особое внимание обращают на эффективное обезболивание и оксигепотерапию. Поскольку торакопластика сопровождается нарушением целостности каркаса грудной клетки и ограничением реберного компонента дыхания, необходим тщательный контроль за легочной вентиляцией. Это имеет особое значение при методах, не предусматривающих дополнительной фиксации. Наряду с
постоянным клиническим контролем за частотой и глубиной дыхания, окраской кожных покровов периодически производится исследование параметров КЩС и газового состава крови. При признаках нарастающей гипоксии, если исключены такие осложнения, как скопление мокроты в дыхательных путях, ателектаз, пневмо- и гемоторакс, показана трахеостомия и ИВЛ с помощью объемных респираторов до восстановления адекватного спонтанного дыхания. В послеоперационном периоде возможны также сердечно-сосудистые расстройства, связанные в основном с нарушениями дыхания. Поэтому необходим постоянный контроль за частотой пульса, величиной артериального давления, ЭКГ.
В послеоперационном периоде детей укладывают в кровати на щит в горизонтальном положении на спине. После операций, не сопровождающихся дополнительной фиксацией грудной клетки, садиться в кровати разрешается через 3—4 нед. При применении фиксации эти сроки значительно сокращаются. С первых дней после операции проводят дыхательную гимнастику и ЛФК.
Читайте также:
