Деменция при эндокринной патологии. Деменция при системных органных заболеваниях.
Добавил пользователь Alex Обновлено: 11.01.2026
Лечение других видов необратимой деменции. Лечение сосудистой деменции.
Лечение других видов необратимой деменции. Проведены двойные слепые, плацебо-контролируемые исследования эффективности лекарственных средств для лечения нарушений когнитивных функций и памяти при необратимой деменции неальцгеймеровского типа. Они показали отсутствие эффективных препаратов. Однако ряд наблюдений свидетельствует о том, что адекватная терапия иногда может быть полезной.
1. Болезнь диффузных поражений телец Леви может быть основной причиной деменции или значительно ухудшать состояние 10% больных, страдающих необратимыми формами деменции. Многие больные имеют смешанную патологию: болезнь Альцгеймера в сочетании с диффузным поражением телец Леви. Результаты проведенных недавно исследований показали, что такрин, возможно, более эффективен для лечения деменции при диффузном поражении телец Леви, чем при болезни Альцгеймера. Режим назначения этого препарата и его дозы такие же, что и при лечении болезни Альцгеймера.
2. Деменция при поражении лобных долей (в том числе и при болезни Пика). Деменция с поражением лобных долей наблюдается часто: у 5—10% населения. У части этих больных имеется сочетание с болезнью Альцгеймера. На ранних этапах заболевания наблюдаются нарушения поведения и расстройства речи. На более поздних стадиях болезни к ним присоединяются симптомы ухудшения памяти. Лечение поведенческих расстройств описано в наших статьях. Так как часть больных лобной деменцией страдает одновременно и болезнью Альцгеймера, то обоснованным является назначение такрина, если имеет место значительное снижение памяти и когнитивных функций.

3. Сосудистая деменция. На сегодняшний день нет эффективных препаратов для лечения деменции сосудистого происхождения. Очень важна точная диагностика заболевания, лежащего в основе деменции, профилактика и замедление его дальнейшего прогрессирования.
- Ишемической сосудистой деменцией страдают, по крайней мере, 5-10% населения, и она наблюдается в сочетании с болезнью Альцгеймера приблизительно еще у 10%. Тщательный контроль артериальной гипертензии и применение аспирина может помочь предотвратить прогрессирование деменции у больных с множественными.инфарктами в веществе мозга. Больным, у которых отмечается повышение уровня холестерина и триглицеридов в крови, следует контролировать их уровень при помощи диеты и применения таких препаратов, как ни-ацин, гемфиброзил или ловастатин.
Однако, к сожалению, нет данных о том, что снижение уровня холестерина в крови изменяет течение заболевания. Можно попытаться провести лечение такрином, особенно в тех случаях, когда ише-мическая сосудистая деменция сопровождается болезнью Альцгеймера.
- Множественные инфаркты мозга вследствие эмболии. Иногда деменция наблюдается у больных, перенесших ишемические инсульты при повторной эмболии сосудов мозга. Лечение заключается в профилактике возникновения последующих инфарктов — обнаружении и воздействии на источник эмболов. В том случае, если источником эмболов является сонная артерия, то назначаются аспирин или тиклопидин. При стенозе сонной артерии более чем на 70% рекомендовано хирургическое лечение — каротидная эндартерэктомия.
Если источником эмболов является сердце, то требуется лечение антикоагулянтами: курс гепарина с последующим длительным лечением варфарином. Если причиной эмболии является инфекционный эндокардит, антикоагулянтная терапия нецелесообразна. Показана антимикробная терапия, направленная на борьбу с возбудителем заболевания.
- Диагноз амилоидной ангиопатии предполагают при повторных паренхиматозных кровоизлияниях в мозг. Для дифференциальной диагностики с разрывом аневризмы или артериовенозной мальформации (АВМ) проводят ангиографию. Небольшой процент таких больных, в семье которых отмечалось подобное заболевание, страдают наследственной церебральной геморрагией с амилоидозом голландского типа — HCHWA-D (hereditary cerebral hemorrhage with amyloidosis of the Dutch type) или наследственной церебральной геморрагией с амилоидозом исландского типа -HCHWA-I.
Лечение этих заболеваний не разработано. Следует избегать приема аспирина и нестероидных противовоспалительных препаратов.
- Васкулит. Диагноз васкулита предполагают у тех больных с деменцией, у которых скорость оседания эритроцитов превышает 75 мм/час при отсутствии других явных причин, и концентрации белка в цереброспинальной жидкости (ЦСЖ) составляет более 0,75 г/л при содержании клеток менее 10 х 106/л. Ангиография выявляет характерные участки сужения мелких сосудов, что является подтверждением диагноза. Больным, страдающим васкулитом, показана усиленная терапия высокими дозами стероидных гормонов, вводимых внутривенно с последующим переходом на парентеральный прием стероидов внутрь.
Лечение стероидными препаратами должно вызвать значительное улучшение памяти и восстановить нарушенные когнитивные функции у больных данной группы.
- Недержание эмоций у больных сосудистой деменцией (насильственные эмоции). У многих больных с множественными инфарктами, локализованными в лобных долях или нарушающими целостность проводящих путей лобных долей, наблюдаются яркие вспышки эмоций, выраженные в словесной форме. Такие вспышки могут быть спровоцированы минимальными эмоциональными стимулами. Выражаясь в словесной форме, они сопровождаются насильственным смехом или плачем. Недержание эмоций не поддается произвольному контролю и может приносить серьезные неприятности как самому пациенту, так и членам его семьи.
В тяжелых случаях это нарушение может приводить социальной изоляции больного. Часто описанные симптомы контролируются небольшими дозами трициклических антидепрессантов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Смешанная деменция
Смешанная деменция – обширное, стойкое, обычно необратимое ухудшение умственной деятельности, возникшее в результате сочетания двух или более заболеваний. Чаще всего развивается при сочетании болезни Альцгеймера и сосудистого поражения головного мозга. Смешанная деменция проявляется ухудшением памяти, когнитивными нарушениями, расстройствами поведения, снижением продуктивности интеллектуальной работы и признаками атеросклероза либо гипертонии. Диагноз выставляется на основании анамнеза, сочетания симптомов, характерных для разных видов деменции и данных дополнительных исследований. Лечение – фармакотерапия.
Общие сведения
Смешанная деменция – деменция, возникающая при сочетании двух или нескольких патологических процессов. Обычно причиной развития становятся цереброваскулярное заболевание и нейродегенеративное поражение головного мозга. Распространенность смешанной деменции неизвестна, предполагают, что она является самой часто встречающейся разновидностью деменции. По данным исследователей, у 50% пациентов с болезнью Альцгеймера выявляются сосудистые заболевания головного мозга, а у 75% больных с сосудистой деменцией обнаруживаются проявления нейродегенерации, но оценить клиническую значимость второго патологического процесса удается не всегда. Лечение смешанной деменции осуществляют специалисты в области неврологии и психиатрии.
Причины
Чаще всего смешанная деменция развивается при сочетании сосудистой патологии и болезни Альцгеймера (БА), однако, есть публикации, указывающие на другие возможные комбинации. Иногда при такой деменции выявляется сразу три патологических процесса, например, сосудистая патология, нейродегенерация и последствия травмы. Частое сочетание БА и сосудистой патологии при смешанной деменции объясняется целым рядом обстоятельств. Оба патологических процесса имеют одни и те же факторы риска:
- лишний вес;
- курение;
- стойкое повышение артериального давления;
- сахарный диабет;
- гиперлипидемию;
- мерцательную аритмию;
- гиподинамию;
- метаболический синдром;
- наличие гена апоЕ4.
Изменения в головном мозге, возникающие в результате одного заболевания, создают предпосылки для развития другого, это обуславливает быстрое развитие смешанной деменции.
Патогенез
У здорового головного мозга есть резерв клеток. Этот резерв в определенной степени позволяет компенсировать нарушения, возникающие после гибели части клеток при сосудистых заболеваниях. Заболевание какое-то время протекает скрыто, мозг продолжает функционировать в пределах нормы. Присоединение болезни Альцгеймера вызывает дополнительное поражение нейронов, в отсутствие резерва происходит быстрая декомпенсация мозговых функций, возникают симптомы смешанной деменции.
При БА в веществе мозга и стенках мозговых сосудов откладываются сенильные бляшки (скопления бета-амилоида). Наличие таких бляшек становится причиной развития ангиопатии, которая обуславливает быстрое обширное поражение сосудов при присоединении цереброваскулярного заболевания. Вероятность возникновения смешанной деменции напрямую зависит от возраста больного. У пациентов среднего возраста преобладают деменции, обусловленные одним заболеванием. У пожилых чаще выявляется деменция, вызванная двумя или более заболеваниями.
Симптомы смешанной деменции
Клиническая симптоматика определяется особенностями течения заболеваний, провоцирующих смешанную деменцию. Существует четыре типа взаимоотношений патологических процессов. Первый – одно из заболеваний протекает скрыто и выявляется только при проведении специальных исследований, все проявления деменции обусловлены вторым заболеванием. Второй – симптомы заболеваний при смешанной деменции суммируются. Третий – проявления одного заболевания усиливают симптомы другого либо наблюдается их взаимное усиление. Четвертый – симптомы конкурируют друг с другом, проявления одного заболевания маскируют признаки другого.
Чаще всего при смешанной деменции выявляются симптомы двух деменций. Наблюдаются когнитивные расстройства и нарушения памяти, характерные для БА. В анамнезе обнаруживаются гипертония, инсульт или атеросклероз. Типичными проявлениями смешанной деменции являются нарушения памяти, трудности при попытке сконцентрировать внимание, сложности при планировании действий, снижение продуктивности и замедление интеллектуального труда. Расстройства пространственной ориентации, как правило, отсутствуют или слабо выражены.
Диагностика смешанной деменции
Диагноз смешанная деменция устанавливают на основании анамнеза, клинической картины и результатов дополнительных исследований, свидетельствующих об одновременном наличии двух патологических процессов. При этом данные МРТ головного мозга или КТ головного мозга, подтверждающие наличие очаговых сосудистых поражений и участков церебральной атрофии, еще не являются основанием для диагностики смешанной деменции. Специалисты считают, что постановка диагноза является обоснованной лишь тогда, когда проявления или динамику течения деменции нельзя объяснить одним заболеванием.
На практике диагноз «смешанная деменция» выставляют в трех случаях. Первый – быстрое усугубление когнитивных расстройств после инсульта у пациента с БА. Второй – прогрессирующая деменция с признаками поражения височно-теменной области при недавно перенесенном инсульте и отсутствии симптомов деменции до инсульта. Третий – одновременное наличие симптомов деменции при БА и деменции сосудистого генеза в сочетании с признаками цереброваскулярного заболевания и нейродегенеративного процесса по данным нейровизуализации.
При постановке диагноза учитывают, что болезнь Альцгеймера (особенно на ранних стадиях) протекает относительно скрыто, без драматических проявлений инсульта и явных изменений при проведении дополнительных исследований. Свидетельством смешанной деменции при поражении сосудов головного мозга является характерный анамнез, включающий в себя прогрессирующие расстройства когнитивных функций и нарушения памяти. В качестве дополнительного указания на возможность развития смешанной деменции при сосудистой патологии рассматривают наличие близких родственников, которые страдали или страдают БА.
Лечение и прогноз смешанной деменции
Лечение при смешанной деменции должно быть комплексным, направленным на возможную компенсацию всех имеющихся нарушений и профилактику дальнейшего прогрессирования заболеваний, являющихся причиной поражения клеток головного мозга. Даже если один из процессов протекает скрыто или с незначительной клинической симптоматикой, в будущем он может стать причиной быстрого развития крупного дефекта, поэтому нуждается в коррекции наравне с заболеванием, которое вызвало основные симптомы смешанной деменции.
Принимают меры по нормализации артериального давления. Используют статины и лекарственные средства, снижающие риск развития ишемии (антиагреганты). Пациентам, страдающим смешанной деменцией, назначают холиномиметики и другие препараты, способствующие улучшению мозгового кровообращения. Чтобы замедлить развитие когнитивного дефекта и расстройств поведения при БА, применяют антидементные средства.
Лекарственную терапию сочетают с мероприятиями по обеспечению безопасности и повышению качества жизни больных смешанной деменцией. В домашних условиях при необходимости монтируют систему видеонаблюдения, блокируют включение электрических и газовых приборов, нанимают сиделку. Создают комфортную обстановку с достаточным количеством раздражителей (часы с простым крупным циферблатом, хорошее освещение, радио, телевизор) для поддержания активности и сохранения ориентировки в окружающем пространстве. По возможности направляют пациентов со смешанной деменцией на музыкотерапию, трудотерапию и групповую психотерапию для сохранения двигательных и социальных навыков.
Деменция
Деменция – приобретенное слабоумие, обусловленное органическим поражением головного мозга. Может быть следствием одного заболевания или носить полиэтиологический характер (старческая или сенильная деменция). Развивается при сосудистых заболеваниях, болезни Альцгеймера, травмах, новообразованиях головного мозга, алкоголизме, наркомании, инфекциях ЦНС и некоторых других заболеваниях. Наблюдаются устойчивые расстройства интеллекта, аффективные нарушения и снижение волевых качеств. Диагноз устанавливается на основании клинических критериев и инструментальных исследований (КТ, МРТ головного мозга). Лечение проводится с учетом этиологической формы деменции.
Деменция – стойкое нарушение высшей нервной деятельности, сопровождающееся утратой приобретенных знаний и навыков и снижением способности к обучению. В настоящее время в мире насчитывается более 35 миллионов пациентов, страдающих деменцией. Распространенность болезни повышается с возрастом. Согласно статистике, тяжелая деменция выявляется у 5%, легкая – у 16% людей старше 65 лет. Врачи предполагают, что в будущем количество больных будет расти. Это обусловлено увеличением продолжительности жизни и улучшением качества медицинской помощи, позволяющей предотвращать летальный исход даже при тяжелых травмах и заболеваниях головного мозга.
В большинстве случаев приобретенное слабоумие необратимо, поэтому важнейшей задачей медиков является своевременная диагностика и лечение заболеваний, способных вызвать деменцию, а также стабилизация патологического процесса у больных с уже возникшим приобретенным слабоумием. Лечение деменции осуществляют специалисты в области психиатрии в сотрудничестве с неврологами, кардиологами и врачами других специальностей.
Причины развития деменции
Деменция возникает при органическом поражении головного мозга в результате травмы или заболевания. В настоящее время выделяют более 200 патологических состояний, способных спровоцировать развитие деменции. Самой распространенной причиной приобретенного слабоумия является болезнь Альцгеймера, на ее долю приходится 60-70% от общего числа случаев деменции. На втором месте (около 20%) находятся сосудистые деменции, обусловленные гипертонической болезнью, атеросклерозом и другими подобными заболеваниями. У пациентов, страдающих старческой (сенильной) деменцией, нередко выявляется сразу несколько заболеваний, провоцирующих приобретенное слабоумие.
В молодом и среднем возрасте деменция может наблюдаться при алкоголизме, наркомании, черепно-мозговых травмах, доброкачественных или злокачественных новообразованиях. У некоторых больных приобретенное слабоумие выявляется при инфекционных заболеваниях: СПИДе, нейросифилисе, хроническом менингите или вирусном энцефалите. Иногда деменция развивается при тяжелых болезнях внутренних органов, эндокринной патологии и аутоиммунных заболеваниях.
Классификация деменции
С учетом преимущественного поражения тех или иных участков мозга различают четыре вида деменции:
- Корковая деменция. Страдает преимущественно кора больших полушарий. Наблюдается при алкоголизме, болезни Альцгеймера и болезни Пика (лобно-височной деменции).
- Подкорковая деменция. Страдают подкорковые структуры. Сопровождается неврологическими нарушениями (дрожанием конечностей, скованностью мышц, расстройствами походки и пр.). Возникает при болезни Паркинсона, болезни Хантингтона и кровоизлияниях в белое вещество.
- Корково-подкорковая деменция. Поражается как кора, так и подкорковые структуры. Наблюдается при сосудистой патологии.
- Мультифокальная деменция. В различных отделах ЦНС образуются множественные участки некроза и дегенерации. Неврологические нарушения весьма разнообразны и зависят от локализации очагов поражения.
В зависимости от объема поражения различают две формы деменции: тотальную и лакунарную. При лакунарной деменции страдают структуры, ответственные за определенные виды интеллектуальной деятельности. Ведущую роль в клинической картине обычно играют расстройства кратковременной памяти. Пациенты забывают, где они находятся, что планировали сделать, о чем договаривались всего несколько минут назад. Критика к своему состоянию сохранена, эмоционально-волевые нарушения слабо выражены. Могут выявляться признаки астении: слезливость, эмоциональная неустойчивость. Лакунарная деменция наблюдается при многих заболеваниях, в том числе – на начальной стадии болезни Альцгеймера.
При тотальной деменции наблюдается постепенный распад личности. Снижается интеллект, теряются способности к обучению, страдает эмоционально-волевая сфера. Сужается круг интересов, исчезает стыд, становятся незначимыми прежние моральные и нравственные нормы. Тотальная деменция развивается при объемных образованиях и нарушениях кровообращения в лобных долях.
Высокая распространенность деменции у пожилых обусловила создание классификации сенильных деменций:
- Атрофический (альцгеймеровский) тип – провоцируется первичной дегенерацией нейронов головного мозга.
- Сосудистый тип – поражение нервных клеток возникает вторично, вследствие нарушений кровоснабжения головного мозга при сосудистой патологии.
- Смешанный тип – смешанная деменция - представляет собой сочетание атрофической и сосудистой деменции.
Симптомы деменции
Клинические проявления деменции определяются причиной приобретенного слабоумия, размером и локализацией пораженного участка. С учетом выраженности симптоматики и способностей пациента к социальной адаптации выделяют три стадии деменции. При деменции легкой степени больной остается критичным к происходящему и к собственному состоянию. Он сохраняет способности к самообслуживанию (может стирать, готовить, делать уборку, мыть посуду).
При деменции умеренной степени критика к своему состоянию частично нарушена. При общении с больным заметно явное снижение интеллекта. Пациент с трудом обслуживает себя, испытывает затруднения при использовании бытовых приборов и механизмов: не может ответить на телефонный звонок, открыть или закрыть дверь. Необходим уход и присмотр. Тяжелая деменция сопровождается полным распадом личности. Пациент не может одеться, умыться, принять пищу или сходить в туалет. Требуется постоянное наблюдение.
Клинические варианты деменции
Деменция альцгеймеровского типа
Болезнь Альцгеймера была описана в 1906 году немецким психиатром Алоисом Альцгеймером. До 1977 года этот диагноз выставляли только в случаях раннего слабоумия (в возрасте 45-65 лет), а при появлении симптомов в возрасте старше 65 лет диагностировали сенильную деменцию. Затем было установлено, что патогенез и клинические проявления болезни одинаковы независимо от возраста. В настоящее время диагноз болезнь Альцгеймера выставляется вне зависимости от времени появления первых клинических признаков приобретенного слабоумия. К числу факторов риска относят возраст, наличие родственников, страдающих этим заболеванием, атеросклероз, гипертоническую болезнь, лишний вес, сахарный диабет, низкую двигательную активность, хроническую гипоксию, черепно-мозговые травмы и недостаток умственной активности на протяжении жизни. Женщины болеют чаще мужчин.
Первым симптомом становится выраженное нарушение кратковременной памяти при сохранении критики к собственному состоянию. Впоследствии расстройства памяти усугубляются, при этом наблюдается «движение назад во времени» - пациент сначала забывает недавние события, потом – то, что произошло в прошлом. Больной перестает узнавать своих детей, принимает их за давно умерших родственников, не знает, что делал сегодня утром, но может подробно рассказать о событиях своего детства, как будто они произошли совсем недавно. На месте утраченных воспоминаний могут возникать конфабуляции. Критика к своему состоянию снижается.
В развернутой стадии болезни Альцгеймера клиническая картина дополняется эмоционально-волевыми нарушениями. Больные становятся ворчливыми и неуживчивыми, часто демонстрируют недовольство словами и поступками окружающих, раздражаются от любой мелочи. В последующем возможно возникновение бреда ущерба. Пациенты утверждают, что близкие нарочно оставляют их в опасных ситуациях, подсыпают яд в пищу, чтобы отравить и завладеть квартирой, говорят о них гадости, чтобы испортить репутацию и оставить без защиты общественности и т. д. В бредовую систему вовлекаются не только члены семьи, но и соседи, социальные работники и другие люди, взаимодействующие с больными. Могут выявляться и другие расстройства поведения: бродяжничество, невоздержанность и неразборчивость в пище и в сексе, бессмысленные беспорядочные действия (например, перекладывание предметов с места на место). Речь упрощается и обедняется, возникают парафазии (использование других слов вместо забытых).
На заключительной стадии болезни Альцгеймера бред и нарушения поведения нивелируются из-за выраженного снижения интеллекта. Пациенты становятся пассивными, малоподвижными. Исчезает потребность в приеме жидкости и пищи. Речь практически полностью утрачивается. По мере усугубления заболевания постепенно теряется способность к пережевыванию пищи и самостоятельной ходьбе. Из-за полной беспомощности больные нуждаются в постоянном профессиональном уходе. Летальный исход наступает в результате типичных осложнений (пневмонии, пролежней и др.) или прогрессирования сопутствующей соматической патологии.
Диагноз болезнь Альцгеймера выставляют на основании клинических симптомов. Лечение симптоматическое. В настоящее не существует лекарственных препаратов и нелекарственных методов, способных излечить пациентов с болезнью Альцгеймера. Деменция неуклонно прогрессирует и завершается полным распадом психических функций. Средняя продолжительность жизни после постановки диагноза составляет менее 7 лет. Чем раньше появились первые симптомы, тем быстрее усугубляется деменция.
Сосудистая деменция
Различают два вида сосудистой деменции – возникшая после инсульта и развившаяся в результате хронической недостаточности кровоснабжения головного мозга. При постинсультном приобретенном слабоумии в клинической картине обычно превалируют очаговые расстройства (нарушения речи, парезы и параличи). Характер неврологических нарушений зависит от локализации и размера кровоизлияния или участка с нарушенным кровоснабжением, качества лечения в первые часы после инсульта и некоторых других факторов. При хронических нарушениях кровоснабжения преобладают симптомы слабоумия, а неврологическая симптоматика достаточно однообразна и выражена менее ярко.
Чаще всего сосудистая деменция возникает при атеросклерозе и гипертонической болезни, реже – при тяжелом сахарном диабете и некоторых ревматических заболеваниях, еще реже – при эмболиях и тромбозах вследствие скелетных травм, повышения свертываемости крови и болезней периферических вен. Вероятность развития приобретенного слабоумия увеличивается при болезнях сердечно-сосудистой системы, курении и излишнем весе.
Первым признаком заболевания становятся затруднения при попытке сосредоточиться, рассеянное внимание, быстрая утомляемость, некоторая ригидность умственной деятельности, трудности планирования и снижение способности к анализу. Расстройства памяти выражены менее резко, чем при болезни Альцгеймера. Отмечается некоторая забывчивость, но при «толчке» в виде наводящего вопроса или предложении нескольких вариантов ответа больной без труда вспоминает необходимую информацию. У многих пациентов выявляется эмоциональная неустойчивость, настроение снижено, возможны депрессии и субдепрессии.
Неврологические нарушения включают в себя дизартрию, дисфонию, изменения походки (шарканье, уменьшение длины шага, «прилипание» подошв к поверхности), замедление движений, оскудение жестикуляции и мимики. Диагноз выставляется на основании клинической картины, УЗДГ и МРА сосудов головного мозга и других исследований. Для оценки тяжести основной патологии и составления схемы патогенетической терапии пациентов направляют на консультации к соответствующим специалистам: терапевту, эндокринологу, кардиологу, флебологу. Лечение – симптоматическая терапия, терапия основного заболевания. Скорость развития деменции определяется особенностями течения ведущей патологии.
Алкогольная деменция
Причиной алкогольной деменции становится длительное (в течение 15 и более лет) злоупотребление спиртными напитками. Наряду с непосредственным разрушающим влиянием алкоголя на клетки головного мозга развитие деменции обусловлено нарушением деятельности различных органов и систем, грубыми расстройствами обмена и сосудистой патологией. Для алкогольной деменции характерны типичные изменения личности (огрубление, утрата моральных ценностей, социальная деградация) в сочетании с тотальным снижением умственных способностей (рассеянность внимания, снижение способностей к анализу, планированию и абстрактному мышлению, расстройства памяти).
После полного отказа от спиртного и лечения алкоголизма возможно частичное восстановление, однако, такие случаи очень редки. Из-за выраженной патологической тяги к спиртным напиткам, снижения волевых качеств и отсутствия мотивации большинству больных не удается прекратить прием этанолсодержащих жидкостей. Прогноз неблагоприятен, причиной смерти обычно становятся соматические заболевания, обусловленные употреблением алкоголя. Нередко такие больные погибают в результате криминальных инцидентов или несчастных случаев.
Диагностика деменции
Диагноз «деменция» выставляется при наличии пяти обязательных признаков. Первый – нарушения памяти, которые выявляются на основании беседы с пациентом, специального исследования и опроса родственников. Второй – хотя бы один симптом, свидетельствующий об органическом поражении головного мозга. В числе этих симптомов – синдром «три А»: афазия (нарушения речи), апраксия (потеря способности к целенаправленным действиям при сохранении способности к совершению элементарных двигательных актов), агнозия (расстройства восприятия, потеря способности узнавать слова, людей и предметы при сохранном осязании, слухе и зрении); снижение критики к собственному состоянию и окружающей действительности; личностные нарушения (беспричинная агрессивность, грубость, отсутствие стыда).
Третий диагностический признак деменции – нарушение семейной и социальной адаптации. Четвертый – отсутствие симптомов, характерных для делирия (потери ориентировки в месте и времени, зрительных галлюцинаций и бреда). Пятый – наличие органического дефекта, подтвержденного данными инструментальных исследований (КТ и МРТ головного мозга). Диагноз «деменция» выставляется только при наличии всех перечисленных признаков в течение полугода и более.
Деменцию чаще всего приходится дифференцировать с депрессивной псевдодеменцией и функциональными псевдодеменциями, возникающими в результате авитаминоза. При подозрении на депрессивное расстройство психиатр учитывает выраженность и характер аффективных нарушений, наличие или отсутствие суточных колебаний настроения и ощущения «болезненного бесчувствия». При подозрении на авитаминоз врач изучает анамнез (неполноценное питание, тяжелые поражения кишечника с длительной диареей) и исключает симптомы, характерные для дефицита тех или иных витаминов (анемию при недостатке фолиевой кислоты, полиневриты при нехватке тиамина и т. п.).
Прогноз при деменции
Прогноз при деменциях определяется основным заболеванием. При приобретенном слабоумии, возникшем вследствие черепно-мозговых травм или объемных процессов (опухолей, гематом), процесс не прогрессирует. Нередко наблюдается частичная, реже – полная редукция симптомов, обусловленная компенсаторными возможностями головного мозга. В остром периоде прогнозировать степень восстановления очень трудно, исходом обширного повреждения может стать хорошая компенсация с сохранением трудоспособности, а исходом небольшого повреждения – тяжелая деменция с выходом на инвалидность и наоборот.
При деменциях, обусловленных прогрессирующими заболеваниями, наблюдается неуклонное усугубление симптоматики. Врачи могут лишь замедлить процесс, осуществляя адекватное лечение основной патологии. Основными задачами терапии в подобных случаях становится сохранение навыков самообслуживания и способностей к адаптации, продление жизни, обеспечение надлежащего ухода и устранение неприятных проявлений болезни. Смерть наступает в результате серьезного нарушения жизненных функций, связанного с неподвижностью пациента, его неспособностью к элементарному самообслуживанию и развитием осложнений, характерных для лежачих больных.
Сосудистая деменция
Сосудистая деменция – психическое расстройство, характеризующееся стойким снижением интеллекта и нарушениями социальной адаптации. Возникает из-за поражения головного мозга при сосудистой патологии: гипертонической болезни, атеросклерозе, инсультах и т. д. Сопровождается нарушением познавательной деятельности, расстройствами памяти, ухудшением мышления, снижением способности к планированию и контролю над своими действиями. Диагноз устанавливают на основании анамнеза, клинической картины и данных дополнительных исследований. Лечение – этиопатогенетическая и симптоматическая фармакотерапия, профилактика прогрессирования сосудистых расстройств.
МКБ-10
Сосудистая деменция – деменция, обусловленная органическим поражением головного мозга при заболеваниях сосудов (атеросклерозе, гипертонии и др.). Сосудистая деменция развивается преимущественно в пожилом и старческом возрасте. По данным зарубежных исследователей, занимает второе место по распространенности после деменции при болезни Альцгеймера. При этом частота сосудистой деменции в разных регионах отличается. В некоторых странах, в том числе – в России, Японии, Китае и Финляндии сосудистая деменция встречается чаще болезни Альцгеймера. Нередко наблюдается сочетание двух заболеваний – смешанная деменция.
Сосудистая деменция является серьезной медицинской и социальной проблемой. Средняя продолжительность жизни увеличивается, к врачам обращается все больше пожилых пациентов, страдающих сосудистыми заболеваниями головного мозга, распространенность сосудистой деменции растет. Больные с такой деменцией нуждаются не только в лечении, но и в специальном уходе – и это тоже проблема, которую пока обычно приходится решать родственникам. Сосудистая деменция снижает продолжительность жизни пациентов и ухудшает ее качество. Лечение данной патологии осуществляют специалисты в области неврологии и психиатрии.
Причины сосудистой деменции
Непосредственной причиной развития сосудистой деменции является гибель клеток головного мозга из-за недостаточного кровообращения или полного прекращения кровотока на каком-то участке мозговой ткани. Нарушение кровоснабжения может возникнуть в результате острой катастрофы или хронической дисфункции. Острая катастрофа – ишемический или геморрагический инсульт. Ишемический инсульт, ставший причиной сосудистой деменции, может развиться на фоне атеросклероза, некоторых болезней сердца и аномалий сосудов мозга. Причиной возникновения ишемического инсульта является закупорка церебральных артерий тромбом или эмболом.
При геморрагическом инсульте препятствие току крови отсутствует. Причиной кровоизлияния, вызвавшего сосудистую деменцию, становится повышение давления, изменения сосудистой стенки вследствие атеросклероза, интоксикаций, воспалительных поражений и пр. Кровь изливается в ткань мозга вследствие разрыва сосуда или пропитывания плазмы и эритроцитов через стенку пораженной артерии. Инсульт, предшествующий развитию сосудистой деменции, протекает остро и обычно сопровождается ярко выраженной клинической симптоматикой. Одномоментная гибель множества клеток влечет за собой быстрое возникновение клинически значимой сосудистой деменции. Степень интеллектуального дефекта определяется локализацией и размером пораженного участка.
При хронической дисфункции острые проявления отсутствуют. Клетки гибнут постепенно вследствие закупорки сосудов мелкого калибра при атеросклерозе или недостаточности кровоснабжения, обусловленной сердечно-сосудистой недостаточностью. Благодаря компенсационным механизмам, изменения деятельности мозга на начальных стадиях сосудистой деменции долгое время остаются незамеченными как для самого больного, так и для окружающих. Больной сознательно или невольно начинает высказываться короткими фразами, избегает тем, связанных с потерянными воспоминаниями и т. д. Иногда интеллектуальный дефект обнаруживается, только когда пациент с сосудистой деменцией забывает свое место жительства или теряет способность пользоваться бытовыми приборами.
Симптомы сосудистой деменции
Отличительной особенностью сосудистой деменции является сочетание когнитивных и неврологических расстройств. При инсульте когнитивные нарушения обычно возникают в течение месяца (реже – трех месяцев) с момента сосудистой катастрофы. При множественных небольших инсультах этот период может увеличиваться до полугода. Характер и выраженность патологических изменений определяются зоной и размером поражения. Типичными особенностями сосудистой деменции являются замедление психических процессов, снижение гибкости психики и сужение круга интересов.
Нарушения памяти возникают уже на начальных стадиях заболевания и протекают более мягко, чем при болезни Альцгеймера. Пациент забывает какие-то эпизоды из прошлого. Снижается способность к усвоению нового материала. Больной с сосудистой деменцией хуже запоминает слова и движения, при этом пассивное узнавание обычно сохраняется, основные трудности возникают при попытке самостоятельно воспроизвести новое слово или освоить новые двигательные навыки.
Могут наблюдаться расстройства речи, чтения, счета и письма различной степени выраженности. На начальных этапах сосудистой деменции больной забывает отдельные слова. Позже забывание слов становится более частым, пациент не всегда понимает смысл обращенной к нему речи, особенно при выслушивании монологов и развернутых предложений. При отсутствии моторной афазии больные с сосудистой деменцией могут быть болтливыми, но, поскольку они сами не понимают смысл собственной речи, в речи появляются замены и перестановки букв, слогов и целых слов.
Постепенно прогрессируют когнитивные расстройства, снижается способность к самообслуживанию и нормальному функционированию в социуме. Мышление замедляется, становится более ригидным. Пациенты, страдающие сосудистой деменцией, испытывают трудности при удержании и целенаправленном переключении внимания. Они хуже ориентируются в пространстве (особенно – в незнакомой обстановке), теряются при попытке совершить покупку или оформить документы. При прогрессировании сосудистой деменции больные не могут самостоятельно одеться, приготовить пищу и т. п.
У многих пациентов отмечается эмоциональное недержание, которое может проявляться насильственным плачем или слабодушием. Некоторые больные становятся злобными, раздражительными, недоверчивыми. Возможно развитие депрессий и психозов. Характерной особенностью сосудистой деменции является волнообразное течение заболевания. Все вышеперечисленные симптомы то прогрессируют, то стабилизируются и иногда даже подвергаются некоторому обратному развитию. Состояние психики и интеллекта часто зависит от степени нарушения мозгового кровообращения в данный момент времени.
В числе возможных неврологических расстройств при сосудистой деменции – мозжечковый, псевдобульбарный, подкорковый и пирамидный синдромы, нарушения походки и парезы (обычно – нерезко выраженные). Нередко наблюдается нарушение контроля над деятельностью тазовых органов. У некоторых больных сосудистой деменцией возникают пароксизмальные состояния: эпилептоидные припадки, падения. Клиническая картина отличается большим многообразием, у одних пациентов неврологическая симптоматика может быть ярко выраженной, у других – неявной, почти незаметной.
Диагностика сосудистой деменции
Диагноз выставляют на основании анамнеза, характерных клинических проявлений и результатов дополнительных исследований. В качестве основных диагностических критериев сосудистой деменции рассматривают очаговые неврологические симптомы и распространенный когнитивный дефект, влекущий за собой существенное ухудшение функционирования в одной или нескольких сферах жизни и не исчезающий в период отсутствия нарушений сознания. Когнитивный дефект при сосудистой деменции одновременно проявляется нарушением памяти и одним или несколькими из перечисленных расстройств: нарушением исполнительных функций (абстрагирования, планирования, организации, воплощения планов в жизнь), агнозией, апраксией и афазией.
Для выявления и оценки тяжести заболеваний, спровоцировавших развитие сосудистой деменции, больных направляют на консультацию к неврологу, кардиологу, психиатру и другим специалистам. Осуществляют мониторинг артериального давления. Пациентам с сосудистой деменцией назначают МРТ головного мозга, КТ головного мозга, УЗДГ сосудов головного мозга, РЭГ, ЭЭГ и другие исследования. Дифференциальную диагностику проводят с деменцией при болезни Альцгеймера. В пользу сосудистой деменции свидетельствует наличие неврологических нарушений и нерезко выраженные нарушения памяти. При постановке диагноза учитывают возможность развития смешанной деменции, обусловленной как сосудистой патологией, так и болезнью Альцгеймера.
Лечение сосудистой деменции
План лечения составляют индивидуально с учетом характера и особенностей течения основной патологии. Целью терапии является максимально возможное восстановление и постоянное поддержание адекватного кровотока в головном мозге, а также компенсация нарушений, возникших вследствие сосудистой деменции. Назначают соответствующую диету, проводят мероприятия по стабилизации АД. Для коррекции когнитивных нарушений используют ноотропы, антиоксиданты, вазоактивные препараты, нейропептиды, ингибиторы МАО, нейротрофические средства, мембраностабилизирующие препараты и др.
При сосудистой деменции, осложненной депрессивным расстройством, используют ингибиторы обратного захвата серотонина, при тревоге и бессоннице назначают седативные средства, при психотических нарушениях применяют нейролептики. У больных сосудистой деменцией могут возникать парадоксальные реакции на лекарственные средства, поэтому в процессе лечения осуществляют постоянный мониторинг соматического и психического состояния больного и оперативно заменяют препарат при отсутствии эффекта или ухудшении состояния пациента. Медикаменты, негативно влияющие на когнитивные функции, назначают только по необходимости, в малых дозах и короткими курсами.
Лекарственную терапию сосудистой деменции дополняют немедикаментозными методами лечения и квалифицированным уходом. При возможности больного направляют на групповую терапию и/или трудотерапию для поддержания социальных и двигательных навыков. Пациенту с сосудистой деменцией создают комфортные и безопасные бытовые условия: выделяют отдельную комнату с удобной мебелью, хорошим освещением и достаточным количеством раздражителей (телевизором, радио), при необходимости забирают ключи, исключают возможность самостоятельного включения газовой печи. Прогноз при сосудистой деменции определяется выраженностью изменений в головном мозге и особенностями течения основного заболевания.
Деменция при эндокринной патологии. Деменция при системных органных заболеваниях.
Эндокринные нарушения, приводящие к деменции. Хронические эндокринные заболевания могут вызывать когнитивные нарушения и деменцию у людей пожилого возраста, при минимальных и даже отсутствии других физикальных изменений, обусловленных дефицитом или избытком какого-либо гормона. Выявление и коррекция таких состояний может привести к полному регрессу симптомов деменции, в том числе и к восстановлению возможности вести нормальный образ жизни.
1. Заболевания щитовидной железы
- Гипотиреоз. Гипотиреоз у пожилых людей рекомендовано корректировать назначением левотироксина (Т4) в дозировке 0,025 мг/сут. Дозу можно увеличивать прибавлением 0,025 мг ежемесячно под контролем содержания Т4 и тиреотропного гормона. Дозу наращивают до тех пор, пока не наступит регресс симптомов деменции и уровень Т4 не достигнет дозы терапевтического спектра. Если изначально уровень Т4 у пациента пожилого возраста был очень низок, то в первые две недели приема левотироксина дополнительно назначают препараты стероидного ряда, например, преднизолон в дозировке 5,0-7,5 мг/сут.
- Гипертиреоз. Лечение гипертиреоза осуществляется совместно с эндокринологом. Назначаются пропанолол для уменьшения частоты сердечных сокращений и тревожности, метимазол*, радиоактивный йод или хирургическое иссечение щитовидной железы. Большинство интеллектуальных нарушений, обусловленных патологией щитовидной железы, обратимы.
2. Сахарный диабет.
3. Гипопаратиреоз и гиперпаратиреоз.
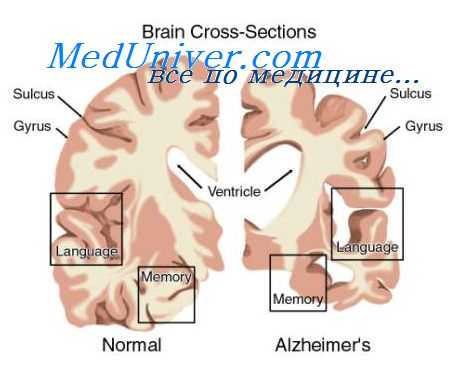
Деменция при системных органных заболеваниях.
Работа ЦНС зависит от функционирования всех основных систем организма. Даже умеренное нарушение функции какой-либо системы организма пожилого человека может привести к изменениям его когнитивных способностей в виде спутанности сознания, дезориентации и снижения памяти.
- Заболевания легких. Как острые заболевания легких, например, пневмония, так и хронические обструктивные заболевания легких могут привести к гипоксемии, которая служит причиной развития деменции. Когнитивные функции восстанавливаются при дополнительном введении кислорода через носовую канюлю или вентиляционную маску. Новообразования легких, особенно мелкоклеточный рак, могут давать метастазы в головной мозг, вызывая симптомы деменции. Лечение должно быть направлено на борьбу с опухолью.
- Болезни печени. Различные виды гепатита, цирроз печени (наследственный или алкогольный) могут приводить к деменции. Деменция у таких больных обусловлена повышением уровня аммония в крови. Лечение направлено на борьбу с основным заболеванием. Восстановление нарушенных когнитивных функций возможно при снижении концентраций аммония в крови, которое достигается приемом лактулозы или неомицина, или того и другого.
- Болезни сердца. Существует несколько механизмов развития деменции при нарушении сердечной деятельности. Застойная сердечная недостаточность может вести к нарушению нормального кровоснабжения мозга. В расширенных камерах сердца и при патологии клапанного аппарата могут образовываться тромбы, вызывающие эмболию мозговых сосудов. При нарушениях ритма сердца может также уменьшаться кровоснабжение головного мозга. Лечение должно быть сфокусировано на основном заболевании.
- Болезни почек. Хронические или острые заболевания почек могут привести к уремической энцефалопатии. Использование в лечении гемодиализа и транплантации почек снизило частоту возникновения этой патологии. Для больных, страдающих заболеваниями почек, характерны «мерцающие» нарушения умственной деятельности, т. е. меняющие свою выраженность в различные периоды времени. Это объясняется различными метаболическими нарушениями. У некоторых больных отмечается накопление алюминия, что вызывает так называемую диализную деменцию. Лечение дефероксамином способствует обратному развитию некоторых симптомов деменции.
Хронические инфекционные заболевания ЦНС.
Инфекционные заболевания, которые ведут к нарушению функции каких-либо систем организма, обычно напрямую или косвенно вызывают патологию ЦНС. У пожилых больных инфекции мочевыделительной системы и инфекции верхних дыхательных путей часто приводят к вторичному нарушению когнитивных функций. Это особенно четко прослеживается при назначении антибиотикотерапии, в результате которой наступает очевидное улучшение. Причиной хронического менингита или энцефалита у больных старшей возрастной группы могут быть сифилис, туберкулез, криптококковая или другая грибковая инфекция. В клинической картине наблюдаются перемежающаяся лихорадка, ночной пот, головная боль, ригидность затылочных мышц, отек дисков зрительных нервов, быстро прогрессирующая деменция, атаксия и недержание мочи. Лечение должно быть этиологическим и направлено на борьбу с возбудителем.
Эпилепсия (статус парциальных комплексных припадков).
Наличие эпизодов спутанности сознания, застывание взгляда, причмокивание губами и другие автоматизмы, наблюдаемые у пациента, могут указывать на преходящий статус парциальных эпилептических припадков. Эпилептическую активность во время приступа следует попытаться зарегистрировать на электороэнцефалограмме. Для прекращения начавшегося припадка применяются диазепам или лоразепам. Для длительного лечения, предотвращающего припадки, используют фенитоин, карбамазепин или вальпроевую кислоту.
Читайте также:
