Связки пациента. Осмотр суставов пациента
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Связки пациента. Осмотр суставов пациента
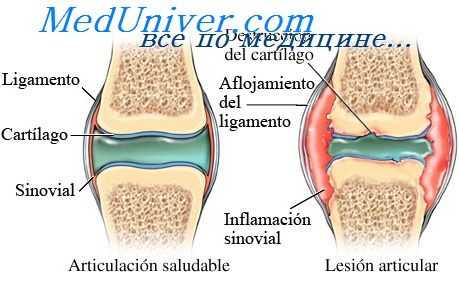
Связки — соединительнотканые образования, участвующие в непрерывном соединении костей (синдесмоз) и укреплении сустава, удержании сухожилий. Они представляют собой тяжи и пластинки, состоящие из коллагеновых и небольшого количества эластических волокон.
Связки, содержащие коллаген, отличаются высокой упругостью, большой прочностью на растяжение и небольшой растяжимостью, что позволяет им выдерживать большие нагрузки. Связки, состоящие из эластических элементов, способны растягиваться в 2,5 раза, а после прекращения нагрузки возвращаться в прежнее положение. Такими рессорными свойствами обладают желтые связки позвоночника. Связки могут располагаться вне капсулы сустава, а также в капсуле сустава в виде ее утолщения. Некоторые связки находятся внутри сустава. Так, внутри коленного сустава имеется 5 связок, самые мощные из них крестообразные, удерживающие сочленяющиеся кости от смещения вперед и назад.
Функционально связки совместно с капсулой сустава и мышцами обеспечивают стабильность сустава, некоторые связки тормозят и ограничивают движения в суставе или выполняют направляющую функцию. Связкам принадлежит большая роль в поддержании статики тела, его частей.
Оценка состояния суставов начинается с момента появления пациенга перед врачом Надо внимательно следить за тем, как он входит в кабинет, каковы выражение его лица и манера излагать свои ощущения, как он передвигается, садится, встает, раздевается, укладывается на кушетку для осмотра, встает с кушетки. Все это позволяет предположить локализацию процесса, выраженность и даже характер патологии суставов. Тщательно анализируется походка, осанка, рост, длина туловища и конечностей, о чем говорилось ранее, а также положение пациенга в кровати. При многих болезнях суставов формируются специфические позы тела и положения конечностей, положение пациента в постели.
Осмотр суставов проводится с оценкой следующих параметров:
• величина,
• форма,
• симметричность,
• состояние кожи и подкожной клетчатки над суставом,
• состояние прилегающих к суставу тканей (мышцы, сухожилия, фасции, влагалища, синовиальные сумки).
Величина и форма суставов здорового человека зависят от локализации и строения сустава, характера окружающих тканей. Эталоном нормального сустава может быть парный сустав исследуемого при одностороннем поражении, либо сустав другого здорового человека. Большинство заболеваний суставов и окружающих тканей (травма, воспаление, дистрофия, опухоль) проявляются изменением величины и формы суставов, однако существуют болезни, при которых внешние качества суставов не меняются.
Изменения величины и формы суставов в патологии могут быть незначительными в виде сглаженности контуров:
• сглаженность контура — легкая степень поражения сустава, при этом исчезают естественные западения вокруг сустава за счет отека синовиальной оболочки и капсулы.
Более значительные изменения — припухлость, дефигурация и деформация:
• припухлость — при синовите, что проявляется потерей нормальных очертаний и увеличением сустава в объеме;
• дефигурация — неравномерное изменение сустава, гипертрофии синовиальной оболочки, выпота в завороты суставной капсулы, бурсита; сустав принимает неправильную форму за счет изменений мягких тканей;
• деформация — наиболее тяжелое поражение сустава, проявляющееся грубыми изменениями его формы вследствие нарушений костного скелета сустава. При осмотре тщательно обследуются как крупные,
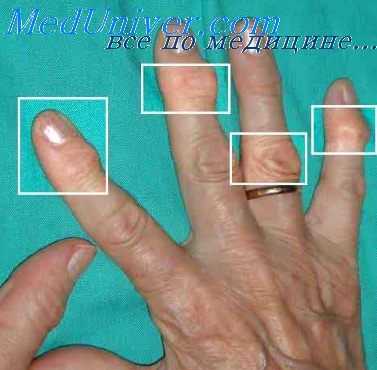
так и мелкие суставы кистей, стоп, при этом обращается внимание на состояние ногтей — наличие или отсутствие изменений их величины, формы, наличие исчерченности, разрушения пластинок, а так же такие признаки патологии, как барабанные палочки, веретенообразная форма пальцев, их деформация.
При осмотре суставов тщательно сравниваются между собой все парные суставы. Любой парный сустав по форме, контурам напоминает зеркальное отражение другого сустава. Любая асимметрия парных суставов по величине, форме, строению должна рассматриваться как признак патологии.
Кожные покровы над здоровыми суставами по окраске, структуре не отличаются от кожи других частей тела. При некоторых заболеваниях суставов окраска кожи над ними меняется: она становится розовой или красной при воспалении сустава и окружающих его тканей, бледной — при водянке сустава, ци-анотичной — при нарушении кровообращения в области сустава. На коже или под кожей при многих болезнях суставов, особенно воспалительных, при осмотре выявляются узелковые образования разной величины. Возможны ограниченные или распространенные кровоподтеки.
Осматривая сустав, необходимо оценить состояние мышц, сухожилий и их влагалищ, синовиальных сумок в окружении исследуемого сустава. Выявленные изменения в указанных структурах могут быть связаны с заболеванием суставов или быть проявлением самостоятельной патологии.
Суставы, как и мышцы, осматриваются в покое, в условиях физиологических нагрузок, при пассивных движениях, а также с использованием специальных нагрузочных тестов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Глубокая пальпация сустава. Техника глубокой пальпации сустава
Глубокая пальпация сустава и окружающих тканей проводится одним или двумя пальцами — указательным и средним, иногда большим. Пальцы глубоко погружаются в ткани области сустава, делается легкое скользящее движение, либо попеременное давление рядом расположенных пальцев. Используется также метод глубокой компрессии одним или двумя пальцами, а также компрессия одной или двумя ладонями на крестец, подвздошные кости, лонное сочленение при диагностике сакроилеита. Чаще во время пальпации одной рукой другая рука врача оказывает помощь — поддерживает голову пациента, конечность, кисть, палец.
В некоторых случаях пальпация осуществляется обеими руками одновременно, так исследуются лучезапястныи, коленный, локтевой суставы. При выполнении определенных диагностических приемов могут использоваться обе ладони и пальцы обеих рук одновременно, так выявляется избыточная жидкость в коленном суставе (метод баллотирования надколенника.
С помощью глубокой пальпации исследуются периартикулярные ткани, мышцы, связки, сухожилия, места прикрепления сухожилий к костям, синовиальные сумки, нервные стволы, сосуды вблизи суставов.
Глубокой пальпацией удается прощупать капсулу сустава, ее завороты, суставную щель, мениски, суставную поверхность и эпифизы сочленяющихся костей, суставную поверхность надколенника, прощупать внутрисуставные обломки хряща, определить избыточную жидкость в суставе.
Глубокая пальпация позволяет выявить глубокую болезненность, ее локализацию, распространенность, определить ее принадлежность к отдельным компонентам сустава, найти участки максимальной болезненности, исследовать болевые точки, типичные для определенных видов ревматологической патологии.
С целью выявления локальной болезненности в определенных зонах используется метод глубокой компрессии — это места выхода спинно-мозтвых корешков у позвоночника и расположения нервных сплетений, подошвенный апоневроз, болевые точки при фиброзите, места прикрепления сухожилий. Методом двустороннего сжатия пальцами исследуются суставная сумка и связки вокруг сустава.
При пальпации суставной капсулы, суставной щели, связок, мышечных сухожилий необходимо менять угол соотношения суставных концов. Этим достигается расслабление некоторых мышц, периартикулярных тканей, сухожилий. Суставная щель в опреде ленных позициях сочленяющихся костей может расширяться и становиться более доступной исследованию.
В некоторых случаях пальпация проводится в условиях мышечного напряжения, либо при выполнении нагрузочного теста, что позволяет выявить локализацию боли, разрывы сухожилий, мышц, фасций, связок, мышечные грыжи. Глубокая пальпация сустава при выполнении пассивных движений в нем дает возможность обнаружить фрагменты разрушенных суставных хрящей, смещение костных обломков, патологическое смещение костных концов.
При проведении пальпации надо учитывать следующее:
• исследование начинается со здоровой стороны, которая служит индивидуальным эталоном нормы при одностороннем патологическом процессе;
• глубокую пальпацию никогда не следует начинать с места максимальной болезненности или опухания и идти от периферии к центру, что дает возможность точно определить место и размеры болевой или отечной зоны;
• необходимо избегать грубого давления пальцами, так как это снижает чувствительность пальцев врача, а у пациента возникает мышечная защита, препятствующая дальнейшему исследованию. Для выявления отечности тканей над
суставами помимо захвата кожной складки используется компрессия кончиком указательного или большого пальца в течение 10—15 с. При наличии отечности возникает ямка, которая выявляется визуально, либо ощупывается одним или двумя пальцами скользящим движением по месту исследования. Как и при определении зоны болезненности исследование надо начинать со здоровой стороны и идти от периферии к центру максимальной отечности.
Избыток жидкости при исследовании некоторых суставов выявляет прием попеременного давления большими пальцами.
Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования: Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав). РМЖ. Медицинское обозрение. 2015;23(25):1484-1486.
В статье приведен алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования. Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. 2015. No 25. С. 1484–1486.
Заболевания опорно-двигательного аппарата являются одной из самых частых причин обращения к врачу, занимая 2-е место после обращений по поводу артериальной гипертензии. За последние годы достигнуты большие успехи в диагностике и лечении заболеваний опорно-двигательного аппарата. Несмотря на появление новых высокоинформативных методов лабораторного и инструментального исследования, актуальным в диагностике заболеваний суставов остается именно клиническое обследование опорно-двигательного аппарата. Недостаточное владение врачами методами клинического обследования опорно-двигательного аппарата может быть причиной поздней диагностики заболевания, приводить к значительным экономическим затратам на дорогостоящие, порой ненужные обследования пациентов [1]. В связи с этим актуальным является рациональный подход к диагностике заболеваний опорно-двигательного аппарата с определением локализации пораженной структуры, характера поражения уже на этапе клинического обследования. Это требует от врача хорошего знания анатомии опорно-двигательного аппарата, владения клиническими методами обследования суставов, включающими осмотр, пальпацию, проведение специальных тестов. Имея навыки клинического обследования опорно-двигательного аппарата, врач может решить вопросы диагностики, дифференциальной диагностики заболеваний суставов.
Скрининговое обследование опорно-двигательного аппарата должно быть включено в общее медицинское обследование пациента. Хорошо известно, что при многих ревматических заболеваниях поражаются различные внутренние органы и системы, а поражение опорно-двигательного аппарата часто наблюдается при заболеваниях других органов и систем [2, 3]. Причиной боли в суставах могут быть поражение соседних анатомических структур или заболевания внутренних органов. В этих случаях использование специальных клинических тестов способствует уточнению локализации поражения, определению причины возникновения болевого синдрома, помогает провести дифференциальную диагностику. Клиническое обследование опорно-двигательного аппарата у больных ревматическими заболеваниями включает: сбор анамнеза, осмотр, пальпацию, исследование подвижности суставов, функции суставов, проведение специальных клинических тестов [3, 4].
Тазобедренный сустав является самым крупным суставом человеческого тела. Он играет основную роль в поддержании осанки, веса тела, передвижении. Поражение этого сустава приводит к быстрой инвалидизации не только пожилых пациентов, но и лиц молодого возраста.
Алгоритм клинического обследования
тазобедренного сустава
Начиная обследование, клиницист должен учитывать существование биомеханической взаимосвязи между пояснично-крестцовым отделом позвоночника, крестцово-подвздошными суставами, тазобедренным суставом и нижними конечностями. Это делает необходимым тщательное обследование всех отделов тазового пояса, независимо от характера жалоб пациента.
Поражение тазобедренного сустава сопровождается болью и ограничением функции. Основными причинами боли являются:
– поражение сустава при воспалительных ревматических заболеваниях;
– поражение сустава при дегенеративных заболеваниях;
– локальное поражение периартикулярных тканей и периферических нервов (вертельный бурсит, энтезопатии приводящих и/или отводящих мышц, компрессия латерального кожного нерва бедра);
– поражение коленных суставов;
– поражение крестцово-подвздошных суставов;
– поражение поясничного отдела позвоночника.
Сбор анамнеза
Для уточнения характера поражения тазобедренного сустава следует в первую очередь расспросить пациента о характере боли и ее локализации. Боль при поражении тазобедренного сустава локализуется преимущественно в паховой и/или ягодичной области. Возможна широкая иррадиация боли по передней и боковой поверхностям бедра до коленного, а иногда – до голеностопного сустава. Клиницист должен помнить, что в ряде случаев единственным проявлением поражения тазобедренного сустава является изолированная боль в коленном суставе. Это объясняется тем, что оба сустава имеют иннервацию из волокон запирательного и бедренного нервов [5]. При вертельном бурсите боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается в положении лежа на пораженной стороне. Для энтезопатии приводящих мышц характерна локализация боли в паховой области, усиливающаяся при стоянии на пораженной ноге. При энтезопатии отводящих мышц боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается при ходьбе. При поражении крестцово-подвздошных суставов, поясничного отдела позвоночника, коленного сустава боль может иррадиировать в область тазобедренного сустава.
Осмотр
После опроса врач начинает осмотр. Следует помнить, что при клиническом обследовании пациента с поражением опорно-двигательного аппарата обязательными являются осмотр и сравнение симметричных участков тела. Осмотр проводят в вертикальном и горизонтальном положениях пациента, а также во время ходьбы. Довольно часто пациенты с поражением тазобедренного сустава принимают вынужденное положение – умеренное сгибание, отведение и наружная ротация конечности. При вертикальном положении пациента осмотр проводят спереди, сбоку, сзади. Уже во время осмотра врач может выявить признаки поражения тазобедренного сустава, о чем свидетельствуют разный уровень расположения передних верхних остей и гребней подвздошных костей, ассиметрия ягодичных складок, наличие чрезмерного поясничного лордоза. В горизонтальном положении пациента можно определить наличие сгибательной контрактуры, наружной ротации или приводящей контрактуры тазобедренного сустава. При выраженной сгибательной контрактуре пациент не может полностью выпрямить ногу. При фиксированной приводящей контрактуре пораженная конечность может перекрещивать другую. При оценке положения пяток по отношению друг к другу можно выявить укорочение конечности.
Очень важным для диагностики поражения тазобедренного сустава является исследование походки. При поражении тазобедренного сустава наблюдаются 2 типа нарушений походки:
– анталгическая походка: пациент укорачивает время фазы переноса тела на стороне пораженного сустава для того, чтобы избежать болезненного сокращения отводящих мышц тазобедренного сустава;
– походка Тренделенбурга: свидетельствует о слабости отводящих мышц тазобедренного сустава, возникающей в ранние сроки его поражения. Во время фазы переноса тела на пораженной стороне противоположная сторона таза опускается вниз, и тело перекашивается на здоровую сторону. При двустороннем поражении возникает «утиная» походка, называемая еще «хромотой абдукторов».
Пальпация
После осмотра проводят пальпацию следующих анатомических структур: передней верхней и задней остей подвздошной кости, гребня подвздошной кости, симфиза, задней верхней ости подвздошной кости, бугристости седалищной кости, ягодичных складок, большого вертела бедренной кости [5]. Определение боли при движениях заменяет пальпацию непосредственно в тазобедренных суставах. Пальпация в паховой области позволяет выявить болезненность при наличии энтезопатии приводящих мышц сустава. При положении пациента лежа на боку следует пальпировать область большого вертела большеберцовой кости для выявления болезненности при вертельном бурсите или энтезопатии отводящих мышц тазобедренного сустава.
Исследование движений в тазобедренном суставе
Движения в тазобедренных суставах осуществляются вокруг 3 осей: фронтальной (сгибание, разгибание), вертикальной (супинация и пронация), сагиттальной (отведение и приведение). Кроме того, возможны вращательные движения (снаружи и до середины). Для получения объективной информации о функции суставов необходимо оценить объем активных и пассивных движений. Активные движения выполняет пациент. Пассивные движения выполняет врач при полном мышечном расслаблении пациента. Большое клиническое значение для уточнения характера поражения имеет соотношение объема активных и пассивных движений в суставе. Одинаковое ограничение объема как активных, так и пассивных движений характерно для поражения сустава. Ограничение объема активных движений при нормальном объеме пассивных свидетельствует о поражении периартикулярных структур.
Для того чтобы быстро оценить функцию тазобедренного сустава, можно предложить пациенту, находящемуся в горизонтальном положении, согнуть коленный и тазобедренный суставы, поместив стопу на противоположный коленный сустав. При выполнении этого комбинированного движения можно одновременно оценить сгибание, наружную ротацию и отведение в тазобедренном суставе. Врач измеряет расстояние между кушеткой и наружной частью надколенника. В норме это расстояние не должно превышать 20 см (рис. 1).
Проведение специальных клинических тестов
В данной короткой статье мы приводим только несколько специальных тестов, помогающих в диагностике поражений тазобедренного сустава.
Для диагностики поражения тазобедренного сустава используют тест квадранта. Проводят его следующим образом: пациент лежит на спине, врач сгибает тазобедренный и коленный суставы исследуемой конечности и направляет ее к противоположному плечу (рис. 2). Затем врач двигает бедро в положение отведения, удерживая положение сгибания в тазобедренном суставе. Появление крепитации или ударов, ощущаемых врачом, свидетельствует о наличии патологии тазобедренного сустава [6].
Поражение тазобедренного сустава характеризуется ранним развитием слабости отводящих мышц бедра (средней и малой ягодичных). Для диагностики этого состояния пациенту предлагают поочередно поднимать обе ноги. При слабости отводящих мышц бедра на нагружаемой стороне таз наклоняется, пациент теряет равновесие, не может удержать здоровую ногу на весу (симптом Тренделенбурга).
У некоторых пациентов развитие компенсаторного поясничного лордоза маскирует наличие сгибательной контрактуры тазобедренного сустава, что наиболее часто встречается при первичном и вторичном остеоартрозе. Ее выявлению способствует тест Томаса, который проводят в горизонтальном положении пациента. Пациенту предлагают выполнить сгибание в коленном и тазобедренном суставах здоровой стороны, постепенно приближая ногу к грудной клетке (рис. 3). Если по мере увеличения угла сгибания тазобедренного сустава противоположный тазобедренный сустав тоже начинает сгибаться, это свидетельствует о наличии сгибательной контрактуры этого сустава. Невозможность плотно прижать поясничный отдел позвоночника к плоской поверхности кушетки также может указывать на наличие сгибательной контрактуры тазобедренного сустава [7].
Проведению дифференциального диагноза между поражением сустава и поражением периартикулярных тканей способствует исследование резистивных активных (изометрических) движений. В их основе лежит выполнение пациентом движений с преодолением сопротивления врача. Появление и/или усиление боли, слабости при выполнении этих движений свидетельствует о поражении периартикулярных структур или периферических нервов. Так, появление или усиление боли в паховой области при резистивном активном приведении тазобедренного сустава свидетельствует о наличии энтезопатии приводящих мышц. Появление или усиление боли в области большого вертела бедренной кости при резистивном активном отведении – о наличии энтезопатии отводящих мышц.
Таким образом, тщательное, целенаправленное клиническое обследование помогает клиницисту диагностировать поражение тазобедренного сустава и/или периартикулярных структур, а также выбрать тот необходимый комплекс лабораторно-инструментальных методов исследования, который показан в данном конкретном случае.
1. Доэрти М., Доэрти Д. Клиническая диагностика болезней суставов. Минск: ТИВАЛИ, 1993. 144 с.
2 Имаметдинова Г.Р., Чичасова Н.В., Насонов Е.Л., Архипов С.В. Методы клинического исследования опорно-двигательного аппарата в ревматологии и ревмоортопедии. М., 2011. 158 с.
3. Насонов Е.Л., Чичасова Н.В., Имаметдинова Г.Р. Методы оценки поражения суставов, активности заболевания и функционального состояния больных ревматоидным артритом. М., 2001.
4. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М.: Медицина, 1989.
5. Синельников Р.Д. Атлас анатомии человека. Т. I. М.: Медицина, 1972.
6. Campbell S.K. Measurement technical skills: Neglected aspect research education // Phys. Ther. 1981. Vol. 61. Р. 523.
7. Jette A.M. State of the art in functional status assessment. In Rothstein J.M (ed.): Measurement in Physical therapy, p. 137, New York, Churchill Livingstone, 1985.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Пальпация суставов. Техника пальпации суставов
Пальпация суставов — важнейший метод диагностики заболеваний суставов. Она проводится после их осмотра, нередко осмотр и пальпация проводятся одновременно Пальпация направлена на:
• определение температуры и влажности кожи над суставами;
• выявление узелков и уплотнений кожи и подкожной клетчатки над суставами;
• выявление болезненности суставов и окружающих их тканей;
• выявление отечности тканей над суставами и уплотнений глу-боколежащих тканей;
• выявление избыточной жидкости в полости сустава, в синовиальных сумках;
• исследование связочного аппарата суставов;
• исследование мышц, фасций и сухожилий, функционально связанных с суставом.
Суставы челюсти, верхних конечностей пальпируются в вертикальном положении исследуемого, суставы позвоночника ощупываются в вертикальном и горизонтальном положении на животе; суставы нижних конечностей — в положении стоя, сидя, лежа на спине, а некоторые — лежа на животе. Важнейшее условие пальпации — доступность к суставу со всех возможных сторон и максимальное расслабление мышц. Суставы ощупываются в покое, при пассивных и активных движениях.
Используется поверхностная и глубокая пальпация. Поверхностная пальпация проводится легким поглаживанием кожи над суставом, что позволяет оценить состояние локальной температуры, влажности, выявить болезненность, узелковые образования в коже и под кожей, участки уплотнения кожи. Кожная температура определяется полсекундным прикосновением тыла кисли, второго или третьего пальца врача сначала симметричной области над здоровым суставом, затем над больным. У здорового человека температура кожи над коленными и локтевыми суставами чаще имеет более низкую температуру, чем кожа над бедром, голенью, плечом и другими местами, влажность ее не отличается от влажности кожи других областей. Кожа здоровых гладкая, легко смещается, безболезненная, без узелковых образований и уплотнений.
Эластичность кожи исследуется обычным способом — захватыванием большим и указательным пальцами кожной складки в нескольких местах над суставом и в его окружении. У здоровых складка легко захватывается и расправляется, после компрессии ее между пальцами вмятины на коже не остаются.
Повышение или значительное снижение местной температуры и влажности кожи над суставом, снижение эластичности, утончение или утолщение кожной складки — это признаки острой или хронической патологии сустава и окружающих ее тканей.
Наложением ладони на сустав во время выполнения активных и пассивных движений можно выявить ряд признаков патологии суставов. У здоровых ладонь врача либо вообще ничего не ощущает, либо улавливает незначительные, непостоянные потрескивающие звуки. Постоянный хруст, пощелкивание, треск, ощущение глухих ударов или крепитации свидетельствуют о дистрофических изменениях поверхности хрящей, менисков, о воспалительных поражениях суставов, сухожильных влагалищ.
Общие принципы клинического обследования пациента с болью
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ключом к верному диагнозу являются полный анамнез и подробный осмотр. Данные, полученные при обследовании, в совокупности с обзором предыдущих выписок пациента и диагностических обследований, дают ключ к дифференциальной диагностике и лечению. В медицине боли большинство пациентов повидали разнообразных специалистов, подвергались различным диагностическим обследованиям, и, в конечном счете, обратились в клинику боли как к последнему средству спасения. С продвижением научных исследований и улучшением обучения лиц, оказываюших первую помошь, эта тенденция начинает меняться, и уже больше пациентов направляются к специалистам отделений боли на более ранних стадиях заболеваний, с более благоприятным исходом в результате
Анамнез боли: локализация боли, время начала приступа, интенсивность, характер, сопутствующие симптомы, факторы, усугубляющие и уменьшающие боль.
Важно знать, когда и как появилась боль. Приступ боли должен быть точно описан (например, внезапный, постепенный или стремительный). Если известен провоцирующий фактор, время и обстоятельства возникновения приступа боли, то причину установить проще. В случаях травм на производстве и в автомобильных происшествиях состояние пациентов до и после получения травмы должно быть истолковано правильно и подтверждено документами.
Для определения интенсивности боли использут различные методы. Поскольку жалобы на боль совершенно субъективны, она может сравниваться только с болью самого человека, которую он когда-либо испытывал; это не может сопоставляться с описанием боли другого человека. Используется несколько шкал для описания такназываемого уровня боли. Наиболее часто используемая шкала - это визуально-аналоговая шкала (ВАШ) интенсивности боли. Используя эту шкалу, пациенты должны установить маркер на 100 мм непрерывной линии между значением "нет боли" и "максимально вообразимая боль". Отметка оценивается с помощью стандартной линейки и записывается как цифровая величина между 0 и 100. Альтернативный «етод оценки интенсивности боли - использование вербальной цифровой оценочной шкалы. Пациент сразу определяет номер от 0 (нет роли) до 100 (максимально вообразимая боль). Вербальная цифровая оценочная шкала часто используется в клинической практике. Другой часто используемый метод - это вербальная ранговая шкала, где интенсивность располагается в порядке от отсутствия боли к легкой, умеренной и сильной к максимальной переносимой.
Описание пациентом характера боли довольно полезно при рассмотрении различных типов боли. Например, жгучей или простреливающей часто описывают нейропатическую боль, тогда как схваткообразной обычно называют ноцицептивную висцеральную боль (например, спазм, стеноз или закупорка). Боль, описываемая как пульсирующая или стучащая, предполагает наличие сосудистого компонента.
Также следует отметить эволюцию боли от начала приступа. Некоторые типы боли меняют локализацию или распространяются дальше первичного очага повреждения или травмы. Направление распространения боли дает важные ключи к этиологии и, в конечном счете, [диагностике и назначению лечения данного состояния. В качестве шримера можно привести комплексный регионарный болевой синдром (КРБС), который может начаться в ограниченной зоне. такой как дистальные отделы конечности и затем распространиться проксимально и в некоторых случаях даже на контралатеральную сторону.
Необходимо расспросить пациента о наличии сопутствующих симптомов, включая онемение, слабость, кишечные и/или мочеполовые расстройства, отеки, чувствительность к холоду и/или снижение двигательной способности конечности из-за боли.
Необходимо выявить факторы, усиливающие боль, так как иногда они раскрывают патофизиологический механизм боли. Раздражающие механические факторы, такие как различные позы или деятельность например сидение, стояние, ходьба, сгибание, подъемы могут помочь дифференцировать одну причину боли от другой. Биохимические сдвиги (например, уровень глюкозы и электролитов или гормональный дисбаланс), психологические факторы (например, депрессия, стресс и другие эмоциональные проблемы), и факторы окружающей среды (влияние диет и перемены погоды, включая изменения атмосферного давления) могут оказаться важными диагностическими ключами. Также необходимо установить и факторы, облегчающие боль. Определенные положения тела могут облегчить боль больше, чем другие (например, в большинстве случаев нейрогенной хромоты, сидячее положение - это облегчающий фактор, тогда как стояние или ходьба усиливают боль) Фармакологическое воздействие и "блокада нерва" помогают клиницисту установить диагноз и выбрать подходящее лечение
Пациента следует расспросить о предыдущем лечении. Сведения об анальгетической эффективности, длительности лечения, дозах и побочных эффектах лекарственных препаратов помогают избежать повторения методов или использования препаратов, оказавшихся неэффективными в прошлый раз. Список должен включать все методы лечения, включая физиотерапию, трудотерапию, методы мануальной терапии, акупунктуру, психологическое воздействие, и посещение других клиник боли.
Оценка систем - это неотъемлемая часть полной оценки пациентов с хронической и острой болью. Некоторые системы прямо или косвенно могут иметь отношение к симптомам пациента, другие иметь важное значение для тактики ведения или лечения болезненного состояния. Примером является пациент с пониженной свертываемостью крови, которому невозможно применять инъекционную терапию; или кто-либо с почечной или печеночной недостаточностью, которому нужна кор ректировка доз лекарственных препаратов.
Пшествовавшие ранее проблемы со здоровьем должны быть описаны, включая уже разрешившиеся состояния. Необходимо регистрировать предыдущие травмы и прошедшие или настоящие психологические или поведенческие расстройства.
Необходимо составить список операций и осложнений, желательно в хронологическом порядке, так как некоторые случаи хронической боли являются следствием хирургических процедур. Эта информация нажна для диагностики и определения тактики лечения.
Bpaч должен ограничить и коррегировать прием пациентом лекарcтвенных средств, так как необходим учет осложнений, взаимодействий и побочных действий этих препаратов. Опрос должен включать и обезболивающие препараты, безрецептурные и взаимоисключающие препараты (например, ацетаминофен, аспирин, ибупрофен и витамины). Следует отметить аллергию и на лекарственные препараты и любую другую (например, на латекс, продукты питания, факторы окружаюшей среды). Следует подробно описать характер специфической аллергической реакции на каждый препарат или агент.
В анализе психологических факторов необходимо понимание социального статуса пациента, материального обеспечения и мотиваций поведения. Имеет значение женат ли пациент, есть ли у него дети и работа. Важен уровень образования, удовлетворение работой, и отношение к жизни в целом. Курение и присутствие в анамнезе алкогольной или лекарственной зависимостей важны в оценке и разработке стратегии лечения. Вопросы образа жизни, о том, сколько времени необходимо для того, чтобы добраться до работы или сколько времени проводится перед телевизором, любимые виды отдыха и хобби, занятия спортом и сон дают практикующему врачу более полное представление о пациенте.
Подробный семейный анамнез, включая состояние здоровья родителей пациента, родных братьев или сестер, и потомков, дает важные ключи для понимания биологического и генетического профиля пациента. Следует отметить наличие редких заболеваний. Должны быть установлены анамнез хронической боли, злоупотребление алкоголем или наркотиками, и инвалидность членов семьи (включая супруга) Ключи, которые не имеют прямой генетической или биологической основы могут помочь обнаружить наследственные механизмы и созависимое поведение.
Необходимо установить наличие у пациента законченного высшего образования и полученные научные степени. Обратите внимание на специфику настоящей работы и предыдущей профессии. Количество времени, затрачиваемое на каждую работу, причины увольнения, любую историю о судебном процессе, удовлетворение работой, гак же информация о том, работает ли пациент полный день или частично занят, важны для профессиональной оценки. Важно установить, имел ли пациент группу инвалидности, снижение трудоспособности, проходил ли профобучение для инвалидов
Клинический осмотр - это основной и ценный диагностический инструмент. На протяжении нескольких последних десятилетий, достижения в медицине и технике и лучшее понимание патофизиологии боли значительно усовершенствовали способы оценки состояния различных систем, но недостатки в точной диагностике у большинства пациентов, направляемых в клинику боли подчеркивают необходимость обследований, ориентированных на изучение деталей и подробностей.
Виды обследований включают как общие многосистемные исследования (десять систем органов: мышечно-скелетная, нервная, кардиоваскулярная, респираторная, ухо/горло/нос, зрительная, мочеполовая, кровеносная/лимфатическая/иммунная, психическая и кожная), так и исследование одной системы. В медицине боли наиболее часто обследуемыми системами являются мышечно-скелетная и нервная
Если часть диагностических или терапевтических процедур являются инвазивными, исследование должно показать, нет ли у пациента факторов риска для проведения этих манипуляций, которые необходимо принять во внимание. Коагулопатия, нелеченная инфекция, и конституциональная неврологическая дисфункция должны быть отмечены до введения иглы или катетера, или до имплантации какого-либо устройства. Особую осторожность следует проявлять в случае назначения локальных анестетиков пациентам с пароксизмами не уточненной этиологии, проводниковой анестезии пациентам с низкой толерантностью к вазодилятации, или назначение глюкокортикоидов пациентам с диабетом.
Осмотр начинается с оценки отдельных систем и обычно движется от головы к стопам.
ост, вес и основные показатели состояния организма (артериальное давление, частота сердечных сокращений, частота дыхания, температура тела, и интенсивность боли) должны быть измерены и записаны. Обратите внимание на внешний вид, развитие, деформации, питание и уход за поверхностью тела. Необходимо внимательно изучить принесенные пациентом аппараты. От пациентов, злоупотребляющих алкоголем или курящих, может исходить специфический запах. Наблюдая за пациентом, который не знает о том, что на него смотрят, можно обнаружить несоответствия, незамеченные во время обследования.
Обратите внимание на выражение лица, цвет и гримасы. Особенности речи показывают наличие эмоциональных факторов, так же как и алкогольной или медикаментозной интоксикации. Некоторые пациенты пытаются убедить врача в том, что они страдают от очень сильной боли, подтверждая свои устные жалобы стонами, плачем, судорожными движениями, хватаясь за болезненную область, излишне подчеркивая анталгическую походку или позу, или напрягая группы мышц. Это, к сожалению, затрудняет объективный осмотр.
Оцените цвет, температуру, наличие сыпи и отечность мягких тканей. Изменения трофики кожи, ногтей и волос часто наблюдаются при комплексном регионарном болевом синдроме. У пациентов с диабетом, сосудистой патологией и периферической нейропатией, следует искать повреждения, которые могут быть причиной хронической бактериемии, требующей лечения до имплантации металлоконструкций (например, стимулятора спинного мозга или аппарата инфузионного насоса).
Систолический шум с распространением свидетельствует об аортальном стенозе, и пациент может иметь сниженную толерантность к гиповолемии и тахикардии, которые сопровождают быструю вазодилатацию (например, после применения спинномозговых локальных анестетиков и блокады симпатического или солнечного сплетения). У пациента с аритмией может быть мерцание предсердий, и он может принимать антикоагулянты. Необходимо проверить пульсацию артерий (диабет, комплексный регионарный болевой синдром и синдром верхней апертуры грудной клетки), наполнение вен, наличие варикозных расширений и капиллярной сетки. Сосудистую хромоту следует отличать от неврогенной хромоты у пациентов. обратившихся с диагнозом стеноза спинномозгового канала в поясничном отделе. Рост количества инвазивных кардиологических процедур, таких как аорто-коронарное шунтирование, увеличило количество молодых пациентов, получающих антитромбоцитарные средства.
Исследование легких может обнаружить дыхательные шумы, такие как влажные хрипы, которые могут служить признаком застойной сердечной недостаточности и снижения сердечного резерва. Высокие свистящие сухие хрипы могут свидетельствовать о хронической обструктивной болезни легких. Следует соблюдать осторожность при блокадах в области грудной клетки из-за опасности пневмоторакса.
Осмотр мышечно-скелетной системы включает оценку ходьбы и осанки. Оцениваются деформации и асимметрии. После сбора анамнеза врач обычно уже имеет представление о той части тела, в которой возникли симптомы поражения. В противном случае, требуется короткий осмотр клинически значимой области. Положительные тесты служат основанием для дальнейшего и более тщательного обследования пораженного сегмента. Пальпация мягких тканей, костных структур, малоподвижных и подвижных суставов может выявить разницу температур, наличие отечности, скопление жидкости, расщелины, треск, щелчки и болезненность. Функциональное сопоставление правой и левой сторон, измерение нормальных изгибов позвоночника и провокация типичных симптомов с помощью манипуляций может помочь в определении механизма и локализации патологического процесса. Измерение амплитуды движений помогает выявить гипер- и гипомобильность суставов. Проверка активных движений определяет гибкость, силу мышц и готовность пациента к сотрудничеству. Пассивные движения, с другой стороны, в случае правильного ыполнения, позволяют выявить наличие боли, определить амплитуду, и объем. Большинство трудностей возникает при осмотре пациентов с постоянной болью, потому что они имеют тенденцию реагировать на большинство манипуляций положительно, таким образом, делая специфичность тестов низкой.
Подъем выпрямленной нижней конечности (симптом Ласега): определяет подвижность твердой мозговой оболочки и дурального мешка на уровне L4-S2. Чувствительность этого теста в диагностике грыж поясничных дисков 0,6-0,97, специфичность 0,1-0,6.
Натяжение сдалищного нерва, начинающееся от 15 до 30 градусов, оценивается в положении лежа на спине. Это приводит в состояние натяжения корешки нервов от L4 до S2 и твердую мозговую оболочку. В норме амплитуда ограничивается натяжением подколенных сухожилий на уровне от 60 до 120 градусов. Подъем более, чем на 60 градусов вызывает движение в крестцово-подвздошном сочленении и поэтому может быть болезненным при наличии дисфункции этого сочленения.
Основные тесты крестцово-подвздошного сочленения, вызывающие боль в ягодичной области: (эти тесты проводятся для выяснения того, в какой момент возникает боль в ягодице):
- в положении пациента пежа на спине скрещенными руками надавить на подвздошные кости кнаружи и книзу. Если появляется боль и ягодице, повторить тест с участием предплечья пациента подкладываемого под поясничный отдел позвоночника для стабилизации поясничных позвонков.
- пациент лежит на больной стороне, исследующий с усилием надавливает на подвздошную кость в направлении срединной линии, ристягивая крестцовые связки.
- пациент лежит на животе, надавить на центр крестца в центральном направлении.
- тест Патрика (боль обусловлена натяжением связок) - флексия, абдукция, и вращение кнаружи бедренной кости в тазобедренном суставе с одновременным прижатием передней верхней ости подвздошной кости контралатеральной стороны, что приводит к натяжению передней крестцово-подвздошной связки.
- форсированная латеральная ротация бедра за согнут ую в коленном суставе на 90° голень в положении пациента лежа на спине.
Оценка гибкости позвоночника: флексия, экстензия, наклоны в сторону и ротация могут быть ограничены и/или болезненны из-за патологии дугоотросчатых суставов, дисков, мышц и связок.
Прием Адсона: прием Адсона используется для подтверждения синдрома верхней апертуры грудной клетки. Врач определяет изменение наполнения пульса на лучевой артерии у пациента, стоящего с разведенными в стороны руками. Поворот головы ипсилатерально во время вдоха может вызвать компрессию сосудов передней лестничной мышцей. При проведении модифицированного приема Адсона голова пациента поворачивается в контралатеральную сторону. Изменение пульса предполагает компрессию средней лестничной мышцей. Некоторые специалисты считают оба приема ненадежными, так как они могут оказаться положительными у 50% здоровых людей.
Тест Тинеля заключается в перкуссии запястного канала. В случае положительного результата, появляются парестезии дистальнее места перкуссии. Можно провести его на любом другом участке (например, канал локтевого или предплюсневого нервов), где предполагается ущемление нерва. Тест Фалена положителен при синдроме запястного канала в случае возникновения ощущения онемения менее чем через 1 минуту после пассивного сгибания запястья
- Оценка двигательной системы начинается с оценки мышечной массы, тонуса мышц, наличия спазма.
Мышечная сила измеряется в верхних и нижних конечностях. Слабость может быть обусловлена нежеланием пациента сотрудничать, страхом возникновения боли, недостаточным усилием, рефлекторным подавлением двигательных импульсов в пораженной конечности из-за боли, или органическим повреждением. Дополнительную информацию можно получить, исследовав глубокие сухожильные рефлексы, клонус, и патологические рефлексы, такие как рефлекс Бабинского. Оценка координации и высших двигательных навыков может помочь в выявлении ассоциированных дисфункций.
Сохранность функций черепно-мозговых нервов проверяется исследованием полей зрения, движения глаз, зрачков, чувствительности шца, симметрии и силы мышц лица, слуха (например, используя камертон, шепотную речь, или трение пальцев), спонтанных и рефлекторных (вижений небной занавески, и высовывания языка.
Оценка состояния интеллекта является частью нейропсихологического обследования. Следует оценить уровень умственных способностей, ориентацию в пространстве и времени, речь, настроение, аффект, внимание, мышления. Полезным методом оценки является краткая шкала оценки психического статуса (Mini-Mental Status Exam). Тестируются ориентация в месте и времени, праксис, внимание, счет, воспоминание и речь. На каждый правильный ответ дается 1 балл. Максимальное количество баллов - 30. Когнитивные расстройства можно предполагать при количестве набранных баллов менее 24.
Анамнез и объективный осмотр являются основами для оценки боли и лечения, являются необходимыми предпосылками эффективной терапии боли. Они индивидуальны для каждого пациента, что обусловлено сложностью проблемы боли и состояния пациента.
Читайте также:
