Диагностические лапаротомии при травме живота. Частота ненужных лапаротомий
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Военно-морской клинический госпиталь, Владивосток
Сравнительная характеристика методов оперативной диагностики в неотложной абдоминальной хирургии
Журнал: Эндоскопическая хирургия. 2013;19(2): 18‑20
Сорока А.К. Сравнительная характеристика методов оперативной диагностики в неотложной абдоминальной хирургии. Эндоскопическая хирургия. 2013;19(2):18‑20.
Soroka AK. Comparative study of methods of aggressive approach in urgent abdominal surgery. Endoscopic Surgery. 2013;19(2):18‑20. (In Russ.).
Диагностическая эффективность оперативных методов диагностики, включающих лапароцентез и лапароскопию, чрезвычайно высока. Вместе с тем следует признать, что различные способы оперативной диагностики различаются по степени своей эффективности, безопасности и возможности применения. На основании изучения результатов 466 диагностических операций оценена эффективность их выполнения под местной и общей анестезией. Определены преимущества и недостатки каждого из указанных способов. К преимуществам лапароцентеза отнесены простота, возможность выполнения под местной анестезией, к недостаткам - меньшая по сравнению с лапароскопией диагностическая эффективность. Преимуществами экстренной лапароскопии под местной анестезией являются сокращение времени диагностического поиска у пациентов с тяжелой сочетанной травмой, находящихся в бессознательном состоянии, возможность выполнения внеоперационной хирургической бригадой, в состав которой входит один врач. К недостаткам относятся трудности визуализации органов, расположенных в глубине брюшной полости, и ограничение ее использования только диагностическим этапом. Лапароскопия под общей анестезией лишена этих недостатков, однако более продолжительна во времени, ее выполнение обусловливает необходимость вмешательства анестезиолога, соответствующего оборудования и условий операционной.
Диагностическая эффективность оперативных методов диагностики, включающих лапароцентез и лапароскопию, чрезвычайно высока, о чем свидетельствуют многочисленные публикации [1—4]. Вместе с тем следует признать, что различные способы оперативной диагностики различаются по степени своей эффективности, безопасности и возможности применения. Мнения авторов по этому поводу различны. Так, некоторые из них относят к недостаткам лапароцентеза инвазивность, неспецифичность, высокую чувствительность и осложнения, частота развития которых достигает 5% [5, 6]. Другие, напротив, считают этот метод безопасным, эффективным, особенно при диагностике повреждений живота [7]. Однако все авторы единодушны в том, что к преимуществам лапароцентеза следует относить его доступность, быстроту, простоту выполнения и возможность использования у больных с нестабильной гемодинамикой.
В отношении диагностической лапароскопии (ДЛС) большинство хирургов поддерживают мнение о том, что этот метод диагностики в настоящее время наиболее безопасен, эффективен и информативен. Несмотря на это, к недостаткам лапароскопии относят высокую инвазивность, необходимость определенных условий выполнения, соответствующего инструментария и оборудования [1, 5, 8—10].
Цель исследования — оценить преимущества и недостатки различных способов оперативной диагностики, выполненных под местной и общей анестезией у больных с острыми хирургическими заболеваниями и травмами органов брюшной полости.
Материал и методы
Проанализированы результаты выполнения 466 диагностических операций, выполненных в стационарах Владивостока в период 2000— 2010 гг.
Все больные доставлены в приемное отделение с подозрением на острую хирургическую патологию органов брюшной полости. Из них 23 больным (1-я группа) выполнен диагностический лапароцентез (ДЛЦ) под местной анестезией, 112 больным (2-я группа) — ДЛС под местной анестезией, 331 больному (3-я группа) — ДЛС под общей анестезией.
Основным показанием к выполнению ДЛЦ явилось подозрение на повреждение внутренних органов при тупой травме живота (у 22). Кроме того, у одного больного к лапароцентезу прибегли при подозрении на разлитой перитонит. Следует отметить, что ДЛЦ применяли в условии дефицита времени и в отсутствие возможности для выполнения лапароскопии. Использовали стандартную методику исследования путем троакарного прокола передней брюшной стенки в параумбиликальной области по срединной линии после послойной инфильтрации передней брюшной стенки 20—40 мл 0,5% раствора новокаина. Затем в брюшную полость вводили дренажную трубку длиной 15—20 см с 2—3 перфорационными отверстиями по принципу шарящего катетера. При необходимости в брюшную полость вводили до 600 мл 0,9% раствора хлористого натрия с последующей его аспирацией и оценкой на предмет наличия патологических примесей.
Показаниями к ДЛС во 2-й группе явились подозрение на внутрибрюшное кровотечение в результате травмы — 84 (75%) больных, подозрение на перфорацию полого органа — у 14 (12,5%), необходимость дифференциальной диагностики острого аппендицита и острой гинекологической патологии — у 14 (12,5%). Из больных с подозрением на внутрибрюшное кровотечение 47 (56%) находились без сознания или в состоянии алкогольного опьянения, что не позволило собрать анамнез и выяснить обстоятельства травмы. У этой категории больных лапароскопию проводили в сроки 10±2 мин от момента поступления в приемное отделение, и длительность ее составила 4±1,5 мин. ДЛС под местной анестезией также выполняли по стандартной методике из параумбиликального доступа по срединной линии. Рабочее пространство в брюшной полости создавали двумя способами: наложением пневмоперитонеума с помощью ручного нагнетания воздуха грушей через воздушный канал лапаропорта и тракции вверх передней брюшной стенки за пупочное кольцо однозубым крючком. С 2006 г. предпочтение стали отдавать 5-миллиметровой оптике ввиду меньшей инвазивности доступа. Введение дополнительного манипулятора потребовалось у 24 (21,4%) больных при сомнениях в визуализации патологического процесса. Дополнительный манипулятор вводили по параректальной линии после предварительной послойной инфильтрации новокаином передней брюшной стенки в месте введения лапаропорта.
Показаниями к ДЛС под общей анестезией у больных 3-й группы явились: подозрение на острый аппендицит при неясной клинической картине — у 108 (32,6%), тупая травма живота — у 116 (34,9%), клиническая картина «острого живота» — у 88 (26,6%), проникающее ранение живота в отсутствие явных признаков повреждения внутренних органов — у 10 (3%), подозрение на внутрибрюшное кровотечение — у 5 (1,5%), подозрение на тромбоз мезентериальных сосудов — у 4 (1,4%). В среднем операция ДЛС проводилась в сроки 43±3,2 мин от момента поступления больного в стационар и продолжалась 11±2,1 мин. Дополнительный манипулятор вводили в 258 (77,9%) случаях.
Результаты и обсуждение
В результате проведенного лапароцентеза у 10 пострадавших из 22 не выявлено признаков повреждения внутренних органов. Из них одному пациенту с учетом клинической картины и сомнений в достоверности результатов лапароцентеза выполнена диагностическая лапаротомия, при которой повреждения внутренних органов не выявлены.
В 12 случаях при лапароцентезе обнаружены признаки внутрибрюшного кровотечения. Всем произведена лапаротомия, в результате которой констатировано повреждение селезенки с внутрибрюшным кровотечением различной степени тяжести. Операции закончены спленэктомией, санацией, дренированием брюшной полости. Все больные выздоровели. У 3 пострадавших при признаках внутрибрюшного кровотечения, по данным ДЛЦ, в результате лапаротомии повреждения внутренних органов не выявлены. У одного больного подтвердилось наличие разлитого перитонита, причиной которого был деструктивный холецистит с перфорацией желчного пузыря. Таким образом, получены 3 ложноположительных результата исследования.
При использовании лапароцентеза в качестве диагностического метода время от момента поступления больного в стационар до установления окончательного диагноза составило 19±2 мин.
Острая хирургическая патология, потребовавшая последующего хирургического лечения, по результатам ДЛС выявлена у 64 (57,1%) больных 2-й группы. Из них у 23 (35,9%) диагностирован деструктивный аппендицит, и в 18 случаях в отсутствие осложнений заболевания операция была продолжена под местной анестезией (традиционная аппендэктомия), а у 15 больных при наличии разлитого перитонита потребовалась общая анестезия. У 41 (64,1%) больного выявлены признаки гемоперитонеума, что послужило показанием к лапаротомии. У 3 (4,7%) больных, подвергшихся лапаротомии, причиной гемоперитонеума была забрюшинная гематома, при которой дополнительная ревизия не потребовалась. У 4 (6,2%) больных с признаками проникающего ранения брюшной полости при лапаротомии повреждений внутренних органов не выявлено. Таким образом, у больных 2-й группы чувствительность ДЛС составила 100%, специфичность — 95,8%. При этом у больных, находящихся в бессознательном состоянии, с клиническими признаками повреждения органов брюшной полости лечебная тактика была определена в среднем через 15—20 мин после поступления в приемное отделение.
В 3-й группе 151 (45,6%) больному после ДЛС потребовалось хирургическое лечение. Из них у 83 (55%) оно было осуществлено лапароскопическим методом. У 79 (23,9%) пациентов определена необходимость в терапевтическом лечении. В 109 (32,9%) случаях патология органов брюшной полости не выявлена. Использование ДЛС у больных этой группы позволило избежать напрасной лапаротомии в 188 (56,8%) случаях. Чувствительность и специфичность метода составили 100%.
Во всех группах больных осложнений и летальных исходов, связанных непосредственно с диагностическими манипуляциями, не было.
Выводы
1. Лапароцентез — эффективный способ диагностики при подозрении на внутрибрюшное кровотечение. Однако его применение целесообразно в условиях, исключающих использование лапароскопии.
2. Диагностическая лапароскопия — очень чувствительный и специфичный метод, позволяющий в большинстве случаев определить рациональную тактику лечения больных.
3. Преимуществом выполнения лапароскопии под местной анестезией является возможность (при необходимости) выполнения непосредственно в приемном отделении, использования у больных с нестабильной гемодинамикой, быстрота, простота выполнения, экономичность. Недостатки — трудности визуализации органов, расположенных в глубине брюшной полости, и ограничение ее использования только диагностическим этапом.
4. Для выполнения лапароскопии под общей анестезией требуются большее время, специальная аппаратура, условия хирургической операционной, однако она более информативна и по возможности позволяет продолжить лечебный этап операции малоинвазивным способом.
Диагностическая лапаротомия
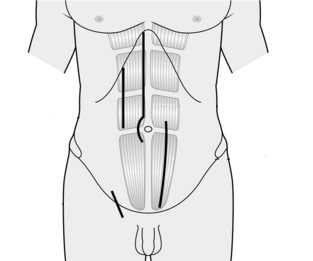
Диагностическая или экспериментальная лапаротомия — это процедура, диагностический инструмент, которая позволяет врачу рассмотреть внутренние органы при помощи вскрытия полости живота.
Процедура может быть рекомендована для пациентов с болью в животе неизвестного происхождения или при повреждении живота. Травмы могут возникать в результате, например, дорожно-транспортного происшествия или ударной или огнестрельной раны. Из-за природы органов брюшной полости существует высокий риск заражения, если органы разрываются или перфорированы. Кроме того, кровотечение в брюшную полость считается показанием к оказанию неотложной медицинской помощи. Диагностическая лапаротомия используется для определения источника боли или степени травмы и при необходимости сразу выполняется лечение.
Для такого вида операций существует несколько типов доступов:
Продольный доступ. Продольные разрезы бывают различных типов: парамедианный; трансректальный; параректальный; по полулунной линии;срединный.
Срединная, или медианная лапаротомия, это когда разрез делается ровно выше или ниже пупка, наиболее распространенный тип. При таком доступ к органам не задеваются крупные сосуды и нервы, а разрез легко срастается. Осложнением является послеоперационная грыжа.
Косой доступ. Разрез при этом типе проводится по линии косых мышц живота, открывая доступ к печени, желчному пузырю, аппендиксу, селезенке. Плюсы те же что и при продольном типе. Недостатком метода является ограниченный доступ к органам.
Угловой доступ. Применяется для доступа к органам правого и левого подреберий. Его используют, когда необходимо большее поле операционного доступа.
Поперечный доступ. Используется обычно в гинекологии. Минусом такого доступа является ослабление переднебоковой стенки живота и длительность проведения процедуры. Плюсом является меньший риск образования грыжи и расхождения швов.
Кроме того, применяется комбинированная методика доступа.
Результаты, полученные после диагностической лапаротомии, зависят от причин, по которым она была выполнена.
Показания и противопоказания к методу лечения
- Для нахождения причин боли или роста в области живота и таза, когда рентгенография или результаты ультразвука не ясны.
- После несчастного случая, посмотреть, есть ли травма живота.
- Перед процедурами лечения рака, для выяснения, распространился ли рак.
- Наличие шрамной ткани внутри брюшной полости или таза (спайки),
- Аппендицит,
- Эндометриоз,
- Воспаление желчного пузыря (холецистит),
- Кисту или рак яичника,
- Инфекцию матки, яичников или фаллопиевых труб (воспалительное заболевание таза),
- Признаки травмы,
- Распространение рака,
- Опухоли,
- Перитонит (воспаление брюшины),
- Панкреатит (воспаление поджелудочной железы),
- Абсцессы (локализованная область инфекции),
- Дивертикулит (воспаление мешковидных структур в стенках кишечника),
- Перфорацию кишечника,
- Внематочную беременность,
- Наличие инородных тел (например, пуля при огнестрельной ране),
- Внутреннее кровотечение.
- Возраст пациента,
- Предыдущие операции,
- Ожирение,
- Сопутствующие заболевания, в частности сердечно-сосудистые.
Подготовка к лечению
Различные диагностические тесты могут быть выполнены, чтобы определить, необходима ли лапаротомия: анализы крови или методы визуализации, такие как рентген, компьютерная или магнитно-резонансная томография.
С пациентом обязательно пообщается анестезиолог.
Также скажут от приема каких препаратов на время придется отказаться.
За 12 часов до процедуры следует исключить прием пищи.
В экстренных случаях подготовка занимает до 1-2 часов.
Как проходит метод лечения
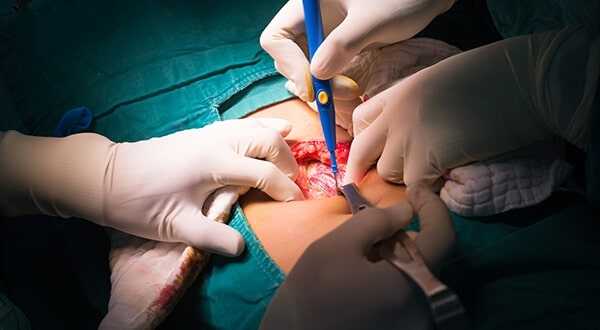
Процедуру обычно проводят под общей анестезией. Преимущества её заключаются в том, что пациент остается бессознательным во время процедуры, боли не испытывает, а его мышцы остаются полностью расслабленными, что позволяет провести более безопасную операцию. Однако при небольших разрезах или минилапоротомии используют местную анестезию.
Диагностическая лапоротомия по времени занимает от 1 до 4 часов и выполняется следующим образом:
Хирург делает небольшой разрез. Для быстрой и безопасной остановки крови и осушения разреза используется специальны препарат — коагулятор. Для разведения краев разреза используются специальные крючки. После чего рассекают апоневроз — пластину волокнистой соединительной ткани, состоящую из коллагена и эластина, бело-серебристого цвета.
Затем хирург осматривает все органы, находящиеся в поле его зрения, и при нахождении проблемы она будет сразу же прооперирована. Полость будет исследована на предмет наличия инфекции, воспаления, перфорации, аномальных ростков или других состояний. Любая жидкость, окружающая брюшные органы, будет проверена; наличие крови, желчи или других жидкостей может указывать на конкретные заболевания или травмы. В некоторых случаях присутствует аномальный запах, который свидетельствует об инфекции или перфорированном желудочно-кишечном органе.
Если будет обнаружена патология, хирург имеет возможность лечить пациента сразу. Альтернативно, образцы различных тканей и / или жидкостей могут быть взяты для дальнейшего анализа. Например, если подозревается рак, могут быть получены образцы ткани. Если не обнаружено никаких аномалий, или если немедленное лечение не требуется, разрез может быть закрыт без каких-либо дальнейших хирургических процедур.
После окончания процедуры, для лучшего заживления вставляется дренаж и рана послойно ушивается.
Возможные осложнения при лечении
Существует риск заражения. Для предотвращения этого осложнения назначается антибиотикотерапия.
Существует риск кровотечения в брюшной полости.
Есть также риск повреждения органов или структур брюшной полости или образование спаек (полоски рубцовой ткани между органами).
Осложнения, присущие использованию общей анестезии, включают тошноту, рвоту, боль в горле, усталость, головную боль; реже возникают проблемы с артериальным давлением, аллергическая реакция, сердечный приступ или инсульт.
Оперативные и послеоперационные осложнения, связанные с лапаротомией, варьируются в зависимости от состояния пациента и любых дополнительных процедур.
Прогноз после метода лечения
Восстановление после операции идет медленно, в среднем процесс занимает от одного до полутора месяцев, но результаты весьма высоки, а осложнения возникают редко.
Программа наблюдения после метода лечения
Во время процедуры вы не почувствуете боли. Однако после того, как анестезия прекратит действовать, врач может назначить болеутоляющее средство.
Пациент будет находиться в послеоперационном отделении для восстановления в течение нескольких часов. Выписка из больницы происходит всего через 1-2 дня после процедуры, но может и позже, если были выполнены дополнительные процедуры или возникли осложнения.
Швы удаляются через 7-10 дней после операции.
Дома следует строго придерживаться предписаний врача.
Пациенту надо будет следить за симптомами, которые могут указывать на инфекцию: лихорадка, покраснение или отек вокруг разреза, дренажа и ухудшение боли.
Диагностические лапаротомии при травме живота. Частота ненужных лапаротомий
Современное представление о диагностике, лечении травм живота. Тактика
Доктора Demetriades и Velmahos наметили несколько критических пунктов, достойных, на мой взгляд, повторного упоминания. Во-первых, ABCDs и клинический осмотр — самые важные элементы в оценке травмированного пациента. В современной диагностике нередко представляется, что КТ полностью вытеснила клиническое обследование. КТ служит лишь дополнением первичной оценки, а не компонентом начального обследования.
Наличие перитонита или гемодинамической неустойчивости вызванные травмой живота являются показаниями к экстренной лапаротомии, а промежуточная КТ просто ставит жизнь пациента под угрозу — помните, что смерть начинается с лучевой диагностики.
Во-вторых, использование целенаправленного УЗИ живота при травме (FAST) должно быть основано на каждодневном опыте конкретного учреждения. В центрах с большой нагрузкой и врачами, обученными его использованию, FAST играет важнейшую роль в оценке пострадавшего.
Пациенты с положительным обследованием FAST и гемодинамической нестабильностью быстро транспортируются в операционную, в то время как при устойчивом состоянии для уточнения ситуации выполняется КТ. Хотя отрицательные результаты FAST обычно допускают наблюдение за пациентом, это не означает, что отрицательный FAST у нестабильного пациента надежен.
У пациентов с гипотензией вследствие травм живота вначале возможен отрицательный результат FAST, потому что для четкого обнаружения полосы жидкости в кармане Моррисона нужно, чтобы в брюшной полости набралось 300-400 мл крови. С восстановлением объема жидкости и увеличением кровяного давления пациента, кровотечение из паренхиматозных органов или брыжеек приводит к положительному FAST Поэтому при нестабильном состоянии обязательно повторное обследование FAST.
Кроме того, устойчивые необъяснимые гемодинамические нарушения, несмотря на отрицательный FAST, требуют диагностической аспирации из брюшной полости (ДАБП), чтобы исключить брюшную полость как источник геморрагического шока.
В-третьих, несмотря на доступность КТ и ее незаменимую роль в лечении закрытых повреждений паренхиматозных органов, существуют и ограничения. Авторы хорошо проиллюстрировали ненадежность метода для диагностики повреждений полых органов или брыжеек. Типичные косвенные признаки повреждений включают свободную жидкость без повреждения паренхиматозного органа, «затемнение» или «штриховку» брыжейки и утолщение кишки.
Трудность в диагностике повреждений кишки снова напоминает клиницисту о важности клинического обследования. Пациенты с усиливающейся болью, развивающимся перитонитом, гипертермией, не разрешающейся тахикардией и увеличением лейкоцитоза или амилазы в крови нуждаются в решении об оперативной ревизии. Очень сложно решить клиническую дилемму пациентов, которых невозможно обследовать.
Наиболее распространенным показанием к лапаротомии у этих пациентов, особенно с тяжелой ЧМТ, является свободная жидкость, выявленная при КТ без повреждения паренхиматозного органа. Другим диагностическим выбором у этих пациентов, кроме лапаротомии, может быть ДЛБП, чтобы определить количество лейкоцитов и ферментов.
В-четвертых, эффективность лапароскопии при травме ограничена. Большинство операций при травме носит экстренный характер, тем самым препятствуя ее использованию. Кроме того, при лапароскопии ограничено полное обследование кишки на предмет маленьких повреждений, особенно у больных с колотыми ранами и возможными сквозными ранениями тонкой кишки.
В этой связи применение лапароскопии обычно ограничивается двумя четкими состояниями: 1) определение повреждения брюшины у больных с ранами передней брюшной стенки (используется в некоторых центрах вместо хирургической обработки раны/ДЛБП, КТ и клинического наблюдения) и 2) оценка левой половины диафрагмы после отдельных случаев колотых торакоабдоминальных ран.
Лапароскопическая визуализация левой диафрагмы предлагается у пациентов с торакоабдоминальными колотыми ранами слева, чтобы исключить скрытое повреждение. Тем не менее авторы утверждают, что все пациенты, не подвергающиеся лапаротомии, должны подвергнуться лапароскопии в таком клиническом случае возможно дальнейшее подразделение пациентов. При проведении ДЛБП и уровне эритроцитов менее 1000 клеток/мм3 возможна выжидательная тактика.
Пациенты с колотыми ранами оцениваются на основании местоположения повреждения; те, у которых есть раны на боку или спине, подвергаются тройному контрастному КТ, а тем, у которых есть колотые раны на передней брюшной стенке, выполняется хирургическая ревизия раны и ДЛБП. Важно, что ревизия раны — не просто пальцевое обследование, иногда наблюдаемое в травматологическом отделении.
Ревизия раны выполняется в стерильных условиях под местной анестезией, часто с острым расширением раны, чтобы получить прямое визуальное подтверждение глубины проникновения. При положительном результате ревизии раны с проникновением сквозь передний листок апоневроза прямой мышцы или косой мышцы, мы выполняем ДЛБП. По нашему опыту, диагностическая оценка с помощью ревизии и ДЛПБ приводит к тому, что более трети пациентов выписываются из отделения неотложной помощи без дальнейшего дорогостоящего обследования или пребывания в стационаре.
Еще треть пациентов наблюдается в течение 12-24 часов в нашей палате наблюдения после ДЛБП, чтобы убедиться в отсутствии осложнений. Последней трети выполняется лапаротомия на основании клинической оценки и результатов ДЛБП. Уклон авторов в сторону последовательного обследования и тщательного наблюдения для определения потребности в лапаротомии является предпочтительным подходом их учреждения. Другие учреждения выбирают КТ оценку всех стабильных пациентов с любой колотой раной туловища.
Возможно, продолжающееся в настоящее время многоцентровое исследование прольет некоторый свет на эту запутанную область диагностического обследования.
Относительно интереса авторов к консервативному лечению огнестрельных ранений, можно отметить неоднозначность мнений. Некоторые центры с 24-часовым наличием опытных хирургов-травматологов могут выбрать эту тактику. Однако в огромном большинстве медицинских учреждений пациенты с огнестрельными ранениями, нарушающими целостность брюшины, должны быть прооперированы за редким исключением. Пациенты с изолированными огнестрельными ранениями в верхней части правого квадранта могут быть одним из исключений.
Если используется консервативная стратегия, то должно быть выполнено КТ, чтобы определить, что раневой канал визуализируется на всем протяжении и ограничен паренхимой печени. Обязательна госпитализация в отделение интенсивной терапии для оценки динамики кровотечения и пропущенных повреждений желчного пузыря или полого органа. Другое возможное исключение для экстренной лапаротомии после огнестрельных ранений относится к страдающим ожирением пациентам. Пациенты с избыточным подкожным жиром и не внушающим опасений осмотром живота могут направляться на КТ, чтобы определить, остается ли раневой канал вне-брюшинным; если диагноз остается под вопросом, может быть выполнена лапароскопия.
Лапаротомия при травме, как отмечено авторами, является чрезвычайно индивидуальным решением, основанным на клинической оценке и диагностических дополнениях. В арсенале хирурга есть много инструментов, включая FAST, ДАБП/ДЛБП, лучевые методы визуализации и лапароскопию, чтобы облегчить диагностику и лечение травмированного пациента. Адекватное и своевременное вмешательство ограничит число нелечебных лапаротомии и сопутствующих им осложнений.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лапаротомия при травме живота. Доступ, ревизия органов
Всем пациентов с травмой необходимы согревающие покрывала, чтобы уменьшить эффекты гипотермии. Для профилактики венозных осложнений рекомендуются компрессионные устройства, хотя нет научного подтверждения эффективности в операционной. Операционные сестры и анестезиологическая бригада должны быть полностью готовы до прибытия пациента. При тяжелой травме время настолько важно, что задержка всего на несколько минут может оказать существенное влияние на исход.
У нестабильного пациента обработка кожи и введение в наркоз должны происходить одновременно, потому что анестезия часто приводит к быстрой декомпенсации гемодинамики. У гемодинамически стабильного пациента с изолированной травмой живота обработка кожи должна включать область между сосками и серединой бедер. У пациентов с торакоабдоминальными повреждениями или гемодинамической нестабильностью обработка кожи должна включать грудь и бедра для возможной торакотомии или забора большой подкожной вены бедра.
Срединная лапаротомия — стандартный разрез при травме, хотя поперечный разрез приемлем при операциях у детей. Длина разреза определяется индивидуально и должна позволить достичь адекватной экспозиции. Уже неприемлемо прежнее убеждение о разрезе для лапаротомий при травме от мечевидного отростка до лобка. В зависимости от полученных во время операции данных и телосложения пациента первоначальный разрез может быть продлен вверх или вниз.
При сложных задних травмах печени или венозных повреждениях за печенью экспозиция через срединную лапаротомию оптимизируется путем добавления срединной стернотомии или правой переднебоковой торакотомии. Некоторые хирурги предпочитают правый подреберный разрез как альтернативу правосторонней торакотомии. Выбор стернотомии, правосторонней торакотомии или подреберного разреза производится по усмотрению хирурга. Однако если нужен атриокавальный шунт, то срединная стернотомия является лучшим выбором.
У пациентов с травмой дистальных подвздошных сосудов доступ к ним через срединную лапаротомию может быть трудным, особенно у мужчин с узким тазом. В таких случаях хирургическая экспозиция может быть значительно улучшена расширением нижней части раны косым разрезом в нижнем квадранте или отдельным вертикальным разрезом над паховой связкой.
Разрез может быть выполнен скальпелем или электроножом. Прежние сомнения по поводу повреждения тканей, возможном нарушении заживления и инфекции при использовании электроножа оказались несостоятельными. В перспективном рандомизированном исследовании 100 пациентов, подвергавшихся плановой лапаротомий, Kearns et al. показали, что каутеризация дает гораздо меньшую кровопотерю, чем скальпель, а частота раневой инфекции сходна в обеих группах.
У гемодинамически нестабильных пациентов в брюшную полость нужно входить настолько быстро, насколько это возможно, не тратя время на тщательную остановку небольшого подкожного кровотечения. Прижатие большой салфеткой дает гемостаз, пока хирург занимается более срочными вопросами. Проще всего вскрыть брюшную полость около пупка, где белая линия широкая. Пациенты с рубцами после предыдущих лапаротомий могут создавать особые проблемы из-за наличия спаек и риска ятрогенных энтеротомий или десерозирования кишечника.
Проблема еще более осложняется у гемодинамически нестабильного пациента, когда необходим быстрый доступ в брюшную полость. В этих случаях вход в брюшную полость осуществляется по возможности проксимальнее или дистальнее предыдущего рубца, где обычно нет спаек.
Ревизия брюшной полости при травме
После вхождения в брюшную полость хирург имеет дело с двумя неотложными состояниями: временная остановка любого активного кровотечения и затем прекращение поступления в брюшную полость кишечного содержимого. Остановка кровотечения обычно достигается тугим тампонированием предполагаемого источника кровотечения. Во многих случаях источник кровотечения известен после предоперационной КТ или его расположение можно прогнозировать по расположению колотой раны, траектории пули или иногда по клиническим проявлениям закрытой травмы.
В этих случаях хирург должен тампонировать подозрительную область, а затем удалить всю излившуюся в брюшную полость кровь руками и аспиратором. Следующий этап — временное прекращение поступления желудочно-кишечного содержимого путем наложения тканевых зажимов. После достижения временной остановки кровотечения и прекращения подтекания желудочно-кишечного содержимого брюшные тампоны нужно осторожно извлечь один за другим и оценить источник кровотечения и степень органных повреждений.
В случаях, когда имеется подозрение на сочетанную травму сердца, можно выполнить трансабдоминальную ревизию перикарда через диафрагму. Это можно легко сделать, захватив диафрагму двумя тканевыми зажимами и разрезав ее ножницами или каутером. Для исключения ложноположительных результатов необходим тщательный гемостаз. Если полость перикарда содержит кровь, то выполняется срединная стернотомия, в ином случае перикардиальное окно закрывается швами.
После окончательной остановки кровотечения следующим шагом является окончательное устранение повреждений желудочно-кишечного тракта. Нужно осмотреть весь тракт, от желудка до внутрибрюшного отдела прямой кишки, до выполнения какой-либо окончательной процедуры. Детальное представление о распространенности желудочно-кишечных повреждений может изменить тактику, т.е. резекция кишки может быть лучшим выбором, чем ушивание множественных перфораций.
Последний этап — выявление и ликвидация других скрытых внутрибрюшных повреждений, таких как панкреатодуоденальные или другие забрюшинные повреждения. В соответствующих случаях полость малого сальника открывается путем рассечения желудочно-ободочной связки и осматривается поджелудочная железа и задняя стенка желудка.
Частота нелечебных лапаротомий по поводу травмы варьирует от 1,7% до 38% и зависит от опыта и тактики отдельных травматологических центров. Leppaniemi et al. сообщили о 37% отрицательных лапаротомии в серии из 459 пациентов с колотыми ранами, подвергшихся обязательной лапаротомии. Renz et al. в перспективном исследовании 938 пациентов, перенесших лапаротомию по поводу закрытой или проникающей травмы живота, сообщили о 27,1% ненужных лапаротомий.
В проспективном исследовании 651 колотых ран живота частота ненужных операции составила 3,8%. Более свежие перспективные исследования, авторов выявили 10% частоту ненужных лапаротомий на 291 пациентов с огнестрельными ранам передней брюшной стенки и 3,2% на 188 пациентов с огнестрельными ранами спины. Частота нелечебных лапаротомий по поводу закрытой травмы живота сходна с таковой в присутствии проникающей травмы и составляет около 20%.
Хотя некоторые авторы сообщают о том, что заболеваемость, связанная с ненужными лапаротомиями низка и составляет до 3%, большинство других исследований содержит более высокий показатели. Hasaniya et al. в исследовании 222 ненужных лапаротомий сообщили о 8,6% частоте ранних осложнений, непосредственно связанных с лапаротомией или обезболиванием. Leppaniemi et al. в обзоре 172 отрицательных лапаротомий после колотых ран живота сообщили о 17% частоте отсутствия сочетанных внебрюшных травм.
Renz et al. в перспективном анализе 254 пациентов с нелечебными лапаротомиями после травмы сообщили о частоте осложнений 25,9% у пациентов без сочетанных внебрюшных повреждений. В подгруппе из 81 пациента без сопутствующих повреждений и незатронутой брюшной полостью и забрюшинным пространством, частота осложнений была 19,7%. Общая частота осложнений 572 нелечебных лапаротомий при проникающей травме составляет 15,6%.
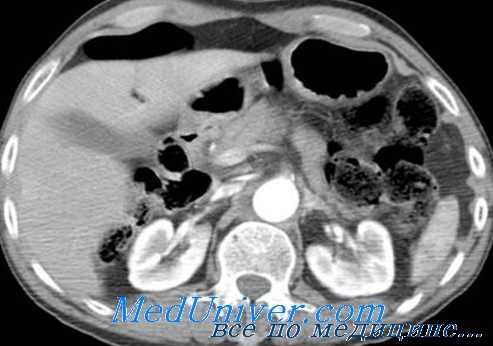
Наиболее часто развиваются дыхательные осложнения (ателектаз или пневмония), за которыми следуют длительная паралитическая кишечная непроходимость, хирургическая раневая инфекция и тонкокишечная непроходимость.
Встречаемость поздних осложнений, связанных с ненужной лапаротомией, плохо документирована из-за недостаточного наблюдения в отдаленные сроки. Leppaniemi et al. проследили 102 пациента в среднем на протяжении 57 месяцев (разброс 1-212 месяцев) и сообщили о частоте послеоперационных грыж 5%.
Morrison et al. просмотрели истории болезни 80 пациентов, которые относились к учреждениям здравоохранения, и сообщили об отсутствии существенных поздних осложнений на протяжении в среднем 36±2 месяцев после отрицательной или нелечебной операции. Weigelt et al. сообщили о частоте поздних осложнений 2,4% при среднем наблюдении на протяжении 57 месяцев (разброс 1-164 месяцев).
В исследовании обнаружилось, что встречаемость тонкокишечной непроходимости у пациентов с мобилизацией внутренностей была выше, чем у пациентов, которым таковая не выполнялась (5% против 1,5%). Затраты, связанные с ненужной лапаротомией, существенны. Renz обнаружил, что средняя продолжительность госпитализации у пациентов, перенесших полностью отрицательную лапаротомию и не имевших сочетанных повреждений, была 4,7 дней. У пациентов с осложнениями средняя продолжительность госпитализации была девять дней.
В другом исследовании средние затраты госпиталя на пациентов с огнестрельными ранениями живота были $8595, а на пациентов с нелечебными лапаротомиями — $18123.
Читайте также:
