Диагностика и лечение гиперпаратиреоза
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет. Гиперпаратиреоз может иметь субклиническое течение, костную, висцеропатическую, смешанную форму, а также острое течение в виде гиперкальциемического криза. Диагностика включает определение Ca, P и паратгормона в крови, рентгенологическое исследование и денситометрию.
Общие сведения
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет.
Классификация и причины гиперпаратиреоза
Гиперпаратиреоз бывает первичным, вторичным и третичным. Клинические формы первичного гиперпаратиреоза могут быть разнообразными.
Первичный гиперпаратиреоз
Первичный гиперпаратиреоз подразделяют на три вида:
I. Субклинический первичный гиперпаратиреоз.
- биохимическая стадия;
- бессимптомная стадия ("немая" форма).
II. Клинический первичный гиперпаратиреоз. В зависимости от характера наиболее выраженных симптомов выделяют:
- костную форму (паратиреоидная остеодистрофия, или болезнь Рекглингхаузена). Проявляется деформацией конечностей, приводящей к последующей инвалидности. Переломы появляются «сами по себе», без травмы, заживают долго и трудно, уменьшение плотности костной ткани ведет к развитию остеопороза.
- висцеропатическую форму:
- почечную - с преобладанием мочекаменной болезни тяжелого течения, с частыми приступами почечной колики, развитием почечной недостаточности;
- желудочно-кишечную форму - с проявлениями язвы желудка и двенадцатиперстной кишки, холецистита, панкреатита;
- смешанную форму.
III. Острый первичный гиперпаратиреоз (или гиперкальциемический криз).
Первичный гиперпаратиреоз развивается при наличии в паращитовидных железах:
- одной или нескольких аденом (доброкачественных опухолевидных образований);
- диффузной гиперплазии (увеличения размеров железы);
- гормонально – активной раковой опухоли (редко, в 1-1,5% случаев).
У 10% пациентов гиперпаратиреоз сочетается с различными гормональными опухолями (опухоли гипофиза, рак щитовидной железы, феохромоцитома). К первичному гиперпаратиреозу также относят наследственный гиперпаратиреоз, который сопровождается другими наследственными эндокринопатиями.
Вторичный гиперпаратиреоз
Вторичный гиперпаратиреоз служит компенсаторной реакцией на длительно имеющийся в крови низкий уровень Ca. В этом случае усиленный синтез паратгормона связан с нарушением кальциево-фосфорного обмена при хронической почечной недостаточности, дефиците витамина D, синдроме мальабсорбции (нарушением всасывания Ca в тонком кишечнике). Третичный гиперпаратиреоз развивется в случае нелеченого длительно протекающего вторичного гиперапартиреоза и связан с развитием автономно функционирующей паратиреоаденомы.
Псевдогиперпаратиреоз (или эктопированный гиперпаратиреоз) возникает при различных по локализации злокачественных опухолях (раке молочной железы, бронхогенном раке), способных продуцировать паратгормоноподобное вещество, при множественных эндокринных аденоматозах I и II типа.
Гиперпаратиреоз проявляется избытком паратгормона, который способствует выведению из костной ткани кальция и фосфора. Кости становятся непрочными, размягчаются, могут искривляться, повышается риск возникновения переломов. Гиперкальциемия (избыточный уровень Ca в крови) приводит к развитию мышечной слабости, выделению избытка Ca с мочой. Усиливается мочеиспускание, появляется постоянная жажда, развивается почечнокаменная болезнь (нефролитиаз), отложение солей кальция в паренхиме почек (нефрокальциноз). Артериальная гипертензия при гиперпаратиреозе обусловлена действием избытка Ca на тонус кровеносных сосудов.
Симптомы гиперпаратиреоза
Гиперпаратиреоз может протекать бессимптомно и диагностироваться случайно, при обследовании. При гиперпаратиреозе у пациента одновременно развиваются симптомы поражения различных органов и систем – язва желудка, остеопороз, мочекаменная, желчнокаменная болезни и др.
К ранним проявлениям гиперпаратиреоза относятся быстрая утомляемость при нагрузке, мышечная слабость, головная боль, возникновение трудностей при ходьбе (особенно при подъеме, преодолении больших расстояний), характерна переваливающаяся походка. Большинство пациентов отмечают ухудшение памяти, эмоциональную неуравновешенность, тревожность, депрессию. У пожилых людей могут проявляться тяжелые психические расстройства. При длительном гиперпаратиреозе кожа становится землисто-серого цвета.
На поздней стадии костного гиперпаратиреоза происходит размягчение, искривления, патологические переломы (при обычных движениях, в постели) костей, возникают рассеянные боли в костях рук и ног, позвоночнике. В результате остеопороза челюстей расшатываются и выпадают здоровые зубы. Из-за деформации скелета больной может стать ниже ростом. Патологические переломы малоболезненны, но заживают очень медленно, часто с деформациями конечностей и образованием ложных суставов. На руках и ногах обнаруживаются периартикулярные кальцинаты. На шее в области паращитовидных желез можно пальпировать большую аденому.
Висцеропатический гиперпаратиреоз характеризуется неспецифической симптоматикой и постепенным началом. При развитии гиперпаратиреоза возникает тошнота, желудочные боли, рвота, метеоризм, нарушается аппетит, резко снижается вес. У пациентов обнаруживаются пептические язвы с кровотечениями различной локализации, склонные к частым обострениям, рецидивам, а также признаки поражения желчного пузыря и поджелудочной железы. Развивается полиурия, плотность мочи уменьшается, появляется неутолимая жажда. На поздних стадиях выявляется нефрокальциноз, разиваются симптомы почечной недостаточности, прогрессирующей со временем, уремия.
Гиперкальциурия и гиперкальциемия, развитие кальциноза и склероза сосудов, приводит к нарушению питания тканей и органов. Высокая концентрация Ca в крови способствует поражению сосудов сердца и повышению артериального давления, возникновению приступов стенокардии. При кальцификации конъюнктивы и роговицы глаз наблюдается синдром красного глаза.
Осложнения
Гиперкальциемический криз относится к тяжелым осложнениям гиперпаратиреоза, угрожающим жизни пациента. Факторами риска являются длительный постельный режим, бесконтрольный прием препаратов Ca и витамина D, тиазидных диуретиков (снижают экскрецию Ca с мочой). Криз возникает внезапно при острой гиперкальциемии (Ca в крови 3,5 – 5 ммоль/л, при норме 2,15 – 2,50 ммоль/л) и проявляется резким обострением всех клинических симптомов. Для этого состояния характерны: высокая (до 39 – 40°С) температура тела, острые боли в эпигастрии, рвота, сонливость, нарушение сознания, коматозное состояние. Резко усиливается слабость, возникает обезвоживание организма, особо тяжелое осложнение – развитие миопатии (атрофии мышц) межреберных мышц и диафрагмы, проксимальных отделов туловища. Также могут возникнуть отек легких, тромбозы, кровотечения, перфорации пептических язв.
Диагностика
Первичный гиперпаратиреоз не обладает специфическими проявлениями, поэтому поставить диагноз по клинической картине довольно сложно. Необходима консультация эндокринолога, обследование пациента и трактовка полученных результатов:
Моча приобретает щелочную реакцию, определяется экскреция кальция с мочой (гиперкальциурия) и повышение содержания в ней P (гиперфосфатурия). Относительная плотность понижается до 1000, часто бывает белок в моче (протеинурия). В осадке обнаруживаются зернистые и гиалиновые цилиндры.
- биохимического анализа крови (кальций, фосфор, паратгормон)
Повышается концентрация общего и ионизированного Ca в плазме крови, содержание P ниже нормы, активность щелочной фосфатазы повышена. Более показательным при гиперпаратиреозе является определение концентрации паратгормона в крови (5—8 нг/мл и выше при норме 0,15—1 нг/мл).
УЗИ щитовидной железы информативно только при расположении паратиреоаденом в типичных местах - в области щитовидной железы.
Рентгенография позволяет обнаружить остеопороз, кистозные изменения костей, патологические переломы. Для оценки плотности костной ткани проводится денситометрия. При помощи рентгенологического исследования с контрастным веществом диагностируют возникающие при гиперпаратиреозе пептические язвы в желудочно-кишечном тракте. КТ почек и мочевыводящих путей выявляет камни. Рентгенотомография загрудинного пространства с пищеводным контрастированием бариевой взвесью позволяет выявить паратиреоаденому и ее местоположнение. Магнитно–резонансная томография по информативности превосходит КТ и УЗИ, визуализирует любую локализацию околощитовидных желез.
Позволяет выявить локализацию обычно и аномально расположенных желез. В случае вторичного гиперпаратиреоза проводят диагностику определяющего заболевания.
Лечение гиперпаратиреоза
Комплексное лечение гиперпаратиреоза сочетает операционную хирургию и консервативную терапию медикаментозными препаратами. Основным способом лечения первичного гиперпаратиреоза служит хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных паращитовидных желез. На сегодняшний день хирургическая эндокринология располагает малоинвазивными методиками хирургических вмешательств, проводимых при гиперпаратиреозе, в том числе и с применением эндоскопического оборудования.
Если у пациента был диагностирован гиперкальциемический криз, необходимо проведение операции по экстренным показаниям. До операции обязательно назначение консервативного лечения, направленного на снижение Ca в крови: обильное питье, внутривенно - изотонический раствор NaCl, при отсутствии почечной недостаточности - фуросемид с KCl и 5% глюкозой, экстракт щитовидных желез скота (под контролем уровня Ca в крови), бифосфонаты (памидроновая к-та и этидронат натрия), глюкокортикоиды.
После оперативного вмешательства по поводу злокачественных опухолей паращитовидных желез проводится лучевая терапия, также применяют противоопухолевый антибиотик – пликамицин. После хирургического лечения у большинства пациентов снижается количеств Ca в крови, поэтому им назначают препараты витамина D (в более тяжелых случаях - соли Ca внутривенно).
Прогноз и профилактика гиперпаратиреоза
Прогноз гиперпаратиреоза благоприятен только в случае раннего диагностирования и своевременного проведения хирургического лечения. Восстановление нормальной трудоспособности пациента после оперативного лечения костного гиперпаратиреоза зависит от степени поражения костной ткани. При легком течении заболевания работоспособность восстанавливается после хирургического лечения примерно в течение 3 - 4 месяцев, в тяжелых случаях – в течение первых 2 лет. В запущенных случаях могут остаться ограничивающие трудоспособность деформации костей.
При почечной форме гиперпаратиреоза прогноз на выздоровление менее благоприятный и зависит от выраженности поражения почек на дооперационном этапе. Без хирургического вмешательства пациенты, обычно, становятся инвалидами и умирают от прогрессирующей кахексии и хронической почечной недостаточности. При развитии гиперкальциемического криза прогноз определяется своевременностью и адекватностью проводимого лечения, летальность при этом осложнении гиперпаратиреоза составляет 32 %.
При имеющейся хронической почечной недостаточности имеет значение медикаментозная профилактика вторичного гиперпаратиреоза.
Гиперпаратиреоз - симптомы и лечение
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 28 лет.
Над статьей доктора Курашова О. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
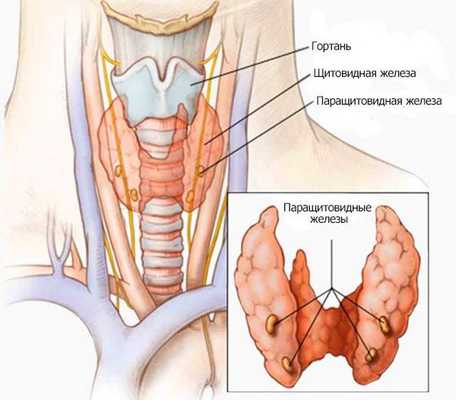
Определение болезни. Причины заболевания
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
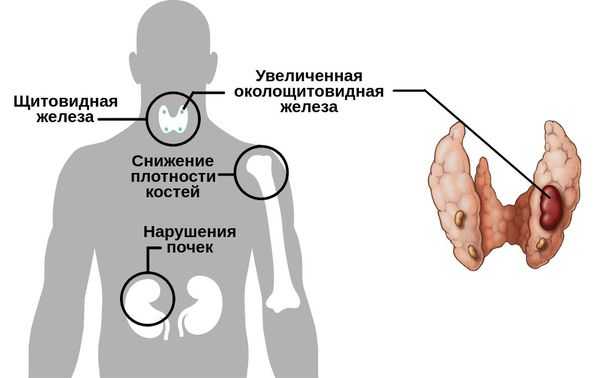
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
- солитарная аденома — до 80-85% случаев;
- гиперплазия (диффузное увеличение желёз) — до 10-15 % случаев;
- рак — до 1-5% случаев;
- спорадические заболевания — до 90-95% случаев.
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую "аденому".
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
- длительно существующие боли в костях рук и ног, неровности и деформирующие изменения, возникающие при надавливании, частые судороги в ногах;
- эмоциональную неустойчивость, беспокойство и нарушение концентрации внимания, возникающее при нахождении в обществе;
- частое желание пить жидкость — вплоть до жажды с учащённым мочеиспусканием (не связанное с сахарным или несахарным диабетом);
- прерывистое нарушение сна и значительную утомляемость при выполнении любой работы;
- неуверенность и шаткость при ходьбе;
- повышенную потливость всего тела и конечностей;
- периодические сердцебиения днём и ночью;
- искривления и переломы (в основном трубчатых костей) при непредсказуемых обстоятельствах (даже при движениях лёжа в постели) — возникает в позднем периоде заболевания, сопровождается ноющими болями в позвоночнике.
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
- давно диагностированными нарушениями опорно-двигательного аппарата;
- хроническими заболеваниями почек (мочекаменная болезнь, отложение солей кальция в почках);
- нарушениями желудочно-кишечного тракта (панкреатит и кальцинат поджелудочной железы);
- выраженными, ранее нелеченными нейрокогнитивными и психическими расстройствами; в сочетании с гипертрофией миокарда левого желудочка (утолщением стенок сердца), а также нарушением проводимости и ритма сердца — зависят от уровня паратгормона.
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
- тошнотой, периодическими желудочными болями, рвотой, метеоризмом, снижением аппетита, резким падением веса;
- возникновением пептических язв с кровотечениями;
- поражением поджелудочной железы и желчного пузыря;
- на поздних стадиях — нефрокальцинозом, признаками прогрессирующей почечной недостаточности с последующей уремией (крайне опасным отравлением организма).
Патогенез гиперпаратиреоза
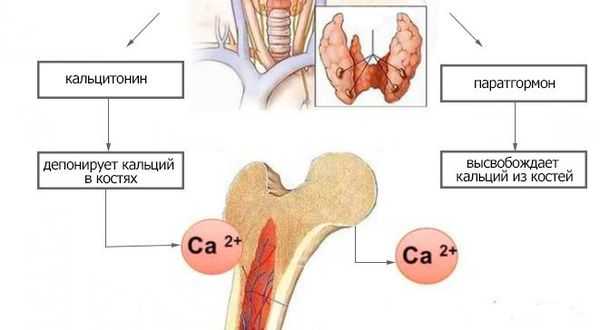
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
- активируются остеобласты (молодые клетки костей) и увеличивается количество остеокластов (клеток, уничтожающих старые костные ткани), что приводит к ускорению естественного разрушения (растворения) костей и костеобразования — если уровень паратгормона повышен довольно длительно, то процессы разрушения начинают преобладать;
- снижается почечный порог обратного всасывания фосфатов (проявляется гипофосфатемией и гиперфосфатурией);
- в кишечнике всасывается дополнительное количество кальция; [2][7][9]
- в случае гиперплазии (увеличения количества клеток паращитовидных желёз) происходит нерегулируемая гиперпродукция паратгормона. [17]
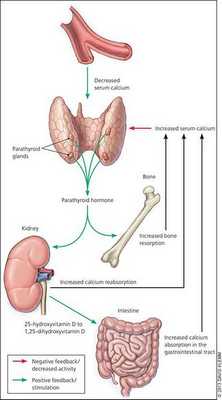
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
- субклинический — заболевание развивается без явных проявлений, можно заподозрить только по результатам биохимии крови;
- клинический — возникают выраженные симптомы болезни (нарушения опорно-двигательного аппарата, почек и ЖКТ);
- острый первичный — возникновение гиперкальциемического криза.
Согласно МКБ 10, выделяют четыре формы заболевания:
- первичный гиперпаратиреоз;
- вторичный гиперпаратиреоз;
- иные формы гиперпаратиреоза;
- неуточнённый гиперпаратиреоз.
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
- нормокальциемическую — определяется неизменными показателями общего и ионизированного кальция (с поправкой на альбумин), а также паратгормона за весь период наблюдения (двукратное определение этих показателей с интервалом в 3-6 месяцев);
- мягкую — можно установить при появлении жалоб (низкотравматичных переломов) и лабораторном подтверждении умеренно повышенного уровня кальция и паратгормона в крови;
- манифестную — возникает впервые, причём остро, сопровождается нарушениями костной ткани или внутренних органов, возникает риск развития гиперкальциемического криза.
В зависимости от того, какие именно органы или системы поражены, выделяют:
- костный гиперпаратиреоз — де формация конечностей, внезапные переломы, возникающие как бы сами по себе, остеопороз с возможными кистозными образованиями, болезнь Реклингхаузена;
- висцеральный гиперпаратиреоз — поражением внутренних органов:
- почечный — отличается тяжёлым течением, возникают частые приступы почечной колики, возможно развитие почечной недостаточности;
- желудочно-кишечный — холецистит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки;
- смешанный гиперпаратиреоз — одновременное возникновение костных и висцеральных нарушений.
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
- разрушение дистальных или концевых фаланг конечностей;
- сужение дистального отдела ключиц;
- очаги разрушения костей черепа;
- бурые опухоли длинных костей.
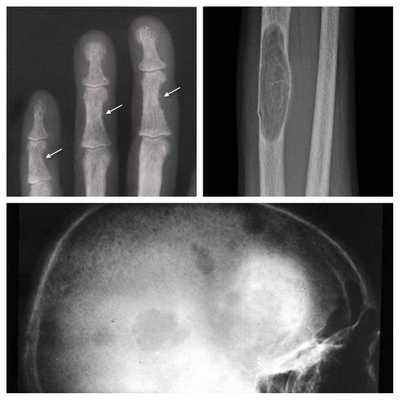
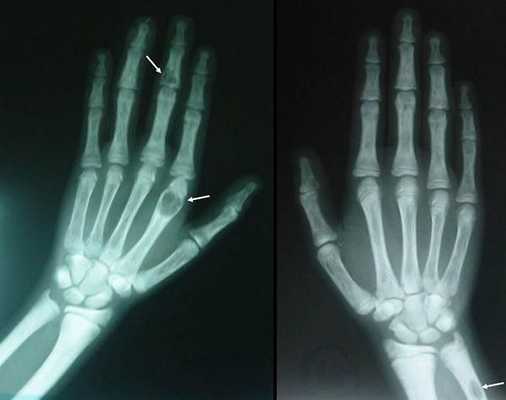
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Гиперкальциемический криз ( Гиперкальциемия , Гиперпаратиреоидный криз , Острая гиперпаратиреоидная интоксикация )
Гиперкальциемический криз – это тяжелое неотложное состояние, характеризующееся резким повышением уровня кальция в крови. Проявляется симптомами интоксикации: нарастающей слабостью, сильной жаждой, сниженным аппетитом, тошнотой, неукротимой рвотой, спастическими абдоминальными болями, апатией, рассеянностью, забывчивостью, артралгиями и миалгиями. В результате кальциноза нарушается работа внутренних органов. Ключевые диагностические методы – лабораторное определение гиперкальциемии, рентгенография костей и почек, ЭКГ. Лечение включает процедуры, нормализующие концентрацию кальция – диурез, гемодиализ, хирургическое удаление источника гиперсекреции ПТГ.
МКБ-10
Синонимы гиперкальциемического криза, вызванного гиперпаратиреозом – гиперпаратиреоидный криз, острая гиперпаратиреоидная интоксикация. Состояние развивается в случаях, когда количество поступающего в кровоток кальция превышает функциональные возможности почек по его выведению. Значение критической концентрации кальция индивидуально, но у большинства людей его токсическое действие проявляется при показателях 3,49-4,19 ммоль/л и выше. Достоверные эпидемиологические данные о распространенности гиперкальциемического криза отсутствуют. Среди женщин заболеваемость в 4 раза выше, чем среди мужчин. Около 80% пациентов относятся к возрастной группе от 40 до 70 лет. Более всего подвержены кризу люди старше 60 лет.
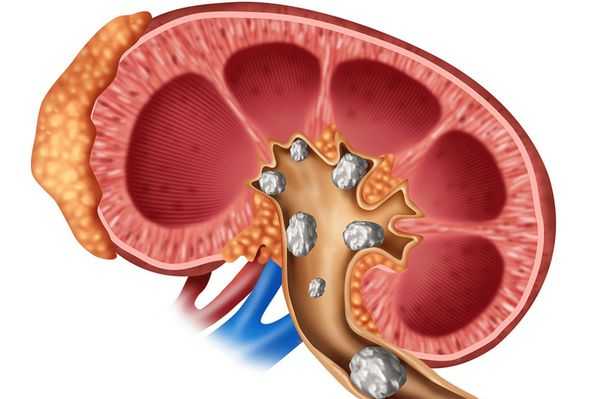
Причины
К группе риска по развитию кризового состояния относятся пациенты с гиперкальциемией. В основе патологии лежит нарушение кальциевого обмена: усиленное всасывание микроэлемента из кишечника, интенсивное вымывание из костей, недостаточная экскреция почками, пониженное поглощение костной тканью. К распространенным причинам криза относят:
- Гиперпаратиреоз. Острая гиперкальциемия характерна для тяжелого течения первичного, вторичного или третичного гиперпаратиреоза. Спровоцировать криз может обострение болезни, грубая пальпация околощитовидных желез, стремительная дегидратация, беременность, инфекция, перелом, обездвиженность, лечение всасывающимися антацидами.
- Онкологические заболевания. Часто гиперкальциемическое состояние становится результатом формирования опухоли кости или распространения метастазов в костную ткань. Кроме этого, повышение количества кальция наблюдается при миеломной болезни вследствие остеолиза и при гормонсекретирующих новообразованиях, проявляющих активность схожую с паратгормоном.
- Прием препаратов. Наиболее вероятная причина – гипервитаминоз D, при котором повышается всасываемость кальция через кишечник и его повторная абсорбция в почках. Реже криз возникает при применении тиазидных диуретиков, гормональных средств, препаратов с литием, магнием.
- Острая почечная недостаточность. При ОПН нарушаются все почечные функции, включая выделительную и фильтрационную. Кальций не выводится из организма, его плазменный уровень непрерывно повышается.
Существуют и менее вероятные факторы развития гиперкальциемического криза. Ими являются синдром Бернетта, тиреотоксикоз, гипотиреоз, надпочечниковая недостаточность, акромегалия, семейная доброкачественная гиперкальциемия, болезнь Педжета, гранулематозные заболевания (саркоидоз, туберкулез, гистоплазмоз), иммобилизация.
Патогенез
Гиперкальциемический криз – результат быстрого и внезапного повышения концентрации в плазме кальция, провоцирующего состояние острой интоксикации. Мнения о критическом уровне микроэлемента расходятся, приблизительный диапазон – 3,5-4,2 ммоль/л. В норме показатели составляют от 2,4 до 2,9 ммоль/л. Избыток кальция обусловлен его чрезмерным поступлением извне и/или активным выведением из кости, интенсивной почечной реабсорбцией. Наиболее частой причиной гиперкальциемического криза является первичный гиперпаратиреоз. При этом заболевании возникает избыточная секреция паратгормона аденомой либо гиперплазированными тканями паращитовидных желез. Под влиянием ПТГ увеличивается содержание сывороточного кальция.
Паратиреоидный гормон, воздействуя непосредственно на кости, повышает активность остеокластов, вследствие чего усиленно выделяется лимонная кислота. Развивается ацидоз, который мобилизует транспорт кальция, фосфора из костных тканей в плазму. Действие ПТГ на почки заключается в стимуляции реабсорбции кальция и угнетении повторного всасывания фосфора, хлоридов, натрия, калия. Развивающаяся гиперкальциемия подавляет активность вазопрессина, что ведет к полиурии и полидипсии, а также снижает нервно-мышечную возбудимость с формированием мышечной гипотонии. Кроме избытка паратиреоидного гормона острую гиперкальциемию может спровоцировать дисбаланс АКТГ, глюкокортикоидов, соматотропина, тироксина, андрогенов, эстрогенов.
Симптомы гиперкальциемического криза
Характерно быстрое и внезапное нарастание признаков острой гиперкальциемии. Вначале пациенты отмечают беспричинную слабость, снижение тонуса мышц, тошноту, суставные и мышечные боли, повышение артериального давления. По мере нарастания интоксикации появляется неукротимая рвота, запор, боли в области эпигастрия, которые могут носить опоясывающий характер. Мочеиспускания становятся частыми и обильными, усиливается чувство жажды, исчезает аппетит. Из-за обезвоживания больные ощущают сухость во рту, кожный зуд, головные боли и головокружения. Через некоторое время полиурия сменяется олигурией, а затем анурией.
Рвота провоцирует дегидратацию, водно-электролитный дисбаланс. Абдоминальные боли носят спастический характер, иногда схожи с таковыми при остром аппендиците, что значительно затрудняет диагностику. При наличии заболеваний желудочно-кишечного-тракта или осложнений такого типа на фоне гиперпаратиреоза возможна перфорация пептической язвы, желудочное или кишечное кровотечение, острый панкреатит. Соли кальция откладываются в паренхиме различных органов. В зависимости от локализации кальцификатов симптоматика криза может напоминать пневмонию, острую легочную, сердечную или почечную недостаточность. Иногда развиваются внутрисосудистые тромбозы, ДВС-синдром.
Нервно-психические расстройства при кризе представлены сонливостью, частичной утратой памяти, психастенией, депрессией. При усилении гиперкальциемии больные становятся заторможенными или, наоборот, чрезмерно возбудимыми. В критических случаях формируется бред со зрительными галлюцинациями, эпилептические приступы, психотические состояния, комы.
Тяжелое течение криза наблюдается при повышении содержания кальция до 5 ммоль/л. Угнетается деятельность центральной нервной системы, тормозятся функции дыхательного и сосудодвигательного центров в головном мозге, развивается необратимый шок. Формируется сердечно-сосудистая недостаточность с коллапсом, тяжелые дыхательные расстройства (отек легких). Прогрессирует заторможенность, замедленность движений, нарастает риск ступора и комы с летальным исходом. Общий показатель смертности составляет 60%, среди пациентов от 60-65 лет он достигает 80-90%. Непосредственной причиной летальности часто становится тромбоз крупных сосудов, инфаркты жизненно важных органов (почек, легких, сердца).
Диагноз гиперкальциемического криза устанавливается врачом-эндокринологом на основании данных анамнеза, оценки клинических проявлений, результатов инструментальных исследований состояния костной ткани и лабораторных тестов, выявляющих гиперкальциемию. В анамнезе пациентов часто определяется гиперпаратиреоз, опухоли костей или метастазирование в кости, лечение легко абсорбирующимися антацидами, нарушение почечных функций. К объективным методам диагностики относятся:
- Общий, биохимический анализ крови. На начальных стадиях криза отмечается умеренный лейкоцитоз, увеличение СОЭ и умеренная нормохромная анемия. При дисфункции почек – повышение белка, креатинина, мочевины.
- Исследование кальция. При первичной экстренной диагностике гиперкальциемии проводится проба Сулковича (образец мутный, результат положительный). Показатели анализа крови на кальций – более 2,39 ммоль/л. По данным дополнительных тестов определяется гипокалиемия, гипомагниемия и гипофосфатемия.
- Рентгенография. При денситометрии обнаруживается уменьшение плотности костной ткани, субпериостальная резорбция на концевых, средних и основных фалангах кистей. Концевые фаланги часто фестончатые, кружевные. Рентгенография почек выявляет признаки нефрокальциноза (кальцификаты).
- Электрокардиография. ЭКГ позволяет оценить влияние гиперкальциемии на работу сердца. Характерна тахикардия, интервал QТ укорочен, интервал РR удлинен.
Дифференциальная диагностика проводится с целью определения причины криза – первичный, вторичный или третичный гиперпаратиреоз, онкологическое заболевание, патология почек. Установление основного заболевания необходимо для подбора адекватной терапии. При тяжелом состоянии с поражением органов криз дифференцируют с острым приступом почечнокаменной болезни, обострением панкреатита или язвы желудка, острым психозом, пневмонией, отеком легких, гипертоническим кризом.
Лечение гиперкальциемического криза
Пациентов госпитализируют в отделение интенсивной терапии и реанимации. В экстренном порядке проводят мероприятия, восстанавливающие объем циркулирующей крови. Следующий этап лечения – нормализация уровня кальция. Для устранения гиперкальциемии используются следующие методы:
- Форсированный диурез. Процедуры позволяют увеличить почечную экскрецию кальция. Внутривенно капельно вводится раствор хлорида натрия изотонический, затем – раствор фуросемида. На протяжении курса лечения мониторируется уровень калия.
- Связывание кальция плазмы. При сохранности работы почек применяется метод внутривенного введения раствора цитрата натрия или натрий-калий-фосфатного буфера. Фосфаты связывают ионы кальция, снижая их концентрацию.
- Костная фиксация кальция. Осуществляется терапия кальцитонином – гормоном щитовидной железы, который стимулирует переход кальция из крови в костные ткани. Данный способ лечения безопасен для больных с почечной недостаточностью.
- Уменьшение кишечной абсорбции кальция. Для снижения экзогенной абсорбции кальция и усиления его экскреции через почки назначаются глюкокортикоиды. Они особенно эффективны при передозировке витамином D, множественной миеломе, саркоидозе.
- Терапия антагонистами ПТГ. Примером антагониста паратгормона является антибиотик митрамицин. Препарат токсичен, поэтому его применение в эндокринологии ограничено.
- Диализ. Распространены процедуры гемодиализа с бескальциевым диализатом. Особое показание для данного метода – гиперкальциемический криз, осложненный олиго- или анурией.
- Терапия НПВС. В случае, когда гиперкальциемия обусловлена резорбцией костей, вымыванием из них кальция, рекомендована терапия нестероидными противовоспалительными средствами. Они блокируют производство простагландинов – медиаторов деструкции кости.
- Хирургическая операция. При аденоме, карциноме или гиперплазии паратиреоидных желез эффективным вариантом терапии является операция. Выполняется удаление опухоли либо резекция гиперплазированной железистой ткани.
Прогноз и профилактика
Гиперкальциемический криз прогностически благоприятен при отсутствии прогрессирующей почечной дисфункции, азотемии и фосфатемии. Основные профилактические меры – своевременная диагностика и адекватное лечение гиперпаратиреоза, онкологических заболеваний, почечной недостаточности. Лицам из групп риска необходимо контролировать поступление кальция – не использовать всасывающиеся антацидные средства, только по назначению врача принимать витамин D, тиазидные диуретики, препараты магния и лития.
1. Гиперкальциемический криз/ Калинин А.П. , Котова И.В., Бритвин Т.А., Алаев Д.С., Белошицкий М.Е.// Альманах клинической медицины. – 2014 - №32.
2. Первичный гиперпаратиреоз: современные подходы к диагностике и лечению: Учебно-методическое пособие/ Шепелькевич А.П. и др. – 2016.
3. Гиперкальциемический криз. Клинический случай/ Иванова Л.А., Король Л.А., Кокова Е.А., Коновалова А.Б.// Эндокринология. Спецвыпуск 2017.
Аденома паращитовидной железы - симптомы и лечение
Что такое аденома паращитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лукьянова Сергея Анатольевича, хирурга-эндокринолога со стажем в 18 лет.
Над статьей доктора Лукьянова Сергея Анатольевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Аденома паращитовидной железы — это доброкачественная опухоль паращитовидной железы.
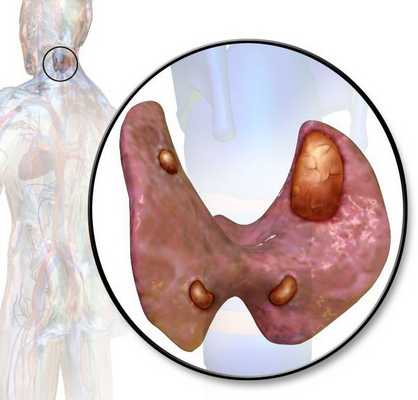
Паращитовидные, или околощитовидные, железы — это четыре очень маленькие желёзки, расположенные рядом (около) или в задней части щитовидной железы, поэтому их и назвали "околощитовидными". Они вырабатывают паратиреоидный гормон (ПТГ), который помогает регулировать уровень кальция и фосфора в крови.
Не стоит путать околощитовидные железы и щитовидную железу. Хотя они и располагаются рядом на шее и имеют похожие названия, функции у них совершенно разные (это как желудок и поджелудочная железа или почки и надпочечники).
Аденома паращитовидной железы заставляет поражённую железу выделять больше паратгормона, чем в нормальном состоянии. Это нарушает баланс кальция и фосфора, в результате развивается гиперкальцемия и гипофосфатемия (повышение кальция и снижение фосфора в крови).
Аденомы могут появиться на одной или нескольких паращитовидных железах человека. Около 10 % аденом считаются наследственными. Радиационное воздействие на область головы и шеи, перенесённое в детстве или молодом возрасте, также может увеличить риск развития аденом. Рак паращитовидной железы встречается крайне редко — менее чем в 1 % случаев первичного гиперпаратиреоза [12] .
Примерно у 100 000 американцев ежегодно развивается аденома паращитовидной железы. У женщин она встречается в два раза чаще, чем у мужчин, и часто после менопаузы [1] . По РФ нет точных статистических данных.
Симптомы аденомы паращитовидной железы
На ранней стадии пациент может не испытывать никаких симптомов. В этом случае обнаружить заболевание возможно по анализу крови, который брали для поиска другого заболевания. Если же аденома существует уже длительное время, то в результате гиперпаратиреоза могут развиваться серьёзные патологические состояния. Например, из-за наличия аденомы кальций не может задерживаться в костях, поэтому они становятся хрупкими и болезненными, что в конечном итоге приводит к их переломам [2] . Кроме этого, у пациента могут появиться и другие симптомы:
- острая или хроническая боль в костях и суставах;
- уменьшение роста;
- изжога;
- нарушение стула (диарея);
- боль в грудной клетке;
- чувство нехватки воздуха.
Избыток кальция оседает в почках, что может привести к камнеобразованию в этих органах. Человек при этом может испытывать:
- боли при мочеиспускании;
- боли по ходу мочеточников при перемене положения тела;
- изменение цвета мочи, возможно появление крови.
В дополнение к этим симптомам могут быть более общие, или неспецифические, признаки:
- ;
- спутанность сознания;
- тошнота;
- рвота;
- боль в мышцах или животе.
Патогенез аденомы паращитовидной железы
Причины и механизм развития аденомы паращитовидной железы очень сложны и до конца не изучены. Выявлены два гена, участвующих в развитии этих опухолей.
Первый — это ген циклина D1/PRAD1, который является ключевым регулятором клеточного цикла. Избыточная экспрессия циклина D1 была вовлечена в патогенез 20-40 % спорадических (единичных, несемейных) аденом паращитовидных желёз. То, что такая сверхэкспрессия циклина D1 действительно является стимулом к чрезмерной пролиферации (размножению) клеток паращитовидной железы, было экспериментально подтверждено разработкой трансгенной модели мыши с паращитовидной направленной сверхэкспрессией циклина D1. У таких мышей развивается гиперплазия паращитовидной железы (увеличение органа и его функций) и биохимический гиперпаратиреоз. Эти мыши представляют собой животную модель гиперпаратиреоза человека, в которой могут быть дополнительно исследованы аспекты туморогенеза (опухолевого перерождения клеток), контроля секреторной функции паращитовидной железы и патофизиологии хронического гиперпаратиреоидного состояния.
Второй ген — это супрессор опухоли MEN1. Примерно в 15-20 % спорадических аденом паращитовидной железы были обнаружены изменения, включающие мутацию или делецию (потерю части гена) обоих копий гена MEN1. Такие потери на 11q хромосоме встречаются примерно в два раза чаще аденом. Это увеличивает вероятность того, что дополнительный ген опухолевого супрессора на 11q хромосоме может быть функциональной мишенью многих из этих приобретённых делеций. Мышиная модель дефицита MEN1 вызывает фенотип, который включает в себя паращитовидную гиперцеллюлярность (увеличение числа клеток), хотя и не сопровождается биохимическим гиперпаратиреозом. Дополнительные мышиные модели, в которых дефицит менина (продукт гена MEN1) нацелен на паращитовидные железы, вероятно, дадут дополнительные важные сведения.
Рост опухоли паращитовидной железы приводит к увеличению общей массы гормонопродуцирующих клеток и, как следствие, к увеличению выработки паратгормона.
Влияние других генов, которые раньше считались возможной причиной развития аденом паращитовидной железы, не подтвердилось. К ним относятся кальций-чувствительный рецепторный белок (CaR), витамин D рецептор (VDR) и ген RET [3] .
Классификация и стадии развития аденомы паращитовидной железы
Классификация Всемирной организации здравоохранения (ВОЗ) опухолей паращитовидных желёз (WHO classification of tumours of the parathyroid glands) [4] :
- Паратиреоидная аденома — код 8140/0.
- Паратиреоидная карцинома — код 8140/3.
- Вторичные, мезенхимальные и другие опухоли.
Морфологические коды взяты из Международной классификации болезней для онкологии (ICD-O, 898A). Кодировка подтипов:
- /0 — для доброкачественных опухолей;
- /1 — для пограничных опухолей или опухолей с неопределённым поведением;
- /2 — для карциномы in situ ( нулевой стадии) и злокачественной интраэпителиальной неоплазии;
- /3 — для злокачественных опухолей.
Стадии развития заболевания определяются только для карциномы паращитовидной железы [5] :
Т — первичная опухоль:
- Тх — первичная опухоль не может быть оценена;
- T0 — признаков первичной опухоли не обнаружено;
- Tis — атипичное новообразование паращитовидной железы (новообразование неопределённого злокачественного потенциала);
- T1 — локализуется в паращитовидной железе;
- T2 — инвазия в щитовидную железу;
- T3 — инвазия в возвратный гортанный нерв, пищевод, трахею, скелетную мышцу, вилочковую железу, прилегающий лимфатический сосуд или лимфоузел;
- Т4 — инвазия в крупные кровеносные сосуды или позвоночник.
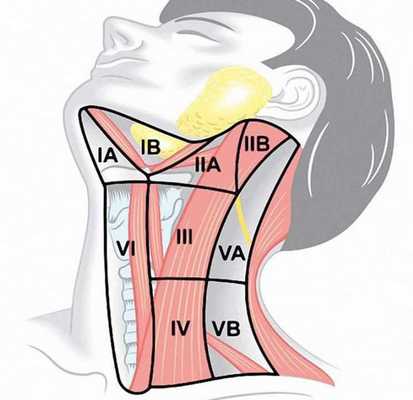
N — метастазы в регионарных лимфатических узлах:
- Nx — регионарные лимфатические узлы не могут быть оценены;
- N0 — метастазов в регионарных лимфатических узлах не обнаружено;
- N1a — метастазы в лимфатических узлах VI уровня ( претрахеальные , паратрахеальные и преларингеальные) и лимфатических узлах средостения;
- N1b — метастазы в односторонней, двусторонней или контралатеральной области шеи (уровни I, II, III, IV или V).
М — отдалённые метастазы:
- М0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы.
Осложнения аденомы паращитовидной железы
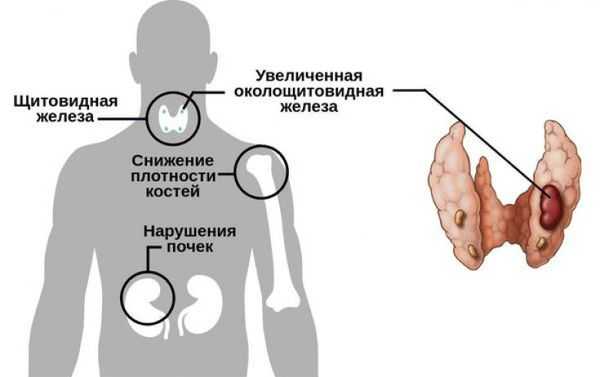
Осложнения чаще всего связаны не с самой опухолью, так как даже самая крупная аденома редко достигает размера более 3 см, а с поздней диагностикой и, как следствие, длительно существующим гиперпаратиреозом. При избытке паратгормона усиливается выведение кальция из костной ткани. В костях его остаётся слишком мало, а в кровотоке становится чрезмерно много.
Общие осложнения включают в себя:
- . Из-за потери кальция кости становятся слабыми, хрупкими и легко ломаются. Характерным признаком являются патологические переломы, когда даже небольшие травмы, которые у здоровых людей вызвали бы только ушиб, у пациентов с аденомой околощитовидной железы приводят к перелому.
- . Большое количество кальция в крови может привести к его избытку в моче, в результате чего могут образоваться небольшие твёрдые отложения кальция и других веществ в почках. Проходя через мочевыводящие пути, камень почки обычно вызывает сильную боль.
- Сердечно-сосудистые заболевания. Хотя точная причинно-следственная связь не ясна, известно, что высокий уровень кальция вызывает высокое кровяное давление (гипертонию) и некоторые другие виды сердечных заболеваний.
- Гипопаратиреоз новорождённых – это опасно низкий уровень кальция у новорождённых. Он может быть вызван тяжёлым гиперпаратиреозом у женщины во время беременности [6] . Повышенный уровень кальция в крови матери подавляет выработку гормона околощитовидной железы у плода. После родов гормон паращитовидной железы ребёнка находится в подавленном состоянии, в то же время поступление материнского кальция прекращается, что вызывают гипокальциемию. Это экстренное состояние, которое требует неотложных мер по нормализации уровня кальция у новорождённого. При стабилизации состояния младенца в дальнейшем гипопаратиреоз никак не проявляется.
Диагностика аденомы паращитовидной железы
Если у пациента по результатам анализов выявлен высокий уровень кальция и паратгормона в крови, в 95 % случаев это указывает на наличие аденомы околощитовидной железы. Основным методом её лечения является хирургический. Но прежде, чем удалить аденому, её нужно обнаружить. Паращитовидные железы очень маленькие, и сделать это бывает крайне сложно. Раньше, когда не было методов дооперационной визуализации опухолей, основным методом поиска паращитовидных желёз была интраоперационная ревизия. Хирург "вслепую" пытался найти аденому в том месте, где она встречается чаще всего (в анатомических паратрахеальных областях позади щитовидной железы). Иногда при таком подходе аденому так и не удавалось обнаружить. Этот метод и сейчас используется в диагностике аденом паращитовидных желёз, но только в качестве дополнения к другим методам.
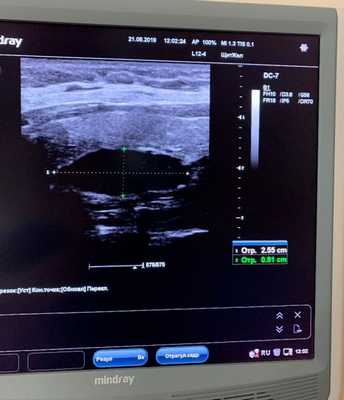
1. Ультразвуковое исследование
Исследуемая область при УЗИ сверху ограничена бифуркацией (разделением) сонной артерии, снизу — грудинной вырезкой, сбоку — сонной артерией/внутренней ярёмной веной [7] . Паращитовидные железы нормального размера обычно не визуализируются с помощью ультразвука. Аденомы проявляются в виде овальных анэхогенных (выглядят чёрными) или гипоэхогенных (выглядят тёмно-серыми) образований, расположенных кзади от щитовидной железы. Обычно можно увидеть эхогенную (светлую) линию, которая отличает щитовидную железу от увеличенной паращитовидной железы. Более крупные аденомы чаще имеют кистозные изменения.
2. Компьютерная томография
Не всегда по УЗИ можно точно определить месторасположение аденомы паращитовидной железы, так как бывает атипичное и скрытое расположение. В этом случае применяют компьютерную томографию (КТ), в том числе наиболее современный её вид — м ультиспиральную компьютерную томографию (МСКТ).
Аденомы паращитовидной железы, как правило, представляют собой гиперваскулярные (хорошо кровоснабжённые) структуры с переменным контрастным усилением и ранним вымыванием. Считается, что гиперваскулярная опухоль мягких тканей вблизи предполагаемого расположения паращитовидных желёз представляет собой аденому паращитовидной железы. Эктопические железы (расположенные в нетипичном месте) чаще всего можно увидеть в средостении [8] .
У МСКТ чувствительность и специфичность выше 90 %, что при параллельных сравнениях превосходит как ультразвуковые исследования, так и МРТ, особенно при попытке диагностировать точное место заболевания для минимально инвазивной операции.
3. Ядерная визуализация
Ядерная медицина паращитовидных желёз была введена в конце 1970-х годов с использованием таллия-201 (201Tl) в качестве визуализирующего агента. Впоследствии был описан метод сочетания 201Tl и 99mTc-пертехнетата (thallium-pertechnetate), который стал первым широко принятым методом радионуклидной визуализации паращитовидных желёз [9] . Ткань щитовидной железы накапливает как 201Tl, так и 99mTc-пертехнетат. Аномальные ткани паращитовидной железы, такие как аденомы, карциномы и гиперпластические паращитовидные железы, накапливают 201Tl, но не 99mTc-пертехнетат.
Другой радиопрепарат — технеций 99mTc sestamibi — поглощается как тканью щитовидной железы, так и аномальной паращитовидной тканью. Метод двойного фазового контрастирования основан на дифференциальном вымывании 99mTc sestamibi из ткани щитовидной железы по сравнению с аномальной паращитовидной тканью. Скорость вымывания из аномальных паращитовидных тканей значительно ниже, чем у нормальной ткани щитовидной железы. Для лучшей визуализации метод может быть дополнен однофотонной эмиссионной компьютерной томографией.
Хирург сам принимает решение, какие методы диагностики ему применять. Возможно, будет достаточно только УЗИ, в сложных случаях обычно используют все методы вместе.
Лечение аденомы паращитовидной железы
Основным методом лечения аденомы паращитовидной железы является хирургический, так как он сразу позволяет избавить пациента от этого заболевания. Но операцию можно выполнить не всегда. В случае с тяжелобольными, истощёнными пациентами нет уверенности, что они перенесут операцию. Таким пациентам можно назначить лекарственные препараты, которые на время уменьшают количество паратиреоидного гормона в крови. Одним из таких препаратов является цинакальцет [10] . Однако эти лекарства не лечат аденому — это временная мера, чтобы стабилизировать состояние больного. В дальнейшем всё равно показано оперативное лечение.
Хирургическое вмешательство является наиболее распространённым методом лечения аденомы паращитовидной железы даже для людей, которые не чувствуют каких-либо симптомов. Паратиреоидэктомия (удаление аденомы паращитовидной железы) может помочь пациентам чувствовать себя лучше и тем самым повысить качество жизни. Что ещё более важно, паратиреоидэктомия может предотвратить остеопороз и камни в почках.
Операция проводится под общим наркозом. В передней части шеи делается небольшой разрез, обычно проверяются все четыре околощитовидные железы, их обнаружение обеспечивает самый высокий процент излечения в долгосрочной перспективе.
При выявлении одной или двух аномальных паращитовидных желёз их удаляют, оставшиеся нормальные железы могут поддерживать нормальный уровень кальция. Если все четыре паращитовидные железы аномальны, то оставляют только половину одной железы, остальные три с половиной удаляют. Часть околощитовидных тканей нужно оставить для поддержания нормального уровня кальция. Если удалить все поражённые железы, то уровень паратиреоидного гормона упадёт более чем на 50 %.
Удалённые паращитовидные железы отправляются на гистологическое исследование, где врач-морфолог проверяет, что это действительно была аденома паращитовидной железы.
Любое хирургическое вмешательство сопряжено с риском, эта операция не исключение. При паращитовидной хирургии некоторые пациенты испытывают кратковременный или постоянный низкий уровень кальция в крови. Недостаток кальция может проявляться в виде онемения, мышечных судорог, покалывания в пальцах и вокруг рта. Также возможны гематомы, изменение голоса, кровотечение, нагноение раны.
Многих пациентов интересует, можно ли удалить аденому паращитовидной железы без разреза на шее. Опытный хирург при наличии соответствующего эндоскопического оборудования в клинике может сделать операцию через небольшой разрез длинной 2-4 см. Также можно выполнить небольшие проколы в подмышечной области, в области ореолы или с внутренней стороны нижней губы, и через эти проколы удалить аденому. Разрез на шее при такой операции не нужен, а значит не будет и рубца. После такой операции пациент обычно уже на следующий день выписывается домой.

Прогноз. Профилактика
При своевременном выявлении аденомы паращитовидной железы прогноз всегда благоприятный [11] . Поэтому в случае возникновения вышеописанных симптомов обязательно нужно сдать кровь на общий кальций и паратгормон. Если они оба повышены, необходимо срочно обратиться к врачу.
Если же начальный период заболевания пропущен и развились такие грозные осложнения, как остеопороз и мочекаменная болезнь, то после удаления аденомы пройдёт не менее шести месяцев, пока организм начнёт восстанавливаться.
Заболевание обусловлено генетическими особенностями, поэтому профилактики как таковой не существует. Если у близких родственников было это заболевание, то необходимо хотя бы раз в два года проверять у себя уровень кальция и паратгормона в крови.
Читайте также:
