Диагностика и лечение папилломы височной кости
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Опухоль уха – это группа доброкачественных или злокачественных новообразований, которые формируются и локализуются в тканях наружного и среднего уха. Среди всех онкологических заболеваний, встречается всего в 1-2% случаев. Самой распространенной опухолью является рак ушной раковины, на втором месте находятся поражение наружного уха, меньше всего новообразованиям поддается среднее ухо. Опухоль уха имеет различную симптоматику, которая зависит от вида новообразования, места расположения и зоны распространенности. Основными симптомами считаются: снижения слуха, боль и шум в ухе, вестибулярные расстройства, гнойно-кровянистые выделения из слухового прохода, парез лицевого нерва.
Что провоцирует / Причины Опухоли уха:
Как правило, развитие опухолей наружного уха провоцируют патологические состояния кожи (травмы, рубцы, хронические дерматиты, ожоги, бородавки, кератоз, полипы носа и ушей, рубцы тканей уха). По распространенности больше раковых поражений, нежели меланом и сарком, базалиом (базально-клеточный рак). Ушная раковина, часто поддаются раковым поражениям, в наружном слуховом проходе редко, а именно его хрящевой части формирование опухолей происходит редко. При своем росте злокачественная опухоль захватывает соседние участки. Иногда метастазы прорастают в регионарные шейные лимфатические узлы. Злокачественные опухоли ушей – это результат злокачественной метаплазии или следствие перерождения доброкачественной опухоли уха.
Доброкачественная опухоль в ухе формируется под действием провоцирующих факторов избыточного роста и размножения клеток любого структурного элемента наружного или среднего уха (кожи, подкожной жировой клетчатки, хряща, кости, сосудистой стенки, оболочки нервного ствола).
К факторам, влияющим на рост новообразований в ухе, относятся: острое (резкое) или хроническое радиоактивное воздействие, травмы уха, избыточное облучение ультрафиолетовыми лучами, продолжительное воздействие солнечной радиации, воспалительные заболевания уха. Статистика указывает на то, что злокачественные опухоли являются последствиями предшествующих заболеваний. Для опухолей наружного уха – это хронический ларингит, наследственная предрасположенность к онкологическим заболеваниям, экзема, псориаз, предраковые заболевания, системная красная волчанка, которые наносят поражение ушной раковине; рубцовые изменения после перенесенного наружного отита. На появление опухолей в среднем ухе влияет хронический средний отит, хронический эпитимпанит, адгезивный средний отит. В исключительных случаях опухоль уха развивается из мезенхимальной ткани, которая остается у новорожденных в надбарабанном пространстве.
Злокачественные новообразования среднего уха встречаются реже, нежели опухоли наружного уха. При локализации опухолей в среднем ухе чаще встречается саркома и её разновидности – рабдомиосаркома, нейрогенная саркома, остеосаркома, хондросаркома, которые проявляются у детей в возрасте до 10 лет.
Злокачественные опухоли среднего уха развиваются после перенесенного хронического среднего отита, полипов и грануляций, постоянного гноетечения, после регулярных прижиганий и удалений грануляционной ткани.
Патогенез (что происходит?) во время Опухоли уха:
Опухоли уха разделяют на доброкачественные и злокачественные. Доброкачественные опухоли отличаются медленным ростом, у них редко появляются метастазы. По гистологическому характеру опухоли чаще всего представлены следующими видами:
- Папилломы – по распространенности это наиболее часто встречающаяся опухоль наружного уха. Она формируется только на ушной раковине и наружном слуховом проходе. По происхождению папилломы могут быть врожденными и приобретенными. Папилломы медленно растут и имеют небольшие размеры.
- Невусы – это родимые пятна, связанные с развитием пигментных клеток, а также вспомогательных оболочек нервов, которые располагаются в толще дермы. Невусы различаются по размеру, форме и цвету.
- Фибромы – опухоль, которые, как правило, локализуются на ушной мочке, в месте прокола для ношения серег или в отверстии наружного слухового прохода. Фибромы развиваются из клеток соединительной ткани
- Липомы – это доброкачественные новообразования, которые формируется из жировой ткани. Наиболее часто липома встречается в подкожной клетчатке. Заболевание имеет частые рецидивы.
- Хондромы – это редкое заболевание, которое локализуется в хрящевом отделе уха.
- Аденомы – это доброкачественные новообразования, которые развиваются из эпителия желез слизистой оболочки барабанной полости, имеют форму округлого узелка.
- Гемангиомы – это часто встречающиеся заболевания наружного уха. Гемангиомы локализуются в наружном, среднем и внутреннем ухе. Эти опухоли имеют медленный рост и сильное разрушающее действие на окружающие ткани, таким образом, они выходят далеко за пределы ушной раковины. Они могут вызвать обильные кровотечения. Гемангиомы растут в толщину ушной раковины и в сторону наружного слухового прохода, закрывая просвет.
- Остеомы – это доброкачественная опухоль, которая развивается из компактного слоя задней стенки костного отдела наружного слухового прохода. Остеомы проникают в толщу сосцевидного отростка. При данном заболевании возможны частые рецидивы.
- Меланомы – злокачественная опухоль, которая имеет быстроразвивающиеся метастазы. Меланома кожи формируется из клеток, которые содержат меланин.
- Саркомы – имеет интенсивный рост и быстрое распространение в среднее ухо.
- Рак ушной раковины – это наиболее распространенная злокачественная опухоль.
- Спиноцеллюлярная эпителиома – быстрорастущее новообразование. На ушной раковине имеет вид бородавчатого образования с широким основанием, которое кровоточит при наименьшем травмировании. Если эта опухоль расположена в слуховом проходе, то она имеет вид одиночного почкообразного выроста или эрозии, а также диффузного процесса, который захватывает весь слуховой проход.
- Базалиома уха – новообразование, которое медленно растет и имеет позднее метастазирование. Если данная опухоль локализуется на ушной раковине, то она выглядит, как язва или плоское, похожее на рубец образование. Если базалиома расположена у места крепления ушной раковины к черепу, тогда есть возможность проведения её частичной или полной ампутации.
Злокачественные опухоли бывают первичными (опухоль формируется в одном из отделов уха) и вторичными (опухоль прорастает в ухо из близкорасположенных органов либо появляется посредством проникновения метастазов). Метастазы злокачественных опухолей чаще всего поражают регионарные лимфатические узлы шеи и околошейной зоны, а также височную, скуловую и другие кости черепа, слюнные железы.
Симптомы Опухоли уха:
Рак ушной раковины имеет две формы: язвенную и экзофитную (опухолевую). Для язвенной формы характерно появление плоской язвы с инфильтрированным зубчатым плотным краем. После чего следует распад тканей, это выглядит, как экзема с отпадающими корочками, затем обнажается хрящ раковины и даже кость сосцевидного отростка. В случае базалиомы такой процесс может длиться годами.
При экзофитном (опухолевом росте) наблюдаются бородавчатые узелки на широком твердом инфильтрированном основании, иногда они напоминают бледные грануляции, в связи с чем их дифференцируют с наружными грануляционном отитом, а иногда, например, при хроническом гнойном среднем отите, расценивают как его последствия.
Злокачественные опухоли среднего уха растут очень быстро. Их первые симптомы схожи с классическими симптомами хронического среднего гнойного отита, к ним относятся тугоухость и постоянные гнойные выделения. Со временем данные признаки усугубляются другой симптоматикой: сильными болями, зудом и шумом в ушах, иррадирующими в шейную зону и голову, головокружением, кровянистыми выделениями с запахом, нейросенсорной тугоухостью, усилением роста грануляцией и быстрым рецидивом после удаления, парезом лицевого нерва, припухлостью регионарных шейных лимфатических узлов, увеличением и болезненностью шейных лимфоузлов, полипами, язвами в ушном проходе, пигментацией области уха (при меланоме), поражением нервов.
Раннее течение рака уха не отличается от клиники гнойного отита. Как только опухоль начинает прогрессировать, поражая барабанную полость, боль усиливается, появляется кровоточивость, парезами мышц лица, головокружением из-за поражения нервов. Смерть от рака уха может наступить от внутричерепных осложнений.
Диагностика Опухоли уха:
Диагноз ставится на основании проведенного отоскопического осмотра, анализа симптоматики, а также ряда исследований:
- Отоскопия – метод осмотра наружного слухового прохода и барабанной перепонки (а при ее прободении и барабанной полости) с помощью ушного зеркала и лобного рефлектора либо осветителя.
- Рентгенография – метод диагностики при помощи рентгеновских лучей, показывает использование патологии внутреннего строения непрозрачных тел.
- Компьютерная томография (КТ) – метод просвечивания рентгеновскими лучами. При КТ создаются изображения «срезов», которые показывают наличие или отсутствие патологий.
- Магнитно-резонансная томография – метод исследования, который позволяет увидеть подробную картину состояния органов слуха без внутреннего вмешательства.
- Аудиометрия – способ проведения диагностики слухового восприятия.
- Биопсия и гистологическое изучение тканей опухоли – определяет доброкачественный или злокачественный процесс новообразования. При биопсии проводиться забор определенного кусочка ткани пораженного участка или опухолевого образования с последующим его гистологическим изучением под микроскопом.
- Дифферинциальная диагностика представляет трудности только в начале болезни, когда рак трудноотличим от доброкачественных образований (атером, фибром, дермоидных кист, келоидных рубцов), а также нейрофибриом, лимфангиом, инфеюдгонных гранулем, телеангиэктазии, хронического отита, туберкулеза, остеомиелита височной кости и хемодектомы.
Лечение Опухоли уха:
Выбор методов лечения опухолей уха зависит от вида, стадии и формы и наличия метастазов новообразования. При ограниченных процессах применяют близкофокусную лучевую терапию, в некоторых случаях используют лазерное облучение и криодеструкцию. Лучевая терапия проводится перед операцией. После чего назначают химиотерапию. В случае обширных опухолей проводят резекцию пораженного участка.
Лечение опухолей среднего уха имеет благоприятные результаты. Для лечения новообразований среднего уха используют телегамматерапию, расширенные операции на височной кости и химиотерапию. Лечения рака уха часто бывает комбинированным, то есть состоящим из нескольких методов:
Хирургическое уудаление – это основной метод лечения опухолей уха. При хирургическом удалении выполняется: субтотальная резекция височной кости или расширенная мастоидэктомия. При таких операциях удаляется опухоль, хрящевые ткани, которые её окружают, и часть черепных костей. В случае наличия метостазов удаляются шейные лимфоузлы. При злокачественных опухолях дополнительно к операции применяют химиотерапию и лучевое воздействие.
Химиотерапия – проводится при опухолях поздних стадий. Больному назначаются противоопухолевые препараты – цитостатики.
Лучевая терапия – применяется при лечении саркомы, меланомы и других видов опухолей. Лучевая терапия комбинируется с другими методами лечения.
Криодеструкция опухоли – это метод замораживания тканей при помощи азота. При местном воздействии низких температур раковые клетки погибают. Чаще всего этот метод используется при меланомах уха.
Радиотерапия – это метод лечения ионизирующим излучением.
Прижигание – метод диатетермокоагуляции, применяется для воздействия на раковые клетки.
Выскабливание – этот метод применяется, когда опухоль имеет небольшие размеры. Но при данном методе существует высокая вероятность рецидива.
При проведении любых вмешательств цель докторов не только вылечить пациента, но и достичь эстетического эффекта, поэтому в операционный период, после удаления опухолей наружного уха, в случае необходимости больному проводят восстановительные пластические операции для улучшения внешнего вида пораженной зоны.
При своевременной диагностике и раннем лечении, больному прогнозируют благоприятные результаты излечения, на поздних стадия – рак практически неизлечим.
Профилактика Опухоли уха:
Профилактика опухолей уха заключается в ежегодном обследовании больного, находящегося в группе риска, с целью выявления рецидива или ранних стадий появления новых опухолей наружного и среднего уха. Профилактика рака – это излечение первичных заболеваний, которые провоцируют рост новообразований (рубцы при травме, экзема, папиллома, полипы носа, уха и другие). Все больные находятся на диспансерный учет, где за ними ведется постоянное наблюдение врачей.
Семьям, проживающим в промышленных зонах, где добывается никелевая руда, происходит нефтепереработка, следует сменить свое место жительства на экологически чистый регион, чтобы предостеречь онкозаболевания.
К каким докторам следует обращаться если у Вас Опухоль уха:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Опухоли уха, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Диагностика и лечение папилломы височной кости
Анатомия и патофизиология рака височной кости
Височная кость является одной из наиболее сложных областей человеческого тела. Это сложная структура, которая находится в месте соединения полости черепа, основания черепа и шеи. Височная кость включает чувствительные органы слуха и равновесия, черепно-мозговые нервы VII и VIII, внутреннюю сонную артерию и луковицу яремной вены, которая, по сути, дренирует яремную вену.
Сложная анатомическая структура и многочисленные жизненно важные структуры, находящиеся внутри или около височной кости, требуют хорошего обучения и опыта при выполнении онкологических резекций. Кроме того, эти структуры подвержены риску поражения первичными опухолями височной кости, местно-регионального распространения опухолей и отдаленного метастазирования. Более подробное анатомическое описание височной кости и основания черепа приведено в отдельных статьях на сайте (рекомендуем пользоваться формой поиска на главной странице); здесь будут рассматриваться соответствующие анатомические особенности. Височная кость состоит из четырех относительно отчетливых участков: барабанная часть, чешуйчатая часть, каменистая часть и сосцевидный отросток.
Распространение опухоли в каждой из этих областей требует различных хирургических подходов и, по существу, может определять прогноз.
Наружный слуховой проход (НСП) тянется от ушной раковины до барабанной перепонки. Наружная треть канала хрящевая, тогда как средние две трети образует барабанная кость. Латеральная часть НСП включает подкожную ткань с кожными вспомогательными органами: сальными и серными железами, а также волосяными фолликулами. Кожа средних двух третей тонкая и не содержит подкожной ткани. Околоушная железа и нижневисочная ямка — это передние отделы НСП, тогда как височно-нижнечелюстной сустав, который лежит в суставной ямке, находится в большей степени в нижней позиции. Отверстие Гушке является результатом неполного смыкания барабанной кости спереди.
Санториниевы щели — это небольшие дефекты наружного хрящевого прохода. Такие дефекты стенки наружного слухового прохода (НСП) являются потенциальными путями распространения опухоли в эти области. Середина до НСП—это барабанная перепонка, которая образует небольшое препятствие для вовлечения в процесс барабанной полости и пространства среднего уха. Стенка заднего канала кости и крыша НСП обеспечивают более надежный барьер для распространения опухоли, но нарушение любого из этих барьеров приведет к вовлечению в патологический процесс полости сосцевидного отростка и, вероятно, фаллопиева канала лицевого нерва сзади и средней черепной ямки сверху.

Опухоли наружного слухового прохода могут легко распространяться в анатомических щелях передней стенки наружного слухового прохода.
Находясь за пределами границ канала, опухоли могут распространяться в нижневисочную ямку (А), суставную ямку или крыловидно-верхнечелюстную щель (Б), и околоушную железу (В).
Эти передние пути часто являются зонами расположения трудноизлечимых или рецидивирующих опухолей.
Пространство среднего уха состоит из нескольких областей и содержит косточки, а также нерв — барабанную струну. Пространство среднего уха включает протимпанум, гипотимпанум, эпитимпанум и мезотимпанум. Латеральный край полости среднего уха — это барабанная перепонка. Основу составляют луковица яремной вены и внутренняя сонная артерия. Спереди основные структуры включают горизонтальную часть внутренней сонной артерии и евстахиеву трубу.
Сверху находится средняя черепная ямка; сзади — вход в пещеру — отверстие, ведущее в полость сосцевидного отростка. Медиальная стенка—сложная область, состоящая из нескольких структур, включая слуховую капсулу и горизонтальную часть фаллопиева канала лицевого нерва. Плотная костная ткань слуховой капсулы теоретически защищает ее от прямого прорастания опухоли; тем не менее, опухоль может распространяться во внутреннее ухо по нейроваскулярным каналам, через врожденные щели или даже окно улитки.
Полость сосцевидного отростка в различной степени пневматизирована. Опухоль, поражающая полость сосцевидного отростка, может распространяться за счет существующих путей сосцевидных ячеек. Опухоль обычно распространяется от центрального пути сосцевидных ячеек височной кости в другие воздухоносные пути, например, перилабиринтит, ретро-фациальный, перисинусный и поддуговой пути сосцевидных ячеек. Покровной структурой полости сосцевидного отростка является крыша. Этот барьер может быть очень тонким, и часто оказывает минимальное сопротивление интракраниальному распространению опухоли. Лицевой нерв проходит в фаллопиевом канале, оголение которого встречается нередко, что может облегчать прорастание опухоли лицевого нерва.
Каменистая кость является компонентом передней части височной кости. Она содержит внутреннюю сонную артерию. Многочисленные черепные нервы, включая черепные нервы V и VI, пролегают в непосредственной близости к переднемедиальной части поверхности верхушки пирамиды височной кости. Верхушка пирамиды височной кости различается по степени пневматизации: от сильно пневматической до непневматической и склеротической. Непневматизированные верхушки пирамиды височной кости содержат мозговое вещество, важный анатомический фактор, потому что они могут служить местом гематогенного метаста-зирования.
Лимфатический дренаж наружного слухового прохода (НСП) включает околоушную железу и расположенные впереди ушной раковины узлы, верхную группу глубоких внутренних яремных узлов внизу и узлы непосредственно сзади за ушной раковиной. Лимфатические сосуды среднего уха и полости сосцевидного отростка спускаются в верхнюю группу глубоких внутренних яремных узлов и ретрофарингеальные узлы. Внутреннее ухо не имеет известного лимфодренажа.

Патофизиология рака височной кости
Злокачественное новообразование височной кости — это редкое заболевание. Сообщается о частоте встречаемости приблизительно 1-6 случаев на 1 млн. Подавляющее большинство случаев отологических злокачественных новообразований возникает в ушной раковине; таким образом, не вызывает удивления, что приблизительно 20-60% всех случаев рака височной кости связано с распространенными опухолями ушной раковины. Наружный слуховой проход (НСП) является местом локализации более 25% злокачественных новообразований височной кости, а среднее ухо и сосцевидный отросток — приблизительно 12%. Средний возраст проявления заболевания зависит от гистологического типа опухоли.
Плоскоклеточный рак височной кости обычно развивается в возрасте 50-70 лет; тем не менее, рабдомиосаркома (РМС), является злокачественным новообразованием, выявляемым почти исключительно у детей.
Факторы риска злокачественных образований височной кости не вполне понятны. Относительная редкость возникновения таких поражений не дает возможности выполнить проспективную оценку. Тем не менее, на хронический средний отит часто ссылаются как на фактор риска злокачественного новообразования височной кости, в особенности плоскоклеточного рака. Несмотря на эту распространенную взаимосвязь, определенных закономерностей не выявлено. У многих пациентов с карциномой наружного слухового прохода (НСП) или среднего уха первоначально наблюдаются симптомы гнойной отореи с неприятным запахом.
Дифференцировка хронически дренирующего уха с сопутствующей инфекцией в отличие от злокачественного новообразования может быть сложной, особенно, принимая во внимание редкость возникновения злокачественных новообразований. В 1968 году, Уайтхед (Whitehead) стал первым автором, который предположил взаимосвязь между двумя нозологическими формами. Было высказано предположение, что карцинома височной кости может возникать таким же образом, как и язвы Маржолина, при которых митотическая активность эпителия изменяется по причине нарушения, вызванного хронической отореей или бактериальными токсинами. Вдобавок, подразумевается, что с развитием злокачественного заболевания связана холестеатома, но определенная взаимосвязь не установлена.
Ультрафиолетовое излучение не является значимым этиологическим фактором при злокачественной опухоли височной кости в отличие от карциномы ушной раковины. Тем не менее, существует предполагаемая взаимосвязь между злокачественным образованием височной кости и другими формами излучения. Воздействие радия, особенно, у лиц, работающих с измерительными приборами в 1940-х и 1950-х годах, является широко известным канцерогеном, и ряд описанных злокачественных новообразований височной кости был связан именно с таким воздействием. Кроме этого, наружное дистанционное облучение может в будущем вызывать малигнизацию в пределах поля облучения.
Вирус папилломы человека (ВПЧ) связан с развитием карциномы в различных областях тела, и определялся при карциноме височной кости. Высокий показатель распространения ВПЧ был продемонстрирован при карциноме среднего уха, связанной с хроническим средним отитом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Папилломавирусная инфекция (ВПЧ) - симптомы и лечение
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]
ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);
- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).
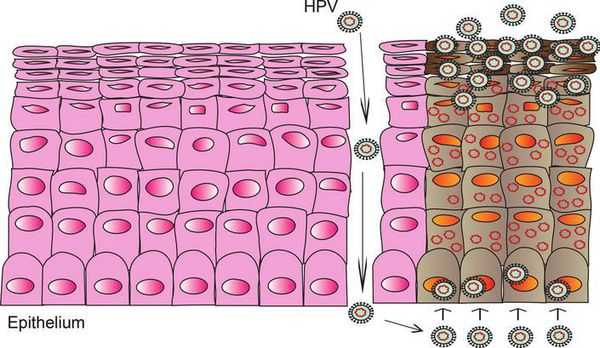
В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.
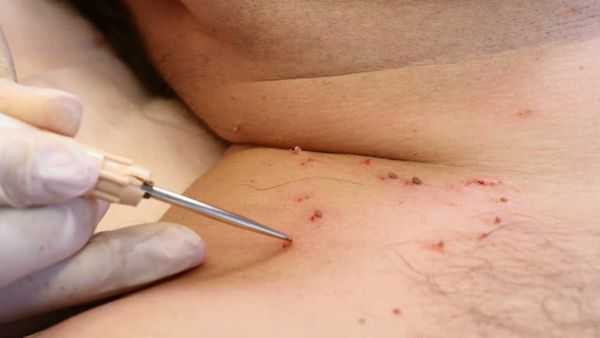
Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.
Гемангиома
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гемангиома: причины появления, симптомы, диагностика и способы лечения.
Определение
Гемангиомой называют гиперплазию сосудов (разрастание клеток сосудистой стенки) – заболевание, которое классифицируется как доброкачественная опухоль (доброкачественное новообразование) и может быть как врожденным, так и появиться в течение нескольких месяцев после рождения ребенка.
Гемангиома кожи у взрослых встречается, но не часто, так как большинство опухолей самостоятельно рассасываются еще в детском возрасте. Если похожее новообразование появилось на коже взрослого человека, где до этого не было никаких поверхностных дефектов, то такая опухоль требует тщательной диагностики.
Если в детстве гемангиома выражена слабо (в виде ссадины или небольшого пятнышка), то во взрослом возрасте под действие определенных факторов она может расти и увеличиваться.
Гемангиомы формируются, как правило, на коже головы, лица, шеи и реже – на туловище и конечностях. Излюбленными локациями на внутренних органах являются печень, кости, легкие.
Гемангиомы кожи чаще представляют собой одиночные новообразования, но бывают исключения. Замечено: если гемангиом на видимых участках тела больше пяти, высока вероятность того, что есть и гемангиома внутренних органов.
Причины появления гемангиом
Причины появления гемангиом до конца не изучены. Согласно одной из теорий, разросшиеся клетки эндотелия могут быть остаточными эмбриональными клетками. Другое предположение заключается в том, что гемангиома начинает расти внутриутробно в условиях хронического недостатка кислорода. Возможно, формирование опухоли могут провоцировать острые инфекции, в том числе респираторно-вирусные, если таковые были у матери в первом триместре беременности. Это лишь теория, потому как гемангиомы возникают и у детей, родившихся от матерей с нормально протекавшей беременностью.
Угрозы выкидыша, предлежание плаценты (очень низкое расположение плаценты в матке, затрудняющее естественные роды), отслойка и воспаление плаценты, обвитие пуповины, преэклампсия (комплекс симптомов, включающий отеки, повышение артериального давления и выявление белка в анализе мочи), возраст матери (старше 38 лет) также являются факторами риска.
Классификация заболевания
Гемангиомы детского возраста подразделяют на врожденные и инфантильные (младенческие).
Нередко крупные гемангиомы можно увидеть во время ультразвукового скрининга. Новорожденный появляется с гемангиомой, которая впоследствии может самостоятельно в течение полутора лет уменьшиться в размере и исчезнуть (быстро инволюционирующая), уменьшиться, но не полностью исчезнуть (частично инволюционирующая) или не измениться совсем (не инволюционирующая). Если врожденная гемангиома растет, то только пропорционально росту ребенка. С равной частотой она встречается как у мальчиков, так и у девочек.
Инфантильная гемангиома
Предшествует такой гемангиоме участок измененной кожи или красное пятно. Рост гемангиомы может продолжаться до шести месяцев жизни ребенка. Затем наступает период остановки роста, он длится в среднем два месяца, а потом происходит фаза медленного уменьшения новообразования, которая может продолжаться до десяти лет.
Младенческая гемангиома встречается у девочек в пять раз чаще, чем у мальчиков.
Инфантильные гемангиомы могут располагаться на коже (простые капиллярные гемангиомы), под кожей (венозные и кавернозные гемангиомы) и быть комбинированными.
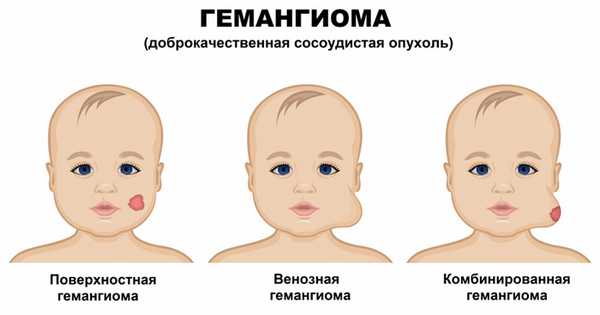
В зависимости от гистологического строения и от калибра сосудов гемангиомы подразделяют:
- на капиллярные,
- венозные,
- кавернозные,
- комбинированные.
Располагается на поверхности кожи и представляет собой густую сеть тесно переплетенных капилляров, выстланных клетками эндотелия. Эта форма встречается в 90-96% случаев, характерна интенсивным разрастанием новых сосудов и считается начальной стадией развития образования.
Образования представлены венами мелкого и среднего калибра. Таким гемангиомам свойственно разрастание вглубь кожи и над ее поверхностью.
Кавернозные, или пещеристые гемангиомы.
Кавернозное образование считается следующим этапом развития венозной формы гемангиомы. Оно состоит из полостей, ограниченных эндотелиальным слоем сосудов и разделенных перегородками. Такая гемангиома формируется в результате переполнения кровью неполноценных капилляров и разрыва их стенок с образованием полостей (каверн) и кровоизлияний (гематом). Кровь, находящаяся в этих полостях, из-за повышения коагуляционных свойств образует мелкие сгустки.
К этому виду гемангиом относят образования, имеющие признаки нескольких форм различной степени выраженности.
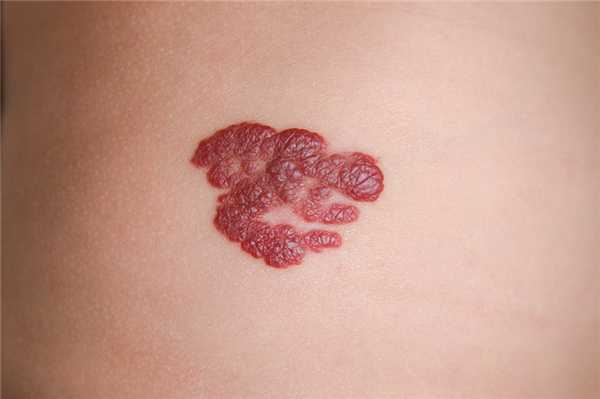
- Капиллярная, или поверхностная гемангиома кожи (винное пятно) склонна к разрастанию в окружающие ткани и представляет собой объемное эластичное образование от бледно-розового до насыщенного красного или бордового цвета, с неровными очертаниями, несколько возвышающееся над поверхностью кожи. При надавливании гемангиома бледнеет, но потом быстро принимает исходный вид. При локализации на затылке имеет название «укус аиста», при локализации на лбу - «поцелуй ангела».
Края гемангиомы говорят о стадии ее развития: ровный очерченный край наблюдается в фазе остановки роста и фазе уменьшения опухоли. Во время активного роста края размыты.
Небольшие гемангиомы внутренних органов зачастую никак себя не проявляют и случайно выявляются при проведении исследований, связанных с другими заболеваниями.
Для того чтобы гемангиома печени давала болевые ощущения, она должна достигать внушительных размеров – 5–10 см. Гемангиома позвоночника не вызывает никаких симптомов, если она находится внутри позвонка. Как только она затрагивает надкостницу (оболочку, покрывающую кость) или связки, появляется постоянная боль. Опухоль, сдавливающая корешки спинномозговых нервов, может привести к различным нарушениям чувствительности в конечностях.
Некоторые гемангиомы сразу вызывают симптомы, это объясняется особенностью расположения. Разрастаясь, они быстро нарушают функцию органа. К таким относят гемангиомы гортани, трахеи, опухоли глаз.
Диагностика гемангиомы
Диагностика гемангиомы начинается с опроса пациента и/или его представителей о течении заболевания, первых проявлениях, динамике событий. Затем проводят детальный осмотр сосудистого образования. В зависимости от симптомов и расположения гемангиомы может потребоваться углубленный осмотр узким специалистом (офтальмологом, оториноларингологом и т.д.).
Для уточнения размеров, глубины залегания, строения новообразования показано ультразвуковое исследование с изучением кровотока. Однако при некоторых гемангиомах оно может быть неинформативным.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Мастоидит
Мастоидит - гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости.
Что провоцирует / Причины Мастоидита:
Возбудителями мастоидита являются те же микроорганизмы, которые вызывают развитие острого гнойного среднего отита.
Патогенез (что происходит?) во время Мастоидита:
Это наиболее частое осложнение острого среднего отита. Изменения в сосцевидном отростке при мастоидите различны в зависимости от стадии заболевания. При 1-й экссудативной стадии в процесс вовлекаются слизистая оболочка и надкостница ячеек сосцевидного отростка, ячейки выполнены экссудатом, слизистая оболочка воспалена и резко утолщена. 2-я стадия характеризуется преобладанием пролиферативно-альтеративных изменений, распространяющихся и на костные структуры сосцевидного отростка - это альтеративная, или деструктивная, стадия. При этом происходит разрушение кости остеокластами, образование грануляций. Костные перемычки между ячейками некротизируются. Ячейки сливаются, образуя одну общую полость, наполненную гноем, - формируется эмпиема сосцевидного отростка. Процесс разрушения кости может дойти до твердой мозговой оболочки средней или задней черепной ямки и вызвать различные внутричерепные осложнения. При разрушении одной из стенок сосцевидного отростка гной может прорваться на его поверхность с формированием субпериостального абсцесса, в скуловой отросток или в чешую височной кости, в каменистую часть пирамиды височной кости, через верхушку отростка в межфасциальные пространства шеи. Иногда формируются сразу несколько путей оттока гноя.
Мастоидит чаще наблюдается у больных с пневматическим типом строения сосцевидного отростка, его развитию способствует ряд факторов: высокая вирулентность возбудителя инфекции, снижение резистентности организма (в частности, при диабете, нефрите, других хронических заболеваниях), затруднение оттока из антрума и барабанной полости. Одна из причин развития мастоидита - нерациональное лечение острого среднего отита.
Симптомы Мастоидита:
Мастоидит характеризуется общими и местными симптомами. Общие симптомы - ухудшение общего состояния, повышение температуры тела, изменение состава крови - существенно не отличаются от проявлений острого гнойного среднего отита. Анализ динамики этих признаков имеет диагностическое значение при подозрении на возможное вовлечение в воспалительный процесс сосцевидного отростка. Часто проходит 1-2 нед от начала острого среднего отита и на фоне улучшения клинической картины вновь ухудшается общее самочувствие, повышается температура, возобновляются боль и гноетечение из уха. Иногда гноетечение отсутствует из-за нарушения оттока гноя из среднего уха. В некоторых случаях мастоидит может возникнуть не после, а вместе с острым средним отитом.
Подъем температуры может быть незначительным, однако даже субфебрильная температура обращает на себя внимание после ее нормализации, наступившей после прободения барабанной перепонки при остром среднем отите. В периферической крови отмечается умеренный лейкоцитоз, появляется сдвиг в лейкоцитарной формуле влево, постепенное повышение СОЭ. Одновременно ухудшается общее состояние больного, понижается аппетит.
Боль нередко локализуется в ухе и в области сосцевидного отростка, у некоторых пациентов она охватывает половину головы на стороне поражения и усиливается ночью. Важным признаком мастоидита является болезненность при пальпации и перкуссии сосцевидного отростка, чаще в области верхушки или площадки сосцевидного отростка. Появляются также жалобы на шум в ухе или в голове на стороне больного уха и выраженная тугоухость.
При обследовании больного иногда определяется гиперемия и инфильтрация кожи сосцевидного отростка вследствие периостита. Может также наблюдаться сглаженность заушной складки и оттопыренность ушной раковины кпереди . При отоскопии обращают внимание на гноетечение из уха. Нередко оно бывает профузное, пульсирующего характера, сливкообразный гной заполняет наружный слуховой проход сразу после очистки уха. Иногда к обычному гноетечению через перфорацию в барабанной перепонке присоединяется обильное выделение гноя через заднюю стенку наружного слухового прохода. Установить причину такого усиления гноетечения можно только при тщательной очистке уха и обнаружении свища, откуда выделяется гной. Возможен и такой вариант течения мастоидита, когда отореи нет - это является признаком нарушения оттока гноя при закрытии дефекта барабанной перепонки или при блоке входа в пещеру.
Важным отоскопическим признаком мастоидита является нависание задневерхней стенки наружного слухового прохода в костном его отделе.
Нависание это связано с развитием периостита и давлением патологического содержимого в области передней стенки и входа в пещеру. В этом же месте иногда образуется фистула, через которую гной поступает в наружный слуховой проход. Барабанная перепонка при мастоидите часто гиперемирована, инфильтрирована.
В диагностике мастоидита большое значение имеет рентгенография височных костей в проекции по Шюллеру, при этом сравнивают больное и здоровое ухо. При мастоидите на рентгенограмме определяется различной интенсивности снижение пневматизации, завуалированность антрума и ячеек сосцевидного отростка. В поздних стадиях процесса, при деструктивной форме мастоидита, можно видеть разрушение костных перегородок и образование участков просветления за счет формирования полостей, выполненных гноем и грануляциями.
Распространение процесса в сосцевидном отростке и переход его на соседние анатомические образования зависят от развития воздухоносных клеток в различных отделах височной кости - чешуе, скуловом отростке, пирамиде и т.д. Воспаление в этих местах иногда сопровождается прорывом гноя в окружающие мягкие ткани.
Прорыв гноя через кортикальный слой на наружную поверхность сосцевидного отростка приводит к формированию субпериостального абсцесса. Предшествующие ему припухлость и пастозность кожи в заушной области, сглаженность заушной складки и оттопыренность ушной раковины при этом усиливаются.
Распространение гноя из верхушечных клеток сосцевидного отростка в межфасциальные пространства шеи обозначается как верхушечно-шейный мастоидит. Различные формы его, названные по именам авторов, отличаются местом прорыва гноя в области верхушки. Мастоидит Бецольда характеризуется распространением гноя через внутреннюю поверхность верхушки сосцевидного отростка под мышцы шеи. При этом наблюдается плотная припухлость мягких тканей шеи, иногда на протяжении от верхушки сосцевидного отростка до ключицы. Повороты головы болезненны, поэтому пациент держит голову в вынужденном положении, наклоненной в больную сторону. По клетчаточным пространствам шеи гной может достигнуть средостения и вызвать медиастинит.
Прорыв гноя через наружную стенку верхушки обозначается как мастоидит Орлеанского, распространение гноя через incisura digastrica медиальнее двубрюшной мышцы с образованием глубокого абсцесса шеи - мастоидит Муре. Распространение воспалительного процесса на основание скулового отростка называется зигоматицитом, на чешую височной кости - сквамитом. При этом наблюдается воспалительная реакция кожи соответствующей области (гиперемия, инфильтрация, локальная болезненность).
Возможно распространение гноя из сосцевидного отростка по клеточной системе в пирамиду височной кости, тогда развивается петрозит, клиническая картина которого обозначается как триада Градениго: острый средний отит, тригеминит, парез или паралич отводящего нерва.
Наибольшую опасность по частоте развития осложнений представляют атипичные формы мастоидита. Их возникновение и течение связано с рядом биологических факторов (возраст больного, общая и местная реактивность организма), вирулентностью возбудителя, строением височной кости, в частности ее ячеистой структуры. Особая роль в развитии атипичных форм мастоидита принадлежит нерациональной терапевтической тактике. При атипичном течении процесса отсутствует выраженная последовательность стадий развития воспаления, отдельные симптомы не имеют характерной четкости. Так, боль либо не беспокоит совсем, либо бывает слабой. Гноетечение может быть выражено минимально или отсутствовать совсем. В то же время следует учитывать, что атипичные формы почти всегда сопровождаются обширным разрушением кости, при этом возможно развитие внутричерепных осложнений.
Диагностика Мастоидита:
Диагностика мастоидита в типичных случаях не представляет трудностей, однако при атипичном течении заболевания диагноз усложняется. Следует учитывать совокупность объективных признаков мастоидита. Важное значение имеет рентгенография, при необходимости выполняется КТ или МРТ височных костей, которые являются наиболее информативным методом диагностики, при этом определяется различной интенсивности" снижение пневматизации, завуалированность ячеек сосцевидного отростка. Дифференциальная диагностика мастоидита проводится с фурункулом наружного слухового прохода при локализации его в области задней стенки. В этом случае, как и при мастоидите, возникает припухлость позади ушной раковины. Давление на planum mastoideum и верхушку сосцевидного отростка болезненно при мастоидите, а при фурункуле вызывает боль надавливание на козелок, жевание, потягивание за ушную раковину. При мастоидите эти симптомы отсутствуют, но имеется выраженное снижение слуха, что не характерно для фурункула. Кроме того, при фурункуле наблюдается сужение в перепончато-хрящевом отделе, при мастоидите - в костном.
Лечение Мастоидита:
Различают консервативное и хирургическое лечение мастоидита. В любом случае, с учетом возможности развития тяжелых осложнений, лечение должно проводиться в условиях ЛОР-стационара. Консервативное лечение обычно имеет успех в экссудативной стадии мастоидита, когда еще нет деструкции (альтерации) кости и не нарушен отток экссудата. Основу консервативной терапии, соответствующей активному лечению острого среднего отита, составляет антибиотикотерапия, назначаются препараты широкого спектра действия, предпочтение отдается beta-лактамным антибиотикам. Важным компонентом лечения мастоидита является обеспечение свободного оттока гноя из среднего уха и местное использование антибактериальных препаратов с учетом чувствительности флоры из уха. Также обращают внимание на состояние носа, носоглотки и околоносовых пазух.
Если в течение суток после начала консервативного лечения основные симптомы значительно не уменьшились (температура тела, боль при пальпации заушной области, реактивные явления в области уха и др.), нужно переходить к хирургическому лечению. Частичное улучшение состояния больного позволяет продлить консервативное лечение, с определенной оптимизацией ее. Однако если основные симптомы остаются и после вторых суток лечения, с операцией медлить нельзя.
Обнаружение у больного при первичном осмотре признаков второй стадии (альтеративной) мастоидита является показанием к безотлагательному хирургическому лечению. Абсолютным показанием к неотложному хирургическому лечению являются появление признаков внутричерепных осложнений, возникновение осложнений в пограничных со средним ухом областях (субпериостальный абсцесс, прорыв гноя в области верхушки сосцевидного отростка, развитие зигоматицита, сквамита, петрозита). Операция, безусловно, показана, если у больного с мастоидитом появились признаки отогенного пареза или паралича лицевого нерва, развился лабиринтит.
При мастоидите выполняется операция антромастоидотомия - вскрытие антрума и трепанация сосцевидного отростка. Удаление патологических тканей должно быть полным, поэтому иногда операция заканчивается удалением всего отростка вместе с его верхушкой - мастоидэктомией. У детей до трех лет сосцевидный отросток не развит, поэтому операция носит название антротомии.
Операция преследует цель ликвидации гнойно-деструктивного процесса в сосцевидном отростке с одновременным дренированием барабанной полости. Вмешательство выполняется под эндотрахеальным наркозом, взрослых в ряде случаев оперируют под местной инфильтрационной анестезией.
Скальпелем делают разрез кожи, подкожной клетчатки и надкостницы, отступая на 0,5 см от переходной складки позади ушной раковины, длина разреза 5-6 см. При субпериостальном абсцессе делают сначала небольшой разрез кончиком скальпеля, чтобы дать отток гною, который находится обычно под давлением. Широким распатором отсепаровывают мягкие ткани с надкостницей, обнажая кортикальный слой в области площадки сосцевидного отростка, накладывают ранорасширитель типа «лира». Костная рана должна быть ограничена сверху linea temporalis, спереди задним краем слухового прохода, снизу - верхушкой сосцевидного отростка. Трепанация кости выполняется с помощью долот различных размеров, для этого можно использовать также фрезы или стамески Воячека. После вскрытия кортикального слоя кзади от spina suprameatum на 6-8 мм. и ниже linea temporalis на 4-5 мм. обычно вскрываются ячейки, выполненные гноем и грануляциями. Удаляя пораженную кость, постепенно углубляются по направлению к пещере, которая должна быть обязательно вскрыта для обеспечения дренажа барабанной полости. Пещера располагается на глубине 1,5-2 см. от поверхности сосцевидного отростка и проекционно определяется кзади от места перехода задней стенки наружного слухового прохода в верхнюю. Убедиться, что вскрытая полость в глубине костной раны является именно пещерой сосцевидного отростка, можно с помощью зондирования пуговчатым зондом, который через aditus ad antrum легко попадает в барабанную полость. Кроме того, на дне пещеры видно выпячивание гладкой ампулы горизонтального полукружного канала, кпереди от которого находится костный канал лицевого нерва. Дальнейший ход операции предполагает тщательное удаление кариозно измененной кости, гноя и грануляций. Выскабливание пещеры требует большой осторожности, чтобы при манипуляциях в передних ее отделах не вывихнуть наковальню, короткий отросток которой расположен на дне aditus. Также осторожно следует удалять кариозно измененную кость вблизи канала лицевого нерва, полукружного канала и сигмовидного синуса. При обширном кариозном процессе последовательно вскрываются все клеточные группы, включая верхушечные, перисинуозные, скуловые. По окончании этого этапа операции поверхность костной раны сглаживается костной ложкой или фрезами.
Элиминация гнойного очага в сосцевидном отростке завершается снесением задней стенки наружного слухового прохода до уровня ампулы горизонтального полукружного канала, но с сохранением annulus tympanicus. Выполняется также пластика задней кожной стенки слухового прохода, лоскут подшивается в нижнем углу раны. После промывания раны теплым раствором антисептика, просушивания и тампонады турундами, пропитанными стерильным вазелиновым маслом или левомеколем, операция завершается наложением на рану в заушной области первичных швов. Тампон удаляется через слуховой проход на 2-3 день после операции. При небольших процессах задняя стенка слухового прохода не снимается. После операции заушная рана ведется открытым способом.
Открыто ведется послеоперационная рана после расширенной мастоидотомии у больных с отогенными внутричерепными осложнениями В послеоперационном периоде обычно продолжают антибиотикотерапию, назначают витамины, общеукрепляющее лечение, местно проводят ультрафиолетовое облучение. Рану перевязывают ежедневно. Во время перевязки удаляют из раны турунды, осушают ее, промывают антисептическим раствором, затем вновь вводят турунды и накладывают повязку. По мере появления эпидермизации турунды не вводят, излишние грануляции удаляют кюреткой. При благоприятном течении послеоперационного периода заживление раны и излечение наступает обычно к 20-му дню.
К каким докторам следует обращаться если у Вас Мастоидит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Мастоидита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
- Принципы артроскопической операции при нестабильности плечевого сустава
- Ортезы для позвоночника при травме. Выбор
- Показания, подготовка к артроскопическому релизу и удлинению латерального удерживателя надколенника
- Лечение перитонита. Прогноз перитонита
- Постхолецистэктомический синдром: симптомы, лечение, диагностика
