Диагностика перенашивания плода. Пролонгированная беременность. Амниоскопия при переношенной беременности.
Добавил пользователь Валентин П. Обновлено: 14.01.2026
Переношенная беременность – это беременность, которая продолжается 42 недели и более (294 дня). Частота переношенной беременности составляет приблизительно 3-12% [1].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| O48 | Переношенная беременность |
Дата разработки/пересмотра протокола: 2013 года (пересмотр 2017 г.)
Сокращения, используемые в протоколе:
| БПП | биофизический профиль плода |
| ПШП | подсчет шевелений плода |
| БПР | бипариетальный размер |
| ВРТ | вспомогательные репродуктивные технологии |
| ДПА | допплерометрия пупочной артерии |
| КТР | копчико-теменной размер |
| УЗИ | ультразвуковое исследование |
Пользователи протокола: акушеры-гинекологи и акушерки, ВОП.
Категория пациентов: беременные женщины.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++) или (+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| Д | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез
Жалобы: нет.
Анамнез: особенностей нет
NB! Этиология поздней беременности еще не была всесторонне исследована.
Лабораторные исследования: нет;
Инструментальные исследования:
· УЗИ для определения ИАЖ;
· БПП для мониторинга состояния плода;
· ДПА для мониторинга состояния плода.
NB! Доплеровские параметры гемодинамики не различаются до родов при переношенных беременностях с благоприятными и неблагоприятными результатами.
Показания для консультации специалистов: консультация профильных специалистов при наличии сопутствующих заболеваний.
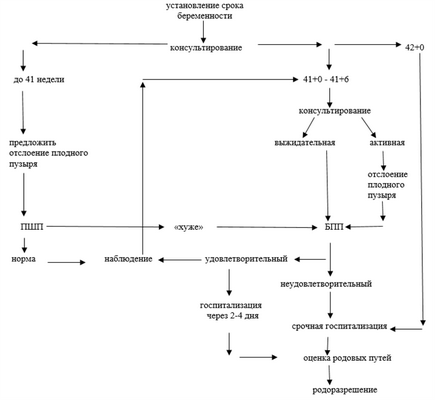
Диагностический алгоритм:
Дифференциальный диагноз
Дифференциальный диагноз: проводится после родов с запоздалыми родами плодом без признаков перезрелости. Ребенок считается переношенным, если есть сочетание, хотя бы 2–3 признаков переношенности.
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
NB! Точность диагностики перенашивания зависит от достоверности информации о гестационном сроке. Своевременная диагностика чрезвычайно важна для определения тактики ведения родов. Важно использовать все доступные клинические данные, помогающие уточнить срок беременности.
По достижении гестационного срока 40+0 недель:
· провести консультирование по вопросам переношенной беременности и материнским и перинатальным рискам.
· предложить влагалищное исследование для оценки шейки матки и отслойки нижнего полюса плодного пузыря, снижающей потребность в последующей индукции после предоставления информации и оформления информированного согласия(A-1a) [3, 9, 12]. Возможные осложнения отслойки нижнего полюса плодного пузыря: дискомфорт и болезненные ощущения, кровянистые выделения, нерегулярные схватки в течение 24 часов после манипуляции.
При достижении гестационного срока 41 нед+0:
· определить расширенный БПП;
· обсудить дальнейший план наблюдения, включая возможную индукцию родов в 41+ 0 – 42+0 недели.
Немедикаментозное лечение:
· Диета: стол №15;
· Режим: III.
Медикаментозное лечение: нет.
Хирургическое вмешательство: нет.
Дальнейшее ведение:
Женщине необходимо предложить индукцию родов в сроке 41+0 – 42+0 недели, поскольку существующие доказательства в настоящее время показывают снижение перинатальной смертности при родоразрешении в эти сроки. Риск рождения мертвого плода на 37 недели составляет 1 на 3000 родов, на 42 недели 3 на 3000, на 43 неделе - 6 на 3000.
При получении информированного согласия на проведение индукции (смотрите протокол «Индукция родов») выдать направление в стационар по выбору пациентки (II – III уровень).
При отказе от индукции дальнейшее наблюдение проводить по алгоритму усиленного наблюдения за состоянием плода.
1. Наблюдение возможно в условиях стационара или амбулаторно.
2. Предоставить контактную информацию родовспомогательных учреждений ближайших к месту жительства, лицензированных на оказание помощи при переношенной беременности.
3. Обучить пациентку качественной оценке шевеления плода («шевелится так же как вчера», «…хуже» и т.д.). Проконсультировать о тревожных признаках, при которых необходимо обратиться за медицинской помощью.
4. Оценка биофизического профиля плода два раза в неделю:
- в 41+0-4 дня при удовлетворительном БПП - направление на плановую госпитализацию;
- при неудовлетворительном БПП – срочная госпитализация в акушерский стационар.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ:
· при получении информированного согласия на проведение индукции в 41+0-4 дня при удовлетворительном БПП решить вопрос об индукции родов (смотрите клинический протокол «Индукция родов»).
NB! Вопросы родостимуляции при мекониальных водах решать консилиумом; неонатолога следует заранее предупредить о предполагаемом рождении переношенного ребенка.
· при неудовлетворительном БПП решить вопрос и отсутствии условий для быстрого родоразрешения тактику решать консилиумом.
Хирургическое вмешательство:
· родоразрешения (смотрите клинический протокол «Индукция родов»);
· кесарево сечение (смотрите клинический протокол «Кесарево сечение»).
Плановое кесарево сечение:
· неудовлетворительное состояния внутриутробного плода при «незрелых» родовых путях;
Экстренное кесарево сечение:
· угрожающие состояния плода;
· отсутствии условий условий для быстрого родоразрешения.
Немедикаментозное лечение:
Диета: Стол№ 15;
Режим: III
Медикаментозное лечение: смотрите клинический протокол «Индукция родов».
Дальнейшее ведение: смотрите клинический протокол «Ведение родов».
Индикаторы эффективности лечения:
· удельный вес антенатальных потерь в сроке 42 недель и более в структуре перинатальной смертности;
· удельный вес переношенных новорожденных в структуре неонатальной смертности.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
· срок беременности 41+ 0-4 недель при информированном согласии женщины;
· срок беременности 42 нед.
Показания для экстренной госпитализации:
· начало родовой деятельности;
· неудовлетвотриетльный биофизический профиль плода.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1) Шиканова Светлана Юрьевна – врач акушер-гинеколог высшей категории, кандидат медицинских наук, доцент, руководитель кафедры акушерства и гинекологии №1 РГП на ПХВ «Западно – Казахстанский государственный медицинский университет им. М. Оспанова».
2) Сармулдаева Шолпан Куанышбековна – заведующая кафедрой акушерства и гинекологии с курсом неонатологии РГП на ПХВ «Казахский медицинский университет непрерывного образования».
3) Танышева Гульяш Алтынгазиновна – заведующая кафедрой акушерства и гинекологии РГП на ПХВ «Государственный медицинский университет города Семей».
4) Майшина Мадина Шарипбековна – врач акушер-гинеколог высшей категории, заведующая отделением АО «Национальный научный центр материнства и детства».
5) Калиева Шолпан Сабатаевна – кандидат медицинских наук, доцент, заведующая кафедрой клинической фармакологии и доказательной медицины РГП на ПХВ «Карагандинский государственный медицинский университет».
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Есенаманова Светлана Мендигалиевна – заместитель руководителя по родовспоможению и детству ГУ «Управление здравоохранения Актюбинской области», кандидат медицинских наук.
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Перенашивание беременности - симптомы и лечение
Что такое перенашивание беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коротковой Оксаны Владимировны, гинеколога со стажем в 9 лет.
Над статьей доктора Коротковой Оксаны Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Светлана Симанина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Процесс беременности, задуманный природой, рассчитан на 287 дней. Отклонения от этих сроков возможны, но для них всегда существует веская причина. Если дата родов, рассчитанная доктором, уже прошла, а роды так и не наступили, следует предполагать перенашивание беременности.

Переношенная беременность — это беременность, длящаяся более 42 недель или более 294 дней [12] . Она встречается примерно в 4-14 % случаев [1] [5] [7] . Чаще с ней сталкиваются первородящие женщины после 30 лет [3] . Причём каждая беременность, закончившаяся запоздалыми родами, увеличивает риск переношенности при последующей беременности.
Все изменения в плаценте, которые происходят при перенашивании, приводят к длительным затяжным родам и могут стать причиной родовых травм плода (переломов ключиц, различных гематом) и других осложнений. Все они опасны для новорождённого и нарушают процесс его адаптации к внеутробной жизни.
Причины перенашивания многообразны. В большинстве случаев оно развивается при сочетании причин, факторов риска, особенностей организма беременной и самого плода. К ним относятся:
- недостаточная перестройка нервной системы женщины к родам — неправильное соотношение в работе симпатической и парасимпатической нервной системы, недостаточно сформированная родовая доминанта (особая рефлекторная система, отвечающая за своевременное наступление родов);
- эндокринные патологии — сахарный диабет, ожирение , гипотиреоз ;
- гормональный дисбаланс, в частности снижение уровня эстриола, отвечающего за готовность матки и половых путей к родам;
- осложнения беременности — маловодие или хроническая плацентарная недостаточность;
- психические травмы.
Причинами перенашивания беременности могут стать нарушения женской репродуктивной системы:
- генитальный инфантилизм (недоразвитие полового аппарата);
- аномалии развития репродуктивной системы — дисфункция яичников, нарушения менструального цикла;
- перенесённые гинекологические инфекции;
- травмы половых органов;
- искусственные или самопроизвольные аборты в анамнезе.
Причинами перенашивания со стороны плода могут быть его хромосомные аномалии (синдром Дауна, поликистоз почек) или тяжёлые пороки развития:
- анэнцефалия (отсутствие головного мозга); (увеличение объёма жидкости в головном мозге);
- микроцефалия (маленький головной мозг) [2][8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перенашивания беременности
К симптомам перенашивания беременности относят уплотнение матки за счёт маловодия, уменьшение размера живота, снижение веса беременной относительно последних измерений, выделения из молочных желёз. При этом шейка матки не указывает на биологическую готовность родовых путей к родоразрешению. Также выявляются признаки ухудшения состояния плода:
- по данным УЗИ — маловодие, структурные изменения в плаценте, её преждевременное созревание, нарушение кровотока в артериях пуповины или маточных артериях;
- по данным кардиотокографического исследования (КТГ) — снижение компенсаторных возможностей плода, признаки его гипоксии (нехватки кислорода).
При рождении переношенный младенец отличается характерным внешним видом. Его кожа и слизистые оболочки, а также пуповина и плацента окрашены в зелёный или жёлтый цвет. Если количество защитной сыровидной смазки снижено, то кожа и слизистые покровы плода становятся сухими. При отсутствии смазки они сморщиваются из-за контакта с околоплодными водами. Кожа стоп и ладоней новорождённого выглядит распаренной, как после бани. На руках и ногах видны длинные ногти [1] [5] [6] [11] .
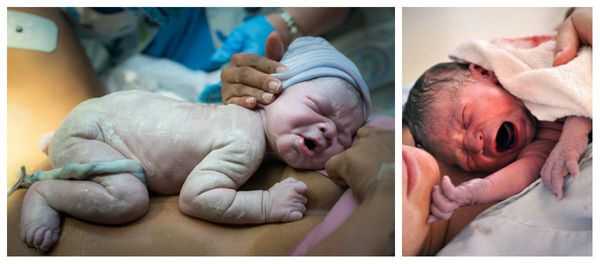
При перенашивании ребёнок, как правило, крупный, его рост и головка увеличены. Но возможен и другой вариант, когда рождается небольшой по весу малыш с уменьшенным количеством подкожно-жировой клетчатки (в связи с задержкой роста плода), но с вышеописанными признаками перезрелости. Плотность костей черепа новорождённого повышена, роднички маленькие, а швы узкие, что затрудняет процесс приспособления головки плода к родовым путям матери — как следствие, это становится причиной травм матери во время родов.
Патогенез перенашивания беременности
Основное звено патогенеза переношенной беременности — это изменения со стороны плаценты (плацентарная недостаточность). Они вызывают внутриутробный дефицит кислорода у плода. Такое отклонение приводит к выраженным изменениям и нарушению состояния ребёнка. При этом плацентарная дисфункция, дисбаланс эндокринной системы плода, наличие факторов риска перенашивания не позволяют родам начаться в срок, усугубляя уже имеющиеся нарушения.
При беременности плацентарная дисфункция проявляется нарушением кровотока в маточных артериях и/или артериях пуповины [1] [8] . При морфологическом исследовании плаценты диагностируются признаки сниженной циркуляции крови, образование мелких тромбов, склероз ворсин и сосудов и снижение количества капилляров. Также в ней могут быть обнаружены кальцинаты — локальные скопления кальция в очаге нарушенного кровотока.
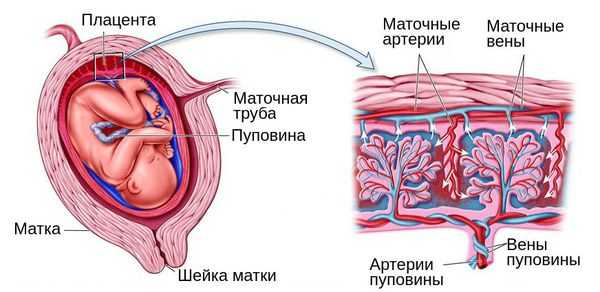
Для выживания плода при дефиците поступающего к нему кислорода организм запускает процесс централизации кровообращения. При этом в жизненно важных органах малыша, таких как мозг, сердце и печень, кровоток сохраняется, а в мышцах, кишечнике, почках и остальных органах уменьшается.
Из-за снижения кровотока в почках плода выделение мочи значительно уменьшается, развивается маловодие. Также изменяется характер околоплодных вод: они теряют прозрачность, становятся мутными, приобретают желтоватый или зеленоватый оттенок из-за примеси мекония — первых фекалий ребёнка.
За счёт изменения состава околоплодных вод нарушается выработка сурфактанта — вещества, которое не даёт альвеолам слипаться во время выдоха. Это вызывает патологию лёгочной ткани и нарушение дыхания после рождения. Также снижается защитная функция лёгких: в водах увеличивается число бактерий, что повышает риск инфицирования лёгочной ткани [1] [8] [11] .
На фоне плацентарной недостаточности пуповина становится тонкой. Из-за этого повышается риск сдавления пуповины, возникновения гипоксии или асфиксии в ходе родов. Сниженное поступление кислорода в организм малыша приводит к накоплению продуктов обмена веществ — развивается закисление внутренней среды плода (метаболический ацидоз), на фоне которого возникает кислородная недостаточность в тканях.
Тканевая гипоксия повышает проницаемость сосудистых стенок у плода, что приводит к задержке жидкости в тканях. В случае скопления жидкости в головном мозге может развиться отёк мозга. Такое состояние является неблагоприятным фактором во время родов: оно повышает чувствительность мозга к воздействию кислородной недостаточности и увеличивает риск развития осложнений при возможной родовой травме.
Следствием внутриутробной гипоксии также является нарушение сокращения миокарда у плода. Оно влияет на обмен веществ, что в итоге затрудняет адаптацию новорождённого к новым внеутробным условиям жизни.
Классификация и стадии развития перенашивания беременности
В зависимости от состояния ребёнка выделяют два типа переношенной беременности:
- Запоздалые роды плодом без признаков перезрелости (пролонгированная беременность). Характерны для женщин с дисфункцией яичников младше 30 лет. Ребёнок рождается крупным, но без признаков переношенности. Шейка матки зрелая. По данным УЗИ и КТГ нет признаков изменения плаценты и нарушений плода. Околоплодные воды прозрачные, нормальной окраски. При гистологии плаценты отсутствуют характерные изменения. Нередко такие роды являются результатом неверно определённого срока беременности.
- Запоздалые роды перезрелым плодом (истинное перенашивание). Характерны для первой беременности у женщин старше 30 лет с инфекциями, передающимися половым путём, хроническими воспалительными заболеваниями гениталий и запоздалыми родами в анамнезе. Шейка матки незрелая или недостаточно зрелая. По данным УЗИ выявляют изменения в плаценте и маловодие, по данным КТГ отмечают признаки гипоксии плода. После рождения плод имеет признаки переношенности: большой или малый вес новорождённого, сморщенная желтоватая или зеленоватая кожа с отсутствием сыровидной смазки на ней, плотные кости черепа, длинные ногти. Гистология плаценты выявляет её структурные изменения [1][7][8] .
Чем больше срок истинного перенашивания, тем выше риск осложнений и неблагоприятного исхода данной беременности. Возможны:
- травмы половых органов матери во время родов из-за большого размера плода и плотности костей его черепа;
- травмы ребёнка, гипоксическое поражение его нервной системы и проблемы с дыханием [1][6][10] .
Осложнения перенашивания беременности
Для плода большую опасность представляет асфиксия (острая гипоксия) и отслойка плаценты. Нехватка кислорода внутри утробы стимулирует плод выполнить несвоевременные дыхательных движения. Они приводят к заглатыванию вод и возможному воспалению лёгочной ткани — пневмониту. Если в водах есть примесь мекония (первородного кала), то велика вероятность мекониальной аспирации — проникновения содержимого кишечника новорождённого в его лёгкие.
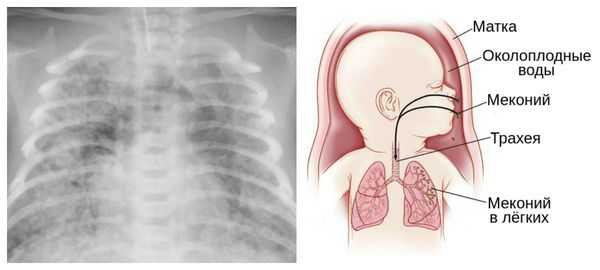
В результате гипоксии и централизации кровообращения во время внутриутробного развития возможны ишемические поражения миокарда, почек и кишечника плода — развивается кислородное голодание клеток этих органов и нарушаются процессы тканевого дыхания. При длительной ишемии возможно стойкое нарушение работы органов, вплоть до их отмирания (некроз кишечника, почечная недостаточность и др.).
Центральная нервная система переношенного плода также становится очень чувствительной к недостатку кислорода и возможным травмам. Поэтому гипоксия может нарушить работу нервной системы и привести к отставанию ребёнка в физическом и нервно-психическом развитии [1] [5] [6] .
Помимо прочего возможны травмы плода во время родов. Они связаны с большим размером головки малыша, узкими родничками и плотностью костей его черепа [1] [4] [10] .
У матери часто наблюдается клиническая картина узкого таза, возникают травмы половых органов (разрывы шейки матки, влагалища или промежности), послеродовые кровотечения (как результат перерастянутой матки), септические и эмболические осложнения.
При клинически узком тазе возникает диспропорция размеров плода и таза матери. Роды через естественные родовые пути в этом случае невозможны. Как правило, проводится оперативное родоразрешение.
Возникновение септических осложнений связано с инфекцией, которая приобретает системный характер. Возможно развитие хориоамнионита (воспаления хориона и инфекции в амниотической жидкости), послеродового эндометрита , сепсиса (заражения крови) и септического шока.
Эмболические осложнения возникают при появлении в кровотоке женщины фрагментов инородных тканей (тромбов, амниотической жидкости и др.). При этом возникают чрезвычайно опасные процессы, такие как ТЭЛА , эмболия околоплодными водами и септическая эмболия с высокой вероятностью смертельного исхода.
Диагностика перенашивания беременности
Диагноз переношенной беременности устанавливают на основании данных анамнеза (истории болезни) и совокупности результатов обследования:
- выявление факторов, которые относят беременную к группе риска (дисфункции яичников, заболевания гениталий, аборты и самопроизвольные выкидыши);
- правильный подсчёт даты родов, УЗИ в первом триместре беременности ;
- ультразвуковая фетометрия (измерение плода) — отсутствие увеличения плода при осмотре в динамике, выявление синдрома задержки роста (симметричное или асимметричное уменьшение окружности головки и живота плода) [1][5] ;
- оценка объёма и структуры околоплодных вод — появление взвеси из-за наличия сыровидной смазки, пушковых волос, эпидермиса и мекония, уменьшение объёма околоплодных вод (чем меньше их объём, тем выше риск истинного перенашивания беременности);
- ультразвуковая оценка зрелости плаценты : снижение её толщины, обратное развитие плаценты с комплексом её структурных изменений (кальцинаты, кисты);
- кардиотокография (КТГ) — при гипоксии плода отмечается изменение подвижности плода (от усиления до полной неподвижности), изменение числа сердечных сокращений, снижение компенсаторных возможностей плода при физической нагрузке;
- допплерометрия в маточных артериях и артериях пуповины — регистрируется нарушение кровотока разной степени выраженности;
- оценка гемодинамики плода — скорость кровотока в средней мозговой артерии, аорте, венозном протоке и нижней полой вене плода снижена (говорит о степени централизации кровотока у плода);
- оценка зрелости шейки матки ;
- амниоскопия — осмотр нижнего полюса плодного пузыря с помощью амниоскопа (отмечается уменьшение прозрачности и изменение цвета околоплодных вод).
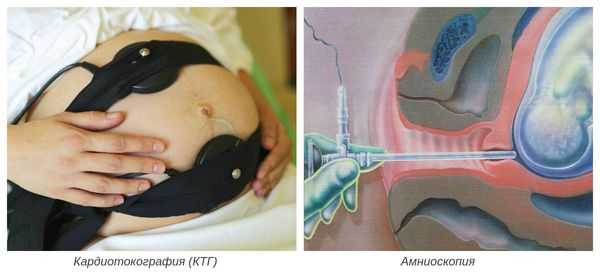
Окончательный диагноз устанавливается после рождения и осмотра ребёнка и плаценты. При патогистологическом исследовании плаценты наблюдается жировая инволюция (замещение биологически активной ткани на нефункционирующую жировую ткань), кальцинаты и жёлто-зелёное окрашивание оболочек.
Дифференциальная диагностика:
- запоздалые роды плодом без признаков перезрелости — характерна задержка наступления родов, отсутствие патологии по результатам УЗИ и КТГ, рождение ребёнка без признаков переношенности, отсутствие характерных изменений в плаценте по результатам гистологии.
- своевременное рождение ребёнка с признаками перезрелости — может быть связано с особенностями созревания плаценты и организма беременной;
- рождение крупного плода пригестационном сахарном диабете — у новорождённого нет признаков переношенности.
Лечение перенашивания беременности
Ведение беременности при перенашивании имеет свои особенности. Пристальное внимание должно уделяться беременным с факторами риска. Своевременная госпитализация в роддом необходима для обследования беременной и решения вопроса о способе ведения родов. Выбор метода зависит от многих факторов: данных анамнеза, готовности к родам, состояния и предполагаемого веса плода, сопутствующих заболеваний женщины.
Проведение оперативного родоразрешения показано при сочетании факта перенашивания с такими осложняющими факторами, как:
- возраст матери (30 лет и старше);
- очень крупный или очень маленький плод;
- отсутствие готовности к родам — незрелая шейка матки, неправильное положение плода;
- гипоксия плода;
- беременность после ЭКО;
- неудачи при предыдущих беременностях и родах в анамнезе.
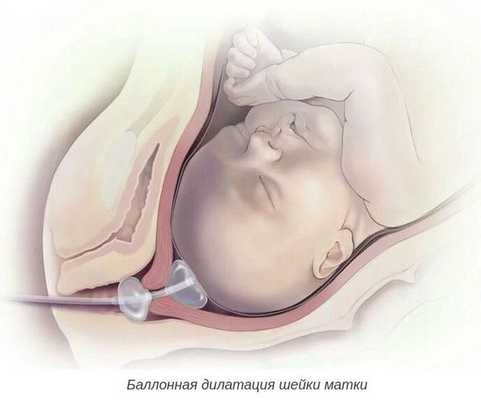
При более благоприятной ситуации, но неготовности родовых путей, необходимо дополнительно подготовить шейку матки к родам. Для этого применяют различные методы:
- отслоение нижнего полюса плодного пузыря от стенок матки;
- баллонная дилатация шейки матки с помощью катетера Фолея — позволяет механически расширить шейку матки;
- дилататоры природного (ламинарии) и синтетического происхождения — оказывают расслабляющее действие, способствуют выработке эндогенных простагландинов в шейке матки;
- возможно использование простагландина Е либо антипрогестагенов ( Мифепристона ) [1][5][6][11] .
Роды при пролонгированной беременности без признаков перезрелости плода чаще всего протекают без выраженных осложнений, но требуют пристального наблюдения за их ходом.
Запоздалые роды с признакам перезрелости плода часто осложняются. Поэтому для своевременного решения вопроса о выборе способа родоразрешения важна оценка каждого периода беременности. Во время консервативных родов (через естественные родовые пути) необходимо проводить постоянный мониторинг за состоянием плода [1] [9] .
Для родовозбуждения можно использовать амниотомию — искусственный разрыв оболочек плодного пузыря. Она проводится исключительно при зрелой шейке матки и хорошем состоянии плода.
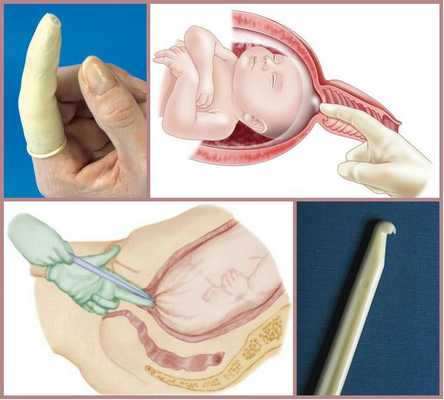
В послеродовом периоде очень важно принимать профилактические меры для предупреждения кровотечения, которое может возникнуть в связи с особенностью строения матки, задержкой частей плаценты, разрывом мягких тканей и нарушением гемостаза (свёртывающей системы крови). Для этого проводится тщательный осмотр родовых путей на выявление разрывов, учёт кровопотери, клинический и лабораторный контроль анализов крови и применение утеротоников, которые стимулируют сокращение матки.
Прогноз. Профилактика
При своевременной и адекватной оценке состояния плода, а также правильном выборе тактики родоразрешения прогноз благоприятный [13] . По наблюдениям врачей, показатели физического, неврологического и психического развития переношенных детей не отличаются от состояния детей, рождённых при неосложнённых своевременных родах. Менее благоприятный прогноз возможен при тяжёлой гипоксии плода, родовой травме и мекониальной аспирации.
Переношенный новорожденный ( Перезрелый новорожденный )
Переношенный новорожденный – это ребенок, родившийся на гестационном сроке более 42 недель (295 дней) с симптомами биологической перезрелости. Характерный симптомокомплекс переношенности: сухая, мацерированная в местах естественных складок кожа, лишенная защитной смазки. Отмечается наличие длинных ногтей, уплотненных костей черепа, уменьшенный размер родничков, желто-зеленый оттенок кожных покровов и плодных оболочек. Диагноз устанавливается на основании анамнеза, клинического обследования, данных ЭКГ, результатов УЗИ, амниоскопии, рентгена легких. При рождении ребенка со 2–3 степенью перезрелости проводятся реанимационные мероприятия.
МКБ-10
Общие сведения
Типичные признаки переношенного (перезрелого) новорожденного были описаны английским акушером Дж. Беллентайном (1902 г.) и его немецким коллегой Г. Рунге (1948 г.), поэтому симптомокомплекс получил наименование Беллентайна–Рунге. Синдром развивается в результате продолжительного нахождения полностью сформированного зрелого плода в матке, когда нормальный срок гестации (40 недель) превышен на 2 и более недель. С увеличением срока гестации степень перезрелости плода усиливается, что сопровождается повышением перинатальной заболеваемости и смертности. В Европе частота встречаемости переношенной беременности варьирует от 3,5 до 5,9%.
Причины
Этиофакторы, по которым беременность перенашивается, до сих пор находятся в стадии изучения. Основной причиной запоздалых родов служит сбой в структурах «мать-плацента-плод». Патология развивается при расстройстве слаженной работы механизмов, которые в норме стимулируют и контролируют запуск родовой деятельности при достижении плодом стадии физиологической зрелости. В результате истинной переношенной беременности появляется ребенок с выраженными признаками перезрелости.
Материнские факторы:
- Эндокринные заболевания. При эндокринопатиях (ожирении, гипотиреозе, сахарном диабете, эутиреоидном зобе) происходит нарушение всех видов обмена, изменение гормонального фона, что негативно влияет на функциональную активность матки. Избыток прогестерона при недостатке эстрогенов также обуславливает снижение тонуса миометрия.
- Гинекологическая патология. Врожденное недоразвитие различных отделов репродуктивной системы женщины (генитальный инфантилизм) ведет к нарушениям в течение беременности, способствуя ее перенашиванию. В результате абортов происходит травмирование слизистой матки и снижение чувствительности рецепторов к действию гормонов и биологически активных веществ, индуцирующих родовой процесс.
- Травмы головного мозга. Повышенный тонус коры головного мозга вследствие перенесенных ЧМТ вызывает торможение подкорковых структур – гипоталамуса, гипофиза, которые участвуют в нейрогуморальной регуляции функций матки. Следствием этого может стать перенашивание беременности.
Плодовые факторы
Сформировавшиеся аномалии развития ЦНС плода – анэнцефалия, гидроцефалия, синдром Дауна, дезорганизация гипоталамо-гипофизарно-надпочечниковой системы вызывают снижение выработки кортикостероидов. Только определенная концентрация этих гормонов приводит к синтезу простагландинов, стимулирующих родовую активность. При недостаточном уровне кортизола, адреналина и норадреналина организм плода, как и организм матери, оказывается физиологически неподготовленным к родам.
Патогенез
К концу физиологической доношенной беременности в плаценте стартуют генетически запрограммированные дистрофические процессы. Происходит спазм, закупорка, склероз артерий, постепенное уменьшение количества капилляров. В тканях плаценты накапливаются соли кальция – кальцинаты. Наблюдаются изменения в хорионе: уменьшается диаметр ворсин, уплотняется строма, истончается плацентарный барьер. Все эти физиологические изменения ориентированы на прекращение внутриутробного этапа развития плода и служат подготовкой к родам.
На 42–43 неделе, если роды не начинаются, дистрофические изменения плаценты усиливаются, значительно снижается уровень кровоснабжения плода. У плода формируется кислородная недостаточность (гипоксия), дефицит питательных веществ. В крови скапливаются недоокисленные продукты обмена, вызывающие метаболический ацидоз. Заглатывание околоплодных вод с меконием провоцирует появление ателектазов в легких, что препятствует установлению самостоятельного дыхания у переношенного ребенка после рождения.
Классификация
Деление на истинное и мнимое перенашивание плода используется для выработки лечебной тактики. Если подтверждается диагноз переношенной беременности, то необходимо срочное родоразрешение. При пролонгированной гестации осуществляется мониторинг за состоянием плода. Выделяют три степени перезрелости новорожденного по Клиффорду:
- Iстепень – кожа обычного цвета, сухая, местами шелушится. Амниотические воды светлые. Врожденные рефлексы вызываются легко. Дыхание свободное, сердцебиение несколько учащенное. Незначительно ослаблена адаптация новорожденного, оценка по Апгар 6–7 баллов.
- IIстепень – гипотрофия, кожа и амниотическая жидкость за счет мекония имеют зеленовато-желтый оттенок. Намечается тенденция к аспирации, приступам цианоза, развитию пневмо-, энцефалопатий. Ребенку требуются неотложные мероприятия по восстановлению дыхания. Состояние тяжелое, 4–5 баллов по Апгар. Перинатальная смертность высокая.
- IIIстепень – желтушное окрашивание кожи, околоплодных вод, признаки глубокой гипоксии. Резкое снижение адаптационной способности переношенного новорожденного требует применения всего арсенала реанимационных мероприятий. Состояние крайне тяжелое, оценка по Апгар 1–3 балла.
Признаки переношенного новорожденного
Характерные признаки перезрелого ребенка выявляются во время осмотра после рождения. Первородная смазка и пушок отсутствуют. Кожа, непокрытая защитной смазкой, от длительного соприкосновения с амниотической жидкостью становится дряблой, морщинистой («банные» стопы и ладони). Длинные ногтевые пластины выступают за пределы кончиков пальцев.
Подкожно-жировой слой развит слабо. Наблюдается увеличенная плотность ушных раковин и хрящей носа. Кости черепа плотные, с узкими швами и маленькими родничками. На голове густые и длинные волосы. Масса тела или превышена, или отмечается гипотрофия при длине тела более 56 см. Увеличены окружность головы и грудной клетки. Новорожденный признается переношенным при сочетании 2–3-х признаков перезрелости.
Осложнения
Переношенная беременность в 25% случаев завершается рождением ребенка с макросомией (масса более 4000 г). У таких детей высокий процент получения родовых травм (вывиха и перелома ключицы в сочетании с акушерским параличом /парезом Эрба-Дюшена). До 50% перезрелых детей появляется на свет с признаками асфиксии различной степени выраженности. Синдром аспирации мекониальной жидкости приводит к тяжелой дыхательной недостаточности. Частым осложнением служат поражения ЦНС, метаболический ацидоз, внутриутробное инфицирование.
Диагностика проводится в два этапа: антенатально (до рождения ребенка) и постнатально. Антенатальную диагностику осуществляют при превышении гестационного срока на 2 недели, когда присутствует высокий риск рождения переношенного ребенка. Антенатальные признаки перезрелости определяются с помощью:
- Акушерского УЗИ. По данным сонографии выявляется снижение толщины и кальциноз плаценты, маловодие, уплотнение костей черепа плода, уменьшение швов и родничков. Допплерометрия регистрирует уменьшение циркуляции крови в маточно-плацентарных сосудах.
- Амниоскопии. При амниоскопии обнаруживается появление желтого или зеленоватого оттенка амниотической жидкости, что является подтверждением выхода мекония из кишечника плода.
Постнатальная диагностика переношенного новорожденного включает оценку жизнеспособности ребенка по шкале Апгар, определение антропометрических данных, исследование неврологического статуса. При 2–3 степени перезрелости назначаются дополнительные методы исследования: клинические и биохимические анализы крови, мочи, ЭКГ, ФКГ, нейросонография головного мозга, рентген грудной клетки. Диагноз подтверждается при наличии признаков, свойственных переношенным новорожденным, а также, если в плаценте присутствуют характерные патоморфологические изменения.
Лечение переношенных новорожденных
Терапевтические мероприятия проводятся с учетом степени перезрелости и тяжести состояния новорожденного. Сразу после рождения они могут варьировать от клинического наблюдения до оказания реанимационного пособия. Всем переношенным новорожденным после выписки рекомендованы общеукрепляющие процедуры: массаж, закаливание, плавание, гимнастика.
При I степени переношенности
Ребенок в специальном лечении не нуждается. После рождения сразу прикладывается к груди. При отсутствии осложнений выписывается из роддома в установленные сроки. На первом году жизни ребенок наблюдается педиатром и неврологом. Могут отмечаться нарушения в периоде адаптации – длительное заживление пуповинного остатка, более выраженная физиологическая желтуха, половой криз.
При II степени переношенности
Если околоплодные воды содержат меконий, осуществляют интубирование трахеи и туалет бронхиального дерева. При отсутствии ритмичных самостоятельных дыхательных движений у ребенка проводят искусственное дыхание с помощью маски и саморасправляющегося мешка. Для улучшения сердечной деятельности, поддержания давления в пупочную вену через катетер вливают адреналин. Коррекцию метаболического ацидоза осуществляют введением раствора бикарбоната натрия.
Состояние ребенка оценивается каждые 30 секунд. Если появляется самостоятельное дыхание, ЧСС – более 100 ударов/мин., кожные покровы розовеют, прекращают ИВЛ. Ребенка помещают в кувез, куда поступает воздух с повышенным содержанием кислорода, и обеспечивают круглосуточное кардио-респираторное мониторирование.
При III степени переношенности
Ребенка подключают к аппаратам мониторирования, которые ведут постоянное наблюдение за частотой дыхания, сердечных сокращений, газовым составом артериальной крови. Кормить сцеженным материнским молоком начинают через 15–17 часов после рождения. При наличии неврологической симптоматики питание осуществляют через зонд. Решение о возможности грудного вскармливания решается врачом индивидуально в зависимости от состояния ребенка.
После стабилизации основных жизненных показателей новорожденный в течение нескольких дней продолжает пребывать в отделении реанимации. Потребность в этом продиктована возможностью повторения эпизодов асфиксии. При осложнениях (пневмонии, ателектазы, неврологические расстройства) для продолжения лечения ребенка переводят в отделение патологии новорожденных. После выписки домой ребенок должен наблюдаться педиатром, психоневрологом.
Прогноз и профилактика
Отдаленные последствия и прогноз определяется степенью поражения плода. Переношенные дети входят в группу риска по развитию перинатальной энцефалопатий. Остаточные минимальные мозговые дисфункции могут стать причинами отставания темпов нервно-психического и физического развития ребенка. У некоторых детей в пубертатном периоде наблюдаются трудности при усвоении учебного материала и социальной адаптации.
Профилактические мероприятия строятся с учетом современных представлений о причинах рождения перезрелых детей. На 40 неделе беременную госпитализируют, проводят оценку готовности организма матери к родам. Осуществляют диагностику состояния плода, анализ структурной зрелости плаценты с помощью ультразвукового сканирования. При выявлении признаков гипоксии плода осуществляют медикаментозную индукцию родов. Тяжелая гипоксемия плода – показание для срочного родоразрешения.
1. Неонатология. Клинические рекомендации/ под ред. Володина Н.Н., Дегтярева Д.Н., Крючко Д.С. - 2019.
3. Акушерство: национальное руководство/ под ред. Айламазяна Э.К., Кулакова В.И., Радзинского В.Е., Савельевой Г.М. - 2009.
4. Болезни плода, новорожденного и ребенка. Нозология, диагностика, патологическая анатомия/ Черствый Е.Д., Кравцова Г.И. – 1996.
Переношенная беременность
Переношенная беременность - увеличение сроков гестации до 42 недель и более, приводящее к запоздалым родам и рождению плода с признаками перезрелости. Переношенная беременность сопровождается дегидратацеий - уменьшением количества околоплодных вод, снижением массы тела у беременной, признаками старения плаценты, уплотнением костей черепа у плода, гипоксией плода. Переношенную беременность диагностируют по данным анамнеза, результатам УЗИ, кардиотокографии, амниоскопии. Переношенная беременность требует проведения амниотомии, медикаментозной стимуляции родовой деятельности или оперативного родоразрешения.
Продолжительность физиологической беременности в среднем составляет 40 недель или 280 календарных дней от начала последней менструации. Это время является достаточным и оптимальным для развития зрелого плода, способного к внеутробному существованию. После 40 недель гестации о переношенной беременности судят не по календарным срокам, а по состоянию плаценты, плода и фетоплацентарного кровотока. Поэтому при удлинении сроков гестации на 10-14 дней в акушерстве и гинекологии различают пролонгированную и переношенную беременность.
Пролонгацией физиологической беременности считают увеличение сроков гестации до 290-294 дней при отсутствии признаков старения плаценты и перезрелости плода. При истинном перенашивании беременность заканчивается рождением перезрелого плода с морфофункциональными изменениями в плаценте. К признакам переношенной беременности относится уменьшение количества околоплодных вод, отсутствие первородной смазки, сморщивание и сухость кожи ребенка, появление в водах примеси мекония, вследствие чего их цвет становится сероватым или зеленоватым.
Переношенная беременность встречается примерно в 4% случаев. Опасность переношенной беременности заключается в высокой вероятности осложненных родов, оперативного родоразрешения, неблагоприятного исхода родов.
Причины переношенной беременности
Фоном для переношенной беременности могут служить многочисленные факторы, негативно отражающиеся на репродуктивной функции женщины. Переношенная беременность часто протекает у женщин с нарушением менструальной функции (ранней или поздней менархе, нерегулярными менструациями, альгодисменореей), половым инфантилизмом. Неблагополучно на течении беременности в будущем могут сказываться инфекции детского возраста - корь, скарлатина, паротит, краснуха и др., а также перенесенные во время настоящей беременности грипп или ОРВИ.
Среди причин переношенной беременности нередко отмечаются эндокринные заболевания женщины (нарушения в работе щитовидной железы, сахарный диабет и др.), заболевания ЖКТ, печени. Эти состояния могут нарушать гормональный обмен и обусловливать инертность матки, ее пониженную возбудимость. К изменениям в нервно-мышечной регуляции деятельности матки также могут приводить воспаления репродуктивных органов (аднекситы, эндометриты, цервициты), опухоли матки (миома, фиброма), дисфункция яичников, гестозы, искусственное прерывание беременности в анамнезе.
Переношенная беременность может быть обусловлена недостаточной физической активностью, длительным постельным режимом, испытанными женщиной психическими травмами и эмоциональными потрясениями. Кроме всего выше названного, перенашиванию беременности способствует медикаментозная терапия при угрозе выкидыша, предшествующие роды крупным плодом, первые роды в возрасте старше 30 лет, тазовое предлежание плода, патология предыдущей беременности. Не исключается, что переношенная беременность может быть вызвана заболеваниями плода, прежде всего, пороками развития ЦНС (гидроцефалией, анэнцефалией, микроцефалией), болезнью Дауна, поликистозом почек, патологией надпочечников и др.
Поскольку в наступлении, протекании беременности и развитии родовой деятельности задействованы сложные механизмы с участием центральной нервной системы, гормонов (эстрогенов, гестагенов, глюкокортикоидов, ХГЧ, ацетилхолина, катехоламинов, серотонина, гистамина), энзимов, электролитов, микроэлементов и витаминов, фактически любой сбой в системе нейроэндокринной регуляции может послужить толчком к переношенной беременности.
Симптомы переношенной беременности
О переношенной беременности, свидетельствует, прежде всего, не превышение хронологических сроков гестации, а изменения со стороны плаценты и плода. При переношенной беременности после 290 дней гестации у женщины происходит уменьшение объемов живота на 5-10 см, а массы тела на 1 килограмм и более, что обусловлено уменьшением околоплодных вод. На этом фоне у беременной снижается тургор кожи, отмечается увеличенная плотность матки и незрелость шейки. Может появиться выделение из сосков молока вместо молозива.
Проведение влагалищного исследования у пациентки с переношенной беременностью выявляет повышенную плотность костей черепа у плода, узость родничков и костных швов. При аускультации живота выслушиваются приглушенные тоны сердца плода с неправильной частотой и ритмом, свидетельствующие о гипоксии плода. Объективное подтверждение диагноза переношенной беременности может быть получено с помощью инструментальных исследований.
Диагностика переношенной беременности
Диагностику переношенной беременности начинают с уточнения гестационного срока. Для этого учитывается совокупность результатов всех используемых методов: отсчет от даты последней менструации (правило Негеле), срока овуляции, оплодотворения, первого шевеления, выслушивания сердечных тонов, данных УЗИ и др.
Объективное акушерское исследование при переношенной беременности позволяет выявить уменьшение живота в окружности наряду с высоким стоянием дна матки; задержку в нарастание массы тела беременной или потерю веса. Подвижность плода при переношенной беременности снижается в результате маловодия, а сам плод перестает расти. Гинекологическое исследование позволяет определить уплотнение черепных костей плода, сужение на головке швов и родничков, неготовность шейки матки к родам.
Картина УЗ-исследования при переношенной беременности характеризуется уменьшением общего объема и полным отсутствием «передних вод», отсутствием хлопьевидных включений сыровидной смазки в амниотических водах, наличием в водах мекония. Допплерография маточно-плацентарного кровотока определяет признаки старения плаценты, которая в полной мере не обеспечивает питание и кислородное снабжение плода: петрификаты в плаценте, уменьшение ее толщины, сниженную интенсивность фетоплацентарного и маточно-плацентарного кровотока. Все эти данные указывают на перезрелость плода и испытываемую им гипоксию. Уменьшение ЧСС плода (менее 110-120 уд. в мин.) или увеличение (свыше 160 уд. в мин.) по результатам кардиотокографии подтверждают нарушения в состоянии плода.
Для диагностики переношенной беременности может применяться методика цервикальной амниоскопии – эндоскопического исследования характера околоплодных вод через неповрежденную стенку плодного пузыря. Зеленоватый цвет вод, свидетельствующий о примеси мекония, указывает на внутриутробную гипоксию плода. Амниоскопия может проводиться только в ситуациях, когда шейка матки мягкая и приоткрыта для введения прибора.
Окончательно факт переношенной беременности подтверждается после родов. Перезрелый плод характеризуется зеленоватой окраской кожных покровов, наличием мацерации кожи, уменьшением или отсутствием сыровидной смазки, гипотрофией подкожно-жировой клетчатки, уплотнением костей черепа. Осмотр последа выявляет темно-зеленую окраску пуповины и плодных оболочек, наличие участков обызвествления (петрификатов) в тканях плаценты.
Тактика ведения родов при переношенной беременности
Беременные на сроке 41 недели беременности подлежат госпитализации в отделении патологии беременных, где после дообследования решается вопрос о тактике родов. При переношенной беременности возможно развитие самопроизвольной родовой деятельности, однако при ее отсутствии прибегают к искусственному родовозбуждению.
При неготовности шейки матки в течение нескольких дней используется местное введение специальных гормональных гелей, под воздействием которых шейка размягчается, а цервикальный канал расширяется. Затем назначается терапия, стимулирующая сократительную активность матки. Естественные роды при переношенной беременности требуют непрерывного контроля сердечной деятельности плода (выслушивания сердцебиения, проведения фонокардиографии плода).
В ряде случаев (при остро развившейся внутриутробной гипоксии плода, слабости родовых сил, клинически узком тазе, тазовом предлежании плода, наличии рубца на матке и др.) прибегают к оперативному родоразрешению женщин с переношенной беременностью с применением вакуум-экстракции, наложением акушерских щипцов или с помощью кесарева сечения.
Осложнения переношенной беременности и их профилактика
Роды, сопровождающие переношенную беременность, могут осложниться затяжным течением, преждевременным излитием вод, развитием дискоординированной родовой деятельностью, гипо- и атоническими кровотечениями, инфекционными осложнениями (эндометритом, метротромбофлебитом, маститом). В послеродовом периоде в связи со сниженной сократительной способностью матки нередко развивается лохиометра.
Опасности переношенной беременности для ребенка заключаются в возможной гипоксии плода и асфиксии новорожденного, развитии поражений головного мозга, получении родовых травм, аспирации мекония и околоплодных вод. Состояние детей, родившихся от переношенной беременности, отягощается выраженной желтухой, гормональными кризами, инфекционными поражениями кожи, неврологическими нарушениями. Впоследствии они нередко отстают от нормального физического и психического развития.
Ведение беременности у пациенток, составляющих группу риска по перенашиванию, требует серьезного внимания со стороны акушера-гинеколога. В случае ненаступления родов в предполагаемый срок необходима госпитализация беременной в родильный дом для уточнения сроков гестации, состояния плода и решения вопроса о родоразрешении.
Переношенная беременность - это беременность, которая продолжается 42 недели и более (294 дня) [Всемирная организация здравоохранения]. Роды при такой беременности называют запоздалыми (postterm labor, delivery). Ребёнок, родившийся от такой беременности, в большинстве случаев имеет признаки «перезрелости» (postmaturity, postmature fetus, postmature infant). «Переношенность» и «перезрелость» — не синонимы, хотя эти два понятия часто путают. Возможны как запоздалые роды плодом без признаков перезрелости, так и своевременные роды (term delivery) перезрелым плодом. Таким образом, «переношенность» — понятие календарное, а «перезрелость» — понятие, применяемое для оценки физического статуса новорождённого.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: "Переношенная беременность"
Код протокола:
Код(ы) МКБ-10:
O48. Переношенная беременность
Сокращения, используемые в протоколе:
ПМЦ - последний менструальный цикл
НТ - нестрессовый тест
ИАЖ - индекс амниотической жидкости
РКИ - рандомизированное контролируемое исследование
Дата разработки протокола: апрель 2013 года.
Категория пациентов: беременные и роженицы.
Пользователи протокола: врачи акушеры-гинекологи и акушерки ПМСП и стационара.
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные:
- установление срока беременности (41 недель + 0);
- УЗИ плода (в сроках до 14 недель).
Дополнительные:
- биопрофиль плода;
- допплерометрия сосудов пуповины.
Жалобы и анамнез:
Точность диагностики перенашивания зависит от достоверности информации о гестационном сроке. Своевременная диагностика чрезвычайно важна для определения тактики ведения родов. Важно использовать все доступные клинические данные, помогающие уточнить срок беременности.
1. Наиболее точный метод – по данным УЗ-фетометрии (A-1a):
- УЗИ первого триместра всем беременным следует проводить в сроке 11-14 недель, поскольку это – более точная оценка гестационного срока, чем ПМЦ с меньшим количеством пролонгированных беременностей, сроком более 41+0 недель (I-A);
- если разница срока гестации между ПМЦ и УЗИ первого триместра составляет более 5 дней, то предполагаемая дата родов должна быть вычислена согласно УЗИ первого триместра (I-A);
- если разница срока гестации между ПМЦ и УЗИ второго триместра (14-20 недель) составляет более 10 дней, предполагаемая дата родов должна быть вычислена согласно УЗИ второго триместра (I-A);
- если проводилось УЗИ первого и второго триместра, гестационный срок должен определятся по самому раннему УЗИ (I-A).
2. Менее точный метод:
- определение срока по первому дню последних месячных (при условии регулярного цикла);
- субъективное определение срока по размерам матки, при первом вагинальном осмотре во время постановки на учет по беременности.
Физикальное обследование: наружное и внутреннее акушерское обследование
Лабораторные исследования: нет
Инструментальные исследования: УЗИ, биопрофиль плода, допплерометрия сосудов пуповины
Показания для консультации специалистов: нет
Дифференциальный диагноз: проводится после родов с запоздалыми родами плодом без признаков перезрелости. Ребенок считается переношенным, если есть сочетание, хотя бы 2–3 признаков переношенности.
У ребёнка могут быть следующие признаки переношенности:
- тёмнозелёная окраска кожи, плодных оболочек, пуповины;
- мацерация кожи, особенно на руках и стопах («банные» стопы и ладони);
- уменьшение количества сыровидной смазки;
- истощение подкожной жировой клетчатки и образование складок, снижение тургора кожи («старческий» вид ребёнка);
- крупные размеры ребёнка (реже — гипотрофия), длинные ногти на ручках;
- плохо выраженная конфигурация головки, плотные кости черепа, узкие швы и роднички.
Лечение
Цели лечения
Уменьшение материнской и младенческой заболеваемости, связанной с осложнениями на фоне переношенной беременности.
Тактика лечения
Немедикаментозное лечение
По достижении гестационного срока 40+0 нед.:
1. Провести консультирование по вопросам переношенной беременности.
2. Возможно, предложить влагалищное исследование для оценки шейки матки и отслойки нижнего полюса плодного пузыря, снижающей потребность в последующей индукции (A-1a). Возможные осложнения отслойки нижнего полюса плодного пузыря: дискомфорт и болезненные ощущения, кровянистые выделения, нерегулярные схватки в течение 24 часов после манипуляции.
3. Обсудить дальнейший план наблюдения, включая возможную индукцию родов в 41+0 нед.
Женщине необходимо предложить индукцию родов в сроке 41+0 – 42+0 недели, поскольку существующие доказательства в настоящее время показывают снижение перинатальной смертности при родоразрешении в эти сроки. Риск рождения мертвого плода на 37 недели составляет 1 на 3000 родов, на 42 недели 3 на 3000, на 43 неделе - 6 на 3000.
При получении информированного согласия на проведение индукции (см. протокол «Индукция родов») выдать направление в стационар по выбору пациентки, но не ниже II-го уровня.
При отказе от индукции дальнейшее наблюдение проводить по алгоритму усиленного наблюдения за состоянием плода.
1. Наблюдение возможно в условиях стационара или амбулаторно.
2. Предоставить контактную информацию родовспомогательных учреждений ближайших к месту жительства, лицензированных на оказание помощи при переношенной беременности.
3. Обучить пациентку качественной оценке шевеления плода («шевелится так же как вчера», «…хуже» и т.д.). Проконсультировать о тревожных признаках, при которых необходимо обратиться за медицинской помощью.
4. Оценка биофизического профиля плода два раза в неделю:
- в 41 неделю и 4 дня при удовлетворительном профиле - направление на плановую госпитализацию;
- при неудовлетворительном биопрофиле – срочная госпитализация в акушерский стационар.
Ведение родов
Выбор метода родоразрешения зависит от состояния внутриутробного плода. Консервативное ведение родов возможно при удовлетворительном состоянии внутриутробного плода. Для оценки состояния плода необходимо учитывать биопрофиль плода, данные допплерометрии:
- роды при перенашивании следует вести по партограмме под постоянным мониторным контролем за сердечной деятельностью плода;
- вопросы родостимуляции решать консилиумом;
- при неудовлетворительном состоянии внутриутробного плода, «незрелых» родовых путях предпочтительно кесарево сечение в плановом порядке;
- экстренное кесарево сечение - при угрожающем состоянии плода, при отсутствии условий - вакуум-экстракция плода;
- неонатолога следует заранее предупредить о предполагаемых запоздалых родах;
- в родах готовность к оказанию экстренной помощи новорожденному.
Медикаментозное лечение: см. протокол «Индукция родов»
Другие виды лечения: нет
Хирургическое лечение:
- экстренное кесарево сечение неудовлетворительный биопрофиль плода;
- осложнения, связанные с родовым актом, угрожающее состояние плода.
Профилактические мероприятия
По достижении гестационного срока 40+0 нед.:
1. Провести консультирование по вопросам переношенной беременности.
2. Возможно, предложить влагалищное исследование для оценки шейки матки и отслойки нижнего полюса плодного пузыря, снижающей потребность в последующей индукции (A-1a). Возможные осложнения отслойки нижнего полюса плодного пузыря: дискомфорт и болезненные ощущения, кровянистые выделения, нерегулярные схватки в течение 24 часов после манипуляции.
3. Обсудить дальнейший план наблюдения, включая возможную индукцию родов в 41+0 нед.
Дальнейшее ведение: см. протокол «Ведение физиологических родов».
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
- частота интранатальной гибели плода при сроке гестации 41 неделя и более в динамике;
- количество новорожденных с оценкой по шкале Апгар ниже 3-4 баллов на 5-й минуте, рожденных при сроке гестации 41 нед и более;
- частота СМА у новорожденных, рожденных при сроке гестации 41 нед. и более. Динамика.
Читайте также:
