Дифференциальная диагностика папиллита. Гипертрофия анальных сосочков.
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Клиника гипертрофии анальных сосочков. Показания для удаления анальных сосочков.
Ведущей при этом является жалоба больных на боли в области заднего прохода, которые могут быть тупыми и острыми, постоянными и непостоянными, иногда может быть чувство ползания мурашек, чувство неполного опорожнения после дефекации. Боли появляются при каждой дефекации и могут держаться несколько часов после опорожнения кишечника. Особенно сильными бывают боли при выпадении из заднего прохода воспаленного внутреннего сосочка и ущемлении его в спазмированном анальном кольце.
Одним из неприятных осложнений является возможность изъязвления наружного или же иногда (реже) внутреннего анального сосочка. Обычно на верхушке изъязвленного сосочка появляется плоская, покрытая грануляциями поверхность. Ежедневное раздражение этого участка проходящими каловыми массами препятствует заживлению язвы и раздражает ее. Грануляции разрастаются, принимают грибовидную форму. Может наступить малигнизация измененного сосочка.
При изъязвлении анальных сосочков кровь с каловыми массами, обычно в небольших количествах, в виде полосок или каплями, может выделяться при каждом акте дефекации. Но и вне дефекации белье или повязка, которую больной начинает носить постоянно, пачкается кровянистыми выделениями.
Развитие рака из гипертрофированных анальных сосочков происходит довольно редко. Это дало основание некоторым авторам говорить о том, что полипы анального канала малигнизации, как правило, не подвергаются (Ю. М. Славин, Е. В. Литвинова).
И. Я. Дейнека дважды наблюдал развитие рака из папиллом. Он называл папилломами опухоли, «расположенные на кожно-слизистой складке, гистологически состоящие из увеличенных в длину и ширину соединительнотканных сосочков, покрытых несколькими слоями плоского эпителия». Судя по этому описанию, можно думать, что речь идет о гипертрофированных внутренних анальных сосочках.
При неизмененных анальных сосочках, носители которых не подозревают об их наличии, нет необходимости проводить какое-либо лечение. Если анальные сосочки не увеличены, не вызывают жалоб и сочетаются с другими заболеваниями анального канала—геморроем, проктитом, трещинами, парапроктитом и т. д., то необходимо проводить лечение по поводу основного заболевания. Удаление только анальных сосочков и анальных бахромок в таких случаях не принесет пользы.
При изолированном воспалении анальных сосочков — папиллит или при вовлечении их в общий процесс воспаления прямой кишки— проктит, или, наконец, при локальном, ограниченном зоной сфинктеров воспалении кишки — сфинктерныи проктит, сфинктерит, необходимо проводить консервативное лечение. Назначают нераздражающую диету, запрещают алкогольные напитки. Применяются сидячие ванны со слабыми растворами дезинфицирующих средств. Не реже 2 раз в сутки ставят лечебные клизмы с антисептиками и вяжущими средствами — отвар ромашки, риванол 1 : 500 (1000 мл), фурацилин— 1 : 3000 (5000 мл), 2% раствор колларгола или протаргол — 10 мл и др.
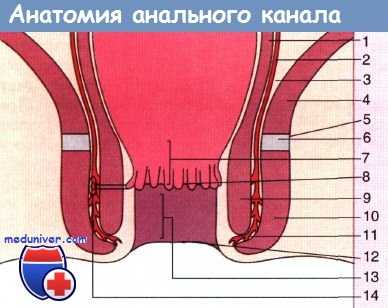
Анатомия анального канала: 1 — циркулярная мышца; 2 — продольная мышца;
3 — супралеваторное пространство; 4 — мышца, поднимающая задний проход;
5 — аноректальное соединение; 6 — лонно-прямокишечная мышца;
7 — переходная зона; 8 — зубчатая линия;
9 — внутренний сфинктер; 10 — наружный сфинктер;
11 — межсфинктерное пространство; 12 — задний проход;
13 — гребешок; 14 — анальная железа.
Если проводится инъекционное лечение по поводу геморроя или трещины заднего прохода (введение в узлы или под трещину новокаина, а затем спирта), то необходимо помнить, что при ошибочном введении новокаина и спирта вместо геморроидального узла в анальный сосочек возникают отек и воспалительные изменения анального сосочка. Появляются резкие боли.
Относительные показания для удаления анальных сосочков имеются, если пациент знает, что у него в области заднего прохода есть дополнительные кожные образования, которые не вызывают болей или каких-либо других неприятных ощущений, но мешают тщательно совершать туалет после дефекации. Сами больные очень редко приходят с просьбой удалить сосочки. Чаще такие просьбы возникают после того, как кто-либо из врачей скажет больному, что у него имеется геморрой, хотя признаков геморроя, нет.
Особенно осторожные, внушаемые больные иногда стараются избавиться от анальных сосочков с целью профилактики рака.
Абсолютные показания для удаления анальных сосочков оперативным путем имеются при следующих осложнениях: периодическое выпадение и ущемление внутренних анальных сосочков с болевыми и другими постоянными или периодическими неприятными субъективными ощущениями у больного; упорная параанальная экзема и зуд заднего прохода, вероятная причина которых — наличие анальных сосочков; острое или хроническое воспаление анальных сосочков — папиллит с субъективными жалобами при безуспешности консервативного лечения; изъязвление анального сосочка, тем более с грибовидными разрастаниями грануляций, подозрение на злокачественное перерождение анального сосочка.
Если гипертрофированный анальный сосочек является одиночным и не сочетается с другими проктологическими заболеваниями, то он может быть удален в амбулаторных условиях. При этом не обязательно проводить какую-либо специальную подготовку. Больной не всегда может сделать дома клизму. А если сделает, то в прямой кишке остается жидкий кал, который в последующем, во время операции или в ближайшие часы после нее, может инфицировать рану. По этим же соображениям мы не рекомендуем прием слабительных. Можно сделать эту небольшую операцию без всякой подготовки у больного, обратившегося на поликлинический прием.
Во время моего лечения в одном из санаториев Кисловодска ко мне амбулаторно обратилась медицинская сестра санатория С. Это была хорошо сложенная, с повышенным питанием девушка в возрасте 21 года. У нее имелся необыкновенно крупный размером 3 х 3 см, плотный, с конусообразными разрастаниями на свободной поверхности наружный анальный сосочек, располагавшийся около задней спайки анального кольца (на 5 часах). Сосочек на 2/3 выстоял из заднего прохода, 1/3 его основания уходила в глубину задней стенки анального канала.
Единственная жалоба пациентки была — это образование мешает совершать туалет после дефекации.
Под местной анестезией наружный анальный сосочек был удален. На кожную рану наложено 4 кетгутовых шва. В тот же вечер без моего ведома и разрешения С. была на танцевальной площадке, принимала участие в танцах. На следующий день вышла на работу. Наступило выздоровление.
При сочетании гипертрофии анальных сосочков с другими заболеваниями прямой кишки (геморрой, хронический парапроктит, трещины заднего прохода и др.), при которых применяется оперативное лечение в условиях стационара, производится одновременное удаление анальных сосочков, даже если они и не вызывают жалоб. Удаление множественных анальных сосочков следует также производить в больничных условиях. При этом больному вечером накануне операции и утром в день операции ставят клизму, сбривают волосы в области промежности. Больной принимает утром в день операции гигиеническую ванну.
После местной анестезии в прямую кишку вводят ректальное зеркало. Анальный сосочек захватывают кровоостанавливающим зажимом, натягивают и отсекают у основания. При наличии широкого основания клиновидно иссекают анальный сосочек. При этом нужно стараться удалять меньше кожи. Это особенно важно, если удаляется несколько или много внутренних и наружных анальных сосочков. Накладывать кровоостанавливающие лигатуры и кожные швы не обязательно. Достаточно ввести в анальный канал асептический или антисептический тампон и прижать им рану (раны) в течение 2—3—5 минут. Тампон удаляют через сутки.
Имея в виду то положение, что ближайшая к воспаленному внутреннему анальному сосочку крипта также нередко бывает воспалительно изменена, Cantor рекомендует удалять анальный сосочек с прилежащей криптой и с обязательным треугольным иссечением кожи для лучшего дренирования раны.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дифференциальная диагностика папиллита. Гипертрофия анальных сосочков.
Анальные сосочки. Папиллит прямой кишки.
Речь идет о мало известных врачам заболеваниях — папиллите и криптите. За границей этим вопросам посвящено значительное число работ, поэтому отдельные литературные справки приводятся преимущественно из иностранных источников.
Анальные сосочки (papillae anales) являются остатками покрышки клоаки.
Мембрана клоаки сверху покрыта однослойным цилиндрическим эпителием первичной кишки. Снизу она покрыта многослойным плоский эпителием анального эктодермального углубления — proctodeum. Между этими двумя слоями покровного эпителия располагается тонкая прослойка мезодермальной ткани.
При перфорации покрышки клоаки происходит разрушение всех этих трех слоев. По окружности у основания покрышки клоаки остается циркулярная рана, которая покрывается преимущественно многослойным плоским эпителием из нижнего края и превращается в белую линию Хилтона. Как из нижнего, так и из верхнего краев этой раны могут оставаться фимбрии, которые, покрываясь плоским эпителием, превращаются в анальные сосочки.
Вследствие такого происхождения можно различать внутренние анальные сосочки, произошедшие из верхнего края эпителизировавшей ся циркулярной раны, и наружные анальные сосочки, явившиеся результатом эпителизации фимбрий наружного края упомянутой раны. Такой точки зрения придерживаемся мы, и нам кажется обоснованным такое деление на внутренние и наружные анальные сосочки.
Необходимо сказать, что многие проктологи не разделяют эту точку зрения. Они считают, что есть только внутренние анальные сосочки, а то, что мы относим в группу наружных анальных сосочков, они называют анальными бахромками skin tabs or skin tags американских авторов, не имеющими отношения к эмбриональным образованиям, а являющимися результатом гипертрофии складок кожи в окружности заднего прохода в результате различных постнатальных раздражений, главным образом в результате раздражения проходящими каловыми массами.
Неизмененные анальные сосочки могут быть обнаружены при исследовании пальцем в виде плотноватых с просяное зерно безболезненных образований на одной из стенок анального канала. Их можно также увидеть с помощью ректального зеркала или через ректороманоскоп в виде небольших треугольных или сосцевидных образований размером от 0,2 до 0,4 см с выраженной, более или менее узкой ножкой или с широким основанием. Они не беспокоят пациентов, которые чаще всего не знают о наличии у них этих образований. Сообщать о наличии патологически не измененных, не вызывающих субъективных ощущений внутренних анальных сосочков их носителям не следует.
По мере роста человека увеличиваются и его анальные сосочки. Но они увеличиваются не соответственно общему развитию организма, а быстрее. Ежедневно, с усилием, под действием брюшного пресса проходящие по анальному каналу каловые массы раздражают сосочки не только содержащимися в этих массах инфекцией и токсинами, но и механически растягивают, удлиняют как тело, так и ножку каждого сосочка. Тело сосочка увеличивается, становится массивнее. Вместе с тем расширяется и ножка. С верхней части анального канала она распространяется на белую линию, захватывает часть ее, как бы вырастает из нее. Ножка наружного анального сосочка может также частично расширяться в сторону белой линии.
Особенно гипертрофируются наружные анальные сосочки у многорожавших женщин. Они могут образовать венчик из 4—5—6 анальных сосочков, которые в сумме составляют конусовидное выпячивание до 2 см высотой и более. Внутренние соприкасающиеся поверхности этих сосочков имеют белый, бледно-розовый цвет, так как они покрыты оттянувшейся в этих участках кнаружи белой линией Хилтона. Наружные поверхности таких сосочков покрыты пигментированной, складчатой кожей, окружающей задний проход.
Другими причинами увеличения анальных сосочков являются увлажненность, мацерация, отечность кожи анального канала и области заднего прохода, тяжелая или сидячая работа и т. д.
У лиц, страдающих геморроем, геморроидальные узлы могут располагаться под слизистой оболочкой области марганиевых валиков и крипт—-внутренние узлы. Они могут располагаться под белой линией Хилтона — межуточные узлы. Наконец, расширенные, варикозно измененные вены при геморрое нередко располагаются под кожей, окружающей задний проход, — наружные геморроидальные узлы.
Анальный полип ( Полип анального канала )
Анальный полип – это предраковое опухолевое образование слизистой прямой кишки. Долгое время протекает бессимптомно. Может проявляться кровянистыми или слизистыми выделениями, иногда наблюдаются значительные кровотечения; запоры или поносы, ложные позывы, ощущение инородного тела или неполного опорожнения кишечника. Диагноз ставится на основании пальцевого исследования, аноскопии, ректороманоскопии или колоноскопии, рентгенологического исследования с контрастированием, биопсии. Лечение включает в себя малоинвазивные хирургические методики: электрокоагуляцию и радиоволновую терапию.
МКБ-10
Общие сведения
Анальный полип представляет собой доброкачественное новообразование, исходящее из слизистой аноректальной области. Полипозные выросты могут быть единичными и множественными, располагаться обособленно и группами; быть связанными со слизистой посредством ножки или широким основанием. Форма опухоли грибовидная, ветвящаяся, шаровидная или овальная. Размер варьируется от просяного зерна до лесного ореха (2-3 см в диаметре). Патология встречается во всех возрастных категориях, начиная с детского возраста. Полипы бывают железистого происхождения (встречаются чаще всего), гиперпластического или ворсинчатого. Патологический процесс, как правило, протекает бессимптомно до момента значительного увеличения опухоли или выпадения полипа наружу за счет длинной ножки.
Причины
Анальный полип практически никогда не возникает на здоровой и неизмененной слизистой прямой кишки. Обычно появлению полипов предшествуют перенесенные воспалительные заболевания (хронический колит, язвенный колит, брюшной тиф, язвенный проктосигмоидит, дизентерия). Также предрасполагающими факторами служат хронические запоры или поносы, нарушения моторики кишечника (дискинезии), пониженная кислотность желудочного сока. У детей, в отличие от взрослых, полипы могут появляться на неизмененной слизистой оболочке, на фоне полного здоровья. Это обусловлено аномалиями развития прямой кишки вследствие нарушений эмбриогенеза. Выдвигается также предположение о вирусном происхождении полипов.
Классификация
В современной проктологии используют систематизацию анальных полипов, составленную на основе морфологических признаков. С учетом морфологической принадлежности выделяют аденоматозные, ворсинчатые, фиброзные и смешанные образования. Наиболее часто встречаются опухоли в виде аденомы; они не отличаются по виду от слизистой оболочки (имеют нежно-розовый цвет и нормальный сосудистый рисунок), представляют собой плотные новообразования, гладкие на ощупь. Ворсинчатые полипы крепятся широким основанием, имеют губчатую структуру и легко кровоточат. Фиброзные опухоли чаще всего имеют ножку и довольно часто могут произрастать из геморроидального узла. Из-за разрастания соединительнотканной ножки полипы могут выпадать из прямой кишки наружу.
Симптомы анального полипа
Проявления полипов зависят от их расположения, вида и размеров. Долгие годы патологический процесс может не давать о себе знать вплоть до значительного увеличения опухоли или ее выпадения наружу. Симптоматика заболевания неспецифична, может быть схожей со многими патологическими процессами желудочно-кишечного тракта. Изначально может появляться чувство дискомфорта в области ануса, ощущение неполного опорожнения кишечника или наличия инородного тела в аноректальной области.
Наиболее часто заболевание сопровождается кровотечениями: при расположении новообразования в дистальном отделе прямой кишки отмечается появление полоски свежей крови на поверхности каловых масс. При более высоком расположении полипов выделения имеют слизистый или кроваво-слизистый характер. Длительное существование анального полипа с частыми кровотечениями из него может привести к развитию постгеморрагической анемии. Работа кишечника, как правило, не нарушена. Лишь при внушительных размерах полипов могут возникать запоры или поносы, а также симптомы раздражения кишечника – ложные позывы (тенезмы).
Диагностика
При подозрении на анальный полип требуется консультация проктолога с проведением пальцевого ректального исследования. Пациент принимает коленно-локтевое положение. Врач при этом исследует все стенки анального канала и нижнеампулярного отдела прямой кишки. Это позволяет выявить полипы, сопутствующие состояния (геморрой, анальные трещины и пр.), а также определить состояние сфинктера и его тонус. С этой же целью проводится и аноскопия. Из инструментальных методов исследования при необходимости исключения множественных полипов прямой кишки и других отделов толстого кишечника применяют ректороманоскопию или колоноскопию с возможностью проведения эндоскопической биопсии слизистой и последующего морфологического исследования биоптатов. При отсутствии возможности проведения эндоскопии назначают ирригоскопию с двойным контрастированием или рентгенографию пассажа бария по толстому кишечнику.
Дифференциальную диагностику истинных анальных полипов проводят с ложными полипами или псевдополипами. Последние состоят из грануляционной ткани, являющейся результатом воспалительных заболеваний толстой кишки. Псевдополипы имеют неправильную полигональную форму, легко кровоточат, чаще всего не имеют ножки, располагаются на фоне воспаленной слизистой оболочки. Анальные полипы также следует отличать от папиллита - гипертрофированных сосочков в заднепроходном канале. Последние представляют собой возвышение слизистой оболочки в области пазух прямой кишки. У детей следует различать проявления язвенного колита и полипа. Трудности связаны со схожей симптоматикой этих двух патологий (кровотечение и слизистые выделения).
Лечение анального полипа
Лечение образований заключается в их эндоскопическом иссечении. Применяются малоинвазивные методики, такие как электрокоагуляция и радиоволновая терапия. Электрокоагуляция выполняется после предварительной подготовки аналогичной той, что проводится перед эндоскопическим исследованием толстой кишки (очистительные клизмы вечером, накануне операции и за два часа до вмешательства). Также может назначаться дооперационное медикаментозное лечение, включающее противовоспалительные средства (если имеет место быть острый воспалительный процесс). Манипуляция проводится с использованием эндоскопа. При наличии у полипа ножки последняя захватывается как можно ближе к основанию. Удаление полипа посредством подаваемого тока, осуществляется в течение нескольких секунд (2-3 сек.). Если же опухоль фиксируется широким основанием, то его зажимают, слегка оттягивая новообразование на себя.
При больших размерах полипа его ликвидируют частями, с интервалом этапов вмешательства в 2-3 недели. Наибольшую трудность удаления составляет полипоз на всей протяженности слизистой - в последнем случае выполняют резекцию слизистой прямой кишки или сигмоидэктомию в пределах здоровых тканей с последующей колоректопластикой. Восстановление после операции может занимать от 3-5 дней и до 2-3 недель, в течение которых пациент соблюдает постельный режим и бесшлаковую диету.
Прогноз и профилактика
Прогноз после оперативного удаления анальных полипов вполне благоприятный (за исключением случаев, когда производится удаления целого участка прямой, а иногда и сигмовидной кишки). За больными устанавливается диспансерное наблюдение, включающее в себя эндоскопическое обследование каждые 1,5-2 месяца после вмешательства и затем не реже, чем один раз в год. Своевременное удаление анальных полипов является своего рода профилактикой развития колоректального рака (особенно при наличии признаков анемии и угрозы озлокачествления). Предупреждением же развития полипов является диспансеризация и обследование всех категорий граждан, имеющих те или иные нарушения работы толстого кишечника.
Папиллит
Папиллит — это острое или хроническое воспаление гипертрофированных анальных сосочков. Проявляется периодической или постоянной болью в области прямой кишки, ощущением инородного тела, спазмом заднепроходного сфинктера, затруднениями при дефекации. Патология диагностируется с помощью проктологического осмотра, пальцевого ректального исследования, аноскопии и гистологического анализа биоптата. Для лечения используют антибиотики, антисептические и противовоспалительные препараты. В упорных случаях воспаленные анальные сосочки иссекают или подвергают криодеструкции.
Морфологической основой возникновения папиллита служит гипертрофия анальных сосочков (папилл) — естественных конических или шаровидных образований, являющихся остатками клоакальной мембраны, которая перфорируется на 7-9 неделях внутриутробного периода. Сосочки состоят из соединительнотканного основания, покрытого плоским многослойным эпителием, и располагаются на свободной части полулунных клапанов, окаймляющих естественные возвышения (столбики) и углубления (крипты) заднего прохода. В норме размеры папилл составляют от 0,2 до 1,0 см, однако под действием травмирующих факторов они могут увеличиваться до 2,5-3,0 см и воспаляться.
Папиллит возникает на фоне предшествующей гипертрофии папилл. Специалисты в сфере проктологии различают предпосылки к воспалительному процессу и факторы, которые непосредственно провоцируют начало заболевания. Вероятность папиллита существенно возрастает при наличии следующих патологических состояний или внешних вмешательств:
- Заболевания аноректальной зоны. Воспаление анальных сосочков часто развивается на фоне геморроя. Воспалительный процесс может контактно распространяться при влагалищно-ректальных свищах, инфекционных поражениях ануса и прямой кишки (проктитах, криптитах, парапроктитах). Возможно формирование папиллита при наличии трещин заднего прохода.
- Травматизация ректальной слизистой. Эпителий папилл может механически повреждаться непереваренной твердой пищей (осколками косточек, шелухой семечек), наконечником клизмы или плотным калом у пациентов, страдающих запорами. Химическое раздражение наблюдается при хронической диарее, длительном пользовании лекарственных препаратов в свечах.
Важным предрасполагающим фактором являются застойные явления в области малого таза, которые отмечаются при ожирении, гиподинамии и беременности. Непосредственной причиной папиллита обычно становится массивное бактериальное обсеменение, значительное механическое или химическое повреждение слизистого слоя прямой кишки в сочетании с локальным или общим снижением защитных сил организма.
Патогенез
Очагом инфекции при папиллите являются воспаленные морганиевы крипты или оболочка прямой кишки. При бактериальной инвазии, химическом или механическом повреждении многослойного эпителия, покрывающего анальные сосочки, возникает местная воспалительная реакция. В зоне поражения происходит выброс медиаторов воспаления, под действием которых расширяются кровеносные сосуды, нарушается микроциркуляция в тканях. Для папиллита характерен отек воспаленного сосочка, гиперемия слизистой и возникновение болевых ощущений.
Симптомы папиллита
На ранних стадиях заболевание протекает малосимптомно или бессимптомно. Пациентов может беспокоить дискомфорт в области заднего прохода, чувство инородного тела в прямой кишке. Для начального этапа папиллита болевой синдром нетипичен, боли появляются лишь иногда во время акта дефекации. При прогрессировании патологии и увеличении анальных сосочков в размерах нарастают болевые ощущения, которые могут иррадиировать в промежность, половые органы, область крестца и копчика.
При длительном течении заболевания возникает постоянный спазм сфинктера заднего прохода, пациенты жалуются на затруднения при дефекации, частые запоры. Признаком осложненного варианта папиллита может быть наличие слизисто-гнойных или кровянистых выделений. Иногда наблюдается мацерация кожи вокруг анального отверстия, сопровождающаяся интенсивным зудом и болезненностью. При неосложненных формах болезни общее состояние больных остается удовлетворительным.
Осложнения
В случае разрастания анальных сосочков до 3-4 см они могут выпадать и ущемляться анальным сфинктером. Такое состояние характеризуется резкой болью с иррадиацией в копчик. При присоединении вторичной инфекции папиллит осложняется гнойным воспалением, для которого характерно усиление болевого синдрома. Инфекционный процесс может распространяться по всей поверхности слизистой, вызывая проктит. При снижении общей реактивности воспаление переходит на смежные ткани с развитием парапроктита.
Из-за постоянной травматизации каловыми массами на поверхности папилл появляются поверхностные эрозии или язвы. При этом у пациентов с папиллитом периодически отмечаются кровотечения из заднего прохода различной интенсивности вплоть до профузных, возникает анемия. Хроническое течение болезни характеризуется грануляцией анальных сосочков. Наиболее опасное осложнение заболевания — злокачественное перерождение эпителия с формированием рака прямой кишки.
Постановка диагноза в большинстве случаев осуществляется клинически во время стандартного проктологического осмотра. Дополнительные методы исследования применяют для выявления проктологических заболеваний, которые могут приводить к воспалению анальных сосочков. Для обследования пациента с подозрением на папиллит наиболее информативными являются:
- Пальцевое исследование. Метод используется для оценки тонуса анального сфинктера, изучения стенок прямой кишки и выявления патологических образований. В случае папиллита прощупываются увеличенные и отечные сосочки, резко болезненные при пальпации. После извлечения пальца на перчатке могут оставаться следы гноя или крови.
- Инструментальное обследование. Проводится аноскопия - обследование нижней части прямой кишки с помощью специального оптического прибора (аноскопа) позволяет визуализировать состояние слизистой оболочки, обнаружить воспаленные участки. При необходимости проктолог проводит биопсию подозрительного образования для последующего цитоморфологического исследования.
- Ми кроморфологический анализ.Гистологическое изучение фрагмента ткани под микроскопом требуется в случае подозрения на аноректальные неоплазии. При папиллите клетки имеют нормальное строение, все слои слизистой оболочки сохранены. Наблюдается массивная лейкоцитарная и макрофагальная инфильтрация биоптатов, могут определяться участки некроза.
В стандартных лабораторных анализах при неосложненном папиллите все показатели находятся в пределах нормы. При кровотечениях из изъязвленных папилл может выявляться снижение концентрации гемоглобина и числа эритроцитов в общем анализе крови. При гнойном воспалении выполняется бактериологический посев кала для определения вида возбудителя.
В первую очередь папиллит дифференцируют с полипами — доброкачественными новообразованиями слизистой прямой кишки. Основной диагностический критерий — результаты гистологического исследования биоптатов образований. Также обращают внимание на анамнез болезни, связь гипертрофии сосочков с другими проктологическими заболеваниями. Обследованием пациента с папиллитом занимается проктолог, для консультации может привлекаться онколог.
Лечение папиллита
Схема ведения больных включает назначение противовоспалительного лечения для купирования симптомов папиллита и этиопатогенетическую терапию основного заболевания, осложнившегося воспалением гипертрофированных папилл. На начальном этапе из рациона пациента исключаются продукты, раздражающие слизистую оболочку кишечника, рекомендуется тщательное соблюдение правил личной гигиены, обеспечение регулярной незатрудненной дефекации, ЛФК для улучшения кровообращения в тазовых органах. Местно назначаются:
- Антибактериальные препараты. Для подавления патологической активности микрофлоры обычно используют хлорамфениколы и другие антибиотики местного действия. Лекарственные средства вводят в прямую кишку в виде свечей.
- Растворы антисептиков. Применяются в виде теплых сидячих ванн, микроклизм и свечей. Оказывают вяжущее, противогнилостное, бактериостатическое или бактерицидное действие, уменьшая выраженность воспаления.
- Противовоспалительные суппозитории. Показаны при наличии выраженного болевого синдрома. Наиболее часто назначают препараты месалазина, которые ингибируют синтез простагландинов и связывают свободные радикалы.
Хирургическое лечение папиллита требуется при неэффективности медикаментозной терапии, хроническом, часто рецидивирующем или осложненном течении заболевания со значительным увеличением размеров воспаленного анального сосочка, его регулярным вывихиванием из ануса, изъязвлением. В ходе классической операции Габриэля иссекается пораженный сосочек и подлежащая крипта. В некоторых случаях возможно проведение малоинвазивного вмешательства (криодеструкции).
Исход заболевания благоприятный, у большинства пациентов после комплексного медикаментозного лечения наблюдается полный регресс симптоматики. При развитии осложнений и проведении хирургических вмешательств прогноз ухудшается. Профилактика папиллита предусматривает раннюю диагностику и адекватную терапию проктологических заболеваний, нормализацию работы кишечника с недопущением хронических запоров. Рекомендуется исключить провоцирующие факторы — ограничить употребление спиртного, острых и пряных блюд, повысить двигательную активность.
2. Колопроктология. Учебное пособие для студентов медицинских вузов, ординаторов, хирургов/ сост. Ботезату А.А., Маракуца Е.В. – 2016.
Иногда представляется затруднительным провести дифференциальный диагноз между внутренними и наружными геморроидальными узлами, с одной стороны, внутренними и наружными анальными сосочками— с другой. В межуточной стадии геморроя, при отсутствии кровотечений, обострения, воспаления узлов лишь при внимательном обследовании можно отличить наружные геморроидальные узлы от наружных анальных сосочков (анальных бахромок, как называют их некоторые авторы). Предшествующее течение и внешний вид тех и других образований в большинстве случаев дают основание поставить правильный диагноз.
При наличии геморроидальных узлов в анамнезе всегда имеются периоды обострений, геморроидальных кровотечений. По внешнему виду они синюшны, полнее, округлее, как бы наполнены содержимым. Наружные анальные сосочки представляют собой спавшиеся, сморщенные кожистые образования, не дают кровотечений, а воспаление их наблюдается очень редко.
Особенно важной является дифференциальная диагностика между анальными сосочками и полипами. Многие врачи, не зная о нормальных анальных сосочках, об их патологии, иногда находят гипертрофированные анальные сосочки и диагностируют полип прямой кишки. Действительно, когда внутренние анальные сосочки гипертрофируются, приобретают ножку и начинают выпадать из анального канала, они могут напоминать по внешнему виду полипы. Некоторые авторы, приводя классификацию полипов, пишут о псевдополипах (С. А. Холдин, 1955; Е. В. Литвинова, 1956) или называют их фиброзными полипами.
Гипертрофированные анальные сосочки необходимо также дифференцировать от сторожевого бугорка, наблюдаемого при хронических трещинах. Последний отличается от гипертрофированного анального сосочка тем, что лежит у дистального края трещины, завершает ее. Часто и у проксимального края трещины в результате раздражения инфицированным содержимым происходит гипертрофия прилегающего эпителия, но в меньшей степени, чем это бывает у наружного конца трещины.
В начальной стадии развития анальные сосочки легче отличить от полипов, так как они имеют треугольную форму, широкое основание, покрыты кожей белой линии Хилтона, чем они заметно отличаются от аналогичного округлого полипа, сидящего на ножке, покрытого слизистой оболочкой. Позднее гипертрофированные внутренние анальные сосочки, имеющие узкую ножку, становятся внешне очень похожими на истинные полипы. Но полипы могут располагаться на любом участке прямой кишки, а внутренние анальные сосочки берут начало на гребешковой линии. Иногда только при гистологическом исследовании может быть поставлен правильный диагноз.
Выпадение увеличенного внутреннего анального сосочка происходит сначала при дефекации, а потом и при ходьбе. Это вызывает жалобы на боли и неприятные ощущения в области заднего прохода во время акта дефекации. Появляется чувство неполного опорожнения после этого акта. Иногда жалобы больных ограничиваются тем, что выпадающие сосочки мешают выполнению туалета промежности.
Выпадающие внутренние анальные сосочки могут вызывать раздражение кожи, окружающей задний проход. Одной из причин этого явления может быть нарушение герметизма анального канала. Выпадающий сосочек становится распоркой, которая препятствует герметическому замыканию заднего прохода. При этом из прямой кишки постоянно вытекает слизь.
Наружные анальные сосочки, медленно гипертрофирующиеся в процессе жизни и достигающие иногда значительных размеров, обычно не вызывают болевых ощущений и каких-либо других беспокойств. Единственно, что отмечают обычно носители больших или многочисленных наружных анальных сосочков — это неудобства при выполнении туалета области заднего прохода после дефекации.
Приведем два клинических наблюдения, характеризующих эти осложнения.
Больной X., 62 лет. На протяжении 20 лет страдал чрезвычайно упорным зудом кожи анальной области. Это заболевание постепенно прогрессировало и достигло очень выраженной степени. Больной обращался за консультациями ко многим опытным дерматологам. Применял всевозможные мази, примочки, физиотерапевтические процедуры, рентгенотерапию, курортное лечение. Улучшения не было или оно было кратковременным и нестойким. За последние годы он выработал для себя следующую методику лечения. Утром после дефекации принимал гигиеническую ванну. Насухо вытирался полотенцем. Особенно тщательно высушивал область заднего прохода.
Накладывал на промежность и укреплял сухую, асептическую повязку, иногда с высушивающими присыпками или мазями. Шел на работу, где старался меньше ходить и сидеть. Он отмечал, что в течение дня у него постепенно из заднего прохода вытекало небольшое количество слизи. Повязка и окружающая задний проход кожа увлажнялись, что вызывало раздражение кожи. Повязку несколько раз менял в течение дня. Вечером снова принималась гигиеническая ванна.
При осмотре в нашей клинике в мае 1961 г. в области заднего прохода обнаружен обширный, с глубокими изменениями кожи, до изъязвления, экзематозный процесс, занимавший всю промежность с переходом на внутренние поверхности ягодичных областей, на заднюю поверхность мошонки до ее дна, на внутренние поверхности верхней трети того и другого бедра. При растяжении кожи анальной области в анальном канале показался висящий на ножке полип диаметром 4—5 мм (с небольшую горошину). При пальцевом исследовании прямой кишки и с помощью ректального зеркала найдено, что ножка этого полипа исходит, как обычно, из гребенчатой линии, имеет диаметр около 2 мм и длину около 5 мм.
Висящий на ней внутренний анальный сосочек располагается в анальном канале, не выходит за его пределы. Рядом расположен второй анальный сосочек, диаметр ножки которого 1 мм, длина ее 2—3 мм, диаметр тела сосочка 2 мм. Оба анальных сосочка немедленно были удалены под местной анестезией. Сразу же прекратилось постоянное выделение слизи из заднего прохода. В ближайшие дни экзематозный процесс быстро пошел на улучшение без какого-либо дополнительного лечения. Исчез анальный зуд.
Больной обследован через год. Он считал себя в этом отношении совершенно здоровым. На площади, ранее занятой обширным экзематозным процессом, имелась депигментированная белого цвета кожа. Еще на протяжении 5—6 лет больной письменно сообщал, что он совершенно избавился от своего анального зуда.
Больной Л., 63 лет, страдает упорной экземой заднего прохода на протяжении 7 лет. Лечился по советам многих врачей различными средствами без всякого эффекта. Обратился в нашу клинику в 1962 г. При осмотре области заднего прохода обнаружены наружные анальные сосочки длиной до 2 см, полностью окружающие задний проход. Они были отечны, мацерированы, с опрелостями и трещинами между ними, с обширной экземой, распространявшейся на прилежащие ягодичные области и на заднюю поверхность основания мошонки. Все наружные анальные сосочки под местной анестезией иссечены. В ближайшие дни экзема и зуд области заднего прохода без всякого дополнительного лечения исчезли. Два раза в год больной присылает нам благодарственные письма, в которых сообщает, что экзема и зуд заднего прохода у него не возобновлялись.
Иногда гипертрофированные внутренние или же наружные анальные сосочки воспалительно изменяются — развивается папиллит. В области анальной воронки видны отечные, гиперемированные, болезненные наружные анальные сосочки. А если у такого больного есть и внутренние анальные сосочки, и они также воспалены, то при исследовании с помощью ректального зеркала видны отечные, болезненные внутренние анальные сосочки, имеющие красный или ярко-розовый цвет вместо обычного бледно-розового цвета.
Крипта, расположенная у основания воспаленной папиллы, может быть также воспалительно изменена, гипертрофирована, в ней может быть слизистое или слизисто-гнойное содержимое. Иногда наблюдается изъязвление сосочка или его ножки. При воспалении только внутренних анальных сосочков, при отсутствии наружных кожа области заднего прохода может быть грубой, отечной, мацерированной, с утолщенными складками. Здесь бывают видны поверхностные трещины и расчесы кожи. Развивается сопутствующий спазм сфинктера.
Читайте также:
