Эмболия околоплодными водами
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Эмболия околоплодными водами (ЭОВ) – критическое состояние, связанное с попаданием амниотической жидкости в легочные сосуды с развитием симптомокомплекса шока смешанного генеза, вплоть до остановки сердечной деятельности, острой дыхательной недостаточности и острого синдрома ДВС. ЭОВ рассматривается как анафилактическая реакция на биологически активные вещества, входящие в состав амниотической жидкости.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Эмболия околоплодными водами
Код протокола:
Код(ы) МКБ-10:
O88 Акушерская эмболия
Включено: легочная эмболия во время беременности, родов или в послеродовом периоде
O88.0 Акушерская воздушная эмболия
O88.1 Эмболия амниотической жидкостью
O88.2 Акушерская эмболия сгустками крови
O88.3 Акушерская пиемическая и септическая эмболия
O88.8 Другая акушерская эмболия
Сокращения, используемые в протоколе:
ЭОВ – эмболия околоплодными водами
ДВС – диссеминированное внутрисосудистое свертывание
КОС – кислотно-основное состояние
ЦВД – центральное венозное давление
Дата разработки протокола: май 2013 года.
Категория пациентов: беременные, роженицы, родильницы.
Пользователи протокола: акушеры-гинекологи. При подозрении на эмболию околоплодными водами необходимо вызвать анестезиолога-реаниматолога.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных диагностических мероприятий:
1. R-графия легких
2. Эритроциты, гемоглобин, гематокрит
3. Тромбоциты
4. Фибриноген
5. Время свертывания
6. Паракоагуляционные тесты
7. ЭКГ
8. КОС и газы крови
9. ЦВД
Диагностические критерии:
Необходимые условия для попадания околоплодных вод в кровоток:
- превышение амниотического давления над венозным;
- зияние сосудов матки.
Факторы, повышающие риск ЭОВ:
- Многорожавшая
- Околоплодные воды, загрязненные меконием
- Разрывы шейки матки
- Внутриутробная гибель плода
- Очень сильные тетанические схватки
- Стремительные или затяжные роды
- Амниоцентез
- Приращение плаценты
- Преждевременная отслойка нормально расположенной плаценты
- Многоводие
- Разрыв матки
- Хориоамнионит
- Макросомия
- Плод мужского пола
- Операция кесарева сечения
Причины амниотической эмболии при кесаревом сечении:
- избыточное давление на матку извне;
- попытки извлечь плод через разрез несоответствующий размерам головки плода;
- выраженная гиповолемия.
Возможные пути проникновения околоплодных вод в кровоток матери:
1. Трансплацентарный путь (через дефект плаценты).
2. Через сосуды шейки матки.
3. Через межворсинчатое пространство – при преждевременной отслойке нормально расположенной плаценты.
4. Через сосуды любого участка матки – при кесаревом сечении, нарушении, нарушении целостности плодных оболочек, разрывах матки.
Клиника ЭОВ представлена двумя основными синдромами:
- кардиопульмональным шоком
- и коагулопатией (синдромом ДВС).
Клиническая картина амниотической эмболии во время родов и после родов:
внезапное начало
- бледность кожных покровов
- беспокойство и страх, иногда боли в грудной клетке
- нарушение дыхания
- возникает потрясающий озноб
- гипертермия до 39 градусов и более
- нарастает цианоз кожи лица и конечностей
- резко затруднено дыхание, может развиться возбуждение с тонико – клоническими судорогами, и затем, почти сразу, может наступить кома.
- после вышеуказанной клинической симптоматики, возможно, ожидать профузное кровотечение из половых путей.
Клинические проявления амниотической эмболии при кесаревом сечении в условиях общей анестезии:
- внезапное трудно объяснимое снижение насыщения крови кислородом (SpO2) до 85%, а в тяжелых случаях до 70%, во время или сразу после извлечения плода;
- при ИВЛ повышение давления в дыхательном контуре до 35 – 40 и более см вод.ст.;
- при аускультации возможны хрипы в легких;
- развивается развернутый ДВС синдром.
Клинические проявления амниотической эмболии при кесаревом сечении в условиях регионарной анестезии:
- внезапное возбуждение пациентки во время или сразу после извлечения плода;
- снижение насыщения крови кислородом (SpO2) до 85%, а в тяжелых случаях до 70%, во время или сразу после извлечения плода;
- затрудненное дыхание;
- при аускультации возможны хрипы в легких;
- развивается развернутый ДВС синдром.
Дифференциальный диагноз
| Симптомы | Эмболия околоплодными водами | Тромбоэмболия легочной артерии |
| Тахикардия |
Повышение давления в дыхательных путях
Диагноз эмболии околоплодными водами чаще всего устанавливается по принципу исключения. Клинические критерии для подтверждения диагноза (когда нет данных аутопсии) следующие:
- острая гипоксия (диспноэ, цианоз, остановка дыхания);
- острая гипотензия или остановка сердца;
- коагулопатия;
- нет другого патологического состояния или причины, объясняющих данные осложнения.
Лечение
Цели лечения: оказание экстренной помощи.
Тактика лечения
При появлении первых симптомов амниотической эмболии (озноб, повышение температуры тела) или при подозрении амниотической эмболии:
Мероприятия первой очереди:
1. Оксигенотерапия (обеспечить подачу увлажненного кислорода со скоростью 6-8 литров в минуту).
2. Катетеризация двух – трех вен (центральной вены - после коррекции гипокоагуляции, желательно яремной).
3. Катетеризация мочевого пузыря.
4. Развернуть операционную.
5. Одномоментно ввести 420 – 480 мг преднизолона в/в.
6. Перевести больную в операционную для наблюдения!
7. Через 20 минут после введения первой дозы – 180 – 240 мг преднизолона в/в.
Своевременно проведенные мероприятия первой очереди купируют анафилактическую реакцию и предотвращают развитие коагулопатического осложнения.
Акушерская тактика при купировании признаков ЭОВ и стабилизации состояния беременной – роды вести через естественные родовые пути под непрерывным мониторным наблюдением за состоянием роженицы и плода.
Акушерская тактика при коагулопатическом осложнении эмболии околоплодными водами заключается в немедленном оперативном родоразрешении и тщательном хирургическом гемостазе, не исключается расширение операции и перевязка подвздошных артерий.
На следующие сутки после родоразрешения – 30 мг преднизолона 4 раза в сутки в/в. В последующие сутки 30 мг преднизолона в/в однократно.
Анестезиологическая тактика при коагулопатическом осложнении:
- анестезия только общая;
- массивная инфузионная, трансфузионная терапия;
- медикаментозная коррекция коагулопатических расстройств;
- антибактериальная терапия;
- кардиальная терапия;
- продленная ИВЛ;
- контроль диуреза;
- контроль ЦВД;
- профилактика полиорганной недостаточности.
Медикаментозная терапия осложнений эмболии околоплодными водами:
- Экстренная трансфузия свежезамороженной плазмы – до 20 - 25 мл/кг, но не менее 800 мл.
- Кристаллоиды (р-р Рингера, физиологический раствор) инфузионная терапия до 300% от предполагаемого объема кровопотери при 100% замещении эритроцитсодержащими средствами.
- Плазмозаменители (6% гидроксиэтилированный крахмал), сукцинилированный желатин.
- Эритроцитарная масса 100% от объема кровопотери.
- При отсутствии подъема ад на фоне инфузии подключать вазопрессоры: допамин 5 – 10 мг/кг в мин микроструйно (дозатором) эфедрин, фенилэфрин. АД удерживать на уровне 100 – 110/70 мм.рт.ст.
- Ингибиторы протеаз: препараты апротинина (под контролем фибринолитической активности).
- Транексамовая кислота (250 – 500 мг в/в).
- Антигистаминные препараты
- Наиболее современным, эффективным и радикальным средством коррекции коагулопатических расстройств является одномоментное введение эптаког альфа (активированный)(рекомбинантный фактор свертывания крови VIIa) в дозе 90 мкг/кг.
Дальнейшая тактика лечения:
- антибактериальная терапия – цефалоспорины IV поколения, бета-лактамные антибактериальные препараты;
- кардиальная терапия проводится в соответствии с клинической ситуацией;
- пролонгированная ИВЛ до восстановления гемоглобина до уровня 65 – 70 г/л, количества тромбоцитов не менее 100 * 10 9/л , до стабильного восстановления показателей гемодинамики;
- профилактика полиорганной недостаточности до исчезновения симптомов гипокоагуляции; дезагреганты только после устранения коагулопатического кровотечения.
Индикаторы эффективности лечения: не допустить материнской смертности.
Эмболия околоплодными водами
Отдел тканевых и патоморфологических методов исследования ФГБУ "Научно-исследовательский институт детских инфекций" ФМБА России, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова Минобороны России, Санкт-Петербург, Россия, 194044 , ,
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Массивная эмболия околоплодными водами в процессе родов
Журнал: Судебно-медицинская экспертиза. 2018;61(6): 48‑51
Отдел тканевых и патоморфологических методов исследования ФГБУ "Научно-исследовательский институт детских инфекций" ФМБА России, Санкт-Петербург
В статье приведены два случая массивной эмболии околоплодными водами (ЭОВ). Дан анализ причин эмболии и рассмотрены пути проникновения околоплодных вод в кровоток матери. Указана редкая причина ЭОВ, обусловленная разрывом оболочек плаценты вследствие кровоизлияния под оболочки. Описаны изменения легких при массивной ЭОВ, если эмболы из частиц околоплодных вод видны макроскопически. Новизна представленных наблюдений заключается в том, что впервые описываются макроскопически видимые эмболы из околоплодных вод в сосудах легких, а также впервые в отечественной литературе описывается такая причина попадания околоплодных вод в кровеносное русло матери, как разрыв амниотической оболочки под субамниотическим кровоизлиянием.
Отдел тканевых и патоморфологических методов исследования ФГБУ "Научно-исследовательский институт детских инфекций" ФМБА России, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова Минобороны России, Санкт-Петербург, Россия, 194044 , ,
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Эмболия околоплодными водами (ЭОВ) представляет собой критическое состояние у беременных, рожениц и родильниц, встречается с частотой от 1:8000 до 1:40 000 родов. Летальность женщин при данном осложнении достигает 70—80%, гибель плода наступает в 60—80% [1, 2]. В России частота ЭОВ составляет 1:20 000—80 000 родов, летальность 80—90% [3, 4]. По данным В.В. Власюка и соавт. [5], ЭОВ встречается у 2—8 на каждые 100 000 родов и смертность матерей составляет 11—44%. ЭОВ сопровождается поступлением околоплодных вод (ОВ; амниотическая жидкость) в кровоток матери. В дальнейшем происходят эмболизация сосудов легких и развитие острой гипотензии или внезапная остановка сердца, острая дыхательная недостаточность с присоединением коагулопатии.
Основные пути проникновения ОВ — это разрыв сосудов шейки матки и разрыв (разрез, прокол) оболочек и ткани плаценты с поступлением ОВ в материнский кровоток через сосуды плаценты; при преждевременной отслойке плаценты, кесаревом сечении, когда разрез матки сопровождается разрезом ткани плаценты и при амниоцентезе [1—7]. Одним из обязательных факторов ЭОВ является превышение давления в полости матки над давлением в просвете зияющих ее вен.
ОВ содержат роговые чешуйки, слизь, мекониальные частицы, волосы, сыровидную смазку. В ОВ есть вещества с высокой тромбопластиноподобной и антифибринолитической активностью, которые активируют прокоагулянтную систему, что ведет к развитию ДВС-синдрома и распространенным тромбозам. Кроме того, ОВ и их составляющие вызывают механическую обструкцию мелких и крупных сосудов легких. Это приводит к нарушению перфузии легких, вазоконстрикции, повышению давления в легочной артерии, снижению сердечного выброса, правожелудочковой недостаточности.
На сегодняшний день имеются трудности морфологической диагностики ЭОВ, заключающиеся прежде всего в проблематичности поиска частиц ОВ. В этой связи, например, существуют рекомендации брать до 300 кусочков легкого, а диагноз ЭОВ иногда ставят при нахождении в срезах единичных частиц ОВ, причем недостаточно убедительных. В некоторых случаях большое диагностическое значение придают обнаруживаемым в легких тромбам, которые обычно возникают на фоне тромбогеморрагического синдрома и не являются специфическими для ЭОВ. Некоторые авторы [8] отождествляют ЭОВ с анафилактоидным синдромом.
Судебно-медицинские эксперты сталкиваются с необходимостью доказательства ЭОВ и установления конкретного механизма образования ЭОВ (источника ОВ, путей их поступления в кровоток матери и др.), причем в большинстве случаев по результатам анализа медицинской документации, протокола патологоанатомического исследования трупа (первичное судебно-медицинское исследование в таких случаях скорее исключение, чем правило) и повторного исследования гистологических препаратов.
В нашей практике встретились два случая массивной ЭОВ, которые имели свои особенности и разные пути поступления ОВ в кровоток матери. Новизна представленных наблюдений заключается в том, что впервые описаны макроскопически видимые эмболы из ОВ в сосудах легких, а также впервые в отечественной литературе описана такая причина их попадания в кровеносное русло матери, как разрыв амниотической оболочки под субамниотическим кровоизлиянием.
Случай 1. У беременной Г., 25 лет, при сроке беременности 39—40 нед появились схваткообразные боли внизу живота, на фоне которых развилось коллаптоидное состояние с ознобом. Излития О.В. не было, отсутствовала родовая деятельность. Назначен медикаментозный сон. После сна наблюдали снижение артериального давления до 80/60 мм рт.ст., потерю сознания, судороги нижних конечностей, отсутствие свертывания крови в местах забора крови. Поставлен диагноз HELLP-синдром. Проведено кесарево сечение с экстирпацией матки. Извлечен доношенный плод в состоянии тяжелой асфиксии. После разреза матки и оболочки плаценты обнаружили ОВ, окрашенные в красный цвет за счет присутствия в ней крови. Через 1 ч после операции при явлениях нарастающей сердечной недостаточности наступила смерть.
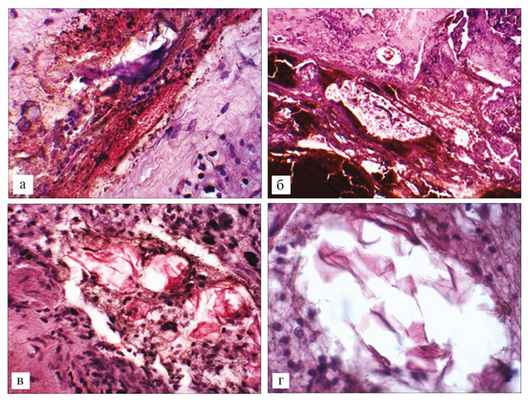
При исследовании плаценты выявили ее краевую отслойку. При микроскопическом исследовании обнаружили частицы ОВ под амниотической оболочкой плаценты, ретроплацентарной гематоме, сосудах матки и сосудах легких (рис. 1), Рис. 1. Частицы околоплодных вод (ОВ) и кровоизлияние под оболочки плаценты. Ув. 400 (а); частицы ОВ в ретроплацентарной гематоме плаценты. Ув. 100 (б); частицы ОВ в сосуде матки. Ув. 400 (в); частицы ОВ в сосуде легкого. Ув. 400 (г). Окраска гематоксилином и эозином. причем в каждом гистологическом срезе легких.
Анализ клинико-морфологических данных, а также результатов секционного и судебно-гистологического исследования трупа г-ки Г. позволяет заключить, что при жизни г-ка Г. страдала хроническим эндоцервицитом с обострением, очаговым эндометритом, базальным децидуитом и хориальным амнионитом плаценты, а также очаговым хроническим тиреоидитом. Вследствие дискоординированной родовой деятельности и воспалительных изменений в плаценте (базальный децидуит, субхориальный интервиллузит) возникла ее краевая преждевременная отслойка с распространением ретроплацентарной гематомы под амниотическую оболочку плаценты и образованием субамниотической гематомы (кровоизлияние между децидуальным слоем амниона и стенкой матки). Затем нарушилась целостность (произошел разрыв) данной оболочки в области субамниотической гематомы. Это привело к кровотечению в ОВ и одновременному их распространению под амниотическую оболочку и в область ретроплацентарной гематомы, а также к дальнейшему их распространению в вены матки, а затем и в легкие (ЭОВ). Заболевание сопровождалось коллапсом, кровотечением, нарушением свертываемости крови, ДВС-синдромом, легочной недостаточностью, шоком и привело к смерти г-ки Г.
Преждевременной краевой отслойке плаценты и разрыву оболочки плаценты у гр-ки Г. могли способствовать серозный базальный децидуит и воспалительный процесс в хориальной пластинке (также не исключено негативное влияние массажа тела матки, если он имел место). Ограниченное кровоизлияние под оболочку плаценты у ее края, на большом расстоянии от маточного зева (субамниотическая гематома), вероятно, привело к дистрофическим и некротическим изменениям тонкой амниотической оболочки и затем к ее разрыву с кровотечением в полость амниона и прорывом ОВ под амниотическую оболочку и в область ретроплацентарной гематомы, а в дальнейшем к развитию ЭОВ.
Можно предполагать наличие в начальном периоде медленного процесса попадания в кровь матери О.В. Это обусловлено тем, что первоначальное поступление небольшого количества ОВ в материнский кровоток произошло после первичного разрыва оболочки плаценты. Именно поэтому первый приступ коллаптоидного состояния матери с резким падением артериального давления (обморок, АД 80/60 мм рт.ст., озноб, гипертермия), по-видимому, уже был связан с ЭОВ. Данное состояние некоторые авторы [8] называют анафилактоидным синдромом и связывают с ЭОВ.
Развившееся состояние представляло угрозу жизни больной и могло явиться показанием к кесареву сечению, однако адекватной клинической оценки не получило. Необходимые в данном случае клинические исследования крови, УЗИ (для выявления отслойки плаценты и субамниотической гематомы) не были проведены. Срочное оперативное родоразрешение, предпринятое на основании показаний, со стороны матери (угроза жизни матери и плода), могло бы, вероятно, предотвратить прогрессирование ЭОВ и отслойку плаценты, предупредить смерть матери и развитие асфиксии у плода.
При ЭОВ, связанной с отслойкой плаценты, предполагают, что произошел разрыв плодных оболочек (отошли передние воды) и ОВ через место разрыва проникают под амнион в область отслойки плаценты. В данном наблюдении ОВ не отходили. У гр-ки Г. наблюдалась редкая причина ЭОВ, упоминаемая в литературе [9]: разрыв оболочки плаценты.
Разрыв оболочки плаценты может возникнуть до родов и являться спонтанным; может наблюдаться отслойка оболочки плаценты на каком-то участке матки до отслойки плаценты. Разрыв оболочки подтверждается кровоизлияниями под оболочкой плаценты с наличием в крови частиц ОВ; наличием крови в ОВ, выявленной при операции, и наличием крови в желудке плода, обнаруженной при отсасывании после рождения (плод внутриутробно постоянно глотает околоплодную жидкость). Других причин появления крови в ОВ, кроме как вследствие разрыва амниона, не было. Если уже началась преждевременная отслойка плаценты с формированием краевой ретроплацентарной гематомы, то кровь могла попасть в ОВ только в результате разрыва оболочки плаценты рядом с ее краем.
Можно предположить следующий танатогенетический путь развития ЭОВ у умершей: отслойка плаценты в краевой зоне → распространение крови под оболочку плаценты с формированием субамниотической гематомы → разрыв оболочки плаценты над гематомой → кровотечение в ОВ и приток ОВ под оболочку плаценты, а также в область формирующейся краевой ретроплацентарной гематомы → проникновение ОВ в вены матки → постепенно прогрессирующая ЭОВ в зависимости от площади отслойки плаценты → массивная ЭОВ → смерть больной.
Случай 2. Массивная ЭОВ с поступлением ОВ в кровоток матери из места разрыва матки в нижнем сегменте. Беременная С., 28 лет, беременность вторая, протекала без осложнений. Поступила в родильное учреждение со слабой родовой деятельностью, начата стимуляция родов. Через 4 ч с момента поступления отошли чистые ОВ и через 10 мин состояние роженицы резко ухудшилось: развилась одышка, резко снизилось артериальное давление, исчезло сердцебиение у плода. Реанимационные меры оказались неэффективными.
На вскрытии: в матке — плод с головкой в малом тазу. Задние О.В. представлены темно-красной киселеобразной массой с комочками белого цвета (сыровидная смазка) и зеленоватыми слизистыми частицами мекония. После извлечения плода в нижнем сегменте матки слева обнаружили разрыв длиной 6,5 см, проникающий до серозной оболочки (рис. 2). Рис. 2. Разрыв матки в нижнем сегменте. Легкие на ощупь в задних отделах равномерно уплотнены, спереди мягкие, на разрезе серо-красные. При надавливании с поверхностей разрезов стекает темно-красная жидкость. После фиксации кусочков легких из различных отделов в растворе формалина приготовили плоскопараллельные срезы. На сером фоне легочной ткани в просвете мелких сосудов диаметром до 3 мм выявили многочисленные включения масс белого цвета (рис. 3). Рис. 3. Околоплодные воды в сосудах в виде беловатых точек на срезе фиксированного кусочка легкого. На вскрытии эти включения были видны из-за стекающей кровянистой жидкости. В отличие от белых тромбов, выявленные массы ярко-белого цвета, без сероватого оттенка, мягкой, кашицеобразной консистенции. Эти массы легко извлекались из просвета сосудов и размазывались по стеклу, окрашивались в красный цвет при окраске мазков суданом 3, а также не сокращались в растворе формалина при продолжающейся фиксации кусочков легких. На 3—5-е сутки фиксации они, напротив, выступали над поверхностью разрезов легких в виде белых пробочек.
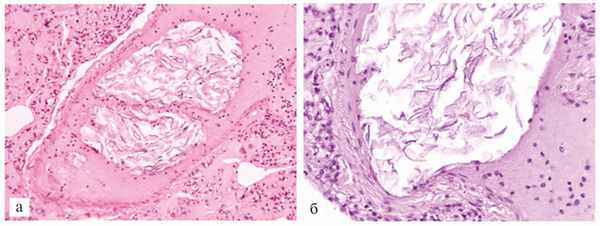
Гистологически в артериях, артериолах и капиллярах легких на фоне выраженного внутриальвеолярного отека, очаговых внутриальвеолярных кровоизлияний и десквамации альвеолоцитов выявили многочисленные эмболы и тромбы, включающие элементы ОВ (роговые чешуйки, жир, слизь, редко волосы). В зависимости от составных частей эмболов представляется возможным разделить их на следующие виды: 1) жировые массы и роговые чешуйки, 2) лейкоциты и роговые чешуйки, 3) лейкоциты, зернистые массы и единичные роговые чешуйки, 4) слизь, лейкоциты и роговые чешуйки (рис. 4). Рис. 4. Скопления частиц ОВ в центральной части артерии легкого. Ув. 200 (а); роговые чешуйки ОВ в артерии легкого. Ув. 600 (б). Окраска гематоксилином и эозином. В эмболах первого вида, если они находились в контакте с лейкоцитами, роговые чешуйки хорошо окрашивались гематоксилином после предварительной обработки срезов 0,5% раствором КОН, в остальных же видах эмболов они слабоэозинофильны, однако отчетливо выявлялись при окраске альциановым синим и при PAS-реакции.
Эмболы, состоящие из сыровидной смазки и эпителиальных чешуек, если они занимали весь просвет артерии, имели тенденцию располагаться в центральной части, окруженные эритроцитами. Эмболы с наличием слизи чаще располагались пристеночно или отделялись от эндотелия скоплениями лейкоцитов, роговых чешуек и зернистых масс. В эмболах (тромбах), содержащих зернистые массы, изредка выявляли фибрин. Эмболы из элементов ОВ также обнаруживали в сосудах миометрия по краю разрыва матки.
Результаты исследования показали, что ЭОВ у умершей С. связана с разрывом матки вместе с амниотической оболочкой и проникновением задних ОВ через разорвавшиеся маточные вены в кровеносное русло роженицы. Непосредственная причина смерти — блокада микроциркуляторного сосудистого русла легких большим количеством эмболов из О.В. Массивность эмболии можно объяснить как высоким давлением внутри амниотической полости, превышающим давление в венозной системе матки, так и наличием разрыва матки, при котором возникли условия для свободного проникновения ОВ в маточные вены.
Особенностью данного случая является обнаружение эмболов из сыровидной смазки и роговых чешуек уже при макроскопическом исследовании слегка фиксированных кусочков легкого. Это, по-видимому, стало возможным благодаря массивности ЭОВ, о чем свидетельствует наличие эмболов в каждом из срезов любого из кусочков ткани легкого. Подобные эмболы в виде беловатого содержимого в просвете мелких сосудов легких можно обнаружить и при менее массивной эмболии. Целесообразно во всех случаях, подозрительных на ЭОВ, макроскопическое исследование плоскопараллельных серийных срезов легких после их фиксации. Можно также рекомендовать окрашивание суданом 3 кусочков легкого и изготовление мазков из содержимого сосудов. Такой подход может ускорить постановку морфологического диагноза и исключительно важен для прицельного отбора кусочков с целью последующего их гистологического изучения.
Таким образом, в представленных случаях массивной ЭОВ причины проникновения ОВ были разные. Особенностью первого случая оказалось попадание ОВ через разрыв оболочки плаценты над субамниотической гематомой в область краевой отслойки плаценты, а затем в сосуды матки. Во втором случае впервые обнаружили феномен «макроскопически видимых эмболов» на срезах фиксированных кусочков легкого. В первом случае не диагностирована субамниотическая гематома с разрывом оболочки плаценты, произошла недооценка коллапса до родов. Во втором случае было несоответствие между размерами головки и родовым каналом матери, что при стимуляции родовой деятельности привело к разрыву матки и ЭОВ.
Эмболия околоплодными водами ( Анафилактоидный синдром беременных , Эмболия амниотической жидкостью )
Эмболия околоплодными водами (ЭОВ) – это патология, развитие которой связано с попаданием амниотической жидкости в систему кровообращения матери с последующей анафилактоидной реакцией на компоненты этой жидкости. Клинические проявления преимущественно обусловлены кардиопульмональным шоком и нарушением системы коагуляции. Диагностика при эмболии околоплодными водами осуществляется путем комплексной оценки физикальных, лабораторных и инструментальных данных. Лечение ЭОВ заключается в устранении анафилактоидной реакции, нормализации работы сердечно-сосудистой и дыхательной систем, восстановлении ОЦК и системы гемостаза.
МКБ-10
Общие сведения
Эмболия околоплодными водами, или анафилактоидный синдром беременности – это патологическое состояние в акушерстве, которое характеризуется попаданием амниотической жидкости в системный кровоток матери. Впервые клиническая картина ЭОВ была описана в 1926 году бразильским врачом Дж. Мейером. В 1941 году совокупность признаков данного состояния была объединена американцами П. Штейнером и К. Лашбоу в специальный акушерский синдром.
Общая распространенность эмболии околоплодными водами составляет от 1 до 8 случаев на 10 000 родов. При этом показатель материнской и перинатальной смертности при данном осложнении колеблется в пределах 84-87%. В общей структуре материнской летальности эмболия околоплодными водами составляет порядка 15-17% всех случаев.
Причины
Выделяют несколько механизмов развития эмболии околоплодными водами: повышение внутриматочного давления, падение кровяного давления в венах матки, непосредственный контакт между амниотическим мешком и поврежденными кровеносными сосудами. В первую группу включают все факторы, способные чрезмерно повышать давление в амниотическом мешке, которое в процессе родовой деятельности в норме составляет до 20 мм вод. ст. Причиной эмболии околоплодными водами в таких случаях могут быть:
Развитие эмболии околоплодными водами на фоне падения венозного давления, как правило, обусловлено абсолютной или относительной гиповолемией и снижением давления в венах матки при родах ниже 40 мм вод. ст. Такое состояние может возникать на фоне:
- преэклампсии
- сахарного диабета
- различных пороков сердца
- потери тонуса сосудов у многорожавших женщин
- приема мочегонных препаратов
- нерационального использования антигипертензивных или сосудорасширяющих средств.
Высокий риск эмболии околоплодными водами всегда связан с непосредственной травмой амниотического мешка и нарушением целостности кровеносных сосудов матки. В большинстве случаев данный механизм развития ЭОВ обусловлен:
- преждевременным отслоением нормально расположенной плаценты или ее предлежанием
- разрывом матки
- проведением кесарева сечения или плодоразрушающих операций
- ручным обследованием полости матки
- патологическим прелиминарным периодом.
Патогенез
Патогенез клинических симптомов при эмболии околоплодными водами основывается на попадании в систему кровообращения матери вместе с амниотической жидкостью простагландинов, цитокинов, гистамина и других эйкозаноидов. Они вызывают анафилактоидную реакцию с развитием спазма легочных сосудов, нарушением системы свертываемости крови и механическим блоком в микроциркуляторном русле легких.
Классификация
В зависимости от превалирования тех или иных симптомов эмболии околоплодными водами выделяют следующие формы патологии:
- Коллаптоидная. Характеризуется ярко выраженным кардиальным шоком. Ведущие симптомы: «обвал» АД, нитевидный ускоренный пульс, бледность кожи рук и ног, сопровождающаяся их похолоданием, потеря сознания.
- Судорожная. Основное проявление данной формы эмболии околоплодными водами – генерализованный судорожный синдром.
- Геморрагическая. Обусловлена смещением системы гемостаза в сторону гипокоагуляции. Основные признаки: профузные кровотечения из носа, рта, влагалища, мест пункции и постановки катетеров.
- Отечная. Клинический вариант эмболии околоплодными водами, проявляющийся отеком легочной ткани, который, в свою очередь, вызывает острую дыхательную недостаточность.
- Молниеносная. Наиболее опасная форма эмболии околоплодными водами, характеризующаяся стремительным развитием и полиорганной недостаточностью.
Симптомы эмболии околоплодными водами
Сценарий развития анафилактоидного синдрома беременных определяется тяжестью эмболии и ведущим синдромом (коллапсом, судорогами, кровотечениями, отеком легких). Возможно как относительно легкое течение, так и молниеносные формы, быстро заканчивающиеся остановкой сердца.
Данные реакции при эмболии околоплодными водами проявляются внезапным возникновением общего возбуждения и страха, озноба и повышения температуры тела, выраженной одышки инспираторного или смешанного характера, кашля, «обвала» АД, повышения ЧСС и ЧД. Также наблюдаются боли в области сердца, тошнота, рвота, тонико-клонические судороги, набухание и пульсация шейных вен, генерализованный цианоз и побледнение («мраморность кожи»), профузные кровотечения различной локализации. В зависимости от клинической формы эмболии околоплодными водами могут превалировать те или иные ее проявления.
Диагностика
Диагностика при эмболии околоплодными водами включает в себя сбор анамнестических данных и жалоб во время родов, физикальный осмотр, лабораторные и инструментальные исследования. Более высокий риск развития ЭОВ наблюдается у женщин, имеющих в анамнезе операции на половых органах, частые гинекологические патологии, большое количество родов, в особенности – с осложнениями.
- Оценка объективного статуса. Жалобы, которые предъявляет беременная, во многом зависят от клинической формы эмболии околоплодными водами. Физикальное обследование включает в себя оценку ЧСС, ЧД и АД, а также выявление симптомов ЭОВ, после которого при необходимости может проводиться осмотр шейки матки и ее пальпация.
- Анализы. Программа лабораторных тестов у женщин с признаками эмболии околоплодными водами включает в себя ОАК (уровень тромбоцитов, эритроцитов, показатели гемоглобина и гематокрита), коагулограмма (Д-димер, уровень фибриногена, свертываемость крови и АЧТВ), биохимическое исследование (рН крови, электролиты).
- Инструментальная диагностика. Из инструментальных методов исследования при эмболии околоплодными водами используется ЭКГ, на которой выявляются признаки ишемии миокарда и синусовая тахикардия, а также рентгенография ОГК, позволяющая определить наличие интерстициального отека легких сливного характера в виде «бабочки» и увеличение правых отделов сердца. При наличии центрального венозного доступа проводится мониторинг ЦВД.
Лечение эмболии околоплодными водами
Терапевтические меры при эмболии околоплодными водами направлены на купирование анафилактоидной реакции, кардиопульмонального шока и предотвращение развития критических нарушений системы гемостаза.
- Оксигенация. В первую очередь женщина обеспечивается подачей увлажненного кислорода или переводится на ИВЛ.
- Фармакологическая коррекция. Далее вводятся высокие дозы глюкокортикостероидов (преднизолон или гидрокортизон), восполняется ОЦК при помощи большого объема кровозамещающих жидкостей (сбалансированные коллоиды и кристаллоиды). Для коррекции ацидоза используется бикарбонат натрия. При выраженной гипотензии на фоне эмболии околоплодными водами препаратами выбора являются симпатомиметики (эфедрин), при необходимости могут применяться допамин или добутамин. Для устранения геморрагического синдрома вводятся ингибиторы фибринолиза (транексамовая кислота), концентраты антитромбина, протромбина и препараты крови.
- Родоразрешение. Тактика родовспоможения при эмболии околоплодными водами зависит от результатов лечения. Если терапевтические меры были эффективными, и состояние женщины удалось стабилизировать, родоразрешение осуществляется через родовые пути. При развитии осложнений эмболии околоплодными водами или отсутствии эффекта от консервативного лечения показано немедленное проведение кесарева сечения. При массивных маточных кровотечениях, которые не удается остановить, выполняется экстирпация матки.
Прогноз и профилактика
Исход при эмболии околоплодными водами зависит от общей тяжести состояния женщины, скорости развития симптомов и эффективности проводимых терапевтических мероприятий. В большинстве случаев прогноз неблагоприятный как для матери, так и для ребенка. Профилактика эмболии околоплодными водами подразумевает раннюю диагностику и лечение состояний, которые потенциально могут привести к ЭОВ: преэклампсии и эклампсии, фетоплацентарной недостаточности.
Необходимо купирование гипертонуса матки по время беременности, соблюдение доз назначенных лечащим акушером-гинекологом препаратов, рациональный выбор метода родоразрешения. Также к превентивным мерам относятся планирование беременности, своевременная постановка на учет в женской консультации и ее регулярное посещение с прохождением всех диагностических исследований, выполнение специальной ЛФК для беременных, исключение интенсивных психоэмоциональных нагрузок.
Эмболия околоплодными водами
Амниотическая эмболия
Амниотическая эмболия – акушерская катастрофа, которая, к счастью, встречается довольно редко. Частота этого осложнения по данным различных авторов составляет от 1 случая на 8000 до 1 на 80000 родов. Амниотическая эмболия – самая непредсказуемая и, во многих случаях, почти непредотвратимая причина материнской смертности, уровень которой достигает 86%. В структуре материнской смертности эта патология занимает от 1,2 до 16,5%. Столь широкий диапазон данных о частоте и летальности обусловлен тем, что, к сожалению (или скорее – к счастью), ни один врач не может “похвастаться” большим личным опытом ведения больных с амниотической эмболией. Несмотря на то, что интерес к этому осложнению родов в последние годы растёт, представления врачей о клинической физиологии амниотической эмболии и об интенсивной терапии этого осложнения ещё очень далеки от желаемого совершенства. Пусть амниотическая эмболия редка, но для роженицы и её врачей, встретившихся с этим грозным осложнением, не имеет значения, что среди прочих осложнений родов процент амниотической эмболии невелик: погибшая больная составляет для себя и своей семьи 100%. Поэтому нам представляется очень важным, чтобы акушеры и анестезиологи хорошо знали современное состояние проблемы амниотической эмболии.
Краткая история проблемы
Повидимому, первым целенаправленным описанием эмболии околоплодными водами была диссертация нашего соотечественника Н.Е.Касьянова “К вопросу об эмболии лёгких плацентарными гигантами”, защищённая в Санкт-Петербурге в 1896 г. Правда, в 1893г. Ch.G.Schmorl обнаружил в лёгких женщины, погибшей в родах, клетки трофобласта и предположил, что эти клетки попадают из маточного кровотока в сердце, а затем в лёгкие, где осаждаются, создавая препятствие кровотоку в малом круге кровообращения. Однако эта довольно аргументированная гипотеза так и осталась незамеченной. О следующем случае амниотической эмболии сообщил лишь через 33 года бразильский врач L.R.Meyer. Спустя ещё год в экспериментальной работе R.M.Warden были показаны значительные изменения сердечно-сосудистой системы у животных, возникающие после внутривенного введения амниотической жидкости. Клинического значения эти прекрасно выполненные эксперименты не имели: они были получены как “побочный” продукт при изучении патогенеза эклампсии, а не амниотической эмболии.
Затем последовал очередной перерыв в полтора десятка лет, пока в 1941 г. двое исследователей из Чикагской университетской клиники P.E.Steiner и C.C.Lushbaugh не положили начало систематическому изучению амниотической эмболии. Авторы описали этот синдром у 8 женщин, внезапно умерших в родах, и лишь после этого амниотическая эмболия была признана медициной как нозологическая форма болезни. Может показаться, что в своих последующих работах эти авторы грешат гипердиагностикой амниотической эмболии, приводя очень высокую частоту эмболии – 1 на 3000 родов. Однако, если вспомнить случаи неожиданных коагулопатических кровотечений и отёков лёгких в родах, часть которых, как мы теперь знаем, обусловлена недиагностированной амниотической эмболией, то и статистика, приведённая авторами, не покажется такой уж неправдоподобной.
Тем не менее, “открытие” амниотической эмболии в 1941 г. наводнило медицинскую литературу этим диагнозом, поскольку к нему относили большинство случаев, когда беременная или роженица умирали внезапно.
В 1958 г. эпителиальные клетки плода обнаруживали в маточных венах без клинической симптоматики амниотической эмболии. Поэтому обнаружение слущенных эпителиальных клеток в пробах крови, полученных из центральной вены или лёгочной артерии, при отсутствии клинических проявлений не должно считаться патогномоничным признаком амниотической эмболии, т.к. небольшое их количество может обнаруживаться и при отсутствии этого осложнения. По современным представлениям о клинической физиологии амниотической эмболии, причина катастрофы кроется не в чешуйках плода, а значит и их обнаружение в кровотоке не всегда может подтвердить или отвергнуть этот диагноз.
Ещё очень долго публикующиеся материалы об амниотической эмболии напоминали крайне пессимистическую научную, а подчас и ненаучную, фантастику. И лишь в последние два десятилетия экспериментальные и клинические работы по амниотической эмболии стали посвящаться механизмам развития этого грозного осложнения и его интенсивной терапии и профилактике.
Бесспорным является одно – при амниотической эмболии околоплодные воды попадают в материнский кровоток. Когда и как это происходит, то есть каковы физиологические механизмы амниотической эмболии?
Условия для эмболии
С помощью радиоизотопных методов показано, что при схватках во время нормальных родов амниотическая жидкость в материнский кровоток не попадает. Для того, чтобы это произошло, необходимы два условия:
1) существенное превышение амниотического давления над венозным;
2) зияние венозных сосудов матки.
Зияние сосудов матки – второе непременное условие амниотической эмболии – наблюдается при преждевременной отслойке плаценты и при её предлежании, при любом оперативном вмешательстве на матке – кесаревом сечении, ручном обследовании матки и отделении последа, а так же при послеродовой атонии матки. Некоторые авторы связывают амниотическую эмболию с травматическими непроникающими разрывами матки, попаданием амниотической жидкости в кровоток через повреждённые эндоцервикальные вены или децидуальные синусы.
Вывод из этих клинико-физиологических рассуждений конкретен: различная патология беременности и родов, а также сопутствующая гиповолемия любой этиологии, в том числе и ятрогенная, чреваты опасностью амниотической эмболии.
Надо обратить внимание на удивительный парадокс: околоплодные воды – это хитроумное изобретение природы, предназначенное для сохранения жизни и роста плода, то есть для нормального развития беременности. Но поражает несовершенство этого важного устройства, таящего в себе смертельную угрозу для матери и плода, если амниотическая жидкость проникает в материнский кровоток, что, как мы видим, может встречаться не столь уж редко.
Пато- и танатогенез
Рассмотрим состав околоплодных вод. Амниотическая жидкость – это коллоидный раствор, в котором имеются мукопротеиды с высоким содержанием углеводов, большое количество липидов и белок в концентрации 210-390 мг%. В довольно высоких концентрациях представлены различные биологически активные вещества – адреналин (76 мкмоль/л), норадреналин (59 мкмоль/л), тироксин и эстрадиол [Barnes]. Амниотическая жидкость богата гистамином, уровень которого повышается при преэклампсии. Содержатся также профибринолизин и тромбокиназоподобные вещества. Добавление одной капли околоплодных вод в пробирку с кровью ускоряет время свертывания вдвое. Амниотическая жидкость содержит многие продукты белкового и жирового метаболизма, биологически активные вещества, в том числе цитокины и эйкосаноиды, а также различные механические примеси – чешуйки эпидермиса, лануго, сыровидную смазку. При внутриутробной инфекции плода амниотическая жидкость может быть инфицирована, и попадание в материнский кровоток инфицированных околоплодных вод вызывает ещё более тяжёлую коагулопатию.
Клиническая физиология амниотической эмболии укладывается в две главные формы – кардио-пульмональный шок и коагулопатию, но нередко эти формы различаются лишь по времени и степени их проявления.
Если фазу кардио-пульмонального шока удается благополучно преодолеть, то у большей части больных развивается та или иная степень коагулопатии, обусловленной тромбопластическими свойствами амниотической жидкости. Синдром рассеянного внутрисосудистого свертывания может быть и единственным клиническим проявлением эмболии околоплодными водами, а также предшествовать кардио-пульмональному шоку или его завершать. Необходимо лишь помнить, что амниотическая эмболия является клинико-физиологической основой многих “необъяснимых” коагулопатических кровотечений в акушерской практике. Кровотечение может начаться и без РВС-синдрома, вследствие того, что амниотическая жидкость вызывает и атонию матки. Клинические проявления и функциональная диагностика коагулопатической формы амниотической эмболии не имеют специфики.
К сожалению, ин тенсивная терапия кардио-пульмонального шока при амниотической эмболии чаще всего превращается в реанимацию. Именно поэтому необходимо, чтобы возле роженицы, подозрительной на возможность возникновения этого осложнения, всегда находился человек, владеющий приёмами реанимации. И не имеет значения, как он называется в штатном расписании больницы – акушер, анестезиолог, реаниматолог или терапевт: сочтёмся славою после благополучной выписки больной. Но только командовать должен кто-то один, потому что, как справедливо заметил Х.В Гуфеланд, “. один врач лучше двух, двое лучше трёх и т.д., с возрастанием количества врачей всегда уменьшается вероятность выздоровления” .
При остановке сердца на фоне синдрома сдавления нижней полой вены венозный возврат практически прекращается, как бы усердно при этом не проводился массаж сердца. Поэтому проведение лёгочно-сердечной реанимации в положении беременной на спине сокращает её эффективность из-за резкого уменьшения кровоснабжения миокарда, вследствие снижения венозного возврата. При реанимации в поздних сроках берменности стол должен быть слегка наклонён влево, чтобы сократить аорто-кавальную компрессию.
Полагаем, что амниотическая эмболия – слишком грозное осложнение повседневной практики акушеров и анестезиологов, работающих рядом с ними, чтобы вспоминать о ней лишь при её возникновении. Основанное на знании клинической физиологии выявление факторов риска амниотической эмболии, своевременная ликвидация физиологических механизмов, способствующих развитию этого осложнения, готовность и оснащённость для проведения реанимации и интенсивной терапии как при кардио-пульмональном шоке, так и при коагулопатии – вот простая основа успеха в сохранении жизни больных с амниотической эмболией.
После успешной реанимации или при амниотической эмболии, которая не требовала её, интенсивная терапия может быть условно разделена на три группы действий:
I. Подавление реакций, вызвавших кардио-пульмональный шок.
II. Лечение коагулопатии.
III. Профилактика и лечение полиорганной недостаточности.
Мы придерживаемся следующего порядка действий при интенсивной терапии амниотической эмболии.
Катетеризация подключичной вены с обязательным контролем ЦВД после устранения аорто-кавальной компрессии наклоном операционного стола влево;
* при ЦВД > 8 см вод.ст. применить средства с положительным инотропным действием (добутрекс и др.), начиная с минимальных доз; одновременно можно вводить глюкокортикоиды, которые стабилизируют адренорецепторы;
* как можно раньше, проконтролировав свёртывающие свойства крови, ввести гепарин из расчета 50-100 ЕД/кг одномоментно внутривенно в сочетании с большими дозами ингибиторов протеолитических ферментов: это может в значительной мере уменьшить вероятность коагулопатии.
Дальнейшая интенсивная терапия коагулопатической формы амниотической эмболии не имеет специфики и требует лишь скрупулёзного клинико-физиологического подхода. А что в медицине критических состояний не требует этого?
Надо взять кровь из центральной вены, мокроту или смывы трахеи, чтобы потом исследовать их на наличие элементов околоплодных вод, хотя, как уже отмечалось, их наличие не является абсолютным доводом для подтверждения диагноза. Амниотическая эмболия может маскироваться под другую крайне тяжёлую патологию, и чем бы ни закончилась наша интенсивная терапия, кто знает, сколько усилий ещё придется приложить на утренней конференции, доказывая, что это была именно амниотическая эмболия, а не что-то совсем другое.
Масленкова Д.А., Калинина С.Ф., Григорьева Е.Ю., Ренге Л.В.
Новокузнецкая городская клиническая больница № 1, Новокузнецкий государственный институт усовершенствования врачей – филиал ФГБОУ ДПО РМАНПО Минздрава России, г. Новокузнецк, Россия
УСПЕШНЫЙ ПРИМЕР ДИАГНОСТИКИ И ЛЕЧЕНИЯ ЭМБОЛИИ ОКОЛОПЛОДНЫМИ ВОДАМИ
Эмболия околоплодными водами (ЭОВ) – грозное осложнение беременности и родов, летальное в 80 % случаев.
В статье представлен клинический случай успешного лечения эмболии околоплодными водами (и связанных с ней осложнений) у пациентки, имеющей предрасполагающие факторы для развития данного заболевания. Подробно описаны развитие клиники заболевания, лабораторные изменения, последовательность лечебных мероприятий, течение послеродового периода.
Проблемой остается отсутствие четких критериев диагностики ЭОВ и полиморфность клинической картины заболевания.
Ключевые слова: эмболия околоплодными водами (ЭОВ); анафилактоидный синдром беременности; роды; диагностика; лечение
Maslenkova D.A., Kalinina S.F., Grigoryeva E.Yu., Renge L.V.
Novokuznetsk City Clinical Hospital N 1, Novokuznetsk State Institute for Advanced Medical Studies, Novokuznetsk, Russia
A SUCCESSFUL EXAMPLE OF DIAGNOSTICS AND TREATMENT OF AMBOLIUM WATER
Amniotic fluid embolism is dangerous complication of pregnancy and childbirth, that is lethal in 80 percent of cases. The article presents a clinical case of successful treatment of amniotic fluid embolism (and related complications) in patient with predisposing factors for the development of disease. The clinical course, the laboratory changes, the details of manegment, and the course of the postpartum period are described in detail. Because of the lack of clear diagnostic criteria of amniotic fluid embolism and the polymorphism of the clinical picture of the disease, further investigation is still required.
Key words: amniotic fluid embolism; anaphylactoid syndrome of pregnancy; childbirth; diagnosis; treatment
Корреспонденцию адресовать:
Сведения об авторах:
МАСЛЕНКОВА Дарья Андреевна
врач акушер-гинеколог, акушерское отделение № 1, ГБУЗ КО НГКБ № 1, г. Новокузнецк, Россия
КАЛИНИНА Светлана Федоровна
зав. акушерским отделением № 1, ГБУЗ КО НГКБ № 1, г. Новокузнецк, Россия
Information about authors:
MASLENKOVA Daria Andreevna
obstetrician-gynecologist, obstetric department N 1, Novokuznetsk City Clinical Hospital N 1, Novokuznetsk, Russia
KALININA Svetlana Fedorovna
head of the obstetric department N 1, Novokuznetsk City Clinical Hospital N 1, Novokuznetsk, Russia
Эмболия околоплодными водами (ЭОВ) – тяжелейшая акушерская патология, выраженная анафилактоидная реакция, вызванная проникновением амниотической жидкости в кровоток матери, характеризующаяся развитием шока и острой коагулопатией, и представляющая непосредственную угрозу жизни женщины [1]. ЭОВ остается одним из относительно редких, но крайне тяжелых осложнений в акушерской практике, частота его составляет от 1 : 8000 до 1 : 80000 родов, по данным различных авторов, а материнская смертность составляет около 80 % [3], составляя в структуре материнской смертности от 1.2 до 16.5 % [1]. Плод при данной патологии погибает в 60-80 % случаев [3]. ЭОВ чаще диагностируют у повторнородящих [3]. Впервые ЭОВ как клинический синдром описал Мейер в 1926 г. В 1941 г. Штейнер и Люжбаух впервые сообщили о 8 случаях смерти женщин от ЭОВ как акушерского синдрома, установленного при аутопсии и микроскопическом исследовании легких. Всего до 1960 г. было описано 86 случаев ЭОВ [2]. Поскольку симптоматика эмболии околоплодными водами сходна с клинической картиной анафилактического шока, наиболее точным определением ЭОВ является анафилактоидный синдром беременности [4].
Инициальное событие – выброс вазоактивных веществ, содержащихся в амниотической жидкости, в материнский кровоток, что приводит к спазму легочных сосудов, развитию острой правожелудочковой недостаточности, кардиогенному шоку [4], а содержащиеся в амниотической жидкости про- и антикоагулянтные факторы (активированные факторы свертывания II, VII, X, тканевой фактор, тромбопластин) приводят к развитию тяжелейшей коагулопатии. Амниотическая жидкость в довольно высоких концентрациях содержит различные биологически активные вещества: адреналин, норадреналин, тироксин, эстрадиол, гистамин. Также в ее состав входят профибринолизин и тромбокиназоподобные вещества, продукты белкового и жирового обмена, цитокины и эйкозаноиды, различные примеси: чешуйки эпидермиса, лануго, сыровидную смазку. При внутриутробной инфекции амниотическая жидкость может быть инфицирована, и попадание в материнский кровоток инфицированных околоплодных вод вызывает еще более тяжелую коагулопатию [1].
Клиническая картина ЭОВ состоит из двух фаз:
- первая фаза – развитие гемодинамического шока и сердечно-легочной недостаточности;
- вторая фаза – развитие массивных кровотечений, обусловленных коагулопатией потребления, развитие ДВС-синдрома, протекающего в 2 фазы: гипер- и гипокоагуляции.
Вышеописанная клиническая картина характерна для массивной одномоментной ЭОВ. При дробном поступлении околоплодных вод (например, во время схваток), кардиопульмональный шок не развивается, а ЭОВ начинается сразу со второй фазы – коагулопатического кровотечения [1].
Для попадания околоплодных вод в материнский кровоток необходимы 2 условия: существенное повышение амниотического давления над давлением в венозной системе матери вследствие повышения внутриматочного давления (например, при чрезмерной родостимуляции, многоводии, крупном плоде) и зияние венозных сосудов матки (что может быть при отслойке плаценты, ручном обследовании полости матки, травме матки и шейки матки, послеродовой атонии матки, при кесаревом сечении) [2].
В настоящее время известны следующие факторы риска возникновения ЭОВ: возраст матери более 35 лет, многоводие, многоплодие, многократные роды в анамнезе, дискоординированная родовая деятельность, кесарево сечение, предлежание плаценты, преждевременная отслойка плаценты, эклампсия, разрыв матки или шейки матки, травма живота, стимуляция родов [1, 5, 6]. Факторы риска со стороны плода: крупный плод, внутриутробная гибель плода, дистресс плода, мужской пол ребенка, тазовое предлежание плода [1, 5]. Диагностика ЭОВ крайне затруднена из-за выраженного полиморфизма клинических симптомов, и основана на учете возможных факторов риска развития данной патологии, клинической симптоматики, исследования системы гемостаза, в качестве инструментальных методов [1] используют ЭКГ и рентгенологическое исследование ОГК.
ЭОВ – прежде всего, клинический диагноз и диагноз-исключение.
Следует проводить дифференциальную диагностику с тромбоэмболией легочной артерии, эклампсией, геморрагическим шоком, ПОНРП, разрывом матки, септическим шоком, инфарктом миокарда, жировой и воздушной эмболией, кардиомиопатией, анафилаксией на применение лекарственных препаратов, аспирацией, синдромом Мендельсона, лекарственной идиосинкразией [4].
Лечение ЭОВ часто носит характер реанимационных мероприятий и преследует следующие цели:
- восстановление функции сердечно-сосудистой и дыхательной системы;
- остановка кровотечения;
- коррекция системы гемостаза;
- адекватное возмещение кровопотери;
- нормализация функции жизненно-важных органов и систем [3].
Показано немедленное родоразрешение и параллельное осуществление реанимационных мероприятий [1].
КЛИНИЧЕСКИЙ СЛУЧАЙ
Повторнобеременная повторнородящая женщина П. 31 года поступила 20.09.2018 г. в родильный дом с диагнозом: Беременность 38 недель и 5 дней. ОГА. Ложные схватки. Низкая плацентация.
Сопутствующий диагноз: Астеновегетативный синдром. Миопия 2 ст., макулодистрофия сетчатки. Неполная блокада левой ножки пучка Гиса.
Данная беременность третья, наступила спонтанно. В анамнезе 1 медицинский аборт и 1 срочные роды без осложнений.
Cостояла на учете в женской консультации с 8 недель. Беременность протекала на фоне железодефицитной анемии 1 степени, угрозы прерывания в ранние сроки (краевая отслойка хориона в 10 недель), бессимптомной бактериурии, низкой плацентации, рецидивирующего вульвовагинита (несколько раз в течение беременности проводилась санация влагалища), обострения хронического гайморита в 11 недель. При обследовании в посевах из цервикального канала: обильный рост Staphylococcus saprophyticus, Staphylococcus epidermidis, E. Coli, Enterococcus.
Гинекологический анамнез отягощен наличием хронического эндометрита.
При обследовании в родильном доме выявлена анемия 1 степени (гемоглобин 100 г/л), низкая плацентация (нижний край плаценты на 36-38 мм выше внутреннего зева), подозрение на обвитие пуповиной шеи плода, крупные предполагаемые размеры плода (ПМП по данным УЗИ 4200 г). Биохимический анализ крови, показатели коагулограммы в пределах нормы.
Женщина находилась на лечении в отделении патологии беременности в течение 7 дней. Переведена в родильный блок 27.09.2018 г. в 22.00 в связи с дородовым излитием околоплодных вод на «зрелой» шейке матки (по шкале Бишоп 8 баллов). Выбрана выжидательная тактика ведения сроком на 6 часов. Пациентка отнесена в группу риска по кровотечению, гнойно-септическим осложнениям, венозно-тромбоэмболическим осложнениям, составлен план на консервативные роды.
С 04:00 следующего дня (6 часов безводного периода) появилась спонтанная регулярная родовая деятельность.
В 10 часов 57 минут появились жалобы на тошноту, рвоту, повышение температуры тела, озноб, ослабление схваток. При осмотре: состояние женщины средней степени тяжести, АД 100/70 мм рт. ст., пульс 115 ударов в минуту, ЧДД 18 в минуту, температура тела 38.8°С, кожные покровы горячие, телесного цвета, чистые. Дыхание везикулярное. Диурез достаточный.
Схватки нерегулярные, по 25-35 сек, через 4-6 мин. Сердцебиение плода ясное, ритмичное, 180-190 уд/мин. При влагалищном исследовании: открытие маточного зева 5.0 см, предлежит головка. На основании клиники хориоамнионита (повышение температуры тела более 38°С, тахикардия, наличие предрасполагающих факторов – ДИОВ, крупные размеры плода, низкая плацентация), угрожающего состояния плода (стойкая тахикардия 180-190 уд/мин.) выставлен диагноз: Активная фаза первого периода срочных родов. ОГА. ДИОВ. Низкая плацентация. Угрожающее состояние плода. Хориоамнионит. Не исключена эмболия околоплодными водами.
По жизненным показаниям со стороны матери и плода показано экстренное оперативное родоразрешение путем операции кесарева сечения.
Женщина отнесена в группу высокого риска по коагулопатическому кровотечению.
В 11:40 выполнена операция кесарева сечения, протекавшая без особенностей до момента ушивания передней брюшной стенки. Извлечен доношенный мальчик весом 3820 г, ростом 51 см, с оценкой по шкале Апгар 8/8 баллов, с однократным тугим обвитием пуповиной вокруг шеи.
При ушивании передней брюшной стенки появилась диффузная кровоточивость из сосудов подкожно-жировой клетчатки и кожи, произведен дополнительный гемостаз. На кожу – косметический шов. Общая кровопотеря на данном этапе составила 400 мл.
Через 2 минуты после окончания операции, 28.09.2018 г., на 43-й минуте после появления признаков хорионамнионита, ЭОВ, появились обильные кровянистые выделения из половых путей при хорошо сократившейся матке. Состояние пациентки тяжелое. АД 90/45 мм рт. ст., пульс 130 ударов в минуту, Температура тела 37.1°С. Гемоглобин 88 г/л (ранее до операции 106 г/л).
Выставлен диагноз: ЭОВ. ДВС-синдром. Коагулопатическое кровотечение.
Скорость кровотечения из плацентарной площадки 1000 мл в 5 минут. Имеется кровоточивость из мест постановки периферических катетеров.
Значительное удлинение времени свертывания крови по Ли-Уайту – 8 мин. 30 сек., повышение уровня D-димера более 100000 нг/мл (при норме менее 1900) подтверждают ДВС-синдром.
Параллельно с интенсивной терапией коагулопатии потребления с использованием препаратов СЗП, транексама, коагила начат хирургический гемостаз. Произведена релапаротомия, при вскрытии брюшной полости: матка увеличена до 24-х недель, дряблая, кровоточивость шва на матке.
При кровопотере, достигшей 1000 мл за 5 минут, в целях спасения жизни женщины произведена экстирпация матки без придатков. Имелась повышенная кровоточивость культи влагалища и придатков – дополнительный гемосаз сульфокрилат-клеем, заложена гемостатическая губка, дополнительный гемостаз кровоточащих мышц передней брюшной стенки. Введено 2 дренажа в подапоневротическое пространство.
Общая кровопотеря составила 3000 мл.
Сразу после операции (14:20) состояние женщины тяжелое, проводится ИВЛ, АД 95/60 мм рт. ст., пульс 120 ударов в минуту, температура тела 37.1°С, диурез снижен – 20 мл/час. Гемоглобин 46 г/л, тромбоциты 103 г/л, время свертывания крови по Ли-Уайту на конец операции 4 мин. 30 сек.
Продолжается интенсивная терапия, коррекция гемостаза (коагил 2 дозы, протромплекс 1200 мг, свежезамороженная плазма 1500 мл, транексам), коррекция постгеморрагической анемии, тромбоцитопении, глюкокортикостероидная терапия, профилактика возникновения стрессовых язв ЖКТ с использованием ингибиторов протонной помпы.
В течение последующих 8,5 часов после операции (до перевода пациентки в отделение реанимации городской больницы) состояние женщины стабильно тяжелое, проводится ИВЛ, медикаментозно загружена, АД на цифрах 100-130/60-70 мм рт. ст. с эпизодами гипотонии до 70/40 мм рт. ст., пульс 110/120 ударов в минуту, проводится кардиотоническая поддержка (добутамин 5 мг/кг/час.).
Введено 5741 мл (эритроцитарная масса 1491 мл, тромбоцитарная масса 2 дозы, свежезамороженная плазма1500 мл, сода 4 % 300 мл, метронидазол 200 мл, стерофундин 2250 мл), выделено мочи 850 мл (почасовой диурез 30 мл/час.).
Лабораторно: гемоглобин 81 г/л, тромбоциты 89 тыс., лейкоциты 11,9 тыс., прокальцитонин 0,98 нг/мл (незначительно повышен), СРБ 5 мг/мл.
Дальнейшая интенсивная терапия и коррекция послеоперационных осложнений проходили в отделении реанимации, где проводилась посиндромная терапия полиорганной недостаточности, антибактериальная терапия, профилактика ВТЭО. На следующие сутки после операции больная экстубирована, через двое суток 30.10.18 г. прекращена вазопрессорная поддержка норадреналином. На седьмые сутки после операции появились жалобы на общую слабость, постоянную ноющую боль в затылочной области, умеренные ноющие боли внизу живота. Температура тела 37.6°С, пульс 78 ударов в минуту, АД 90/80 мм рт. ст., состояние стабильное. Выполнено СКТ головы: Заключение: Субарахноидальное кровоизлияние. Гематома мягких тканей затылочной области справа. Заключение нейрохирурга: спонтанное субарахноидальное кровоизлияние (вероятно, на фоне ДВС-синдрома).
По УЗИ: подапоневротическая гематома, произведено вскрытие, дренирование гематомы в объеме 30 мл.
Продолжена АБ терапия, профилактика ВТЭО.
На 14-е сутки 12.10.18 г. после родоразрешения выполнено МРТ малого таза – гематома малого таза в объеме 200 мл и подапоневротическая гематома. Лапароскопическим доступом произведено вскрытие, дренирование предбрюшинной гематомы малого таза справа. Вскрыта, дренирована подапоневротическая гематома.
На 27-е сутки послеоперационного периода выписана домой в удовлетворительном состоянии. Гемоглобин при выписке 115 г/л, лейкоциты 5.6 тыс., палочкоядерные нейтрофилы 3 %, тромбоциты 434 тыс.
Макроскопическое описание препарата удаленной матки: эндометрий представлен децидуальной тканью с кровоизлияниями, недостаточной инвазией цитотрофобласта, сосуды плацентарной площадки без гестационных изменений. Миометрий отечный, малокровный.
Шейка: массивные кровоизлияния, диффузная умеренная инфильтрация сегментоядерными лейкоцитами.
Патогистологический диагноз: Серозно-геморрагический цервицит. Недостаточность инвазии второй волны цитотрофобласта (ангиопатия сосудов матки).
Патогистологический диагноз: Восходящая инфекция 2 ст.: очаговый хориоамнионит, субхориальный, интервиллезный. Вторичная ХПН: патологическая незрелость плаценты, вариант промежуточных дифференцированных ворсин хориона.
Заключительный диагноз: 27-е сутки после кесарева сечения, релапаротомии, гистерэктомии без придатков по поводу эмболии околоплодными водами, массивного акушерского кровотечения, хориоамнионита. Полиорганная недостаточность (дыхательная, сердечно-сосудистая, почечная, церебральная).
Сопутствующий диагоз: Послеоперационный инфильтрат малого таза. Подапоневротическая гематома передней брюшной стенки, предбрюшинная гематома малого таза. Спонтанное субарахноидальное кровоизлияние. Гематома мягких тканей затылочной области справа. Постгеморрагическая анемия тяжелой степени.
Операции: Вскрытие и дренирование подапоневротической гематомы передней брюшной стенки. В/в наркоз. Лапароскопия, адгезиолизис, вскрытие предбрюшинной гематомы малого таза справа. Дренирование брюшной полости. Опорожнение гематомы передней брюшной стенки. ЭТН.
ЭОВ – редкое, опасное, угрожающее жизни ургентное состояние, являющееся одной из причин материнской смертности в развитых странах. Также высоким остается и процент заболеваемости женщин, перенесших ЭОВ, в связи с частым развитием осложнений в виде полиорганной недостаточности, нарушений мозгового кровообращения.
Как показало наше клиническое наблюдение, при своевременной диагностике и начале лечения возможно спасение жизни женщины и плода. У нашей пациентки были соблюдены все критерии эффективности лечения данной патологии.
Данный случай также показывает возможные осложнения в послеродовом периоде у пациенток, перенесших ЭОВ, сопровождающуюся массивной кровопотерей и геморрагическим шоком, и пути их преодоления.
Эффективное лечение ЭОВ остается трудной задачей в связи с отсутствием четких критериев диагноза, полиморфностью клинической картины, быстрым развитием и прогрессированием симптомов, неэффективностью лечения в поздние сроки от начала заболевания.
Необходимо делать упор на оценку наличия предрасполагающих факторов развития ЭОВ у каждой конкретной пациентки, и иметь настороженность медицинского персонала в отношении женщин, входящих в группу риска.
Информация о финансировании и конфликте интересов
Исследование не имело спонсорской поддержки.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
ЛИТЕРАТУРА / REFERENCES:
Читайте также:
