Физиотерапия и лазеркоагуляция диабетической ретинопатии
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Диабетическая ретинопатия (ДР) – сосудистая патология, которая развивается как осложнение сахарного диабета. В запущенном состоянии она способна привести к серьезным зрительным нарушениям и слепоте, но при своевременном лечении неприятные последствия можно предотвратить.
Внимание! Приглашаем пациентов с cахарным диабетом на бесплатную консультацию офтальмолога!
При выявлении диабетической патологии глаза мы предлагаем (абсолютно бесплатно для вас, по вашему обычному полису ОМС) современное и эффективное комплексное лечение органа зрения.
Лечение проводится под постоянным динамическим наблюдением, соответствует самыми современным Российским и международным клиническим рекомендациям и включает в себя:
Современная тактика лечения диабетической ретинопатии позволяет не только стабилизировать заболевание, но и в большинстве случаев добиться ощутимого улучшения остроты зрения.
Мы имеем всё необходимое для получения максимально высоких результатов в вашем лечении:
Обращаясь на консультацию к окулисту в поликлинику, вы часто сталкиваетесь с проблемой попасть на прием (очередь, талоны и т.д.).
Во многих случаях окулист рекомендует вам пройти ряд дополнительных методов обследования (ОСТ, компьютерная периметрия) или консультацию лазерного микрохирурга для уточнения диагноза или принятия решения о необходимости оперативного лечения. Это практически всегда связано с длительными периодами ожидания очереди по предварительной записи, расходами на многочисленные поездки.
Таким образом, в ряде случаев, от момента направления к окулисту до начала лечения может пройти несколько месяцев. Обращаясь на консультацию в центр «Реалайз», вы бесплатно получаете консультацию высококвалифицированного офтальмолога и при необходимости можете пройти любое дополнительное обследование в день консультации.
Приём проводится по адресу: г. Ярославль, пр. Ленина, дом 57
Влияние сахарного диабета на сетчатку
Сахарный диабет сопровождается нарушениями выработки гормона инсулина, повышением концентрации глюкозы в крови и расстройством метаболических процессов. Они негативно воздействуют на все органы, включая глаза. Механизм развития ретинопатии при этом заболевании связан с повреждением кровеносных сосудов, пронизывающих сетчатку. Их стенки становятся хрупкими, и разрываются при минимальных нагрузках.
Кровь изливается в стекловидное тело и скапливается там, из-за чего сетчатка отслаивается. Наблюдается отечность ее центральной зоны – макулы, а кровообращение в тканях и кислородный обмен ухудшаются. Со временем перед сетчаткой разрастается соединительная ткань и появляются пленки. Они закрывают структуры глаза от света, из-за чего четкость зрения снижается.
Симптомы
На первом этапе диабетическая ретинопатия прогрессирует медленно. Пациенты редко замечают изменения, в число которых входят:
- пониженная острота зрения;
- искажение очертаний предметов;
- появление характерных пятен и «мушек» перед глазами;
- кровоизлияния в глазные структуры, заметные со стороны.
На поздних стадиях нарушения становятся более выраженными, зрение значительно ухудшается, а со временем наступает слепота. ДР обычно поражает оба глаза, но они страдают в разной степени.
Диабетическая ретинопатия может долго никак себя не проявлять, однако, в конечном итоге привести к быстрой частичной или полной потере зрения вследствие отслойки сетчатки или кровоизлияния в стекловидное тело.
Как видит человек с диабетической ретинопатией?

Причины
Ключевая причина диабетической ретинопатии – сахарный диабет первого или второго типа, причем чем дольше протекает заболевание, тем выше риск осложнений. На скорость и выраженность нарушений зрительной функции влияет уровень глюкозы и болезни, сопровождающие сахарный диабет. В их число входят ожирение, почечная недостаточность, нарушения метаболизма, повышение артериального давления, генетическая предрасположенность.
Факторы риска
У диабетиков «со стажем» менее двух лет ДР диагностируется в 15% случаев до 5 лет – у 28%, до 10-15 лет – в 44-50%. Длительное течение патологии (20-30 лет) вызывает ДР в 90%. При высоком уровне глюкозы, который сохраняется на протяжении длительного времени, течение патологических процессов в структурах глаз ускоряется.
Дополнительными факторами, повышающими вероятность неприятных последствий для глаз, выступает курение, пожилой возраст и состояния, связанные с гормональной перестройкой организма. Во время беременности ДР не развивается, так как срок вынашивания слишком короткий, но, если заболевание развилось раньше, его течение может усугубиться.
Диагностика
Обследование для выявления диабетической ретинопатии следует регулярно 3-4 раза в год проходить всем людям, страдающим от сахарного диабета. Наличие или отсутствие симптомов не влияет на необходимость диагностики. В число тестов, которые проводятся при подозрении на ДР, входят:
- визометрия для измерения остроты зрения;
- исследования глазного дна (офтальмоскопия), измерение внутриглазного давления;
- изучение глазных структур (биомикроскопия);
- оценка кровообращения в сосудах глаз с помощью ангиографии;
- компьютерная периметрия;
- оптическая томография сетчатки.
Осмотр глазного дна производится с обязательным расширением зрачка при помощи специальных капель. В противном случае ряд серьезных изменений может быть не замечен даже опытным врачом.
При сахарном диабете 2 типа первый осмотр глазного дна должен быть проведен сразу после выявления диабета.
Формы диабетической ретинопатии
Течение ДР делится на три стадии, причем каждая из них имеет особенности и проявления. Определение формы заболевания играет важную роль в терапии, поэтому при диагностике ее определяют в обязательном порядке.
Непролиферативная (фоновая) ДР
Вялотекущая форма диабетической ретинопатии, которая обычно поражает пожилых людей с большим «стажем» диабета. Она характеризуется закупоркой просвета сосудов и истончением стенок капилляров. На сетчатке появляются точечные кровоизлияния и отечность, процессы обмена веществ нарушаются, а их продукты откладываются в тканях. Симптомы наблюдаются редко, особенно в начале болезни.
Препролиферативная ДР
Форма патологии, сопровождающаяся сосудистыми аномалиями, наличием экссудата в тканях и крупными очагами кровоизлияний. Вены, пронизывающие сетчатку, расширяются, а их стенки становятся проницаемыми. По сравнению с фоновой формой, при развитии преполиферативной диабетической ретинопатии наблюдается поражение макулы (центральной зоны сетчатки) и зоны с ишемией.
Пролиферативная ДР
Осложнение, которое диагностируется при закупорке капилляров. Кровообращение и снабжение тканей кислородом на отдельных участках сетчатки нарушается, а в структурах образуются новые сосуды, отличающиеся повышенной хрупкостью. Они прорастают в стекловидное тело, вызывая обширные кровоизлияния. В структурах появляются спайки или пленки, состоящие из фиброзной ткани, которые серьезно ухудшают функции зрительной системы.
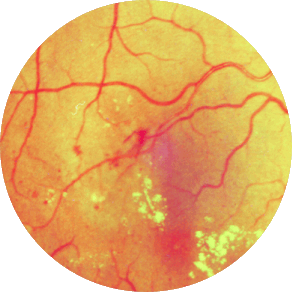
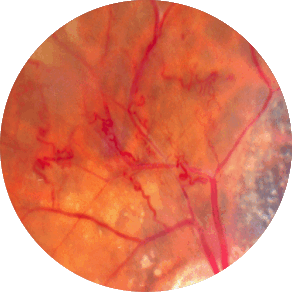
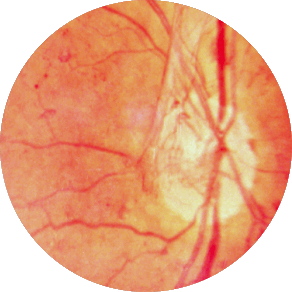
Методы лечения
Особенности лечения диабетической ретинопатии определяются в зависимости от стадии болезни и состояния тканей сетчатки. Специфическая терапия, направленная на устранение нарушений, должна сопровождаться лечением первоначальной патологии (диабета) и поддержания нормального уровня глюкозы в крови.
Начальные явления ДР не требуют специфического лечения. Необходимо поддерживать компенсацию сахарного диабета, стараться не допускать резких колебаний уровня сахара в крови, проводить лечение артериальной гипертонии и наблюдаться у офтальмолога, предпочтительно занимающегося вопросами диабетического поражения глаз.
Прием препаратов, улучшающих кровообращение и обмен веществ в сетчатке, таких как трентал, доксиум, мертилен-форте, имеет низкую эффективность, особенно на фоне декомпенсации диабета. В ряде случаев эти препараты могут оказать негативное влияние на сетчатку глаза (привести к кровоизлияниям в сетчатку или стекловидное тело, появлению отека сетчатки или усилению его, если он уже был).
Лазерная коагуляция сетчатки
Процедура, которая выполняется с помощью офтальмологического лазерного оборудования. На поверхность сетчатки наносятся небольшие ожоги, которые, заживая, предотвращают разрастание аномальных сосудов, образование фиброзной ткани и других осложнений.
Лечение диабетической ретинопатии с помощью лазерной коагуляции проводится при средней и тяжелой стадии заболевания. Перед выполнением лазерокоагуляции пациенту в глаза закапывают обезболивающие капли, поэтому болевые ощущения отсутствуют. Небольшой дискомфорт связан с ослепляющим эффектом от лазерного луча, но он проходит через некоторое время. Сама процедура занимает около 15-20 минут, может проводиться на обоих глазах в один день и не требует госпитализации.
Основная цель лазерной коагуляции сетчатки – стабилизировать зрение и предотвратить развитие дистрофии.
Для проведения лазерной коагуляции сетчатки в Центре «Реалайз» используется самая современная лазерная установка – CARL ZEISS VISULAS 532s, обеспечивающая идеальные параметры для проведения операции. Операции проводят ретинальные микрохирургии высшей квалификационной категории с большим опытом работы и тысячами успешно проведенных операций на сетчатке глаза.
Интравитреальное введение препаратов Луцентис и Эйлеа
Инъекции, которые называют интравитреальными, вводят в стекловидное тело – заднюю часть глаза. Благодаря этому лекарства действуют непосредственно в зоне поражения, куда не могут проникнуть глазные капли.
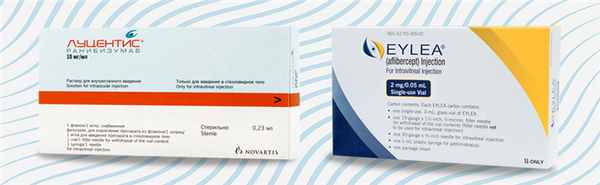
Наиболее эффективные препараты для терапии диабетической ретинопатии – ингибиторы ангиогенеза Луцентис и Эйлеа. Они блокируют определенные белки и останавливают рост патологических сосудов, благодаря чему развитие заболевания прекращается. Процедура проводится под местной анестезией, количество инъекций, частота введения лекарств и другие особенности лечения определяются индивидуально.
Результат лечения
Эффект от терапии диабетической ретинопатии заметен через несколько недель (обычно 2-4), в зависимости от степени поражения тканей.
Большинство пациентов замечают улучшение зрения – объекты становятся более четкими, а пятна перед глазами уменьшаются. Немедленного результата может и не быть, однако, важно продолжать лечение, стабилизация зрения наступает после пройденного курса.
Профилактика
Предотвратить диабетическую ретинопатию у пациентов с сахарным диабетом, сопровождающимся постоянным повышением концентрацию глюкозы, практически невозможно. Для того, чтобы замедлить патологические изменения и избежать слепоты, необходимо вести здоровый образ жизни, поддерживать уровень глюкозы в крови, принимать прописанные врачом медикаменты. Профилактика заключается в своевременном прохождении диагностики и выявлении признаков осложнения.
Сахарный диабет негативно воздействует на состояние зрительной системы, вызывает нарушения ее функций, а в тяжелых случаях полную слепоту. В определенный момент изменения, происходящие в глазных структурах, становятся необратимыми, поэтому людям с подобной патологией необходима диагностика и профилактика осложнений.
Во время приема в центре «Реалайз» лечащий врач ответит на все вопросы, расскажет, как лечить диабетическую ретинопатию именно в вашем случае.
Стоимость лечения диабетической ретинопатии
В центре «Реалайз» возможно лечение диабетической ретинопатии бесплатно за счет финансирования по программе обязательного медицинского страхования (по полису ОМС).
Лазерное лечение диабетической ретинопатии Текст научной статьи по специальности «Клиническая медицина»
ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ / ЛАЗЕРНАЯ КОАГУЛЯЦИЯ СЕТЧАТКИ / ФОКАЛЬНАЯ ЛАЗЕРНАЯ КОАГУЛЯЦИЯ / БАРЬЕРНАЯ ЛАЗЕРНАЯ КОАГУЛЯЦИЯ / ПАНРЕТИНАЛЬНАЯ ЛАЗЕРНАЯ КОАГУЛЯЦИЯ / СЕКТОРАЛЬНАЯ ЛАЗЕРНАЯ КОАГУЛЯЦИЯ / ПАРАВАЗАЛЬНАЯ ЛАЗЕРНАЯ КОАГУЛЯЦИЯ
Аннотация научной статьи по клинической медицине, автор научной работы — Курмис Мария Алексеевна
Данная работа содержит описание различных видов лазерной коагуляции сетчатки (ЛКС), используемых при лечении диабетической ретинопатии . В работе проанализированы особенности часто используемых методов ЛКС. Выявлена наиболее эффективная методика ЛКС при диабетической ретинопатии .
Похожие темы научных работ по клинической медицине , автор научной работы — Курмис Мария Алексеевна
Первые результаты применения паттерной лазерной коагуляции сетчатки в лечении пролиферативной диабетической ретинопатии
Практические аспекты офтальмологического ведения пациентов с пролиферативной диабетической ретинопатией
Сосудистый эндотелиальный фактор роста в слёзной жидкости как маркёр эффективности комбинированного лечения пациентов с пролиферативной стадией диабетической ретинопатии
Текст научной работы на тему «Лазерное лечение диабетической ретинопатии»
ЛАЗЕРНОЕ ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ РЕТИНОПАТИИ
Курмис Мария Алексеевна - безработная, г. Смоленск
Аннотация: данная работа содержит описание различных видов лазерной коагуляции сетчатки (ЛКС), используемых при лечении диабетической ретинопатии. В работе проанализированы особенности часто используемых методов ЛКС. Выявлена наиболее эффективная методика ЛКС при диабетической ретинопатии.
Ключевые слова: диабетическая ретинопатия, лазерная коагуляция сетчатки, фокальная лазерная коагуляция, барьерная лазерная коагуляция, панретинальная лазерная коагуляция, секторальная лазерная коагуляция, паравазальная лазерная коагуляция.
По официальным данным ВОЗ, 3% населения планеты болеют сахарным диабетом. Всего в современном мире насчитывается 150 млн больных сахарным диабетом, к 2025 г., по прогнозам, их число возрастет до 300 млн.
В России болеют сахарным диабетом 6-8 млн человек [1].
Диабетическая ретинопатия является главной причиной слепоты людей в возрасте от 20 до 65 лет в большинстве развивающихся стран мира (КоИлег Е., 1992).
Доказано, что лазерная коагуляция сетчатки является наиболее эффективным методом лечения диабетической ретинопатии [2]. Лазерное воздействие направлено на прекращение функционирования новообразованных сосудов, представляющих собой основную угрозу развития инвалидизирующих изменений в органе зрения: гемофтальма, тракционной отслойки сетчатки, рубеоза (неоваскуляризации) радужки, вторичной глаукомы.
Своевременно и квалифицированно проведенная лазерная коагуляция позволяет сохранить зрение на поздних стадия диабетической ретинопатии у 55-65% больных в течение 10-12 лет. Этот показатель может быть выше, если лечение начато на более ранних стадиях.
• Изучить различные виды лазерной коагуляции сетчатки (ЛКС), используемые при лечении диабетической ретинопатии.
• Проанализировать особенности наиболее часто используемых методов ЛКС.
• Выявить наиболее эффективную и перспективную методику ЛКС при диабетической ретинопатии.
• В 60-х годах XX века советскими учеными А.М. Прохоровым и Н.Г. Басовым был разработан и создан первый лазер. За основополагающую работу в данной области они совместно с Ч.Х. Таунсом были удостоены Нобелевской премии по физике.
• В 1974 году в Московской научно-исследовательской лаборатории экспериментальной и клинической хирургии глаза с клиникой МЗ РСФСР, возглавляемой С.Н. Федоровым, был создан отдел лазерной хирургии, который в дальнейшем был преобразован в Центр лазерной хирургии.
Основные методы лазерной коагуляции сетчатки (ЛКС):
1. Фокальная лазерная коагуляция - нанесение коагулятов в места просвечивания флюоресцина при проведении ангиографии, на участках локализации микроаневризм, мелких кровоизлияний, экссудатов.
2. Барьерная лазерная коагуляция заключается в нанесении мелких коагулятов парамакулярно в несколько рядов. Этот метод применяется при непролиферативной ДР в сочетании с отеком макулярной области.
3. Панретинальная лазерная коагуляция - нанесение коагулятов практически по все площади сетчатки, исключая макулярную область. Данный метод применяется при пре - и пролиферативной ДР.
4. Секторальная лазерная коагуляция.
5. Паравазальная лазерная коагуляция.
Впервые панретинальная ЛКС была проведена Wessing и Meyer-Schwickerath - с использованием ксенонового коагулятора и А1еПо с сотр. - с использованием рубинового лазера. Впоследствии ПЛК была модифицирована и ее эффективность с применением лазеров с длиной волны 532 и 810 нм была доказана международными исследованиями, в том числе DRS (Diabetic Retynopathy Research Group) и ETDRS (Early Treatment Diabetic Retynopathy Research Group).
Методика панретинальной ЛКС, как способа лечения пролиферативной ДР, была разработана и предложена американскими офтальмологами. Основной целью этой методики является регресс новообразованных сосудов или, по меньшей мере, стабилизация пролиферативного процесса [3].
Абсолютные показания к панретинальной ЛКС:
1. Новообразованные сосуды на диске зрительного нерва (ДЗН), площадью не менее 1/4 -1/3 диаметра ДЗН.
2. Витреальные или преретинальные кровоизлияния в сочетании с новообразованными сосудами ДЗН, имеющими любые размеры, а также с новообразованными сосудами на сетчатке любой локализации площадью не менее 'У диаметра ДЗН.
К относительным показаниям относятся:
1. Неоваскуляризация угла передней камеры с сопутствующей пролиферативной ДР или без нее.
2. Неоваскуляризация радужки в сочетании с ретинальной неоваскуляризацией с витреальными и преретинальными кровоизлияниями или без них.
Возможные показания к ЛКС:
1. Пролиферативная ДР средней степени тяжести.
2. Препролиферативная стадия ДР.
1. Некомпенсированная закрытоугольная глаукома.
3. Дистрофия роговицы.
4. Тяжелая форма сахарного диабета.
5. Первый триместр беременности.
6. Недостаточная прозрачность сред.
7. Выраженная геморрагическая активность на глазном дне.
8. Грубый рубеоз сетчатки.
9. Глиоз III-IV степени с тракционным синдромом. Относительное противопоказание к лазерной коагуляции - низкая острота зрения (ниже 0,1).
Показано, что панретинальную ЛКС целесообразно выполнять за 3 -4 сеанса (проведение ее за 1 сеанс увеличивает вероятность возникновения осложнений). Методика состоит в нанесении не менее 1400-1600 лазерных коагулятов диаметром 250-500 мкм на расстоянии между коагулятами около 1 У диаметра коагулята.
Более активная тактика показана в случаях быстро прогрессирующей формы пролиферации при сахарном диабете 1 типа, при наличии новообразованных сосудов на ДЗН, при быстром прогрессировании процесса на другом глазу, при неоваскуляризации переднего отрезка глаза. В этих случаях возможно выполнение за первый сеанс не менее 800-1000 коагулятов, с последующим добавлением того же количества за второй сеанс, проводимый, как правило, через неделю.
Как правило, первый осмотр после панретинальной ЛКС проводится через 1 месяц. Далее частота осмотров определяется индивидуально, исходя из расчета 1 посещение в 1 -3 месяца, в зависимости от тяжести пролиферативного процесса.
Осложнения панретинальной ЛКС
Как и при любом хирургическом вмешательстве, при лазерной коагуляции возможны осложнения. Риск осложнений прямо пропорционален длительности лечения и чаще встречается при интенсивной коагуляции. Осложнения могут затрагивать практически все структуры глазного яблока.
• Отек эпителия роговицы.
• Закрытие угла передней камеры с повышением внутриглазного давления.
• Ирит, задние синехии, деформация зрачка.
• Помутнения и кровоизлияния в стекловидное тело.
• Кистовидный отек макулы.
• Ишемия зрительного нерва.
• Атрофия пигментного слоя в области коагуляции.
В ФГБУ «МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» Минздрава России в лечении пролиферативной диабетической ретинопатии применяется паттерн-лазерная коагуляция на офтальмокоагуляторе «Quantel medical Suprascan» (Франция) с длинной волны 577 нм или лазерной установки PASCAL, максимально соответствующей необходимым требованиям. Желтый спектр имеет максимально прозрачный фильтр, высокую степень поглощения оксигемоглобином и гемоглобином и почти не поглощается ксантофильными пигментами сетчатки. Возможность работы при относительно помутневших светопроводящи средах, максимальная абсорбция стенкой новообразованных сосудов и микроаневризм характерны именно для этой длины волны [4].
В отличие от стандартных процедур, где каждый коагулят накладывается отдельным импульсом, здесь используется технология паттерн-коагуляции в режиме микроимпульса, когда одним микроимпульсом накладывают до 50 коагулятов одновременно. Коагуляты располагаются согласно выбранной хирургом на дисплее программе. Паттерны могут иметь форму квадрата, круга, дуги или решетки. При выполнении ЛКС необходимо учитывать, что процедура может быть крайне некомфортной для пациента, поскольку достаточно часто сопровождается болевыми ощущениями. Это можно преодолеть двумя путями: во-первых, возможно проведение ретробульбарной и субтеноновой анестезии, но их использование создает дополнительные риски и увеличивает временные затраты; во-вторых, для уменьшения неприятных субъективных ощущений возможно укорочение длительности импульса с адекватным увеличением его энергии.
В результате за счет значительного сокращения времени выполнения процедуры и воздействия лазера снижается термическое воздействие лазерного луча на сетчатку, пациенты легче ее переносят, а бережное и точное воздействие на сетчатку глаза микроимпульсного режима исключает осложнения в виде выпадения полей зрения, появления слившихся коагулятов с гипертермическим эфектом, а также позволяет проводить повторные курсы коагуляции при необходимости. И, что немаловажно, процедура не требует госпитализации и пребывания в стационаре, проводится под местной анестезией за один сеанс, в отличие от традиционной, которая требует 3 -5 сеансов, сокращается стоимость лечения и увеличивается объем выполняемых хирургических вмешательств.
С учетом приведенных данных можно предположить, что методика паттерн лазерной коагуляции сетчатки при выполнении панретинальной ЛКС является более легкой для врача, более комфортной для пациента, а также оказывает меньше отрицательных побочных эффектов на зрительные функции, чем традиционная лазерная коагуляция.
1. Балашевич Л.И. Глазные проявления диабета. СПБ.: Издательский дом СПБ МАПО,
2. Скоробогатова Е.С. Инвалидность по зрению вследствие сахарного диабета. М.: Медицина, 2003. С. 89-102.
3. Folk J.C., Pulido J. Laser Photocoagulation for the Retina and Choroid. N.Y. American Academy of Ophthalmology, 1997.
4. Терещенко А.В. Первый опыт применения паттерной сканирующей лазеркоагуляции сетчатки в лечении задней агрессивной ретинопатии недоношенных/ А.В. Терещенко // Офтальмология: теоретический и научно-практический журнал, 2010. № 4. С. 14-18.
Диабетическая ретинопатия
Диабетическая ретинопатия – это позднее осложнение СД, проявляющееся различными изменениями со стороны сетчатки, при отсутствии своевременного лечения диабетическая ретинопатия приводит к снижению и даже потере зрения.
У больных СД 2 типа заболевание проявляется на 5-7 году заболевания. Однако в ряде случаев именно жалобы на зрение являются первым проявлением СД.
У больных СД 1 типа в большинстве случаев заболевание возникает к 10-15 годам болезни, а при ее длительности 20 лет выявляется уже у всех пациентов.
Различают пролиферативную, препролиферативную и непролиферативную диабетическую ретинопатию. На наш взгляд принципиальным является деление на пролиферативную и непролиферативную стадии заболевания. Основным признаком отличия является наличие новообразованных сосудов на глазном дне. При пролиферативной ретинопатии они есть, наличие этой стадии заболевания говорит о тяжелом течении сахарного диабета. Пациент с таким диагнозом должен быть очень насторожен в отношении возможных осложнений сахарного диабета, таких как: инфаркт миокарда, инсульт, диабетическая стопа, диабетическая нефропатия.
Основными причинами снижения зрения при диабетической ретинопатии являются:
- Диабетический макулярный отек – специфичные изменения центральных отделов сетчатки, проявляющиеся скоплением жидкости и жировых отложений в слоях центральных отделов сетчатки. Это состояние приводит к снижению остроты зрения вдаль и вблизи, невозможностью читать текст (пляшут, плывут, искажаются буквы, невозможно полностью прочесть слово с большим количеством букв), появлением «размазанности, тумана и пелены в поле зрения», которые не позволяют рассмотреть детали изображения в мониторах компьютера и телевизора, детали лица окружающих людей.
- Пролиферативные процессы: кровоизлияния в полость глаза из новообразованных сосудов, проявляются резким появлением плавающих хлопьев в поле зрения, вуали, паутины или полного ощущения темноты перед глазом. Развитие отслойки сетчатки сопровождается выпадением поля зрения и ощущается пациентами, как чувство «шторки» или «целлофана», которое приходит с края поля зрения. Иногда разрастание соединительной ткани приводит к отслойке центральных отделов сетчатки при этом пациент отмечает резкое ухудшение зрения и появление темного непрозрачного пятна в центре поля зрения. Рост новообразованных сосудов в переднем отделе глаза приводит к развитию вторичной глаукомы, которая сопровождается туманом, снижением зрения, покраснением глазного яблока и даже тупым ноющим болям в области глаза.
Как часто и когда обращаться к офтальмологу:
Очень важно понимать, что когда пациент замечает вышеописанные симптомы, то это говорит уже о тяжелых малообратимых процессах в глазах, связанных с поражением сетчатки на фоне СД. Поэтому очень важно начинать лечение еще до появления жалоб на ухудшение зрения.
Пациент, которому подтвержден диагноз СД должен быть обязательно осмотрен офтальмологом, для выявления ДР. Если глазной врач не выявил ни каких признаков ДР, то такой пациент с СД должен осматриваться глазным врачом не реже 1 раза в год.
Если установлен диагноз непролиферативной ДР пациенту необходимо повторять осмотр офтальмолога раз в 6-8 месяцев.
При наличии препролиферативной ДР осмотр проводится раз в 4 мес, после выполнения лазерного лечения сетчатки
При наличии пролиферативной ДР осмотр 1 раз в 3 месяца, после выполнения лазерного лечения
При выявлении диабетического макулярного отека осмотр так же проводится 1 раз в 3 месяца, после выполнения лазерного лечения.
Пациенты без ДР, но с высоким уровнем АД (выше 160/90 мм.рт.ст.) и с некомпенсированными показателями глюкозы крови и гликированным гемоглобином более 9% осматриваются офтальмологом 1 раз в 6 мес.
Осмотр офтальмолога проводится во всех случаях при переводе на инсулинотерапию и через 3-4 месяца после этого.
Во время беременности осмотр офтальмолога необходим в каждом триместре беременности (каждые 3 мес). Если по каким-либо причинам беременность была прервана, то осмотр проводится ежемесячно.
Методы обследования у офтальмолога
На осмотре у офтальмолога обязательно не только проверять остроту зрения (читать таблицу на стене), обязательно проводить осмотр глазного дна с широким зрачком (осмотр в «темной комнате»). Пациентам, у которых острота зрения снижена и не корректируется очками необходимо обращаться в специализированные глазные клиники для прохождения углубленного исследования состояния органа зрения.
Важным очень информативным диагностическим исследованием является оптическая когерентная томография, это исследование, позволяющее с высокой разрешающей способностью (до 5 мкм) изучить состояние центральных отделов сетчатки. Только с помощью этого исследования можно выявить еще не ощущаемые пациентом изменения (еще не приводят к снижению остроты зрения), но которые уже требуют специального лечения. Пациентам с диагнозом – макулярный отек обязательно выполнение этого исследования не реже 3-4 раз в год.
Менее важным, но в некоторых случаях необходимым исследованием для пациентов с диабетической ретинопатией является флюоресцентная ангиография. Исследование позволяет оценить кровоток и проходимость нормальных сосудов сетчатки, а также выявить патологические изменения сосудов, оценить степень их проницаемости и выявить наличие новообразованных сосудов.
Методы профилактики диабетической ретинопатии
Основным способом профилактики развития диабетической ретинопатии является компенсация уровня глюкозы крови. Многочисленными исследования показали, что при уровне гликозилированного гемоглобина крови менее 7% заболевание развивается крайне медленно, а может и вовсе не возникнуть.
Очень важным моментом является нормализация уровня артериального давления и показателей липидного обмена, прежде всего холестерина.
Необходимо следить за функцией почек, так как у пациентов с нарушенной функцией почек диабетическая ретинопатия протекает тяжелее.
Многоцентровые исследования показали, что длительный прием препаратов из группы фенофибратов (ТРАЙКОР) способствуют стабилизации уже имеющейся ретинопатии, а при ее отсутствии уменьшают вероятность ее возникновения. Поэтому при отсутствии противопоказаний пациентам с сахарным диабетом 2 типа назначается прием препаратов из группы фенофибратов. Прием этих лекарств снижает вероятность развития инфарктов, инсультов и риск ампутации нижних конечностей у больных сахарным диабетом 2 типа.
Лечение диабетической ретинопатии и макулярного отека
«Золотым стандартом» лечения диабетической ретинопатии более 25 лет является лазерная коагуляция сетчатки. Ее основная цель предотвратить тяжелые осложнения диабетической ретинопатии и сохранить зрение пациентов.
Существует несколько основных видов лазерных операций для лечения диабетической ретинопатии: панретинальная лазеркоагуляция, фокальная и по типу «решетки».
Для лечения наиболее тяжелой – пролиферативной стадии диабетической ретинопатии применяют панретинальную лазеркоагуляцию. При панретинальной ЛКС лазерными ожогами необходимо покрыть всю поверхность сетчатки, что выполняется за 2-5 повторяющихся сеанса. Промежутки между сеансами в зависимости от ситуации могут составлять от 2 недель до 3 месяцев.
Фокальная лазеркоагуляция сетчатки нужна для локального воздействия на патологические зоны сетчатки. Необходима для лечения непролиферотивной диабетической ретинопатии и фокального макулярного отека.
Лазеркоагуляция по типу решетки необходима для лечения макулярного отека, фокального и диффузного.
Важно знать, что лазерное лечение всегда является этапным и может выполняться не один раз.
После лечения осмотры проводятся с различными интервалами в зависимости от тяжести заболевания и включают в себя не только осмотр врача, но и специальные методы обследования, такие как исследование полей зрения, оптическая когерентная томография, в ряде случаев флюоресцентная ангиография.
В лечении диффузного макулярного отека лазерная коагуляция сетчатки отходит на второй план. На первую позицию выходят препараты, блокирующие рост и проницаемость сосудов (ЛУЦЕНТИС), стероидные противоспалительные препараты (ОЗУРДЕКС, ДИПРОСПАН, КЕНАЛОГ). Эти препараты вводятся в полость глаза в условиях операционной, кратность введения от 1 до 3 и более в зависимости от тяжести макулярного отека. После того, как высота и объём отека уменьшен с помощью этих лекарственных средств нужна лазерная коагуляция сетчатки, многочисленные исследования в мире и собственный опыт показывают высокую эффективность и долговременный эффект сочетанного лазерного и медикаментозного лечения.
После лазерной коагуляции сетчатки многие пациенты в первые дни отмечают некоторое ухудшение зрения и усиление тумана перед глазами, это связано с реакцией глаза на операцию и носит временный характер, через 7-10 дней зрение как правило улучшается. Часть пациентов после лазерного лечения в темноте видят мерцающие огоньки перед глазами, так ощущаются лазерные ожоги после панретинальной лазеркоагуляции, эти явления так же носят временный характер.
После лечения пациентам назначают противоспалительные и увлажняющие капли для глаз. Длительность и кратность их применения врач определяет индивидуально.
Современный алгоритм лазерной коагуляции сетчатки при диабетической ретинопатии
Лазерная коагуляция сетчатки (ЛКС) является наиболее эффективным методом лечения диабетической ретинопатии (ДР) и предупреждения слепоты. Лазерное воздействие направлено на прекращение функционирования новообразованных сосудов, формирующих основной риск инвалидизирующих изменений в органе зрения: гемофтальма, тракционной отслойки сетчатки, рубеоза радужки и вторичной глаукомы. Своевременно и квалифицированно проведенная ЛКС позволяет сохранить зрение на поздних стадиях ДР в среднем у 60% больных в течение 10?12 лет. Этот показатель может быть выше, если лечение начато на более ранних стадиях.
Ключевые слова
Для цитирования:
For citation:
Лазерная коагуляция сетчатки (ЛКС) является наиболее эффективным методом лечения диабетической ретинопатии (ДР) и предупреждения слепоты [1, 2]. Лазерное воздействие направлено на прекращение функционирования новообразованных сосудов, формирующих основной риск инвалидизирующих изменений в органе зрения: гемофтальма, тракционной отслойки сетчатки, рубеоза радужки и вторичной глаукомы. Своевременно и квалифицированно проведенная ЛКС позволяет сохранить зрение на поздних стадиях ДР в среднем у 60% больных в течение 10–12 лет. Этот показатель может быть выше, если лечение начато на более ранних стадиях.
В мировой практике применяют три основных метода ЛКС [3]: 1) фокальная лазерная коагуляция – нанесение коагулятов в местах просвечивания флюоресцина при проведении ангиографии, на участках локализации микроаневризм, мелких кровоизлияний, экссудатов; 2) барьерная лазерная коагуляция заключается в нанесении мелких коагулятов парамакулярно в несколько рядов. Этот метод применяется при непролиферативной ДР в сочетании с отеком макулярной области; 3) панретинальная лазерная коагуляция – нанесение коагулятов практически по всей площади сетчатки, исключая макулярную область. Данный метод применяется в основном при пре- и пролиферативной ДР.
Перед ЛКС пациент должен быть проинформирован о том, что лечение направлено на предотвращение дальнейшего снижения зрения, а не на восстановление нормальной остроты зрения. Рекомендуется также проведение флюоресцентной ангиографии (ФАГ) как до, так и после ЛКС для оценки эффективности проведенной терапии и необходимости дополнительной коагуляции.
Классические показания к панретинальной ЛКС сформулированы в американских исследованиях [4]. В них приведены абсолютные, относительные и возможные показания к проведению панретинальной лазеркоагуляции при ДР.
Абсолютными показаниями являются:
1) новообразованные сосуды на диске зрительного нерва (ДЗН), площадью не менее 1/4–1/3 диаметра ДЗН, с витреальными и преретинальными кровоизлияниями или без них;
2) витреальные или преретинальные кровоизлияния в сочетании с новообразованными сосудами ДЗН (или находящиеся в перипапилярной зоне до 1 диаметра ДЗН), имеющими любые размеры, а также новообразованными сосудами на сетчатке любой локализации площадью не менее 1/2 диаметра ДЗН.
К относительным показаниям относятся:
1) неоваскуляризация угла передней камеры с сопутствующей пролиферативной ДР или без нее;
2) неоваскуляризация радужки в сочетании с ретинальной неоваскуляризацией с витреальными и преретинальными кровоизлияниями или без них.
Возможные показания включают:
1) пролиферативную ДР средней степени тяжести: новообразованные сосуды ДЗН (или препапилярной зоны до 1 диаметра ДЗН), площадью не менее 1/4–1/3 диаметра ДЗН; новообразованные сосуды на сетчатке, занимающие площадь не менее 1 диаметра ДЗН, без витреальных или преретинальных кровоизлияний; новообразованные сосуды на сетчатке, площадью менее 1 диаметра ДЗН, сочетающиеся с витреальными или преретинальными кровоизлияниями;
2) препролиферативную стадию ДР.
Методика панретинальной ЛКС, как способа лечения пролиферативной ДР, была разработана и предложена американскими офтальмологами. Основной целью этой методики [5] является регресс новообразованных сосудов или, по меньшей мере, стабилизация пролиферативного процесса. Более чем 35-летний опыт применения ЛКС показал, что панретинальная ЛКС малых объемов (200–500 коагулятов) с использованием мелких коагулятов (50–100 мкм) на пролиферативной стадии процесса неэффективна. Такая «щадящая» методика не влияет на развитие процесса и в настоящее время не должна использоваться. Многочисленными исследованиями [6–8] показано, что панретинальную ЛКС целесообразно выполнять за 3–4 сеанса (проведение ее за один сеанс увеличивает вероятность возникновения осложнений). Методика состоит в нанесении не менее 1400–1600 лазерных коагулятов диаметром 250–500 мкм на расстоянии между коагулятами около 1 1/2 диаметра коагулята.
Более активная тактика показана в случаях быстропрогрессирующей формы пролиферации при сахарном диабете 1 типа, при наличии новообразованных сосудов ДЗН, при быстром прогрессировании процесса на другом глазу, при неоваскуляризации переднего отрезка глаза. В этих случаях возможно выполнение за первый сеанс не менее 800–1000 коагулятов, с последующим добавлением того же количества за второй сеанс, проводимый, как правило, через неделю.
В конце прошлого века офтальмологи практически отказались от распространенной в 1970–80-е гг. методики локальной коагуляции новообразованных сосудов, как самостоятельного вида лечения пролиферативной ДР. В настоящее время рекомендуется проводить прямую лазеркоагуляцию новообразованных сосудов на сетчатке, имеющих небольшие размеры (до трех диаметров ДЗН), если в этой зоне нет отслойки задней гиалоидной мембраны (ЗГМ). Эта методика применяется одновременно с панретинальной ЛКС и не рассматривается как альтернативный лазерный метод лечения пролиферативной ДР.
Американские коллеги [9] рекомендуют проводить основное лазерное воздействие на средней периферии сетчатки, оставляя свободной зону заднего полюса глаза. Коагуляция области между темпоральными аркадами показана лишь в случаях возникновения макулярного отека, развившегося после панретинальной ЛКС, при наличии диабетической макулопатии до начала панретинальной ЛКС или в ситуации, когда необходимо массивное дополнительное лазерное лечение при резистентном или быстро прогрессирующем течении пролиферативного процесса.
Важную роль в лечении пролиферативной ДР играют последующие осмотры и, при необходимости, дополнительные сеансы лазерного лечения. Как правило, первый осмотр после панретинальной ЛКС проводится через 1 мес. Далее частота осмотров определяется индивидуально, исходя из расчета 1 посещение в 1–3 мес в зависимости от тяжести пролиферативного процесса.
По данным различных авторов, эффективность панретинальной ЛКС составляет 59–86% и с ее помощью можно добиться стабилизации процесса в течение многих лет. Эффективность лазерного лечения при рубеозе радужки также достаточно высока и составляет 70–73% при условии панретинальной ЛКС большого объема.
Одним из самых частых осложнений пролиферативной ДР являются рецидивирующие кровоизлияния в стекловидное тело, которое при этом претерпевает грубые деструктивные и пролиферативные изменения. Наиболее радикальным и эффективным методом лечения гемофтальма при ДР является быстро развивающаяся в последнее время трансцилиарная витреоретинальная хирургия. Однако несмотря на очевидный прогресс последней, сохраняется возможность послеоперационных осложнений, что требует их профилактики. Самой популярной мерой профилактики осложнений после витрэктомии является интраоперационная панретинальная и отграничительная (вокруг дефектов сетчатки) ЛКС. Однако интраоперационная панретинальная ЛКС не во всех случаях предотвращает некоторые тяжелые осложнения трансцилиарной витрэктомии (переднегиалоидной пролиферации, рубеоза радужки, неоваскулярной глаукомы). Поэтому при отсутствии тракционной отслойки сетчатки интраоперационную ЛКС целесообразно выполнять только в объеме отграничительной.
Таким образом, правильно выполненная на ранней стадии пролиферативного процесса панретинальная ЛКС является высоко эффективным методом лечения ДР. Выбор количества коагулятов, диаметра пятна и энергии лазерного воздействия на сетчатку должен быть индивидуальным для каждого пациента и соответствовать рекомендациям «Diabetic Retinopathy Study» и «Early Treatment Diabetic Retinopathy Study». В далеко зашедших случаях пролиферативной ДР показано хирургическое лечение – трансцилиарная витрэктомия с обязательным удалением ЗГМ как субстрата роста новообразованных сосудов.
Лазеркоагуляция сетчатки при лечении диабетической ретинопатии
Для цитирования: Астахов Ю.С., Шадричев Ф.Е., Лисочкина А.Б. Лазеркоагуляция сетчатки при лечении диабетической ретинопатии. Клиническая офтальмология. 2000;1(1):15.
Сахарный диабет и его осложнения – одна из важнейших медико-социальных и экономических проблем современного здравоохранения. В структуре инвалидности и смертности пациентов, страдающих диабетом, лидирующее положение занимают его поздние осложнения. Так как с увеличением продолжительности жизни возрастает и их вероятность, проблема эта весьма актуальна, в особенности, если учесть профилактическую направленность современной диабетологии.
Литература:
1. WHO/IDF Europe. Diabets Care and Resеarch in Europe: the St Vinsent Declaration // Diabetic Medicine. 1990; 7: 360.
2. Aiello L., Beetham W., Marios C.B. et al. Ruby laser photocoagulation in treatment of proliferative diabetic retinopathy: preliminary report. In: Symposium on treatment of diabetic retinopathy / Eds. M. Goldberg, S. Fine. Washington DC, USDHEW Pub. N. 1890; 1968; 437–63.
3. Wessing A., Meyer-Schwickerath G. Results of photocoagulation in diabetic retinopathy. In: Symposium on treatment of diabetic retinopathy / Eds. M. Goldberg, S. Fine. Washington DC, USDHEW Pub. N. 1890; 1968; 569–92.
4. L’Esperance F.A. An ophthalmic argon laser photocoagulation system: design, construction and laboratory investigations // Trans. Am. Ophthalmol. Soc. 1968; 66: 827–904.
5. L’Esperance F.A. Argon laser photocoagulation of diabetic retinal neovascularisation (a five year approisal) // Trans. Am. Acad. Ophthalmol. Otolaryng. 1973; 77 (1): 6–24.
6. L’Esperance F.A. Complications // Ophthalmic laser / Ed. F.A. L’Esperance. St. Louis: Mosby Co., 1989; II: 973–4.
7. Patz A. A guied argon laser photocoagulation // Surv. Ophthalmol. 1972; 16 (4): 249–57.
8. Zweng H.C., Little H.L. La photocoagulation par le laser a l’argon de la neovascularisation de la tete du nerf optique et de la retine // XXII Conc. Ophtal. Acta. Paris., 1974. Masson, Paris.1976; 1: 260–7.
9. Zweng H.C., Little H.L., Peabody R.P. Argon laser photocoagulation of diabetic retinopathy // Arch. Ophthalmol. 1971; 86: 395–400.
10. Little H.L. Argon laser therapy of diabetic retinopathy. In: Symposium on light coagulation / Ed. J. Franqois // Doc. Ophthalmol. Proc. 1972; 1: 77–84.
11. Акопян В.С. Диабетическая ретинопатия. Лазерная фотокоагуляция при заболеваниях глазного дна // Актуальные проблемы офтальмологии.- М. 1981; 189–92.
12. Астахов Ю.С., Г.В. Ангелопуло, Ф.Е. Шадричев. Диабетическая ретинопатия: патогенез, диагностика и лечение// Ученые записки. 1998; V (1): 11–8.
13. Астахов Ю.С., Стегаев В.А., Ф.Е. Шадричев Распространенность и лечение макулярного отека // Мат. 1-й научн.-практ. конф. “Ведущие аспекты диагностики и лечения в условиях современной клинической больницы”. СПб. 1997; 15–6.
14. Астахов Ю.С., Шадричев Ф.Е., Лисочкина А.Б. Лечение диабетической ретинопатии // Мат. 1-й научн.-практ. конф. “Ведущие аспекты диагностики и лечения в условиях современной клинической больницы”. СПб. 1997; 16.
15. Астахов Ю.С., Шадричев Ф.Е., Лисочкина А.Б. Проблемы диагностики и лечения диабетической ретинопатии // Ученые записки. 1998; V (1): 74–81.
16. Астахов Ю.С., Шадричев Ф.Е., Лисочкина А.Б. Профилактика слепоты вследствие диабетической ретинопатии // Мат. IV национального конгресса по профилактической медицине и валеологии. СПб. 1997; 21.
17. Балашевич Л.И. Аргоновый и диодный лазеры в лечении патологии глазного дна // Избранные вопросы клинической офтальмологии. Сб. научн. трудов, посвященный 10-летию Санкт-Петербургского филиала МНТК “Микрохирургия глаза”. СПб. 1997; 215–56.
18. Иванишко Ю.А., Бочкарева А.А., Темиров Н.Э. Диабетическая макулопатия: целесообразность и тактика превентивных лазерных вмешательств. Отдаленные наблюдения // Офтальмол. журн. 1988; 4: 210.
19. Плюхова О.А. Эффективность аргонлазерной коагуляции при диабетической ретинопатии, и ее влияние на функциональные показатели глаза. Автореф. дисс. канд. мед. наук. М. 1988; 26.
20. Семенов А.Д., Ромашенков Ф.А., Плюхова О.А., Панкова О.П. Аргонлазерная коагуляция при диабетической ретинопатии // Офтальмол. журн. 1988; 4: 207–9.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:
