Гангренозный панариций и панариций врачей - диагностика, лечение
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
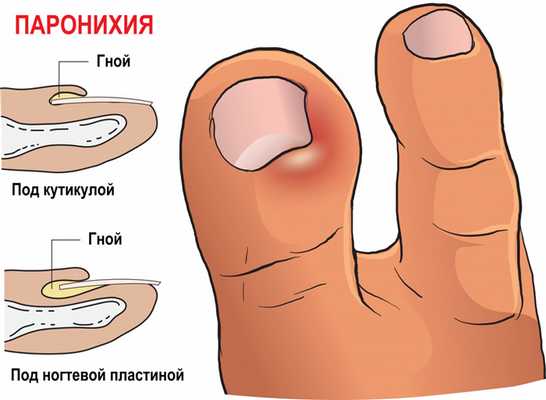
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Гангренозный панариций и панариций врачей - диагностика, лечение
Суставной панариций кисти - диагностика, лечение
Межфаланговые и пястнофаланговые суставы обладают приблизительно одинаковым анатомическим строением. Суставная сумка с латеральной стороны укреплена коллатеральными связками, которые проходят от проксимально расположенной кости к дистальной фаланге в волярном направлении. Волярная поверхность сустава также укреплена прочной связкой, а именно добавочной ладонной связкой, носящей название пальмарной пластинки. Фиброзные влагалища сухожилий сгибателей тесно связаны пальмарными пластинками. Дорзальная поверхность суставов укреплена разгибательным аппаратом, а дистальный межфаланговый сустав — прикреплением разгибателя.
Рыхлые связи между разгибательным аппаратом и дорзальной поверхностью суставной капсулы пястнофаланговых суставов Каплан наблюдал в 38 процентах случаев.
Суставной панариций может возникать тремя путями: прямым, непрямым путем и метастатически. Анатомическое строение суставов благоприятствует возникновению панарициев прямым путем.
Непосредственное повреждение сустава создает возможность возникновения панариция прямым путем. Дорзальная поверхность сустава покрыта особенно тонким слоем мягких тканей, таким образом, капсула сустава лежит непосредственно под кожей. Поэтому она с дорзальной стороны легко повреждается острыми предметами.
Вторичный суставной панариций чаще всего является последствием перехода воспалительного процесса кости на смежные суставы, особенно на концевой сустав. Подкожный и сухожильный панариций также может захватить и суставы, ввиду особого строения кисти, к этому имеются благоприятные условия. Вторичный суставной панариций может быть следствием неправильного вскрытия любого панариция в результате повреждения суставной капсулы при оперативном вмешательстве. Метастатический суставной панариций, возникающий в результате метастазирования гнойного процесса из отдаленных областей организма, встречается чрезвычайно редко. Клапп описал всего один случай, когда метастатический панариций основного сустава возник из пуэриерального мастита стрептококковой этиологии.
Среди характерных симптомов суставного панариция нужно отметить острые боли, усиливающиеся особенно по ночам. При пальпации пораженного сустава отмечается болезненность как на волярной, так и на дорзальной его поверхности. При исследовании с помощью пуговчатого зонда зона болезненности определяется в виде кольца. Боли появляются не только при давлении, но и при оказании тяги за палец. Очень характерной является картина веретенообразного набухания сустава. Последнее особенно ясно выражено тогда, когда полость сустава заполнена серозным или гнойным содержимым. Веретенообразно набухший сустав фиксирован в положении слабо выраженного сгибания.
Активное разгибание невозможно, пассивное — чрезвычайно болезненно. При остром суставном панариции самочувствие больного плохое, температура повышена, могут быть ознобы. При хроническом процессе суставной выпот или гной может прорываться на поверхность. При первичном суставном панариции место образования свища соответствует области повреждения. Дифференциальный диагноз с ревматическим артритом с подагрой не представляет трудностей, однако дифференцировать суставной панариций от посттравматических болезненных суставных процессов, как правило, нелегко. Правильность диагноза подтверждается пункцией сустава: если имеется гнойное воспаление сухожилия, то вскрытие сустава является неизбежным.
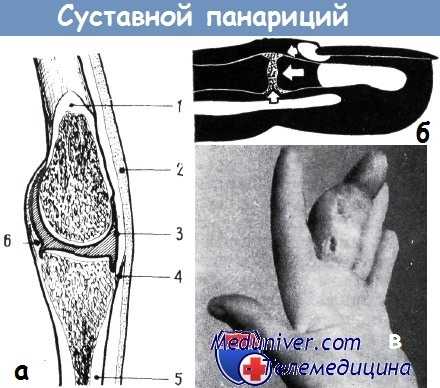
а - срез через пястнофаланговый сустав: виден синовиальный «cul de sac» (по рис. Рувьера и Изелена):
1. Пястная кость.
2. сухожилие разгибателя,
3. суставная сумка,
4. отросток сухожилия разгибателя,
5. основная фаланга,
6. суставной хрящ
б - возникновение вторичного суставного панариция на почве паронихии, костного панариция и флегмоны сухожильного влагалища
в - флегмона сухожильного влагалища, поражение кости и суставов возникли впоследствии из-за неудовлетворительного вскрытия подкожного панариция средней фаланги
В острой стадии суставного панариция на рентгеновском снимке характерных признаков не определяется. Видимые изменения сустава можно обнаружить на снимке только через две-три недели. В более поздних стадиях имеются явления остеопороза костей, резкая граница кости и хряща стирается, и, наконец, обнаруживается деструкция. Суставная щель суживается, линия сустава также. Процесс распространяется за пределы сустава в дорзальном направлении, в области наименьшей крепости суставной сумки. В дальнейшем отмечаются образование секвестров, резкая атрофия костей, образующих сустав, и, наконец, может наступить вывих и подвывих в данном суставе.
Воспаление лучезапястного сустава проявляется в припухлости, болях и болезненности сустава при надавливании. Припухлость особенно хорошо выражена на дорзальной поверхности. Признаки поражения кости на рентгеновском снимке появляются через две-три недели после начала заболевания. Вскрытие воспалительного очага осуществляется по Буннеллу — по локтевому краю запястья. После вскрытия суставной сумки следует провести ревизию всех костей сустава. Некротизированные карпальные кости подлежат удалению. При анкилозе сустава с целью восстановления функции супинации и пронации, по Байрнеру, следует удалить головку локтевой кости.
Первая стадия течения суставного панариция характеризуется наличием серозного выпота. Во второй стадии выпот становится гнойным. В третьей стадии процесса отмечается разрушение хрящевых покровов или - при отсутствии хирургического вмешательства — образование свища. Четвертая стадия: в благоприятном случае процесс заканчивается и образуется анкилоз. При отсутствии соответствующего лечения воспалительный процесс переходит на кости и сухожилия, и таким образом возникает пандактилит. Прогноз суставного панариция является неблагоприятным. Восстановление функции возможно только в том случае, если лечение начинается в стадии серозного выпота.
Характер выпота наиболее достоверно определяется с помощью пункции сустава. Если при пункции удаляется серозное содержимое, то в сустав через пункционную иглу вводятся антибиотики, палец иммобилизуется, рука больного подвешивается на косынке и проводится общее лечение антибиотиками. Подобная попытка консервативного лечения может быть успешной только в ранней стадии процесса — в стадии серозного выпота. В стадии гнойного выпота, когда имеются явления общего острого заболевания (высокая температура, ознобы, сильные боли), вскрытие сустава является обязательным. Операция производится под проводниковой анестезией или под наркозом, обескровливание обязательно.
Разрез — в зависимости от распространения процесса — может быть одно- или двухсторонним. Применяется среднелатеральный разрез на уровне сустава, причем таким образом, чтобы имелась возможность вскрытия суставной сумки по всему ее протяжению. Только в таком случае создаются хорошие условия для оттока. Введение дренажа трубки или тампона в полость сустава не рекомендуется, так как они повреждают суставные поверхности и тормозят процесс регенерации. Следует рекомендовать ежедневное промывание полости сустава раствором антибиотика, сохраняя при этом иммобилизацию пальца. Если палец иммобилизован в функционально выгодном положении, — что является обязательным при лечении любого панариция, — то даже при образовании анкилоза функция пальца до некоторой степени сохраняется.
Необходимо отметить, что только хирургическое вмешательство в третьей стадии процесса — при разрушении хрящевых покровов суставных поверхностей, только резекция сустава может привести к какому-то результату. Недостатки данной операции: продолжительность послеоперационного периода и анкилоз сустава. Если одновременно имеет место костный или сухожильный процессы, то на трехчленных пальцах показано вычленение. Большинство авторов подчеркивает большие недостатки резекции сустава,упомя-нутые и нами, и считают ее целесообразной только при суставном панариции большого пальца.
Если возраст больного превышает 50 лет, в случаях, когда суставной панариций осложнен костным панарицием и терапия антибиотиками не приводит к никакому улучшению, Зегессер рекомендует срочную ампутацию пальца и закрытие культи волярным лоскутом. Последний фиксируется к коже двумя швами, и полное заживление раны наступает через 14 дней. При заболевании большого пальца следует применять консервативный метод лечения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гангренозный панариций. Возможны такие случаи, когда помимо наличия панариция страдает и кровообращение пальцев, что является причиной их вторичной гангрены. Причиной нарушения кровообращения могут быть токсины гноеродных бактерий, действие которых приводит непосредственно к развитию тромбартеритов пальцев.
Токсические повреждения могут дополняться механическими: сдавление артерии пальца при обескровливании или же повреждение ее при вскрытии гнойника. Продолжительный спазм сосудов также может привести к гангрене.
У людей, страдающих болезнью Рейно, панариции могут осложняться гангреной. Гангренозный панариций чаще всего возникает на концевой фаланге, снабженной концевыми артериями. При наличии гангренозного панариция показана ампутация концевой фаланги пальца.
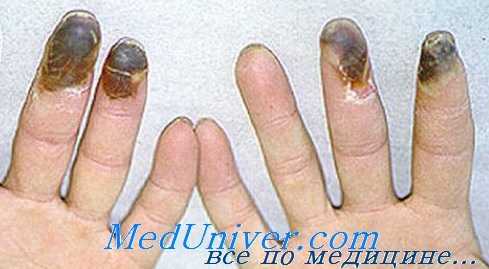
Гангрена Рейно
Панариций врачей
Панариций врачей привлекает особое внимание не только как «профессиональное» заболевание, но и как особенно остро и тяжело протекающая форма панариция. Процесс начинается с лимфангоита, который является последствием небольшого повреждения, полученного во время операции или вскрытия. Подобные повреждения могут возникать у прозекторов, операционных и палатных сестер и у студентов-медиков.
Как известно из литературы, «панариций врачей» раньше вызывался почти исключительно стрептококками. В настоящее время он может быть вызван и другими бактериями, попавшими от больных, леченных антибиотиками.
Трудность лечения этих панарициев подтверждается трагическим фактом: Поль, написавший руководство о панарициях, потерял свою мать вследствие бурно текущего, летально окончившегося панариция врачей. По данным Чаругина известно, что из 100 русских хирургов 70 перенесли панариции, причем многие из них неоднократно.
Р. Кош в клиническом материале за 10 лет наблюдал 14 случаев панариция врачей. 9 случаев из 14 протекали в виде общего сепсиса. Только комбинированное, хирургическое и антибиотическое, лечение, а также иммобилизация конечности дали возможность прекратить распространение инфекции. У одного больного — зубного врача — за короткий срок развился пандактилит, вследствие чего потребовалась ампутация мизинца.
Панариций у одного патологоанатома, возникший вследствие повреждения кисти при вскрытии трупа с эмпиемой плевры, протекал в виде тяжелого сепсиса, лечение которого оказалось чрезвычайно серьезной задачей вследствие резистентности возбудителя ко всем имеющимся в нашем распоряжении антибиотикам. Заболевание привело к смерти больного. Как выяснилось позже, этот больной ранее в течение продолжительного времени получал различные антибиотики.
Панариции по В.К. Гостищеву
Панариций
Панариций – это острый гнойный воспалительный процесс, локализующийся в тканях пальцев рук (реже – пальцев ног) и возникающий на ладонной поверхности пальцев. Проявляется болью, отеком, покраснением, повышением температуры тела, симптомами общей интоксикации. Диагностируется на основании жалоб и результатов объективного осмотра. При подозрении на костную и суставную формы болезни необходима рентгенография. На начальных стадиях возможно консервативное лечение. При формировании гнойника требуется вскрытие, дренирование, в тяжелых случаях показана ампутация.
МКБ-10
Общие сведения
Панариций – острое нагноение пальцев рук (реже – пальцев ног). Является одной из наиболее распространенных патологий в гнойной хирургии. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), проникающих в ткани через мелкие повреждения кожи. При панариции отмечаются отек, покраснение и боли в области пальца. При тяжелых формах наблюдается озноб и повышение температуры. Боли могут быть резкими, пульсирующими, лишающими сна. На ранних стадиях возможно консервативное лечение, на поздних – необходима операция.
Причины панариция
Непосредственной причиной возникновения патологии чаще всего становится золотистый стафилококк, проникающий в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, которые порой остаются незамеченными или выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относится систематическое охлаждение, увлажнение, вибрация, мацерация, загрязнение или воздействие раздражающих веществ. Внутренними факторами, увеличивающими вероятность возникновения панариция, являются эндокринные заболевания, гиповитаминозы, нарушения обмена веществ и снижение иммунитета.
Панариций чаще наблюдается у детей, а также лиц молодого и среднего возраста – от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Патанатомия
На ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
Такое строение, с одной стороны, препятствует распространению воспаления «вдоль», с другой – создает благоприятные условия для проникновения гнойного процесса вглубь тканей. Именно поэтому при панариции возможно быстрое прогрессирование с вовлечением сухожилий, костей и суставов или даже всех тканей пальца.
Классификация
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
- Кожный панариций. Самая легкая форма. Гнойник формируется в толще кожи.
- Околоногтевой панариций (паронихия). Воспаление локализуется в области околоногтевого валика.
- Подногтевой панариций. Развивается под ногтевой пластинкой.
- Подкожный панариций. Возникает в подкожной клетчатке ладонной поверхности пальцев.
- Костный панариций. Отличительной особенностью является вовлечение в гнойный процесс кости.
- Суставной панариций. Развивается в межфаланговых или пястно-фаланговых суставах.
- Костно-суставной панариций. Обычно возникает при прогрессировании суставного панариция, когда воспаление переходит на суставные концы костей фаланг.
- Сухожильный панариций. Локализуется в области сухожилия.
Симптомы панариция
Симптомы могут различаться в зависимости от формы заболевания. Тем не менее, при любых формах наблюдается ряд общих проявлений. На начальных стадиях панариция отмечается покраснение, незначительный отек и слабые или умеренные болевые ощущения, возможно - жжение. Затем отек увеличивается, боли усиливаются, становятся интенсивными, распирающими, дергающими, лишающими сна.
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном). Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Вначале боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций
Паронихия, как правило, развивается после неудачного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Обычно является осложнением паронихии, однако, может развиваться и первично – в результате занозы, колотой ранки в области свободного края ногтя либо при нагноении подногтевой гематомы. Поскольку формирующийся гнойник в этой области «придавлен» жесткой и плотной ногтевой пластиной, для подногтевого панариция характерны чрезвычайно интенсивные боли, общее недомогание и значительное повышение температуры. Ногтевая фаланга отечна, под ногтем просвечивает гной.
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций
Гнойный тендовагинит, как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций – самое тяжелое и опасное гнойное воспаление пальца. Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом. Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
Лечение осуществляют гнойные хирурги. При поверхностных формах пациент может находиться на амбулаторном режиме, при глубоких необходима госпитализация. На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры. На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.
Сухожильный панариций ( Гнойный тендовагинит )
Сухожильный панариций – это гнойное воспаление сухожилия и сухожильного влагалища. Возникает при распространении инфекционного процесса из близлежащих мягких тканей или микроповреждении сухожилия. Характеризуется нарастающей сильной болью, вынужденным положением пальца в полусогнутом состоянии, отсутствием движений, колбасовидным отеком, покраснением и признаками общей интоксикации. Диагноз устанавливается на основании клинической картины, для исключения поражения костных структур назначают рентгенографию. Лечение оперативное – вскрытие и дренирование гнойника на фоне антибиотикотерапии.
Сухожильный панариций (гнойный тендовагинит) – достаточно редкая форма гнойного воспаления пальца. Распространенность среди всех видов панариция составляет 3,7%. Заболевание диагностируется во всех возрастных группах, чаще выявляется у мужчин трудоспособного возраста. Поражает сухожилия сгибателей пальцев кисти. Характеризуется тяжелым течением и неудовлетворительным прогнозом – почти у всех больных в исходе отмечаются существенные нарушения функции пальца.
Причины
В качестве возбудителя в подавляющем большинстве случаев (до 80%) выступают стафилококки. Нередко выявляется смешанная флора. В литературе описывается возможность развития метастатического сухожильного панариция, вызванного гонококками, однако в настоящее время подобные случаи являются казуистикой. Выделяют три пути проникновения инфекционных агентов в сухожильное влагалище:
- Из окружающей клетчатки. Самый часто встречающийся вариант. Обычно воспаление сухожилия возникает как осложнение нелеченого или неправильно леченного подкожного панариция. Реже инфекционный процесс провоцируется воспалившимися резаными и рваными ранами окружающих мягких тканей.
- Через колотую рану. Гнойный процесс развивается при микроповреждении сухожилия иглой, гвоздем, рыболовным крючком, металлической стружкой и пр. Специалисты отмечают, что при этом инфицируется не только сухожилие, но и другие ткани по ходу раневого канала, поэтому воспаление выявляется как в сухожильном влагалище, так и за его пределами, что имеет значение при определении тактики лечения.
- Через кровь. Гематогенный путь распространения инфекции встречается крайне редко, может выявляться при септицемии и гонорее. Сухожильный панариций в таких случаях рассматривается не как самостоятельное заболевание, а как часть диссеминированного гнойного процесса.
Предрасполагающими факторами являются снижение иммунитета, переохлаждение и некоторые эндокринные заболевания (в первую очередь – сахарный диабет). Вероятность микротравм, которые могут привести к развитию панариция, повышается при работе на деревообрабатывающем оборудовании, контакте с металлической стружкой, загрязнении рук при выполнении бытовых и профессиональных обязанностей.
Патогенез
Механизм развития нагноения аналогичен другим видам панариция. Отличительной особенностью является характер распространения процесса. Сухожилия располагаются в сухожильных влагалищах – замкнутых футлярах. У II-IV пальцев эти влагалища начинаются в области дистальных фаланг и слепо заканчиваются на ладони, обычно не сообщаясь между собой.
Влагалища I и V пальцев также начинаются от ногтевых фаланг и продолжаются на кисть. У 75% людей сухожильные футляры соединяются между собой в основании ладони. Указанные особенности строения обуславливают стремительное распространение инфекции вдоль всего влагалища. При поражении мизинца гнойный процесс часто переходит на большой палец и наоборот.
При скоплении гноя в сухожильных футлярах быстро создается высокое давление, что вызывает невыносимые боли. Из-за распространения воспаления движения становятся невозможными, палец «застывает» в полусогнутом положении, обеспечивающем наименьшее натяжение сухожилия. При прорыве гнойника образуется свищ.
Симптомы сухожильного панариция
Заболевание начинается остро. В зоне пораженного сухожилия появляется и нарастает отек, постепенно распространяющийся на кисть. Отмечаются боли, которые быстро усиливаются, становятся практически невыносимыми, лишают сна. Температура тела поднимается до фебрильных цифр. Возникают ознобы, слабость, разбитость. Симптоматика нарастает в течение 1-3 дней.
Объективная картина зависит от времени, прошедшего с момента появления первых признаков патологии. На начальной стадии симптомы напоминают подкожный панариций, поскольку воспаление ограничивается одной фалангой. При осмотре выявляется значительная отечность, изменение цвета кожи и вынужденное умеренное сгибание пальца. Активные движения невозможны, попытка пассивного разгибания вызывает взрыв боли.
При распространении процесса обнаруживается характерный признак сухожильного панариция – болезненность при надавливании на центральный конец сухожильного влагалища. Еще одним типичным симптомом, позволяющим отличить сухожильный панариций от других форм болезни, является сглаживание сгибательных складок между фалангами. При пальпации пуговчатым зондом определяется резкая болезненность по ходу сухожильного футляра.
Осложнения
При распространении инфекции на близлежащие ткани сухожильный панариций осложняется пандактилитом, костным или суставным панарицием, которые могут потребовать ампутации или экзартикуляции. При вовлечении всего сухожильного влагалища и его последующем расплавлении инфекционный процесс с II, III, IV пальцев переходит на ладонную поверхность кисти. По ходу червеобразных мышц гной может прорываться на тыл кисти. Развитие флегмоны создает серьезную угрозу функции конечности и может стать причиной ампутации.
Поскольку сухожильные футляры V и I пальцев обычно связаны между собой, гнойный процесс распространяется перекрестно. Синовиальные влагалища этих пальцев переходят в локтевую и лучевую синовиальные сумки, что обуславливает риск гнойного поражения предплечья. Возможно развитие глубокой флегмоны предплечья, лимфангита, сепсиса. В отдаленном периоде даже при быстрой локализации инфекционного процесса формируются контрактуры.
Диагноз устанавливается гнойным хирургом в условиях поликлинического приема или при обращении в приемный покой стационара. Диагностика базируется на истории болезни, характерных особенностях клинической картины патологии, результатах инструментальных и лабораторных исследований. В ходе обследования выполняются следующие мероприятия:
- Сбор анамнеза. При опросе врач устанавливает, что ранее пациент страдал от поверхностной формы панариция или получил небольшую колотую рану в зоне поражения.
- Физикальный осмотр. Палец отечен, находится в вынужденном положении сгибания. Активные движения отсутствуют, пассивные резко болезненны. Поперечные складки фаланг сглажены. При пальпации максимальная болезненность определяется по ходу сухожилия.
- Рентгенография пальца. Основная цель исследования – исключить осложнения сухожильного панариция. При отсутствии остеомиелита фаланги, артрита межфаланговых или пястно-фаланговых суставов рентгенограммы малоинформативны.
- Лабораторные анализы. Обнаруживаются признаки гнойного воспаления. В общем анализе крови определяется повышение СОЭ, лейкоцитоз со сдвигом формулы влево. В биохимическом анализе выявляется повышение уровня С-реактивного белка, ревматоидного фактора и антистрептолизина-О.
Лечение сухожильного панариция
Лечение только оперативное, осуществляется в условиях стационара. Пациента госпитализируют в экстренном порядке. Вмешательство проводят в ближайшие сроки после поступления. Лечебная тактика определяется стадией процесса и состоянием сухожилия:
- Вскрытие панариция. Мягкие ткани рассекают по ладонной поверхности пальца сбоку от срединной линии. После удаления гноя сухожилие промывают и оценивают его жизнеспособность. При сохранении целостности и упругости сухожилия в рану вводят антибиотики, устанавливают дренаж. При распространенном процессе делают еще один разрез в основании сухожильного футляра для удаления гноя.
- Иссечение сухожилия. Операция проводится с использованием того же доступа, что и вскрытие. Отечность и утрата естественного блеска свидетельствуют об утрате жизнеспособности сухожилия и необходимости его удаления. Дистальный конец пересекают в ране, проксимальный – в дополнительном разрезе на уровне ладони, после чего пораженный участок сухожилия удаляют через дистальный разрез.
Палец во всех случаях фиксируют гипсовой лонгетой в функционально выгодном положении. В послеоперационном периоде рану промывают, больному назначают антибиотикотерапию. При обширном некрозе тканей, переходе воспаления на соседние структуры объем вмешательства увеличивают. В зависимости от характера поражения выполняют ампутацию или экзартикуляцию пальца, делают широкие дренирующие разрезы на кисти или предплечье и пр.
Прогноз
Прогноз при сухожильном панариции всегда расценивается как серьезный. Даже при раннем начале лечения и сохранении сухожилия обычно наблюдается снижение функциональности пальца из-за утраты гладкости сухожильного влагалища, образования рубцовых сращений. У 72,6% пациентов в исходе формируются контрактуры, у 20,5% – анкилоз. В 5,5% случаев выявляются комбинированные осложнения. Ампутацию либо экзартикуляцию приходится проводить у 1,4% больных.
Профилактика
Поскольку поражение сухожилия обычно становится осложнением поверхностных форм панариция, основной профилактической мерой является своевременное адекватное лечение подкожного инфекционного процесса в области пальца. Существенную профилактическую роль играет предупреждение травм пальцев в быту и во время выполнения профессиональных обязанностей. При работе с деревом и металлом рекомендуется использовать защитные рукавицы.
3. Гнойно-воспалительные заболевания кисти: современные особенности комплексного лечения/ Крайнюков П.Е., Сафонов О.В., Колодкин Б.Б., Кокорин В.В.// Вестник Национального медико-хирургического центра им. Н.И. Пирогова – 2016 – Т.11, №3.
Читайте также:
