Гипопаратиреоз, псевдогипопаратиреоз (ПГП), псевдопсевдогипопаратиреоз (ППГП) - лучевая диагностика
Добавил пользователь Alex Обновлено: 20.01.2026
Е.В. Тозлиян, педиатр-эндокринолог, генетик, к. м. н.; В.В. Березницкая, врач - детский кардиолог, к. м. н.; А.Ю. Якшина, врач - детский кардиолог
Обособленное структурное подразделение «Научно-исследовательский клинический институт педиатрии» ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
Ключевые слова: дети, синдром удлиненного интервала QT, псевдогипопаратиреоз, наследственная остеодистрофия Олбрайта, гипокальциемия, диагностика, резистентность к паратиреоидному гормону.
Keywords: children, syndrome long QT interval, pseudohypoparathyroidism, Albright hereditary osteodystrophy, hypocalcemia, diagnostics, parathyroid hormone resistance.
В течение последних двух десятилетий значительный прогресс в понимании электрофизиологических основ внезапной аритмической смерти во многом был обусловлен интенсивными исследованиями синдрома удлиненного интервала QT (СУИQT), при котором имеется высокий риск внезапной сердечной смерти (ВСС) вследствие развития жизнеугрожающих желудочковых аритмий. Для клиницистов, помимо выявления синдрома удлиненного интервала QT, чрезвычайно важным является установить первичную или вторичную его формы. От этого полностью зависит выбор тактики лечения и прогноз.
Синдром удлиненного интервала QT (СУИQT) встречается в виде первичного (наследственные синдромы Романо-Уорда, Джервелла-Ланге-Нильсена и спорадические формы, обусловленные специфическими генными мутациями) и вторичного вариантов. Наследственный СУИQT является заболеванием с высоким риском внезапной сердечной смерти, относится к генетически детерминированным первичным электрическим заболеваниям сердца и характеризуется удлинением интервала QT на электрокардиограмме (ЭКГ) покоя, приступами потери сознания вследствие развития тахикардии типа «пируэт» и фибрилляции желудочков. С момента открытия синдрома до настоящего времени это заболевание служит уникальной моделью для изучения патофизиологии, электрокардиографических проявлений, молекулярногенетических механизмов, а также факторов риска внезапной аритмической смерти [1, 2].
Синдром удлиненного интервала QT выявляется в европейской и американской популяциях с частотой до 1:2500-1:7000 при пенетрантности 90%. При этом распространенность молекулярно-генетических вариантов синдрома Романо-Уорда различна. Описаны семьи со спорадическими случаями СУИQT и очень низкой пенетрантностью, составляющие около 25% (LQT4-LQT12). Большинство пациентов с установленным молекулярно-генетическим диагнозом относятся к первым трем вариантам синдрома, соответственно, LQT1 выявляется в 50-55% случаев, LQT2 - в 35-45%, LQT3 - в 5-15% [2, 3].
В патогенезе СУИQT ведущая роль принадлежит генам, кодирующим трансмембранные ион-селективные каналы. При СУИQT мутации найдены в генах, кодирующих калиевые, натриевые и кальциевые каналы, мембранные переносчики, а также некоторые структурные белки, локализованные на 3, 4, 7, 11, 12, 17, 20 и 21-й хромосомах. Большинство идентифицированных генетических дефектов при СУИQT относится к мутациям, нарушающим структуру кодируемого белка [3, 4]. Молекулярно-генетические варианты синдрома и характер мутаций определяют электрофизиологические особенности и клиническую картину заболевания. В то же время, несмотря на различия, все варианты СУИQT объединяются общими фенотипическими проявлениями. Клиническая диагностика синдрома основана на критериях, впервые предложенных в 1985 г. P. Schwartz и уточненных автором в 1993 г. [5]. Диагноз складывается из: 1) анализа предшествующей истории обмороков («синкопальных эпизодов»); 2) семейного анамнеза, включающего случаи ВСС в возрасте моложе 40 лет; 3) оценки специфических изменений ЭКГ [6, 7, 8].
Для клиницистов, помимо выявления синдрома удлиненного интервала QT, чрезвычайно важным является установить первичную или вторичную его формы. От этого полностью зависит выбор тактики лечения и прогноз.
Вторичный синдром удлиненного интервала QT провоцируется приемом лекарственных препаратов, может развиваться на фоне низкокалорийной диеты, при психогенных заболеваниях, заболеваниях ЦНС, при нарушениях метаболизма, вегетативной дисфункции, вследствие нарушения функции паращитовидных желез, электролитных нарушениях, токсического действия лекарственных препаратов [8].
Лечение больных с синкопальной формой СУИQT заключается в исключении специфических для каждого пациента факторов, которые запускают угрожающие жизни аритмии, исключении препаратов, способных удлинять интервал QT, а также в обязательном длительном (пожизненном) приеме антиаритмических препаратов. Препаратами первого ряда являются бета-адреноблокаторы -пропранолол, атенолол, метопролол или надолол [8].
В представленной статье нами описано клиническое наблюдение вторичного синдрома удлиненного интервала QT вследствие гипокальциемии как проявление наследственного синдрома - псевдогипопаратиреоза (наследственной остеодистрофии Олбрайта). В литературе описаны клинические случаи синкопальных состояний вследствие синдрома удлиненного интервала QT на фоне гипокальциемии. В основе патогенеза - асинхронность реполяризации различных участков миокарда желудочков и, как следствие, увеличение ее общей продолжительности. Электрокардиографическим признаком асинхронной реполяризации миокарда (на фоне гипокальциемии) является удлинение интервала QT [9, 10, 11, 12].
Нормальное протекание всех жизненно важных процессов в организме обеспечивается за счет поддержания кальция в плазме крови в очень узких пределах, контролируемых паратгормоном (ПГТ) и метаболитами витамина D. Мишенями этих гормонов являются: костная ткань, почки и тонкая кишка. Концентрации кальция и фосфора во внеклеточной жидкости взаимосвязаны: любые изменения одного из ионов приводят к обратному изменению концентрации другого. Регуляция фосфорно-кальциевого обмена и эффекты паратиреоидного гормона представлены на схеме 1. Клинические проявления гипокальциемии:
Схема 1
Регуляция фосфорно-кальциевого обмена (эффекты паратиреоидного гормона)
Одним из редких генетических синдромов, при котором гипокальциемия - патогномоничный симптом, является псевдогипопаратиреоз.
Псевдогипопаратиреоз (ПГПТ) (греч. pseudes ложный + гипопаратиреоз; синоним: наследственная остеодистрофия Олбрайта; OMIM 103580) - редкий наследственный синдром, имитирующий гипопаратиреоз и характеризующийся тканевой резистентностью к ПГТ, нарушением обмена кальция и фосфора; увеличением функции околощитовидных желез; низкорослостью и скелетными аномалиями.
Заболевание описано впервые швейцарским терапевтом Eric Martin с соавторами в 1940 г. и американским врачом-эндокринологом Fuller Albright с соавторами в 1942 г. Характеризуется аутосомно-доминантным типом наследования [13].
Частота заболевания 1:100 000-1 000 000. В литературе описано около 300 наблюдений. Соотношение женщин/мужчин - 2:1. Заболевание диагностируется чаще в возрасте 5-10 лет. Клинические формы: тип 1А, тип 1В, тип 1С, тип 2.
Известен ген, ответственный за развитие заболевания. Ген GNAS1 (Guanine Nucleotide-binding protein, Alpha-Stimulating activity polypeptide 1) локализован на хромосоме 20 в регионе 20q13, содержит 13 экзонов; кодирует стимулирующую aльфа-субъединицу G-белка (Gsa). Патогенез: белок Gs-альфа является посредником между рецепторами гормонов на поверхности клеток-мишеней и аденилатциклазой, которая катализирует синтез циклического аденозинмонофосфата, запуская реакцию клеток на воздействие гормонов. Мутантные белки Gs-альфа не активируют аденилатциклазу либо их активность сильно снижена. У больных ПГПТ типа 1А активность Gs-aльфа в 2 раза ниже, чем у здоровых людей, поэтому реакция клеток-мишеней на ПГТ ослаблена [14, 15].
Дифференциальная диагностика различных типов ПГПТ представлена в табл. 1.
Таблица 1
Биохимический анализ крови - гипокальциемия, гиперфосфатемия
| 28 01 2016 | 02 02 2016 | норма | |
| Кальций общий | 1,51 | 1,66 | 2,02-2,60 мМоль/л |
| Са 2 + (ионизированный) | 0,66 | 0,74 | 1,13-1,32 мМоль/л |
| Фосфор неорганический | 3,21 | 3,23 | 1,30-2,26 мМоль/л |
Псевдогипопаратиреоз, критерии диагноза:
Лечение при псевдогипопаратиреозе:
Прогноз и профилактика при ПГПТ:
Клиническое наблюдение
Софья Т., 10 лет, поступила в научно-исследовательский клинический институт педиатрии, детский научно-практический центр нарушений сердечного ритма с диагнозом: синдром удлиненного интервала QT, синкопальные состояния.
Жалобы при поступлении на эпизоды потери сознания на фоне физической нагрузки, тонического напряжения рук при сильном волнении.
Анамнез семейный: родители - мать пробанда - русская, отец - родом из Афганистана; со слов - не имеющие профессиональных вредностей. В родословной по линии матери отмечаются случаи внезапной смерти (ВС) родственников, пароксизмальных состояний неясной этиологии, психических заболеваний, синдрома Фара (кальцинаты в веществе головного мозга). Сибс, брат 3 лет, со слов - здоров.
Анамнез жизни и заболевания: девочка от IV беременности (I-III беременности у матери - выкидыши на ранних сроках), от I срочных плановых оперативных родов, масса тела при рождении 3900 г, длина тела при рождении 52 см. На первом году жизни отмечались избыточные прибавки в весе (паратрофия).
Дебют заболевания с 10 лет, манифестация синкопальных состояний (4 эпизода) на фоне физической нагрузки (бег на улице во время уроков физкультуры), тоническое напряжение рук при сильном волнении (по типу «руки акушера»).
Данные объективного исследования:
Рост 132,5 см (< 25 %о), вес 24 кг (< 10%о).
Физическое развитие ниже среднего, гармоничное, телосложение пропорциональное. Sds роста соответствует -1 отклонению от нормы (норма -2+2). Особенности фенотипа: круглое лицо, короткая шея, низко расположенные ушные раковины, широкие межзубные промежутки, сандалевидная щель. Фото 1. По внутренним органам - без особенностей. Щитовидная железа не увеличена, клинически - эутиреоз. Половое развитие - Tanner I (что соответствует возрасту).
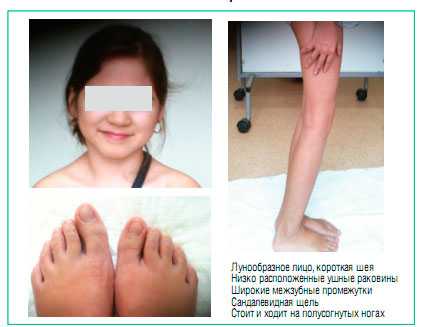
Фото 1
Особенности фенотипа
Данные лабораторных и функциональных исследований:
Клинический анализ крови и мочи - норма.
Электрокардиограмма покоя (рис. 1) -удлинение корригированного интервала QT (QTc) до 460мс N<440мс) на фоне синусовой тахикардии.
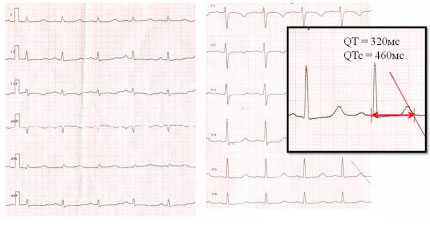
Рисунок 1
ЭКГ покоя
Синусовая тахикардия с ЧСС 110-115 уд/мин (98%о). Нормальное положение электрической оси сердца. PQ = 130мс, QRS = 80мс, QT = 320 мс, QTc = 460 мс (N
Электрокардиограмма после физической нагрузки (рис. 2) - удлинение интервала QTc до 510 мс (N<440мс) на фоне синусовой тахикардии.
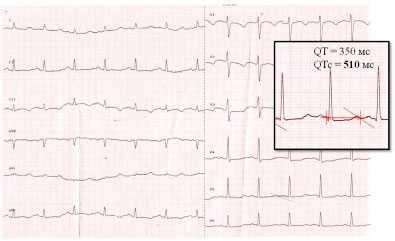
Рисунок 2
ЭКГ после физической нагрузки
Синусовая тахикардия с ЧСС 110-115 уд/мин. QT = 320 мс, QTc = 510 мс (N
По данным холтеровского мониторирования (рис. 3) имеет место незначительная тахикардия в течение суток; отмечено удлинение интервала QT в течение всего времени исследования; QTmax = 475 мс, meanQTс = 525, maxQTc = 580 мс.
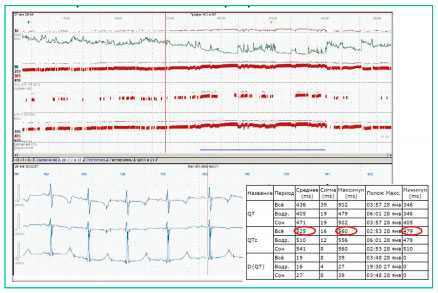
Рисунок 3
Холтеровское мониторирование ЭКГ
По данным ЭХО-КГ структурной патологии не выявлено; имеет место тенденция к снижению систолической функции левого желудочка; обращает внимание отсутствие ускоренного электромеханического проведения и удлинение ВИР, типичных для первичного синдрома удлиненного интервала QT
Биохимический анализ крови - гипокальциемия, гиперфосфатемия (табл. 2).
Таблица 2
Дифференциальная диагностика различных типов псевдогипопаратиреоза
| Типы ПГПТ | Гипокальциемия Гиперфосфатемия | Паратгормон крови | Дефицит субъединицы альфа Gбелка | Экскреция цАМФ с мочой (тест Элсворса-Говарда) | Резистентность к другим гормонам (кроме ПТГ) |
| IA | + | ↑ | + | ↓ | + |
| IB | + | ↑ | - | ↓ | - |
| IC | - | N | + | N | + |
| II | + | ↑ | - | N | - |
Биохимический анализ мочи - кальций в моче суточный 0,16 ммоль/сут (1,50-4,00), фосфор в моче суточный 3,4 мМоль/л (16,032,0), в расчете на креатинин: Са/Сr = 0,1 (норма 0,04-0,7), P/Cr = 0,5 (норма 1,2-3,6). Таким образом, почечная экскреция фосфатов снижена.
Паратиреоидный гормон крови - 1738 пг/мл (норма 16-62 пг/мл).
Тиреоидный профиль - тиреотропный гормон (ТТГ) - 7,48 мкМЕ/мл (норма 0,36-5,57), Т4 свободный - 9,04 пмоль/л (норма 9,0414,37).
УЗИ щитовидной железы без патологии.
Электроэнцефалография - выявляется умеренная дисфункция диэнцефальных структур мозга. Очаговых изменений и эпилептиформной активности не отмечено.
УЗИ брюшной полости - реактивные изменения печени, поджелудочной железы. Аномалия формы, увеличение желчного пузыря.
УЗИ почек - диффузные изменения паренхимы почек.
Компьютерная томография головного мозга - КТ-картина множественных кальцинатов в веществе мозга (синдром Фара) (рис. 4).
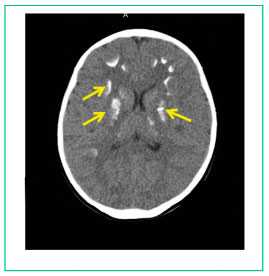
Рисунок 4
Множественные кальцинаты в веществе головного мозга (желтые стрелки).
Денситометрия - снижение минеральной плотности костной ткани (рис. 5).
Рисунок 5
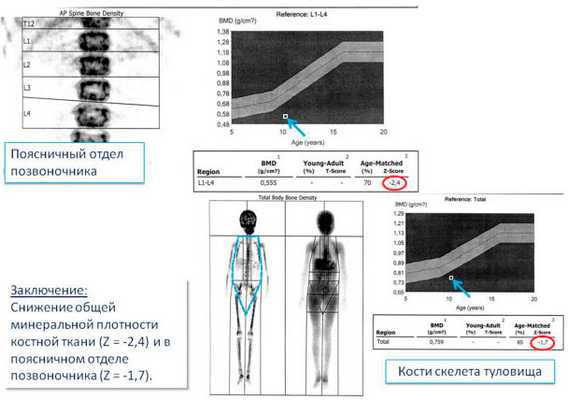
Денситометрия (снижение минеральной плотности костной ткани).
Консультации специалистов:
Генетик - необходимость исключения гипопаратиреоза с аутосомно-доминантным типом наследования; дифференциальный диагноз с велокардиофациальным синдромом и ПГПТ.
Невролог - данных за эпилептический генез синкопальных состояний нет. Логоневроз. Синдром Фара. Рекомендовано проведение ноотропной терапии.
Эндокринолог - ПГПТ (наследственная остеодистрофия Олбрайта). Первичный гипотиреоз. Начало пубертата.
Молекулярно-генетическое исследование -поиск мутации в гене GNAS1 - в работе.
Проведено комплексное обследование родственников пробанда. У матери и бабушки по линии матери выявлены аналогичные изменения: гипокальциемия, гиперфосфатемия, гиперпаратиреоз, синдром удлиненного интервала QT. Родословная после уточнения диагноза представлена на рис. 6.
Рисунок 6
Фрагмент родословной Софьи Т., 10 лет (после обследования родственников и уточнения диагноза)
Сходство ряда клинических и биохимических признаков, которые имелись у пробанда, обуславливали необходимость проведения дифференциального диагноза с рядом патологических состояний, сопровождающихся гипокальциемией:
1. Гипопаратиреоз (с которым в первую очередь проводился дифференциальный диагноз) был исключен в связи с высоким уровнем ПГТ у нашей пациентки (при гипопаратиреозе уровень ПТГ снижен).
2. Рахитоподобные заболевания (РПЗ) (при которых часто отмечается гипокальциемия) были исключены, ввиду отсутствия у пробанда типичных для РПЗ рахитических деформаций скелета и характерных лабораторных и рентгенологических изменений.
На основании совокупности критериев:
ребенку выставлен основной диагноз: псевдогипопаратиреоз (МКБ X: Е20.1). Первичный гипотиреоз. Осложнение основного диагноза: синдром удлиненного интервала QT, синкопальная форма (МКБ X: 145.8)
Лечение. Ребенку рекомендован прием активного метаболита витамина D - альфа-кальцидола (альфаДЗ, Тева) 1 мкг х 1 раз в день, карбоната кальция (Кальций Сандоз) 500 мг х 3 раза в день, бета-блокатора (Атенолол) в дозе 1 мг/кг/сут., левотироксина (L-тироксин) 25 мкг х 1 раз в день. Контроль показателей фосфорно-кальциевого обмена, уровня ПГТ.
Заключение: представленное клиническое наблюдение демонстрирует сложности дифференциально-диагностического поиска, важность своевременного исследования простых биохимических параметров (при синдроме удлиненного интервала QT, эпилепсии, выявлении эктопических кальцинатов обязателен скрининг показателей фосфорно-кальциевого обмена); необходимость интегрировать отдельные признаки в общий фенотип патологического состояния для целенаправленной своевременной диагностики наследственных заболеваний. Своевременная и ранняя диагностика позволяет найти оптимальный подход к лечению, профилактике осложнений и предупреждению повторного возникновения заболевания в семье (медико-генетическое консультирование). Это диктует необходимость врачам различных специальностей четко ориентироваться в потоке наследственно обусловленной патологии.
Гипопаратиреоз, псевдогипопаратиреоз (ПГП), псевдопсевдогипопаратиреоз (ППГП) - лучевая диагностика
Диагностика нарушения функции паращитовидных желез по КТ, МРТ головного мозга
а) Определение:
• Неврологические проявления, связанные с нарушениями метаболизма паратиреоидного гормона (ПТГ):
о Первичный и вторичный гиперпаратиреоз (ГПТ)
о Гипопаратиреоз (ГП)
о Псевдогипопаратиреоз (ПГП)
о Псевдопсевдогипаротиреоз (ППГП)
б) Визуализация:
1. Общие характеристики изменений головного мозга при нарушении функции паращитовидных желез:
• Лучший диагностический критерий:
о Отложение кальция (Са++) в базальных ганглиях (БГ) при ГПТ и ГП
о Изменения костей черепа по типу «соль и перец» при первичном ГПТ
• Локализация:
о Кальцификация бледных шаров (БШ), скорлупы, хвостатых ядер, таламуса, субкортикального БВ, зубчатых ядер, твердой мозговой оболочки о Кости черепа
2. Рекомендации по визуализации:
• Лучший инструмент визуализации: КТ и МРТ (Т2-ВИ и Т2* GRE)
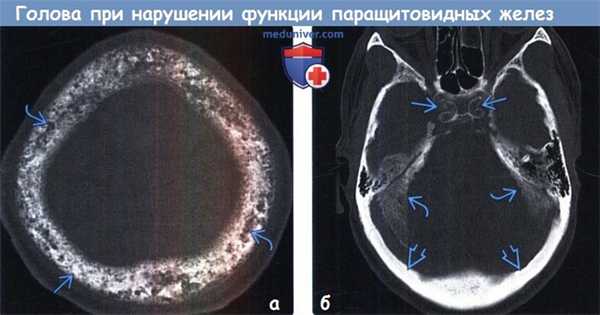
(а) Бесконтрастная КТ, аксиальный срез: при первичном гиперпаратиреозе в костях свода черепа определяются множественные литические и склеротические участки. Такую классическую картину изменений свода черепа называют «соль и перец».
(б) Бесконтрастная КТ, аксиальный срез: у пациента с длительным анамнезом диализа по поводу хронической почечной недостаточности определяются классические изменения костей черепа, обусловленные вторичным гиперпаратиреозом. Отмечается распространенная кальцификация намета мозжечка, остеосклероз свода черепа и кальцификация внутренних сонных артерий по типу «мундштука».
3. КТ изменения головного мозга при нарушении функции паращитовидных желез:
• Бесконтрастная КТ:
о Двусторонняя симметричная кальцификация бледных шаров, скорлупы, хвостатых ядер:
- Возможно вовлечение в процесс таламусов, субкортикального БВ и зубчатых ядер
о Диффузное многоочаговое поражение черепа по типу «соли и перца» при первичном ГПТ
о Бляшковидная кальцификация твердой мозговой оболочки, кальцификация сонных артерий по типу «мундштука» при вторичном ГПТ
о «Бурые опухоли»: литические очаговые поражения с экспансивным типом роста и несклеротическими краями при первичном и вторичном ГПТ
в) Дифференциальная диагностика:
1. Гиперинтенсивные на Т1-ВИ базальные ганглии:
• Печеночная энцефалопатия, гипералиментация, болезнь Вильсона, некетотическая гипергликемия
2. Болезнь Фара:
• Симметричная кальцификация БГ, таламуса и зубчатых ядер
3. Физиологическая кальцификация:
• Практически всегда БШ, заболеваемость ↑ с возрастом
4. Врожденная ВИЧ-инфекция:
• Микроангиопатия и инфаркт → кальцификация и атрофия
5. Гипоксически-ишемическая энцефалопатия:
• Кальцификация БШ, таламуса и ствола мозга
г) Патология. Общие характеристики:
• Этиология:
о Первичный ГПТ: аденома паращитовидной железы (75-85%), гиперплазия паращитовидной железы (10-20%), карцинома (1-5%), ↑ ПТГ, ↑ Са++:
- Спорадическая форма первичного ГПТ встречается чаще, чем наследственная
- Врожденные синдромы, проявляющиеся первичным ГПТ: множественная эндокринная неоплазия (МЭН) 1 типа, МЭН 2А типа и семейный изолированный ГПТ
о Вторичный ГПТ: хроническая почечная недостаточность → нарушение процессов превращения витамина D в активную форму и экскреции фосфата: ↑ ПТГ, нормальный или ↓ уровня Са++, ↑ фосфатов (Р)
- Гиперплазия паращитовидной железы встречается реже
о ГП: отсутствие или атрофия паращитовидных желез; хирургическое удаление; генетический аутоиммунный синдром или синдром Ди Джорджи (полное отсутствие паращитовидных желез при рождении)
о ПГП: нечувствительность конечного органа к ПТГ а не снижение продукции ПТГ; дисфункция белка G (Gs-альфа субъединица): ↓ Са++, ↑ Р, ↑ ПТГ
о ППГП: частичное проявление ПГП, нормальный уровень Са++ и Р
• Ассоциированные аномалии:
о Диализная энцефалопатия: деменция (накопление алюминия), почечная остеодистрофия, «бурая опухоль»
о ГП может быть вызван гемохроматозом или дефицитом магния
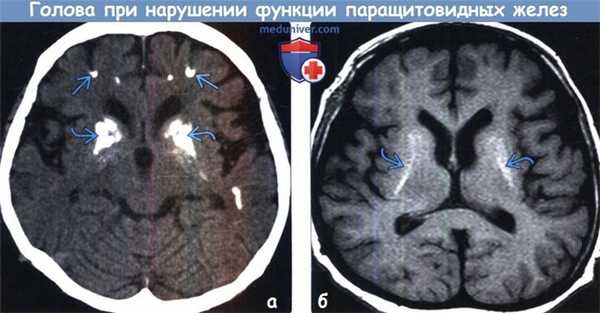
(а) Бесконтрастная КТ, аксиальный срез: у пациента с гипопа-ратиреозом определяется двусторонняя симметричная кальцификация базальных ганглиев. Очаги кальцификации визуализируются также в субкортикальном белом веществе.
(б) MPT, Т1 -ВИ, аксиальный срез: у того же пациента определяется повышение интенсивности сигнала от базальных ганглиев вследствие их кальцификации. Отложение кальция в базальных ганглиях наблюдается как при гипер-, так и при гипопаратиреозе. Также отложение Ca++ может происходить к таламусе, субкортикальном белом веществе, зубчатых ядрах и твердой мозговой оболочке.
д) Клиническая картина:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Первичный ГПТ: ↑ Са++ влияет на трансинаптическую нервную проводимость; усталость, боль, тошнота, остеопороз
- Конкременты, болезненность костей, кишечные шумы и психические нарушения
о Вторичный ГПТ: прогрессирующие проявления со стороны черепных нервов вследствие массивного утолщения костей свода и основания черепа
о ГП: карпопедальный спазм, тетания, судороги и гиперрефлексия
• Другие признаки/симптомы
о НРТ: чрезмерная секреция ПТГ: ↑ Са++ (первичный ГПТ) или ответ на низкий уровень Са++ (вторичный ГПТ)
о ГП: сухая, пухленькая, грубая кожа, ломкие ногти, катаракта, ↓ Са++
2. Лечение:
• Первичный ГПТ: удаление аденомы паращитовидной железы
• Вторичный ГПТ: кальцимиметики ↓ имитируют требуемый уровень Са++ в организме, уменьшают секрецию ПТГ, → уровень Са++
• ГП: внутривенное введение кальция с витамином D3
е) Диагностическая памятка. Обратите внимание:
• Предполагайте ГПТ и другие токсико-метаболические нарушения при чрезмерном отложении Са++ в БГ или гетеротопической кальцификации
а) Определение:
• Заболевание костей и мягких тканей, вызванное терминальной стадией хронической болезни почек (ТХБП):
о Сочетание вторичного гиперпаратиреоза (ГПТ), остеомаляции, остеопороза и неоостоза
1. Общая характеристика:
• Лучший диагностический критерий:
о Резорбтивные изменения, характерные для вторичного ГПТ + симптом «джемпера регбиста» и остеосклероз в позвоночнике
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография - метод выбора визуализации изменений костей и сопутствующих изменений мягких тканей
(Слева) Рентгенография в ПЗ проекции: визуализируется проксимальный отдел плечевой кости с диффузным повышением плотности и нечеткими трабекулами. Имеется невыраженная субпериостальная резорбция на медиальной поверхности метафиза плечевой костив. Небольшой литический очаг в метафизе плечевой костив на фоне диагностированной почечной остеодистрофии может соответствовать бурой опухоли.
(Справа) Рентгенография в ЗП проекции: визуализируются незрелые кости кисти у пациента с нефрогенным рахитом. Пластинки роста изменены: расширение, чашевидные углубления, рваные контуры. (Слева) Рисунок: позвоночник на срезе у пациента с почечной остеодистрофией. Обратите внимание на потерю нормального строения губчатого вещества. Также отмечается увеличение очагов склероза, диффузное, но преимущественно в замыкательных пластинках, а также зоны коллапса.
(Справа) На сагиттальном КТ срезе кости визуализируются крупные трабекулы с нечеткими контурами и множественные узлы Шморля В в исходе остеомаляции. Имеется несколько мелких очагов резорбции кости в результате ГПТВ. (Слева) Рентгенография в ЗП проекции: визуализируются эрозивно подобные деформации в головках II и IV пястных костей в результате субхондральной резорбции и коллапса у пациента с терминальной стадией хронической болезни почек (ТХБП). Проявления можно спутать с ревматоидным артритом.
(Справа) На фронтальной томограмме у мужчины 33 лет определяются множественные признаки почечной осгеодистрофии, в том числе сморщенные почки. Имеется субхондральная резорбция КПС и метастатическая кальцификация мягких тканей. Обратите внимание также на трабекулы с нечеткими контурами, свидетельствующими в пользу остеомаляции.
3. Рентгенография при почечной остеодистрофии:
• Вторичный ГПТ проявляется резорбцией костной ткани:
о Поднадкостничная, субхондральная, подсвязочная, подсухожильная; интракортикальное туннелирование, по ходу трабекул, пластинок роста (у ребенка)
о Результат активности остеокластов; обратимая
о Характерные признаки:
- Поднадкостничная резорбция компактного вещества лучевой поверхности II-III средних фаланг считается патогно-моничным признаком
- Двусторонний субхондральный остеолиз и коллапс дистальных концов ключиц; подсвязочная резорбция в месте прикрепления клювовидно-ключичных связок
- Двусторонняя субхондральная резорбция костной ткани крестцово-подвздошных суставов, особенно на подвздошной поверхности
- Субхондральный коллапс костей, особенно головок пястных костей, может имитировать эрозивный артрит
- Картина «соли и перца» в костях черепа:
Генерализованная остеопения с кистозными очагами резорбции кости и пятнистыми очагами склероза
- Бурые опухоли:
Расширяющиеся литические очаги с географическими несклерозированными краями; отсутствие межклеточного вещества, новообразования мягких тканей, разрушения компактного вещества, периостита
Одиночная или множественные: распространение на метафиз ± эпифиз; может развиваться в диафизе
Нижняя челюсть, ключица, ребра, кости таза, бедренная кость, надколенник
о Метастатическая кальцификация мягких тканей, артерий, внутренних органов
- Кальцификация мягких тканей: преимущественно околосуставная локализация, особенно в плечевых и бедренных суставах:
Степень тяжести и распространенности повышается при программном гемодиализе
В прилежащей кости могут развиваться компрессионные эрозии
Кристаллы гидроксиапатита кальция
- Кальцификация сосудов: сосуды среднего диаметра, такие как общая бедренная артерия, а также мелкие сосуды
- Кальцификация внутренних органов:
Сердце, легкие, почки, желудок
- Другие очаги: сухожилия, суставные сумки, синовиальные влагалища
о Хондрокальциноз:
- Кристаллы пирофосфата кальция
- Коленные суставы, лобковый симфиз, треугольный фиброзно-хрящевой комплекс
- Наличие артрита нехарактерно
о Периостит:
- Слоистый (ламеллярный) вид
- Может сопровождаться утолщением компактного вещества
• Остеомаляция и рахит:
о Крупные трабекулы с нечеткими контурами
о Рахит: Чашевидные углубления, рваные неровные контуры и разрыв пластинки роста, например эпифизиолиз головки бедренной кости
о Остеомаляция: зоны Лоозера, псевдопереломы, переломы Милкмана
о Угловые деформации вследствие остеомаляции
• Остеопороз:
о Генерализованная остеопения
о Компрессионные деформации позвонков
о Патологические переломы:
- Повышенная встречаемость при программном гемодиализе
о Может сочетаться с репаративным ↑ плотности
- Возможна смешанная картина ↑ и ↓ плотности
• Неоостоз (образование нового костного вещества):
о Локализованные очаги склероза в костной ткани
о Кости таза, ребра, ключицы
о Метафиз, эпифиз
о Характерный внешний вид: картина «джемпера регбиста» в позвоночнике:
- Широкие склерозированные полосы с нечеткими контурами в замыкательных пластинках позвонков во всем грудном и поясничном отделах позвоночника
• Другие признаки:
о Остеонекроз: обычно на фоне приема глюкокортикостероидов, особенно после трансплантации почки
о Поражения связок и сухожилий:
- Растяжение; может приводить к нестабильности сустава
- Отрыв, особенно сухожилия четырехглавой мышцы и сухожилия надколенника, возможны разрывы внутри сухожилия вследствие сниженной прочности
- Исход ГПТ, хронического ацидоза, терапии глюкокортикостероидами, отложения в сухожилиях кристаллов и амилоида
о Диализ-ассоциированные заболевания:
- Бурсит локтевого сустава, остеомиелит, септический артрит
о Болезни депонирования кристаллов: подагра, хондрокальциноз, оксалоз, гидроксиапатитная артропатия
о Отложение амилоида:
- Типичные очаги отличаются от таковых при других типах амилоидоза:
Суставные сумки, сухожилия, синовиальные влагалища, кости, суставы, межпозвонковые диски, суставные хрящи, мышцы
- Плечевой сустав - наиболее распространенное место; симптом «подплечника»
- Одна из причин развития синдрома карпального канала
- Субхондральные кистозные изменения (гемодиализные кисты): кости запястья, особенно ладьевидная, полулунная, головчатая; пястно-фаланговые суставы, бедренный и локтевой суставы
- Переломы часто возникают в очагах отложения амилоида
- Деструктивная спондилоартропатия:
Сужение межпозвонковых пространств, минимальное склерозирование замыкательных пластинок, их фрагментация, смещение, гиперостоз
о Алюминиевая интоксикация:
- Рентгенографические изменения идентичны таковым при остеомаляции
- Проявляется прогрессированием остеомаляции
2. КТ при почечной остеодистрофии:
• Отражает рентгенографические признаки, обеспечивают детализацию
• Скелетно-мышечные изменения обычно являются случайной находкой
3. МРТ при почечной остеодистрофии:
• Бурая опухоль:
о Различная интенсивность сигнала обусловлена разной степенью выраженности фиброза, наличием кровоизлияний и кист
• Разрыв сухожилий: MR позволяет определить локализацию разрыва, место расхождения, степень ретракции:
о Невозможно выявить этиологию разрыва
• Отложение амилоида: низкая интенсивность сигнала во всех последовательностях; контрастирование при исследовании с контрастом
4. Радионуклидная диагностика:
• Сцинтиграфия костей:
о Superscan: интенсивное диффузное поглощение костями скелета при отсутствии поглощения почками
о Локальное поглощение очагом псевдоперелома, бурой опухолью
о Локальное поглощение очагами кальцификации мягких тканей
5. Другие методы визуализации:
• ДЭРА и количественная КТ позволяют диагностировать остеопороз
(Слева) Рентгенография в ПЗ проекции: визуализируются аморфные отложения кальция вокруг плечевого сустава. Плечевой и бедренный суставы - основные места подобных депозитов кальция. Катетер для гемодиализа позволяет предположить причину этих изменений.
(Справа) Рентгенография в ПЗ проекции: бедренный сустав с аморфными депозитами кальция. Такие околосуставные кальцинаты часто встречаются при почечной остеодистрофии. Они частично могут быть обусловлены вторичным ГПТ и увеличиваются в размере сразу же после начала проведения гемодиализа. (Слева) Рентгенография в боковой проекции: определяется протяженная кальцификация сосудов, часто обусловленная ГПТ в результате почечной остеодистрофии. Выступающее образование мягких тканей на ладонной поверхности запястья & может быть связано с подагрой или отложением амилоида (в данном случае).
(Справа) Рентгенография в ПЗ проекции:определяются все признаки, необходимые для установления диагноза. Левая почка сморщена, имеется выраженный нефрокальциноз в правой почке. Визуализируются характерные изменения позвоночника по типу «джемпера регбиста». (Слева) На аксиальной обзорном томограмме визуализируется лобковый симфиз с протяженным хондрокальцинозом. Артритические изменения отсутствуют, что характерно для отложения пирофосфата кальция при почечной остеодистрофии.
(Справа) Аксиальная Т1ВИ МР-томограм-ме: классическая картина множественных инфарктов кости. При множественном поражении необходимо установить основное заболевание. У пациентов с ТХБП множественные инфаркты могут возникать после трансплантации почки при назначении глюкокортикостероидов с целью профилактики отторжения.
в) Дифференциальная диагностика почечной остеодистрофии:
1. Кальцификация мягких тканей:
• Наблюдается при системных заболеваниях соединительной ткани (системная склеродермия, системная красная волчанка):
о Эти заболевания также могут приводить к ТХБП
о Депозиты кальция при этих заболеваниях обычно мелкие и локализуются преимущественно в кистях
2. Остеопороз:
• Имеет различные причины, многие из которых дополняют друг друга у пациента с почечной остеодистрофией
3. Деструктивная спондилоартропатия:
• Рентгенографическая картина напоминает остеомиелит позвоночника; отсутствие усиления сигнала от дисков при МРТ:
о Наличие вакуум-феномена исключает инфекцию
• Картина идентична таковой при нейрогенной артропатии позвоночника
4. Субхондральная резорбция и коллапс:
• Изменения по типу ревматоидного артрита (РА):
о «Эрозии» при ГПТ имеют более четкие контуры, чем истинные эрозии при РА
о Преимущественное поражение ДМФ, ПФС, плечевых суставов при ГПТ
• Резорбтивные изменения пяточной кости, КПС, лобкового симфиза, имитирует анкилозирующий спондилоартрит
5. Изменения пластинки роста:
• Травма и инфекция могут иметь сходную картину; как правило ограничены одной пластинкой роста
(Слева) Рентгенография в боковой проекции: визуализируется большеберцовая кость с множественными бурыми опухолями. В этом случае, очаги локализуются в компактном веществе, что в некоторой степени необычно, хотя локализация этих опухолей чрезвычайно варьирует.
(Справа) На аксиальной томограмме визуализируются два литических очага с географическими несклерозированными краями. Ранее визуализировались похожие очаги другой локализации, в связи с чем был заподозрен диагноз множественной миеломы. Наличие субхондральной резорбции в КПС - диагностический признак бурой опухоли при ТХБП. (Слева) Рентгенография в ЗП проекции: определяется поднадкостничная резорбция на лучевой поверхности средней фаланги III пальца - один из самых ранних признаков ГПТ, а также почечной остеодистрофии.
(Справа) Рентгенография в боковой проекции: определяется разрушение замыкательных пластинок и эрозия тел позвонков на уровне С4-С5. Тела позвонков склерозированы в результате продолжительного процесса восстановления. Точечные кальцинаты в в передних отделах возникли вследствие отложения кристаллов. Этодиализ-ассоциированная спондиалоартропатия. (Слева) На сагиттальной Т1ВИ МР-томограмме определяется полный разрыв сухожилия четырехглавой мышцы В. Такие разрывы почти всегда возникают на фоне системных заболеваний, приводящих к их ослаблению. Сопутствующие очаги в надколеннике вероятнее всего представляют собой бурые опухоли.
(Справа) На сагиттальной Т1ВИ МР-томограмме визуализируется крупное скопление жидкости в локтевой сумке. У диализного пациента возможными причинами могут быть подагра и «диализный локоть» - бурсит в результате продолжительного давления на иммобилизованный локтевой сустав (отмечено маркером).
г) Патология:
1. Общая характеристика:
• Этиология:
о Заболевание характеризуется сочетанием ГПТ, остеомаляции, рахита и неоостоза
о ГПТ:
- Поврежденные почки неспособны к выведению фосфатов
- Избыток фосфатов связывается с кальцием, что приводит к гипокальциемии
- Гипокальциемия стимулирует выработку паратгормона
- Паратгормон (ПТГ) стимулирует резорбцию костной ткани с целью повышения уровня кальция в крови
о Остеомаляция:
- Поврежденные почки неспособны конвертировать витамин D3 в кальцитриол
о Механизм неоостоза изучен плохо:
- Возможные причины:
ПТГ активирует остеокласты
Отложение фосфата кальция в костной ткани
о ТХБП:
- Приобретенные формы: чаще всего в исходе гломеру-лонефрита; сахарный диабет и гипертензия - наиболее распространенные причины гломерулонефрита
- Врожденные формы: врожденные нарушения метаболизма, приводящие к поражению почечных канальцев:
Витамин D-резистентный рахит
синдром Фанкони
Почечный канальцевый ацидоз
о Алюминиевая интоксикация:
- Вследствие избытка алюминия в пероральных фосфат-связывающих препаратах; ранее источником был диализат
- Алюминий замещает кальций при минерализации остеоидной ткани
2. Микроскопия:
• Остеопороз: истончение компактного и губчатого вещества кости
• Остеомаляция: остеоидная ткань окружает трабекулы
• Вторичный ГПТ: фиброзно-васкулярная ткань, ↑ числа остеокластов
• Бурые опухоли: прекращение формирования новой костной ткани, кровоизлияния различной давности, фиброзно-васкулярная ткань
• Амилоид: β2-микроглобулин, окрашивается Конго красным; двойное лучепреломление яблочно-зеленого цвета в поляризованном свете
3. Лабораторные данные:
• Снижение в крови кальция и кальцитриола
• Повышение в крови фосфора и паратгормона
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли в костях и суставах: ↑ встречаемость при программном гемодиализе
• Другие симптомы:
о Слабость; деформации скелета
2. Демография:
• Возраст: большинство пациентов старше 40 лет
• Пол: ТХБП несколько чаще встречается у мужчин
• Эпидемиология:
о 0,01 % населения
о Почти миллион человек в настоящий момент находятся на программном диализе
Гипопаратиреоз - симптомы и лечение
Что такое гипопаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ананьева А. Ш., эндокринолога со стажем в 5 лет.
Над статьей доктора Ананьева А. Ш. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
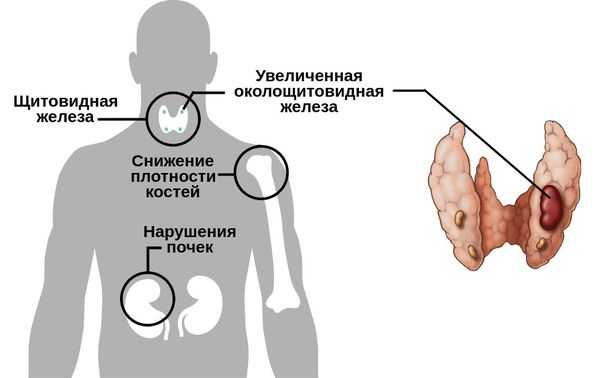
Определение болезни. Причины заболевания
Гипопаратиреоз — это заболевание, возникающее из-за недостаточной секреции паращитовидными железами паратиреоидного гормона или нечувствительностью тканей организма к его действию. Патология сопровождается снижением содержания кальция в крови, что проявляется судорогами, болями в костях, мышцах и нарушениями сердечного ритма.
Снижение активности паращитовидных желёз приводит к нарушению фосфорно-кальциевого обмена в организме, а именно к низкому содержанию кальция в крови (гипокальциемии), которая часто сопровождается высокой концентрацией фосфора (гиперфосфатемией) [9] .
Паращитовидные железы — эндокринные органы, определяющие состояние фосфорно-кальциевого обмена организма и секретирующие паратиреоидный гормон. Они представляют собой округлой или овальной формы образования, расположенные около верхнего и нижнего полюсов щитовидной железы по задней поверхности вне её капсулы [8] . Их количество может быть от 2 до 8 [5] , в среднем у человека 4-5 паращитовидных желёз. Нередко встречается нестандартное расположение паращитовидных желёз, чаще всего в других частях шеи или в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником) [9] .
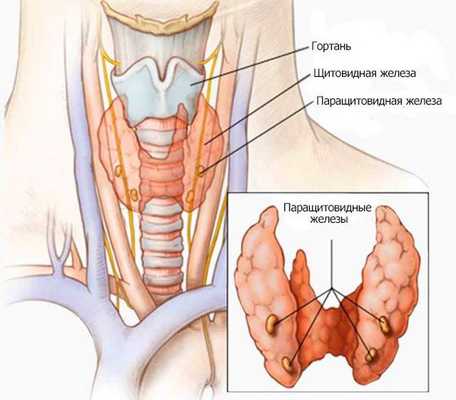
Паратиреоидный гормон (ПТГ, паратгормон) — главный регулятор обмена кальция и фосфора [1] . Он осуществляет мобилизацию фосфора и кальция из костной ткани и увеличивает захват кальция в тонком кишечнике, а также выведение фосфора почками. Основные органы, на которые направлено действие паратгормона: костная ткань, тонкий кишечник и почки [9] .
Примерно 50 % кальция в сыворотке крови связано с альбумином, другими белками и анионами (цитратом, лактатом, сульфатом). Остальной кальций находится в свободном (ионизированном) состоянии [7] .
Значения в норме [3] [6] :
- ПТГ — 15-65 пг/мл или 1,5-7,6 пмоль/л;
- общий кальций — 2,2-2,6 ммоль/л;
- ионизированный кальций — 1,1-1,3 ммоль/л;
- фосфор неорганический — 0,74-1,65 ммоль/л.
Гипокальциемия — стойкое снижение содержания общего кальция в крови ниже 2,2 ммоль/л, ионизированного кальция ниже 1,1 ммоль/л.
Наиболее частые причины гипопаратиреоза:
- операции на органах шеи (чаще всего из-за заболеваний щитовидной железы), при которых возможно повреждение паращитовидных желёз или нарушение их кровоснабжения;
- аутоиммунный процесс (например, аутоиммунный гипопаратиреоз и аутоиммунный сахарный диабет), вызывающий агрессию организма против клеток паращитовидных желёз и приводящий к снижению или потере их функции;
- редкие генетические нарушения развития паращитовидных желёз или выработки паратгормона, которые могут встречаться изолированно или входить в состав синдромов с недостаточностью нескольких эндокринных желёз (аутоиммунный полигландулярный синдром первого или второго типа).
Гипопаратиреоз встречается примерно у 0,2-0,3 % населения, в большинстве случаев им страдают женщины [5] . У женщин чаще возникает послеоперационный гипопаратиреоз, что связано с более частым развитием заболеваний щитовидной железы, требующих проведения тиреоидэктомии (операции по удалению щитовидной железы) [11] [12] . Наследственные формы гипопаратиреоза одинаково распространены как среди мужчин, так и среди и женщин [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гипопаратиреоза
К основным симптомам гипопаратиреоза относятся:
- Нервно-мышечные проявления:
- судороги в руках и ногах, часто болезненные, подёргивание лицевой мускулатуры;
- распространённые мышечные боли ноющего характера;
- парестезии (ползание "мурашек" по коже) губ, языка, пальцев рук и ног;
- чувство онемения кожи, особенно вокруг рта, жжение и покалывание пальцев ног и рук, чувство скованности в мышцах рук и ног;
- бронхоспазм, ларингоспазм.
- Трофические проявления:
- ломкость ногтей;
- выпадение волос;
- дефекты эмали зубов;
- ранняя седина.
- Желудочно-кишечные проявления:
- трудности при глотании пищи;
- рвота;
- поносы или запоры.
- Психологические нарушения:
- тревожность;
- повышенная нервно-мышечная возбудимость;
- депрессия;
- снижение памяти [3] .
Кроме того, при заболевании отмечаются боли в костях, головные боли, снижение зрения и двоение в глазах.
Патогенез гипопаратиреоза
Концентрация внеклеточного кальция регулируется в узких пределах основными факторами:
- паратгормоном;
- Д-гормоном (витамином Д);
- фактором роста фибробластов-23 (FGF-23), который также участвует в контроле метаболизма фосфора [3] ;
- кальцитонином — гормоном, вырабатываемым клетками щитовидной железы [6] .
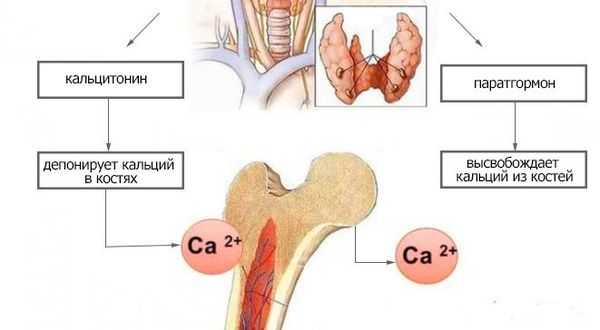
Паращитовидные железы в зависимости от концентрации ионизированного кальция крови выделяют определённое количество паратиреоидного гормона. При низкой концентрации ионов кальция в крови секреция паратиреоидного гормона увеличивается. И наоборот, высокая концентрация кальция подавляет секрецию паратгормона. При первичном поражении паращитовидных желёз (операция, травма), в результате их недоразвития, при нарушении действия паратгормона или чувствительности к нему паратиреоидный гормон перестаёт регулировать фосфорно-кальциевый обмен. В результате возникает синдром гипокальциемии.
Недостаточность паратгормона приводит к снижению уровня кальция в крови, обусловленного уменьшением всасывания кальция в кишечнике, его мобилизации из костей и недостаточным обратным всасыванием в почках. Кроме того, в крови повышается содержание фосфора. Это происходит из-за снижения выведения его через почки под действием паратгормона [5] . Также немаловажную роль в развитии гипокальциемии играет уменьшение синтеза в почках активной формы витамина Д. Витамин Д регулирует фoсфорно-кальциевый обмен и влияет на всасывание кальция в кишечнике. Дефицит витамина Д приводит к снижению поступления в организм кальция через кишечник. Симптоматика гипопаратиреоза непосредственно связана с гипокальциемией [5] .
Классификация и стадии развития гипопаратиреоза
В зависимости от причин заболевания выделяют следующие виды гипопаратиреоза:
1. Повреждение паращитовидных желёз:
- послеоперационный гипопаратиреоз, возникший после хирургического вмешательства на органах шеи;
- посттравматический гипопаратиреоз — при радиоактивном облучении шеи, кровоизлиянии в паращитовидные железы и травмах шеи;
- аутоиммунный гипопаратиреоз — редко изолированное повреждение паращитовидных желёз, чаще в составе аутоиммунного полигландулярного синдрома (самая частая причина гипопаратиреоза у детей после трёх лет) [10] ;
- поражение паращитовидных желёз вследствие метастазов или системных заболеваний.
2. Снижение функции паращитовидных желёз:
- неонатальная гипокальциемия вследствие гиперкальциемии матери;
- семейная гипокальциемическая гипокальциурия — мутации кальций-чувствительных рецепторов, приводящие к избыточному выведению кальция почками (гиперкальциурия) и низкому содержанию кальция в крови (гипокальциемия);
- изолированный гипопаратиреоз — дефекты гена, кодирующего паратгормон.
3. Недоразвитие паращитовидных желёз (врождённый гипопаратиреоз):
- синдром Ди Джорджа — случайно возникающая мутация в хромосоме 22q11, которая проявляется гипопаратиреозом, недоразвитием тимуса, глухотой и поражением почек и сердца;
- синдромы Кеней—Кафей и Санъяд—Сакати проявляются гипопаратиреозом, низкорослостью и отсроченным развитием.
Также существует ряд заболеваний, которые клинически имитируют гипопаратиреоз, но на самом деле представляют собой вторичный гиперпаратиреоз (гипокальциемия и высокий уровень ПТГ):
- псевдогипопаратиреоз — нечувствительность в действию паратгормона;
- псевдогипопаратиреоз тип 1 а (остеодистрофия Олбрайт) — наследуемая мутация по материнской линии, сочетается с нечувствительностью к другим гормонам (ТТГ, ФСГ, ЛГ, СТГ), клинически проявляется низкорослостью, округлым лицом, ожирением и в половине случаев умственной отсталостью;
- псевдогипопаратиреоз тип 1 b — нечувствительность только к ПТГ;
- псевдогипопаратиреоз тип 1 с — мутация, несовместимая с жизнью;
- псевдопсевдогипопаратиреоз — наследование по отцовской линии, клинически проявляется как остеодистрофия Олбрайта, но при этом имеет нормальные лабораторные показатели.
По течению выделяют:
- бессимптомное течение — при содержании общего кальция в сыворотке крови 2,0-2,2 ммоль/л [3] , нарушения обнаруживаются только при проведении обследования;
- острая гипокальциемия — чаще всего возникает после оперативных вмешательств на органах шеи, состояние трудно компенсируется, часто возникают тяжёлые приступы судорог и нарушения ритма сердца;
- хроническая гипокальцемия — длительно сохраняющаяся гипокальциемия, хорошо компенсируется адекватным лечением.
Осложнения гипопаратиреоза
- Гипокальциемический криз — распространённый судорожный синдром, который возникает при резком падении уровня кальция в крови. Судорожный приступ появляется спонтанно или в результате действия внешнего раздражителя — механического, акустического, гипервентиляционного. Иногда присутствуют предупреждающие симптомы (общая слабость, парестезии в области лица и в кончиках пальцев с быстрыми подёргиваниями отдельных мышц), а уже потом — судороги. Возможны нарушения ритма сердца. Чаще всего возникает в раннем периоде после операций на щитовидной железе.
- Мочекаменная болезнь (нефролитиаз) возникает из-за повышенного уровня кальция в моче, в дальнейшем нефрокальциноз может приводить к почечной недостаточности.
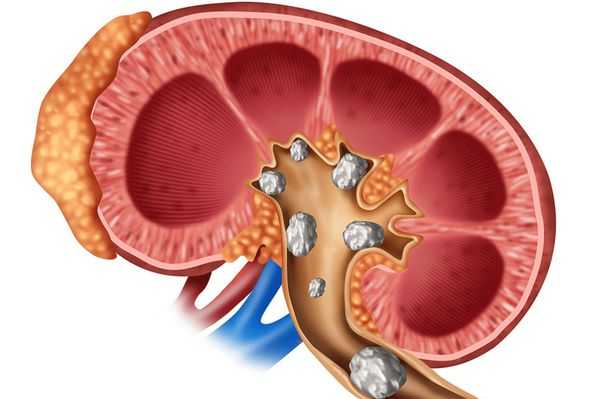
- Отложение кальция в ткани головного мозга (болезнь Фара), кальцификация сосудов, околосуставные кальцинаты [9] икатаракта возникают при некомпенсированном гипопаратиреозе.
Диагностика гипопаратиреоза
Для постановки диагноза в первую очередь собирают анамнез болезни (историю заболевания) и осматривают пациента.
Врачу важно знать:
- проводились ли операции на органах шеи;
- были ли травмы или облучения этой области;
- когда и как начались симптомы и чем провоцируются;
- были ли потери сознания у пациента.
При осмотре пациента врач обращает внимание на следующие симптомы [3] :
- симптом Труссо — судорожные сокращения мышц кисти ("рука акушера") через 2-3 мин после сжатия плеча манжетой для измерения давления или жгутом;
- симптом Хвостека — судорожные сокращения мышц лица во время постукивания молоточком или пальцем в месте выхода лицевого нерва (кпереди от внешнего слухового прохода);
- симптом Вейса — сокращение круглой мышцы века во время постукивания пальцем у внешнего края глазницы.
Для подтверждения гипокальциемии проводят следующие исследования (не менее двух раз) [3] :
- определение в сыворотке крови общего кальция и альбумина;
- или определение ионизированного кальция (при атипичных гипокальциемиях, у пациентов с низким уровнем альбумина, при нарушениях кислотно-щелочного гомеостаза).
Для уточнения причин гипокальциемии:
- Определяют концентрацию паратгормона. Измерение концентрации паратгормона позволяет получить информацию о причинах гипокальциемии и помогает с дифференциальной диагностикой — исключением других заболеваний, протекающих с синдромом гипокальциемии.
- Проводят биохимический анализ крови (креатинин, фосфор, магний). Содержание креатинина отражает функцию почек. Определение уровня магния рекомендуется для каждого пациента с гипокальциемией, причина которой до конца не ясна — низкое содержание магния в крови может спровоцировать гипокальциемию, вызывая устойчивость к действию паратгормона или его дефицит.
- Определяют уровень 25 (ОН)витамина Дв крови. Витамин Д (его активная форма при превращении в организме — Д-гормон, кальцитриол) также участвует в сохранении фосфорно-кальциевого гомеостаза, способствуя всасыванию кальция и фосфора в кишечнике. Определение его уровня в ряде случаев также помогает выявить причины гипокальциемии и гипофосфатемии.
- Оценивают суточное выделение кальция с мочой и кальций-креатининовое соотношение — при подозрении на генетические причины заболевания [10] .
Инструментальные методы для подтверждения гипокальциемии не требуются, их проводят для исключения других заболеваний и уточнения осложнений гипопаратиреоза [3] :
- рентгенография костей — при подозрении на рахит или остеомаляцию (размягчение костной ткани);
- ЭКГ — позволяет вовремя распознать нарушения ритма сердца, связанные с нарушением фосфорно-кальциевого гомеостаза;
- двухэнергетическая рентгеновская абсорбциометрия или денситометрия (измерение плотности костной ткани) проксимального отдела бедра и шейки бедренной кости — необходима в некоторых случаях для определения прочности кости и выявления остеопороза;
- УЗИ щитовидной и паращитовидных желёз — для контроля послеоперационных изменений в области щитовидной железы и паращитовидных желёз;
- электронейромиография и электроэнцефалография — используются для исключения неврологических причин возникающих симптомов (эпилепсия, парестезии, судорожный синдром);
- КТ головного мозга — для исключения пропитывания кальцием базальных ядер головного мозга (болезнь Фара).
По результатам дополнительных методов исследования могут быть рекомендованы консультации других специалистов:
- офтальмолога — при подозрении на развитие катаракты, с целью предупреждения отёка соска зрительного нерва и потери зрения;
- невролога — для исключения других состояний и заболеваний, не связанных с патологией паращитовидных желёз;
- кардиолога — для исключения нарушений ритма сердца, не связанных с патологией паращитовидных желёз;
- генетика — при подозрении на генетические аномалии.
Лечение гипопаратиреоза
Цели лечения: поддержание нормального уровня кальция и фосфора крови, улучшение качества жизни. Необходимо устранить гипокальциемию, не допуская гиперкальциемии [4] .
Немедикаментозное лечение:
- рацион питания пациента должен включать продукты с высоким содержанием кальция (молочные продукты, зелень, кунжут и др.);
- в определённых случаях требуется ограничить продукты, содержащие фосфаты (мясо, субпродукты, яйца);
- обогатить рацион продуктами, содержащими большие количества витамина Д (печень трески, рыбий жир, сливочное масло).

Медикаментозное лечение — при хронической гипокальциемии основной задачей медикаментозного лечения является восстановление фосфорно-кальциевого баланса в организме. С этой целью назначают [3] [6] [10] :
- — препарат активного витамина Д, способствует правильному и достаточному всасыванию кальция в желудочно-кишечном тракте. Средняя суточная доза препарата составляет 0,5-3 мкг. — в дополнении к активной форме витамина Д в суточной дозировке 800-1000 МЕ, при этом изначальный уровень в крови 25-ОН витамина Д должен быть восполнен до нормального уровня.
- Препараты солей кальция (чаще всегокарбонат кальция) — назначаются для восполнения дефицита иона кальция в организме. При одновременном приёме с препаратами железа рекомендовано принимать железо и кальций минимально с четырехчасовым перерывом между ними. Средняя суточная доза препаратов кальция составляет 1000-2000 мг и требует тщательного индивидуального подбора.
Лечение гипокальциемии, вызванной дефицитом магния или сопровождающееся им, требует применения препаратов магния в сочетании с витамином Д и солями кальция.
Для лечения острой гипокальциемии необходимо уменьшить концентрацию кальция в крови ниже 1,9 ммоль/л:
- в экстренных ситуациях — кальция глюконат 10 % раствор, 30-50 мл медленно внутривенно в течение не менее 5 мин;
- в менее экстренных ситуациях — 50 мл кальций глюконат 10 % на 500 мл 5 % раствора глюкозы или 0,9 % хлорида натрия внутривенно капельно [3] .
Альтернативный метод лечения гипопаратиреоза — подсадка паращитовидных желёз или их фрагментов в мышечное ложе (чаще всего мышцы предплечья) после операции по поводу гиперпаратиреоза или тотальной тиреоидэктомии [5] . Метод используется экспериментально и нечасто.
Заместительная терапия синтетическими аналогами паратиреоидного гормона не проводится, поскольку существующие консервативные и хирургические методы лечения позволяют достичь стойкой компенсации заболевания [5] .
Прогноз. Профилактика
Прогноз для жизни благоприятный. Чаще всего лечение осуществляется амбулаторно. Контроль и эффективность лечения оценивается по отсутствию клинических проявлений гипокальциемии (боли в костях, судорог, возбудимости), нормализации показателей фосфора и кальция.
При первичном назначении терапии, смене лекарственных препаратов или подборе доз необходим контроль кальция и фосфора. Для этого пациенту следует посещать эндокринолога один раз в 7-10 дней.
При налаженной стабильной терапии консультация эндокринолога необходима один раз в 3-6 месяцев. Наблюдение офтальмолога для контрольного осмотра проводят один раз в 6-12 месяцев.
Для компенсации заболевания требуется поддерживать уровень электролитов:
- низко-нормальный уровень кальция — 2,0-2,3 ммоль/л;
- фосфор — 0,81-1,45 ммоль/л.
Профилактика гипопаратиреоза должна быть комплексной, она включает предупреждение:
Читайте также:
- Методика моноаурального исследования. Ускорение нарастания громкости
- Грибковые поражения глаз и орбиты. Мукормикоз и аспергиллез
- Клиника и диагностика доброкачественной опухоли слюнной железы
- Сердечная деятельность при эпилепсии. Становление эпилептического очага
- Патогенез поражений пневмококком. Факторы патогенности пневмококка. Капсула пневмококка. Субстанция С пневмококка.
